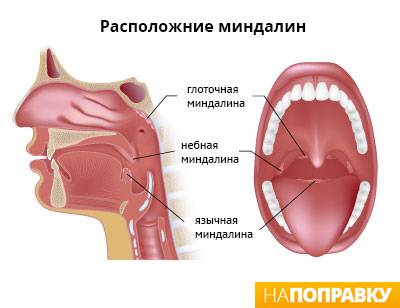
Дистрофический буллезный эпидермолиз
Данная группа буллезного эпидермолиза в зависимости от типа наследования делится на доминантный и рецессивный подтипы.
При данных формах заболевания поражения кожи появляются сразу после рождения ребенка. Пузыри занимают большие по площади участки . Со временем формируется милиум, атрофические рубцы, поражения ногтей. Повторяющиеся высыпания пузырей, а затем образование эрозий пищевода приводят к сильному нарушению глотания, а затем к сужению пищевода.
Основное отличие пограничного буллезного эпидермолиза Герлитца и доминантной формы дистрофического буллезного эпидермолиза – отсутствие задержки развития и анемии. При доминантной форме дистрофичсекого буллезного эпидермолиза очень низок риск развития рака кожи. Значительно ниже детская смертность.
Рецессивный дистрофический буллезный эпидермолиз делится на 2 основных подтипа – Hallopeau-Siemens и no – Hallopeau-Siemens, которые отличаются друг от друга тяжестью течения заболевания и выраженностью внекожных осложнений. При форме no-Hallopeau-Siemens наблюдается более легкое течение заболевания и меньшее количество внекожных осложнений, таких как сужение пищевода, поражение глаз, сращение пальцев, анемия. Но при любой форме рецессивного дистрофического буллезного эпидемолиза сохраняется высокий риск развития рака кожи.
Классификация
Пиодермия не является отдельным заболеванием. В медицине этот термин используется для обозначения любых патологий, проявляющихся гнойным поражением кожи. Разные виды пиодермии отличаются глубиной повреждения кожного покрова и возбудителем инфекции. Наиболее распространенным вариантом пиодермии является фурункул, представляющий собой гнойное воспаление волосяной луковицы.
Другие виды патологии:
- Стрептодермия – поверхностная пиодермия, при которой на поверхности лица, туловища и конечностей пациента появляются множественные гнойники. Буллезная сыпь возникает из-за инвазии стрептококков в кожный покров.
- Вульгарная эктима – стрептококковое поражение глубоких слоев кожи. На поверхности кожи формируются пузыри с гноем и глубокие язвы.
- Фолликулит – гнойничковое воспаление волосяных луковиц, обусловленное грибковой или бактериальной инвазией. В области роста волос появляются беловато-желтые гнойники. Выход экссудата при разрыве оболочки гнойника приводит к появлению язвы.
- Интертриго – поражение кожных складок, характеризующееся отечностью, покраснением и деформацией тканей. Также на поверхности кожи появляются пузыри, заполненные гноем.
- Карбункул – инфекционное поражение кожного покрова. Карбункул представляет собой гнойно-некротическую язву, быстро распространяющуюся в периферическом направлении. Воспалительный процесс достигает подкожной жировой клетчатки.
- Фурункулез – гнойное поражение сразу нескольких волосяных луковиц. Такая форма пиодермии может возникать на фоне хронической инфекции.
- Сикоз – стафилококковое поражение волосистой части кожи при инвазии бактерий в волосяные луковицы. Зачастую при этом множественные гнойники появляются в области роста бороды у взрослых мужчин.
- Гангренозная пиодермия – появление глубокой гнойно-некротической язвы, достигающей подкожной клетчатки. Крупные язвы могут достигать 20 см в диаметре. В области повреждения кожи могут образовываться кровоизлияния. Эта патология обычно не связана с инфекцией.
Только опытный дерматолог может определить вид заболевания по внешним признакам. Некоторые патологии проявляются одновременно несколькими формами поражения кожи.
Кожа как орган
Кожа представляет собой плотный наружный покров человека. Это самостоятельный орган, выполняющий специфические функции. В первую очередь кожный покров необходим для защиты внутренних органов от физического, химического и микробиологического воздействия. Кроме того, в коже содержится большое количество рецепторов, обеспечивающих тактильную, температурную и болевую чувствительность. Повреждение покровных тканей всегда увеличивает риск развития инфекции или воспалительного процесса. Заболевания внутренних органов также могут стать причиной поражения кожи.
Отделы покрова:
- Эпидермис – самый наружный участок кожи, образованный пятью слоями клеток. Верхний слой эпидермиса представлен мертвыми (ороговевшими) клетками, необходимыми для образования биологического барьера. Нижние слои обеспечивают обновление клеточного состава эпидермиса.
- Дерма – срединный слой кожи. Это область расположения гладкомышечных волокон, кровеносных сосудов, нервов, желез, волосяных луковиц и других структур.
- Жировая клетчатка – наиболее глубокий слой кожи, преимущественно состоящий из жировой ткани. Этот отдел органа обеспечивает защиту нижележащих тканей от перепада температуры и внешних физических воздействий.
К дополнительным функциям кожи ученые относят внешнее дыхание, водно-солевую регуляцию, образование витамина D и депонирование крови. В разных частях тела строение кожи отличается. Так, более толстая кожа подошвы ступней не содержит волосяных фолликул. На кончиках пальцев формируются ногти, являющиеся производными кожного покрова. Также разные участки кожи отличаются количеством потовых и сальных желез.
Дистрофический буллёзный эпидермолиз
Дистрофический буллёзный эпидермолиз
Дистрофический БЭ делится на два главных подтипа по типу наследования: доминантный и рецессивный дистрофический БЭ (ДДБЭ и РДБЭ).
Доминантный дистрофический БЭ клинически характеризуется рецидивирующим образованием пузырей, милиями и атрофическим рубцеванием, особенно на конечностях, а также дистрофией и, в конечном итоге, утратой ногтей. У большинства пациентов поражение кожи является генерализованным. Внекожные проявления характеризуются осложнениями со стороны желудочно-кишечного тракта.
Рецессивный дистрофический БЭ делится на 2 подтипа — тяжёлый генерализованный подтип (ранее Аллопо-Сименса) и генерализованный другой подтип (ранее не-Аллопо-Сименса). Рецессивный дистрофический тяжелый генерализованный подтип (ранее Аллопо-Сименса) характеризуется генерализованным образованием пузырей, эрозиями, атрофическими рубцами, ониходистрофией и утратой ногтей, псевдосиндактилией пальцев рук и ног. Поражение кожи носит обширный и устойчивый к терапии характер. Рецессивный дистрофический генерализованный другой подтип (ранее не-Аллопо-Сименса) характеризуется локализацией пузырей на руках, ногах, коленях и локтях, иногда на сгибах, на туловище.
При всех подтипах РДБЭ с возрастом развиваются контрактуры суставов локтей и коленей, кистей и стоп. Часто встречаются внекожные проявления, включающие поражения желудочно-кишечного и мочеполового трактов, внешних оболочек глаза, хроническую анемию, остеопороз, задержку роста. У пациентов с РДБЭ высокий риск онкологических заболеваний, в частности образования агрессивных плоскоклеточных карцином.
Диагностика
Для прохождения обследования необходимо записаться на прием к дерматологу. Врач расспросит пациента о жалобах и изучит анамнестические данные для выявления факторов риска болезни. Следующим этапом диагностики является первичный осмотр поврежденной кожи. Дерматолог оценивает форму и размер гнойников, а также определяет глубину повреждения тканей. Для уточнения причины возникновения пиодермии и тяжести состояния пациента назначаются инструментальные и лабораторные обследования.
Дополнительные методы диагностики:
Дерматоскопия – метод визуального обследования очагов повреждения тканей. Для определения типа болезни врач использует оптический или цифровой аппарат, позволяющий многократно увеличивать изображение (фото). Дерматоскопия используется для поиска специфических признаков разных видов пиодермии и дифференциальной диагностики.
Микробиологическое исследование содержимого пузырей, фурункулов и других патологических структур
Врач осторожно прокалывает оболочку пузыря и собирает экссудат в стерильную емкость. В лаборатории специалисты проводят посев материала на различные питательные среды для идентификации возбудителя болезни
После уточнения типа возбудителя дерматита специалисты проводят тест на чувствительность микроорганизмов к антибиотикам. Бактериальный посев является наиболее надежным способом диагностики инфекционной формы недуга.
Анализ крови. В процедурном кабинете медсестра производит забор венозной крови и отправляет материал в лабораторию. В первую очередь специалисты оценивают соотношение и количество форменных элементов крови. Иммунологический тест позволяет обнаружить признаки аутоиммунного заболевания. Также при необходимости проводится серологическая диагностика: специалисты ищут в крови специфические антитела, вырабатываемые организмом в ответ на инфекцию. Часто требуется исключение венерической инфекции.
При неспецифических симптомах врачу необходимо исключить наличие других заболеваний с похожей симптоматикой. Для этого проводится дифференциальная диагностика токсидермии, буллёзного эпидермолиза, вегетирующей пузырчатки и грибкового поражения кожи. Исключается наличие ВИЧ-инфекции. При необходимости назначается консультация иммунолога, аллерголога, ревматолога и врача-инфекциониста.
Причины
В норме слои кожи человека скрепляются между собой различными по составу веществами. В основе развития данной патологии лежит дефект крепления между эпидермисом (поверхностный сой кожи) и дермой (более глубокий слой). Развитие заболевания обусловлено генными мутациями в тех генах, которые отвечают за синтез структурных белков кожи – обеспечивающих механизм крепления между разными ее слоями. На сегодняшний день обнаружено больше 1000 мутаций в 15 генах кожных структурных белков, которые приводят к возникновению различных форм буллезного эпидермолиза. Мутации вызывают нарушение образования белков: полное отсутствие белка, производство неполноценного белка, который не способен «склеивать» слои кожи, синтез белка с нарушенным строением, из-за чего протеазы (ферменты, разрушающие белки) получают легкий доступ к белку. Таким образом становится понятно, что причинами патологии являются генные нарушения и болезнь передается по наследству.
При простой форме заболевания мутации присутствуют в генах: KRT5, KRT14, РКР -1, PLEC, ITGA6, ITGB4. При этом образуются дефектные белки в поверхностном слое кожи (в кератиноцитах): десмоплакин, кератин 5 и 14, плектин и другие, на которые воздействуют протеазы, которые выделяются при механическом воздействии на кожу, что и приводит к образованию пузырей.
Мутации в генах LAMB3, LAMA3, COL7A1 и ряде других вызывают дефект в образовании белков базальной мембраны (нижний слой эпидермиса): ламинин 332, коллаген 17, интегрин и приводят к развитию пограничной формы эпидермиса. Данная форма помимо образования кожных пузырей характеризуется чрезмерной ломкостью кожи и более тяжелым течением.
Дистрофическая форма болезни развивается при мутациях в гене COL7A1, что отвечает за синтез киндлина и коллагена 17 и располагается в соединительнотканных волокнах кожи. Снижение образования данных белков вызывает не только легкое образование пузырей и эрозий, но и приводит к поражению других органов (слизистая дыхательной системы и ЖКТ, контрактуры суставов). Дистрофическая форма болезни протекает тяжело, с образованием грубых рубцов на коже, на которых часто возникают злокачественные образования.
Классификация
Существует 4 основных типа наследственного буллезного эпидермолиза
- Простой буллезный эпидермолиз
- Пограничный буллезный эпидермолиз
- Дистрофический буллезный эпидермолиз
- Синдром Киндлера
Данное подразделение зависит от уровня, на котором происходит нарушение связи между слоями кожи. При простом буллезном эпидермолизе пузыри расположены выше всего – ближе к поверхности кожи. При этом нижняя часть кожи и волокна не затронуты. Заживление происходит без рудцов. При пограничном и дистрофическом буллезном эпидермолизе пузыри располагаются ниже, поэтому заживление сопровождается изменениями кожи, которые называются рубцовой атрофией.
Среди пограничного буллезного эпидермолиза выделяют 2 наиболее значимые формы – Герлитца и не – Герлитца. Первый вид отличается тяжестью течения, проявляется к моменту рождения, чаще всего наступает смерть ребенка в первые дни жизни. Вторая форма не является столь опасной.
Дистрофический буллезный эпидермолиз, в свою очередь, подразделяется на доминантную и рецессивную форму, в зависимости от способа наследования, заживление происходит с рубцовой атрофией, более тяжелые рецессивные формы.
Пограничный буллёзный эпидермолиз
Пограничный буллёзный эпидермолиз
Пограничный БЭ также характеризуется хрупкостью кожи и слизистых оболочек, спонтанным появлением пузырей, практически без травм. Одним из признаков является образование грануляционной ткани на определенных частях тела. Пузыри обычно заживают без существенных рубцов. В настоящее время пограничный тип БЭ делят на 2 основных подтипа, один из которых, подразделяется ещё на 6 подтипов. Основные подтипы пограничного БЭ: подтип Херлитца (ранее летальный); подтип не-Херлитца (ранее генерализованный атрофический).
Подтип Херлитца наиболее тяжелый генерализованный вариант пограничного БЭ; при данном типе БЭ высокий риск преждевременной смерти. К типичным симптомам относятся образование множества пузырей, эрозий и атрофических рубцов кожи, ониходистрофия, приводящая к полной утрате ногтевых пластин и серьезным рубцам ногтевых лож, милии, тяжелое поражение мягких тканей в ротовой полости, гипоплазия эмали и тяжелый кариес зубов. Патогномоничным симптомом является обильная грануляционная ткань, симметрично образующаяся вокруг рта, в области средней части лица и вокруг носа, в верхней части спины, подмышечных впадинах и ногтевых валиках. Возможными системными осложнениями являются тяжёлая полиэтиологическая анемия, задержка роста, эрозии и стриктуры желудочно-кишечного тракта и поражение слизистых оболочек верхних дыхательных путей и мочеполового тракта, поражение почек, наружных оболочек глаза и, в редких случаях, поражение кистей рук. Смертность крайне высока, особенно в первые несколько лет жизни, в результате прекращения прибавки в весе, сепсиса, пневмонии или обструкции гортани и трахеи.
Подтип не-Херлитца проявляется образованием генерализованных пузырей, эрозий и корок на коже, атрофических рубцов, рубцовой алопеции («по мужскому типу»), дистрофией или потерей ногтей, гипоплазией эмали и кариесом.
Как передается заболевание?
Все формы простого буллезного эпидермолиза наследуются доминантно. Это значит, что если один из родителей болен, он может передать заболевание своим детям. Вероятность заболеть у ребенка 50 %. Такая вероятность существует при каждой беременности, независимо от того, есть ли уже больной ребенок в семье или нет. Ситуация также не меняется в зависимости от того, болен ли отец или мать (то есть нет зависимости от пола). Заболевание встречается одинаково часто у женщин и мужчин. Через поколение заболевание передать невозможно.
Нередко встречаются случаи, когда ни у кого из родственников буллезного эпидермолиза нет. Появление в семье больного ребенка объясняется «первичной мутацией» в результате повреждения гена во время зачатия, до него или после. Причиной повреждений может быть повышенная радиация (облучение), воздействие токсических веществ, тяжелые инфекционные заболевания. Буллезный эпидермолиз, развившийся в результате первичной мутации, передается следующему поколению с той же вероятностью, что и наследственный.
Форма заболевания никогда не изменяется в течение жизни, простой БЭ не может превратиться в дистрофический. Если диагноз через несколько лет изменен, то это можно отнести за счет не совсем четкой симптоматики в раннем возрасте, и в результате – ошибки в определении формы заболевания. Больной простым БЭ не может иметь ребенка, больного дистрофическим БЭ. Более того, проявления заболевания и его течение в одной и той же семье очень сходны.
Когда и как начинает проявляться болезнь
В зависимости от формы заболевания ребёнок может как умереть вскоре после рождения или стать инвалидом из-за тяжёлых осложнений, так и вести почти нормальную жизнь при условии правильного и своевременного лечения. Хотя до сих пор ведутся активные споры врачей по поводу изучения БЭ, уже существует более-менее чёткая его систематизация. Так, в зависимости от степени поражения кожных покровов и слизистой, а также места расположения пузырей выделяют такие формы:
- простой буллёзный эпидермолиз (ПБЭ) – пузыри возникают в верхнем слое кожи, которая к тому же утолщается вследствие заболевания. Выделяют локализованную и генерализованную форму. В первом случае болезнь проявляется в подростковом возрасте в виде пузырей на стопах и кистях, но уже во младенчестве на слизистой могут образовываться эрозии и пузыри. При генерализованной форме пузыри могут располагаться группами на разных участках тела, болезнь поражает мочевыводящую систему, половые органы, пищевод, возможно развитие рака;
- дистрофический буллёзный эпидермолиз (ДБЭ) может передаваться доминантно и рецессивно. Первый вариант характеризуется образованием волдырей на слизистых оболочках, руках, коленках, локтях. Во втором случае возможно сужение пищевода, возникновение рака кожи, страдают глаза, может появиться анемия или срастись пальцы на нижних и верхних конечностях;
- пограничный буллёзный эпидермолиз (ПоБЭ) проявляется в двух видах — Герлитца и не-Герлитца. В обоих случаях пузыри образуются на большой площади в любом месте. Велика вероятность внекожных осложнений — сужается ротовое отверстие, язык прирастает к нижней части рта, сужаются пищевод и верхние дыхательные пути, задерживается развитие ребёнка, возникает анемия и др. Главное отличие между формами — первый подтип характеризуется более сложным течением и чаще приводит к летальному исходу;
- синдром Киндлера характеризуется образованием пузырей ещё до появления ребёнка на свет, причём локализуются они на всех слоях кожи. По мере взросления появляется чувствительность к ультрафиолету, кожа атрофируется с одновременным появлением сильной пигментации, при заболевании страдают ногти, возникают атрофические рубцы на месте пузырей, сужается пищевод и поражается мочеполовая система.
Выявить рождение «детей-бабочек» очень просто — уже в первые часы после появления на свет даже от одежды у них появляются пузыри на коже, которые быстро лопаются, оставляя после себя открытую рану.
Одним из тяжелых осложнений буллёзного эпидермолиза является срастание пальцев на конечностях ребенка
Междисциплинарный и межвозрастной подход
В российской медицине сейчас при лечении человека зачастую врач не заглядывает в назначения коллег других специализаций, а при переходе во взрослую поликлинику работу начинают с нуля, словно детские врачи ничего не добились. Для больных буллезным эпидермолизом такой подход может оказаться смертельным. Даже в России в Московском центре дерматологии уже добиваются междисциплинарного подхода: дерматологи, акушеры-гинекологи, аллергологи, генетики работают вместе. Стоит и задача дать одним и тем же докторам наблюдать детей и взрослых, чтобы обеспечить последовательное лечение во время всей жизни пациента.
– Буллезный эпидермолиз – это патология не только кожи, но и желудочно-кишечного тракта, зубов, глаз. Она может вызывать скелетно-мышечные деформации, проблемы с приемом пищи. При болезни есть хирургические проблемы, связанные с изменением структуры кисти, образованием рубцов на коже и т.п., – пояснил заведующий дерматологическим отделением Научного центра здоровья детей Николай Мурашкин. – На проблемы пациентов с БЭ откликнулся директор Научного центра здоровья детей академик, доктора медицинских наук Александр Баранов, и в центре открыли наше дерматологическое отделение, где пациенту могут провести, в том числе, манипуляции с пищеводом, оказать офтальмологическую помощь, учитывая его проблемы.
Книга буквально приурочена к началу работы отделения: в ней есть данные о необходимости специальной стоматологии, хирургии, представлены формулы расчета калорий и питания, дерматологические возможности ухода.
Качество жизни пациента, конечно, разнится от формы течения болезни, и есть семьи, где болеют несколько поколений – бабушки-дедушки, родитель и ребенок. Есть женщины с БЭ, у которых рождаются здоровые дети.
3.Аутоиммунные заболевания
Аутоиммунные заболевания представляют собой совокупность заболеваний, при которых под действием собственной иммунной системы происходит деформация и разрушение тканей, органов организма человека. Исследователи полагают, что это расстройство возникает у генетически восприимчивых людей. У них защитная иммунная система вырабатывает антитела, атакующие собственные ткани. К этому типу патологий можно отнести следующие заболевания.
Дерматомиозит и полимиозит
В основе этих заболеваний лежат воспалительные процессы, протекающие на фоне специфического действия иммунной системы человека. Дерматомиозит характеризуется воспалением кожного покрова, а полимиозит – мышц. Для симптоматики обоих заболеваний характерны:
- усталость,
- мышечная слабость,
- одышка,
- затруднение глотания,
- потеря в весе,
- лихорадка.
Ревматоидный артрит
При данном заболевании иммунная система атакует синовиальную оболочку – оболочку мембран, выстилающих полость суставов. В результате подобного воздействия она воспаляется, появляется боль и отечность, ощущение скованности во всем теле. Среди других симптомов ревматоидного артрита можно выделить:
- потерю аппетита;
- усталость;
- лихорадку;
- анемию.
Склеродермия
Этот термин обозначает группу заболеваний из группы коллагенозов, которые характеризуются уплотнением кожи, наращиванием рубцовой ткани и повреждением внутренних органов. Эти нарушения подразделяются на две основные категории: системная и очаговая склеродермия.
Синдром Шегрена
Синдром Шегрена представляет собой хроническое системное заболевание, при котором атаке иммунной системы подвергается слезные и слюнные железы, а также железы слизистых оболочек. Результатом данного патологического процесса становится дисфункция данных желез с последующим уменьшением количества вырабатываемого секрета. Основными синдрома Шегрена являются сухость в глазах и во рту, а также постоянная усталость и боль в суставах.
Системная красная волчанка
Системная красная волчанка, поражая капилляры и соединительную ткань, оказывает отрицательное влияние на весь организм в целом. Для симптоматики красной волчанки характерны следующие признаки:
- чувствительность к солнечному свету;
- высыпания на щеках и переносице;
- выпадение волос;
- нарушения работы почек;
- проблемы с концентрацией внимания и памятью;
- анемия.
Васкулит
Данный термин характерен более чем для 20 различных состояний, характеризующихся воспалением стенок сосудов. Как следствие, васкулит может ухудшать кровообращения органов и других тканей организма.
Смешанное заболевание соединительной ткани – смешанный коллагеноз.
При таком коллагенозе у людей выявляются черты одновременно нескольких болезней: красной волчанки, дерматомиозита, ревматоидного артрита и т.д. Многогранные проявления этой патологии у больных проявляются по-разному: кто-то жалуется на легкие симптомы, а у кого-то могут возникнуть и серьезные осложнения, в том числе и инфекции, инсульты, почечная недостаточность и другие опасные явления.
Лечение коллагеноза зависит от множества различных факторов: типа заболевания и его симптоматики, тяжести течения болезни, а также от индивидуальных особенностей организма больного. Чаще всего меры по лечению коллагеноза помогают если не вылечить болезнь полностью, то хотя бы контролировать неприятные симптомы коллагеноза.
Лабораторная диагностика
Наиболее достоверным и надёжным методом установления диагноза является исследование образцов кожи, взятых при биопсии, с помощью трансмиссионной электронной микроскопии, однако сейчас основным методом диагностики БЭ стала непрямая иммунофлюоресценция, когда стали доступны моноклональные и поликлональные антитела против важнейших белков эпидермиса и границы эпидермиса и дермы, задействованных в патогенезе БЭ.
При БЭ с помощью иммуногистологических (иммуногистохимия и иммунофлюорисценция) методов определяется наличие, отсутствие или сниженная экспрессия структурных белков кератиноцитов или базальной мембраны, а также распределение тех или иных белков в естественно образующихся или искусственно вызванных пузырях. Тем самым можно определить уровень образования пузырей: внутри эпидермиса, на границе эпидермиса и дермы. Иммуногистологические методы, наряду с методами ДНК-диагностики, служат основными способами диагностики БЭ. С их помощью стало возможно быстро классифицировать БЭ и определить основной тип БЭ, определить структурный белок, наиболее вероятно подвергшийся мутации и определить клинический прогноз.
Результаты иммуногистологического исследования предоставляют основу для дальнейшего поиска мутаций, указывая на то, какие гены, кодирующие структурные белки кератиноцитов или базальной мембраны, необходимо исследовать.
Трансмиссионная электронная микроскопия позволяет осуществить визуализацию и полуколичественную оценку определенных структур кожи (нитей кератина, десмосом, гемидесмосом, якорных нитей, якорных волокон), о которых известно, что их количество и/или вид изменяется при определенных подтипах БЭ.
После определения типа или подтипа БЭ с помощью иммуногистологических методов возможно проведение генетического анализа. Генетическая диагностика позволяет выявить мутации, определить тип и локализацию мутации, а в итоге тип наследования заболевания. В настоящее время генетический анализ является методом, достоверно подтверждающим диагноз. При БЭ обычно генетический анализ проводят методом прямого секвенирования. Генетический анализ позволяет провести дородовую диагностику последующего потомства в семье, где есть пациент с БЭ.
Пограничный буллезный эпидермолиз
Как было отмечено выше, основным характерным признаком данной формы заболевания является нарушение эмали. Данная группа буллезного эпидермолиза стоит на границе между простым и дистрофическим буллезным эпидермолизом.
Пограничный буллезный эпидермолиз делится на 2 основных подтипа:
• Герлитца
• Не – Герлитца
При обеих формах заболевания пузыри появляются на любом участке кожи, и обычно захватывают большие по площади участки кожи. При этих формах буллезного эпидермолиза очень часто возникают внекожные осложнения – микростомия (сужение ротового отверстия), анкилоглоссия (прирастание языка к нижней поверхности рта), анемия, сужение пищевода, поражения глаз, сужение и закупорка верхних дыхательных путей, задержка развития. Основное отличие между формами пограничного буллезного эпидермолиза заключается в том, что подтип Герлитца имеет более тяжелое течение и чаще приводит к смерти.