Введение
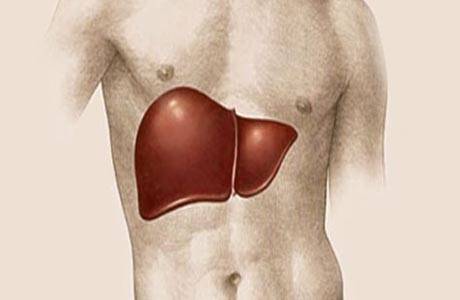
Желчный пузырь является одним из «особенных» органов, способных в прямом смысле готовить сюрпризы. Такие сюрпризы представляют собой неожиданный приступ сильных болей в животе справа где-то под ребрами, который мы называем «желчная колика».
Желчный пузырь служит чем-то вроде резервуара, собирающего и хранящего желчь до нужного момента, а затем выбрасывает ее для нужд пищеварения. Если желчь начинает плохо «храниться» или «застаиваться», то изменяется ее состав. Дальше все зависит от того, насколько далеко зашел процесс…
Но начинается все с нарушения нормальных сокращений желчного пузыря — он сокращается либо слишком быстро и сильно, либо слишком слабо и медленно. Оба этих нарушения приводят к неправильному желчевыделению и изменению состава желчи, а в долгосрочной перспективе — к образованию камней.
Чаще всего к этому приводят погрешности в питании, когда мы переедаем или едим много жирной, жареной, копченой пищи. У некоторых людей дополнительный вклад в развитие болезней желчного пузыря вносит высокий уровень холестерина, нарушение гормонального фона, прием некоторых лекарств, наследственная предрасположенность. Стрессы, эмоциональное и нервное напряжение также ведет к нарушению функций желчного пузыря. Именно поэтому последней стадией, желчнокаменной болезнью, чаще страдают женщины после критического возраста. Хотя в последние годы болезни желчного пузыря сильно «помолодели» и очень часто выявляются даже у детей!
Ощущения, расположенные вверху живота (в области желудка) или под ребрами справа чаще всего связаны с заболеванием желудка или желчного пузыря, а в редких случаях даже кишечника. Отличить их друг от друга самостоятельно очень сложно. При осмотре живота врач с легкостью определяет, что именно привело к появлению симптомов. Подсказать может связь с приемом пищи: при появлении симптомов после еды вероятнее всего проблема связана с желчным пузырем или желудком. Если симптомы с приемом пищи четкой связи не имеют, есть основания предполагать проблему с кишечником.
Источники
- Arisawa F. et al. Snowboarding splenic injury: four case reports. Injury. 2002 Mar;33(2):173-7.
- Ha JF, Minchin D. Splenic injury in colonoscopy: a review. Int J Surg. 2009 Oct;7(5):424-7.
- Shankar S., Rowe S. Splenic Injury After Colonoscopy: Case Report and Review of Literature. Ochsner J. 2011 Fall; 11(3): 276–281.
- Shamim SM. Splenic injury after blunt abdominal trauma: an unusual presentation. J Emerg Med. 2011 Nov;41(5):489-91.
- Federle MP et al. Splenic trauma: evaluation with CT. Radiology. 1987 Jan;162(1 Pt 1):69-71.
- Beuran M. et al. Non-operative management of splenic trauma. J Med Life. 2012 Feb 22; 5(1): 47–58.
- Подкаменев, В. В. Неоперативное лечение повреждений селезенки у детей: риск отсроченных осложнений / В. В. Подкаменев, А. В. Подкаменев // Детская хирургия. – 2014. – Том 18, N 4. – С. 38-42.
| Хирургическая патология | |
|---|---|
| Анатомия | Анальный канал • Аппендикс • Желчный пузырь • Матка • Молочные железы • Прямая кишка • Яички • Яичники |
| Заболевания | Аппендицит • Болезнь Крона • Варикоцеле • Внутрипротоковая папиллома • Вросший ноготь • Выпадение прямой кишки • Гинекомастия • Гиперактивный мочевой пузырь • Гипергидроз • Грыжа • Грыжа белой линии живота • Дисгормональные дисплазии молочных желез • Желчекаменная болезнь • Заболевания селезёнки • Липома • Миома матки • Недержание мочи у женщин • Опухоли молочной железы • Паховая грыжа • Повреждения селезёнки • Пупочная грыжа • Синдром Аллена-Мастерса • Уретероцеле • Фиброаденома молочной железы • Холецистит |
| Операции | Вазэктомия • Дезартеризация геморроидальных узлов • Пластика стопы • Подкожная мастэктомия • Секторальная резекция грудной железы • Слинговые операции • Уретропексия • Френулотомия • Хирургическое лечение геморроя • Холецистэктомия • TOT • TVT |
| Видеолапароскопическая хирургия | Лапароскопическая аппендэктомия • Лапароскопическая перевязка труб • Лапароскопическая радикальная простатэктомия |
|
Цирроз опасен своими осложнениями
Опасность для жизни у больных циррозом печени представляют осложнения. К основным осложнениям относят кровотечения, печеночную энцефалопатию и кому, асцит, а так же развитие рака печени.
Кровотечение. Фиброзные рубцы в печени сдавливают внутрипеченочные кровеносные сосуды, что приводит к повышению давления в сосудах, приводящих кровь в печень, и их расширению. Это называется портальная гипертензия. В расширенных портальных сосудах образуются мешотчатые выпячивания – так называемое варикозное расширение вен. Наиболее часто варикозное расширение вен наблюдается в пищеводе, желудке, прямой кишке. Разрывы таких сосудов приводят к тяжелым и опасным для жизни кровотечениям.
Наиболее опасны кровотечения из варикозно расширенных вен пищевода и желудка. Поэтому всем больным с диагнозом цирроз печени показано проведение эзофагогастродуоденоскопии (ЭГДС) не реже одного раза в год для уточнения наличия варикоза вен, оценки риска кровотечения и при необходимости проведения профилактического лигирования этих вен. Это небольшая операция, которая проводится через эндоскоп и заключается в сдавлении варикозных узлов с помощью латексных лигатур. Такая операция проводится экстренно в случаях кровотечения для его остановки, но при наличии риска кровотечения ее лучше проводить профилактически. Кроме того, большое значение имеет соблюдение определенной диеты. Врач может также порекомендовать прием лекарств, снижающих давление в портальных сосудах, а также устраняющих эрозии и язвы слизистой оболочки.
Печеночная энцефалопатия и кома. При прогрессировании цирроза нарушается способность печени обезвреживать токсические вещества. Головной мозг особенно чувствителен к воздействию токсических веществ, в первую очередь аммиака, образующегося в кишечнике вследствие переваривания белковой пищи (так называемые «азотистые шлаки»). В результате наблюдаются расстройства функции центральной нервной системы в виде снижения памяти, замедления реакций, сонливости, заторможенности, дрожания рук, нарушении координации и др. При прогрессировании энцефалопатии развивается опасное для жизни коматозное состояние.
Поэтому пациенты с циррозом печени должны проходить регулярное обследование, направленное на оценку наличия и степени печеночной энцефалопатии, назначение адекватного лечения. Больным рекомендуют придерживаться диеты с различной в зависимости от тяжести нарушения функции печени степенью ограничения употребления животного белка (в основном, красного мяса). Назначаются лекарства, устраняющие запоры и уменьшающие токсичность «азотистых шлаков», препараты, связывающие аммиак в крови, и др.
Асцит, отеки. Асцит означает скопление жидкости в брюшной полости. Асцит является следствием портальной гипертензии, а также снижением синтеза альбумина в печени. Одновременно жидкость может скапливаться в грудной клетке (в полости плевры), наблюдаются отеки. Наблюдаются увеличение живота, уменьшение количество мочи, одышка. Асцит может осложняться развитием инфицирования брюшной полости, нарушением работы почек и др. Врач назначает таким больным диету с ограничением соли, мочегонную терапию, в основе которой применение спиронолактона, препараты для профилактики бактериальной инфекции и других осложнений. Пациент должен избегать избыточного назначения мочегонных, массивного выделения мочи (более 2-2,5 литров в сутки), регулярно контролировать выделение жидкости, анализы крови и наблюдаться врачом.
Первичный рак печени – это злокачественная опухоль, которая, в отличие от метастазов в печень рака других локализаций, развивается непосредственно в ткани печени. Цирроз печени является предраковым состоянием. Наибольший риск рака печени у больных вирусным и алкогольным циррозом печени. После устранения причины цирроза печени риск развития рака печени уменьшается в десятки раз, но все-таки он остается.
Так как ранние стадии первичного рака печени имеют успешное лечение, все больные циррозом печени должны регулярно (не реже 1 раза в 6 месяцев) проходить обследование, включающее обязательное и исследование уровня онкомаркера печени – альфафетопротеина. В некоторых случаях требуются дополнительные исследования ( и др.).
Диета после удаления селезенки
Нужна ли диета после удаления селезенки? После такой операции, как удаление селезенки, диета более, чем необходима! Ведь после операции начинается перестройка организма, усиленно начинают работать не только лимфатические узлы, но и печень, желчный пузырь, поджелудочная железа.
Диета после удаления селезенки предусматривает стол №5 по Певзнеру.
 В первую очередь исключается жирная, острая, жареная пища. Из рациона следует также исключить копчености, маринады, соления, концентрированные рыбные, мясные и грибные бульоны, жирное мясо и субпродукты, шоколад, какао, редис, лук, чеснок, свежий хлеб.
В первую очередь исключается жирная, острая, жареная пища. Из рациона следует также исключить копчености, маринады, соления, концентрированные рыбные, мясные и грибные бульоны, жирное мясо и субпродукты, шоколад, какао, редис, лук, чеснок, свежий хлеб.
Диета после удаления селезенки разрешает такие продукты
После операции строгую диету следует соблюдать около 6 месяцев с дальнейшим постепенным расширением меню.
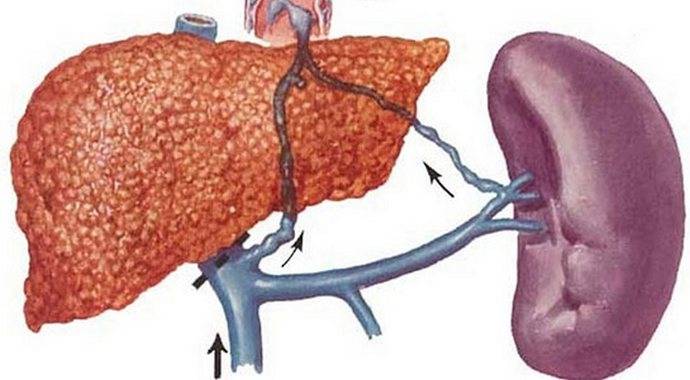
Исследование кровеносных сосудов брюшной полости
В нашей лечебной практике для исследования сосудов брюшной полости чаще всего используются такие методы диагностики:
- УЗИ сосудов
- МРТ сосудов (МР-ангиография)
- КТ сосудов (КТ-ангиография)
- Классическая рентгенография сосудов
УЗИ сосудов брюшной полости позволяет увидеть сосуды «изнутри», в режиме реального времени. Это доступно благодаря свойству эритроцитов отражать ультразвуковые волны. Такое свойство называется эффектом Допплера, от которого пошло название самого метода исследования – ультразвуковая допплерография сосудов. УЗДГ или ультразвуковая допплерография сосудов дает возможность выявить любое изменение кровотока в сосудах брюшной полости, которое может быть связанно со спазмом стенок сосудов, сужением их просвета или тромбозом.
На УЗИ видны крупные сосуды: брюшная аорта, ее основные ветви, нижняя полая вена. Мы измерим диаметр сосудов, оценим их просвет, выявим, если они есть, тромбы и/или атеросклеротические бляшки. В случае тромбоза мы можем определить его размеры и отслеживать изменения в его структуре во время лечения.
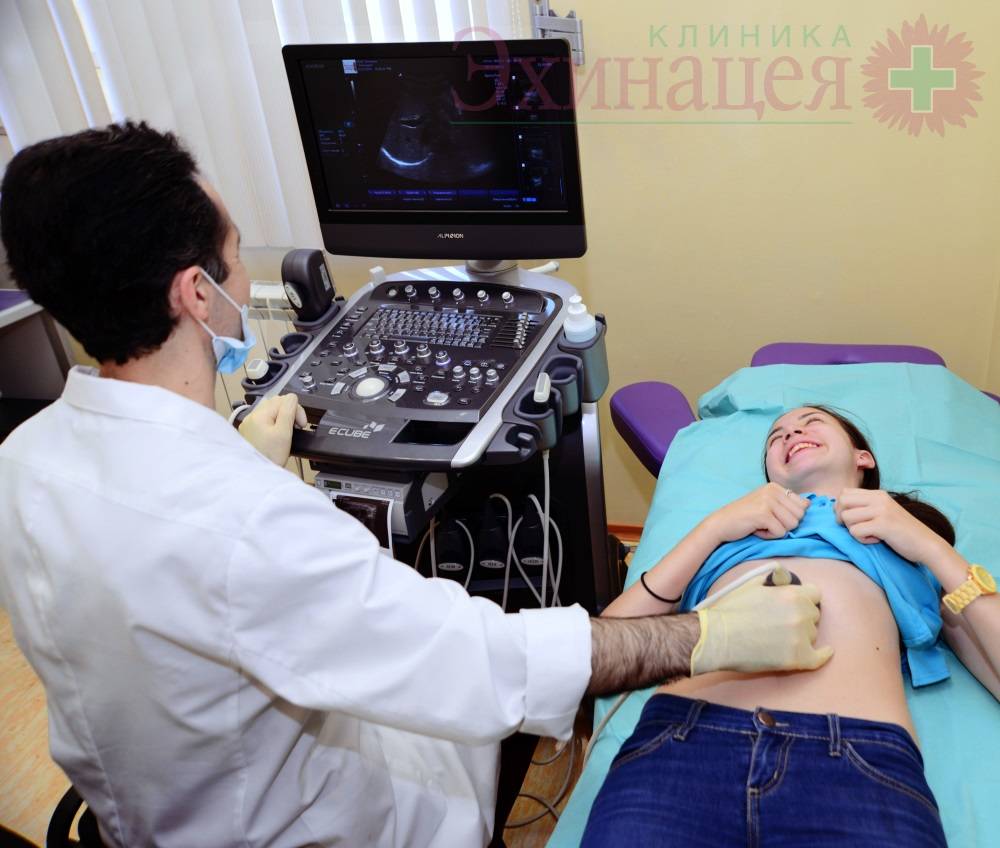 УЗИ поджелудочной железы.
УЗИ поджелудочной железы.
МР и КТ (МСКТ)-ангиография. Главное преимущество КТ и МРТ сосудов – это возможность исследовать сосуды с контрастом и создание их 3D модели для более подробной диагностики. Таким образом, можно осмотреть брюшную аорту и её ветви, идущие к почкам, печени, селезенке, кишечнику и т.д., на предмет расслоения стенки и аневризмы аорты, тромбоза, сдавления сосуда опухолью, сужения просвета сосуда (сужение почечных артерий – одна из возможных причин гипертонии). Кроме артерий мы можем оценить состояние сосудов на предмет тромбозов (простых и воспалительных т.е. связанных с сепсисом) и т.п.
Классическая рентгеновская ангиография (рентгенография сосудов с контрастом). На данный момент рентген сосудов используется реже ввиду его большей технической сложности по сравнению с КТ или МРТ сосудов.
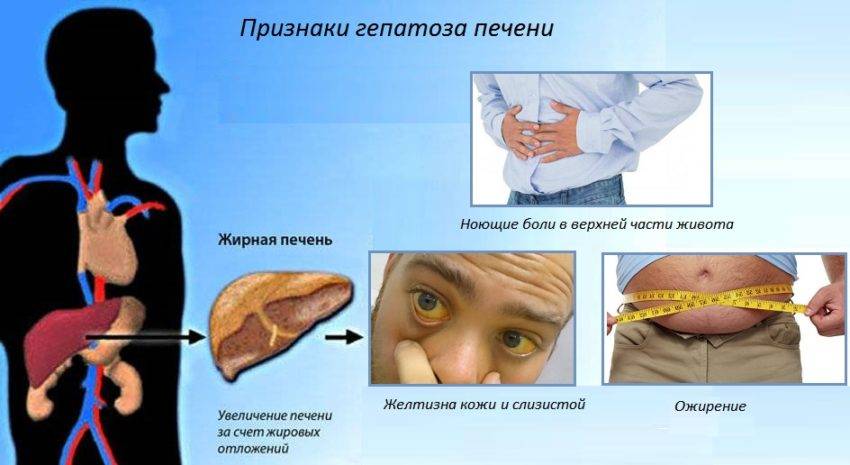
Диета при увеличении печени
Неукоснительно соблюдаемая диета при увеличении печени – залог успешного лечения. При гипертрофированной печени нужно полностью отказаться от употребления жирного, жареного, копченого и острого, поскольку такая пища перегружает печень и всю систему пищеварения.
Кроме того, диета при увеличении печени несовместима с такими пищевыми продуктами, как бобовые, редис, редька, шпинат и щавель; колбаса и острые сорта сыра; маргарин и спреды; белый хлеб и сдобная выпечка; уксус, горчица и перец; кондитерские изделия с кремом, шоколад и мороженое; газированные напитки и алкоголь.
Все остальное (особенно овощи и фрукты) можно есть, причем не реже пяти раз в день, но понемногу. После 19 часов есть не рекомендуется и при здоровой печени, а уж при увеличении печени – категорически нельзя. А вот стакан воды с ложкой натурального меда можно и нужно.
В дневном рационе должно быть 100 г белков животного происхождения, примерно столько же растительных белков и 50 г растительных жиров. Объем углеводной пищи составляет 450-500 г, при этом употребление сахара следует снизить до 50-60 г в день, а соли – до 10-12 г. Дневной объем жидкости (без учета жидкой пищи) – не менее 1,5 литра.
Причины
В принципе, любой вид внешнего физического воздействия, направленного в область селезенки, способен привести к травматизации данного органа. Повреждения селезенки нередко встречаются у пострадавших вследствие автомобильных аварий. Падение с велосипеда может причинить травму селезенки при ударе участка левого подреберья о велосипедный руль. Зафиксированы случаи селезеночных травм среди сноубордистов. Повреждения были вызваны столкновением живота с собственным локтем спортсменов во время падения .
Очень редко (частота от 0.00005 до 0.017%) повреждения селезенки могут случайно наноситься во время проведения колоноскопии. У пациентов, пострадавших после этой колопроктологической процедуры, наиболее часто выявлялись такие травмы, как рваные раны, разрывы и гематомы . К факторам, ассоциирующимся с подобными повреждениями, принадлежат трудности при интубации, перекручивание аппарата (колоноскопа), наличие спаек между толстой кишкой и селезенкой, а также большого полипа на селезеночном изгибе .
Селезенка в определенной степени защищена от травмирующих воздействий ребрами, что отчасти снижает риск ее повреждения. Предрасполагающими факторами, которые способствуют травмированию органа, являются: низкая подвижность (у одних лиц селезенка достаточно мобильна, у других – практически неподвижна), патологическое увеличение размеров селезенки (спленомегалия), а также недостаточная прочность капсулы (соединительнотканной оболочки).
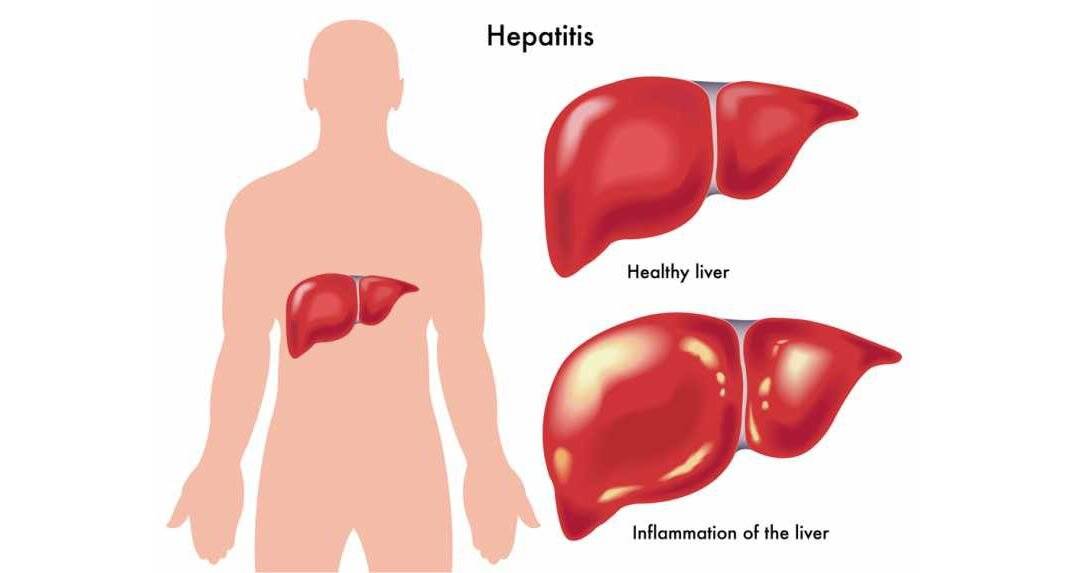
Коварство болезней печени
Многие заболевания человека могут протекать незаметно, без ярких проявлений. Но болезни печени отличаются особенно длительным бессимптомным течением, и в этом их коварство. В печени нет нервных окончаний, поэтому даже при наличии цирроза печени, она не болит. Желтуха развивается, как правило, уже на поздних стадиях цирроза. Поэтому болезнь зачастую выявляется при диспансеризации или при случайном обследовании уже на стадии цирроза, а не гепатита.
Необходимо знать, что первые проявления у всех разные, что зависит от причины и стадии заболевания. Часто это только слабость, повышенная утомляемость и дискомфорт в правом подреберье. Первыми проявлениями могут быть увеличение в объеме живота, отеки на ногах, то есть уже осложнения цирроза. Иногда это кожный зуд, кровоточивость из носа и десен, легкое появление синяков на коже, пожелтение склер глаз, боли в суставах, высыпания на коже и др.
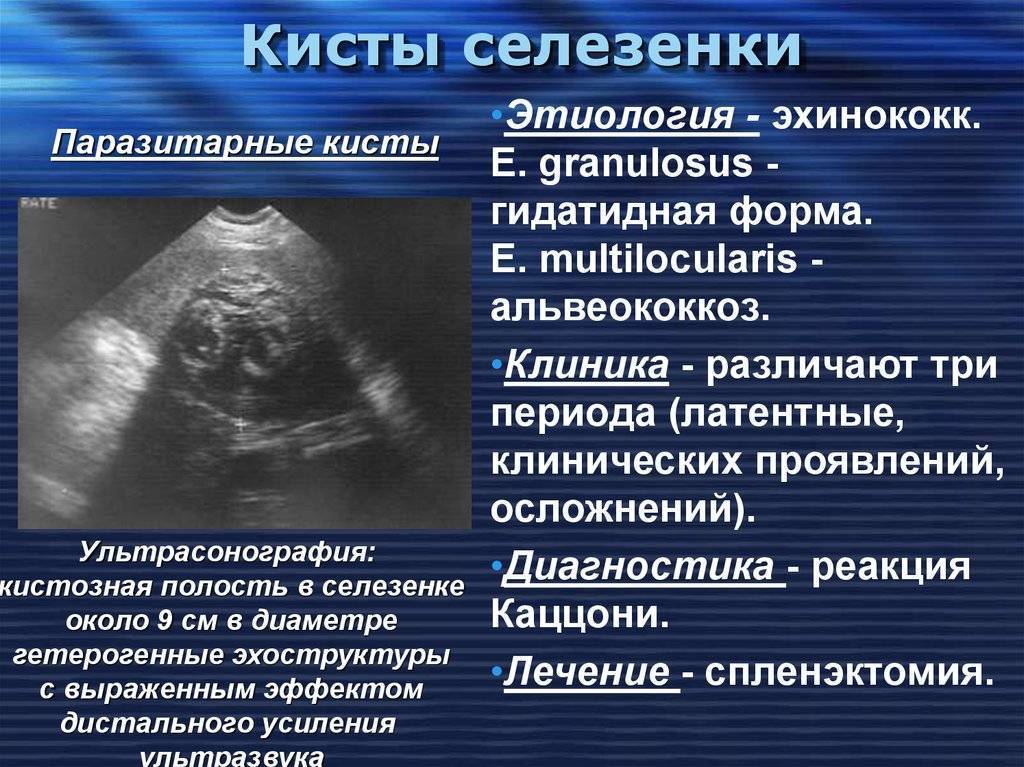
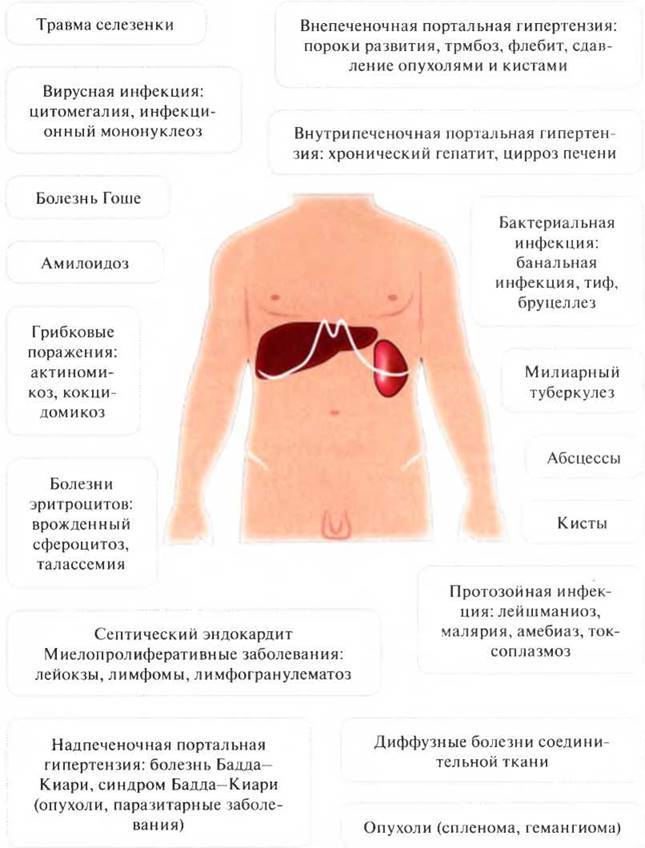
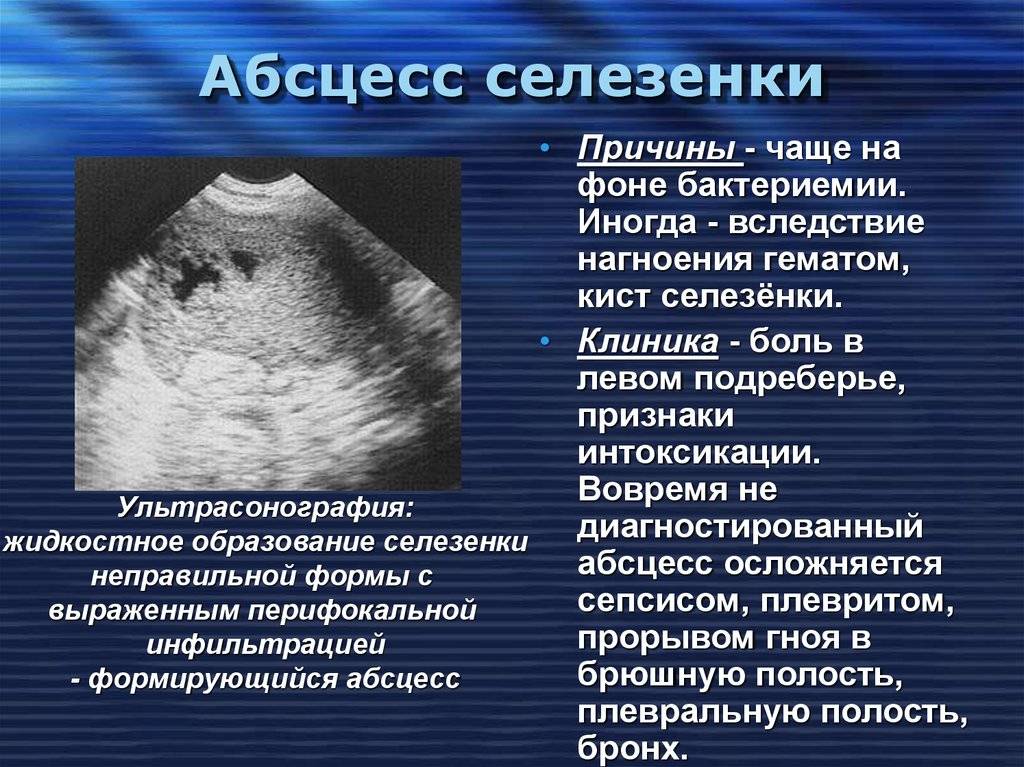
Нарушение эхоструктуры селезенки с или без спленомегалии
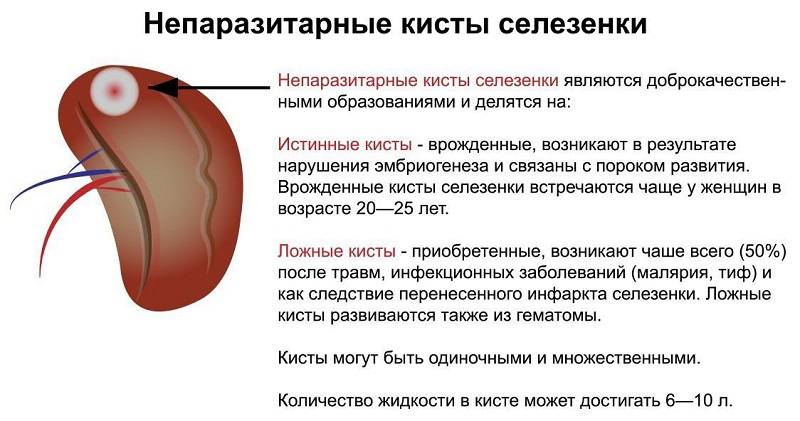
Хорошо отграниченные кистозные образования
Если имеются четко отграниченные анэхогенные образования с дистальным акустическим усилением, необходимо дифференцировать:
- Поликистоз (кисты могут быть множественные). Исследуйте печень или поджелудочную железу на предмет выявления кист.
- Врожденные кисты. Они обычно одиночные и могут содержать внутренние эхоструктуры в результате кровоизлияния.
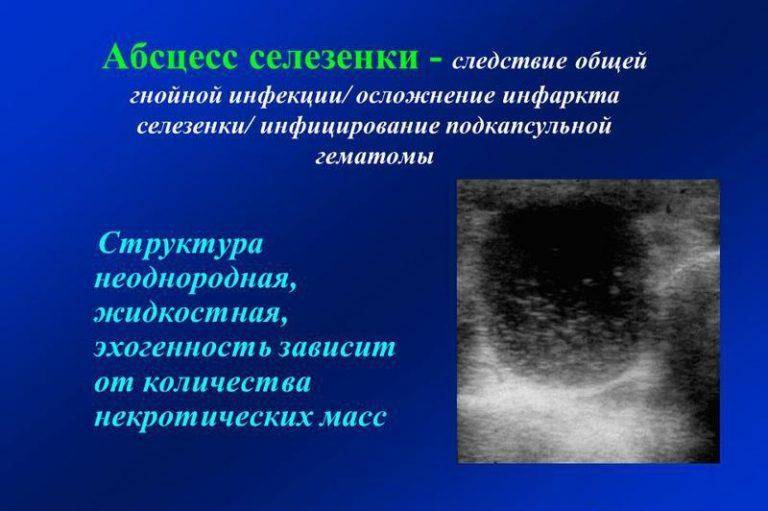
- Эхинококковые (паразитарные) кисты. Они обычно четко отграничены, имеют двойной контур (стенка перицигта и кисты) и часто – перегородки. Определяется четкое усиление задней стенки и часто имеется различная толщина стенки кисты. Однако паразитарные кисты могут быть представлены округлыми образованиями с неровным контуром, неоднородной эхоструктуры, симулирующими абсцесс. Кисты могут быть гипоэхогенными с небольшим количеством различных внутренних эхоструктур или гиперэхогенными и солидными без какой-либо акустической тени: встречаются различные сочетания подобных типов структур. Стенки кисты могут быть спавшимися или пролабировать, внутри кист могут наблюдаться плавающие структуры, может даже визуализироваться киста внутри кисты (этот признак является патогномоничным для паразитарной кисты). Может иметь место кальцинация в стенке кисты, в полости может быть «песок», располагающийся в самом низком месте. Проведите исследование всего живота и сделайте рентгенографию грудной клетки. Паразитарные кисты часто множественные, но эхоструктура их может быть разной, и кисты в печени необязательно выглядят так же, как кисты в селезенке.
- Гематома.
Если имеется увеличение селезенки и травма в анамнезе, необходимо провести ультразвуковое исследование селезенки для исключения ее повреждения.
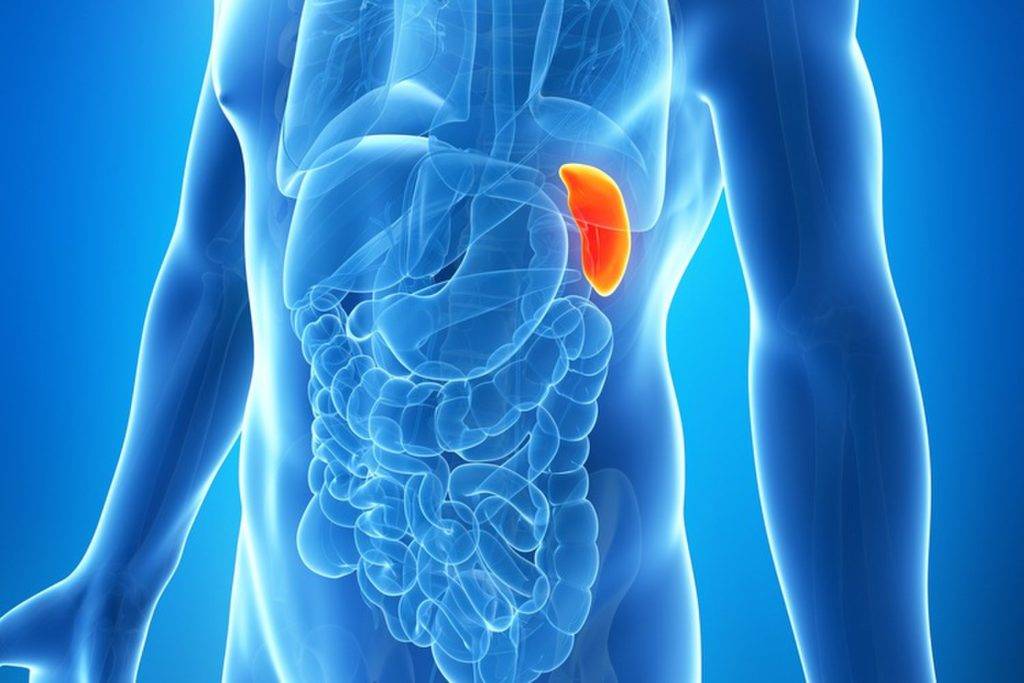
Обследование селезенки
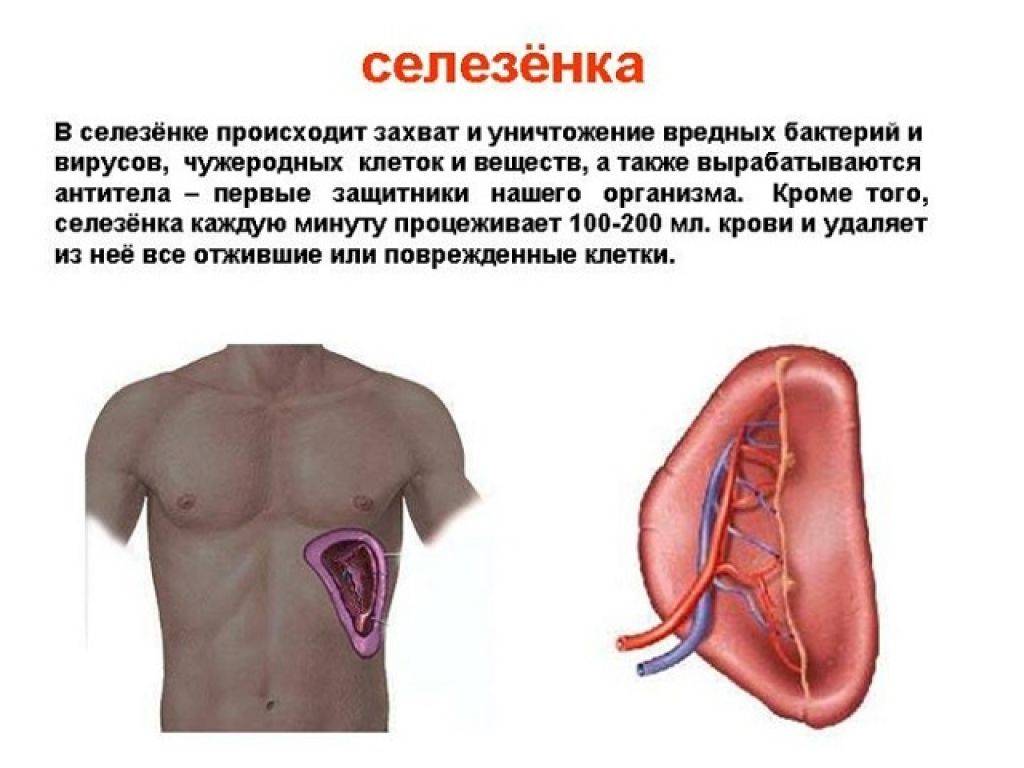
Селезенка – важный орган иммунной и кроветворной системы, однако в отличие от других органов и систем мы не замечаем проблем до появления неприятных ощущений. Селезенка накапливает форменные элементы крови, чтобы отдать их организму в тот момент, когда это необходимо и выступает фильтром для инфекционных агентов и паразитов. Чаще всего заболевания селезенки носят вторичный характер. Это значит, что проблемы с селезенкой – следствие какого-то заболевания и болит селезёнка по какой- то определенной причине. Наиболее информативные исследования селезёнки: общий анализ крови, ультразвуковое исследование (УЗИ) селезёнки, бета2-микроглобулин, консультация терапевта.
Мы предложим Вам обследование селезенки в двух направлениях:
- Исследование строения и состояния селезёнки
- Выявление причины нарушения работы селезёнки
 На приеме у терапевта, диагностика и лечение заболеваний селезенки.
На приеме у терапевта, диагностика и лечение заболеваний селезенки.
Исследование строения и состояния селезёнки
Для исследования строения селезенки, точного представления о её структуре мы используем ультразвуковое исследование (УЗИ) селезёнки. Ультразвуковое исследование помогает оценить состояние ткани селезенки и оценить её артериальное кровоснабжение, проверить, насколько полноценно осуществляется венозный отток.
При необходимости более детального исследования строения и кровоснабжения селезёнки мы предложим Вам компьютерную томографию селезенки или МР-томографию селезёнки.
 Ультразвуковое исследование органов брюшной полости. УЗИ поджелудочной железы, печени, селезенки, желчного пузыря.
Ультразвуковое исследование органов брюшной полости. УЗИ поджелудочной железы, печени, селезенки, желчного пузыря.
Частые находки при обследовании селезенки:
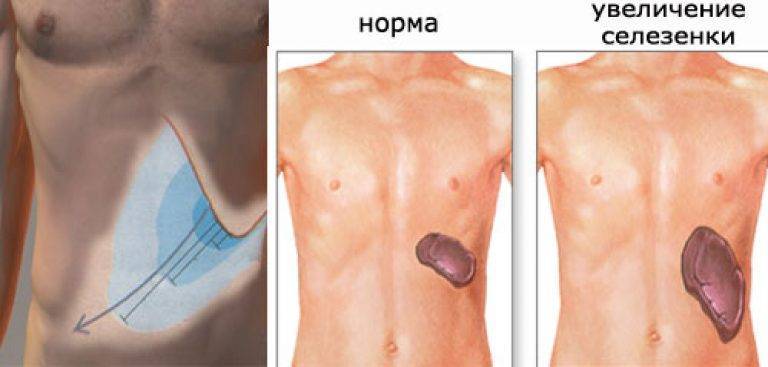
- Спленомегалия (увеличение размеров селезенки);
- Кисты селезенки (чаще всего вызваны паразитами);
- Опухоли селезенки.
Возможные симптомы заболевания селезёнки:
- Боль в левом подреберье (пациенты часто жалуются, что у них болит селезёнка);
- Анемия и, как следствие – бледность кожи и слизистых оболочек;
- Гипотония (низкое артериальное давление) и тахикардия (увеличение количества сокращений сердца в минуту).
В большинстве случаев боль в селезенке – единственный симптом, на который пациент обращает внимание. Выявление причины нарушения работы селезёнки
Выявление причины нарушения работы селезёнки
Для определения причины, вызвавшей увеличение селезенки, мы предложим Вам несколько обследований:
- Общий анализ крови;
- Общий анализ мочи;
- Биохимический анализ крови;
- ПЦР на некоторые вирусные инфекции (вирус Эпштейна-Барр, цитомегаловирус, гепатит В, С и др.);
- Иммунологическое обследование. В некоторых случаях инфекционные заболевания сложно найти в крови методом ПЦР из-за низкой вирусной нагрузки, однако при наличии вируса в крови организм всегда вырабатывает антитела против них;
- Иммунограмма позволит нам определить, какое нарушение в иммунной системе дало микроорганизму возможность приникнуть в тело.
Наша задача – не только вылечить заболевание селезенки, но и предотвратить его появление в дальнейшем, именно комплексная диагностика – ключ к эффективному лечению.
Возможные заболевания селезёнки
Острые заболевания селезенки обычно требуют госпитализации, поэтому, если у Вас наблюдаются острые боли или селезенка болит очень сильно, мы рекомендуем
обратиться за неотложной помощью.
Причиной хронической дисфункции селезенки чаще всего являются:
- Вирусные гепатиты В, С;
- Некоторые сердечно-сосудистые заболевания;
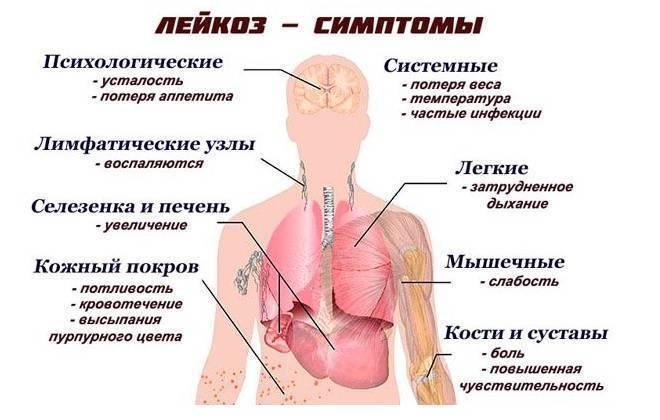
- Лейкозы, наследственные анемии;
- Инфекционные и паразитарные заболевания.
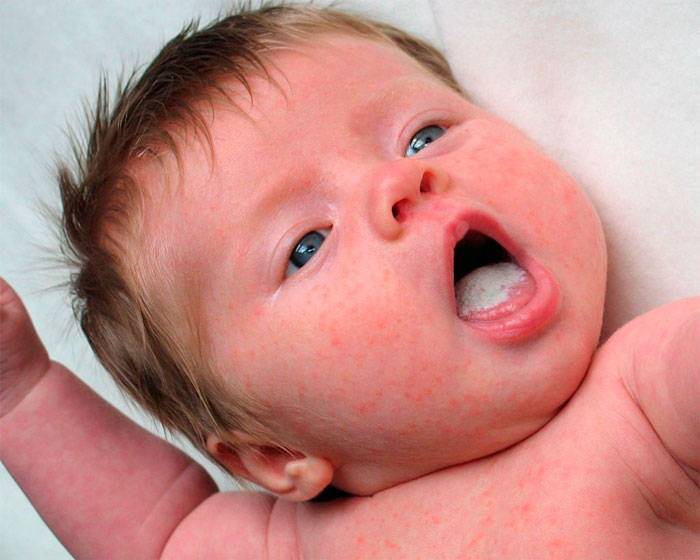
Места расположения сыпи
Определить, почему у ребенка появились пятна на теле, можно по их расположению.
На лице
Причины:
- резкая перемена температурного режима;
- нарушения генетического характера;
- заболевания инфекционного характера;
- аллергия;
- нарушения в работе желудка и кишечника.
Очень часто сыпь появляется на шее и вокруг рта у грудничков по причине диатеза. Причем подвержены недугу дети как на грудном, так и на искусственном вскармливании. Получив долю аллергена, организм реагирует высыпаниями вокруг рта и на шее – красного цвета. Чтобы от них избавиться, ребенок должен некоторое время соблюдать диету.
На теле
- Если пятна на животе и спине, на грудной клетке светлого оттенка и не сливаются воедино, это значит, что причиной их возникновения стала контактная аллергия. Может быть, это стиральный порошок или другие моющие средства. Попробуйте устранить причину и последить, исчезнут ли пятнышки на животе и спине.
- Если пятна на животе и шее сначала имели белый окрас, потом покраснели и слились воедино – это уже повод для паники. Данный признак является свидетельством интоксикации организма. Грудничка необходимо срочно госпитализировать, чтобы вывести аллерген.
На животе
Незначительные высыпания в области живота иногда свидетельствуют о серьезных заболеваниях. Установить истинную причину их возникновения может только квалифицированный врач.
Возможные недуги:
- потница;
- стафилококк;
- заболевания крови;
- краснуха;
- лишай;
- дерматит;
- скарлатина.
При обнаружении симптомов в виде сыпи необходимо обратиться к врачу для диагностики заболевания грудничка.
На попе
Что может помочь при обнаружении сыпи в паху и на попе? Это:
- подсушивающие мази;
- постоянная смена памперсов, трусиков и постельного белья;
- воздушные ванны;
- купание с травами (если нет аллергии).
Если придерживаться этих простых правил, сыпь на попе очень быстро пройдет. Самое главное –никогда о них не забывать.
Лучшая профилактика любой сыпи – это гигиена. Если не хотите в дальнейшем лечить своего ребенка от аллергии после массажа, от пятен на попе, на подбородке и у рта, на грудной клетке, просто купайте малыша чаще и всегда следите за составом используемых средств и продуктов питания.
На причину сыпи может указать ее расположение. При контактном дерматите обычно высыпание появляется там, где кожи коснулся раздражитель. При скарлатине сначала покрываются шея, грудь и спина, потом она переходит на все тело. Локальное высыпание может указывать на укус насекомого.
Если видно, что высыпания у младенца появляются в районе головы, а потом плавно растекаются по организму, это может указывать на наличие инфекции. Мелкая сыпь на лбу у ребенка до месяца может говорить о гормональном высыпании, ничего страшного в этом нет.
Лечить ребенка самостоятельно, опираясь исключительно на локализацию новообразований, не следует. Сыпь на груди у грудничка часто может быть связана с одеждой из шерсти или синтетических материалов. При кори, ветрянке, скарлатине может обсыпать все тело, в том числе ножки.
Важно! Осмотр того, как выглядит сыпь, – лишь первичная диагностика. Необходимо провести ряд обследований, чтобы установить точную причину. Это может сделать только врач
Это может сделать только врач.
Причины асцита
Заболевание возникает под воздействием следующих этиологических факторов:
- Патологии печени. В результате гибели гепатоцитов происходит их замещение рубцовой тканью, размеры печени увеличиваются, и она начинает пережимать воротную вену, что и приводит в результате к развитию водянки.
- Нехватка белка.
- Эндокринные нарушения.
- Болезни почек.
- Гинекологические заболевания.
- Заболевания миокарда. Чаще всего водянка развивается при перикардите или сердечной недостаточности. Увеличенное и ослабленное сердце не справляется с перекачиванием крови, которая скапливается в сосудах, что может привести к скоплению жидкости.
- Патологии лимфатической системы.
- Системные патологии.
- Поражение поверхности брюшины. К развитию водянки могут привести разлитой, грибковый или туберкулезный перитонит.
- Вредные привычки.
- Микседема. При этом заболевании происходит отек слизистых оболочек и мягких тканей, причиной которого является нарушение синтеза гормонов ЩЖ.
- Полисерозит.
- Неправильное питание. Особо опасно голодание и постоянное сидение на строгих диетах.
- Заболевания органов ЖКТ.
В группу риска входят следующие категории людей:
- наркоманы;
- пациенты, перенесшие процедуру переливания крови;
- люди с ожирением;
- пациенты, страдающие различными видами гепатита;
- пациенты на гемодиализе;
- люди, которые увлекаются татуажем;
- люди, имеющие наследственную предрасположенность к заболеванию.
Асцит у детей может быть наследственным, приобретенным или врожденным. Выделяют следующие основные причины развития данной патологии у маленьких пациентов:
- Нефротический синдром.
- Врожденный общий отек, который может быть вызван резус-конфликтом между организмами матери и плода. Дети, рожденные с такой патологией, не имеют шансов на выживание и в течение нескольких часов умирают.
- Экссудативная энтеропатия. Является наследственной патологией.
- Поражение печени и желчевыводящих путей у грудничков.
У детей постарше причины в основном те же, что и у взрослых.
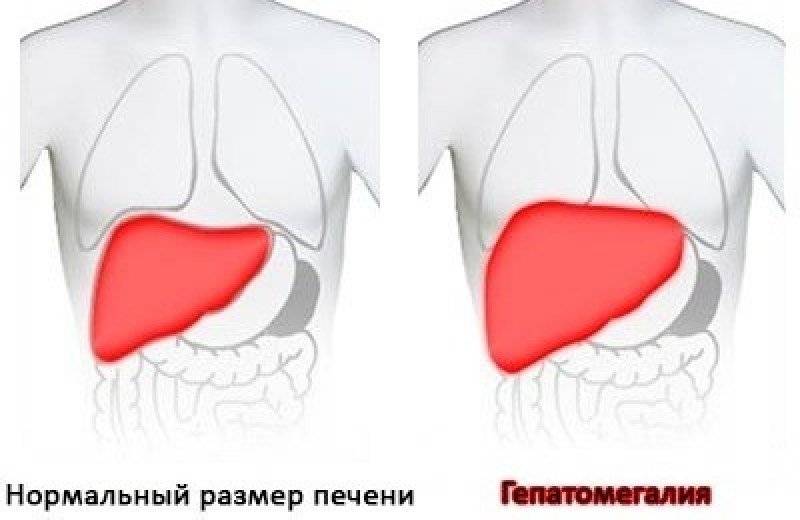
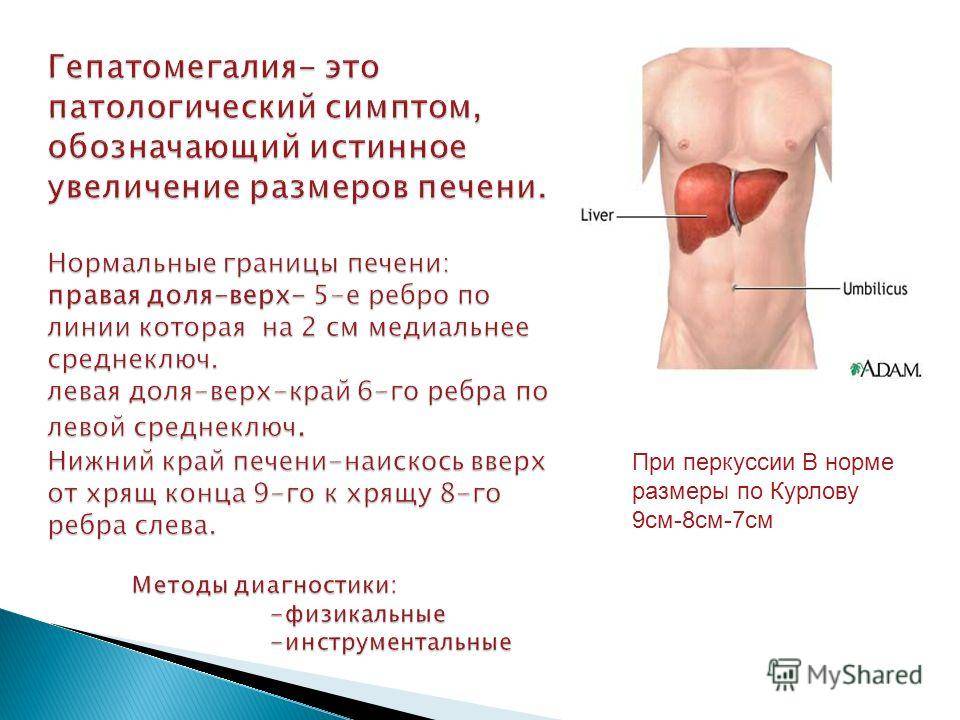
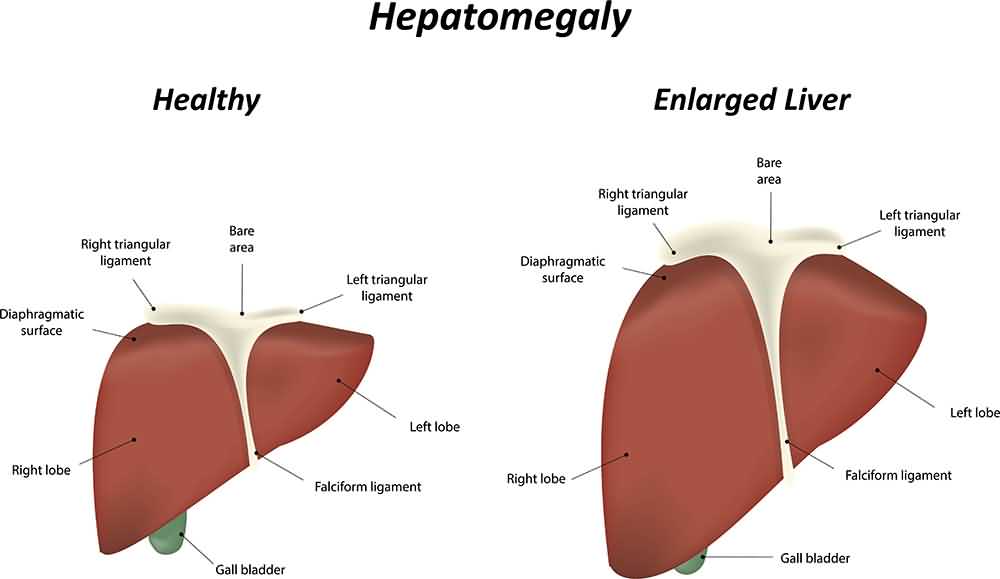
Симптомы увеличения печени
Незначительно выраженную патологию – увеличение печени на 1 см или увеличение печени на 2 см – человек может и не чувствовать. Но процесс изменения естественных размеров печени рано или поздно начинает проявляться более явными клиническими симптомами.
Наиболее типичные симптомы увеличения печени: слабость и быстрая утомляемость, которую пациенты чувствуют даже при отсутствии интенсивных нагрузок; неприятные ощущения (тяжести и дискомфорта) в брюшной полости; приступы тошноты; потеря веса. Далее могут присоединиться изжога, галитоз (постоянный неприятный запах изо рта) зуд кожи и диспепсия.
Увеличение печени при гепатите сопровождается не только общим недомоганием, но и желтизной кожных покровов и склер, повышением температуры, ломотой во всех суставах, тянущей болью в области правого подреберья.
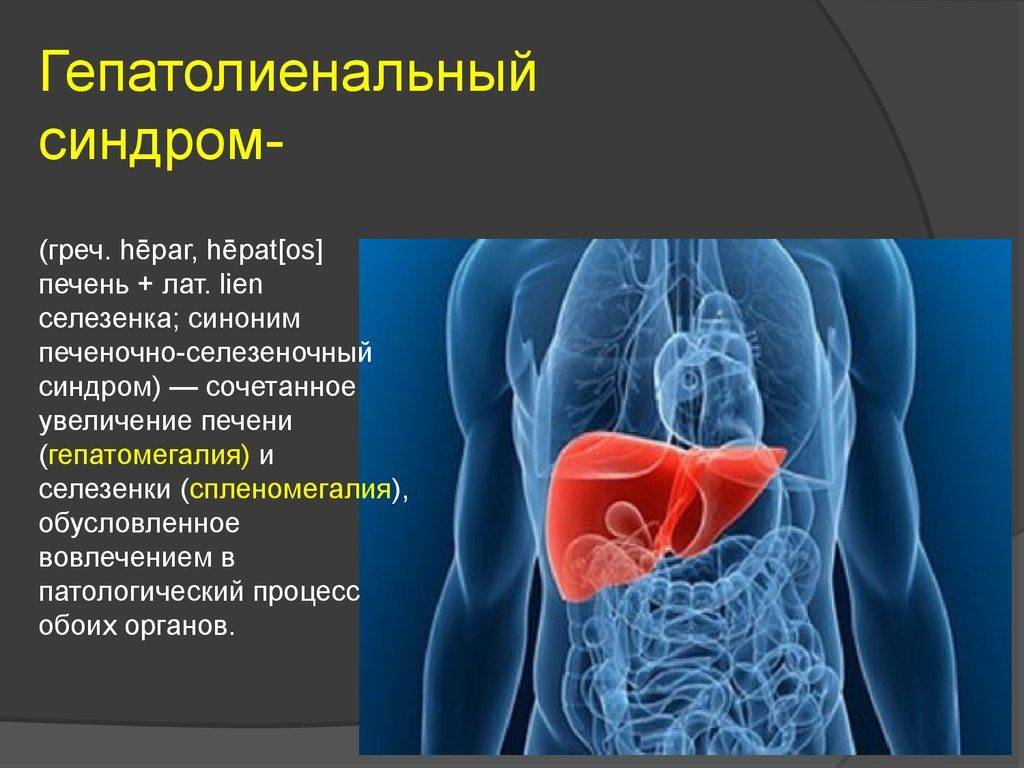
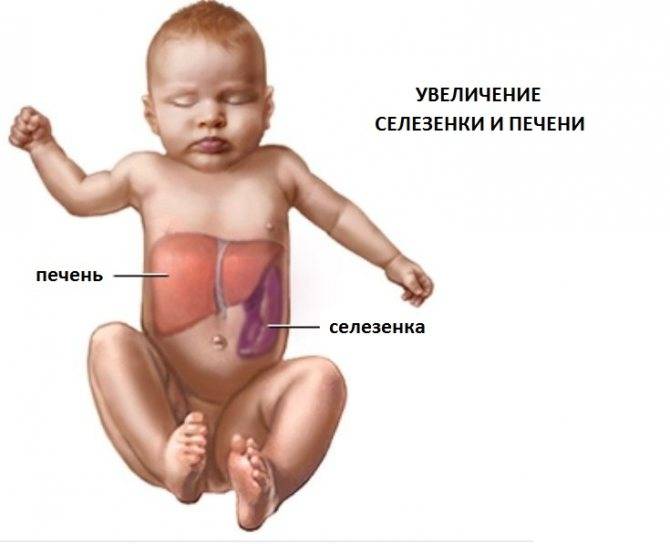
Увеличение печени при циррозе проходит на фоне того же комплекса симптомов, к которым присоединяются такие признаки данного заболевания: боли животе и увеличение его размеров, быстро наступающее чувство сытости при приеме пищи, повышенная сонливость днем и бессонницы по ночам, кровотечения из носа и кровоточивость десен, потеря веса, выпадение волос, снижение способности запоминать информацию. Кроме увеличения печени при циррозе (сначала обеих долей, а затем в большей степени левой) размер селезенки у половины больных также увеличивается, и врачи определяют у них гепатоспленомегалию – увеличение печени и селезенки.
В клиническом проявлении поражения организма вирусом иммунодефицита человека увеличение печени при ВИЧ диагностируется на стадии 2Б – при острой ВИЧ-инфекции без вторичных заболеваний. Кроме увеличения печени и селезенки на этой стадии отмечаются лихорадочное состояние, кожная сыть и высыпания на слизистых оболочках рта и зева, увеличение лимфоузлов, а также диспепсия.