Общая информация
Краткое описание
Желтуха становится видимой, когда уровень общего билирубина сыворотки (ОБС) достигает ³ 80 мкмоль/л. У маловесных новорожденных желтушное окрашивание кожи появляется при более низких уровнях билирубина в сыворотке крови, что зависит от толщины слоя подкожного жира.
ОЗПК — операция заменного переливания крови.

- Подключено 290 клиник из 4 стран
- 1 место — 800 руб / 4500 тг в мес.
- Регистратура + Касса — 15 800 руб / 79 000 тг в год

Автоматизация клиники быстро и недорого!
- С нами работают 290 клиник из 4 стран
- Подключение 1 рабочего места — 800 руб / 4500 тг в месяц
- Узнать больше о системе
Мне интересно! Свяжитесь со мной
Осложнения и прогноз
Неонатальная физиологическая гипербилирубинемия обычно проходит без осложнений. Однако если она перешла в патологическую форму, показатели билирубина растут, могут возникнуть такие осложнения, как энцефалопатия или ядерная желтуха.
Если этот синдром вызван тяжелыми внутриутробными патологиями (атрезией) внутрипеченочных протоков, прогноз неутешительный. Спасти ребенка может только трансплантация печени. Малыши с патологическими формами желтухи нуждаются в диспансерном наблюдении. Если состояние будет усугубляться, ребенка срочно госпитализируют.
Желтухой называют окрашивание кожи, склер, а также слизистых оболочек в желтоватый оттенок, которое происходит вследствие пропитывания тканей пигментом, выделяемым желчью (билирубином).
Информация
Источники и литература
- Протоколы заседаний Экспертной комиссии по вопросам развития здравоохранения МЗ РК, 2014
- 1)American Academy of Paediatrics. Clinical practical Guideline. Management of Hyperbilirubinemia in the Newborn Infant 35 or More Weeks of Gestation. 2004. 2)A guide for essential practice. World Health organisation, Geneva 2006 3) Bhutany V, Gourley G, Adler S, Kreamer B, Dalin C, Johnson L. Non-invasive Measurement of Total Bilirubin in a Multiracial Predischarge Newborn Population to Assess the Risk of Severe Hyperbilirubinemia. J. Pediatrics (106) 2000, NO 2. 4) David E. Hertz. Care of the Newborn: A Handbook for Primary Care. Lippincott Williams&Wilkins;, 2005. 60-72 5) Essential Newborn Care and Breastfeeding: Training Module. WHO Euro, Copenhagen, 2002. 6)Guidelines for detection, management and prevention of hyperbilirubinemia in term and late preterm newborn infants (35 or more weeks’ gestation), Canadian Pediatric Society, 2007. 7) Jaundice and hyperbilirubinemia in the newborn. In: Berhman RE, Kliegman RM, Jenson HB, eds. Nelson textbook of paediatrics. 16th ed. Philadelphia: Saunders, 2000:511-28. 8) Jaundice in the Healthy Term Newborn. British Columbia Reproductive Care Program Newborn Guideline 4. April 2002 (Revised). 9) Jaundice. RPA newborn Care Protocol Book. Royal Prince Alfred Hospital. 2003. 10) Meredith L. Porter, Beth L.Dennis. Hyperbilirubinemia in the Term Newborns. American Family Physician, 2002, Volume 65, Number 4. 11) Managing Newborn Problems: A guide for doctors, nurses, and midwives. WHO, Geneva, 2003. 12) Maisels MJ, Watchko JF. Treatment of jaundice in low birth weight infants. Arch. Dis. Child. Fetal Neonatal Ed. 2003; 88; 459-463). 13) Mills JF, Tudehope D. Fibreoptic phototherapy for neonatal jaundice (Cochrane review). The Cochrane library. Issue 2, 2003. 14) Management of Hyperbilirubinemia in the newborn infants 35 or more weeks of gestation. American Academy of Paediatrics Subcommittee on Hyperbilirubinemia. Paediatrics 2004; 114:297-316. 15) Newborn Services Clinical Guideline. Protocol Management of Neonatal jaundice. New Zealand. Reviewed by Peter Nobbs, May 2001. 16) Newborn Services Clinical Guideline, Assessment of Prolonged and Late-Onset Jaundice», 2004. 17) Shelly C Springer. Kernicterus. EMedicine. Meredith L. Porter, Beth L.Dennis. Hyperbilirubinemia in the Term Newborns. American Family Physician, 2002, Volume 65, Number 4.
Информация
Указание условий пересмотра протокола: Пересмотр протокола производится не реже, чем 1 раз в 3 года, либо при поступлении новых данных, связанных с применением данного протокола.
График 1: Показания для фототерапии и заменного переливания крови у доношенного новорожденного
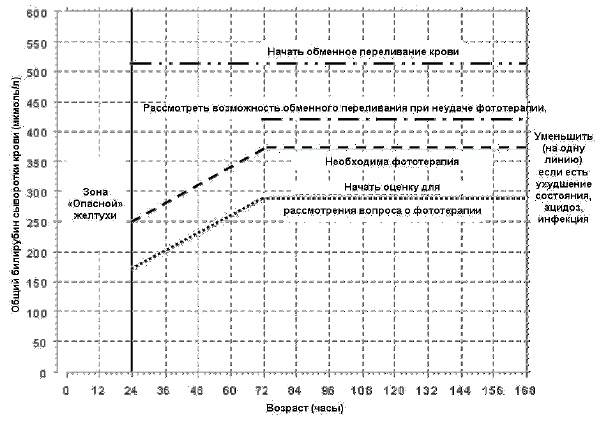
График 2: Показания для фототерапии и заменного переливания крови у недоношенного новорожденного или новорожденного с признаками гемолиза
Уже через два-три дня у появившегося на свет у малыша может проявиться желтуха. Это происходит, по статистике, примерно у 60% новорожденных и очень беспокоит молодых родителей. Мы рассмотрим, отчего появляется желтуха у детей, какие факторы ее вызывают, выясним, является ли она болезнью или нормальным физиологическим проявлением.
Что такое желтуха?
Желтуха – это синдром, который характеризуется повышенным содержанием в крови желчного пигмента – билирубина, проявляется желтушностью кожного покрова и слизистых оболочек (склеры глаз, язык). Желтуха – это клиническое проявление разных патологий, не является самостоятельным заболеванием. В зависимости от причин возникновения, желтуху можно разделить на несколько видов:
- Печеночная желтуха (паренхиматозная) – возникает из-за поражений основных тканей печени , паренхимы. В результате застоя желчи возникает скопление билирубина. Возникает при циррозе, разных тяжелых видах гепатита, сепсисе.
- Подпеченочная (механическая) желтуха – возникает из-за плохой проходимости желчевыводящих путей. Поступлению желчи в кишечник могут препятствовать различные кисты, камни, опухоли. Это ведет к накоплению пигментов.
- Надпеченочная (гемолитическая) желтуха – возникает из –за стремительного распада красных кровяных телец. Билирубин образуется особенно быстро.
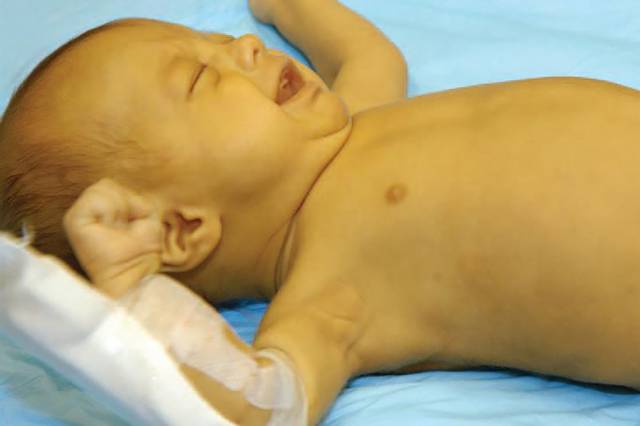
Лечение
Что можете сделать вы
Если у ребёнка появилась желтуха, медлить нельзя. Данное состояние может указывать на развитие серьёзных патологий. Необходимо показать ребёнка врачу или вызвать скорую помощь, если пожелтение кожи сопровождается другими серьёзными симптомами
После посещения врача важно в точности следовать всем его рекомендациям
Что делает врач
Лечение желтухи у детей осуществляется в зависимости от патологии, которая её вызвала. Обычно применяются различные медикаменты, действие которых направлено на разрушение излишков билирубина. Также в ходе лечения может применяться фототерапия. Процедура подразумевает использование ультрафиолетовых лучей, от которых эффективно распадается билирубин.
Если желтуха связана с непроходимостью желчевыводящих протоков, ребёнку могут назначить хирургическое вмешательство.
Также в ходе терапии желтухи обычно соблюдается определённая диета. Она должна легко восприниматься печенью и желчным пузырём, поэтому врач обычно рекомендует исключить из питания ребёнка все жирное, сладкое, копчёное и жареное. Лучше всего, если ребёнок будет употреблять нежирное мясо и рыбу, кисломолочные продукты, овощи. Не рекомендуется употреблять овощи с сырой грубой клетчаткой в процессе лечения патологии.
Физиологическую желтуху новорожденных не лечат. Она обычно проходит самостоятельно, и все её признаки исчезают спустя короткий промежуток времени. Если желтуха у грудничка длится более трёх недель, ребёнка также следует показать врачу, который назначит обследование для выявления причины состояния.
Причины
Желтуха у детей является признаком поражения печени и следствием некоторых патологий кровеносной системы. Обуславливается её возникновение накоплением билирубина в клетках крови, из-за которого кожа, склеры глаз, а также слизистые оболочки приобретают желтоватый оттенок. Таким образом, основная причина желтухи – это окрашивание кожного покрова желчным пигментом – билирубином, который появляется вследствие распада гемоглобина. Обычно билирубин выводится через пищеварительный тракт, но при печёночной недостаточности, отсутствии проходимости желчных путей, а также при других патологиях, в том числе и гематологического характера, он может накапливаться. Избыток билирубина, в данном случае, выводится через почки и кожу, за счёт чего обеспечивается дополнительная нагрузка на организм.
Желтуха у детей может быть физиологической и патологической. Физиологическая желтуха возникает только у новорождённых и длится примерно три недели. Патологическая желтуха возникает вследствие какого-либо заболевания. Она характеризуется острым протеканием и обладает инкубационным периодом, который продолжается 10-45 дней. В зависимости от патологии, вызвавшей заболевание, она делится на три вида: надпечёночная, печёночная и подпечёночная.
Массаж при дакриоцистите новорожденных
При формировании органов слезный проток заполняется эпителиальной тканью, а выход мембранной пленкой. При рождении у новорожденного повышается давление, которое выталкивает слизистую массу из канала и разрывает мембрану.
Если ребенок слабенький или есть аномалии развития, пленка не разрывается. Это приводит к дакриоциститу. Дакриоцистит — распространенная проблема у грудничков. Основным методом лечения является массаж глаз. Он стимулирует отток жидкости и гнойного экссудата, скопившихся в слезном мешке.
Рекомендуем почитать: Дакриоцистит у взрослых
Эффективность массажа
Показаниями к выполнению массажа служат классические признаки дакриоцистита:
- слезотечение;
- отечность;
- гнойные выделения.
Процедура назначается офтальмологом, после проведения обычного осмотра новорожденного. Окулист дает рекомендации относительно техники массирующих движений.
Эффективность процедуры состоит в более быстром удалении остатков слез и гноя. Он предотвращает развитие инфекционного процесса.
Мягкое и щадящее механическое воздействие на железу — самый эффективный метод устранения закупорки канальцев и облегчения выхода жидкости. Способ позволяет предотвратить хронизацию процесса.
Подготовка к массажу
Особой подготовки к процедуре не требуется. Перед манипуляцией ребенок не нуждается в применении обезболивающих препаратов. Не нужно медицинское оборудование для выполнения массажа.
Процедура проводится на приеме офтальмолога. Изначально родители смотрят, как правильно выполнять массирование, затем окулист покажет, как правильно делать массаж новорожденному.
К процедуре готовится мама. Необходимо коротко остричь ногти и тщательно вымыть руки, желательно с антибактериальным мылом. Если руки холодные, согреть. На пальцы перед массажем наносят крем или масло, так его проще проводить. Понадобится косметический спонж и антисептическое средство.
Перед тем, как приступить к манипуляции веки малыша осторожно промывают. Косметический спонж смачивают антисептиком и протирают от наружного угла к переносице. Для каждого глаза используется отдельный спонж
Для каждого глаза используется отдельный спонж.
Пошаговая техника массажа при дакриоцистите
Выполнение процедуры следует выполнять осторожно, чтобы не навредить малютке. Массаж не следует проводить самостоятельно, если врач не показал, как это делается. В домашних условиях его выполнение разрешается только после обучения
В домашних условиях его выполнение разрешается только после обучения.
Офтальмолог должен провести первый сеанс самостоятельно, рассказать родителям о тонкостях процедуры.
Схема несложная. Главное — соблюдать рекомендации доктора. Пошаговая техника:
- Смазать палец кремом, не использовать много, чтобы у малыша не возникло раздражение. Выполняется массаж мизинцем, средним или указательным пальцем.
- Найти слезный канал. Он находится между внутренним углом глаза и бровью. Палец следует расположить выше внутреннего уголка.
- Выполнять скользящие движения с небольшим надавливанием от уголка зрительного органа по направлению к крылу носа. Сделать 10 повторений.
- Движения направляют на прорыв пробки. Таким образом, создается давление, которое пытается разорвать мембрану.
- Массирование заканчивается спиралевидными движениями, но в обратном направлении. Пальцем рисуют спиральки, одновременно надавливая на глазки. Двигаться от внутреннего уголка к бровям.
- Новорожденного положить на бок, повторить движения с 3 пункта по 5.
Во время процедуры выделяются слезы и гной. Убирать их чистым ватным тампоном, спонж чаще менять.
Важно не касаться слизистой оболочки, не оказывать дополнительного давления во время процедуры. Завершается сеанс закапыванием капель. Усилить эффективность массажа можно глазной гимнастикой
Свет в комнате не должен быть ярким до полного выздоровления
Усилить эффективность массажа можно глазной гимнастикой. Свет в комнате не должен быть ярким до полного выздоровления.
Противопоказания
Воздействие на зрительные органы запрещается выполнять, если у ребенка есть гнойное воспаление, закупорка слезных мешков. Данные патологии присутствуют лишь при запущенной степени дакриоцистита либо при неправильной схеме лечения.
Массаж нельзя начинать ранее 14-х суток со дня рождения малыша. У большинства деток желатинозная пробка самостоятельно рассасывается и воспаление проходит. Если ко 2 неделе улучшение не произошло, прописывают лекарства и назначают массаж.
К другим противопоказаниям относят:
Если данных противопоказаний нет, заболевание хорошо поддается лечению без госпитализации.
Причины желтухи у детей
Желтуха у ребенка возникает, когда повышение уровня билирубина достигает 80-90 мкм/л для младенцев, родившихся в срок, и 120 мкм/л — недоношенных. Длительная гипербилирубинемия опасна, так как способствует поражению функций мозга. Она может быть вызвана инъекциями антибактериальных препаратов, реакцией на окситоцин и другие медикаменты, вводимые роженицам: салицилаты, витамин К. Возникает на фоне совсем небольших кровоизлияний, а также эндокринных и иммунных патологий у матери.
- Наследственная склонность к этой патологии (синдром Жильбера).
- Гемолитическая болезнь новорожденных.
- Родовые травмы, внутриутробная асфиксия ребенка.
- Вирусные или иммунные заболевания печени.
- Кисты, загущение желчи в печеночных протоках.
- Врожденная атрезия (непроходимость) желчных протоков.
- Несовместимость ребенка с матерью по группе или резус-фактору.
Гемолитическую форму вызывает высокий уровень распада эритроцитов из-за ферментативной недостаточности. Функции печени не нарушаются, показатели трансаминазы — нормальные. Обтурационная (механическая) форма возникает, когда нарушено отведение билирубина к кишечнику. Наблюдается при пороках желчных путей, их сдавливании извне опухолью, пилоростенозе, синдроме сгущения желчи, непроходимости кишечника.
Паренхиматозные формы дает фетальный гепатит, вызванный инфекциями, полученными в период внутриутробного развития:
- Вирусными гепатитами А, В, С, D.
- Цитомегалией, листериозом.
- Герпесом, токсоплазмозом.
Такой симптом вызывают наследственные обменные нарушения: галактоземия и муковисцидоз. Иногда он указывает на опасное токсическое поражение печеночной системы.
Диагностика
Выявляет этот синдром врач-неонатолог родильного дома или педиатр, посетивший ребенка в первые дни после выписки.
Степень проявления желтухи диагностируется по шкале Крамера:
- Желтый оттенок на лице и шее, содержание билирубина 80 мкм/л.
- Желтизна доходит до пупочной зоны, билирубин 150 мкм/л.
- Распространилась к коленям билирубин 200 мкм/л.
- Видна на лице, теле, руках, ногах (кроме ступней и ладошек), билирубин 300 мкм/л.
- Полное проявление желтизны на теле, билирубин доходит до 400мкмоль/л.
Для первичного лабораторного исследования берется кровь на билирубин и его составляющие, на группу, резус-фактор, ПТИ (протромбиновый индекс). Если возникло подозрение на эндокринные патологии, определяют показатели гормонов щитовидной железы. По медицинским показаниям методом ИФА или ПЦР определяют наличие внутриутробно полученной инфекции.
Аппаратная диагностика: МР-холангиография, ФГДС, УЗИ печени, обзорная рентгенография.
Особенности кожи у здорового ребенка
Для того чтобы понимать, какие состояния кожи для ребенка являются нормальными, а какие патологическими, очень важно знать основные функции и особенности строения кожи младенца. Кожа представляет собой многофункциональный орган, имеющий большое значение, благодаря ее функции основного барьера, функции механической защиты, терморегуляции, иммунного наблюдения и предотвращению потери жидкостей
Ранее считалось, что все функции кожи достигают своей зрелости примерно на 34 неделе беременности. Однако необходимо сказать, что кожа ребенка после рождения незрелая, и она продолжает развиваться до 12 месяцев. Кожа новорожденного подвергается постепенному процессу адаптации к внематочной среде, и в этот период требуется особая забота
Кожа представляет собой многофункциональный орган, имеющий большое значение, благодаря ее функции основного барьера, функции механической защиты, терморегуляции, иммунного наблюдения и предотвращению потери жидкостей. Ранее считалось, что все функции кожи достигают своей зрелости примерно на 34 неделе беременности. Однако необходимо сказать, что кожа ребенка после рождения незрелая, и она продолжает развиваться до 12 месяцев. Кожа новорожденного подвергается постепенному процессу адаптации к внематочной среде, и в этот период требуется особая забота.
Физиологические особенности кожи новорожденного характеризуются чувствительностью, тонкостью и хрупкостью. Более того, по сравнению с кожей недоношенных младенцев, кожа здоровых новорожденных еще более тонкая с более тонким роговым слоем и менее эффективной защитной функцией кожи. Как следствие, происходит увеличение трансепидермальной потери воды, повышенная абсорбция химических веществ и легкая травматизация кожи. Это доказывает необходимость бережного и тщательного ухода за кожей новорожденного ребенка.
рН новорожденного ребенка отличается от взрослых. Кислый рН поверхности кожи, наблюдаемый у взрослых и подростков (pH
Эпидермальные липиды играют важную роль в поддержании защитной функции кожи и целостности кожи. Однако содержание липидов в коже младенцев ниже из-за низкой активности сальных желез. С другой стороны, их кожа имеет высокое содержание воды. Постепенно количество воды уменьшается и заменяется эпидермальными липидами, которые исполняют роль барьера в дальнейшем
Такой природный защитный механизм нельзя никак заменить для ребенка, поэтому требуется максимальная осторожность, чтобы не разрушить этот барьер. Уничтожение происходит в основном за счет использования несоответствующих химических продуктов во время ухода за кожей
Дерма новорожденных содержит менее зрелый коллаген, чем у взрослых, и поскольку он содержит высокую концентрацию протеогликанов, он достигает более высокого содержания воды.
Еще одна особенность строения кожи новорожденного – это меньшая толщина рогового слоя и увеличенное количество волосяных фолликулов. Чем меньше ребенок, более он чувствителен к чрезмерной железистой секреции (пот и кожное сало), что может влиять на развитие таких проблем, как потница при окклюзии кожи подгузником.
Поскольку эпидермальный барьер незрелый у младенцев, проницаемость кожи очень высока, особенно в первые две недели жизни. Это вызывает существенный риск токсичности от всасывания лекарств через кожу. Кроме того, эту кожу легче атаковать механически, так как в области контакта с подгузниками или с использованием салфеток, которые вызывают повторное и локализованное удаление клеток рогового слоя и, следовательно, увеличивают проницаемость кожи.
Нормальный цвет кожи новорожденного отличается в разные периоды жизни. Сразу после рождения кожа может иметь ярко-красный цвет, так называемая эритема. Когда ребенок начинает дышать воздухом, цвет кожи меняется на более светлый оттенок, а затем становится розовым. Такое покраснение кожи обычно начинает исчезать в первый день. Затем кожа становится ярко-розовой, что считается нормальным. Но есть ряд других изменений цвета кожи, которые характерны для здоровых детей и считаются физиологическим явлением.
[], [], [], [], [], [], [], [], [], []
Симптомы
Симптомы желтухи невозможно спутать с клиническими проявлениями каких-либо других патологий. Основной признак данного состояния — желтоватый оттенок кожного покрова, белков глаз и слизистых оболочек. Помимо этого, желтуха проявляется в виде следующих признаков:
- головные боли;
- возникновение озноба и лихорадочного состояния;
- снижение веса;
- плохой аппетит;
- диспептические расстройства;
- признаки интоксикации организма, выражающиеся в виде боли в мышцах, тошноты и рвоты;
- кожный зуд;
- изменение цвета кала и мочи от тёмного до практически бесцветного.
Диагностика желтухи у ребёнка
Диагностика желтухи у детей не вызывает сложностей: состояние можно определить визуально, осмотрев пациента. Врач определяет оттенок кожного покрова, склер и слизистой ребёнка, пальпирует органы брюшной полости, для выявления увеличенного размера печени и болевых ощущений. При диагностике определяется причина, которая вызвала желтуху у ребёнка. Для этого проводятся анализы крови: общий и биохимический, УЗИ органов брюшной полости, биопсия печени и другие виды диагностики.
Профилактика
Профилактических мер, способных предупредить возникновение желтухи, как таковых не существует. Всё дело в том, что желтуха – это не самостоятельное заболевание, а лишь симптом какой-либо другой патологии. Именно поэтому профилактика, в данном случае, направлена на предупреждение патологий, вызывающих желтуху. К профилактическим мерам можно отнести:
- соблюдение режима дня у ребёнка;
- частые прогулки на свежем воздухе;
- сбалансированный рацион, обогащённый витаминами;
- обязательное следование правилам личной гигиены;
- исключение контактов с носителями заболевания, вызывающего желтуху. Например, гепатита;
- обязательная вакцинация против желтухи ещё в первые дни жизни ребёнка.
Желтуха – это не самостоятельное заболевание, скорее это сигнал о том, что в организме происходит что-то не так. Особенно страшно, когда это касается детей. Что такое желтуха? Каковы ее признаки и как лечить этот недуг рассмотрим подробнее.
- Что такое желтуха?
- Симптомы желтухи у детей
- Первые признаки желтухи у детей
- Лечение желтухи у ребенка
- Желтуха у новорожденных
- Питание при желтухе
- Профилактика желтухи у детей
Как делать самостоятельно массаж для глаз
Итак, опишем самые популярные методики, которые успешно применяются во всем мире с целью улучшения зрения и профилактики глазных заболеваний. Помните, что перед проведением упражнений нужно тщательно вымыть руки, они должны быть теплыми, а не холодными. Косметику с глаз нужно смыть. Лучше всего принять удобную позу, расслабиться, включить приятную музыку.
Массаж глазных яблок
Перед его проведением рекомендуется хорошо размять шею: растереть ее, провести поглаживания сверху вниз, затем приступить к выполнению.
1. Поглаживание закрытых век и легкое надавливание на глазные яблоки с целью расслабления.2. Попеременное нажатие ладонями на левый и правый глаз (5-10 раз).3
Кулачками осторожно помассировать глазницы прокручивающими движениями (как дети трут веки, когда плачут).4. Зажмурьтесь очень сильно, затем широко раскройте глаза (5 раз)
Массаж шиацу (точечный)
Шиацу (точечный массаж глаз для улучшения зрения) придумали в Японии, где акупунктура очень давно применяется для лечения различных заболеваний. При его проведении улучшается кровообращение, обменные процессы, снимает усталость мышц, приводит в норму внутриглазное давление. Японцы считают, что на лице человека есть 10 точек, воздействие на которые помогает повысить остроту зрения. Итак, как делать массаж глаз по технике шиацу?1. Безымянный, средний и указательный палец складываются вместе и помещаются на край глазницы (там, где начинается верхнее веко) так, чтобы они упирались в кость над глазом. Затем нужно провести надавливание на нее в течение семи секунд, а затем ту же процедуру повторить с нижней впадиной.2. Кончики указательного, среднего и безымянного пальца располагаются равномерно на трех точках брови: с левого и правого края и в середине. В таком положении производится надавливание в течение семи секунд.3. К внутреннему уголку глаза нужно прижать кончик среднего пальца, а к внешнему — указательный, после чего провести надавливание также в течение семи секунд.4. В завершении упражнений кончиками всех трех сложенных пальцев произвести надавливание на виски.
Техника Жданова
Данный метод был разработан советским профессором В.Г. Ждановым. Это можно назвать даже массажем лица, так как он затрагивает не только глаза, но и другие области. При его проведении можно избавиться от близорукости и астигматизма в слабой степени. Итак, массаж глаз для восстановления зрения по этой методике предполагает следующую последовательность действий.
1. Вначале легко массируется центр лба кончиками трех сложенных пальцев примерно полминуты, после чего производится легкое поглаживание этой области ладонью.2. Далее нужно помассировать брови по всей длине опять же тремя сложенными пальцами. Это делается до тех пор, пока Вы не почувствуете тепло.3. Затем нужно произвести массаж висков (используем все те же три пальца), потом верхних скул, переносицы и области над верхней губой (именно в перечисленной последовательности).4. Далее нужно помассировать шею круговыми и поглаживающими движениями, затем переходим на глаза.5. На закрытые веки по центру необходимо лёгкое надавливание.6. Кончиками сложенных в щепотку пальцев производится массаж закрытых век круговыми движениями. По окончании упражнений нужно сильно зажмуриться, а затем широко открыть глаза. Такой комплекс рекомендовано выполнять три раза в день.
Мы немного ознакомили Вас с наиболее распространенными техниками массажа, которые применяют некоторые люди, чтобы повысить остроту зрения, улучшить кровообращение и помочь глазам отдохнуть.
Желтуха у новорожденных
Очень часто встречается желтушка у новорожденных деток. Симптомы наиболее становятся выраженными где-то на 4 сутки, проходит такая желтушка через 7-10 дней, иногда применяется терапия (фотолампы, растворы, которые помогают стимулировать работу печени). Такая желтушка называется физиологической. В практике докторов это явление считается нормальным. Это адаптация новорожденного организма к новым условиям.
Если желтушка проявляется позже или раньше, речь идет тогда о желтухе патологической. В этом случае может быть даже и расстройства со стороны нервной системы. В крови наблюдается высокий уровень токсинов. Течение болезни затягивается, уровень билирубина может повышаться каждый час. Причин возникновения патологической желтухи много. Затрагивают они и малыша, и маму.
- Резус-конфликт малыша и мамы. Эритроциты распадаются, и наблюдается скачок билирубина,
- Избыточное содержание витамина К в организме,
- Наследственные болезни печени ребенка,
- Фетопатия диабетическая – развиваются у малышей, чьи мамы страдали сахарным диабетом. С такой формой желтухи, детки долго находятся в больнице, под наблюдением докторов.
Для чего нужно зондирование слёзного канала
У ребёнка, находящегося в утробе матери, нет свободного сообщения между полостью носа и носослёзным протоком. Выходное отверстие закрыто тонкой перепонкой, которая у большинства детей исчезает к моменту рождения. При этом носослёзный канал обычно закупорен желатиновой пробкой, которая не даёт околоплодным водам попасть в организм малыша. Когда ребёнок рождается на свет, начинает дышать и кричать, этот слизистый комок выходит из протока, попадает в нос и удаляется акушерами.
Если при рождении носослёзный канал не освобождается от естественной пробки, у малыша развивается дакриоцистит
Однако бывает и так, что из-за анатомических особенностей либо аномалий пробка не выходит из слёзно-носового канала. Из-за этого в нём возникают застойные явления. Через некоторое время у новорождённого развивается дакриоцистит — полная либо частичная непроходимость слезоотводящих путей. Глаза малыша сперва слезятся, а затем начинают гноиться и воспаляться.
Дакриоцистит может быть как врождённым, так и приобретённым вследствие травм, воспалительных процессов в глазах либо носу, а также различных заболеваний. Этот недуг может поражать как детей, так и взрослых самых разных возрастов. Однако если пробретённый дакриоцистит часто требует сложных хирургических вмешательств, то врождённая форма обычно проходит самопроизвольно либо в результате промываний и массажей.
Если после консервативного лечения глаза у малыша продолжают гноиться, врачи направляют ребёнка на зондирование — механическое восстановление проходимости носослёзного канала с помощью специального инструмента — зонда. Процедура проводится под местной анестезией и длится совсем недолго. Однако зондирование не даёт гарантии излечения: через определённый промежуток времени выделения могут вновь появиться. При повторном вмешательстве вероятность полного выздоровления составляет 95–98%.
Постоянная слезоточивость — первый признак дакриоцистита
Как правило, врачи не спешат отправлять малышей с «закисающими» глазами на зондирование. Часто они рекомендуют родителям подождать до 3–4 месяцев, чтобы избавиться от проблемы с помощью массажей и глазных капель. Если к этому времени улучшения не наступают, проводится зондирование, которое обычно полностью устраняет все симптомы.
Профилактика желтухи у детей
Так как желтуха – это не самостоятельное заболевание, а лишь проявление какой-то иной патологии, то и меры профилактики необходимо направить, чтобы не допустить возникновения этих патологий. К мерам профилактики следует отнести:
- Здоровый образ жизни ребенка, соблюдение правил личной гигиены. У ребенка должно быть свое полотенце, зубная щетка,
- Сбалансированное питание, в рацион следует добавлять большое количество овощей, фруктов,
- Исключить контакты с носителями таких заболеваний, как вирусный гепатит,
- Соблюдать график вакцинации против гепатита.
Печень собирает все ненужные нашему организму вещества. Если функция печени нарушается по каким-либо причинам, организм накапливает токсины и вредные вещества. При первых проявлениях синдрома желтухи следует незамедлительно обратиться за помощью к врачу.
Первые признаки желтухи у детей
Каждая форма этого синдрома имеет свои признаки. Итак, для печеночной желтухи характерно:
- Ярко-оранжевый оттенок кожи и слизистой оболочки,
- Озноб,
- Вялое состояние, отсутствие аппетита,
- Увеличение печени и селезенки,
- Диарея.
Для подпеченочной желтухи свойственно:
- Темный цвет мочи, моча с пеной,
- Повышение билирубина и холестерина в крови.
Надпеченочную желтуху отличает:
- Кожа, склеры глаз, слизистые принимают бледно-желтый оттенок,
- Изменение цвета кала до темно-коричневого,
- Повышение температуры тела,
- Происходит повышение непрямого билирубина,
- Увеличение печени и селезенки.