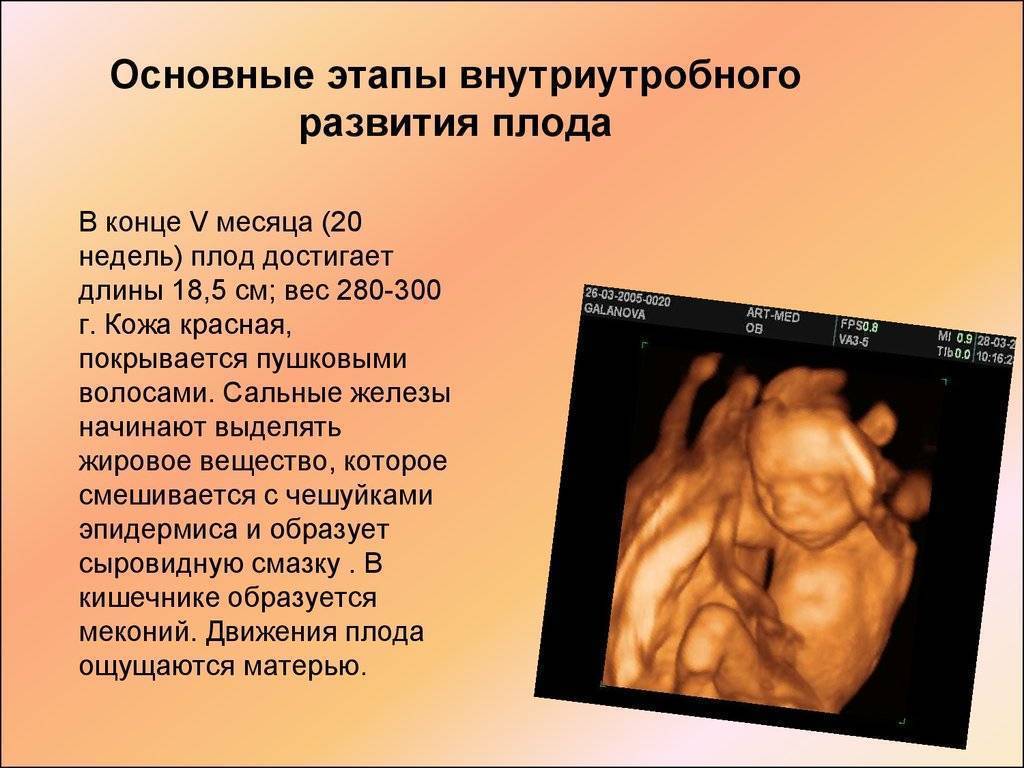
Как влияют половые инфекции во время беременности?
Сразу стоит отметить, что наиболее уязвимый период для плода – это первый триместр беременности. Серьезные инфекции, проявляющиеся на этом сроке, чаще всего приводят к гибели эмбриона. Это связано с тем, что заболевание вызывает нарушения в развитии беременности, а также препятствует нормальной работе плаценты и хориона. Половые инфекции на поздних сроках беременности не оказывают такого губительного действия, так как у плода уже произошла закладка всех органов. В этот период половые инфекции матери могут вызвать поражение у ребенка некоторых органов, стать причиной рождения ребенка с малым весом или недоношенного.
Заражение плода при наличии половой инфекции у беременной женщины происходит двумя путями:
- гематогенным, то есть через кровь по пути плацента-пуповина;
- восходящим путем, то есть через половые пути, плодные оболочки и околоплодные воды.
Мнение эксперта
Во многом степень поражения плода определяется состоянием иммунитета матери. Ведь организм беременной женщины, в первую очередь, будет «работать» на защиту ребенка от имеющейся в организме инфекции, поэтому у молодой здоровой женщины неожиданное появление половой инфекции на позднем сроке беременности может никак не сказаться на ребенке. Однако это не стоит считать за правило.
Врач акушер-гинеколог высшей категории
Оксана Анатольевна Гартлеб
Как проявляется данная патология?
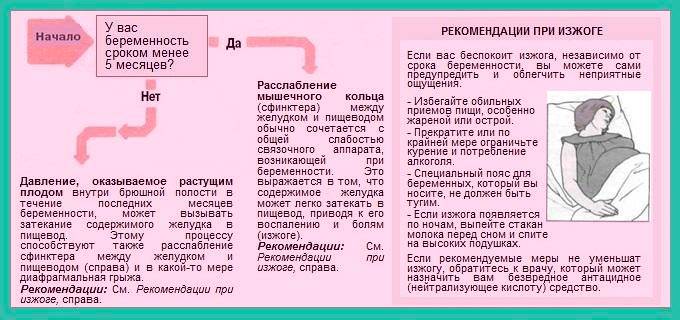
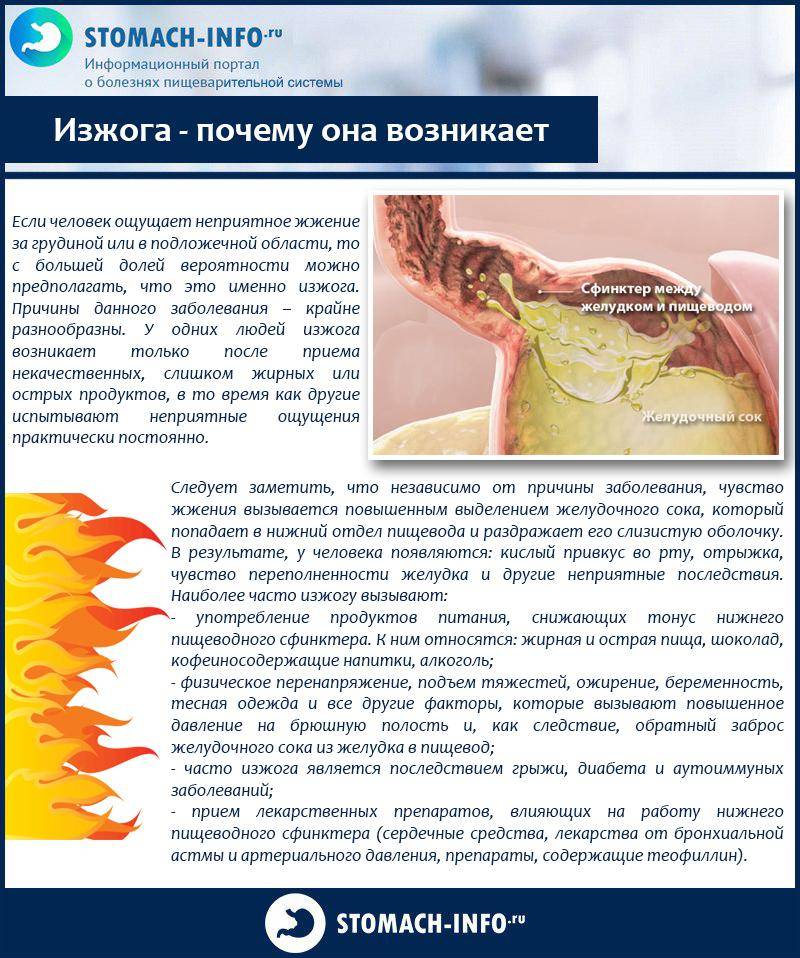
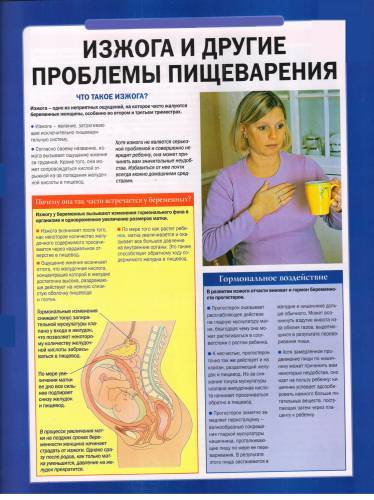
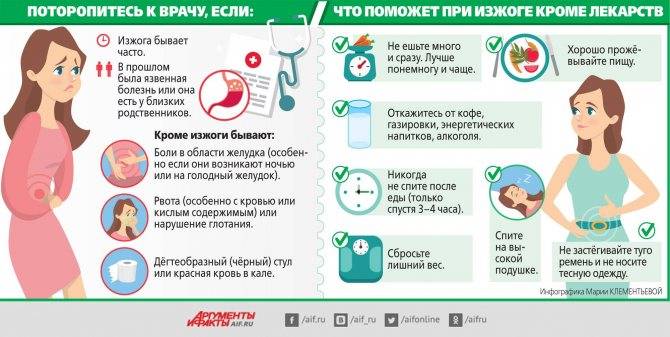
Изжога – это симптом, характеризующийся дискомфортом, жгучей болью, жжением за грудиной, распространяющейся кверху от желудка к глотке. Данный симптом часто появляется во время беременности, что значительно ухудшает качество жизни пациентки.
Симптомами изжоги при беременности являются:
- чувство жжения, боль за грудиной и в подложечной области;
- кислый привкус во рту;
- повышенное слюноотделение;
- рвота (редко);
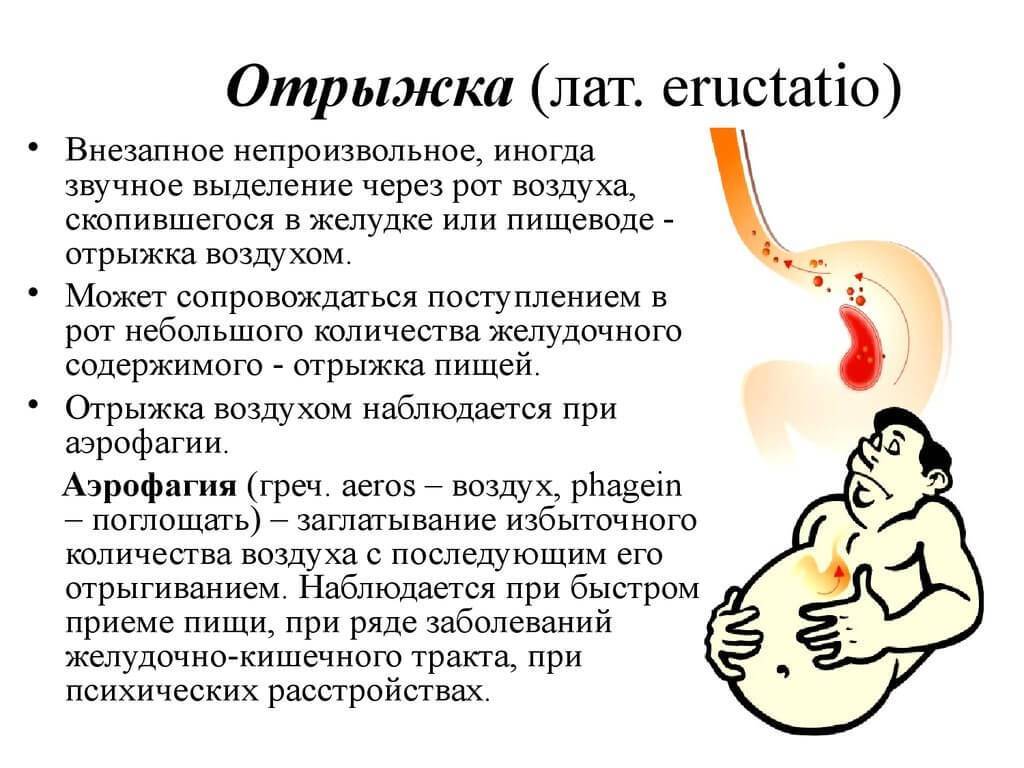
- «кислая» отрыжка.
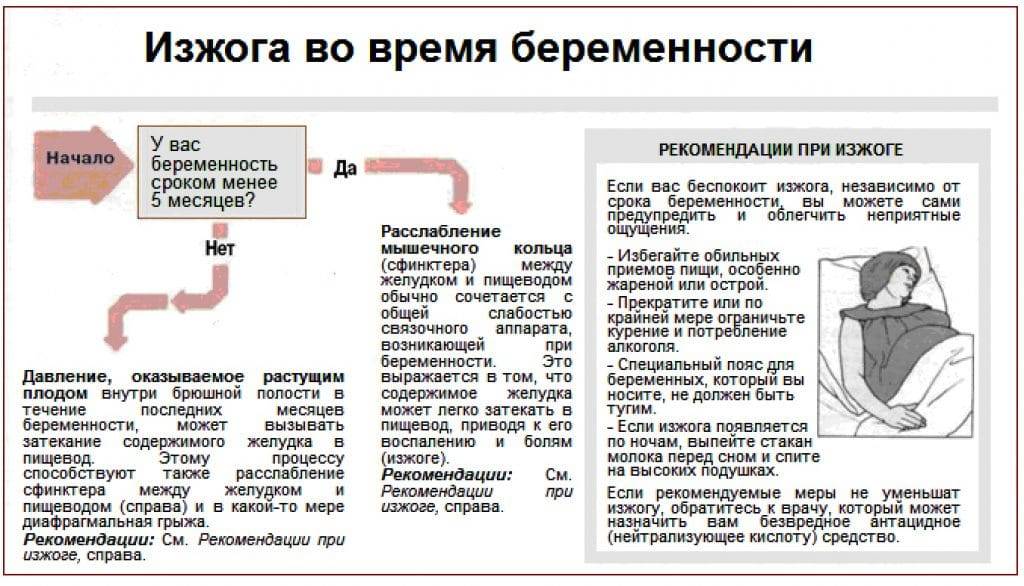
Изжога появляется через полчаса – час после приема пищи, при изменении положения тела (при наклонах вперед, горизонтальном положении тела), при ношении тесной одежды, употреблении жирной и острой пищи.
По степени выраженности изжоги различают:
- легкую степень – изжога появляется редко – до 3 раз в неделю;
- среднюю степень – изжога беспокоит почти каждый день;
- тяжелую степень – изжога возникает каждый день, в некоторых случаях после каждого приема пищи.
2 основные причины развития изжоги во время беременности
На ранних сроках беременности, во время первого триместра беременности, изжога возникает вследствие резкого увеличения уровня полового гормона прогестерона. Прогестерон расслабляет всю гладкую мускулатуру, в т.ч. и мышцы нижнего пищеводного сфинктера. Это приводит к обратному запрокидыванию кислого содержимого в пищевод. Обычно данный вид изжоги проходит к 13-14 неделе беременности.
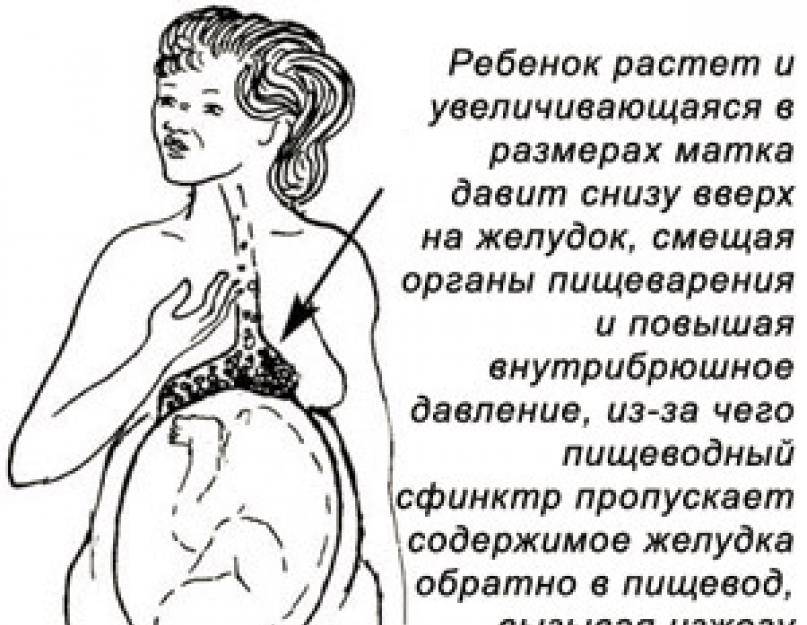
На более поздних сроках беременности, в третьем триместре, из-за смещения внутренних органов происходит сдавливание и поднятие желудка и таким образом кислое содержимое легче преодолевает барьер между желудком и пищеводом и провоцирует чувство изжоги.
Это надо понимать!
Народные средства от изжоги во время беременности: молоко, сода, семечки являются неприемлемыми методами лечения. При их постоянном приёме могут возникнуть осложнения.
Молоко не является свойственным для рациона взрослого человека продуктом. У большинства людей после 2-х лет развивается физиологическая лактозная недостаточность и чрезмерное употребление в пищу молока (больше 1-2 стаканов в день) может спровоцировать диарею, вздутие и боли в животе. Приём соды для подавления изжоги во время беременности провоцирует увеличение количества газов и вызывает «зеркальный ответ» желудка на резкое ощелачивание содержимого — увеличение кислотности желудка и увеличение щелочности крови. Это может провоцировать чувство изжоги, тошноту, рвоту, понос.
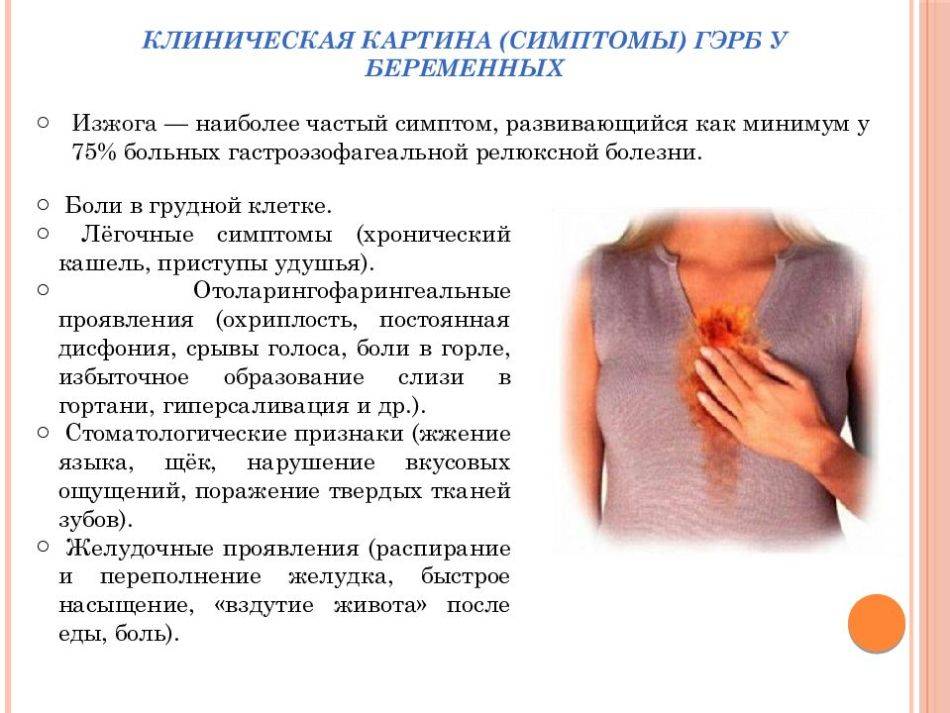
Изжога — главный из симптомов гастроэзофагеальной рефлюксной болезни
На сегодняшний день, изжога — один из ведущих симптомов гастроэзофагеальной рефлюксной болезни (ГЭРБ), которая может развиваться как у беременных, так и небеременных. Причем отличий в клиническом течении ГЭРБ во время беременности не имеет. Разве что несколько другие причины развития.
ГЭРБ обусловлена забросом (рефлюксом) содержимого из желудка, имеющего кислую среду, в пищевод, где в норме должно быть другое значение ph. Соляная кислота, содержащаяся в желудочном соке, раздражает стенки пищевода, вызывая симптомы изжоги.
Изжога — это неприятное чувство, которое ощущается как жжение за грудиной. Иногда может сопровождаться и болью в этой области.
Кроме того, гастроэзофагеальная рефлюксная болезнь имеет и другие симптомы, которые встречаются не всегда, но тоже характеризуют заболевание:
- Отрыжка;
- Затрудненное глотание;
- Гиперсаливация (увеличение количества слюны во рту)
- Кислый вкус во рту;
- Неприятный запах из ротовой полости;
- Боль при глотании;
- Воспаление десен.
Полезные свойства клубники при беременности
Клубника – это одна из самых распространенных и любимых ягод человека. Клубнику используют для приготовления различных десертов и напитков. Клубничный вкус и аромат используют везде – от производства бумаги и салфеток до изготовления табака. Красная ягодка содержит огромное количество витаминов, макро- и микроэлементов, клетчатки и органических кислот. Все это делает клубнику не просто вкусной, но и очень полезной для женщины в период беременности.
ОРВИ. Наряду со смородиной, клубника содержит огромное количество витамина С в своем составе, всего 100 грамм красной ягоды способны восполнить суточную дозу аскорбиновой кислоты. Это прекрасная защита для иммунитета. На ранних сроках беременности иммунитет искусственно снижается, чтобы организм не оттолкнул чужеродную клетку (зарождающийся плод). На фоне этого будущие мамочки начинают часто болеть. Клубника поддержит силы и здоровье организма в этот непростой период.
Противомикробное действие. Ягода клубники не только поддерживает иммунитет, но и обладает прекрасными антисептическими свойствами. Это помогает справиться с различными воспалениями в полости рта и на слизистой желудка.
Для развития плода. В составе клубники содержится огромное количество фолиевой кислоты, которая необходима для плода на раннем сроке. Это один из самых важных витаминов при беременности, который назначают всем женщинам на этапе планирования и до 14 недели беременности включительно. В период развития малыша в утробе достаточное количество фолиевой кислоты защищает кроху от пороков развития нервной трубки плода, фолиевая кислота крайне необходима для формирования ЦНС ребенка.
Для кишечника. В составе клубники содержится огромное количество пектина и пищевых волокон, которые облегчают работу кишечника, помогают мягко справиться с запорами
Это очень важно для беременной женщины, поскольку запоры на ранних и поздних сроках развиваются очень часто. Для зрения
Клубника богата ретинолом, который участвует в формировании органов зрения плода
Для зрения. Клубника богата ретинолом, который участвует в формировании органов зрения плода
Достаточное количество витамина А также способствует сохранению зрения матери.
Для костей. В составе клубники есть очень нужные микроэлементы, которые позволяют сохранить здоровье костей, волос и ногтей матери. Кальций, фосфор, магний крайне необходимы, при беременности часто возникает их нехватка. Дефицит данных микроэлементов проявляется ломкостью ногтей и волос, стоматологическими проблемами, судорогами в конечностях. Кроме того, кальций и фосфор – это основа для формирования скелета плода, прекрасная профилактика рахита.
Для сердца. Большое количество калия облегчает работу сердца и кровеносной системы, которая вынуждена работать на два организма. Снятие серьезной нагрузки помогает избавиться от отеков и болей в сердце.
Для нервов. В составе красной сочной ягоды содержится очень много витаминов группы В, которые положительно влияют на состояние нервной системы. Регулярное потребление клубники поможет успокоиться, избавиться от тревожности и раздражительности. К тому же, клубника такая вкусная и ароматная, что способна одним своим видом поднять будущей мамочке настроение.
Для кожи. Клубника богата токоферолом, который необходим для эластичности кожи. Достаточное количество витамина Е в составе продукта обеспечивает женщине защиту от растяжек и возможное предотвращение родовых разрывов.
Если ваша беременность совпала с сезоном созревания сочной и сладкой клубникой – обязательно воспользуйтесь этим периодом. Считается, что за весь сезон нужно съесть не менее ведра клубники, это приводит к обновлению организма
Но помните, что делать это нужно очень осторожно
Полезные свойства
Своим характерным пряным ароматом базилик обязан эфирным маслам, содержащимся в наземной части растения. Различные сорта содержат от 1,5 до 2% эфирных масел. В их состав входят такие вещества, как камфора, цинеол, оцимен, сапонин, метилхавинол.
По данным специалистов Учебного центр профессора Кинзерского, камфора обладает кардиотонизирующим и седативным действием, применяется при заболеваниях сердечно-сосудистой и дыхательной систем, а также для улучшения кровотока.
Помимо этого в базилике присутствует ряд других биологически активных соединений:
- Витамины группы В, РР, С, рутин (витамин Р), каротин;
- Фитонциды;
- Дубильные вещества;
- Органические кислоты (аскорбиновая, яблочная);
- Жирные кислоты (линоленовая, линолевая, пальмитиновая);
- Минералы (K, P, Zn, Ca, Fe, Se);
- Полисахариды.
При каких болезнях употребляют базилик?
- Для пищеварения. Стимулирует пищеварительные процессы, улучшает аппетит, помогает при метеоризме и запорах, снимает ощущение тяжести в желудке. Благодаря бактерицидному воздействию, он показан при дисбактериозе и различных отравлениях. Также отмечается значительная эффективность этой пряности для похудения.
- Для сердца и сосудов. Полезен для тонуса стенок сосудов, содействует снабжению миокарда кислородом. Его применяют при сердечной недостаточности и варикозе ( при отсутствии такого осложнения, как тромбофлебит.
- Для нервной системы. Обладает стимудирующим действием на ЦНС повышает концентрацию внимания, улучшает память, ослабляет мигрени.
- Для кожи и слизистых. Ценится за его противомикробные и регенерирующие свойства, благодаря которым его применяют для лечения ран различного происхождения, ожогов, грибковых поражений. Отвар используют для полоскания ротовой полости при болезнях десен, зубов и горла. Благотворное действие оказывает также при лечении экземы, пролежней, дерматитов, трофических язв.
- При простудных заболеваниях. Антибактериальные, противовирусные, жаропонижающие, отхаркивающие свойства базилика обусловливают широкое применение базилика при простудных и ЛОР заболеваниях. При пневмонии помогает стимулировать дыхательные процессы.
- Другие. Оказывает общеукрепляющее, иммуностимулирующее, обезболивающее, противовоспалительное действие. Его применяют при миалгии, ревматизме, артритах и артрозах. Базилик — это афродизиак, стимулирующий гормональный фон у женщин и потенцию у мужчин. Эффективно помогает при укачивании.
Влияние на плод
Фолиевая кислота и железо, содержащиеся в этом растении, благотворно сказываются на развитии плода и предупреждают развитие анемии. Однако, при общем риске для сохранения беременности, эти вещества рекомендуется восполнять из других источников.
Диагностика выкидыша
Обследование при подозрении на выкидыш обычно включает осмотр у гинеколога, трансвагинальное УЗИ и анализ на ХГЧ. Обследование подтвердит, был ли выкидыш, а также остались ли в матке части плодного яйца (полный или неполный выкидыш).
Прежде всего врач проведет гинекологическое исследование, чтобы осмотреть влагалище, шейку матки, выявить источник кровотечения, зоны наибольшей болезненности, оценить размеры матки.
Затем, как правило, назначают трансвагинальное ультразвуковое исследование (УЗИ), чтобы точно определить размеры матки, наличие плода или остатков плодных тканей в матке, сердцебиение плода. Для этого во влагалище вводится небольшой зонд — вагинальный датчик. Эта процедура может быть немного неприятной, но обычно не причиняет боли. По желанию можно провести УЗИ абдоминальным датчиком — через стенку живота. Ни тот ни другой тип исследования не повредит плод и не увеличит риск выкидыша.
Кроме того, назначается анализ крови на ХГЧ — хорионический гонадотропин человека. Это гормон, вырабатываемый при беременности. Иногда также определяют уровень прогестерона. Если результат сомнительный, анализы могут повторить через 48 часов. В некоторых случаях сразу подтвердить выкидыш на основании УЗИ и анализа крови невозможно. Например, на ранней стадии развития плода (менее 6 недель). В таком случае рекомендуется повторить обследование через 1–2 недели.
Иногда выкидыш диагностируется в ходе регулярного осмотра в рамках дородового наблюдения. На УЗИ может быть видно, что сердцебиение плода отсутствует или что плод слишком мал для данного срока. Это называется замершей беременностью.
Обследование при привычном невынашивании беременности
3 и более выкидышей подряд называются привычным невынашиванием беременности. В этом случае назначаются дополнительные анализы и обследования для выявления причин невынашивания, хотя примерно у половины женщин установить их не удается. Эти анализы и обследования описаны ниже.
Кариотипирование — это цитогенетическое исследование, которое позволяет изучить структуру и подсчитать количество хромосом. С помощью кариотипирования обследуют обоих партнеров, чтобы выявить хромосомные аномалии — возможную причину потери беременности.
Если анализ выявит патологии хромосом, вас направят к клиническому генетику — специалисту, который занимается генетическим консультированием. Он расскажет о шансах на успешную беременность в будущем, а также о существующих методах лечения, например, экстракорпоральном оплодотворении (ЭКО).
Анализы крови назначаются для проверки содержания в ней следующих веществ:
- лютеинизирующий гормон — участвующий в развитии яйцеклетки;
- антитела к фосфолипидам (АФЛ) и волчаночный антикоагулянт (ВА) — этот анализ проводится дважды с перерывом в шесть недель, до наступления беременности.
Способ применения и дозы Гевискон® Двойное Действие
Суспензия:Взрослые и дети старше 12 лет: по 10-20 мл после приема пищи и перед сном до 4-х раз в день
Максимальная суточная доза – 80 мл
Таблетки:Взрослые и дети старше 12 лет: по 2-4 таблетки после приема пищи и перед сном до 4-х раз в день
Максимальная суточная доза — 16 таблеток
Вся представленная информация не предназначена для постановки диагноза или назначения лекарств. Подробную информацию о препаратах Гевискон для лечения изжоги и нарушения пищеварения читайте в инструкции по применению. При осложнениях или продолжительном течении болезни необходимо проконсультироваться у врача.
1 Лопатина Т.В., Краснова Н.А. Выбор антацидного препарата при беременности // Акушерство и гинекология. – 2011.– № 6. – С.117–119.
2 Rayner C. Dealing with gastro–oesophageal reflux disease during pregnancy // Med. Today. 2005. Vol. 6. P. 65–66
3Lucy Chambers, Sara Stanner and Judith Buttriss, Nutrition Bulletin. March 2016 Volume 41, Issue 1, Pages 1–97
4Более 4 часов – Булгаков С.А. Альгинаты в купировании клинических проявлений диспепсии и гастроэзофагеальной рефлюксной болезни // Фарматека. 2012. № 17. С. 78–82
5Rohof W.O., Bennink R.J., Smout A.J., Thomas E., Boeckxstaens G.E. An alginate-antacid formulation localizes to the acid pocket to reduce acid reflux in patients with gastroesophageal reflux disease // Clin. Gastroenterol. Hepatol. – 2013. – V. 11 (12). – P. 1585-1591.
6Бордин Д.С., Машарова А.А., Фирсова Л.Д., Кожурина Т.С, Сафонова О.В., Оценка эффективности альгинат-рафтового барьера при лечении гастроэзофагеальной рефлюксной болезни // Consilium Medicum Гастроэнтерология – 2009. – № 1. – С. 3.
Как снять тонус матки в домашних условиях
Специалист рекомендует следующий алгоритм действий.
Расслабьтесь. Постарайтесь прилечь или сядьте в удобном положении. Глубоко вдохните, успокойтесь
Краткосрочный гипертонус не навредит ни вам, ни ребенку, но важно как можно скорее избавиться от дискомфортных ощущений.
Примите ванну. Теплая вода способствует расслаблению
Добавьте в ванну ароматические масла, полежите в приятной воде, послушайте спокойную музыку.
Убедитесь, что с кишечником все в порядке. Часто к развитию гипертонуса приводят нарушения работы пищеварительной системы. Если вас беспокоит вздутие живота или запор, необходимо очистить кишечник. Если дефекация естественным путем вызывает сложности, поможет очищению кишечника клизма.
Примите лекарственный препарат, рекомендованный врачом. В качестве средства экстренной помощи можно самостоятельно принять таблетку но-шпы или дротаверина. Эффективно и безопасно применение папаверина в виде ректальных свечей. Эти лекарственные средства всегда должны быть под рукой, если гипертонус возникает достаточно часто. Ими стоит пополнить домашнюю аптечку каждой беременной женщине.
Если есть возможность, позвоните своему лечащему врачу и обсудите с ним по телефону свое состояние. При необходимости врач порекомендует приехать в женскую консультацию на осмотр или направит в стационар на госпитализацию.
Если на фоне дискомфортных ощущений внизу живота вы заметили кровянистые выделения, необходимо срочно обращаться к врачу. В ночное время, когда женские консультации уже закрыты, необходимо вызвать скорую помощь или самостоятельно приехать в роддом, стационар гинекологического отделения, где беременным женщинам оказывают медицинскую помощь круглосуточно.
pixabay.com  / 
Препараты во время беременности при изжоге.
Самым простым и надежным средством является щелочная негазированная вода, бананы, груши, персик без кожуры (но дозы не должны быть чрезмерны)
При отсутствии эффекта прибегают к хорошо зарекомендовавшим себя препаратам, которые можно применять для борьбы с изжогой: «Ренни» или «Гавискон форте» (ВНИМАНИЕ!!! Самолечение может быть вредным для Вашего здоровья)
МЦ «Академия вашего здоровья» рекомендует, для решения проблемы, связанной с изжогой во время беременности, проконсультироваться с профессиональным врачом-гастроентерологом или гинекологом. Доктор сможет компетентно оценить причины Вашей изжоги и предложить оптимальную и безвредную схему лечения, учитываю сопутствующую беременность.
Что такое кольпоскопия при беременности и как она проводится?
Кольпоскопия – это диагностический метод,который представляет собой осмотр под увеличением поверхности шейки матки. Используется в гинекологии для выявления ряда патологий: дисплазии, лейкоплакии (leucoplakia, Leukoplakia), эрозии шейки матки, злокачественных и доброкачественных новообразований, нарушений сосудистого рисунка, эндометриоза (Endometriosis) влагалищного отдела шейки матки. Помимо нарушений, затрагивающих шейку матки, показанием к проведению кольпоскопии при беременности может быть профилактическая оценка состояния стенок влагалища и вульвы.
Выделяют два вида кольпоскопии, проводимой во время беременности:
- Обзорная (простая) кольпоскопия подразумевает исключительно визуальный осмотр женских половых органов без использования химических растворов и цветных фильтров.
- При расширенной кольпоскопии врач наносит на определенные участки слизистой особые химические реактивы, позволяющие выявить наличие или отсутствие измененных клеток. Они безопасны для матери и плода. Обычно при расширенной кольпоскопии используют 3-% раствор уксусной кислоты и водный раствор йодида калия (Проба Шиллера). При нанесении на слизистую слабого раствора уксусной кислоты происходит спазм мелких кровеносных сосудов с последующим расширением сосудистой сетки. Проведение пробы Шиллера при кольпоскопии вызывает окрашивание в коричневый цвет многослойного плоского эпителия поверхности шейки матки и не прокрашивает измененную слизистую. Если в результате использования реактивов какой-то участок шейки матки или стенок влагалища вызывает у гинеколога сомнения, он производит соскоб с данной зоны для последующего лабораторного исследования на онкоцитологию.
Для проведения обследования врач использует особый оптический или видеоприбор – кольпоскоп. Он представляет собой устройство, снабженное осветителем и мощными линзами, которые позволяют получить изображение, увеличенное в 3-40 раз.
Мнение эксперта
Благодаря многократному увеличению во время кольпоскопии врач получает возможность оценить цвет слизистой влагалища и шейки матки, выявить возможные участки поражения, нанести на обследуемые зоны специальные химические растворы.
Врач акушер-гинеколог высшей категории
Оксана Анатольевна Гартлеб
Кольпоскопия при беременности проводится в гинекологическом кресле. Во влагалище вводят пластиковое или металлическое гинекологическое зеркало, необходимое для обеспечения оптимального обзора. Оптическая головка кольпоскопа помещается на расстоянии около 15-20 см от входа во влагалище, а получаемое изображение выводится на монитор компьютера. Продолжительность процедуры зависит от ее вида: обычная кольпоскопия занимает около 10 минут, а на для расширенного обследования требуется примерно 20 минут.
Посещение гинеколога, статистика
Суть проведения кольпоскопии при беременности практически не отличается от аналогичного исследования небеременных женщин. Разница заключается лишь в том, что цервикальный канал во время беременности закрыт более плотным слоем слизи, который может ухудшить обзор и затруднить диагностику. Поэтому кольпоскопию во время беременности обычно проводят гинекологи-акушеры, имеющие опыт в осуществлении подобных манипуляций у беременных женщин.
Также важно отметить, что расшифровку результатов кольпоскопии проводит только врач.
Смекта от поноса при беременности
Понос (диарея) в медицине определен как жидкий частый стул, иногда с примесями слизи или крови. Понос и рвота во время беременности могут быть вызваны несбалансированными гормональными перепадами.
Различают три вида поноса: – острый (длится 2 недели подряд), как правило, вызван кишечными инфекциями.
- непроходящий (длится больше двух недель).
- хронический (длится больше месяца), вызван неинфекционными этиологиями.
Провоцируют диарею микроорганизмы которые неизменно есть в воде, пище, различные паразиты, лекарства, у которых есть побочный эффект в виде диареи, недостаток ферментов для нормального пищеварения, болезни ЖКТ.
Во время беременности частой причиной поноса является резкие скачки гормонов, изменение рациона питания (переход к здоровой полезной еде), дополнительно выпитая жидкость, разминка для беременных. Но иногда возникают случаи, когда понос вызван вовсе не изменениями в вашем организме или образе жизни. Паразиты, отравления, расстройство желудка – все это может стать поноса, рвоты и плохого самочувствия при беременности.
Во время поноса крайне важно пить достаточное количество жидкости, чтобы не допустить обезвоживание, причем жидкость должна содержать сахар и соль. Очень хорошо поможет сок, бульон
Необходимо следить за цветом мочи – светлый, почти прозрачный цвет говорит о том, что жидкости в организме достаточно. Следует ограничить прием пищи, перекусывать небольшими порциями, но часто. Отдать предпочтение нужно рису, лапше, бананам, крекерам. В настоящее время для лечения диареи есть множество препаратов, но не все они подходят беременным, так как имеют ряд противопоказаний. Одним из распространенных средств, для лечения поноса, не имеющих противопоказаний при беременности, является смекта. Это средство не всасывается в кровь, а полностью выводится чрез кишечник в неизменном виде, при этом впитывает в себя вредные вещества, бактерии, вирусы, которые вызывают понос. Смекта при беременности является одним из первых лекарственных препаратов, которые назначит вам врач, поскольку она действует мягко и не оказывает вредного влияния на малыша.
Очень хорошим средством при поносе является йогурт, который содержит пробиотики (живые микроорганизмы). Йогурты обладают свойством сокращать продолжительность некоторых форм поноса. Если во время начать лечение поноса во время беременности, то в течение суток с ней удастся справиться.
Важно понимать, что понос при беременности вызван естественными изменениями, которые происходят в организме, пищеварительная система может затормозить работу, что станет причиной запора или же наоборот ускорить, что вызовет понос. Все эти явления во время беременности являются нормальными, особенно на ранних сроках, как правило, они не сопровождаются другими симптомами – тошнотой, высокой температурой, рвотой, и не должны вызывать паники (поскольку нервные перенапряжения также могут стать причиной поноса)
Но и оставлять этот факт незамеченным также не стоит, важно придерживаться диеты на время поноса (банан, рис, яблоко, сухарик или тост), обильно пить (нельзя пить газированные напитки, яблочный и виноградный соки, лучше отдать предпочтение простой очищенной и кипяченой воде), можно использовать смекту 3 раза в день по одному пакетику. Не следует принимать лекарства, содержащие натрий или бикарбонат натрия, эти вещества категорически запрещено использовать в период беременности. Но если понос не прекращается в течение недели, стоит обратиться за помощью к врачу.
Причины выкидыша
Точную причину выкидыша установить удается не всегда, однако существует множество факторов, способных повлиять на течение беременности. Выкидыш в первом триместре беременности (с 1 по 12 неделю) обычно происходит вследствие нарушений развития плода, генетических дефектов. Выкидыши на раннем сроке составляют примерно 75% всех случаев.
Выкидыш на раннем сроке
Потеря беременности на раннем сроке может быть случайной, однако есть несколько факторов, повышающих вероятность выкидыша. Здесь имеет значение возраст матери:
- у женщин моложе 30 лет риск составляет 10%;
- у женщин 35–39 лет риск составляет 20%;
- у женщин старше 45 лет риск составляет более 50%.
Прочие факторы риска:
- ожирение;
- курение во время беременности;
- употребление наркотиков во время беременности;
- употребление больше 200 мг кофеина в день (в чашке чая содержится около 75 мг кофеина, в чашке растворимого кофе — около 100 мг);
- употребление более двух единиц алкоголя в неделю: единица алкоголя равняется 250 мл пива средней крепости, маленькому бокалу вина или 25 мл крепкого спиртного напитка.
Одной из непосредственных причин выкидыша на раннем сроке может быть хромосомная аномалия. Хромосомы — это плотно упакованные молекулы ДНК, содержащие генетическую информацию обо всех аспектах роста, развития и внешности будущего ребенка, вплоть до его цвета глаз. Иногда, по неизвестным причинам, во время зачатия происходит сбой, и у эмбриона образуется неправильный набор хромосом. Это значит, что плод не сможет нормально развиваться, и происходит выкидыш. По некоторым оценкам, около 60% всех выкидышей происходят по причине хромосомных аномалий.
Другой возможной причиной является патология плаценты.Плацента — это ткань, соединяющая кровеносную систему матери и плода. Если при формировании плаценты произошел какой-либо сбой, это может привести к выкидышу.
Выкидыш во втором триместре
Риск выкидыша во втором триместре повышается при некоторых хронических заболеваниях, таких как:
- сахарный диабет (декомпенсированный);
- крайне высокое кровяное давление;
- волчанка (заболевание, при котором иммунитет атакует здоровые ткани);
- почечная недостаточность;
- гиперактивность щитовидной железы;
- гипофункция щитовидной железы;
- глютеновая болезнь (непереносимость глютена).
Следующие инфекционные заболевания также повышают риск выкидыша:
- краснуха;
- цитомегаловирусная инфекция;
- токсоплазмоз;
- бактериальный вагиноз;
- ВИЧ;
- хламидиоз;
- гонорея;
- сифилис;
- малярия.
Вероятность выкидыша повышается при приеме следующих лекарственных средств:
- мизопростол (принимается для лечения язвы желудка)
- ретиноиды (аналоги витамина А, применяются для лечения экземы и акне);
- метотрексат (принимается для лечения ревматоидного артрита);
- нестероидные противовоспалительные препараты (применяются для облегчения боли и воспаления).
Перед приемом лекарства удостоверьтесь, что оно подходит для беременных.
Особенности строения матки и опухоли. Неправильное строение матки и новообразования в матке (например, доброкачественные новообразования, т. н. миомы) также могут привести к выкидышу во втором триместре.
Слабость шейки матки. У некоторых женщин мышцы шейки матки ослаблены. Это называется истмико-цервикальной недостаточностью (ИЦН), которая, как правило, возникает в результате травмы после операции в данной области. Это может привести к преждевременному раскрытию шейки матки, вызывая выкидыш.
Поликистоз яичников (ПКЯ). При поликистозе яичники женщины увеличены, что может вызвать гормональный дисбаланс в организме и прерывание беременности. Поликистоз считается основной причиной бесплодия. Результаты исследований также позволяют предположить, что это заболевание повышает риск выкидыша у женщин, способных к зачатию. Тем не менее точная взаимосвязь между ними не установлена.
Заблуждения по поводу выкидыша
Если нет других отягчающих причин, то есть женщина здорова и беременность развивается нормально, следующие факторы не повышают риск выкидыша:
- психологическое состояние беременной женщины, например, стресс или депрессия;
- шок или сильный испуг;
- физическая активность (уровень допустимой физической нагрузки необходимо обсудить с врачом);
- поднятие тяжести или напряжение;
- работа во время беременности;
- секс во время беременности.