Детский кашель: основные причины и виды
Любой кашель – это естественная попытка мудрого тела избавиться от мешающего ему инородного содержимого.
Что же может послужить причиной возникновения такой напасти?
Поводов к этому несколько:
1. Вирусы.
2. Бактерии.
3. Аллергические реакции.
4. Инородные тела.
5. Окружающая среда.
Само собой разумеется, что при аллергии и попадании в горло ребёнка инородных предметов применение методов народной медицины бесполезно. Тут надо неукоснительно следовать всем рекомендациям врача.
При неблагоприятной окружающей среде также всё более или менее понятно – необходимо улучшить окружающие условия (избавиться от ковров, чаще проветривать помещения, использовать увлажнители воздуха, сменить место жительства при необходимости).
А вот в первых двух случаях народные средства как нельзя более кстати. Причём они могут использоваться как в качестве самостоятельного вида лечения кашля, так и в комплексе с лекарственными средствами.
Классифицировать виды кашля можно по множеству критериев, но по отношению к ребёнку только два из них представляют несомненный интерес и наибольшую актуальность.
К ним относятся:
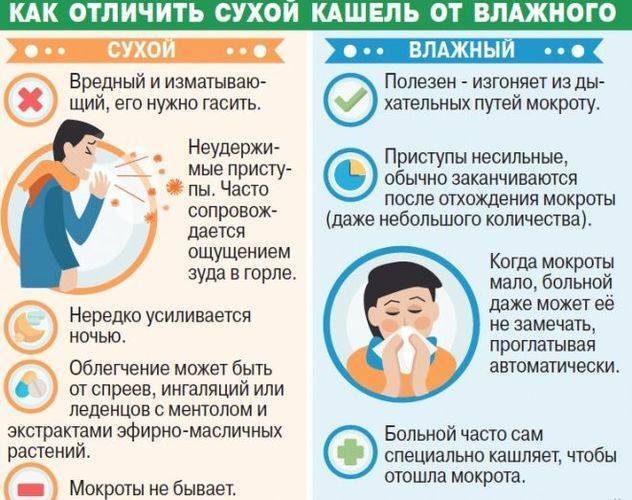
Сухой кашель.
Влажный кашель.
Он наиболее утомителен и опасен для ребёнка.
Для него характерны следующие особенности:
- Частота позывов, когда откашляться хочется постоянно.
- Приступообразность, когда кашель невозможно унять в течение длительного времени.
Опасность сухого кашля у ребенка состоит в том, что он не только вызывает сильную боль в горле и бронхах, но способен повредить голосовые связки ребёнка, доведя его до хрипоты или полной потери голоса. Важнейшая задача – наиболее быстрое избавление от сухого кашля и перевод его в следующую стадию.
Мокрота, выделяющаяся в бронхах, в этом случае исполняет роль мыла при мытье рук. Она накапливает в себе болезнетворные микробы и, удерживая их, выходит из организма при кашле.
Главной целью при переходе кашля из сухой во влажную стадию является разжижение мокроты, чтобы она без труда могла покидать исстрадавшееся за время болезни тельце ребёнка, не причиняя ему дополнительных страданий.
Как бороться с затеком и кашлем?
Но если с аденоидами у ребенка все в пределах нормы, то что поможет от этого назойливого покашливания?
Обилие слизи в носоглотке отмечается на фоне насморка, причем как с выделением слизи наружу, так и без него – если нос заложен. Тогда все понятно: надо бороться с причиной ринита – вирусами, бактериями, аллергенами. Часто у детей избыточное выделение этой слизи продолжается еще несколько дней или недель после острых респираторно-вирусных инфекций, и тогда постназальный затек проявляется так называемым «остаточным кашлем», который в норме проходит сам.
Однако в некоторых случаях этот синдром протекает скрыто и проявляется только хроническим кашлем (особенно после сна) вместе с попытками «хмыкать», чтобы прочистить горло, неприятными ощущениями. Что делать с таким «тихим» постназальным затеком?
Идти к врачу. У избыточного выделения муконазального секрета всегда есть причина, и с ней надо бороться. В такой скопившейся слизи активно размножаются бактерии, и если источник раздражения не убрать, возникнет замкнутый круг: болезнь-назальный затек-болезнь.
Лечат детей с такой симптоматикой по-разному, так что не стоит пытаться подобрать препарат самостоятельно. Если в недавнем анамнезе есть ОРВИ или у ребенка поллиноз, а на улице цветет его любимый аллерген, то препараты первого выбора будут из группы лекарств, разжижающих слизь (муколитиков), противоотечных или антигистаминных средств, а при поллинозе могут быть добавлены назальные глюкокортикостероиды. Кроме того, последние исследования показывают эффективность глюкокортикостероидов (мометазона) также и при разрастании аденоидов (International Journal of Pediatric Otorhinolaryngology).
Выбор большой, так что делать его должен специалист после осмотра ребенка, опроса родителей, а лучше – еще и после цитологического исследования соскоба со слизистой носоглотки.
Важно!
К врачу нужно идти обязательно. Хронический кашель может быть признаком не постназального затека, а многих других патологий – от бронхиальной астмы (она не всегда протекает с яркими приступами) до проблем с сердцем, желудком и даже заражения паразитами.
Кроме лекарств (и еще до их назначения) нужно сделать следующее:
- Увлажнять воздух в доме – специальными приборами, емкостями с водой у батареи, влажными полотенцами, аквариумом;
- Если ребенок – любитель душа, попробуйте переключить его на время на частые вечерние ванны с теплой водой;
- Давать больше пить – это поможет слизи разжижаться и легче отходить;
- Укладывать спать на подушку повыше (если речь о ребенке старше трех лет). Это поможет слизи не скапливаться у задней стенки.
Если причина в аллергии на домашние аллергены или пыльцу, нужно почаще проводить влажную уборку в спальне, использовать пылесос со специальным воздушным фильтром, который лучше задерживает все частицы.
Использованы фотоматериалы Shutterstock
О чем могут рассказать цветные сопли у ребенка?
Прозрачные детские сопли — это самый распространенный тип соплей, и они не должны вызывать особую тревогу. Этот цвет соплей может просто свидетельствовать об активации естественного способа очистки носа на холодном воздухе или в запыленной (загрязненной) атмосфере. Но прозрачные сопли могут быть и признаком аллергической реакции, либо служить первыми признаками начинающейся простуды.
Белые сопли чаще встречаются у детей старше одного года. Обычно белый цвет вызван потреблением молока, которое делает слизь гуще и придает ей белесый цвет. Когда малыши становятся старше и перестают сосать грудь, наличие белой слизи может быть признаком обезвоживания.
Светло-желтые сопли. Слизь может пожелтеть, если некоторое время задерживается в носу или в пазухах ребенка. Хотя желтый цвет соплей обусловлен окраской частично распавшихся иммунных клеток крови — лейкоцитов и моноцитов, наличие светло-желтых выделений не всегда означает, что у ребенка в настоящее время есть синусовая инфекция. Сопли могут также пожелтеть, при прогрессировании обычной простуды. Но если у ребенка сопли желтого цвета сохраняются в течение более двух недель, необходимо обратиться за консультацией к детскому оториноларингологу, чтобы предотвратить развитие синуситов.
Желтые сопли. Если светло-желтые сопли ребенка стали опалесцирующими желтыми или ярко-желтыми, это может быть признаком того, что у вашего ребенка уже развилась синусовая инфекция. В этом случае необходимо пройти осмотр у педиатра или детского ЛОР-врача.
Зеленые сопли. Сопли вашего ребенка могут стать зелеными, когда простудное заболевание прогрессирует. Зеленые сопли могут также возникнуть и при уже развитой инфекции придаточных пазух носа. Если зеленые сопли наблюдаются только по утрам, когда ребенок просыпается, это не является признаком синусовой инфекции. Когда ребенок спит, бактерии накапливаются в слизи и окрашивают сопли в зеленый цвет. Однако если у ребенка зеленые сопли выделяются в течение всего дня в течение нескольких дней, необходимо показать ребенка врачу на предмет возможного синусита или другой инфекции.
Оранжевые, красные или коричневые сопли. Цвета от ярко-красного до оранжевого и коричневого — все это признаки того, что в слизи из носа содержится кровь. Коричневые цвета означают, что из носа вашего ребенка вытекает старая засохшая кровь. Яркие красные цвета — признаки свежего кровотечения. Нос любого человека, включая младенцев, может кровоточить без какой-либо серьезной причины. Это связано со скоплением капилляров в носу. Зимой или в сухую погоду слизистая носа очень легко растрескиваются и кровоточит. Также, прожилки крови могут появляться если ребенок сам сморкается и делает это через чур активно. Нет необходимости беспокоиться, если у ребенка кровь в соплях появилась один или два раза. Если же кровь появляется в соплях регулярно, ребенка необходимо срочно показать врачу.
Черные или серые сопли. Сопли, окрашенные в черный или серый цвет, являются признаком того, что ребенок дышал загрязненным воздухом. Дым (печной, сигаретный), пыль, грязь и другие частицы могут попасть на слизистую носа у ребенка, вызывая ее окрашивание. Слизь задерживает частицы, предупреждая их попадание в легкие, и выводит из организма.
Как проявляется заболевание?
Боль в области спины, груди или другой части тела, где есть мышцы, – первые признаки появления заболевания, которые ощущаются не сразу. Она может быть спровоцирована различными раздражителями, что приводят к миозиту спины, но симптомы и лечение между собой очень схожи. Однако бывают и запущенные случаи, когда заболевание может перерасти в гнойный миозит мышц, и здесь не обойтись без хирургического вмешательства. Есть два вида заболевания, которые отличаются от обычного воспаления, в таких случаях нужна полная диагностика:
- Дерматомиозит – это женское заболевание, вызванное возрастной инфекцией в организме или постоянным стрессом. Приводит к появлению красных пятен на теле, отеканию конечностей и повышению температуры.
- Полимиозит – воздействует сразу на несколько мышц в организме после перенесения тяжелого заболевания: гриппа, бронхита, воспаления. Может привести к атрофии мышц.
Разновидности фронтита
Типы фронтита различаются в зависимости от путей проникновения инфекции, типа и время развития патологии.
Специалисты различают:
- Острый фронтит. Характеризуется внезапным возникновением воспалительного процесса, развитие – стремительное, окончание заболевания – полное.
- Хронический фронтит. Возникает как следствие плохо вылеченной острой формы заболевания; при нем длительные периоды обострения сменяются короткими паузами ослабления симптомов.
- Аллергический фронтит. Немедленная реакция на аллергены: частое чихание, зуд носа и глаз, повышения температуры может не быть или она невысокая;
- Вирусный фронтит. При воздействии вируса начинается быстрый подъем температуры, жалобы на боль в горле, чихание, появляется жидкая полупрозрачная слизь.
- Бактериальный фронтит. При бактериальной атаке температура поднимается, но медленно; больной не чихает, а слизь формируется густая, с характерным оттенком.
- Катаральный фронтит. Заявляет о себе тяжестью в лобной области, заложенностью носа; может не давать осложнений, а может перейти в более острую стадию.
- Гнойный фронтит. Образование и скопление гнойного содержимого в лобных пазухах пагубно влияет на состояние больного; возможна даже потеря сознания.
- Пневмосинус. Особая форма фронтита, которая характеризуется растяжением лобной пазухи; при этом воздух в пазуху поступает, но выхода для него нет. В этом случае воспаления может не быть, а боль в лобной части будет ощущаться.
Независимо от типа фронтита, он может затрагивать или одну пазуху (правую или левую) или быть двусторонним, когда в воспалительный процесс вовлечены обе пазухи.
Опасна ли желтуха новорожденных?
Желтушка новорожденных распространена среди здоровых новорожденных, и в большинстве случаев является физиологической. У взрослых и небольшой части новорожденных желтуха является патологической, то есть означает наличие расстройства, ее вызывающего. Некоторые из наиболее распространенных причин желтухи новорожденных включают:
Физиологические:
- Физиологическая гипербилирубинемия.
- Желтуха грудного вскармливания.
- Желтуха грудного молока.
Патологические:
- Гипербилирубинемия вследствие гемолитической болезни.
- Дисфункция печени (например, вызванная парентеральным питанием, вызывающим холестаз, неонатальным сепсисом, неонатальным гепатитом).
Физиологическая гипербилирубинемия встречается практически у всех новорожденных. Более короткая продолжительность жизни эритроцитов у новорожденных увеличивает выработку билирубина, а низкий уровень бактериальной микрофлоры в кишечнике (которая превращает билирубин в нерастворимую форму),
в сочетании с повышенным гидролизом конъюгированного билирубина усиливают энтерогепатическое кровообращение, в результате чего печень не сможет справиться с избытком поступающего билирубина. В результате уровень билирубина может возрасти до 308 мкмоль / л к 3-4 дням жизни (к 7-му дню у младенцев-азиатов), а затем снизиться.
Желтуха при грудном вскармливании развивается у одной шестой грудных детей в течение первой недели жизни. Грудное вскармливание увеличивает циркуляцию билирубина из кишечника в печень у некоторых детей, которые потребляют недостаточно молока и у которых обезвоживание и недостаточность калорийности питания.
Желтуха от грудного молока отличается от желтухи при кормлении грудью. Она развивается после первых 5-7 дней жизни и достигает пика примерно через 2 недели. Считается, что она вызывается повышенной концентрацией бета-глюкуронидазы в материнском грудном молоке, что вызывает увеличение превращения нерастворимого билирубина обратно в растворимую (неконъюгированную) форму и его обратное всасывание в толстом кишечнике.
Остались вопросы?
Получите онлайн-консультацию у ведущих педиатров Санкт-Петербурга!
На ваши вопросы ответит профессиональный и опытный детский врач.
Медицинская помощь для ребенка не выходя из дома в удобное время.
Консультация по Skype длится 45 минут.
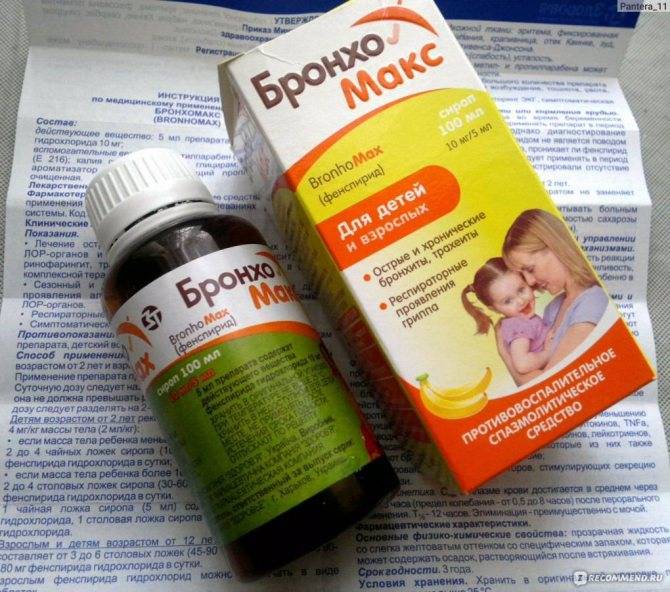
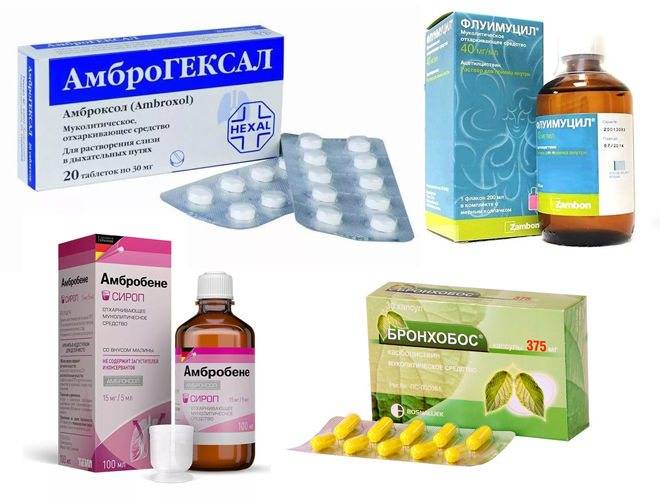
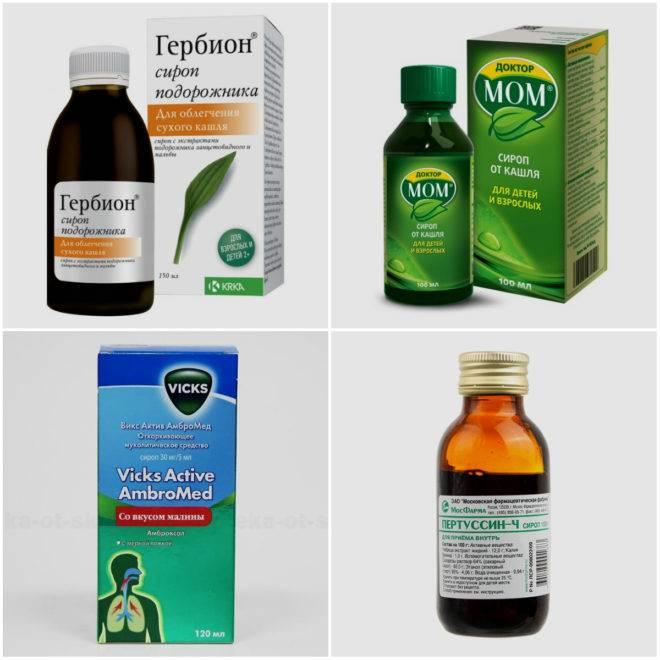
Методы лечения влажного кашля у детей в домашних условиях
Лечение влажного кашля у ребенка без температуры зависит от причин заболевания. Когда он возникает на фоне аллергии, то первое, что нужно сделать, это избавиться от аллергена. Очистить организм от накопившихся аллергенов способен прием антигистаминных препаратов.
Часто для мокрого кашля, вызванного вирусом, специфическое лечение не требуется. Выздоровление наступит своим чередом.
Уход за пациентом и микроклимат в помещении
Сухой воздух может высушить дыхательные пути и тем самым вызвать начало воспалительного процесса. Для достижения необходимой влажности можно использовать обычное полотенце, положив его на батарею, либо бытовой увлажнитель воздуха (паровой или ультразвуковой).
Чтобы быстрее вылечить влажный кашель без температуры у ребенка, нужно создать в комнате правильный микроклимат. Победить вязкую и густую мокроту поможет влажный (60-70 %) и холодный воздух (от 16 до 18 градусов). Надо чаще проветривать комнату.
Питьевой режим
Также показано обильное теплое питье, которое способно само по себе разжижать мокроту. Горячее давать нельзя, иначе можно обжечь раздраженное горло. Холодное тоже мешает хорошему кровообращению и выделению слизи, кроме того, способно вызывать дискомфорт.
Хорошо способствуют растворению густой слизи щелочные минеральные воды. Общий объем выпитого должен составлять не менее 50-100 мл на каждый кг веса ребенка. То есть если ребенок весит 10 кг, то он должен принимать около 1 литра жидкости в сутки, соответственно, при весе больше 15 кг – до 2 литров. У взрослых это количество равно 30 мл/кг веса плюс еще поллитра.
Дренажный массаж
Борьба с загустевшей, плохо проходящей слизью порой затягивается. Один из самых верных способов лечения кашля без температуры у детей — дренажный массаж.
У мамы или того, кто будет его делать, должны быть коротко острижены ногти, чтобы не поцарапать нежную кожу. Нужно помыть руки с мылом. Можно пользоваться массажными маслами с небольшим количеством отдушек, чтобы у ребенка не началась аллергия, либо простым детским кремом.
Главное, правильно уложить ребенка, чтобы голова находилась немного ниже грудной клетки. Начинать лучше с поглаживаний, чтобы разогреть руки и мышцы, затем выполнять похлопывающие и вибрационные движения в течение 10 минут.
После процедуры полезно выполнить дыхательную гимнастику, чтобы ребенок хорошо прокашлялся. Затем лучше всего обеспечить больному покой, укутать в теплое полотенце и дать отдохнуть.
Каким может быть кашель и при каких заболеваниях он возникает
Острый кашель
Бывает при заражении дыхательных путей вирусами (ларингит, ложный круп, ринофарингит, трахеит, пневмония, бронхит). Начинается першением в горле, лающим кашлем у ребенка с сухим звуком; мокроты или мало, или совсем нет. Через несколько дней переходит во влажный, мокрота отходит, становится легче.
Спастический кашель
Бывает при астме, обструктивном бронхите. Сначала появляются хрипы, затем происходит длинный выдох и кашель со свистом у ребенка. Похожий кашель возникает при попадании инородного тела в дыхательные пути.
Затяжной кашель (длится более 2-х недель)
Бывает после перенесенного трахеита или бронхита (когда в бронхах осталось слишком много мокроты), при увеличенных миндалинах и аденоидах, долгом насморке. В этом случае рецепторы носоглотки раздражаются слизью, которая стекает из носа. Это поверхностный кашель, чаще всего такой кашель по утрам у ребенка возникает, если он спит на спине.
Рецидивирующий кашель
Бывает при астме (как реакция на аллерген) или после перенесенного бронхита. Это влажный кашель, который не длится более 2-х недель.
Длительный, постоянный, частый кашель у ребенка
Бывает при хронических болезнях дыхательной системы (муковисцидоз, хроническая обструктивная болезнь легких, туберкулез, плеврит). Этот кашель присутствует всегда, делаясь то слабее, то сильнее. Утром и в период обострения чаще всего усиливается и бывает влажным, после откашливания немного стихает. Для туберкулеза характерен кашель, переходящий с низкого на высокое звучание. Кашель с болью в боку при вдохе часто указывает на плеврит.
Ночной кашель
Кашель ночью у ребенка бывает при астме (часто возникает под утро). При изжоге и рефлюксе (заброс содержимого желудка в пищевод) ночью может случиться кашель до рвоты у ребенка: в этом случае посоветуйтесь с гастроэнтерологом, какие продукты следует исключить из рациона малыша; ночной кашель также может беспокоить при аденоидах.
Психогенный кашель
Бывает при стрессе и только днем. Для такого кашля характерен приступ закашливания, а сам кашель — сухой, с «металлическим» звуком. Прекращается, если с ребенком начать разговаривать, такой кашель не возникает во время еды. В семьях с гиперопекой, где родители постоянно переживают за ребенка и говорят о проблемах со здоровьем, такой кашель встречается довольно часто.
Аллергический кашель у ребенка
Симптомы такого кашля проявляются только при контакте с аллергеном. При выходе из зоны, где присутствует аллерген, кашель практически сразу прекращается.
Этиология и симптоматика
В более чем 80% случаев причиной насморка и кашля становятся респираторные вирусные инфекции. Высокая заболеваемость ОРВИ обусловлена очень малыми размерами вирусного агента, позволяющими ему довольно быстро проникать в клетки эпителия слизистой, особенно на фоне ослабления местного иммунитета. В первые часы инфицирования отмечаются дискомфорт и повышенная сухость слизистых оболочек носа, которая достаточно скоро сменяется обильной ринореей. Выделения жидкие и бесцветные.
Первоначальный кашель, как правило, не связан с поражением трахеи или бронхов, его причина — рефлекторное раздражение задней стенки глотки стекающей слизью. В последующие дни инфекция спускается по дыхательному тракту, поэтому кашель становится более выраженным и болезненным, сопровождается отделением прозрачной или слегка желтоватой негустой мокроты.
К дополнительным симптомам респираторной вирусной инфекции относятся:
- гиперемия зева и умеренные боли в горле;
- заложенность носа, чихание;
- субфебрильная температура;
- небольшая светобоязнь;
- общее недомогание.
В случае присоединения бактериальной инфекции клиническая картина отягощается повышением температуры тела (38 оС и выше), а также симптомами интоксикации — головной болью, тошнотой, ломотой в теле. Назальные выделения густеют и приобретают буроватый или зелено-желтый оттенок. Это обусловлено повышенным содержанием в секрете слущенного эпителия, погибших бактерий и лейкоцитов. Усиление заложенности носа связано с образованием корочек и пробок.
Бактериальный трахеит и бронхит сопровождаются болезненным распиранием в груди, которое усиливается при кашле. Мокрота отделяется в виде плотных комочков желто-бурой окраски.
Еще одна причина ринореи и кашля — это аллергическое воспаление, которое возникает в силу повышенной чувствительности организма к определенным веществам — аллергенам. Такими раздражителями могут быть домашние пылевые клещи, пыльца растений, медикаменты, ингредиенты парфюма или бытовой химии. Попадая на слизистую носоглотки, они запускают аллергическую реакцию немедленного типа, внешними проявлениями которой служат:
- обильное истечение прозрачной слизи из носа;
- усиленное чихание;
- першение в горле и сухой кашель из-за раздражения глотки затекающим назальным секретом;
- возможны гиперемия конъюнктивы и отек век.
В отличие от инфекционного процесса, аллергические реакции редко сопровождаются повышением температуры и симптомами интоксикации.
Кашель и насморк при травме дыхательных путей термическим, химическим агентами или инородным телом является защитной реакцией организма. Если симптомы сохраняются после удаления раздражителя, то речь уже идет о посттравматическом воспалении из-за присоединения вторичной инфекции.
Разрастание аденоидов как причина постназального затека
Отдельной причиной, характерной для детского возраста, становятся аденоиды. При них кашель и «подхрюкивание» тоже могут входить в список симптомов патологии, особенно если речь идет о воспалении аденоидов, аденоидите.
Когда аденоиды опухают и разрастаются, они провоцируют выделение большего количества слизи. Нос закладывает, дышать ребенку становится по ночам или в тихий час сложнее, слизь стекает по стенке глотки, и после сна ребенок кашляет особенно активно.
Если причина опухания аденоидов временная – например, респираторная инфекция, то лечения аденоидам не требуется. Как правило, неосложненные ОРВИ у детей под контролем врача и с соблюдением его рекомендаций проходят в течение 7-10 дней, и затем размер аденоидов возвращается к норме.
Виды кашля
 Специалисты различают несколько разновидностей кашля:
Специалисты различают несколько разновидностей кашля:
Физиологический. Кашель по утрам может беспокоить детей вследствие проникновения в верхние дыхательные органы инородных мелких частиц. В этом случае не стоит опасаться за состояние здоровья ребенка. Больше внимания уделяйте гигиене помещения и чаще проводите влажную уборку. Груднички могут закашляться после сна во время кормления, когда в трахею происходит заброс пищи
Иногда дети специально покашливают, чтобы заставить родителей обратить на них внимание или избежать похода в детское учреждение.
Патологический. Данный тип кашля врачи связывают с развитием патологий в организме
Это может быть любое заболевание, от бронхита и до проблем с пищеварительной системой. Так, желудочная слизь иногда попадает в трахею, оседая на задних стенках носоглотки. Также утренний кашель может быть симптомом ларингита, коклюша, ангины или острой респираторной вирусной инфекции. Поставить точный диагноз может только врач после изучения полной клинической картины.
Сухой. Лающий сухой кашель вызывает сильные боли и требует особого внимания. Такая разновидность рефлекса может быть спровоцирована инфекцией, попавшей в дыхательные органы, банальной простудой, спертым воздухом в комнате для сна или резкими неприятными запахами.
Мокрый. Грудной влажный кашель вызывается бактериями, поражающими органы дыхания. Определить наличие инфекции можно, попросив ребенка покашлять на салфетку. Обратите внимание внешний вид слизи. Оранжевый оттенок говорит об аллергии, серый – о развитии воспаления, зеленоватый – о гайморите, бронхите или бронхоэктазе.
Хронический. Появляется как результат не до конца вылеченных болезней. Также может быть вызван аллергенами.