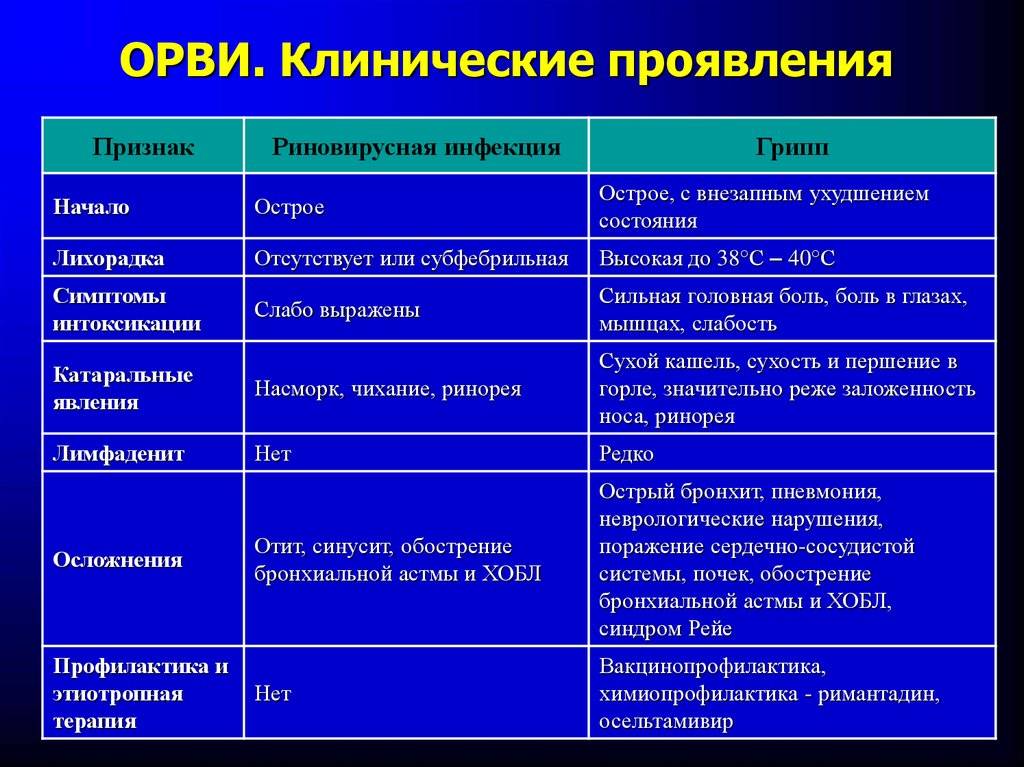
Лечение насморка
Выше мы рассмотрели основные причины, по которым у ребенка текут прозрачные сопли. Родителям малышей следует помнить о недопустимости самостоятельного лечения — применение любых препаратов должно согласовываться с педиатром. Базовым методом борьбы с насморком становятся очистка и промывание носовых ходов. Применение медикаментов необходимо на фоне респираторных инфекций и при аллергии
Борьба с аллергией
Устранению острой аллергической реакции способствуют антигистаминные препараты. При отсутствии угрозы жизни или здоровью ребенка врач назначает пероральный прием лекарств. В иных случаях возможно внутривенное вливание соответствующих растворов. В периоды сезонных обострений врачи настаивают на профилактическом приеме препаратов с доказанной эффективностью. Родителям следует исключить контакты ребенка с аллергенами и не допускать их попадания в квартиру или дом. Во время цветений растений следует увеличить частоту и интенсивность влажной уборки в жилище.
Устранение симптомов респираторных инфекций
Медикаментозная терапия должна осуществляться в соответствии с рекомендациями врача. Родителям следует вызвать педиатра на дом. В ходе осмотра будет определен диагноз и сформирован перечень препаратов, которые позволят устранить симптомы ОРВИ. Основу лечения составят медикаменты нескольких групп:
- жаропонижающие,
- обезболивающие,
- противовирусные,
- иммуномодулирующие.
4.Лечение
У аллергологов бытует мрачная шутка: спастись от аллергена можно только бегством. В известной степени это действительно так – стопроцентное излечение от аллергии сегодня возможно только путем исключения каких бы то ни было контактов со всеми установленными аллергенами.
В реальной жизни это чаще всего невозможно. Альтернативой является прием антигистаминных и десенсибилизирующих препаратов, однако ни одно лекарство не является абсолютно безвредным, и провести жизнь под постоянным фармацевтическим «зонтиком» – перспектива, конечно, не из лучших. В зависимости от аллергена, рекомендуют участить санитарно-гигиеническую обработку помещений, включая интенсивное проветривание и ионизацию воздуха; в других случаях пациенту приходится на целые месяцы покидать местность проживания или вообще переезжать в другой регион; иногда не остается ничего иного, как сменить профессию или расстаться с домашним животным.
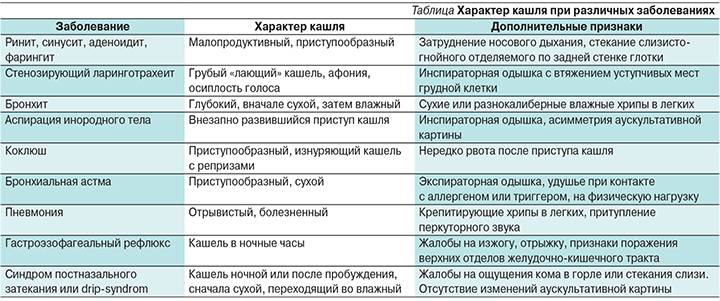
Пропал голос и появился кашель: причины
Воспалительные причины связаны с проникновением инфекции в организм, которая, активизируясь, запускает сильнейший воспалительный процесс в горле. Если инфекционные заболевания горла не лечить, инфекция может опуститься ниже в трахею, бронхи и лёгкие, что чревато появлением осложнений. Не воспалительные причины — это остальные ситуации, из-за которых пропадает голос и возникает кашель, но они не связаны с попаданием в организм вирусов, бактерий и грибов.
https://vk.com/video_ext.php
Итак, почему же садится или пропадает голос и одолевают приступы кашля?
- Инфекционные заболевания верхних дыхательных путей. К этой категории причин относятся ОРВИ, грипп, фарингит и др.
- Ларингит, воспаление слизистой оболочки гортани, — одна из частых причин, почему садится или пропадает голос, и это состояние осложняется сухим кашлем. Через несколько дней сухой кашель сменяется продуктивным, когда происходит отделение мокроты. При ларингите пациенты также жалуются на постоянное першение и зуд в горле. Ларингит может проявляться самостоятельно, а может стать следствием не до конца вылеченной простуды и других инфекционных ЛОР-заболеваний. Ларингит чаще протекает в острой форме, когда пропадает симптоматика через полторы — две недели. Но бывает, что ларингит становится хроническим, когда состояние «садится голос» и «мучает кашель» длится месяцами. С этим диагнозом не понаслышке знакомы заядлые курильщики.
- Наличие у пациента хронических заболеваний верхних дыхательных путей: люди с хроническими синуситом, ринитом, тонзиллитом и другими воспалительными процессами в носоглотке более подвержены появлению кашля и охриплости.
- Переохлаждение горла: голос садится, а то и вовсе пропадает, стоит вдохнуть морозный воздух зимой или освежиться ледяным напитком в жаркий день.
- Перенапряжение голосовых связок. Чаще всего пропадает голос у людей, чья профессия напрямую связана с постоянным «использованием» голосового аппарата: певцы, дикторы, учителя, лекторы. Среди таких профессий есть и относительно новые: менеджеры по продажам, операторы колл-центров. Представители всех этих профессий часто перенапрягают свои голосовые связки, из-за чего на какое-то время пропадает голос.
Аллергические реакции. Очень часто состояние, когда возникают приступы сухого кашля и пропадает голос, связано с реакцией организма на контакт с раздражителями.
Неблагоприятные условия на рабочем месте, например, постоянный контакт с загрязнённым воздухом, вредными парами и химическими соединениями на производстве. К неблагоприятным также относятся так называемые «шумные» производства, когда из-за шума оборудования работникам буквально приходится перекрикивать грохот, чтобы пообщаться с коллегами. В этом случае, вполне логично, что у сотрудников «вредных» произво дств периодически пропадает голос и случаются приступы кашля.
Заболевания эндокринной системы. Кашель, першение в горле, пропадает голос — всё эти симптомы могут быть признаками болезней щитовидной железы.
Заболевания желудочно-кишечного тракта. Возможно, вы удивитесь, но из-за проблем с ЖКТ также может пропадать голос и мучить кашель. Так, к примеру, проявляется гастроэзофагеальная рефлюксная болезнь, когда содержимое желудка забрасывается в пищевод и раздражает слизистую оболочку гортани.
Новообразования гортани.
Нервное перенапряжение: негативные последствия, связанные с нервной системой человека, могут «ударить» по другим органам и системам, в том числе по голосовому аппарату.
Термические и химические ожоги, травмы гортани. При травмах и ожогах голос может как садиться, так и пропадать полностью.
Табакокурение. Курильщики «со стажем» часто жалуются, что у них время от времени пропадает голос, а приступы кашля становятся неотъемлемой частью их жизни.
Самостоятельно разобраться, какая именно причина привела к появлению неприятных симптомов, достаточно сложно.
Да и не стоит гадать — только ЛОР-врач после осмотра точно выявит первопричину проблемы.
Причины кашля. Заболевания, вызывающие кашель.
Причиной кашля могут быть:
- ОРЗ (грипп, ОРВИ);
- заболевания верхних дыхательных путей (хронический ринит, хронический синусит, фарингит) – в этом случае откашливаемая слизь попадает в дыхательные пути из носоглотки;
- ларингит;
- острый или хронический трахеит;
- острый или хронический бронхит;
- пневмония (воспаление легких);
- плеврит;
- бронхиальная астма;
- опухолевые процессы (в том числе рак легкого);
- туберкулез;
- сердечная недостаточность;
- аскаридиоз (поражение глистами аскаридами);
- курение;
- вдыхание загрязненного воздуха (кашель присущ представителям некоторых профессий – шахтерам, столярам, плотникам);
- приём некоторых лекарств, применяющихся при лечении болезней сердца и гипертонии.
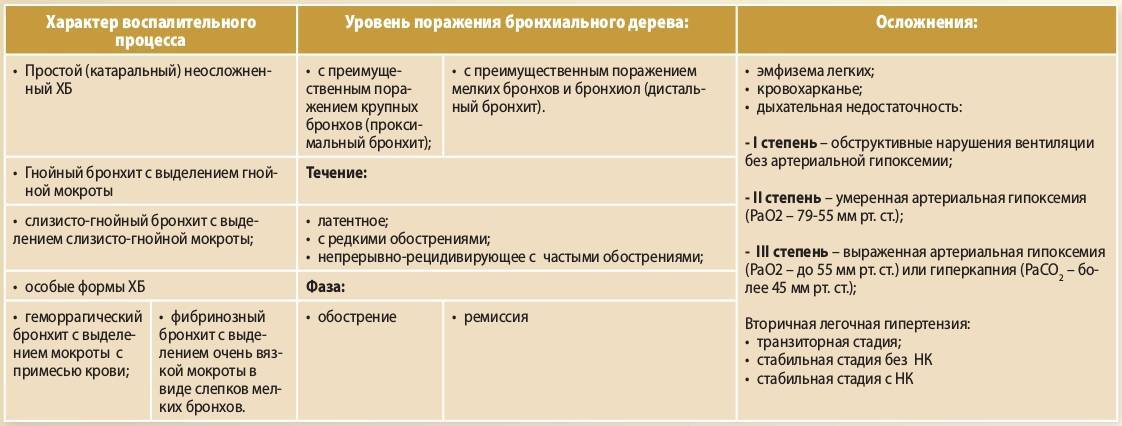
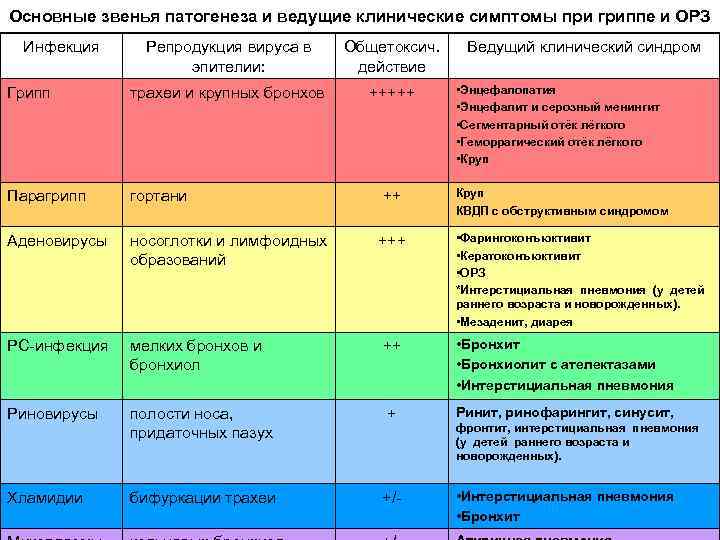
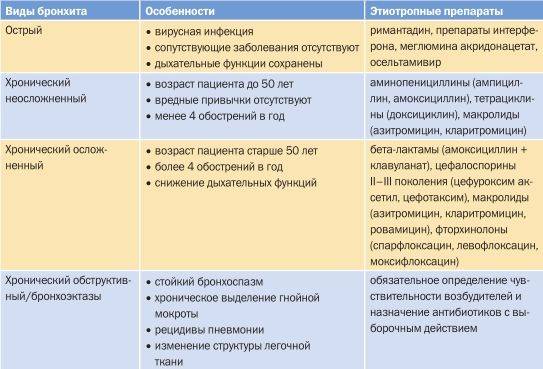
Причины бронхита
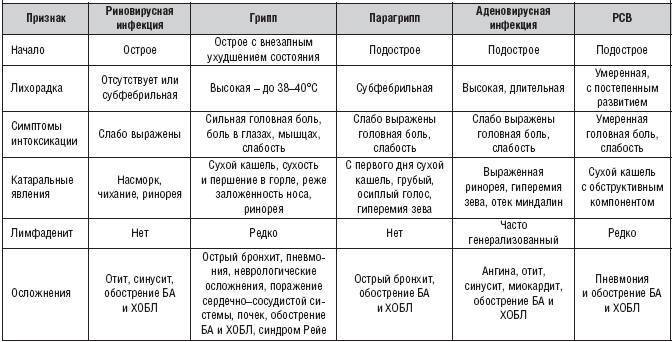
Первичный обструктивный бронхит у детей чаще вызывают вирусы. Поражают бронхиальное дерево следующие возбудители:
- вирус парагриппа третьего типа;
- респираторно-синцитиальный вирус;
- энтеровирус;
- вирусы гриппа;
- аденовирусы;
- риновирус.
Часто манифестации обструктивного бронхита у ребенка предшествует простудное заболевание. Повторно болезнь вызывают другие возбудители персистирующих инфекций, к которым относят:
- хламидии;
- микоплазмы;
- герпесвирус;
- возбудители коклюша, паракоклюша;
- цитомегаловирус;
- плесневые грибки.
Часто при повторных случаях активизируется условно-патогенная микрофлора дыхательных путей. Значительную роль в развитии воспаления бронхов у детей играют аллергические реакции. Рецидивам обструктивного бронхита способствует заражение глистами, очаги хронической инфекции (синусит, тонзиллит, кариес). К факторам, провоцирующим развитие обострений, относят:
- физическое переутомление;
- переохлаждение;
- нервно-психическое перенапряжение;
- врожденная несостоятельность защитных барьеров;
- неблагоприятный климат;
- плохая экологическая остановка;
- снижение иммунитета;
- недостаток витаминов.
Важную роль в развитии обструктивного воспаления бронхов у детей имеют пассивное курение, а также раздражение ресничного эпителия пылевыми частицами, химическими средствами.
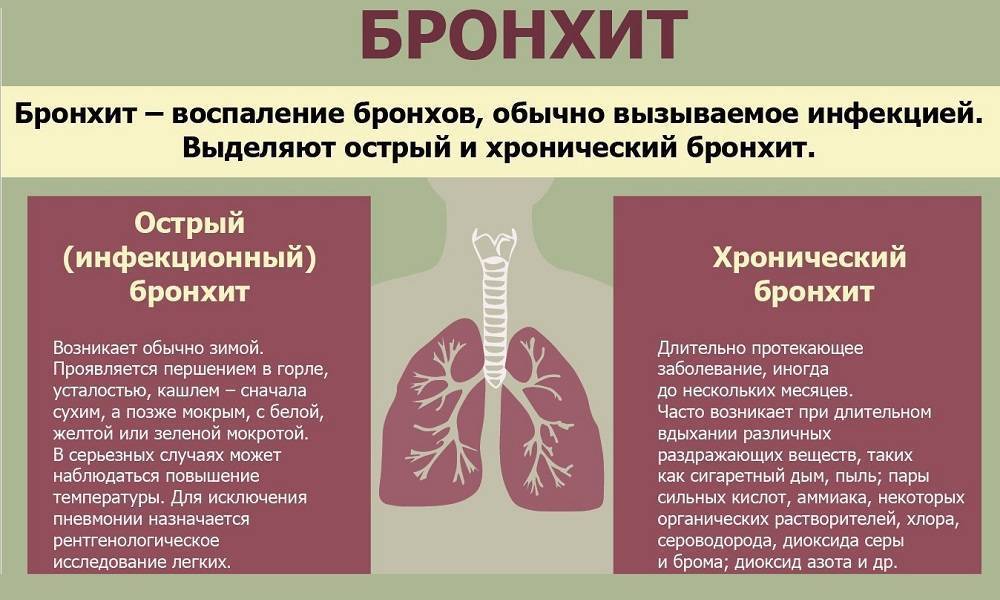
Обзор
Бронхит — это воспаление бронхов — дыхательных путей, по которым воздух поступает в легкие.
Бронхи — это главные дыхательные пути легких. Трахея человека (дыхательное горло) в нижней своей части разделяется на два бронха. Они в свою очередь делятся на мельчайшие разветвления внутри легких (бронхиолы).
Стенки бронхов выделяют слизь, которая улавливает пыль и прочие частицы, чтобы предотвратить раздражение. В большинстве случаев бронхит возникает из-за инфекции, вызывающей воспаление и раздражение бронхов, в результате чего они вырабатывают больше слизи, чем требуется. В этом случае ваш организм пытается вывести излишки слизи с помощью кашля.
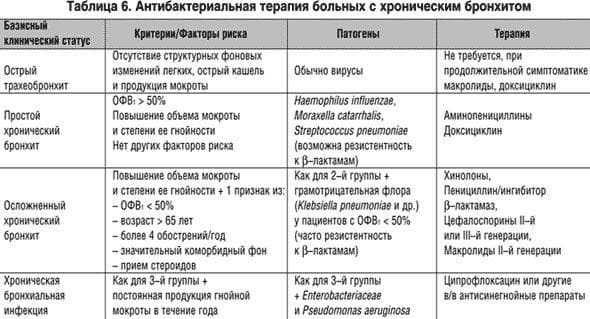
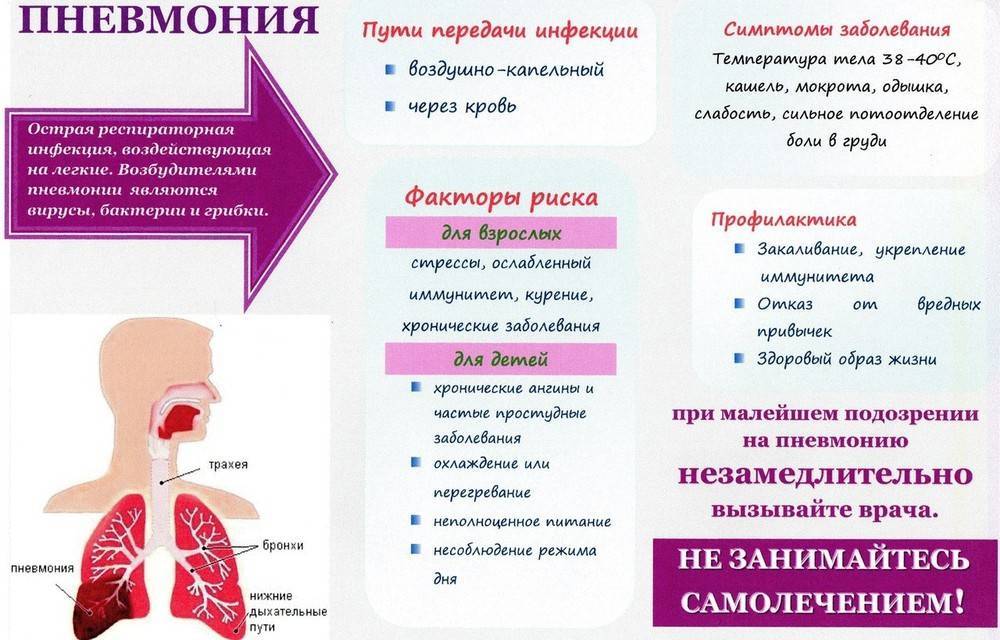
Чаще всего бронхит проходит в течение 2–3 недель. Этот тип бронхита называется острым. Основной симптом острого бронхита — кашель, иногда с мокротой (слизью) желто-серого цвета. Также может возникать боль в горле, свистящее дыхание и заложенность носа, так как болезнь часто развивается на фоне простуды или гриппа.
В большинстве случаев бронхит легко лечится в домашних условиях, под контролем врача. На время лечения выдается больничный лист сроком 10–14 дней. Госпитализация в больницу не требуется. При появлении симптомов болезни желательно обратиться к врачу-терапевту. При необходимости терапевт отправит вас на консультацию к врачам узких специальностей: пульмонологу, фтизиатру, инфекционисту и прочим.
Без лечения выздоровление может затянуться на несколько недель, кашель, особенно в ночное время, изматывает силы больного, что приводит к ухудшению общего самочувствия и снижению работоспособности. Кроме того, без врачебного наблюдения острый бронхит часто переходит в пневмонию или хронический бронхит форму, который с годами приводит к необратимому снижению функции легких.
Особенно тревожным является появление крови в мокроте. Этот симптом требует обязательного обращения к врачу, так как может быть признаком опасных заболеваний: туберкулеза и рака легких.
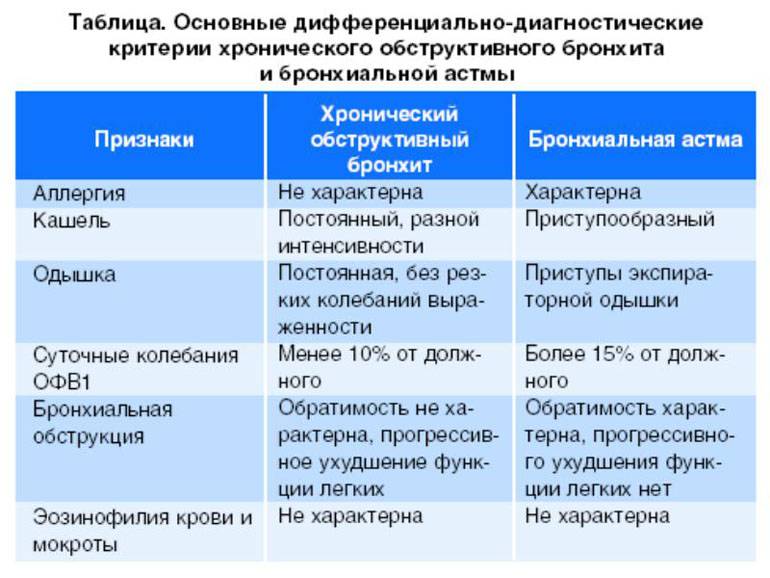
В некоторых случаях симптомы бронхита могут быть затяжными. Если симптомы длятся, по крайней мере, 3 месяца, это называется «хронический бронхит». Наиболее распространенная причина хронического бронхита — курение. С течением времени табак наносит непоправимый урон бронхам, из-за чего они воспаляются. От хронического бронхита полностью вылечиться нельзя, но есть ряд лекарств, которые помогают облегчить его симптомы.
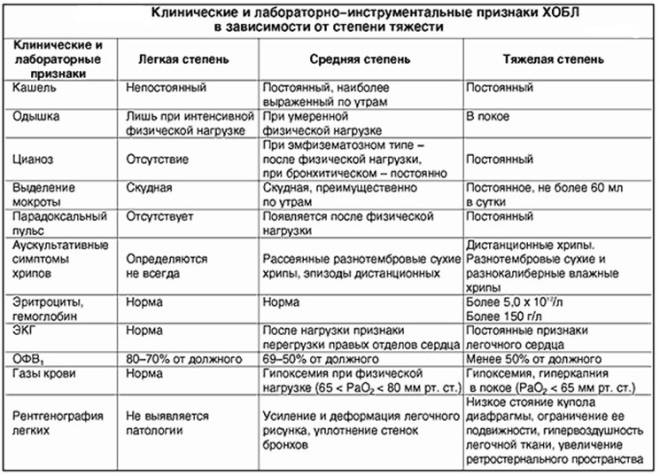
Хроническая обструктивная болезнь легких
У больных хроническим бронхитом может развиться другое заболевание, связанное с курением, — эмфизема, при которой воздушные мешочки в легких (альвеолы) повреждаются, и это вызывает одышку.
Если у вас одновременно развивается два заболевания — хронический бронхит и эмфизема, то в таком случае говорят, что у вас «хроническая обструктивная болезнь легких» (ХОБЛ).
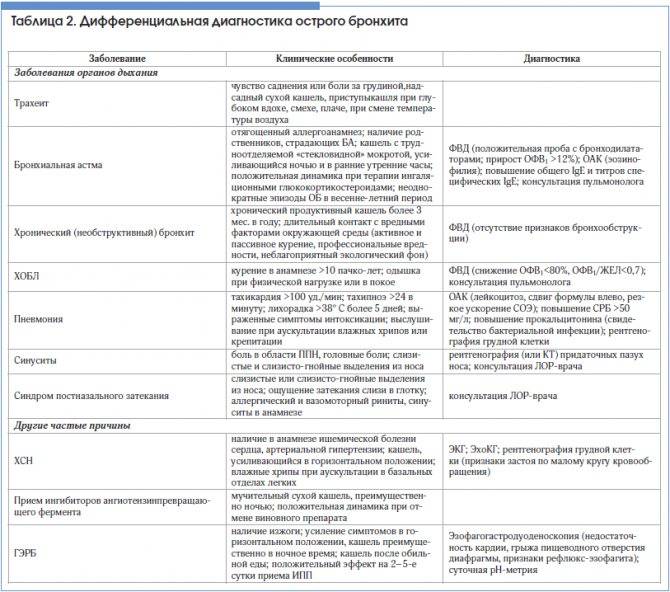
Острый бронхит — одно из наиболее распространенных инфекционных заболеваний легких и одна из самых распространенных причин обращения к врачу-терапевту. Острый бронхит возникает у людей всех возрастных групп, но чаще всего он встречается у людей старше 40–50 лет. Пик заболеваемости приходится на зимнее время года. Бронхит часто сопровождает или является осложнением простуды или гриппа.
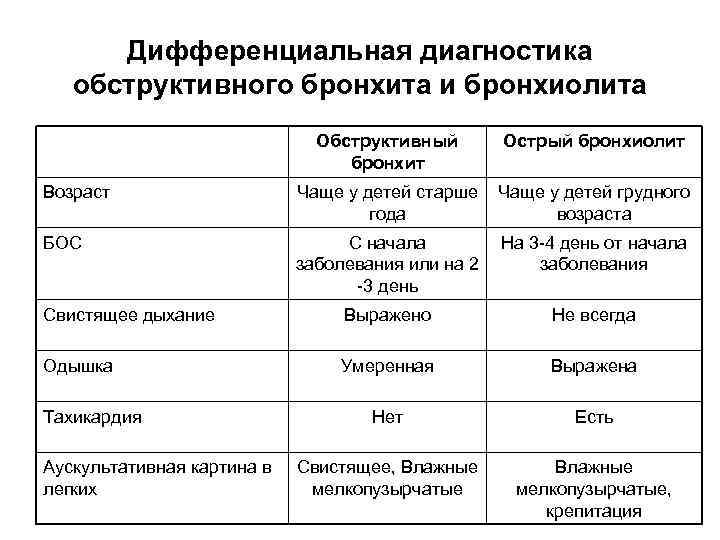
Классификация и стадии развития обструктивного бронхита у детей
Выделяют три формы обструктивного бронхита – бронхиолит, острый и рецидивирующий. Бронхиолитом часто страдают дети до 2 лет. Их организм так отвечает на внедрение риновируса или респираторно-синцитиальной инфекции. Ему предшествует нетяжелое ОРВИ. При ухудшении состояния развивается дыхательная и сердечная недостаточность. При этой форме появляются характерные влажные мелкопузырчатые хрипы на вдохе и выдохе.
Острая обструкция бронхов чаще формируется у детей в возрасте от трех до пяти лет. Его вызывают с вирус парагриппа и гриппа, аденовирус. Сначала повышается температура до высоких цифр. Появляются другие симптомы ОРВИ. Затем нарастают проявления дыхательной недостаточности. У ребенка затруднено дыхание. В процесс дыхания включаются мышцы шеи и плеч. Возникают на выдохе свистящие хрипы. Выдох затрудняется и удлиняется.
Рецидивирующий бронхит обструктивного типа возникает в любом возрасте. Его вызывают: микоплазма, цитомегаловирус, вируса герпеса, вируса Эпштейна-Барр. Обструкция бронхов нарастает постепенно. Это происходит при нормальной или субфебрильной температуре. Отмечают заложенность носа, насморк и редкое покашливание. Одышка выражена умеренно. Общее состояние почти не страдает. По течению болезни выделяют следующие формы: острую, затяжную, рецидивирующую и непрерывно рецидивирующую.
Осложнения обструктивного бронхита у детей
Острый обструктивный бронхит осложняется переходом в непрерывно рецидивирующую форму. Он формируется на фоне вторичной бронхиальной гиперреактивности. Она развивается из-за различных факторов: пассивное курение, недолеченные инфекции, переохлаждение или перегревание, частые контакты с зараженными ОРВИ.
У детей до трехлетнего возраста бронхит осложняется пневмонией. Это связывают с трудностями при эвакуации густой мокроты. Она закрывает просвет, нарушая вентиляция легочного сегмента. При присоединении бактериальной флоры в нем развивается воспаление. Это осложнение возникает редко. Оно бывает только у ослабленных детей.
Младенец перестал
Одно из самых ярких и долгожданных событий для родителей — первые самостоятельные звуки, произнесённые ребёнком. Радостные ощущения часто сопровождаются переживаниями, ведь детское агуканье может прекратиться так же быстро и неожиданно, как появилось.
Причин у такого своеобразного бойкота может быть несколько. Если ребенок перестал агукать в 4 месяца, не стоит оставлять без внимания это событие.
В большинстве случаев это норма в речевом развитии, но иногда молчание является признаком физиологических и эмоциональных отклонений.
Умение агукать — о важности навыка в развитии ребёнка
Речь развивается от простого к сложному. Агуканье — это одна из разновидностей речевой деятельности, которую дети осваивают в 3–4 месяца.
Первые тренировки по звукоизвлечению происходят произвольно. В 2–3 месяца этот процесс развит слабо и у крохи получается произносить только гласные. Это становится любимым развлечением, никакого осознанного управления звуковыми цепочками в этом возрасте не наблюдается.
Активное, сознательное и эмоционально окрашенное агуканье отмечается в 4-месячном возрасте. Звуки становятся способом общения со взрослыми и любимыми игрушками. В этот период формируется способность управлять мышцами нёба. Малыш осваивает первые согласные «г» и «х», и в сочетании с гласными выстраивается традиционное и долгожданное для родителей «Агу».
Набор произносимых звуков всегда индивидуален и комбинаций может быть сколько угодно. Не стоит переживать, если лепетания вашего малыша на привычное агуканье непохожи, и он произносит меньше звуков, чем сверстники. Радуйтесь ещё одной маленькой победе и будьте внимательны к любым переменам в этот период.
Ребенок не агукает в 4 месяца — стоит ли опасаться
Дети в хорошем настроении агукают часто и очень эмоционально. В четыре месяца они уже активно двигаются и громко смеются.
Когда подгузники сухие, малыш сыт, здоров, а мама рядом, он с удовольствием общается на языке знакомых ему звуков.
Причиной такого внезапного молчание могут быть психологические проблемы. У детей тоже бывают стрессы. Любой негатив в семье отражается на речевом развитии. Спровоцировать молчание может недостаток внимания. Если родители всегда заняты и уделают ребёнку мало времени, он может отреагировать молчанием. Есть и физиологические факторы:
- Незрелость речевого аппарата.
- Проблемы со слухом.
- Неразвитость мимических мышц.
- Неврологические расстройства.
- Последствия перенесённых заболеваний.
Чтобы исключить вероятность отклонений и успокоиться, посетите педиатра. Специалисты помогут выявить и своевременно устранить проблемы со здоровьем.
Нередки случаи, когда ребенок не агукает в 4 месяца и даже не пытается произносить новые звуки. Такое поведение тоже должно насторожить. Что касается непривычного и неожиданного для родителей молчания малыша, по мнению педиатров, такая перемена считается одним из вариантов нормы.
Это всего лишь подготовительный этап к освоению новых речевых навыков. Дети всегда делают то, что им нравится и доставляет удовольствие. В какой-то момент им скучно просто агукать.
Они подключают внимание, прислушиваются, к тому, что говорят родители, впитывают информацию, мимику и движения. Им просто некогда отвлекаться на агуканье в процессе детального изучения окружающих людей и пространства
Выводы
Первые звуки — это предшественники слов. Умение агукать считается одним из важных и необходимых этапов в предречевом развитии. Не переживайте, если ваш ребёнок взял паузу и в 4 месяца перестал произносить привычные и уже полюбившиеся вам звуки. Пройдет время, и он вернётся к агуканью, но это уже будет более интересный и богатый ассортимент детских звуков и эмоций.
От автора
Я рада что вы дочитали данную статью до конца. Могу предположить, что она вам понравилась, а отсутствие рекламы, которая постоянно отвлекает от чтения, создало комфортные условия для вашего времяпрепровождения на моем канале.
Поставьте “Лайк” если статья удовлетворила ваш интерес или поставьте “Дизлайк” если вам было совершенно не интересно читать. Ваши оценки будут мне подспорьем писать более интересный материал.
Я буду благодарна, если вы подпишитесь на мой канал. Обещаю радовать вас только качественным контентом!
Инородное тело
Кашель возникает внезапно на фоне полного благополучия, носит мучительный характер и не прекращается самостоятельно, может сопровождаться бледностью кожи лица, посинением носогубного треугольника. Ребенок не в состоянии говорить. Вы можете заметить у него в руках или рядом мелкие детали конструктора и другие предметы, ставшие причиной удушья. Следует немедленно пальцем исследовать ротовую полость и извлечь посторонний предмет. Если он находится глубоко, необходимо применить прием Геймлиха. Для детей до года: положить на предплечье одной руки лицом вниз так, чтобы голова находилась ниже уровня туловища и выполнить ребром ладони другой руки 5 ударов между лопатками. При невозможности освободить дыхательные пути немедленно вызвать скорую.
Диагностика
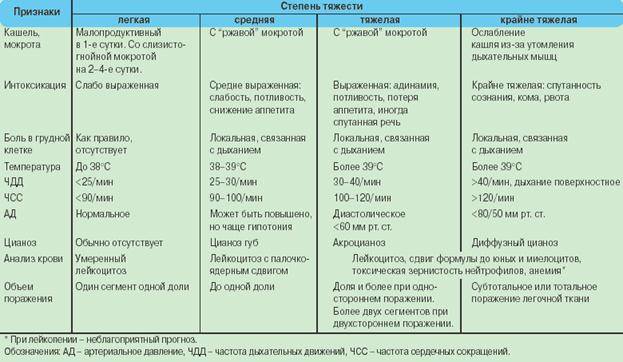
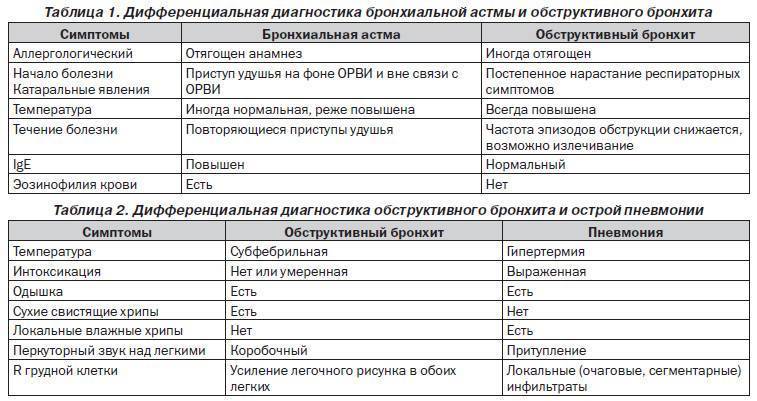
Основной метод диагностики бронхиальной астмы — спирометрия (исследование функции внешнего дыхания). Спирометрия заключается в том, что пациент совершает форсированный (усиленный) выдох в аппарат, и тот рассчитывает основные параметры дыхания. К главным из них относятся объем форсированного выдоха за 1-ю секунду и пиковая объемная скорость. Спирометрия почти обязательно включает в себя и исследование реакции на бронходилататоры: для этого пациенту дают сделать несколько (обычно четыре) вдоха сальбутамола или иного бронходилататора быстрого действия и проводят спирометрию повторно.
Спирометрию необходимо проводить и для контроля за ходом лечения астмы: необходимо ориентироваться не только на наличие или отсутствие жалоб на фоне лечения, но и на объективные показатели, которые дает спирометрия. Существуют несложные приборы (пикфлуометры) для самостоятельного использования больными астмой.
В межприступный период функция легких может быть нормальной; иногда в этих случаях проводят провокационные пробы, обычно с метахолином. Отрицательная проба с метахолином исключает бронхиальную астму, но положительная — еще не подтверждает этот диагноз. Проба с метахолином положительна у многих здоровых людей; она может быть положительной, например, в течение нескольких месяцев после респираторной вирусной инфекции.
Рентгенография грудной клетки обязательна при тяжелых приступах, так как позволяет выявить скрытые осложнения, требующие немедленного лечения.
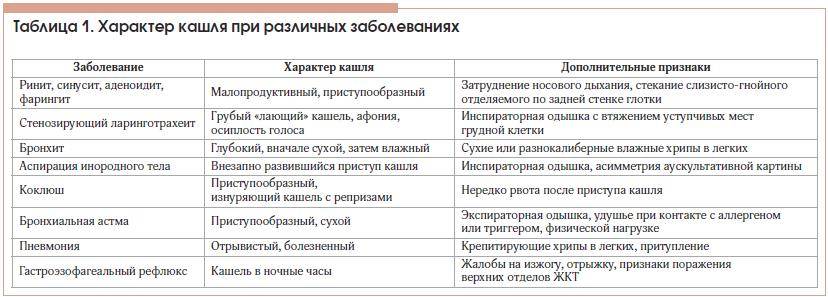
Кашель – это повод обратиться к врачу
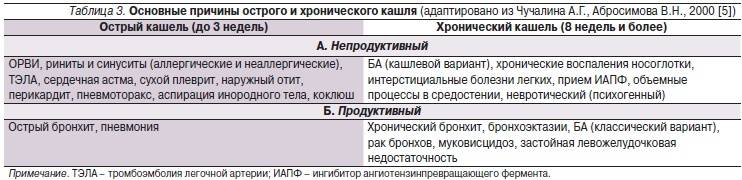
Кашель – весьма распространённый симптом. Очень часто он сочетается с другими симптомами, такими как насморк, повышение температуры, боль в горле или боль в груди. В подобных случаях мы, как правило, своевременно прибегаем к врачебной помощи.
Но в других случаях кашель может быть единственным симптомом: другие симптомы полностью отсутствуют или проявляются смазано. И тогда возникает иллюзия, что ничего серьёзного нет и к врачу можно не обращаться. При этом кашель часто является хроническим, поскольку именно хронический кашель, как правило, выступает как изолированный симптом.
Это – опасное заблуждение. Так как многие тяжелые заболевания (опухоли, рак легкого) на начальных стадиях могут проявляться лишь кашлем. При сердечной недостаточности больной может жаловаться на кашель и не обращать внимания на другие симптомы (одышку, слабость, головокружение, гипертонию). Поэтому если кашель не оставляет Вас в течение нескольких недель (кашель больше месяца – это уже затяжной кашель) или если Вы заметили усиление кашля утром или в ночное время, обязательно обратитесь к врачу.
Если ребенок кашляет, покажите его врачу. Детский иммунитет слабее, чем у взрослого человека, поэтому за состоянием здоровья ребенка требуется более чуткий контроль. Возможно, ребёнок просто прокашливается (здоровый ребёнок может кашлять до 10-15 раз в сутки – таким образом его организм прочищает дыхательные пути от пыли и микробов), а может быть у него развивается воспалительный процесс в носоглотке или нарушено носовое дыхание..
Какие типы глистов можно определить по анализу крови?
Чтобы назначить эффективное лечение гельминтоза, важно правильно определить тип паразита. Наиболее распространены три вида паразитирующих червей – трематоды, цестоды и нематоды
Каждая группа паразитов насчитывает несколько сотен разновидностей гельминтов.
Иммуноферментный тест позволяет определить антитела к таким типам паразитарных инвазий:
- Аскаридоз. Аскариды – это круглые черви, которые проникают в организм человека в виде яиц. Носитель аскарид становится главным источником заражения для окружающих, поскольку яйца червей выделяются вместе с калом больного. Поселяясь в кишечнике человека, аскариды быстро растут и могут проникать в сосудистое русло. Далее черви проникают в ткани печени, легких и дыхательных путей. Пациенты при этом ощущают общее недомогание, расстройство стула, одышку, боли в груди. Срок жизни круглого червя составляет год, после чего погибшая особь выводится из организма вместе с калом. Первичная диагностика аскаридоза заключается в обнаружении яиц в кале больного. Однако точный диагноз ставят при определении специфических антител (IgG) к аскаридам в крови.
- Токсокароз. Это заболевание вызывают нематоды Toxocara canis. Эти паразиты обычно обитают в организме собак и диких животных. Проникая в почву с калом животных, нематоды могут попадать в организм человека при употреблении в пищу немытых овощей и несоблюдении правил гигиены. В теле носителя они поражают кишечник, печень, легкие. Диагностировать токсокароз по исследованию кала сложно, поскольку нематоды не доживают до половозрелого возраста в организме человека. При этом возможно определение этих глистов по анализу крови при выявлении антител (IgG) к антигенам токсокар.
- Описторхоз. Это паразитарное заболевание вызывают мелкие трематоды семейства Opistorhidae. Они попадают в организм человека при употреблении в пищу сырой или непроваренной рыбы семейства карповых. В теле человека трематоды поселяются в желчных протоках и каналах поджелудочной железы. Здесь они могут паразитировать на протяжении многих лет, вызывая недомогание, ослабление иммунитета, аллергические реакции и вторичные инфекции. Специфические IgG-антитела к антигенам описторхиса можно обнаружить в крови пациент через 6-8 недель после проникновения паразита в организм.
- Трихинеллезы. Гельминтозы этой группы вызывают нематоды рода Trichinella. Заражение происходит при употреблении в пищу сырого мяса, содержащего личинки трихинелл. Опасность нематод этой группы заключается в том, что в организме они созревают и откладывают новые личинки. Они способны проникать в сосудистое русло, откуда разносятся по всему организму. Особенно часто личинки трихинелл оседают в клетках поперечнополосатых мышц. Это вызывает боли и ломоту в мышцах, лихорадку, общую слабость носителя. Специфические антитела к трихинеллезу (IgG) появляются в крови через 14 – 15 дней после глистной инвазии.
- Эхинококкоз. Эта паразитарная болезнь развивается при проникновении в организм личинок Echinococcus spp. Чаще всего паразит попадает в организм носителя от собаки. В группу риска входят люди, регулярно контактирующие с домашними животными. Эхинококкоз – это тканевое заболевание, при котором возбудитель поражает клетки внутренних органов. Только иммуноферментный анализ крови покажет глисты этого типа появлением антител класса G.
- Стронгилоидоз. Это тропический гельминтоз, который вызывают круглые черви Strongyloides stercoralis (угрица кишечная). Заразиться личинками этого гельминта можно при прямом контакте кожи с зараженной почвой, например, при хождении босиком. Заболевание часто протекает бессимптомно, вызывая тяжелые формы угнетения иммунитета. В крови специфические антитела к Strongyloides stercoralis появляются через 2 недели после заражения и сохраняются на протяжении 6-12 месяцев после излечения.
Только если в крови пациента отсутствуют антитела ко всем типам паразитарных инвазий, можно говорить об отсутствии гельминтоза. Если антитела к одному или нескольким гельминтам выявлены, пациента направляют к паразитологу для назначения эффективного лечения.
Кашель как невроз и привычка
Иногда кашель развивается в ответ на раздражитель в дыхательных путях (инородное тело, простуда, аллергия), но сохраняется после устранения первопричины и лечения основного заболевания. В этом случае речь может идти о неврозе или привычке кашлять, формировании своего рода «условного рефлекса». Обычно речь идет о сухом кашле или покашливании, приступах кашля в определенных ситуациях — при стрессе, волнении, скуке.
Если ребенок чем-то занят, увлечен или сконцентрирован, кашель исчезнет. Кашель также не проявляется, когда ребенок засыпает. Если были исключены другие причины хронического кашля и возникает подозрение на нейрогенную его природу, для постепенного устранения аномального рефлекса ребенка могут быть полезны речевая и поведенческая терапия
Полезно также дать ребенку глотки воды, когда он или она почувствует желание кашлять, переключить внимание на какие-либо занятия или события.
Пройдите тестCклонен ли ваш ребенок к аллергическим заболеваниямСклонен ли ваш ребенок к аллергическим заболеваниям и что является аллергеном? Пройдите тест и узнайте чего стоит ребенку избегать и какие меры предпринять.
Использованы фотоматериалы Shutterstock
Симптомы обструктивного бронхита у детей
В начале заболевания в клинической картине преобладают проявления ОРВИ. У детей малышей возможны диспепсические явления. Бронхиальная обструкция часто присоединяться в первые сутки болезни. Бронхит проявляется следующими симптомами:
- увеличение частоты дыхания (до 60 в минуту);
- затягивание выдоха;
- одышка;
- дыхание шумное, свистящее;
- в акте дыхания задействована вспомогательная мускулатура;
- переднезадний размер грудной клетки увеличивается;
- раздувающиеся крылья носа;
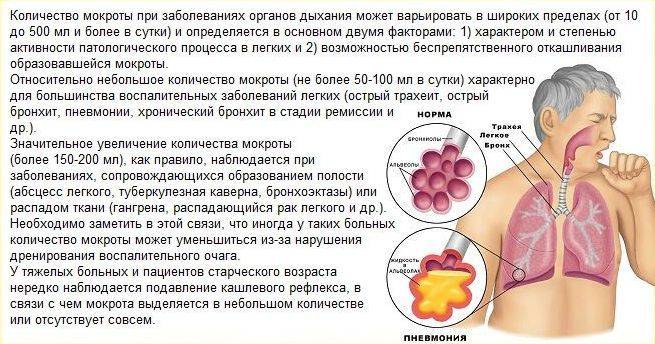
- кашель со скудной мокротой, приступообразного характера;
- отхождение мокроты затруднено;
- кожные покровы бледные;
- цианоз губ;
- шейный лимфаденит.
Обструкция бронхов сохраняется до недели. Затем ее проявления постепенно стихают по мере купирования воспаления в бронхах.
У детей до шести месяцев развивается острый бронхиолит. Воспаление в бронхах при нем сопровождается тяжелой дыхательной недостаточностью.