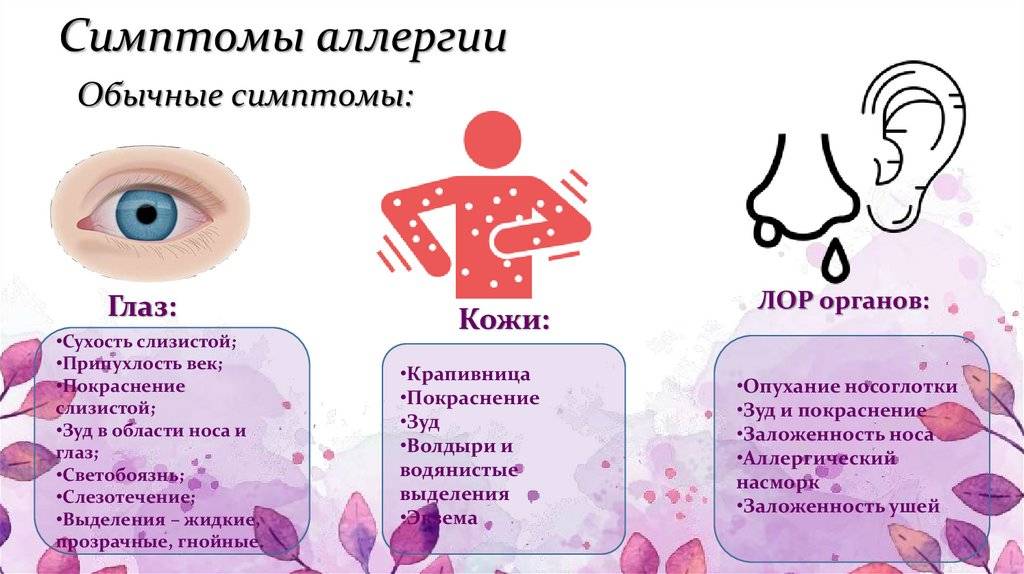
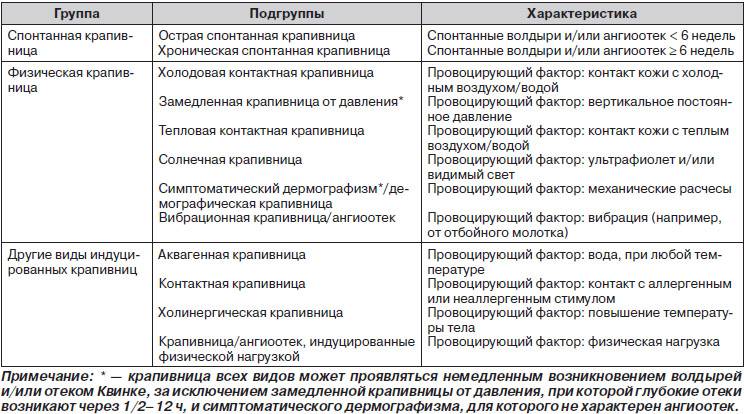
Обзор
Крапивница — это приподнятая над поверхностью кожи красная зудящая сыпь, которая появляется при воздействии аллергических веществ.
Сыпь может появиться лишь на одной части тела или охватывать обширные участки кожи. Острая крапивница появляется в течение нескольких часов или дней и также быстро исчезает. Если сыпь не проходит за 5-6 недель говорят о хронической крапивнице. Иногда крапивница может рецидивировать, то есть появляться снова после выздоровления.
Крапивница — распространенное заболевание. По статистике, с ним рано или поздно сталкивается примерно каждый шестой человек. Чаще от крапивницы страдают дети, женщины в возрасте от 30 до 60 лет, а также люди со склонностью к аллергическим реакциям. Хроническая крапивница встречается реже, предрасположенность к ней в 2 раза выше у женщин, чем мужчины. Из всех аллергических заболеваний крапивница по распространенности занимает 2 место после бронхиальной астмы.
Диагностика крапивницы основана на характерном внешнем виде сыпи и связи её с действием различных токсических аллергических веществ, которые могут быть внешнего происхождения — поступать из окружающей среды — или внутреннего происхождения — вырабатываться в организме. Анализы и обследования направлены на поиск аллергена, который провоцирует развитие сыпи.
Легкая сыпь нередко проходит сама, для этого достаточно исключить воздействие причинных факторов. Однако при обильной стойкой сыпи требуется медикаментозное лечение, иногда, госпитализация в больницу. Без лечения тяжелые формы крапивницы могут осложняться отеком Квинке. Это быстроразвивающийся сильный отек кожи, подкожной жировой клетчатки и слизистых оболочек, который чаще развивается на лице и половых органах. Если отек распространяется на слизистую глотки и гортань, это может привести к удушью и смертельному исходу.
Куда обратиться с чесоткой?
Чесотку нельзя вылечить дома, нужно обязательно обратиться в медицинское учреждение к врачу-дерматологу. Либо вызвать врача на дом.
В нашем многопрофильном медицинском центре работают врачи высшей категории с большим опытом, высокой степенью ответственности и индивидуальным подходом к каждой отдельной проблеме.
Все специалисты центра регулярно повышают квалификацию и обмениваются опытом с отечественными и зарубежными коллегами. Клиника оборудована современной аппаратурой, собственной лабораторией. Современная техническая база позволяет пройти все диагностические, терапевтические мероприятия в одном месте. Запись на прием ведется по телефону. Перед посещением врача можно принять душ с обычной теплой водой.
Ответы на часто задаваемые вопросы к дерматологу:
- Лечение кожных заболеваний
- Консультация дерматолога
- Профилактика кожных заболеваний
- Прием дерматолога
- Осмотр дерматолога
- Детский дерматолог
- Кожный врач
- Платный дерматолог
- Как подготовиться к приему дерматолога?
- Как провериться на кожные заболевания?
- Какие болезни лечит дерматолог?
- Какие анализы необходимо сдать у дерматолога?
- Какую диагностику может провести дерматолог в клинике?
- Куда обратиться с кожным заболеванием?
- С какими симптомами необходимо обратиться к дерматологу?
- Какое оборудование есть в вашей клинике для диагностики кожных заболеваний?
- Как вызвать дерматолога на дом?
- Какие кожные заболевания заразны?
- Помощь дерматолога в клинике
- Помощь дерматолога на дому
- Как записаться к дерматологу?
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Как помочь при отеке Квинке
При развитии отека Квинке нужно вызывать «скорую помощь»
Важно помнить об опасности состоянии, скорости и непредсказуемости его развития, вплоть до вероятности анафилактического шока.. До приезда врача пострадавшему нужно обеспечить доступ воздуха, прекратить по возможности действие аллергена или другого фактора, который вызвал реакцию, постараться успокоить
Важно принять удобное положение, дать щелочное питье, ослабить одежду. Если под рукою есть аптечка, необходимо принять любое антиаллергическое средство, а также сорбент (например, активированный уголь), который поможет вывести аллерген из организма.
До приезда врача пострадавшему нужно обеспечить доступ воздуха, прекратить по возможности действие аллергена или другого фактора, который вызвал реакцию, постараться успокоить
Важно принять удобное положение, дать щелочное питье, ослабить одежду. Если под рукою есть аптечка, необходимо принять любое антиаллергическое средство, а также сорбент (например, активированный уголь), который поможет вывести аллерген из организма.
На место отека можно приложить холод. Если причиной стал укус насекомого, то следует наложить повязку выше места укуса, чтобы токсин не распространялся.
Способы лечения
Если крапивница сопровождает основное заболевание, необходимо лечить его. Но это не значит, что с самой сыпью не нужно бороться. Тем более, если она становится реакцией на рацион питания. Существует комплекс лечения, способный победить крапивницу:
- Лекарственные средства. Сюда входят антигистаминные средства, абсорбирующие препараты, лекарства для восстановления микрофлоры кишечника. Также обязательно используют мази, уменьшающие проявление сыпи на коже и снижающие зуд, который нередко сопровождает крапивницу.
- Диета. Питание позволяет исключить аллергены, уменьшить высыпания, снизить нагрузку на пищеварительную систему.
- Очищение. Происходит посредством клизм. Однако этот пункт лечения необходимо обсудить с врачом. Дело в том, что частое очищение с помощью клизмы не очень полезно, к тому же иногда это никак не сказывается на проявлении крапивницы. Вот почему этот вид лечения назначают не всегда.
Лекарственные препараты нужно принимать под контролем врача и по его назначению. Не стоит заниматься самолечением с помощью аптечных препаратов и даже народных средств. А вот диету соблюдать можно и без назначения специалиста. Хотя, конечно, у врача можно проконсультироваться.
Чесотка при беременности
Чесотка доставляет будущей маме дополнительные испытания, хотя не влияет на здоровье будущего ребенка
Важно вылечить болезнь до того, как ребенок родиться, поскольку возможно заражение во время родов. И нельзя допускать прогрессирования патологии.
Симптомы чесотки у беременных типичные и не имеют особенностей. Они зависят лишь от вида заболевания. Чаще женщины заражаются личинками, а значит и инкубационный период длится до 14 дней. Далее могут образовываться мелкие прыщи между пальцами с прозрачной жидкостью внутри.
При первых признаках чесотки необходимо посетить врача и обязательно сказать о своем положении, чтобы врач мог скорректировать методику лечения.
Диагностика беременной не отличается от метода обнаружения болезни у взрослых. Она такова:
- сбор анамнеза;
- визуальный осмотр;
- взятие соскоба или среза участка кожи.
Для диагностики может применяться раствор йода, который считается безопасным для будущей мамы.
Если диагноз подтвердится, врач назначит лечение препаратами, щадящего действия.
Из народных средств для будущей мамы подходят втирание в пораженные участки столового 9% уксуса, либо хозяйственного мыла.
Разновидности чесотки
Патологию подразделяют на несколько разновидностей:
- типичная,
- чесотка без ходов,
- норвежская,
- чесотка «чистоплотных»,
- осложненная чесотка,
- скабиозная лимфоплазия кожи,
- псевдосаркоптоз.
Каждому виду присущи свои клинические проявления:
Чесоткой типичного типа заражаются чаще в постели с больным человеком при тесном контакте. От больного к здоровому проникают оплодотворённые самки клеща, которые внедряются в кожу и сразу откладывают яйца. Появляется характерный зуд и беловатые или светло-серые ходы на коже. Наиболее часто зудящие участки кожи расположены на животе, внутренней поверхности бедер, на боковых сторонах ладоней и ступней, в межпальцевых складках. У мужчин может быть также на половом члене.
Чесотка без ходов наблюдается редко. Заболевание представляет собой заражение без видимых проявлений. Это вызвано тем, что на кожу от больного к здоровому человеку попадают только личинки клеща. Чтобы они превратились во взрослую особь, требуется 2 недели. Обычно такой клинический вид болезни возникает при бывшем (даже случайном и недолгим) контакте с больными.
Норвежский тип встречается еще реже, хотя ее описание встречается еще в 18 веке. Болеют ею чаще люди со слабоумием, болезнью Дауна, с сенильной деменцией, инфантилизмом, заболеваниями крови. Подвержены ей люди, страдающие проказой, сирингомиелией, параличами, спинной сухоткой. А также длительно принимающие гормональные и цитостатические препараты, люди с низким иммунитетом. В последние годы такой тип чесотки чаще наблюдают у ВИЧ-инфицированных и больных СПИДом.
Основные симптомы – это массивные корки грязно-желтого и буро-черного цвета на коже, размером до 2-3 см. Под этими корками находят огромное количество клещей.
Огромное количество ходов расположено на кистях и стопах. От больного неприятно пахнет квашенным тестом. Заразившиеся от таких больных люди чаще болеют типичной чесоткой.
Чесотку «чистоплотных» называют еще «инкогнито». Выявляют такой тип чаще у спортсменов, работников горячих цехов и других производств, когда человек в конце дня принимает душ на работе. При этом большая часть паразитов смывается. Проявляется болезнь такими же симптомами, как и типичная, только менее выраженно. Также есть зуд и ходы на коже (но единичные и всегда беловатого цвета). Чаще они располагаются на стопах, локтях, на половых органах у мужчин.
Осложненная чесотка является следствием неправильного лечения. Если врач не смог поставить правильный диагноз, приняв чесотку за другое кожное заболевание, то в последствии развиваются дерматит или пиодермия, а также крапивница или микробная экзема.
Скобиозная лимфоплазия кожи – это особенный тип чесоточного хода, который чаще располагается на половых органах мужчин и на коже туловища. Есть мнение, что такой тип заболевания характерен для людей с особой предрасположенностью кожи отвечать на паразита выраженной гиперплазией лимфоидной ткани.
Псевдосаркоптоз – это чесотка, которой человек заражается от животных. Клещи при этом не строят ходы, они просто кусают и вызывают зуд. Высыпания выглядят, как папулы и волдыри, располагающиеся на открытых участках кожи. От человека к человеку такой вид патологии не переходит. И если устранить источник заражения, наступает самоизлечение. Паразиты от животных не могут долго жить на коже человека.
Выявляется тип чесотки путем лабораторных исследований.
Помогает ли салициловая мазь от прыщей?
Эффективность салициловой кислоты и препаратов на ее основе заключается в способности отшелушивать, то есть размягчать эпидермис и сальные пробки. Такое свойство эффективно препятствует развитию простых угрей. Фармацевты предлагают 2-, 3-, 5- и 10-процентную дозировку (состав: вазелин плюс салициловая кислота).
Преимущества салициловой мази от прыщей:
- уменьшает воспаление;
- сушит прыщи;
- способствует регенерации;
- оказывает быстрый эффект;
- осветляет послеугревые следы;
- продается во всех аптеках, без рецепта;
- доступная цена.
К мелким недостаткам относят то, что мазь следует применять вместе с увлажняющей косметикой.
Салициловая кислота – незаменимый компонент в рецептуре других наружных препаратов (Камфоцин, Випросал, Цинкундан, Лоринден А, Паста Лассара, Теймурова паста), а также кремов, гелей и другой косметики.
[], [], [], [], [], []
Салицилово-цинковая мазь от прыщей
Салицилово-цинковая мазь от прыщей особенно эффективна, она быстрее снимает воспаление и подсушивает проблемные точки. Препарат чаще применяется при лечении прыщей на спине, которые возникают там (а также на шее, плечах, груди, ягодицах) при неправильном лечении или его отсутствии.
Мазь от прыщей готовят на основе 2% дозировки, смешивая в равных частях с цинковой. Применяют наружно: сначала каждый вечер (7 дней), позже – два или три раза в неделю.
При использовании салицилово-цинковой мази от прыщей сухую и нормальную кожу надо обязательно увлажнять.
Возможны аллергические проявления. Передозировка, как следствие слишком длительного применения, довольно опасна:
- в легких случаях возникает головокружение, снижение слуха и шум в ушах, усиленное потоотделение;
- тяжелые ситуации сопровождаются судорогами, нарушением работы легких, печени, почек, геморрагическим диатезом.
Детям до 12-лет мазь не рекомендуется.
Серно-салициловая мазь от прыщей
Серно-салициловая мазь от прыщей состоит из серы, салициловой кислоты, вазелина. Препарат популярен в дерматологии благодаря наличию антибактериальных, кератолитических, противопаразитарных свойств. Выпускается в 2% и 5% дозировке.
Лечебные качества препарата успешно применяются и в медицине, и в косметологии, он эффективен не только как лекарство от угревой сыпи, но и как профилактическое средство от послеугревых рубцов.
Серно-салициловая мазь предназначена для местного применения, ее наносят на проблемные участки, один или два раза в сутки. Количество процедур зависит от интенсивности проявления угревой болезни и устанавливается специалистом индивидуально для каждого пациента.
Диагностика грудного остеохондроза
При подозрении на остеохондроз можно обратиться к терапевту или неврологу.
Проводится осмотр пациента с фиксированием всех клинических данных. При формировании 2-3 стадии, скелет подвергается значимой деформации. Следует собрать полный анамнез пациента, чтобы точно установить или исключить факторы, приводящие к формированию остеохондроза грудного отдела позвоночника.
Самым первым методом диагностики служит рентгенография. Дальнейшие исследования проводятся, исходя из данных клинического анамнеза и необходимости проведения дифференциальной диагностики.
Первоначально пациента может осмотреть любой врач. Главное – грамотный и полно собранный клинический анамнез. Это позволит точно установить этиологию заболевания и подобрать схему терапии. Лечением грудного остеохондроза занимается терапевт, невролог, ревматолог. При травматических воздействиях на позвоночный отдел требуется консультация травматолога.
- Рентгенографическое исследование грудной клетки в двух проекциях. Позволяет установить наличие и размер остеофитов, определить контуры и высоту межпозвонковых дисков, установить изменения формы диска.
- Дискография даёт возможность рассмотреть структуру пульпозного ядра за счёт использования контраста.
- Компьютерная томография используется для визуализации нервных волокон, мышц, связок и суставов.
- Электромиография позволяет проводить дифференциальную диагностику с неврологическими заболеваниями.
- Эндоскопические методы диагностики могут быть назначены с целью обследования органов кровообращения и пищеварения.
- ЭКГ проводится для установления этиологии сердечно-сосудистых заболеваний.
- Электроэнцефалография – для установления патологий нервной системы.
Дифференциальная диагностика
Грудной остеохондроз следует отличать от целого ряда заболеваний.
- Аномалии в формировании позвоночника, травмы, опухоли, воспаления. Существует несколько вариантов данных патологий. Например, дополнительный врожденный отросток, смещение или срастание позвонков (спондилолистез), остеомиелит, патология Бехтерева и другие.
- Поражение опорно-двигательного аппарата (разная длина нижних конечностей, мышечные спазмы, воспаление мышц и другие).
- Не связанные с поражением опорно-двигательного аппарата, но сходные по симптоматике заболевания внутренних органов. В частности, панкреатиты, воспаление придатков, язва желудка, ишемическая болезнь сердца, стенокардия, плеврит.
- Неврозоподобные расстройства, сочетающиеся с мигрирующими болями при повышенной утомляемости, раздражительностью, перепадами настроения.
Грудной остеохондроз и ИБС
Крайне важно проведение грамотной дифференциальной диагностики с наиболее схожими патологиями. Боли, возникающие при вертеброгенной торакалгии и ишемической болезни сердца (ИБС) имеют ряд различий, что позволяет точно установить диагноз. . Характер болей:
Характер болей:
При ИБС они имеют жгучий и сжимающий характер, сопровождаются страхом смерти.
По длительности болей:
- ИБС: Кратковременный, в течение нескольких минут приступ.
- Грудной остеохондроз характеризуется затухающими или продолжительными болями, в ряде случаев они не ослабевают в течение суток.
Изменение положения тела:
- При ИБС сила и интенсивность боли не варьирует при двигательной активности.
- При торакалгии даже относительно не резкие движения вызывают усиление боли или возникновение нового приступа.
Реакция на физические нагрузки:
- При ИБС боль появляется при физической нагрузке, купируясь в состоянии покоя.
- Торакалгия же наоборот ослабевает, но не купируется в состоянии покоя.
Купирование на прием лекарственных средств:
- При ишемическом приступе боли легко снимаются приемом нитратов (нитроглицерина).
- Торакалгия купируется использованием анальгетиков.
Влияние физиотерапевтических факторов и мануальной терапии:
- При ишемической болезни сердца даёт нестабильное и незначительное улучшение.
- При остеохондрозах отмечается значительная положительная динамика в состоянии пациента.
Болит ухо у грудничка: что предпринять?
С малышами дело обстоит гораздо сложнее. Грудной ребёнок не в состоянии рассказать, что и как у него болит, и родителям остаётся только внимательно наблюдать за изменениями в поведении малыша. Больной малыш становится капризным, вялым, теряет аппетит. Ни с того, ни с сего он начинает пронзительно кричать, особенно во время ночного сна. Грудным детям становится больно сосать или глотать. Больной малыш постоянно держится за больное ухо или пытается лечь на него, чтобы снизить болевые ощущения.
Малыши до года гораздо чаще подвержены воспалению органа слуха, потому что много времени проводят лёжа, а это приводит к скоплению слизистых масс в носоглотке, что является прекрасной средой для размножения бактерий.
В некоторых случаях наблюдаются рвота и диарея.
Во время лечения грудным детям назначают не ушные капли, а капли для носа. В остальном методы лечения болезни совпадают с лечением дошкольников и школьников.
Причины крапивницы
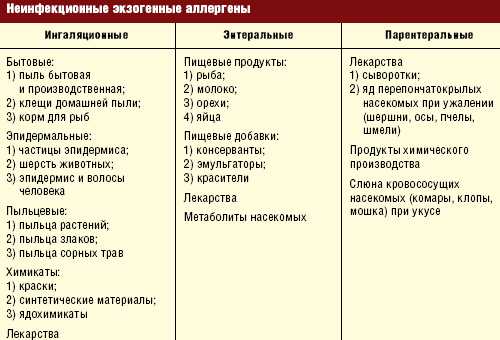
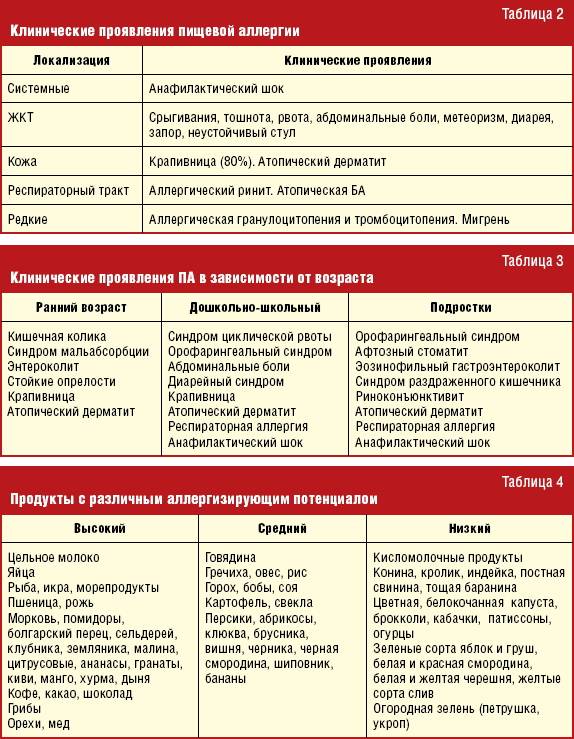
В большинстве случаев крапивница у детей имеет аллергическое происхождение. Неаллергическая форма этого заболевания встречается намного реже и обычно развивается на фоне других патологий. Факторы, способные спровоцировать развитие крапивницы:
- продукты питания (мясо, рыба, мед, молоко, орехи, пищевые добавки, некоторые виды фруктов, овощей и ягод);
- косметические и парфюмерные добавки;
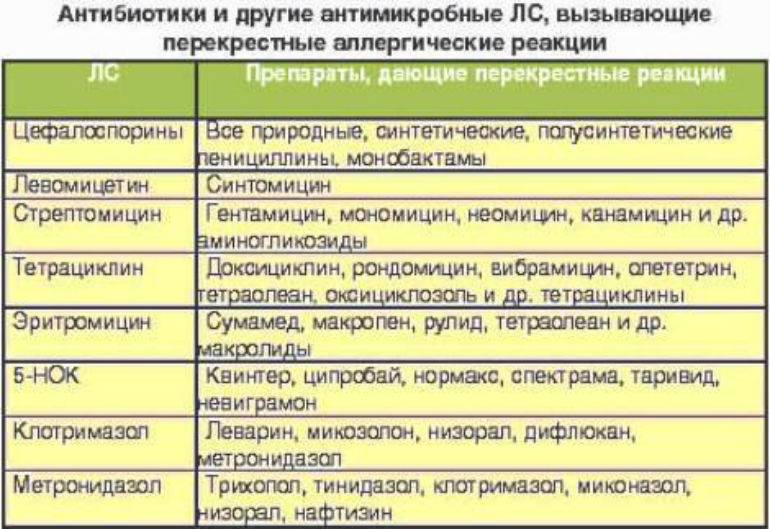
- лекарственные препараты (антибиотики, обезболивающие и противовоспалительные средства и др.);
- инфекции, вызываемые вирусами или бактериями;
- изменения температуры воздуха;
- ультрафиолетовые лучи;
- тесная одежда, избыточное потоотделение;
- примеси в воздухе (пыльца, пух и т. п.);
- укусы насекомых.
Список безопасной продукции
Несмотря на внушительный список запрещенной пищи, есть много безопасных блюд, которые врачи зачастую одобряют. Питание будет полноценным, если комбинировать продукты, насыщенные белками, углеводами, жирами, витаминами. Главное – не похудеть, а полноценно питаться и выздороветь. В рацион входит такая продукция:
- кролик, индюшиное мясо, курица, телятина
- зерновые культуры: пшено, гречка, геркулес, перловка и рисовая сечка
- капуста, кабачки, картошка, лук, огурцы
- укроп, листья салата, шпинат, петрушка
- груши, яблоки, черешня
- вермишель
- отрубной хлеб
- масло подсолнечника и оливок
- фруктоза
- печенье без маргарина
- кефир с минимальным процентом жира, йогурт без консервантов, простокваша, творог и ацидофилин
- из чаев – только зеленый сорт, его разрешается пить некрепким
Крапивница – неприятная сыпь красного цвета, появляющаяся на коже в разных местах. Обычно она не является самостоятельным заболеванием, это – симптом. Она может появиться, например, как реакция на стресс, гормональный сбой.
Нередко сопровождает бронхиальную астму. Иногда крапивница выступает из-за аллергической реакции на определенный продукт, а потом проходит.
Механизм развития заболевания
Крапивница отличается от других и аллергических заболеваний наличием четкой и понятной взаимосвязи между воздействием аллергена и появлением высыпаний. Чаще всего пациенты самостоятельно могут назвать провоцирующий агент — симптомы появляются через несколько минут после контакта с провоцирующим фактором
Если причины крапивницы неизвестны, то в первую очередь рекомендуется обратить внимание на контакт с животными и питание
Аллергическая реакция немедленного типа развивается следующим образом: аллерген попадает в организм, к нему сразу же направляются тучные клетки — они вызывают высвобождение иммуноглобулина Е. Когда тучная клетка находится в условиях повышенного содержания иммуноглобулина, она продуцирует гистамины — вещества, которые повышают проницаемость сосудов и вызывают отек. Это защитный механизм, который позволяет организму заблокировать часть аллергена, а часть — вывести как можно быстрее.
Провоцирующим фактором может быть не вещество, а физическое воздействие — тепло или холод, стресс. Также аллергия может быть вызвана наличием очага инфекции в организме человека.
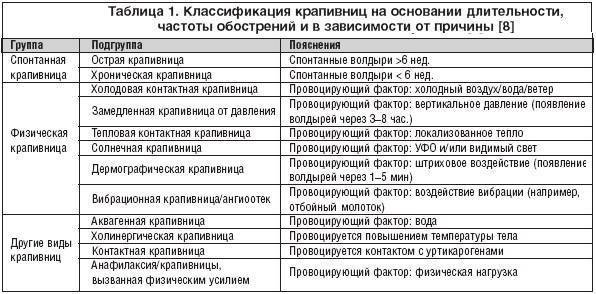
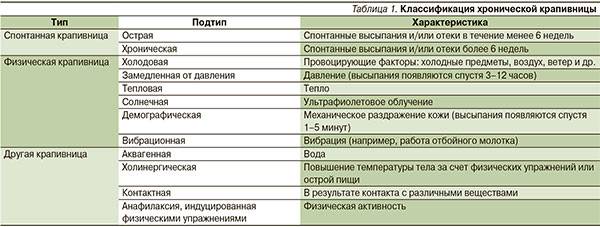
В клинической диагностике острая и хроническая форма крапивницы отличаются по длительности — если эпизоды крапивницы присутствуют на протяжении 6 недель и перемежаются периодами ремиссии, то тогда ставят диагноз хронической крапивницы.
Виды аллергических кожных реакций
Дерматит
Дерматит – одна из самых распространенных кожных реакций у младенцев. Чаще всего у грудных и маленьких детей встречается атопический дерматит. В США, например, им страдают 13% детей и подростков до 18 лет. Точные причины болезни пока неизвестны, но врачи считают, что они лежат в области генетики и факторов окружающей среды.
Существуют и другие формы аллергического дерматита, в том числе контактный. Спровоцировать контактный дерматит могут некоторые ткани, мыло, а усилить – перегрев.
Дерматит может проявляться как маленькие красные прыщики или как шелушение и сухость кожи, причем у малышей разного возраста очаги возникают в разных местах. По данным Национальной ассоциации дерматита США, до шести месяцев это кожа головы, а также лоб, щеки, подбородок (характерно, что в местах, закрытых подгузником, симптомов обычно не бывает, очевидно, благодаря постоянному увлажнению этой зоны); от шести месяцев до года – колени и локти, то есть места, которые при ползании соприкасаются с полом или ковром.
Папулезная или папулезно-везикулезная сыпь
Так проявляется, например, местная аллергическая реакция на укусы насекомых (комаров, клопов) и клещей. Сыпь чаще всего возникает у детей 2–6 лет, но случается и у новорожденных. Выглядит она как небольшие скопления красных прыщиков или волдырей, иногда наполненных жидкостью, и может сохраняться от нескольких дней до нескольких недель.
Крапивница, или уртикария
Когда в наш организм попадает аллерген, возникает реакция, в ходе которой выделяется вещество под названием гистамин. Он-то и является главным виновником возникновения крапивницы вместе с другими симптомами аллергии. Крапивница – это сильно зудящие, плоско приподнятые бледно-розовые волдыри, похожие на ожог крапивой (лат. urtica). Волдыри могут появляться в любом месте на теле и обычно представляют собой целые кластеры.
Причиной крапивницы у младенца может стать, в частности, пищевая аллергия, которой, по данным Американской академии аллергии, астмы и иммунологии, в США страдают около 6% детей в возрасте до двух лет. При пищевой аллергии уртикария порой сопровождается симптомами со стороны дыхательных путей и кишечника, в том числе кашлем, рвотой, диареей, кровью в стуле. Младенец на грудном вскармливании может вообще не есть аллергенные продукты – достаточно того, что такую пищу ест мама. Не надо забывать и о продуктах-гистаминолибераторах, которые сами по себе не аллергенны, но провоцируют выброс гистамина и, соответственно, сыпь.
Если у ребенка возникает аллергическая реакция после кормления грудным молоком, маме есть смысл вести дневник питания, чтобы разобраться, что из съеденного ею стало причиной симптомов. А выявив аллергенный продукт – отказаться от его потребления на весь период грудного вскармливания.
Прикорм тоже может стать причиной аллергии. Чтобы предотвратить кожные аллергические реакции у детей до года, педиатры советуют вводить продукты постепенно, по одному зараз, и следить за реакцией. Если возникнет сыпь, будет проще понять, какой именно продукт ее вызвал.
Диета при крапивнице
Любая сыпь – это повод изменить свой рацион. Не исключение и крапивница. Что можно кушать при крапивнице, чтобы уменьшить ее проявления? И что включить в питание, чтобы не навредить своему организму? Ведь часто, излечивая одно, можно получить побочный эффект в другом месте. Гипоаллергенная диета при крапивнице направлена на исключение аллергенов и, таким образом, исключение источника сыпи и зуда. Из рациона удаляют все продукты, которые считаются традиционными аллергенами:
- мясо жирное,
- рыбу жирную,
- икру,
- яйца,
- цитрусовые,
- ягоды (клубнику, малину, смородину),
- некоторые овощи (болгарский перец, помидоры),
- бобовые,
- алкоголь,
- сыр высокой жирности,
- молочные продукты высокой жирности,
- орехи,
- шоколад и кондитерские изделия,
- мед.
А также запрещены все готовые блюда и продукты:
- жареные,
- консервированные,
- острые,
- копченые.
Как видно из вышеперечисленного перечня, ограничений очень много. Поэтому остается составлять свой рацион из:
- круп (особо полезны дикий рис, овсянка, гречка, кукуруза),
- нежирных молочных продуктов (кроме молока, его лучше совсем исключить),
- овощей (капусты брокколи, тыквы, огурцов, кабачков, картофеля),
- фруктов (яблок и груш, лучше зеленых),
- нежирного мяса (идеально: индейка и кролик),
- нежирной рыбы (судака, щуки),
- печенья в виде галет или подобного,
- бездрожжевого хлеба (лучше с отрубями),
- сухарей,
- чая и отваров (не очень крепких).
Придерживаться такой диеты нужно три недели, даже если сыпь исчезнет раньше. А если крапивница не исчезает, подобный рацион питания продляют на долгое время, вплоть до излечения.
Причины развития и формы крапивницы
Главная причина крапивницы — контакт с аллергеном. Факторов, которые могут провоцировать патологический отклик иммунной системы (это и есть аллергия), множество. Чаще всего крапивницу вызывает контакт с такими группами веществ как:
- Медикаменты, особенно антибиотики и гормональные препараты.
- Пыль.
- Шерсть или перья животных.
- Пыльца растений, тополиный пух.
- Вещества, которые попадают под кожу при укусах насекомых.
- Соединения, которые выделяют паразиты — чаще всего аллергию вызывают лямблии.
- Некоторые вещества, содержащиеся в пищевых продуктах.
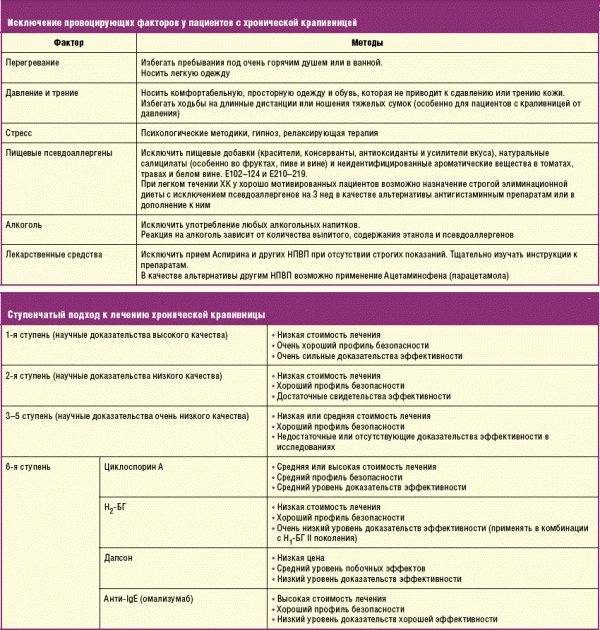
Для развития острой крапивницы достаточного кратковременного контакта с аллергеном. Хроническая форма отличается частыми рецидивами и ее связывают с длительным соседством с вызывающим патологическую реакцию веществом. Поэтому при первых проявлениях аллергии имеет смысл провести специальные пробы, выяснить, что именно вызвало сыпь, и исключить любой контакт с этим веществом.
При хронической форме сыпь и воспаление менее выражены. После обострения симптомы на некоторое время пропадают. Рецидивирующая крапивница может быть связана с наличием очага инфекции в организме и требует консультации специалиста.
Крапивница – аллергическое заболевание, которое проявляется на теле у ребенка в виде розовых или красных волдырей, быстро распространяющихся по всей коже
Крапивница – достаточно распространенное заболевание среди детей, поскольку связана она с особенностями иммунной и нейроэндокринной системы. Главная опасность крапивницы состоит в том, что она может стать толчком других, более серьезных заболеваний – отека Квинке, анафилактического шока и др.
Причины аллергической крапивницы
Среди провоцирующих крапивницу аллергенов наиболее актуальны:
- Неподходящая (аллергенная) еда
- Медицинские средства (особенно те, что содержат пенициллин, B – витамины)
- Укусы насекомых
- Пыль
- Пыльца от растений
- Бытовая химия
- Холод
- Солнечное излучение
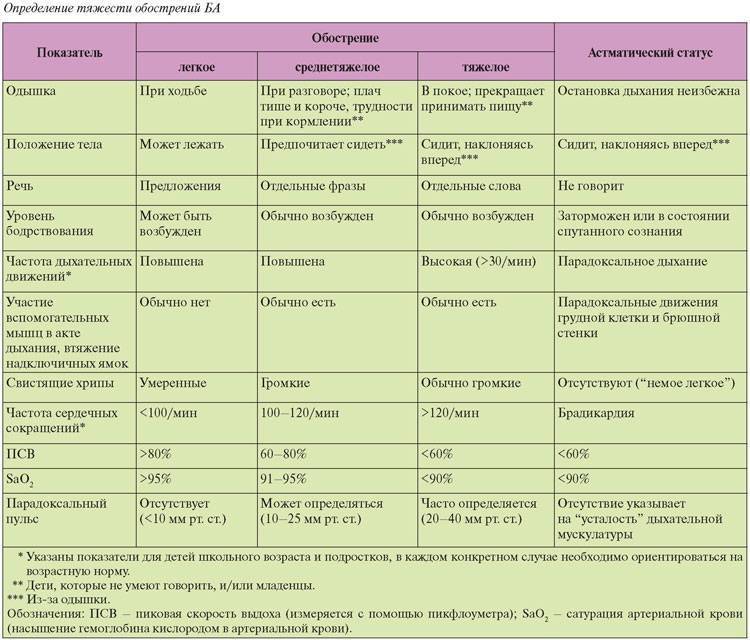
Симптомы крапивницы у детей
Симптомы у детей могут отличаться в зависимости от тяжести болезни, но, не смотря на это, основные проявления чаще всего схожи:
- Уртикарные высыпания (красно-розовые волдыри, постепенно изменяющие цвет на белый)
- Сильный зуд в местах появления сыпи
- Отечность различной локализации
- Повышение температуры тела
- Тошнота и рвота
- Кашель
- Нарушение стула
Лечение крапивницы у детей
При крапивнице у детей, прежде всего, нужно устранить причины, которые вызвали возникновение болезни (пищевые, ингаляционные, лекарственные аллергены).
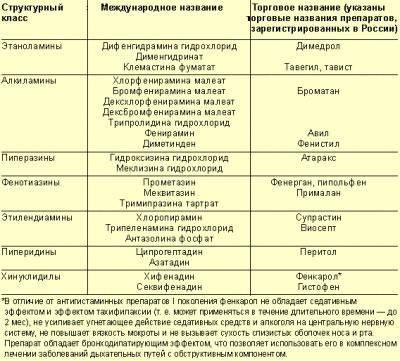
При острой и хронической крапивнице у детей, назначают антигистаминные средства: (клемастин, мебгидролин, фенкарол); средством выбора при уртикарной сыпи является дезлоратадин, обладающий противоаллергической и противовоспалительной активностью. Для облегчения зуда назначают седативные средства, десенсибилизирующие препараты кальция, местное лечение (ванночки с отваром крапивы, ромашки, череды и обтирание водкой, столовым уксусом, разведенным пополам с водой, свежим лимонным соком). При развитии крапивницы у детей на фоне инфекционного процесса назначают соответствующие антибактериальные, противовирусные, противогрибковые или антигельминтные средства
Особое внимание стоит уделить рациону, исключив из него все продукты, способные препятствовать выделению аллергена из организма
Клиника «Семейная» занимается диагностикой и лечением болезней кожи и иммунной системы, к числу которых относится и крапивница. Независимо от стадии заболевания, врачи назначат диету, исключат все факторы, провоцирующие развитие патологии и проведут эффективное лечение крапивницы.
Лечение аллергических заболеваний – одно из приоритетных направлений работы клиники «Семейная».
Запись на прием к врачу детскому аллергологу
Обязательно пройдите консультацию квалифицированного специалиста в области аллергологических заболеваний в клинике «Семейная».
Причины отека Квинке
Главной причиной отека является действие аллергенов:
пищевых;
лекарственных;
пыльцевых;
аллергенов насекомых;
химических веществ;
шерсти животных.
Реже отек развивается под действием физических факторов (механических, вибрационных, температурных), инфекции или при хронических заболеваниях (эндокринологических и других).
Существует наследственная форма ангионевротического отека с другим механизмом развития; с этим состоянием чаще сталкиваются молодые мужчины. Оно отличается от отека Квинке временем развития симптомов (несколько часов), отсутствием крапивницы и эффекта от приема противоаллергических средств.
Симптомы и механизмы развития крапивницы
Появление основных симптомов крапивницы – волдырей и покраснений – связано с механизмом развития заболевания. Это повышение проницаемости сосудов и острый отек в тканях, которые окружают сосуды.
Ведущую роль в развитии крапивницы играет тучная клетка. Это специальные иммунные клетки, в гранулах которых содержатся особые биологически активные вещества (медиаторы). Самый изученный из них – гистамин. Именно из-за его действия и возникают симптомы крапивницы – высыпания, краснота, отек, кожный зуд.
Сыпь в виде волдырей появляется внезапно на любой части тела, быстро и без следа проходит в течение 24 часов, а затем возникает в другом месте. При надавливании по центру покраснения видно белое пятно.
Зуд начинается одновременно с сыпью. Так проявляется действие гистамина на нервные окончания.
В зависимости от фактора, который активировал высвобождение гистамина из гранул тучных клеток, выделяют различные виды крапивницы.
У детей при крапивнице может наблюдаться ухудшение общего состояния: повышение температуры тела, нарушением работы пищеварительной системы (диарея).
Лечение заболевания
Если аллерген известен, то основная рекомендация заключается в исключении по возможности контакта с провоцирующим крапивницу веществом. Именно поэтому важна точная диагностика — необходимо понимать, какая группа химических соединений может привести к развитию крапивницы. Часто бывает, что одно и то же вещество содержится в различных пищевых продуктах или в разных фармацевтических препаратах. А аллергия на домашних животных может касаться только одной породы или же распространяться практически на всех питомцев, от котов до хомяков.
Терапия нужна в том случае, если болезнь перешла в рецидивирующую форму — такое случается, если прекратить контакт с провокатором невозможно. В ситуации, когда результаты анализов показывают наличие инфекционного очага, требуется определить инфекционное заболевание. Вполне вероятно, что после излечения пройдет и крапивница.
Если у пациента диагностирована аллергия на пыль, пищу или растения, то требуется изменение образа жизни: частая влажная уборка, соблюдение правильной диеты и отказ от прогулок в период цветения растений. Сопутствующее лечение призвано смягчить симптомы при их повторном появлении.