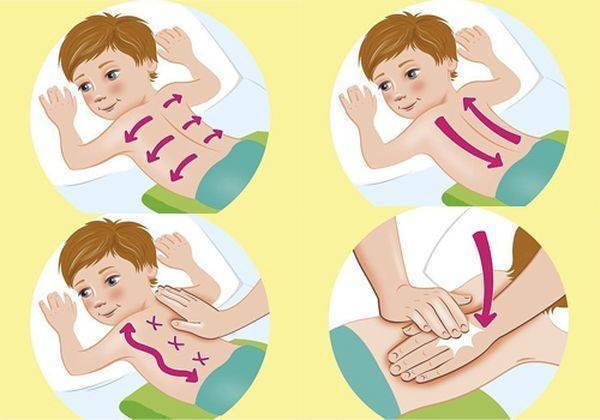
Причины скапливания слизи в носоглотке
Причин, по которым скапливается слизь, может быть несколько. В первую очередь это ОРВИ, аллергия, реже – излишне сухой воздух. Рассмотрим эти причины более подробно.
ОРВИ. Любое простудное заболевание провоцирует выработку слизистого секрета, и если вовремя не принять меры, это может быть чревато гайморитом или фронтитом. Слизь из носовых пазух попадает в легкие и бронхи, а это уже грозит тяжелыми последствиями – пневмонией и бронхитом. Воспалительный процесс происходит в результате холодного питья или воздуха, мокрых ног или сильного переохлаждения организма.
Аллергия. Многим знаком такой неприятный недуг, как аллергический ринит. И нередко бывает непросто выявить тот самый аллерген, на который отреагировал организм. Тут без специального обследования не обойтись, чтобы оперативно пройти лечение. Причиной скапливания слизи в носоглотке может быть пыль любого происхождения, лекарственные препараты, пыльца растений, шерсть животных, продукты питания (например, фрукты).
- Сухой воздух. Также слизь в носовых пазухах может собираться по причине сухого воздуха в помещении. В этом случае организм реагирует усилением выработки слизи, чтобы защитить носоглотку от пересыхания. И чтобы избежать негативных последствий, необходимо устранять излишне сухой воздух при помощи специального увлажнителя. И если возникли проблемы с дыханием – обязательно проконсультироваться с врачом.
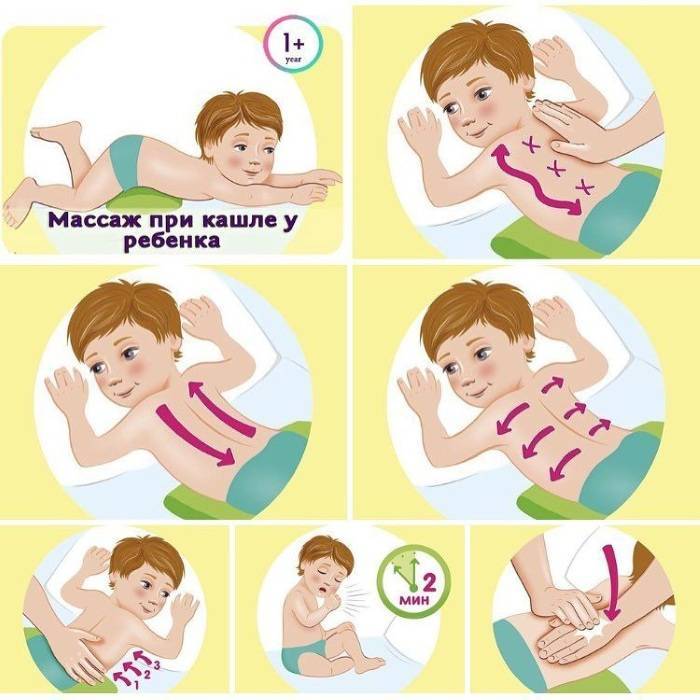
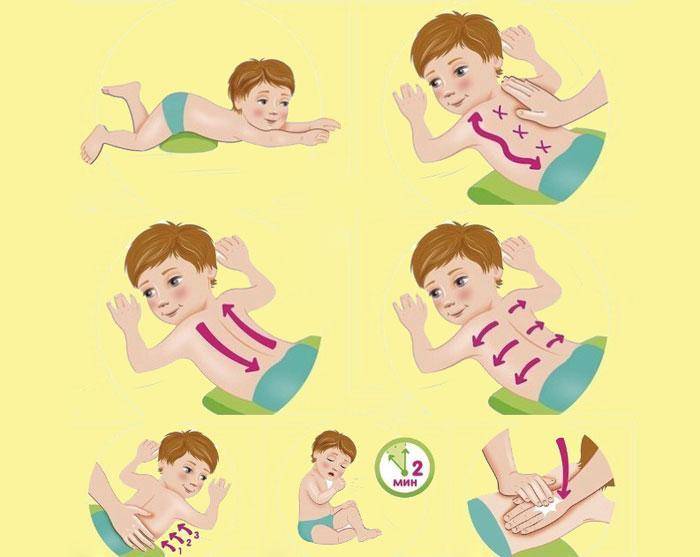
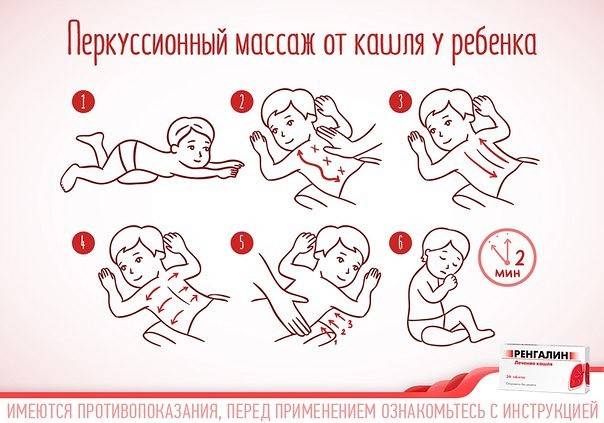
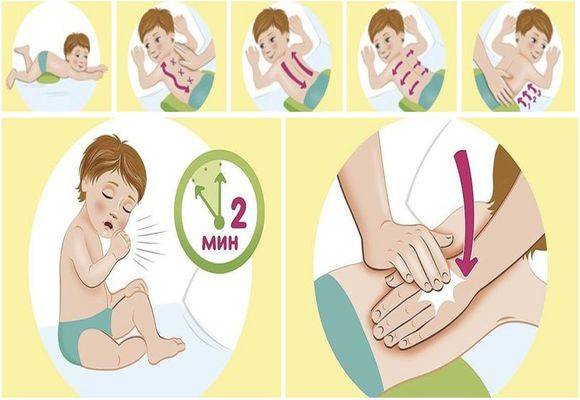
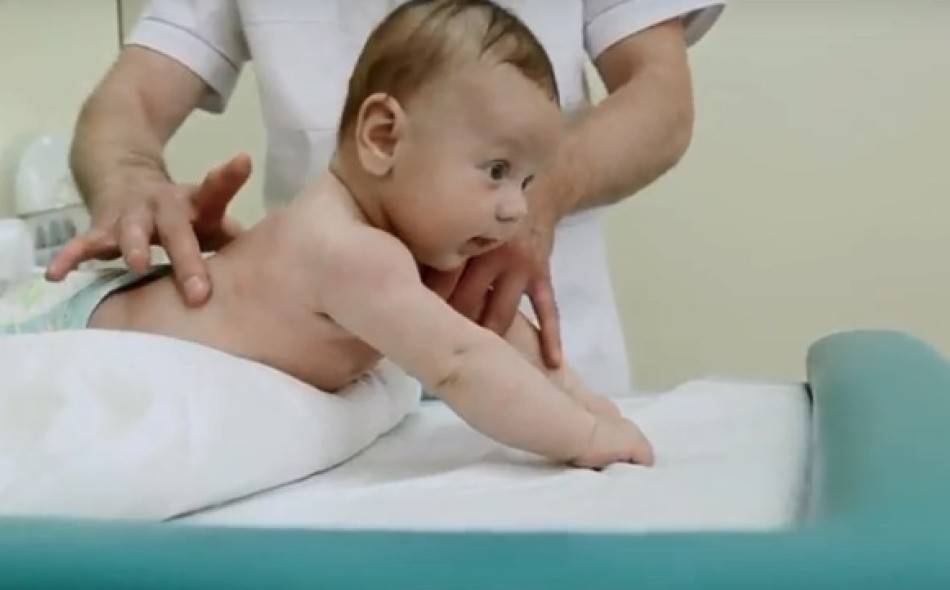
Дренажная или перкуссионная
Суть постурального дренажа заключается в придании телу особого положения. Под воздействием силы тяжести мокрота стекает из мелких бронхов к главным и трахее. Зона раздвоения трахеи наполнена чувствительными рецепторами, и поступление мокроты вызывает приступы кашля.
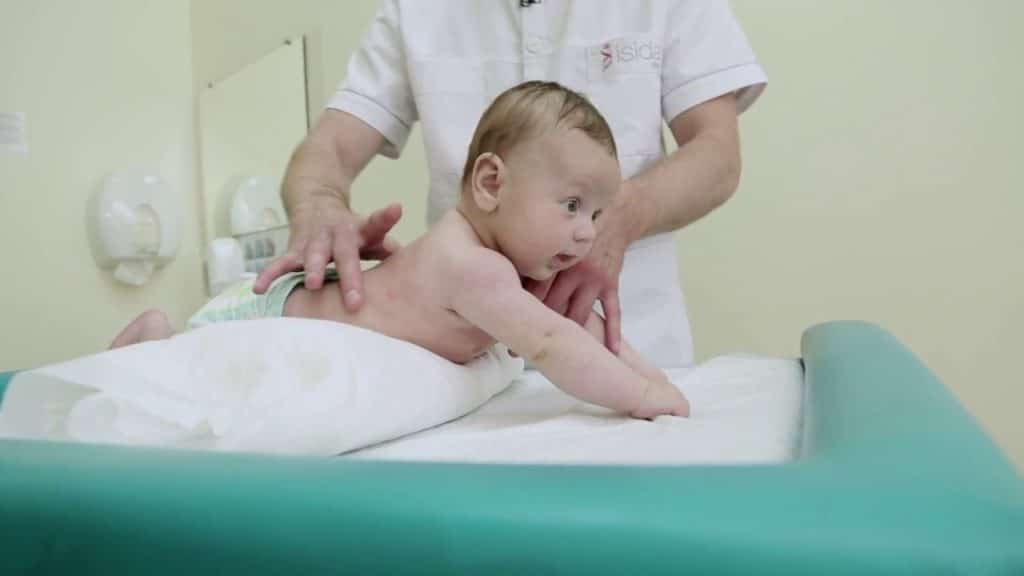
Дренажный массаж отличается простотой, и его можно проводить в домашних условиях. Перед сеансом больной должен принять отхаркивающий препарат и выпить много теплой жидкости. Это может быть чай с молоком или лимоном, вода с медом, теплый морс. Пациент ложится на живот так, чтобы голова и грудь были обращены вниз. Локти упираются в пол. В таком положении человек должен медленно переворачиваться с бока на бок в течение 10 минут и откашливаться.
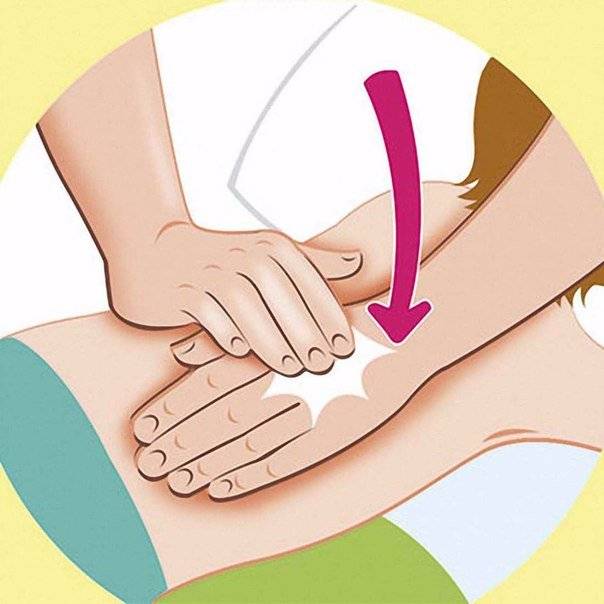
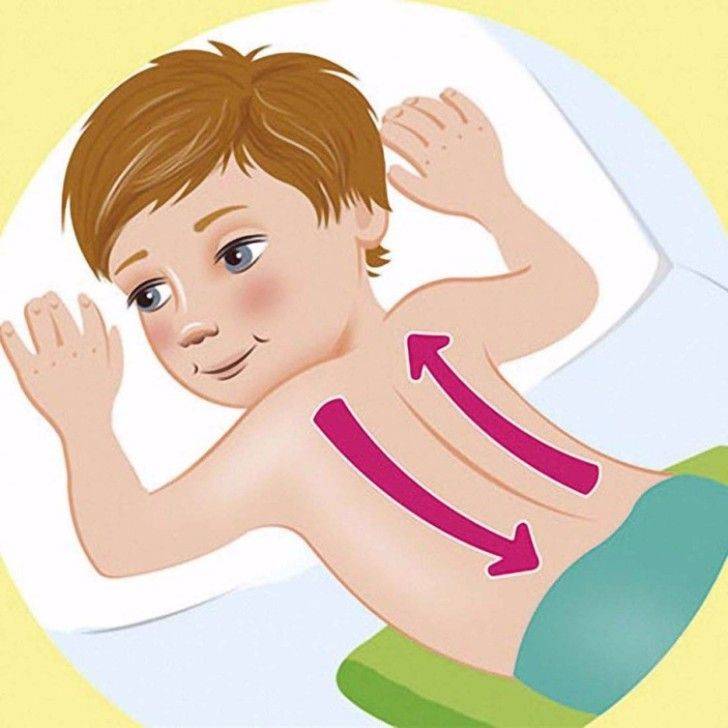
Для стимулирования процесса отделения мокроты проводят вибрационный массаж. Вибрации выполняют ладонями, сложенными лодочкой. Простукивание начинают с грудной клетки, а его частота должна быть не менее 40 ударов в минуту. Затем делают перерыв и повторяют простукивание еще 2 раза.
Профилактика
К мерам профилактики у детей обструктивного бронхита относят:
- предупреждение вирусных заболеваний;
- своевременная вакцинация;
- гипоаллергенная среда;
- закаливание;
- оздоровление на курортах.
Необходима остановка ребенка на диспансерный учет у педиатра, детского пульмонолога.
У малыша еще не развиты основные защитные механизмы. Их организм подвержен быстрому развитию осложнений. При появлении симптомов заболевания немедленно обращайтесь к врачу. Он вставит правильный диагноз и назначит лечение.
Статья предназначена для родителей пациентов с диагнозом, который установлен врачом. Информацию из нее запрещено применять для самодиагностики и использовать как руководство для лечения.
Причины бронхита
Первичный обструктивный бронхит у детей чаще вызывают вирусы. Поражают бронхиальное дерево следующие возбудители:
- вирус парагриппа третьего типа;
- респираторно-синцитиальный вирус;
- энтеровирус;
- вирусы гриппа;
- аденовирусы;
- риновирус.
Часто манифестации обструктивного бронхита у ребенка предшествует простудное заболевание. Повторно болезнь вызывают другие возбудители персистирующих инфекций, к которым относят:
- хламидии;
- микоплазмы;
- герпесвирус;
- возбудители коклюша, паракоклюша;
- цитомегаловирус;
- плесневые грибки.
Часто при повторных случаях активизируется условно-патогенная микрофлора дыхательных путей. Значительную роль в развитии воспаления бронхов у детей играют аллергические реакции. Рецидивам обструктивного бронхита способствует заражение глистами, очаги хронической инфекции (синусит, тонзиллит, кариес). К факторам, провоцирующим развитие обострений, относят:
- физическое переутомление;
- переохлаждение;
- нервно-психическое перенапряжение;
- врожденная несостоятельность защитных барьеров;
- неблагоприятный климат;
- плохая экологическая остановка;
- снижение иммунитета;
- недостаток витаминов.
Важную роль в развитии обструктивного воспаления бронхов у детей имеют пассивное курение, а также раздражение ресничного эпителия пылевыми частицами, химическими средствами.
Эффективность массажа при бронхите
Массаж при заболеваниях бронхолегочной системы оказывает полезное воздействие на организм, оно заключается в улучшении:
- микроциркуляции в тканях;
- оттока лимфатической жидкости, что помогает снять отечность;
- местных процессов обмена веществ, благодаря чему снимается воспаление;
Также осуществляется рефлекторное воздействие на мускулатуру. Происходит стимуляция реснитчатого эпителия, очищение дыхательных путей от инфекции, снятие боли.
Благодаря процедуре уменьшается воспаление, а проходимость бронхов восстанавливается. При этом ускоряется выведение патологического экссудата.
Если массаж грудной клетки и спины при бронхите выполняется правильно, облегчение наступает сразу же. Кашель усиливается, что способствует улучшению дыхания и избавлению от мокроты.
Постепенно уменьшается выраженность таких симптомов, как одышка, кашель, снижается частота приступов. Это помогает предотвратить развитие застойных процессов, способствующих размножению бактерий.
Также улучшение вентиляции дыхательных путей не дает размножаться анаэробам, большинство их которых и является причиной развития инфекции.
При патологии бронхов
Обычно массажные процедуры назначают при пневмонии и бронхите. Стандартный сеанс начинается с мягкого поглаживания спины. Прием может быть как плоскостным, так и обхватывающим, грабле- гребне- или щипцеобразным. Простые движения чередуются с отягощенными. Прием растирания проводят по спиралям и кругообразно, по прямым линиям и с применением штрихования и пиления. За растиранием традиционно следует разминание, которое может быть поперечным, продольным или накатывающим. Вибрации при патологии бронхов выполняют:
- прерывистые;
- непрерывные;
- похлопывающие;
- рубящие.
Массаж воротниковой зоны предусматривает:
- все основные приемы поглаживания, идущие от шеи к плечам;
- растирания в любом направлении;
- вибрации, за исключением встряхивания.
Массирование лопаточной зоны включает:
- поглаживание от наружного края к внутреннему, до плечевых суставов;
- растирания по периметру лопаток;
- разминания, включая продольное и поперечное;
- непрерывные вибрации по всей области проработки.
С грудной клеткой работают в следующем порядке:
поглаживания проводят снизу вверх;
растирание проводят во всех направлениях, но особое внимание уделяется нижнему краю ребер, грудине и области ключиц;
разминания;
вибрации.
При выполнении вибрационных приемов запрещено затрагивать область сердца и болевые места.
Обзор
Бронхит — это воспаление бронхов — дыхательных путей, по которым воздух поступает в легкие.
Бронхи — это главные дыхательные пути легких. Трахея человека (дыхательное горло) в нижней своей части разделяется на два бронха. Они в свою очередь делятся на мельчайшие разветвления внутри легких (бронхиолы).
Стенки бронхов выделяют слизь, которая улавливает пыль и прочие частицы, чтобы предотвратить раздражение. В большинстве случаев бронхит возникает из-за инфекции, вызывающей воспаление и раздражение бронхов, в результате чего они вырабатывают больше слизи, чем требуется. В этом случае ваш организм пытается вывести излишки слизи с помощью кашля.
Чаще всего бронхит проходит в течение 2–3 недель. Этот тип бронхита называется острым. Основной симптом острого бронхита — кашель, иногда с мокротой (слизью) желто-серого цвета. Также может возникать боль в горле, свистящее дыхание и заложенность носа, так как болезнь часто развивается на фоне простуды или гриппа.
В большинстве случаев бронхит легко лечится в домашних условиях, под контролем врача. На время лечения выдается больничный лист сроком 10–14 дней. Госпитализация в больницу не требуется. При появлении симптомов болезни желательно обратиться к врачу-терапевту. При необходимости терапевт отправит вас на консультацию к врачам узких специальностей: пульмонологу, фтизиатру, инфекционисту и прочим.
Без лечения выздоровление может затянуться на несколько недель, кашель, особенно в ночное время, изматывает силы больного, что приводит к ухудшению общего самочувствия и снижению работоспособности. Кроме того, без врачебного наблюдения острый бронхит часто переходит в пневмонию или хронический бронхит форму, который с годами приводит к необратимому снижению функции легких.
Особенно тревожным является появление крови в мокроте. Этот симптом требует обязательного обращения к врачу, так как может быть признаком опасных заболеваний: туберкулеза и рака легких.
В некоторых случаях симптомы бронхита могут быть затяжными. Если симптомы длятся, по крайней мере, 3 месяца, это называется «хронический бронхит». Наиболее распространенная причина хронического бронхита — курение. С течением времени табак наносит непоправимый урон бронхам, из-за чего они воспаляются. От хронического бронхита полностью вылечиться нельзя, но есть ряд лекарств, которые помогают облегчить его симптомы.
Хроническая обструктивная болезнь легких
У больных хроническим бронхитом может развиться другое заболевание, связанное с курением, — эмфизема, при которой воздушные мешочки в легких (альвеолы) повреждаются, и это вызывает одышку.
Если у вас одновременно развивается два заболевания — хронический бронхит и эмфизема, то в таком случае говорят, что у вас «хроническая обструктивная болезнь легких» (ХОБЛ).
Острый бронхит — одно из наиболее распространенных инфекционных заболеваний легких и одна из самых распространенных причин обращения к врачу-терапевту. Острый бронхит возникает у людей всех возрастных групп, но чаще всего он встречается у людей старше 40–50 лет. Пик заболеваемости приходится на зимнее время года. Бронхит часто сопровождает или является осложнением простуды или гриппа.
Упражнения при бронхите у взрослых
Различные варианты упражнений при бронхите лечат патологию, повышают функциональные возможности органа, восстанавливают нормальное дыхание, обеспечивают координацию мускулатуры, задействованной в процессе дыхания, в частности, диафрагмы.
При бронхите важно избавиться от избытка мокроты. Процессу эвакуации способствуют упражнения с удлинённым выдохом и диафрагмальным дыханием («животом»)
В систему упражнений при бронхите у взрослых часто включают движения, имитирующие работу, занятия спортом, игры, танцы.
- Выдох с сопротивлением: сильно вдохнув, выдыхать необходимо медленно (до 15 минут), сквозь трубочку либо шланг в посудину с водой. Повторять по нескольку раз ежедневно. Разрешается выполнять в любую фазу патологического процесса, в том числе при ремиссии и обострении.
- Дыхание диафрагмой: лёжа на спине, считаем до трёх; за это время мощно вдыхаем, вовлекая мускулатуру пресса. На «4» – выдох с максимальным выпячиванием пресса. Далее глухо покашливаем. Возможно выполнение в сидячей позе, в беге или ходьбе.
- Выжимание: лёжа (либо сидя) подтягиваем ноги к груди, руками держим голени. Действие по схеме «усиленный выдох – диафрагмальный вдох – исходная позиция – кашель».
- Обнимание своих плеч: таким способом форсируем выдох. В позе на ширине плеч растопыренными пальцами с силой обнимаем себя, ударяя ладонями по лопаткам. Выдыхаем погромче.
- Нарубить дров: стоя на носках, сплетёнными пальцами рук резко двигаем сверху, имитируя удар дровосека, энергично выпускаем воздух из лёгких и возвращаемся в предыдущую позицию.
- Спуск на лыжах: ставим ноги, как будто на лыжне. Подтянувшись на носочках, наклоняемся и тянем руки к воображаемым палкам. На «1» приседаем с наклоном вперёд, чтобы соприкоснуть ноги с животом; руки внизу сзади, начинаем выдох. На «2, 3» в этой же позе пружинисто двигаем ногами и завершаем выпускание воздуха. Возвращаемся в начальную позу под вдох животом.
- Бьём по лопаткам: руки поднимаем, вытягиваясь и прогибаясь на пальцах ног. Опускаясь, наклоняемся вперёд. Энергичным взмахом скрещиваем руки перед корпусом и бьём по лопаткам, сопровождая действие резким выдохом. Жесты повторить, ударяя и продолжая выдох. К исходной позе переходят во время диафрагмального вдоха.
[], []
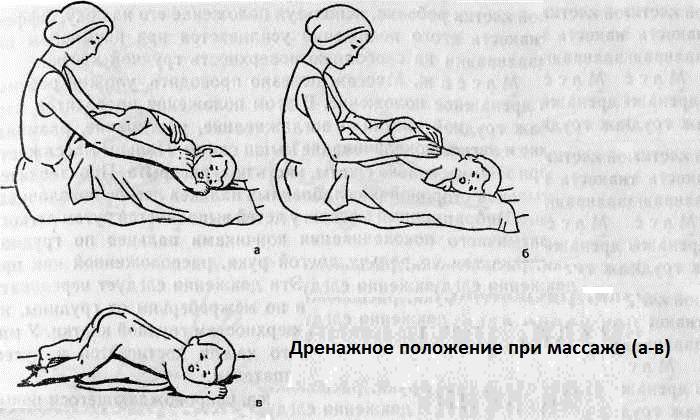
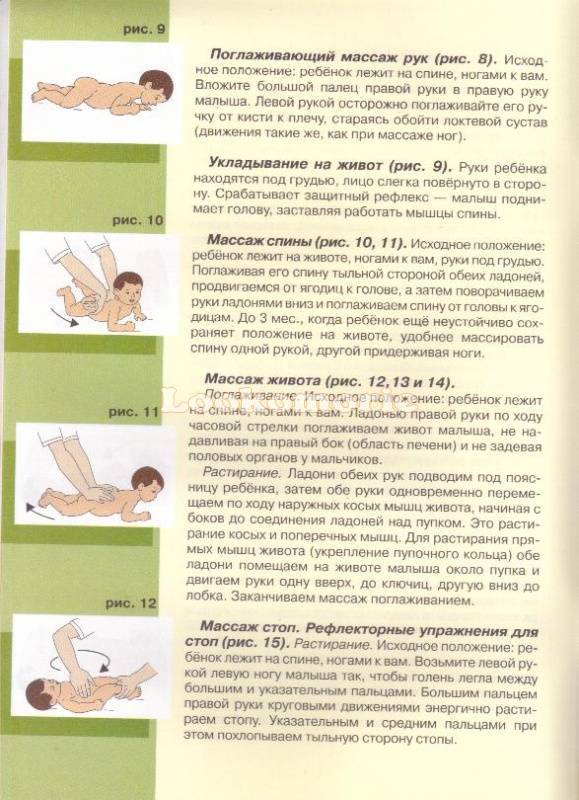
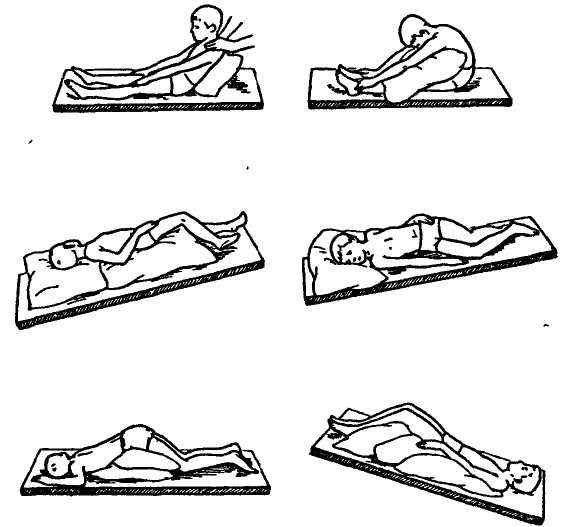
Постуральный дренаж
Пастуральный дренаж – метод, который заключается в том, что больной принимает положение, которое способствует максимальному опорожнению от мокроты определенных сегментов легких под действием силы тяжести и «стеканию» мокроты к кашлевым рефлексогенным зонам.
Общая продолжительность постурального дренажа составляет не менее 20 – 30 минут.
Упражнения лучше выполнять не менее 2 раз в день – утром и вечером.
При бронхиальной астме и хронической обструктивной болезни легких перед упражнениями желательно предварительно воспользоваться бронхорасширяющими средствами (беротек, сальбутамол, беродуал). Через 20-30 мин. после этого больной поочередно занимает положения, описанные ниже.
Каждый раз, меняя положение, нужно сначала сделать 4-5 глубоких медленных дыхательных движений, вдыхая воздух через нос, а выдыхая через сжатые губы. Затем после медленного глубокого вдоха произвести 3-, 4-кратное неглубокое покашливание 4-5 раз. Хороший результат достигается при сочетании дренажных положений с различными методами вибрации грудной клетки над дренируемыми сегментами.
Обязательное условие для отделения мокроты во время процедуры постурального дренажа – удлиненный форсированный выдох. Это необходимо для того, чтобы создать мощный воздушный поток, который «увлекает за собой» мокроту.
Постуральный дренаж должен быть прерван, если во время процедуры возникает значительная одышка или удушье.
Постуральный дренаж противопоказан при кровохарканье, пневмотораксе и возникновении во время процедуры значительной одышки или приступа удушья, повышении артериального давления, головокружении, аритмии сердца.
Для дренажа нижних отделов легких надо лечь на живот или на спину на наклонную плоскость (специальную кушетку или столик), установленную под углом 30о – 45о к полу. Можно лечь на обычную кровать, свесив туловище и голову примерно под тем же углом. Угол, собственно, может быть и больше 45о, если позволяет общее состояние. Из дыхательных упражнений выполняется глубокое диафрагмальное дыхание.
Дренаж средней доли правого легкого проводят в положении полулежа, на левом боку с опущенной вниз головой, слегка откинувшись назад. Идеальное положение – на спине с прижатыми к груди ногами и запрокинутой назад головой.
Для дренажа верхних долей легких эффективно положение сидя, особенно на низкой скамейке, и стоя. В этих положениях выполняют круговые движения руками, согнутыми в локтях.
Дренированию верхних отделов легких способствует и такое положение, когда человек, лежа на спине на кровати с опущенным изголовьем, поочередно подкладывает подушку под правый и левый бок. Есть и другие положения тела, способствующие отхождению мокроты.
Особенности выполнения упражнений при бронхиальной астме
Делать упражнения следует регулярно, по существу, в течение всей жизни.
Вначале занятия лучше провести под руководством методиста по лечебной физкультуре, а затем уже и самостоятельно два раза в день, утром до завтрака и вечером до ужина.
Помещение должно быть хорошо проветрено. Дыхательные упражнения противопоказаны во время острого инфекционного заболевания, обострения бронхиальной астмы, сопровождающегося затяжными приступами удушья, а также при наличии легочно-сердечной недостаточности.
ЛФК упражнения на диафрагму
Известно, что при бронхиальной астме, особенно если она осложнена эмфиземой легких, затруднен выдох. Грудная клетка в таких случаях даже во время самого глубокого выдоха остается расширенной, как на вдохе, а вентиляция легких нарушена.
Как оно совершается? При глубоком вдохе грудь и плечи остаются неподвижными, живот выпячивается, в таком положении диафрагма опускается. За счет этого происходит увеличение объема грудной клетки в вертикальном направлении.
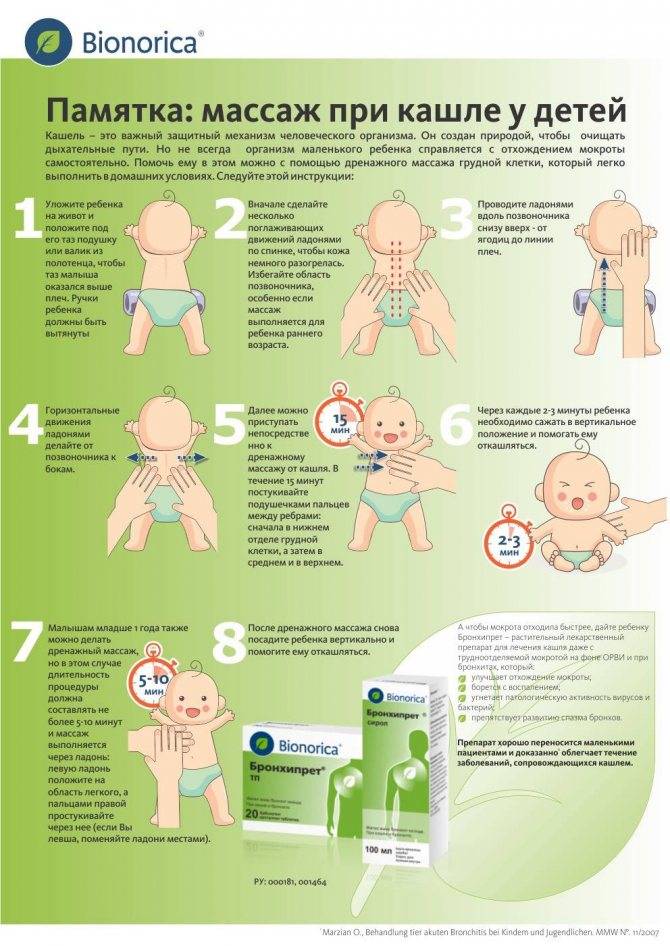
Кашель у детей
Причины кашля1
Причины кашля1 и его проявления у детей отличаются от таковых у взрослых. У больного ребенка кашель может проявляться как в виде незаметного покашливания, практически не оказывающего влияния на его самочувствие и поведение, так и в виде сильного мучительного кашля, с рвотой, беспокойством, болевым синдромом, нарушающим сон, самочувствие и поведение.
Необходимо помнить про особенности кашля у детей.
У детей раннего возраста кашлевой рефлекс не позволяет очистить бронхи столь же эффективно, как у более взрослых, в силу ряда причин.
Во-первых, у детей слабая грудная мускулатура – и кашлевые движения недостаточно эффективны. Во-вторых, бронхи у детей относительно узкие, им сложнее вывести даже небольшое количество мокроты. В-третьих, слизистая оболочка бронхов относительно сухая, так как у детей не развит секреторный аппарат бронхов, а продуцируемый бронхиальными железами секрет более вязкий, чем у взрослых.
Поэтому целями назначения терапии кашля при ОРВИ являются прежде всего разжижение мокроты, снижение ее адгезивных свойств и усиление тем самым эффективности откашливания, то есть перевод малопродуктивного кашля в продуктивный. Для разжижения мокроты назначают муколитические препараты, например АЦЦ.
Лечение гайморита (случай из практики) –
Нижеследующий пример наглядно показывает типичную врачебную ошибку, в результате которой пациенты даже при своевременном обращении к врачу – годами страдают от гайморита. Как вы увидите ниже: после устранения ошибок в диагностике – лечение гайморита у данной пациентки проведено в полном объеме (с использованием эндоскопических методов).
Пациентка 28 лет обратилась в медицинский центр с симптомами одностороннего острого гнойного гайморита. Компьютерная томография выявила, что пазуха наполовину была заполнена гноем (рис.15-16). Лечение, которое было назначено – это проколы и промывание пазухи антисептиками и массированная антибиотикотерапия. В результате следующие 3 года пациентка регулярно обращалась в эту клинику с подобными же симптомами, и ей проводилась аналогичная терапия.
Односторонний острый гнойный гайморит на КТ (разные проекции):


Лечащий врач за это время ни разу не направил пациентку к стоматологу, чтобы определить насколько хорошо запломбированы корневые каналы в 5-6-7 зубах с этой стороны. Причем в течение этого времени пациентке делались снимки КТ и вне периода обострения. Когда пациентка попадает ко мне на консультацию, то на сделанном вне периода обострения снимке – в области дна гайморовой пазухи обнаруживается округлое образование размером до 1 см, не характерное для топографии пазухи (рис.17). Мой предварительный диагноз – киста гайморовой пазухи справа (на снимке КТ она слева).


Собственные кисты слизистой оболочки пазухи бывают крайне редко, и практически единственная причина их образования – воспаление в области верхушек корней одного из 5-6-7 верхних зубов. К тому же на КТ было хорошо видно, что верхушки корней находятся прямо под слизистой оболочкой пазухи (т.е. между верхушками корней и дном пазухи нет слоя кости). В результате пациента направляется мной на «диагностическую эндоназальную гаймороскопию», которая предполагает использование тонкого гибкого зонда с видеокамерой. Как результат – мы видим заполненную гноем кисту, которая находится в проекции 5 или 6 зубов (рис.18). Точно определить причинный зуб ни по КТ, ни по видео – нам не удалось (плюс у каждого из этих зубов имелись проблемы с качеством пломбирования корневых каналов).
В результате сначала пациентка была направлена на эндоскопическую гайморотомию с использованием шейвера (через нос) – эта методика применяется для выскабливания и удаления полипов и кист в пазухе. Также пациентке в процессе операции было расширено соустье между гайморовой пазухой и носовыми ходами. Через 1,5 месяца после операции и проведения повторной диагностической гаймороскопии – пациентка была направлена на перелечивание 5-6-7 зубов (включающее санацию корневых каналов при помощи препаратов на основе гидроксида кальция). В результате пациентка счастлива и довольна.
Важно: как челюстно-лицевой хирург я вам искренне рекомендую (если ЛОР врач сам не считает нужным направить вас на КТ зубов, а также на консультацию к стоматологу) – самостоятельно обратиться к стоматологу-терапевту на консультацию. Чтобы была проведена тщательная экспертиза каждого корневого канала в области 5-6-7-8 зубов
К сожалению, как мы это видим на конкретном примере – лор-врачи очень часто допускают ошибки в диагностике одонтогенной природы происхождения гайморита.
Показания для проведения процедуры ребенку
Цистография у детей до года, грудничков и ребят более старшего возраста назначается как часть комплекса исследований, направленных на выявление патологий и аномалий развития мочеполовой системы сразу в нескольких случаях.
Патологии бобовидных органов и мочевого пузыря
Такие болезни могут носить врожденный или приобретенный характер, в большинстве случаев требуют либо оперативного вмешательства, либо консервативного (медикаментозного) лечения. Патологические процессы обычно являются результатом травм, неправильного внутриутробного развития.
Недержание мочи
Цистография мочевого пузыря может проводиться при недержании мочи у ребенка, вызванном особенностями строения половых органов и мочевого пузыря, слабостью мышц тазового дна. В некоторых случаях исследование необходимо при энурезе (ночных непроизвольных мочеиспусканиях).
Разрывы и рефлюкс пузыря
Здесь обследование (как правило, вскоре после него следует хирургическое вмешательство) направлено на выявление области разрывов, общей площади травмированных тканей. В случае с рефлюксом (обратным забросом мочи из пузыря в мочеточники) диагност выясняет, что стало причиной такого сбоя в работе мочеполовой системы.
Выявление опухоли невыясненной этиологии
В некоторых случаях цистография у детей направлена на то, чтобы подтвердить или исключить самые печальные последствия, а именно различные злокачественные опухоли. Чем раньше будет проведена диагностика, тем выше шанс добиться благоприятного исхода лечения.
Туберкулез почек; накопление песка и солевых конкрементов
По аналогии с предыдущим случаем, туберкулез почек, песок и соли (последние два впоследствии могут превратиться в камни) требуют как можно более скорого врачебного вмешательства. Чтобы оценить масштаб болезни, понять, насколько быстро она прогрессирует, составить наиболее адекватную схему лечения, потребуется несколько сеансов цистографического обследования.
Аномалии развития органов мочеполовой системы
Цистография мочевого пузыря у ребенка поможет оценить серьезность врожденных или приобретенных аномальных изменений органов мочеполовой системы. Родителям стоит помнить, что практически в половине случаев аномалии затрагивают не только почки, мочевой пузырь и прилежащие к ним органы, но также репродуктивную систему.
Осложнения обструктивного бронхита у детей
Острый обструктивный бронхит осложняется переходом в непрерывно рецидивирующую форму. Он формируется на фоне вторичной бронхиальной гиперреактивности. Она развивается из-за различных факторов: пассивное курение, недолеченные инфекции, переохлаждение или перегревание, частые контакты с зараженными ОРВИ.
У детей до трехлетнего возраста бронхит осложняется пневмонией. Это связывают с трудностями при эвакуации густой мокроты. Она закрывает просвет, нарушая вентиляция легочного сегмента. При присоединении бактериальной флоры в нем развивается воспаление. Это осложнение возникает редко. Оно бывает только у ослабленных детей.