К каким докторам следует обращаться если у Вас Ку-лихорадка:
Инфекционист
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Ку-лихорадки, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Диета
Диета Стол №4
- Эффективность: лечебный эффект через 7-10 дней
- Сроки: 21 день
- Стоимость продуктов: 1120-1150 руб. в неделю
Правильное питание в период болезни является важным компонентом комплексного лечения. Необходимо практиковать дробное питание, потреблять блюда в теплом виде. Рекомендуется придерживаться диеты стол №4. Но при этом следует учесть, что рацион питания в разные периоды заболевания отличается.
В период олигоанурии следует исключить из меню белковые продукты (рыбу, мясо, бобовые), а также овощи и фрукты с высоким содержанием калия.
В период полиурии эти продукты, наоборот, нужно ввести в рацион.
Важно контролировать питьевой режим, потребляя воду с учетом выделяемой жидкости.
После выписки из больницы в течение не менее полугода человек должен придерживаться щадящей сбалансированной диеты, потребляя полезные продукты. Следует отказаться от алкоголя, острых и пряных блюд.
Что провоцирует / Причины Ку-лихорадки:
Возбудитель ку-лихорадки – мелкие грамотрицательные, чаще палочковидные бактерии Coxiella burnetii рода Coxiella грибы Rickettsieae семейства Rickettsiaceae, также известные как риккетсий Бернета. Микроорганизмы склонны к полиморфизму и образованию L-форм. Основные свойства сходны с таковыми других риккетсий; главное их отличие – высокая устойчивость в окружающей среде (в шерсти, хлопке, соломе и т.д.). В молоке выдерживает нагревание до 90 °С в течение 1 ч, в испражнениях клещей, сухих субстратах, стерильном молоке, нехлорированной воде при 4 °С сохраняет жизнеспособность более года, в мясе – более месяца. Риккетсий Бернета резистентны к действию ультрафиолетового облучения, растворов формалина, фенола и хлорной извести в обычных концентрациях. Высокую устойчивость определяет способность формировать спорообразные формы. Для них характерна фазовая изменчивость с образованием форм, аналогичных S- и R-формам бактерий. Свежевыделенные бактерии обладают антигены 1 фазы, но после длительных пересевов на куриных эмбрионах трансформируются во II фазу. Эта диссоциация носит обратимый характер, и после заражения животных набор антигенов восстанавливается. Бактерии II фазы склонны к спонтанной агглютинации, агглютинируются нормальной сывороткой и выявляются в РСК. Антигены I фазы проявляют большую иммуногенность, и образующиеся антитела реагируют с антигенами обеих фаз. Антигены II фазы индуцируют образование антител, реагирующих только с антигенами II фазы.
Резервуар и источник инфекции – домашние и дикие животные (преимущественно грызуны) и птицы. Хранителями риккетсий в природе являются клещи (иксодовые, гамазовые и аргасовые), трансовариально передающие инфекцию потомству. Больные животные выделяют возбудитель на протяжении всей болезни, особенно во время отёлов и окотов. Человек представляет эпидемическую опасность крайне редко.
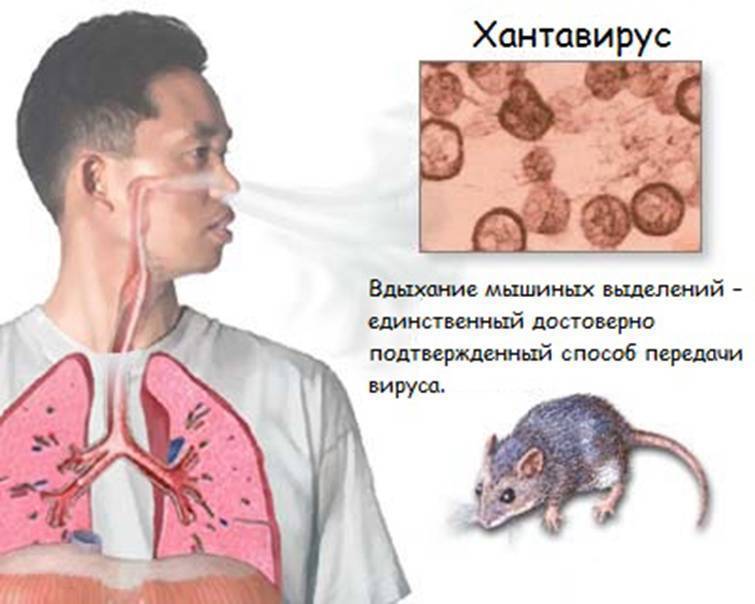
Механизм передачи разнообразный. Возбудитель проникает в организм человека через слизистые оболочки ЖКТ, дыхательного тракта или повреждённые кожные покровы. Нередко заражение реализуется через контаминированные молоко и молочные продукты, мясо, воду. Возбудитель может передаваться и аэрогенно (при вдыхании пыли высохших испражнений и мочи больных животных, обработке инфицированных шкур, хлопка, шерсти), а также контактным путём (через руки, загрязнённые околоплодными водами, абортусами больных животных). При этом ведущим путём передачи коксиелл является аспирационный.
Естественная восприимчивость людей высокая, но во многих случаях заболевание остаётся малосимптомным. Постинфекционный иммунитет напряжённый, хотя известны случаи повторных заболеваний.
Основные эпидемиологические признаки. Ку-лихорадка имеет выраженную очаговость. Выделяют антропургические (заражение от домашних животных и птиц) и природные очаги. Установлено, что природные очаги поддерживают заражённые клещи. Заболевания бывают спорадическими или групповыми. Заболеваемость отчётливо связана с профессией: значительно чаще болеют охотники, животноводы и лица, занятые сбором, хранением и переработкой животного сырья. В природных очагах болезни заражение чаще происходит весной, летом и осенью.
Меры профилактики «мышиной лихорадки»
Осенью, с наступлением холодов, начинается массовая миграция мышевидных грызунов в жилые и хозяйственные постройки, расположенные рядом с лесом, что зачастую приводит к росту заболеваемости геморрагической лихорадкой с почечным синдромом («мышиной лихорадкой»).
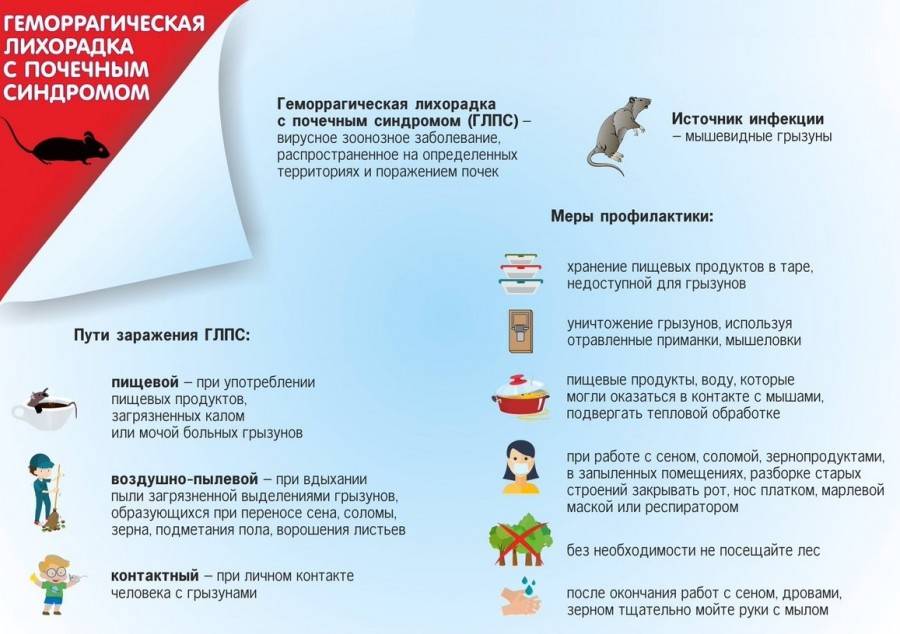
Геморрагическая лихорадка с почечным синдромом – это особо опасное вирусное природно-очаговое заболевание. Основными резервуарами являются мышевидные грызуны: рыжая полевка, полевая мышь, серая и черная крысы и разные виды серых полевок, которые выделяют вирус ГЛПС во внешнюю среду с испражнениями, мочой и слюной, при этом инфекция у них обычно протекает в форме здорового носительства, не приводящего к гибели животных.
Чаще всего природные очаги ГЛПС располагаются в увлажненных лесах, лесных оврагах, поймах рек, где обитают инфицированные грызуны. Увеличению численности зверьков способствуют буреломы, неухоженные лесные участки.
Возбудитель лихорадки может проникнуть в организм человека от инфицированных грызунов разными путями: через поврежденные кожные покровы, слизистые оболочки дыхательных путей и органов пищеварения. Заражение людей происходит либо при употреблении продуктов, загрязненных выделениями грызунов, или через грязные руки во время еды, либо при укусе грызуна во время отлова или при попадании свежих экскрементов зверьков на поврежденные кожные покровы, либо через легкие с пылью при уборке и ремонте помещений, перевозке сена и соломы, ночевках в лесу, на лесоповале. Жители эндемичных территорий преимущественно заражаются при посещении леса во время прогулок и туристических походов, на охоте и рыбной ловле, при сборе грибов и ягод, заготовке дров и хвороста, на индивидуальных сенокосах, в период работы в садах и огородах, на дачах, пасеках, на производстве и предприятиях (стройки, буровые работы, нефтепромыслы, лесхозы), при проведении земляных работ с разрушением нор и гнезд грызунов, в строениях, находящихся вблизи леса. От человека к человеку ГЛПС не передается.
Заболеваемость людей ГЛПС регистрируется в 48 субъектах Российской Федерации. Наиболее неблагополучными являются территории республик Башкортостан, Марий Эл, Татарстан и Удмуртия, а также Оренбургской, Самарской, Пензенской, Ульяновской и Челябинской областей.
Для ГЛПС характерна выраженная сезонность, как правило, весенне-осенняя. Инкубационный период составляет в среднем 2-3 недели. Заболевание начинается остро с повышением температуры тела до 39-40ºС, мучительными головными и мышечными болями, сильной жаждой и сухостью во рту. Отмечается покраснение слизистых оболочек, лица, шеи, верхних отделов груди и спины, расширяются сосуды склер. На коже плечевого пояса и в подмышечных впадинах может появиться геморрагическая сыпь в виде одиночных и множественных мелких кровоизлияний. Не исключены носовые, маточные, желудочные кровотечения, которые чреваты летальным исходом. Для ГЛПС особенно типичен почечный синдром, выражающийся резкими болями в животе и пояснице.
ГЛПС опасна тяжелыми осложнениями: острой сердечно-сосудистой недостаточностью с развитием отека легких; разрывом почки, кровоизлияниями в мозг и сердечную мышцу; массивными кровотечениями в различных органах.
Восприимчивость населения к данной инфекции весьма высока. К сожалению, в настоящее время специфическая профилактика ГЛПС отсутствует, вакцина не разработана. Профилактические мероприятия направлены, в первую очередь, на истребление грызунов в местах, где имеются очаги ГЛПС, и на защиту людей при контакте с грызунами или предметами, загрязненными их выделениями.
Чтобы обезопасить себя, необходимо:
– тщательно мыть руки с мылом;
– в частных хозяйствах и садовых домиках регулярно проветривать помещения, делать уборку только влажным способом с применением дезинфицирующих средств, предварительно защитив органы дыхания респиратором и надев резиновые перчатки;
– заделывать все щели и мышиные ходы, засетчивать вентиляционные окошки;
– обеспечивать недоступность продуктов: хранить их в металлической, плотно закрывающейся таре. Поврежденные грызунами продукты нельзя использовать в пищу без термической обработки;
– благоустраивать территорию около жилья: вовремя скашивать траву и вырубать кустарник;
– во время пылевых работ использовать респиратор и рукавицы;
– при нахождении на природе организовывать стоянки на сухих пологих склонах без зарослей бурьяна, не ложиться на землю, прятать запасы еды;
– ни в коем случае не прикасаться к живым или мертвым зверькам голыми руками.
Диагностика гонореи
К диагностике и лечению гонореи следует относиться серьезно. Даже если гонорея никак себя не проявляет, человек все равно является переносчиком инфекции.
При появлении первых симптомов, а также при отсутствии уверенности в партнере или после незащищенного полового акта нужно немедленно посетить врача-венеролога (дерматовенеролога).
Какие анализы нужны?
Для определения гонореи врач берет мазок со слизистой пениса или мочеиспускательного канала мужчины и, соответственно, со слизистой шейки матки – у женщин.
Затем врач отправляет мазок на исследование. Для выявления возбудителя используют:
- метод ПЦР (полимеразная цепная реакция, в образце обнаруживают бактериальную ДНК);
- культуральный метод (бактериологический посев);
- метод окраски по Граму.
Так как гонорея способствует заражению другими венерическими инфекциями, врачи советуют сдать анализ также на микоплазму, трихомонады и хламидии.
Каждый метод диагностики гонореи имеет свои плюсы и минусы.
Метод ПЦР
Самый чувствительный и широко используемый подход – метод ПЦР. Используется для анализа мазка из половых органов, горла, прямой кишки, а также для исследования пробы мочи.
Помимо гонококков, методом ПЦР выявляют микоплазмы и хламидии. Результат можно получить уже на следующий день.
Метод окраски по Граму
Второй метод – окраска по Граму – довольно простой и быстрый. На взятый образец воздействуют красителями и затем результат изучают под микроскопом (рис. 3).
 Рисунок 3. Диагностика гонореи, окраска по Граму. Препарат последовательно окрашивают красителями. В результате бактерии Neisseria gonorrhoeae приобретают оранжево-красный цвет на фоне фиолетового цвета клеточных элементов.
Рисунок 3. Диагностика гонореи, окраска по Граму. Препарат последовательно окрашивают красителями. В результате бактерии Neisseria gonorrhoeae приобретают оранжево-красный цвет на фоне фиолетового цвета клеточных элементов.
Этот метод используют для диагностики гонореи у мужчин при поражении уретры. Он не эффективен при заражении горла, шейки матки и прямой кишки, так как его результат в этом случае часто оказывается недостоверным.
Метод окраски по Граму также не выявляет наличие других возбудителей – микоплазмы и хламидий.
Культуральный метод
Культуральный метод состоит в том, что образец помещают в специальный сосуд и культивируют. Бактерии образуют колонии. Выделенную чистую колонию бактерий идентифицируют путем микроскопирования с использованием окраски по Граму.
Основной плюс этого метода – он позволяет определить бактерий к различным антибиотикам. Среди недостатков – длительность проведения исследования (около 3 дней) и строгое следование правилам взятия пробы и перевозки материала. При малейшем нарушении среды, в которую помещают бактерии, анализ может дать ложный результат.
Культуральный метод применяется для анализа проб из горла, прямой кишки и при синдроме артрита-дерматита, когда в лабораторию отправляют жидкость из суставов.
Важно! Для получения достоверного результата необходимо соблюдать правила подготовки к исследованию. За 2 недели прекращают прием любых антибиотиков, так как они могут повлиять на результат
Анализы не сдаются во время менструации (идеальное время – за 5 дней до или 5 дней после месячных).
Что такое провокационная проба?
После того, как пациент прошел лечение и повторные анализы дали отрицательный результат, врачи могут прибегнуть к провокационной пробе.
Такая проба заключается в раздражении бактерии, чтобы она снова проявила себя.
Ведь не до конца вылеченная гонорея может проникнуть вглубь организма, и выявить ее на слизистых с помощью мазка будет уже невозможно.
Для этого используют следующие методы:
- химический (используют раствор серебра для уретры или раствор Люголя для прямой кишки);
- термический (прогрев тканей с помощью электротерапии);
- алиментарный (когда пациент ест острую и соленую пищу для раздражения бактерии);
- физиологический (проверяют, не проявит ли себя бактерия при гормональном всплеске у женщин до и во время менструации);
- биологический (врач вводит гонококковую вакцину и пирогенал).
Симптомы гонореи
Течение болезни может быть абсолютно незаметным для зараженного человека.
Первые признаки заболевания
Первые симптомы гонореи могут проявить себя только через 2 недели или несколько месяцев после незащищенного полового акта с инфицированным партнером. Иногда признаки заболевания возникают раньше – на третий или пятый день после заражения. Обычно половые органы краснеют, ощущается жжение и дискомфорт, усиливающиеся при мочеиспускании.
Далее симптомы варьируются в зависимости от вида гонореи.
Симптомы у женщин
У женщин симптомы проявляются в течение 10–14 дней:
- жжение, боль при мочеиспускании;
- необычные выделения из влагалища: они могут иметь более плотную, чем обычно, структуру, быть гнойными или водянистыми, с зеленым или желтоватым оттенком;
- кровянистые выделения до или после менструации;
- более редко: боль в нижней части живота, кровь после секса, менструация может протекать в более тяжелой форме (более обильные выделения).
Следует помнить – у половины заболевших гонореей женщин болезнь протекает бессимптомно.
Симптомы у мужчин
У мужчин симптомы заявляют о себе на 2–14 день после незащищенного полового акта (рис. 2):
- нарушение мочеиспускания: боль, жжение, дискомфорт, недержание, частые позывы;
- необычные выделения из головки полового члена, чаще гнойные, зеленого или желтоватого оттенка;
- покраснение и припухлость головки полового члена;
- более редко: боль в мошонке, припухлость.
У каждого десятого заразившегося гонореей мужчины болезнь не проявляет никаких симптомов.
Симптомы при заражении кожи, глаз, прямой кишки
Гонорея на коже (синдром артрита-дерматита) проявляется в виде красных гнойных точек. Их сопровождает лихорадка, сильная боль в суставах. Суставы опухшие, кожа в районе лодыжек, запястий или коленей красная.
При гонорее прямой кишки к симптомам относят зуд, кровотечение, запор или понос.
Гонорея слизистой горла может никак себя не проявлять, но в дальнейшем может стать причиной гонорейной ангины.
Гонорейный конъюнктивит (бленнорея) выражается в покраснении и отеке глаз.
Симптомы у новорожденных
При родах гонорея может передаться ребенку. У новорожденных признаками болезни являются красные и опухшие глаза с гнойными выделениями.
В качестве превентивной меры еще до рождения ребенка врач может прописать матери антибиотики. После рождения ребенку вводят антибиотик внутривенно и промывают глаза физиологическим раствором.
Инкубационный период при гельминтозах
При инвазии одних гельминтов (трихинелл, описторхисов и др.) И. п. часто определяется с достаточной точностью, при других лишь приблизительно. Трудности в значительной степени обусловливаются сложностью раннего распознавания ряда гельминтозов, поскольку клин, проявления их часто наблюдаются раньше, чем появляется возможность точно подтвердить болезнь путем обнаружения яиц и личинок гельминтов. Так, ранняя острая фаза описторхоза иногда развивается через 2 нед. после заражения этим гельминтозом, а яйца гельминта — возбудителя болезни появляются в дуоденальном содержимом и кале больного только через месяц. К тому же гельминтозы нередко протекают при слабо выраженных клин, явлениях и даже субклинически и уловить начало заболевания весьма трудно.
На антигенное воздействие гельминтов организм хозяина отвечает клеточными и гуморальными иммунными реакциями, благодаря к-рым иногда паразиты преждевременно выделяются из организма хозяина и даже гибнут. Эти процессы особенно выражены при тканевых гельминтозах и тех кишечных гельминтозах, личинки возбудителей которых мигрируют в теле человека, напр, при анкилостомидозах (см.), аскаридозе (см.).
При некоторых гельминтозах симптомы болезни возникают непосредственно при внедрении личинок в ткани человека, напр, поражения кожи при проникновении в нее личинок анкилостомид, шистосом, стронгилоидес.
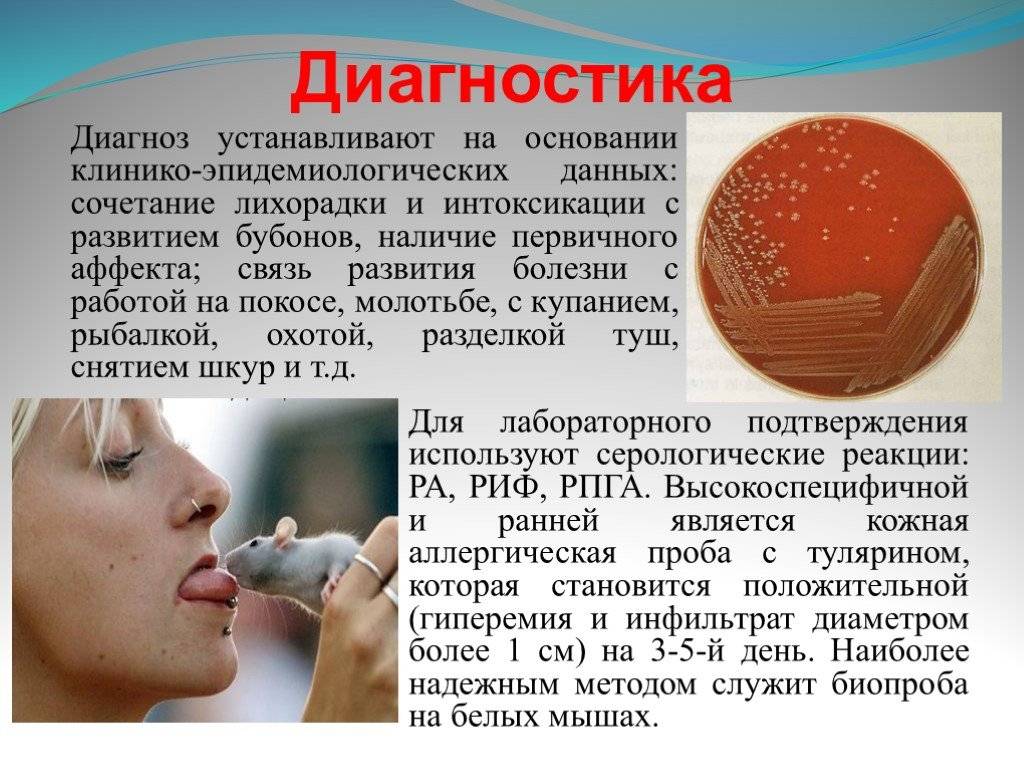
Диагностика Ку-лихорадки:
Диагностика Ку-лихорадки только на основании клинической симптоматики чрезвычайно затруднена в связи с полиморфизмом клинических проявлений. При поражениях лёгких необходимо дифференцировать заболевание прежде всего с туберкулёзом лёгких, поскольку в ряде случаев инфильтраты при Ку-лихорадке могут располагаться в верхних отделах лёгких и напоминать туберкулёзные. В первые дни заболевания пневмония при Ку-лихорадке протекает со скудными клиническими проявлениями (отсутствие кашля, мокроты, болей в грудной клетке, одышки, притупления перкуторного звука и влажных хрипов). Однако уже в этот период можно наблюдать значительные изменения в лёгких при рентгенологическом обследовании. При других формах заболевания его следует отличать от гриппа, брюшного тифа и паратифов, острого и подострого бруцеллёза, безжелтушного лептоспироза и сепсиса.
Лабораторная диагностика
В гемограмме у многих больных выявляют лейкопению с нейтропенией, лимфо- и моноцитоз, умеренное увеличение СОЭ. Основу специфической диагностики составляют серологические методы: РА, РСК, МФА и др. В практической деятельности преимущественно применяют РСК в парных сыворотках крови; специфичность этой реакции достаточно высокая. Диагностические титры AT (1:16-1:32) появляются не ранее конца 2-й или на 3-й неделе болезни.
Лечение гонореи
Гонорея лечится только с помощью антибактериальных препаратов, которые назначаются строго врачом.
Лечение препаратами
Основные препараты для лечения гонореи: комбинация антибиотиков двух групп – цефалоспоринов и макролидов.
Если у пациента есть аллергия на макролиды, ему прописывают препарат из группы тетрациклинов (противопоказаны при беременности).
Беременным женщинам также назначают курс антибиотиков
Очень важно вылечить гонорею до рождения ребенка, чтобы снизить риск его заражения при родах
Улучшение наступает уже после первого дня лечения, но терапию обязательно нужно пройти до конца. Если курс антибиотиков не был завершен, бактерии могут выработать устойчивость к используемым препаратам. В этом случае избавиться от инфекции будет очень трудно. Она может стать хронической и неизлечимой.
Через 7 дней после завершения курса лечения необходимо явиться к врачу для взятия контрольных проб.
Следует помнить, что во время терапии необходимо воздерживаться от половых контактов. Половой акт может спровоцировать новую инфекцию. Кроме того, вы можете заразить своего партнера. К половой жизни можно будет вернуться после получения отрицательных результатов контрольных проб.
Важно! Курс лечения от гонореи обязательно должны проходить оба партнера. Гонореей можно заболеть снова, если вы прошли лечение, а ваш партнер – нет
Иммунотерапия
В качестве вспомогательного лечения гонореи врач может назначить противовоспалительные препараты и средства для укрепления иммунитета. Иммунотерапия не может являться основой терапии, так как она не обладает достаточной эффективностью.
Лечение других половых инфекций на фоне гонореи
Больные гонореей вследствие незащищенного полового акта и из-за ослабленного иммунитета могут быть заражены и другими инфекциями, которые передаются половым путем (хламидии, сифилис, ВИЧ).
Перед началом лечения врач проводит обследование пациента и на другие половые инфекции, на случай если потребуется комплексная терапия сразу против нескольких патогенных микроорганизмов.
Профилактика Ку-лихорадки:
Эпидемиологический и эпизоотологический надзор
Осуществляют в очагах обоих типов; включают наблюдение за заболеваемостью людей и животных, постоянное отслеживание масштабов циркуляции возбудителя и контроль за соблюдением общих санитарных правил.
Основа профилактики Ку-лихорадки – ветеринарно-санитарные мероприятия. Разнообразие источников инфекции и путей передачи значительно затрудняет организацию и проведение профилактических мероприятий. Определённое значение имеют противоклещевая обработка пастбищ, охрана животноводческих хозяйств от заноса в них возбудителей. В неблагополучных по Ку-лихорадке хозяйствах запрещают ввод в хозяйство и вывод из него животных, употребление мяса вынужденно убитых животных. Молоко из неблагополучных хозяйств можно употреблять только в кипячёном виде. Отелы (окоты) подозрительных на заболевание Ку-лихорадкой животных проводят в отдельных помещениях с последующим уничтожением последа, мертворождённого плода и тщательной дезинфекцией помещения и инвентаря. К уходу за больными животными допускают только переболевших либо вакцинированных лиц. Группы риска (животноводы, рабочие мясокомбинатов, ветеринары, рабочие по обработке сырья животноводства и др.) подлежат активной иммунизации живой вакциной.
Мероприятия в эпидемическом очаге
Больного госпитализируют, выписку осуществляют после клинического выздоровления. В очаге проводят текущую и заключительную дезинфекцию с применением хлорсодержащих средств. Экстренную антибиотикопрофилактику среди лиц, бывших в очаге инфекции, проводят назначением 0,2 г доксициклина 1 раз в сутки или 0,3 г рифампицина 2 раза в сутки курсом 10 дней.
Профилактика
Меры профилактики должны быть направлены на то, чтобы защититься от грызунов и контакта с их выделениями.
- Находясь на природе, следует избегать густых зарослей травы, хранить пищу в местах, недоступных для грызунов.
- Использовать маски и респираторы при работе в помещениях с большим количеством пыли, использовать перчатки.
- Убирать помещения, в которых могли быть грызуны, только влажным способом.
- Строго придерживаться правил личной гигиены.
- В доме хранить продукты только в тех местах, куда не могут попасть грызуны. Если продукт был поврежден грызуном, его нельзя потреблять в пищу.
- Не следует пить воду из открытых водоемов.
- Нельзя брать в руки без перчаток живых или мертвых грызунов.
- Следует принимать все меры, чтобы грызуны не могли проникнуть в квартиры и загородные дома.
- Чтобы провести дератизационные работы, следует обращаться к специалистам. Рекомендуется регулярно проводить дератизацию в местах потенциального обитания грызунов.
На сегодня ученые продолжают работать над созданием вакцины для профилактики ГЛПС.
Симптомы Ку-лихорадки:
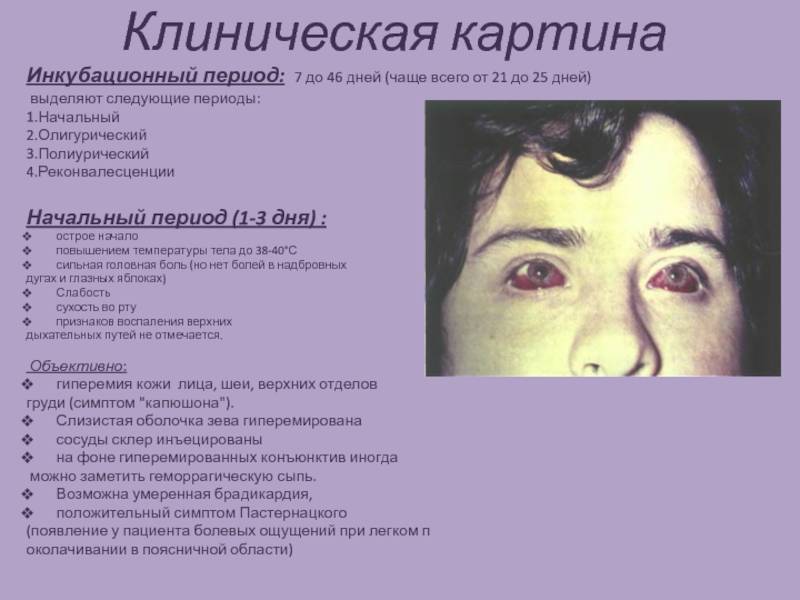
Инкубационный период. Варьирует от 3 до 30 дней, иногда он затягивается до 3 мес. Выделяют острую, подострую и хроническую формы Ку-лихорадки различной степени тяжести. Наиболее часто встречается острая форма заболевания с поражением лёгких.
Заболевание начинается, как правило, с быстрого, в течение 1-2 дней, повышения температуры тела до 39-40 “С, однако начало может быть и постепенным.
Начальный период. Длится несколько дней, отмечают ознобы, потливость, выраженную слабость, головную боль с преимущественной локализацией в орбитах глаз, миалгии и артралгии, нарушения сна. При тяжёлом течении Ку-лихорадки могут быть возбуждение, бессонница, делирий. При остром начале заболевания часто отмечают гиперемию лица и шеи, инъекцию сосудов склер, конъюнктивы и слизистой оболочки ротоглотки, разрыхлённость и гипертрофию миндалин, энантему на мягком нёбе. В случаях постепенного начала болезни кожные покровы могут быть бледными. Изредка (1-4% случаев) возникает экзантема, обычно розеолёзного или пятнисто-папулёзного характера. Патология со стороны органов дыхания в течение первых дней болезни обычно не развивается. Тоны сердца приглушены, характерных изменений пульса не наблюдают.
Период разгара. Сохраняются основные жалобы больных. Высокая температура держится в среднем до 1 нед, но иногда после этого лихорадка затягивается на субфебрильных величинах ещё на 7-8 дней, после чего наступает вторая волна повышения температуры. В подобных случаях общая длительность лихорадки составляет 2-3 нед и более; типичная температурная кривая нехарактерна.
Отмечают относительную брадикардию, приглушённость тонов сердца, умеренную артериальную гипотензию. Только в этот период начинают проявляться клинические признаки со стороны органов дыхания в виде бронхита или трахеита.. Однако уже в это время при рентгенологическом обследовании можно обнаружить усиление лёгочного рисунка и мелкоочаговые конусовидные инфильтраты, локализующиеся преимущественно в нижних отделах лёгких или прикорневых зонах. Последние иногда сливаются с образованием массивных затемнений лёгочной ткани, но без образования полостей. Увеличение перибронхиальных лимфатических узлов создаёт картину расширения, уплотнения и деформации корней лёгких. С развитием пневмонии у больных усиливается сухой, а затем влажный кашель с выделением серозно-гнойной мокроты, изредка с примесью крови. Появляется одышка, возможны незначительные боли в грудной клетке, усиливающиеся при поражении плевры. Физикальные данные по сравнению с рентгенологическими изменениями скудные: выявляют участки укорочения перкуторного звука и жёсткого дыхания, небольшое количество сухих или влажных мелкопузырчатых хрипов в лёгких. Течение пневмоний торпидное, рентгенологические изменения исчезают медленно.
В случаях с выраженной интоксикацией возможны тошнота и рвота, резко снижается аппетит. Вследствие поражения вегетативной нервной системы иногда у больных возникают непостоянные боли в животе и метеоризм. Внешне язык напоминает таковой при брюшном тифе: отёчный, обложен грязно-серым налётом, с чистыми краями и кончиком, а также отпечатками зубов по краям. Характерно умеренное увеличение печени и селезёнки.
Период реконвалесценции. Проявляется снижением температуры тела в течение 2-4 дней, улучшением самочувствия и состояния больных, постепенным исчезновением основных клинических признаков заболевания. Для этого периода обычно характерна физическая и психическая астения.
Помимо острой циклической Ку-лихорадка может проявляться в подострой форме длительностью от 1 до 3 мес или в хронической форме продолжительностью от нескольких месяцев до 1 года и более. В этих случаях заболевание протекает на фоне субфебрилитета с рентгенологическими выраженными инфильтративными процессами в лёгких.
Приведённое описание Ку-лихорадки даёт возможность врачу заподозрить заболевание на основании клинико-эпидемиологических данных. Вместе с тем проявления болезни весьма разнообразны и могут выражаться в виде гриппоподобного, ложнобруцеллёзного, ложнотуберкулёзного, септического и других клинических вариантов. В этих случаях постановка клинического диагноза затруднительна без специальных методов лабораторной диагностики.
Осложнения
Благодаря специфической этиотропной терапии в настоящее время осложнений практически не наблюдают. При тяжёлом течении болезни в отдельных случаях могут развиться плеврит, риккетсиозный эндокардит, менингоэнцефалит, пиелонефрит, панкреатит.
Парвовирусный энтерит
Данное заболевание зачастую (не всегда!) оказывается причиной диареи у щенков. Заболевание может быть диагностировано у каждой собаки, независимо от возраста, породы или условий содержания. Но именно щенки являются более уязвимыми перед инфекцией, причем заболевание у них протекает особо сложно с высокой степенью летальности (до 50%).
Зараженные животные выделяют во внешнюю среду вирус вместе с рвотными массами, фекалиями. При этом парвовирус отличается высокой устойчивостью, поэтому он долго сохраняется на площадках для выгула собак, либо в других местах, где побывало зараженное животное. Вирус может находиться на одежде владельца животного, на лестничной площадке, на стенах в лифте, на шерсти самих животных. Вирус попадает в организм животных при его вдыхании или проглатывании воздуха. При незначительном попадании инфекции в организм животного, заболевание протекает в субклинической форме, когда ярко выраженные симптомы отсутствуют, и владелец питомца даже не замечает наличия заболевания.
У щенков наблюдается наиболее выраженная форма заболевания. Преобладают следующие симптомы:
- Признаки поражения ЖКТ – рвота, болезненный живот с дальнейшим появлением поноса, отличающегося зловонным запахом. В фекалиях могут появиться прожилки крови, болезненность живота усиливается с ухудшением состояния.
- Питомец подавлен, наблюдается угнетенное самочувствие.
- Потеря веса, обезвоживание (наступают быстро).
Миокардиальная форма парвовирусного энтерита
Наблюдается гораздо реже, но отличается высоким процентом летальности. Поражает чаще щенков в возрасте от 2-х недель до 2-х месяцев. Обычно абсолютно здоровые на первый взгляд щенки погибают быстро, без каких-либо предшествующих симптомов, которые позволили бы заподозрить у них заболевание.
В качестве симптомов данной формы заболевания следует выделить судороги, затрудненное дыхание, изменение цвета кожных покровов (бледность, иногда синюшность). Поражается в данном случае миокард, и даже если щенку удается выжить, у него сохраняются стойкие поражения сердечной мышцы на протяжении всей жизни.
Подострая форма заболевания у щенков протекает в форме сердечно-легочной недостаточности, с дальнейшим поражением почек и развитием асцита. В таком состоянии питомец может находиться в течении нескольких месяцев.
Если у Вашей собаки появились подобные симптомы, не откладывайте визит к ветеринару
Обратите внимание, что чем раньше будет начато лечение, тем лучше. И даже если симптомы не ярко выражены, не стоит надеяться на то, что организм справится самостоятельно
Лучше начать лечение, чтобы предотвратить развитие серьезных последствий. К сожалению, прививка от данной инфекции не дает гарантий на 100%, поэтому в зоне риска оказываются абсолютно все собаки, и особенно щенки.
Заключение
Заразиться гонореей взрослый человек может только через незащищенный половой акт с инфицированным партнером. Новорожденным инфекция передается от матери.
Самый распространенный вид гонореи – инфекция уретры у мужчин и шейки матки у женщин. Впрочем, бактерия приживается и на прямой кишке, а также в горле, на коже и глазах человека.
Симптоматика при гонорее может полностью отсутствовать, но болезнь имеет свои специфические признаки: зуд и жжение при мочеиспускании, гнойные выделения желто-зеленого цвета из гениталий, покраснение и припухлость половых органов.
Лечить гонорею можно только антибиотиками и только по назначению врача. Самолечение крайне опасно. Обязательно прохождение полного курса лечения. Проблема устойчивости бактерии к антибиотику – главная сложность выбора антибактериального препарата. А если болезнь не лечить, она может перейти в хроническую форму, затронуть другие важные органы: сердце, печень, органы малого таза, суставы, кожный покров, и даже привести к бесплодию.