Лекарства для снижения температуры
Наиболее безопасными для малышей считаются лекарства, изготовленные на основе парацетамола, подавляющего выработку биологически активных веществ, которые организм вырабатывает при воспалительных процессах. Использовать такие препараты разрешается с трехмесячного возраста (только по назначению специалиста). Единственным противопоказанием может стать индивидуальная непереносимость лекарственного средства. Дозировку лекарств на основе парацетамола определяют из расчета 10—15 мг на 1 кг. Повторное использование разрешено через шесть часов. Это говорит о том, что препараты, изготовленные на основе парацетамол, разрешается давать ребенку не чаще, чем 4 раза в одни сутки. Эффект от приема лекарства наступает примерно через полчаса.
Если после дозы парацетамола температура продолжает повышаться, можно дать жаропонижающее средство на основе ибупрофена (тоже с трех месяцев). Ибупрофен обладает обезболивающим, жаропонижающим, а также противовоспалительным действием. Эффект, как и в первом случае, наступает примерно через 30 мин, но температура уже спустя час-два может снизиться примерно на два градуса. Доза этого препарата определяется из расчета не более 5—10 мг на 1 кг веса. Давать его можно через 6, а лучше через 8 часов. В любом случае не чаще, чем три раза в сутки.
Любой существенный скачок температуры у ребенка — это весомый повод для вызова врача. Особенно это необходимо, если у малыша появляются судороги, закатывание глаз, подергивание век, ручек, ножек. В таком случае медлить нельзя, срочно звоните врачу.
Пройдите тестТревожность ребенка
Ребенок проявляет беспокойство и жалуется на страшные сны? Не может сосредоточиться на занятии, волнуется и часто жалуется на больной живот? Наш тест поможет определить уровень тревожности у ребенка и подскажет дальнейшую тактику поведения.
Использованы фотоматериалы Shutterstock
Способы поддержания нормальной температуры тела
Определив, какая температура тела должна быть у двухмесячного ребенка, родителям стоит задуматься о создании комфортной среды для ее поддержания. Почему это нужно? Прежде всего, для здоровья малыша, создания ему комфортной атмосферы для сна, отдыха и развития.
Простые условия, которые нужно соблюдать:
- В комнате, где спит младенец, не должно быть сквозняков. Воздух прогревается до 20-24 градусов;
- В зависимости от сезона и времени года, на грудного малыша одевают на 1 слой больше или меньше одежды, чем в тех же условиях будет одет взрослый;
- Для прогулок на свежем воздухе обязательно подбирается правильная одежда. Голову грудничка прикрывают шапочкой, так как большая часть тепла теряется именно через голову;
- Для определения комнатной температуры подойдет обычный или электронный термометр. Так родителям будет легче ориентироваться;
- Определить, достаточно ли малышу тепла, можно, просто прикоснувшись к его затылку. Если он прохладный, ребенка следует утеплить.
Не менее важно заботиться о том, чтобы малышу не было слишком жарко. Перегрев переносится новорожденными гораздо тяжелее холода
Основные внешние признаки нормальной температуры тела у малыша – это розовый цвет кожи, активное поведение, нормальные питание и сон.
Способы, как предупредить перегрев ребенка:
- Соответствующая погоде одежда;
- Обильное питье;
- В жаркие дни следует ограждать малыша от воздействия прямых солнечных лучей;
- Головка ребенка должна быть прикрытой;
- Не следует оставлять ребенка без присмотра, спящего в коляске или машине. Это опасно, может привести к непоправимым последствиям.
Причины кандидоза во рту
Специалисты утверждают, что носителем грибков Candida могут быть и здоровые люди. Данные микроорганизмы имеются примерно у половины людей на Земле, при этом человеческий организм способен на мирное сосуществование с грибками. Но в случае нарушения химического баланса или снижения иммунитета начинается развитие кандидоза (молочницы) во рту.
Специалисты выделяют следующие факторы активизации грибков и развития кандидоза рта:
- Иммунодефицит, ослабленная иммунная система, недостаток иммунных клеток;
- Наличие сопутствующих недугов, туберкулеза, ВИЧ-инфекции, заболеваний желудочно-кишечного тракта и надпочечников. Зачастую кандидоз слизистой оболочки рта у взрослых считается одним из первых признаков сахарного диабета;
- Прием медикаментов, угнетающих работу иммунной системы, например, цитостатических и кортикостероидных препаратов;
- Долговременные курсы антибиотического лечения. Антибиотики при длительном применении вызывают нарушение нормальной микрофлоры организма, изменяют соотношение в ней микроорганизмов. При этом грибки, не подверженные влиянию антибиотиков, начинают активное размножение в условиях отсутствия конкурентов;
- Лучевая терапия, проводимая для пациентов со злокачественными опухолями;
- Дисбактериоз, недостаток витаминов C, PP и группы B. Синтезируются в человеческом организме бактериальными микроорганизмами;
- Алкоголизм, наркомания. Снижают иммунитет и разрушают баланс в организме;
- Небольшие травмы слизистой оболочки полости рта. Возникают при наличии зубных повреждений или при неправильном прикусе;
- Прием средств оральной контрацепции. Вызывает нарушение гормонального фона, формирует идеальные условия для появления грибковой инфекции;
- Ношение зубных протезов. Это касается случаев, когда протезы наносят травмы слизистой оболочке рта либо неправильно подогнаны. Протезы из акрила способны вызвать аллергию, что позволяет грибку проникать в клеточные структуры.
Кандидоз полости рта взрослых или детей может передавать от зараженного человека другим людям, например, во время родов, когда грибки, обитающие во влагалище женщины, передаются ее ребенку. Данный недуг способен распространяться путем поцелуев и половых контактов, при пользовании нескольких человек одной зубной щеткой, общей посудой и столовыми приборами. Не исключается заражение людей от животных, например, во время игры с котенком или щенком.
ВАЖНО: Для лечения кандидоза во рту необходимо обратиться к врачу-пародонтологу (специалисту по мягким тканям полости рта) или стоматологу. При поражении грибком слизистых оболочек и внутренних органов в процесс лечения включается такие специалисты, как инфекционист и миколог
Норма температуры в 2 месяца
Нормальным считается показатель температуры у новорожденного ребёнка в пределах 37,0-37,3℃. При этом, такие цифры считаются нормой вплоть до 3 месяцев, так как система терморегуляции ещё не наладила свою работу. Известны случаи, когда термометр показывает значения и до 38℃, при этом, такие дети остаются полностью здоровыми и чувствуют себя хорошо.
В связи с тем, что крошечному организму необходимо некоторое время для того, чтобы адаптироваться к новым условиям вне организма матери, показатель градусника может как колебаться в пределах стандарта, так и достигать некоторых повышений.
При этом, нельзя не учесть тот факт, что цифры на измерительном приборе полностью зависят от способа измерения.
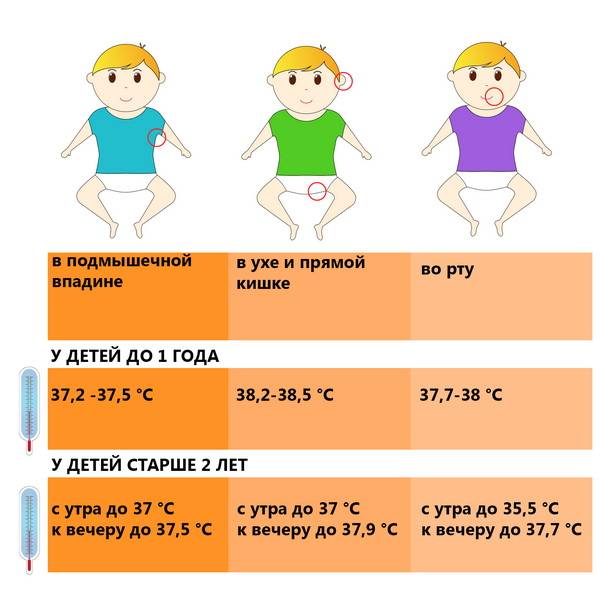
| Локация замера | Норма температуры |
|---|---|
| Помещение градусника в ротовую полость | 36,6-37,3℃ |
| Помещение в подмышку | 36,0-37,3℃ |
| Помещение градусника в анальное отверстие | 36,8-37,5℃ |
Чаще всего родители прибегают к измерению посредством помещения градусника в подмышечную впадину, но для получения точных измерений таким способом следует учитывать несколько правил:
- младенец должен находиться в нормальном состоянии покоя, возможно, даже спать;
- родители должны контролировать положение, в котором находится ребёнок. Идеальным считается, когда малыш лежит на боку;
- стоит выбрать оптимальное время для измерения. Нельзя производить процедуру после перегревания или переохлаждения новорожденного, после приёма пищи (из груди матери), иначе температурный показатель будет неверным;
- измерения проводят в течение нескольких минут – наилучшим временем считается 5-7-минутная процедура.
Из указанного следует, что если у Вашего ребёнка в первые 2 месяца жизни фиксируется температурный показатель в диапазоне 36,6-37,5℃, полностью здоровы. Такие значения не являются обязательным признаком какого-либо заболевания ребёнка. Однако, всегда нужно быть внимательными к любым перегревам и переохлаждениям младенца, новорожденный должен ощущать себя комфортно.
Что скрывается под диагнозом «аденоиды у детей»?
В отдельных случаях лимфоидная ткань начинает разрастаться и превращается из барьера для бактерий в очаг хронической инфекции. Такое состояние врачи называют «аденоидит» или «аденоидные вегетации». Это достаточно серьезный диагноз, требующий своевременной и квалифицированной медицинской помощи.
Чаще всего аденоиды проявляют себя у детей в возрасте от трех до семи лет, однако, в целом возрастной диапазон несколько шире – от года до пятнадцати лет. У взрослых это заболевание практически не встречается – с возрастом происходит инволюция (уменьшение в размерах) самой миндалины.
Как появляются аденоиды в носу?
Современные врачи склонны считать, что аденоиды у детей разрастаются по следующим причинам:
- Перенесенные ОРЗ или вирусные респираторные заболевания. Слабый иммунитет или отсутствие своевременного лечения создают предпосылки для распространения инфекции в носовые пазухи и нижние дыхательные пути. Слизистая отекает и дренаж жидкости практически прекращается. Застой лимфы в миндалине способствует ее увеличению в размерах, что еще более затрудняет циркуляцию воздуха и слизистого отделяемого. Образуется порочный круг, вызывающий аденоидит.
- Заболевания аллергической природы. В этом случае все происходит по аналогичной схеме, только отек слизистой вызывают аллергены, а не бактерии и вирусы.
Важным фактором, значительно усугубляющим течение заболевания, является наследственность. Генетически обусловленное строение и расположение носоглоточной миндалины может благоприятствовать развитию в ней воспалительных процессов.
Как распознать аденоиды у детей?
Основным симптомом, указывающим на наличие патологии, является постоянно открытый рот. Это происходит потому, что из-за аденоидов не дышит нос, и ребенок принимает вынужденное положение. Особенно это становится заметно во время сна.
При длительном течении заболевания у ребенка может развиться отит и тугоухость из-за нарушения эластичности барабанной перепонки. Это происходит вследствие нарушения оттока слизи из носовых пазух, которые сообщаются со слуховым аппаратом.
Косвенными симптомами аденоидов являются беспричинный кашель в отсутствие признаков бронхита и начинающиеся нервные расстройства, полностью проходящие после эффективного устранения причины.
Легкая простуда или хронические аденоиды – как разобраться?
Врачи выделяют 3 степени аденоидов, лечение каждой из которых требует особого подхода.
- Аденоиды 1 степени – затрудненное носовое дыхание наблюдается только ночью. Днем ребенок активен, не кашляет, не жалуется на боль в ушах или не испытывает иного дискомфорта, связанного с проблемой.
- Аденоиды 2 степени – дыхание через нос практически не осуществляется ни днем, ни ночью. Ребенок храпит и часто болеет ангинами, фарингитами, тонзиллитами и другими заболеваниями, связанными с постоянным попаданием холодного воздуха, вирусов и бактерий непосредственно в глотку.
- Аденоиды 3 степени – миндалина разрастается до критических размеров, полностью перекрывая воздушные ходы. К постоянным простудам присоединяются симптомы неврологического характера.
Чем опасны аденоиды в носу?
У детей, страдающих разрастанием носоглоточной миндалины, чаще отмечаются:
- тонзиллиты;
- фарингиты;
- отиты;
- бронхиты;
- неврологические нарушения, связанные с повышением нервозности, невозможностью сосредоточиться и ухудшением концентрации внимания. Отсутствие своевременной, а главное, адекватной терапии может привести к тому, что ребенок начнет отставать в развитии от своих сверстников.
Лечим аденоиды самостоятельно – рецепты народных средств
См. такжеЛечение ЛОР-заболеванийЛечение аденоидовЛазерное удаление аденоидов – редукцияЛазерная редукция аденоидов
Народная медицина рекомендует в качестве лечения промывания носовых ходов, закапывание натуральных капель и ингаляции. Для этого чаще всего используются:
- зверобой, мята, цикламен;
- эфирные масла хвойных растений;
- слабые растворы пряных специй;
- растворы морской соли.
Из всех перечисленных средств лечения аденоидов у детей врачи рекомендуют к использованию только растворы соли, однако, и они применяются не для непосредственно лечения, а для промывания носовых ходов с целью улучшить дренаж.
К сожалению, ни один из народных рецептов не в состоянии уменьшить размеры миндалины, которая мешает нормальной циркуляции воздуха. Применение домашних средств возможно лишь на стадии легкой простуды в качестве вспомогательной терапии и обязательно после консультации с врачом. Родителям также стоит запомнить, что чем меньше возраст ребенка, тем быстрее необходимо обращаться за квалифицированной медицинской помощью.
Красные щеки у ребенка — причины
Возможные причины появления румянца на щеках включают:
Инфекционная эритема
Инфекционную эритему зачастую называют пятой болезнью, поскольку она является пятой из шести описанных распространенных вирусных экзантем детского возраста. Вирус, известный как парвовирус В19, вызывает инфекцию. Некоторые называют это состояние «синдромом пощечины», поскольку сопровождается покраснением щеки. У некоторых детей позже появляется сыпь на груди или шее. Другие симптомы похожи на ОРВИ, такие как насморк или лихорадка, которые зачастую появляются через несколько дней после высыпания. Инфекционная эритема обычно проходит сама по себе, проявляясь незначительными симптомами. У некоторых взрослых и ослабленных людей это состояние может вызвать серьезные симптомы, такие как боль в суставах, которая длится неделями.
Сыпь при прорезывании зубов
Прорезывание зубов иногда вызывает красную сыпь на щеках и подбородке. Это происходит, когда ребенок пускает слюни, которые высыхают на коже, вызывая покраснение, раздражение и потрескивание. Сыпь обычно безвредна, но сильные высыпания могут кровоточить, увеличивая риск инфицирования. Родители могут снизить риск появления сыпи при прорезывании зубов, вытирая слюни со щек и лица ребенка и нанеся мягкий увлажняющий крем.
Потрескавшаяся кожа
Сухая, раздраженная кожа от сухого воздуха или сильного холода может казаться красной. Потрескавшаяся кожа похожа на сыпь при прорезывании зубов. Участки кожи, соприкасающиеся с холодным воздухом, такие как щеки и губы, более подвержены обветриванию. Дети с экземой или сухой кожей более склонны к покраснению. Потрескавшаяся кожа может быть зудящей и болезненной, но это не опасно. Нанесение увлажняющего крема на пораженные участки может помочь.
Экзема
Экзема проявляется сухостью и покраснением кожи, но это не просто сухая кожа. Это состояние представляет собой сложное расстройство, которое вызывает воспаление кожи. Воспаление кожи иногда развивается в ответ на определенные триггеры, такие как раздражающее мыло или пища. Экзема на щеках может выглядеть как красные или чешуйчатые пятна. У детей также может развиться экзема на других частях тела. Тяжелая форма экземы может выглядеть очень сухой и даже кровоточить. Это состояние также увеличивает риск развития кожных инфекций.
Инфекции кожи
Попадание патогенов в кожу сопровождается инфекцией. Это обычно происходит при повреждении, например, от царапины, травмы или сухости кожи, которая трескается. Иногда кожная инфекция может появиться без причины. Один из видов кожной инфекции – флегмона, которая поражает глубокие слои кожи, сопровождаясь покраснением и отеком. Иногда по мере распространения сыпи появляются красные полосы. Инфекция может появиться на обеих щеках, но более вероятна, поражается одна щека.
Причины отклонений от нормы
Нарушения в процессах терморегуляции у детей до года жизни признак не только инфекционного или простудного заболевания.
Повышенная температура
Высокие показатели зависят от физиологических особенностей малыша, его возраста и внешних факторов.
Даже прием пищи для маленького ребенка это расход энергии и как следствие повышение температуры
Частыми причинами отклонений от нормы являются:
- Незрелая система терморегуляции – у младенцев возрастом до месяца температура достигает 37,7, в первый месяц жизни и два последующие 37-37,5;
- Приём пищи – это труд для малыша и чем меньше ребёнок, тем больше энергии тратиться. Часто во время еды повышается температура тела, особенно у ребёнка на грудном вскармливании. Грудничок прикладывает максимум усилий во время сосания груди.
- Перегрев – чрезмерное кутанье младенца в жаркую погоду или в тёплом помещении приводит к тому, что тепловой обмен затрудняется и грудничок перегревается. Чаще всего страдают детки до месяца жизни, с 1 до 4 месяцев.
- Вакцинация – подавляющая часть прививок вызывает повышение градусов от 37,5 до 38 и выше.
- Прорезывание зубов – во время роста резцов, клыков и моляров показатели термометра выше 37,0. В отдельных случаях возможно повышение до 38-39 градусов. В это время наблюдается насморк с прозрачными соплями, повышенное слюноотделение, но нередко прорезывание протекает без соплей. Высокая температура держится не более 3 суток.
Недостаток питья в жаркую погоду и при активном отдыхе также стимулируют чрезмерное образование тепла в организме.
Помимо внешних фактов, на центры терморегуляции влияют патологические состояния организма:
Запоры могут приводить к повышению температуры
- хронические запоры;
- простудные заболевания – протекают с кашлем, выделениями из носа, ухудшением общего самочувствия;
- кишечные инфекции;
- детские болезни – корь, паротит, краснуха, скарлатина, ротавирус;
- воспалительные процессы в носоглотке, ушах, глазах.
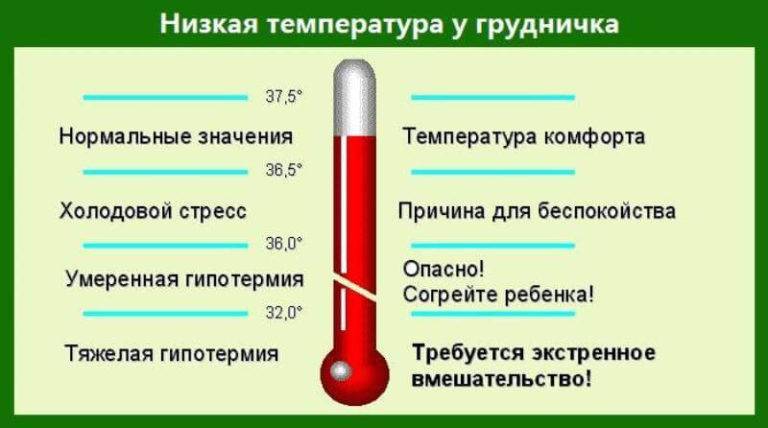
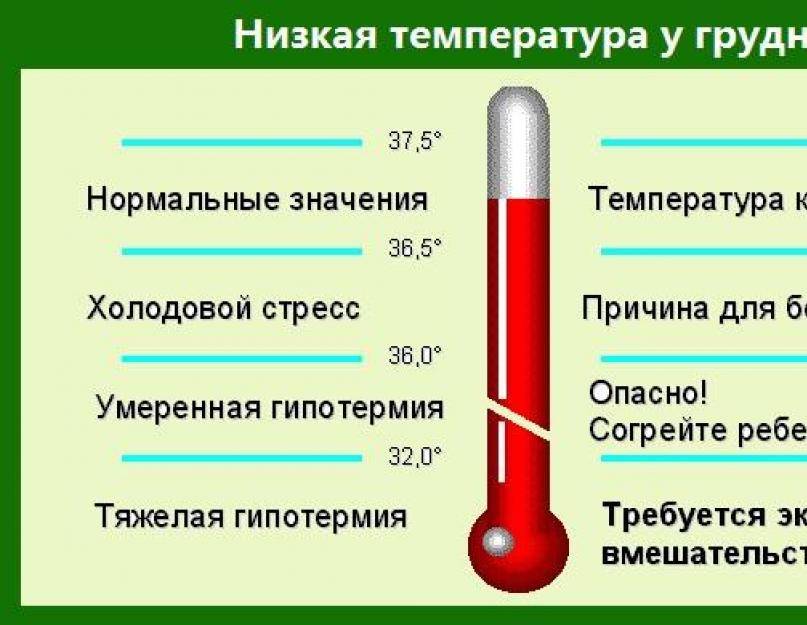
Пониженная температура тела
Нормальная температура должна быть не меньше 36 градусов. Отклонения от этой нормы бывают по следующим причинам:
- транзиторное снижение градусов – происходит в первые часы после рождения;
- несовершенство системы терморегуляции – наблюдается как у месячного, двухмесячного, так и у трёхмесячного младенца;
- переохлаждение – длительное пребывание детей на холоде ведёт к замедлению образования тепла в организме;
- перенесённые инфекционные болезни – обычно температура падает вследствие искусственного её понижения жаропонижающими лекарствами;
- время сна, пробуждение – когда ребёнок спит, его температура тела самая низкая, поэтому не стоит проводить манипуляцию по измерению в период сна или сразу по пробуждению;
- передозировка сосудосуживающими каплями от насморка.
Переохлаждение является причиной понижения температуры, что тоже не является нормальным
Вызвать понижение температуры тела способны вирусные заболевания. Показатели ниже 36 градусов держаться до 4 суток, сопровождаясь сонливостью и вялостью грудничка.
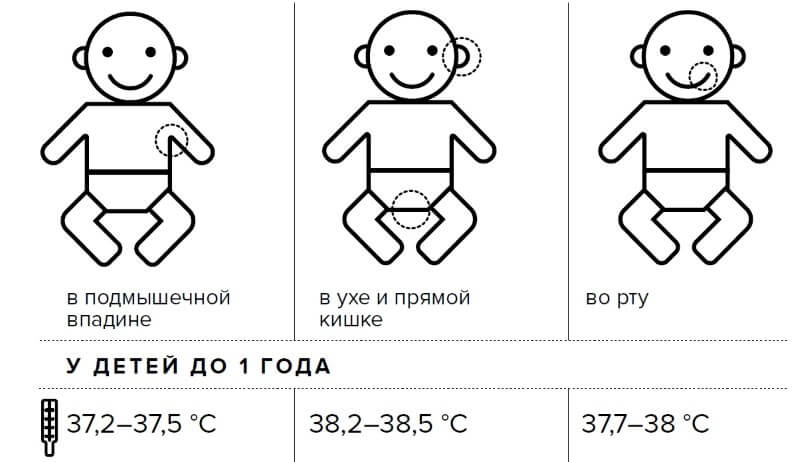
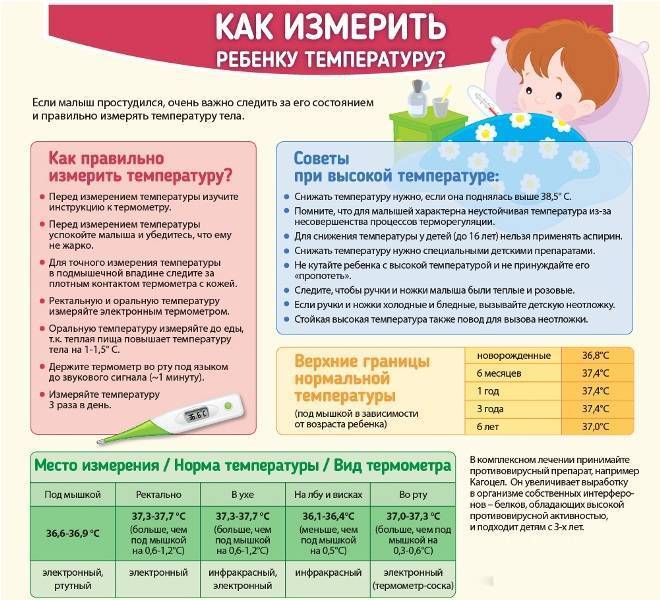
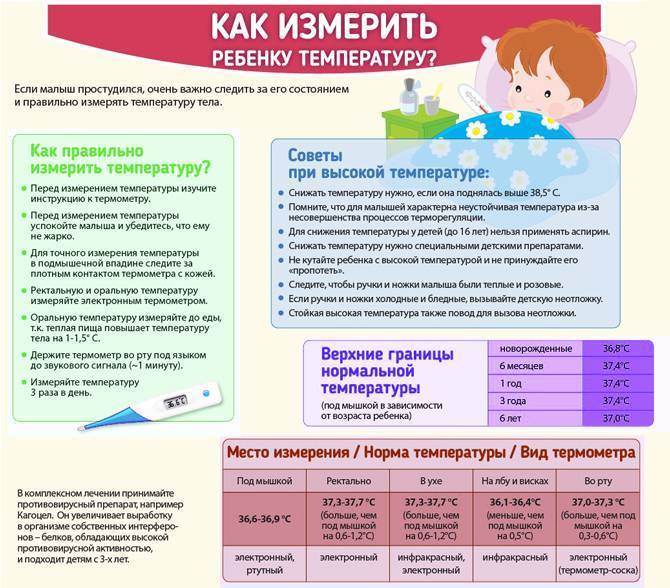
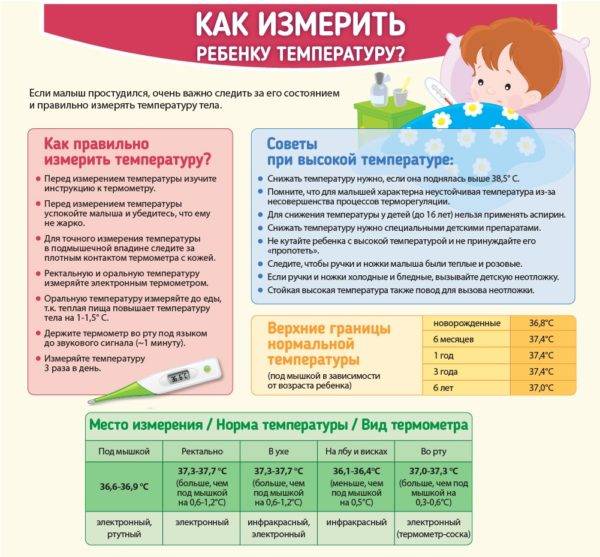
Как мерить температуру грудничку при использовании различных видов термометров?
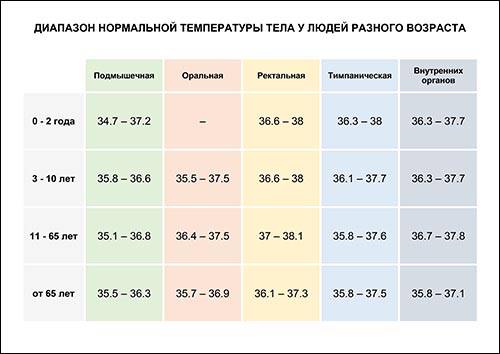
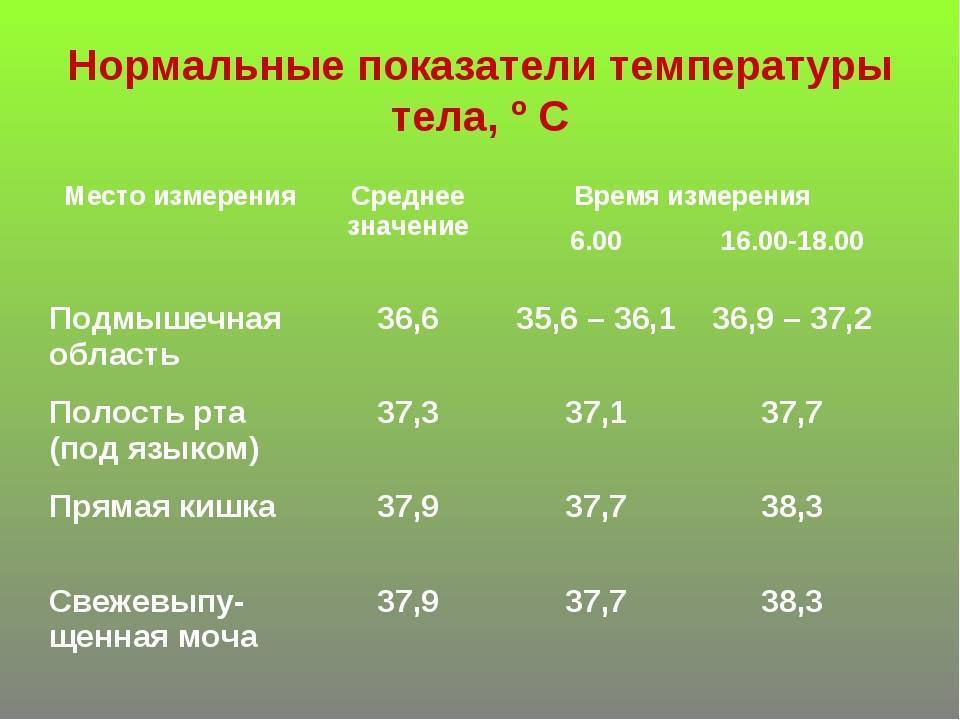
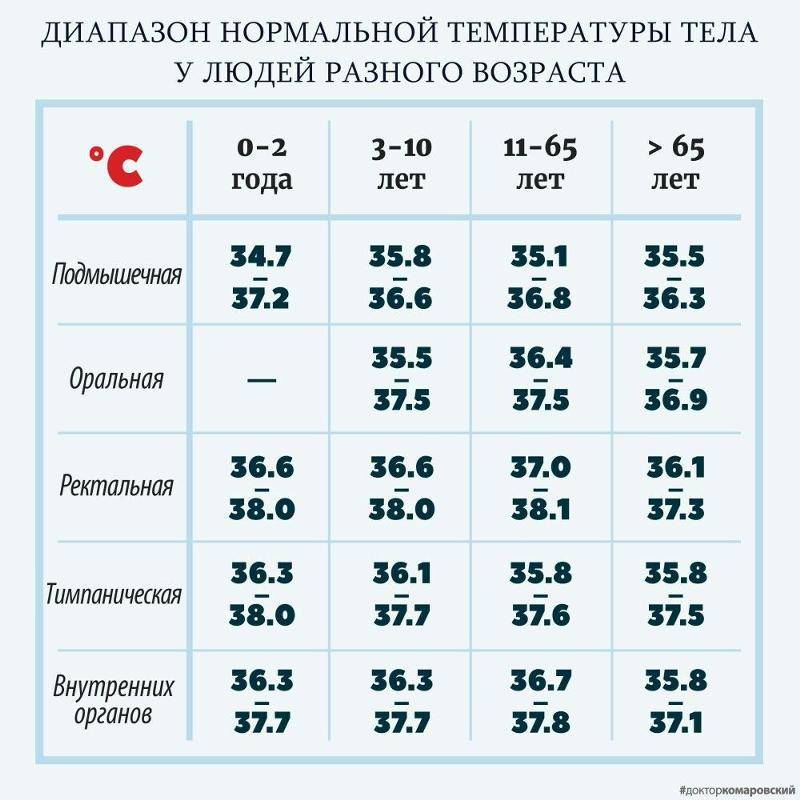
Нормальной подмышечной температурой принято считать температуру 35,8-37,3 градуса по Цельсию. Кожа в подмышке при измерении должна быть сухой. Нельзя измерять температуру, если на коже есть покраснение или высыпания. Нужно плотно прижимать вставленный подмышку градусник. Измерять аксиллярную температуру можно, пользуясь ртутным термометром и электронным.
Оральная температура в норме составляет 35,5-37,5 градусов по Цельсию. Измерить температуру грудничку в полости рта можно, используя ртутный и электронный термометры.
Уже рассказывалось о том, что измерять температуру, используя ртутный градусник, небезопасно у детей. Этот способ требует довольно долгого измерения и пристального внимания взрослых.
Электронным термометром пользоваться довольно просто и безопасно. Измерение температуры не требует много времени, достаточно 1-3 минут. В процессе измерения мама должна контролировать, чтобы ребенок не выталкивал градусник язычком. На сегодняшний день выпускают модель термометра в виде соски, что очень удобно, если ваш кроха сосет соску.
Нельзя измерять температуру в полости рта сразу после кормления малыша и при стоматите, результаты будут неточными.
Температура в прямой кишке (ректальная) в норме составляет 36,6-38,0 градусов. Для ее измерения малыша кладут животом на коленки, при этом ножки малыша должны свисать. Смазанный вазелином наконечник вводят малышу в анальное отверстие. Температуру нужно измерять не меньше 5 минут. Измерение ректальной температуры вызывает дискомфорт (неприятные ощущения) у малыша и страх у мамы сделать, что-нибудь неправильно. Поэтому этим способом чаще всего пользуются в стационаре. Ректальную температуру можно определить, используя ртутный и электронный градусники.
Нормальная температура в ухе у ребенка — 35,8-38,0 градусов по Цельсию. Ушную температуру измеряют инфракрасным термометром. Все инфракрасные термометры — это дорогое удовольствие. Погрешность их измерений колеблется в пределах 0,1-1,0 градус. Ушные термометры требуют использования одноразовых накладок. Однако они способны быстро (за несколько секунд) измерить температуру, безопасны и удобны для применения.
Ушные термометры не рекомендуют использовать при воспалении уха (отит). Они показывают завышенный результат в больном ухе за счет воспаления.
Нормальная лобная температура 35,5-37,5 градусов. Ее можно измерить, используя инфракрасный термометр. Для удобства в поездке хорошо подходят термополоски. Их крепят на лоб ребенка и получают результат через 10-15 секунд. Термополоски не стоит покупать в качестве домашнего термометра, они быстро изнашиваются и имеют большую погрешность.
Бесконтактное измерение температуры — это ее определение на расстоянии от 4 до 15 см от малыша. Оно предоставляет возможность мерить температуру, даже не дотрагиваясь до ребенка. Бесконтактные термометры удобны для определения температуры в момент сна. Как и все инфракрасные термометры, быстро измеряют и легки в использовании, но имеют погрешность измерения и высокую стоимость.
Норма температуры у грудничка до года
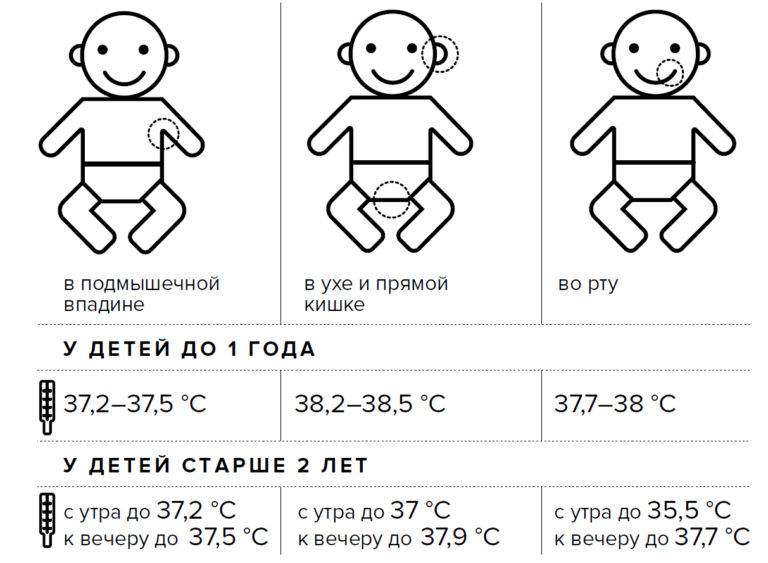
Молодые родители хотят знать, какая температура считается нормальной для их младенца. Этот показатель зависит от многих факторов, одним из которых является возраст. Например, показатели нормальной температуры у трехмесячного ребенка будут отличаться от тех, которые считаются нормой для годовалого. Кроме того, каждая часть тела имеет свою температуру.
Различают 2 понятия: температура ядра и периферии. Под ядром подразумеваются внутренние органы с хорошим кровоснабжением, там могут быть показатели до 38°C. Периферия – это конечности, у которых температура может подниматься до 27°C.
Нормальные показатели в тех местах, где принято измерять температуру, могут быть следующими:
- подмышечная впадина – 36,6…37,4°C;
- полость рта – 36,7…37,3°C;
- прямая кишка – 36,8…38,1°C.
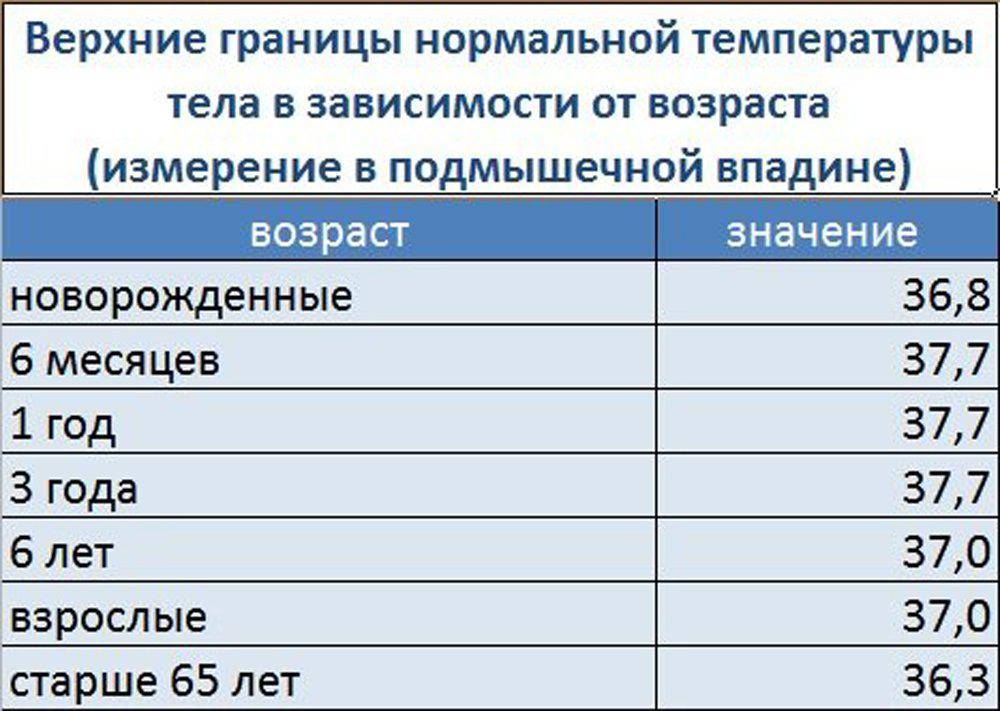
Поскольку у месячного ребенка температура должна быть минимум 37°С, а например 8-месячного ребенка – 36,6°С, стоит рассмотреть подробную таблицу колебаний температурных показателей у грудничков до года:
| Возраст | Показатели, в °С |
| 1 месяц | 37…37,7 |
| 2 месяца | 36,9…37,5 |
| 3 месяца | 36,8…37,6 |
| 4 месяца | 36,7…37,6 |
| 5 месяцев | 36,6…37,6 |
| 6 месяцев | 36,6…37,6 С |
| 7 месяцев | 36,6…37,5 |
| 8 месяцев | 36,6…37,5 |
| 9 месяцев | 36,6…37,4 |
| 10 месяцев | 36,6…37,2 |
| 11 месяцев | 36,6…37 |
| 1 год | 36,6…36,9 |
Чтобы температура грудничка была в пределах нормы, следует придерживаться простых правил:
- Температура в комнате, где находится младенец, должна быть в пределах +20…+24°C. Для контроля показателей стоит повесить над манежем термометр. Если ребенок родился недоношенным, или он простужен, температура воздуха должна быть выше. В жаркое время показатели могут быть немного ниже +18°С.
- Не следует кутать грудничка. Одежда должна «дышать».
- Во время прогулки голова младенца должна быть прикрыта. Большая часть тепла уходит из этой части тела.
- Определить, жарко или холодно грудничку, можно по его состоянию. Цвет кожных покровов (красный или мраморный), тактильные ощущения (наличие потовых выделений или холодные руки), появление икоты или «гусиной» кожи.
В жаркое время следует больше давать младенцу пить, чтобы исключить обезвоживание, которое приводит к перегреву.
Как измерить температуру новорожденному
Большинство мамочек предпочитает делать замеры через подмышечную впадину. Чтобы показания были максимально точными, следует соблюдать следующие правила:
- Замеры делаются, когда ребенок спокоен, не плачет;
- Лучше всего померить температуру, пока малыш крепко спит;
- Перед тем, как вставлять градусник, его протирают влажной салфеткой;
- Максимально удобная поза для замера показателя в подмышечной впадине – когда ребенок лежит на боку;
- Время удержания термометра зависит от его типа. Ртутный держат в соприкосновении с телом не менее 5-ти минут;
- Не делаются замеры после прогулки, еды или купания – показатели не будут соответствовать действительности. Лучше подождать полчаса;
- Также не стоит мерить температуру, если ребенок плачет или только что успокоился – данные окажутся завышенными.
Правила для проведения замеров ректальным способом:
- Используется специальный детский градусник с мягким наконечником;
- Кончик смазывается кремом;
- Ребенка укладывают на бочок, ножки сгибаются в коленках;
- Градусник вставляется и выводится аккуратно.
Обратите внимание! Если ребенок отказывается засыпать, а померить температуру нужно, маме следует взять малыша на руки, постараться успокоить, погладить по головке
Возможные причины жара
Как мы выяснили выше, температура у двухмесячного ребенка должна находиться в пределах от 36, 6 и до включительно 37, 4 градусов
Именно данные параметры не указывают на болезненное состояние младенца, но родителям важно убедиться, что новорожденный не перегревается и чувствует себя комфортно
Если же температура тела у грудничка в 2 месяца становится выше указанной нормы, то причины подобных изменений могут заключаться в следующем:
- На ребенке тугая пеленка, или же он одет в одежду, которая никак не соответствует реальным погодным условиям.
- Нормальная температура у 2-х месячного ребенка может резко повысится, если он длительное время находился на солнце.
- Питьевой режим у малыша нарушен. Это одна из главных причин, почему норма температуры тела может резко меняться. Если в организм малыша поступает мало жидкости, то у него плохо функционирует потоотделение, что нарушает процесс естественного охлаждения кожи.
- Запор у 2х месячного малыша способен вызвать смену температурного режима.
- Сильное перевозбуждение, которое часто бывает вызвано активными играми, длительным плачем, криком или непрерывным смехом, может спровоцировать повышение нормы температуры для двухмесячного ребенка.
- У некоторых малышей прорезывание зубов начинается достаточно рано и уже в 2-х месячном возрасте у ребенка могут напухать десна. Подобный дискомфорт в организме провоцирует повышение температурных режимов.
Все вышеуказанные причины провоцируют повышение температурных режимов до 37, 7 градусов. Если малыш подавлен и пассивен, то необходимо облегчить его физиологическое состояние (снять теплую одежду, дать попить кипяченой воды и т
п.) В случае с прорезыванием зубов важно стабилизировать общее самочувствие малыша. Для ликвидации дискомфорта при прорезывании зубов можно использовать обезболивающие гели, они не только снимут неприятные ощущения во рту у ребенка, но и поспособствуют, что станет у ребенка температура 37, то есть нормальной
Если у новорожденного достигает температура 38 градусов, то это может стать признаком инфекционного или простудного заболевания. Провокаторами лихорадки могут стать следующие заболевания новорожденного:
- инфекции – корь, паротит, краснуха и т. п.;
- респираторные процессы (грипп, ОРЗ, ОРВИ);
- кишечные инфекции;
- воспалительный процесс органов дыхания или мочевыделительной системы;
- заболевания нервной центральной системы;
- нарушения гормонального фона;
- травма;
- опухолевый процесс.
Как правильно измерить температуру тела новорожденному?
Чаще всего родители предпочитают мерить температуру тела ребенку в подмышечных впадинах. Чтобы получить верный результат, необходимо соблюдать важные правила:
Ребенок при измерениях соответствующих показателей должен быть спокоен.
Идеальное время для измерения – это, когда малыш крепко спит.
Важно помнить, что нормальная температура у грудничка может меняться в зависимости от влияния внешних факторов. К примеру, если новорожденный замерз, то, соответственно, итоговые результаты температурных режимов у него будут заниженными
И наоборот, если малыша слишком тепло укутали, то родителям не стоит удивляться, если соответствующие показатели станут завышенными.
Идеальная поза для измерения температуры тела – малыш лежит на боку, градусник находится между ручкой и телом.
Сколько держать термометр? В зависимости от вида градусника длительность соприкосновения его с телом может быть различной. Обычным ртутным термометром температуру необходимо измерять не менее 5-ти мин.
Что делать перед прививкой
1. Если ребенок здоров и прививается по Национальному календарю, то за неделю до наступления возраста 3-месяцев его надо показать врачу-неврологу, сделать общий анализ крови и мочи. В дальнейшем консультации и лабораторные обследования назначаются индивидуально при необходимости.
2. Если у малыша есть любое хроническое заболевание, то надо заранее обсудить со своим педиатром тактику проведения вакцинации и особенности подготовки к ней. Например, при атопическом диатезе потребуется прием антигистаминного препарата за 3 дня до прививки и в течение 3-5 дней после нее, гипоаллергенная диета. При гидроцефальном синдроме на такой же период назначается лекарственное средство, предупреждающее отек головного мозга, при судорогах в анамнезе – противосудорожный препарат. Если ребенку требуется постоянное лечение, заменять лекарства или начинать прием новых, даже витаминов, перед прививкой не рекомендуется.
3. Уточнить у педиатра, какой именно вакцинный препарат будет вводиться малышу. Изучить его состав, чтобы не допустить аллергической реакции на какой-нибудь из компонентов (чаще всего это белок куриного яйца, антибиотики определенной группы, дрожжи пекарские).
4. Ребенок за неделю до планируемой даты вакцинации не должен болеть острыми вирусными или бактериальными инфекциями. Это касается не только ОРВИ, но и, например, цистита, энтероколита, панариция, гнойничковой сыпи на коже, стоматита.
5. За 2 дня до прививки надо максимально ограничить контакты ребенка, чтобы исключить возможность его заражения. Для этого потребуется не ходить с ним в гости, в места массового скопления людей, не заходить в детский сад или к педиатру в то время, когда идет прием больных малышей, и не принимать самим гостей, особенно с детьми.
6. За 3 дня до вакцинации кормить кроху только привычными для него продуктами. Не вводить новые прикормы, ограничить сладости и экзотические фрукты. Если младенец на грудном вскармливании, этих рекомендаций надо придерживаться его матери.
7. Проверить, чтобы в домашней аптечке был сироп ибупрофена и свечи парацетамола в возрастной дозировке и с хорошим сроком годности.