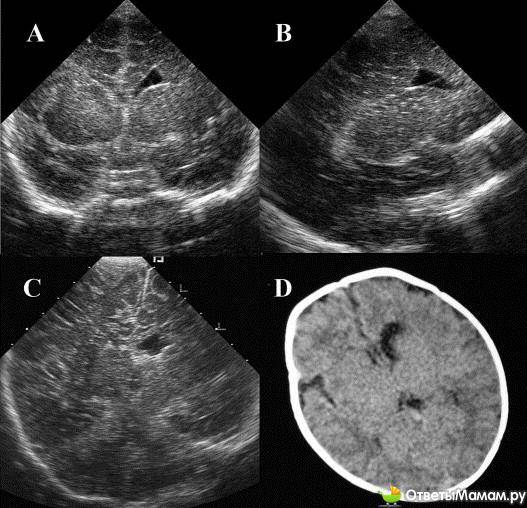
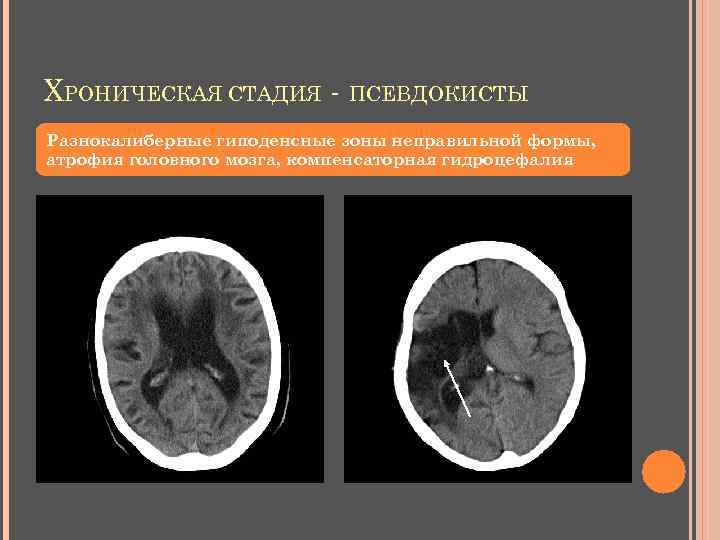
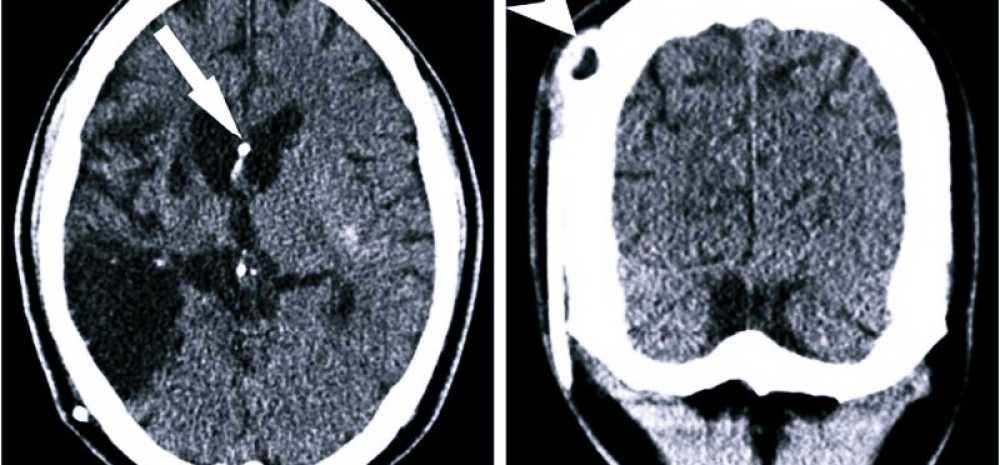
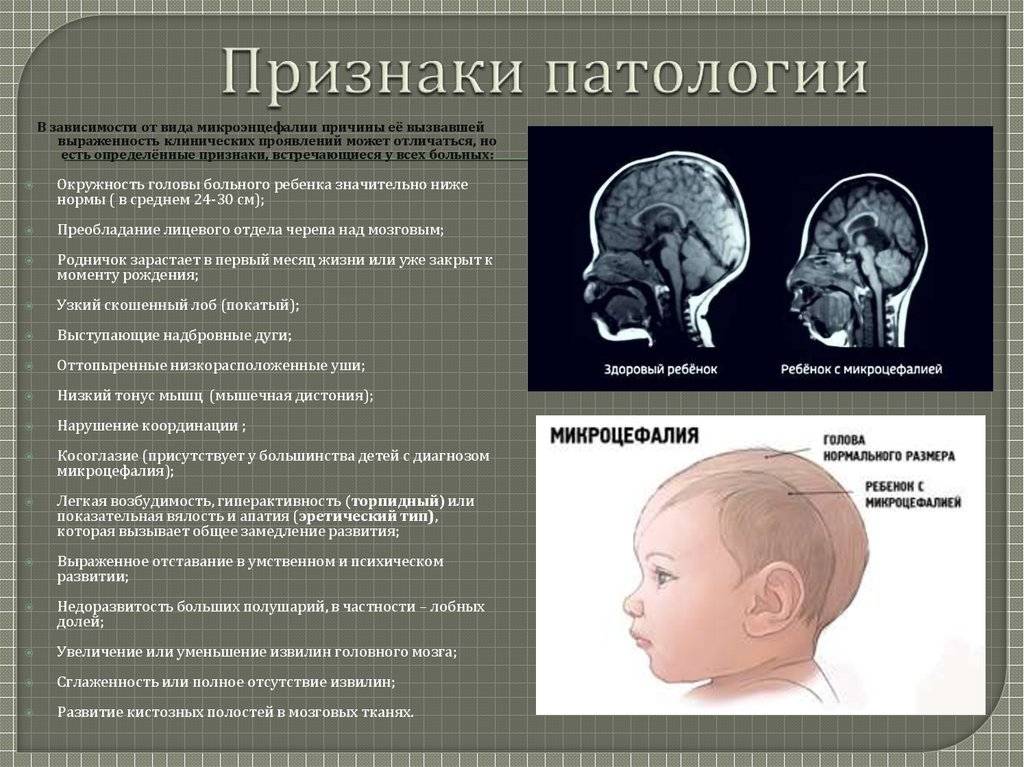
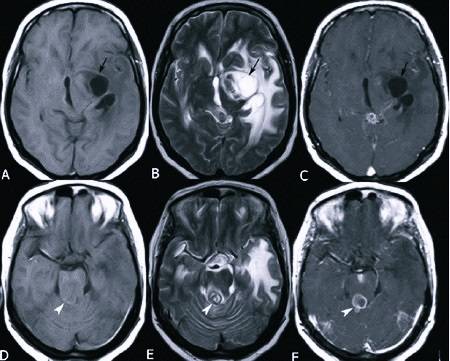
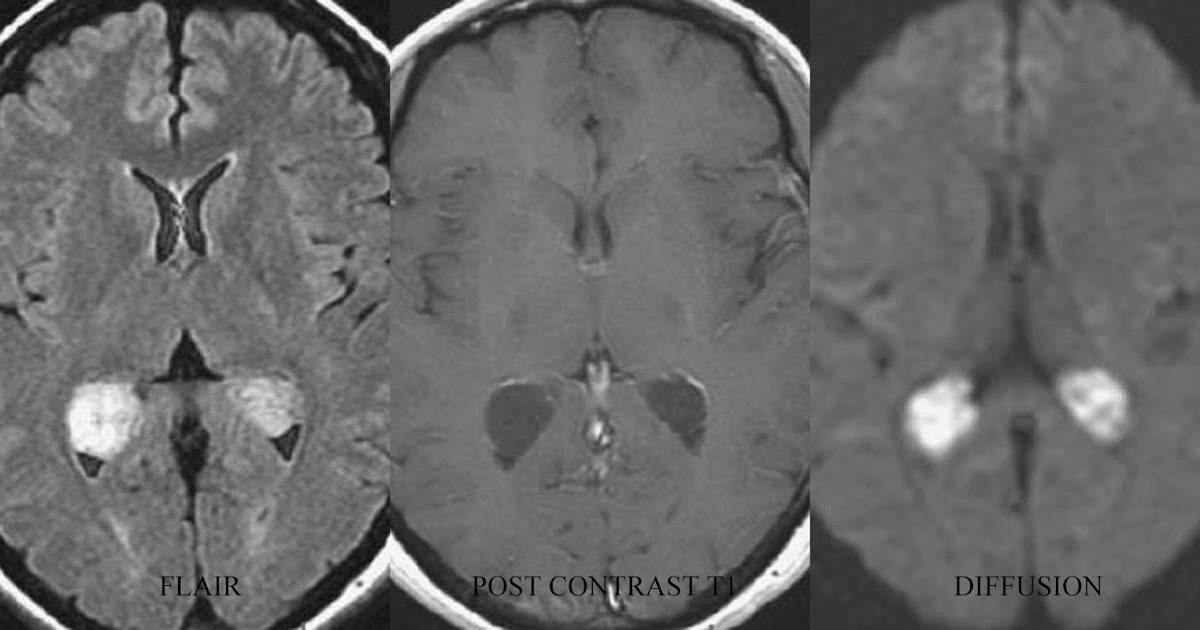
Ишемический и геморрагический инсульт
Два основных вида ОНМК. В некоторых случаях пациенту диагностируют инфаркт мозга смешанного типа с признаками ишемического и геморрагического инсульта.
Геморрагический инсульт
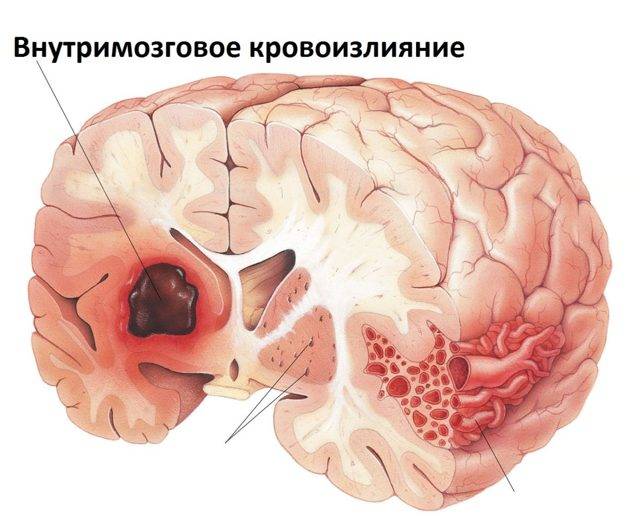
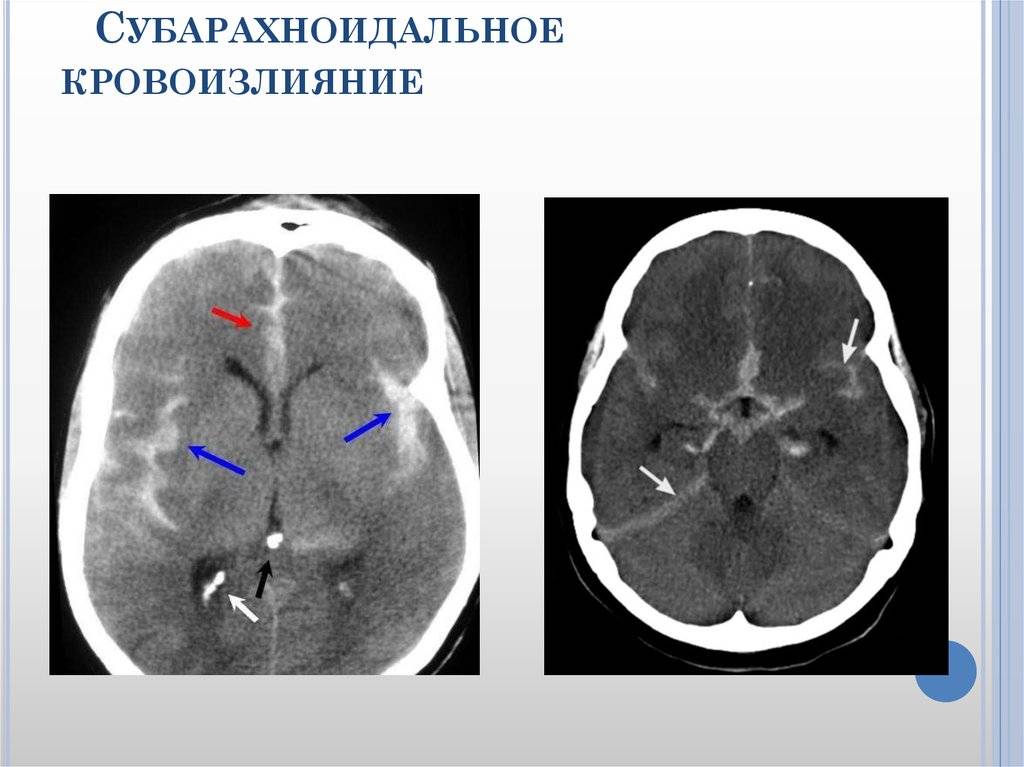
Геморрагический инсульт диагностируют, когда произошел разрыв кровеносных сосудов (преимущественно в области аневризм), что привело к субарахноидальному кровоизлиянию в мозг, геморрагическому пропитыванию вещества мозга, образованию гематом.
К главным причинам геморрагического инсульта относится артериальная гипертензия и разрыв аневризм интракраниальных сосудов.
Ишемический инсульт
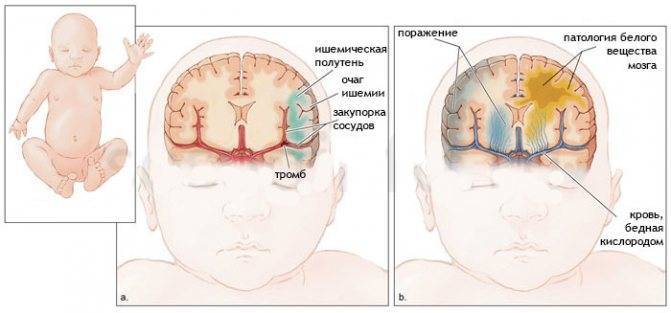
Ишемический инсульт развивается из-за критического сужения (закупорки) сосуда головного мозга. В результате клетки мозга не получают кислород и питательные вещества вместе с током крови. Из-за этого клетки голодают и отмирают.
К главным причинам ишемического инсульта относится тромбоз артерий с выраженными признаками атеросклероза с формированием холестериновых бляшек, отложением солей кальция и разрастанием соединительной ткани. В первую очередь патологические изменения затрагивают брахиоцефальные артерии.
К отягчающим обстоятельствам, приближающим вероятность инсульта относятся:
- Возраст старше 50 лет;
- Транзиторные ишемические атаки в анамнезе;
- Некоторые сердечно-сосудистые заболевания (гипертония, инфаркт миокарда);
- Сахарный диабет;
- Некоторые заболевания, не связанные с сердечно-сосудистой системой и ЦНС (лейкемия, расслоение артерий);
- Наследственность;
- Курение;
- Злоупотребление алкоголем;
- Интоксикация организма;
- Систематическое отсутствие сна, отдыха, стресс, повышенные нагрузки;
- Неправильное питание (много холестерина в рационе);
- Гиподинамия.
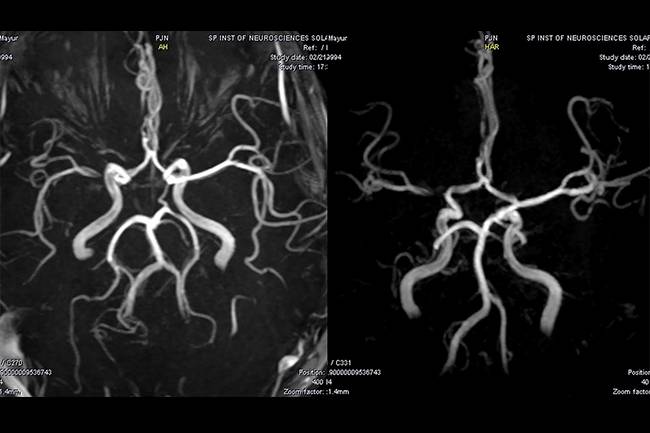
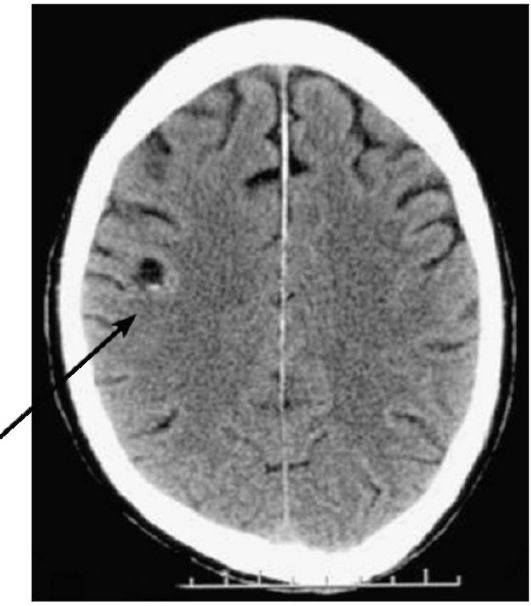
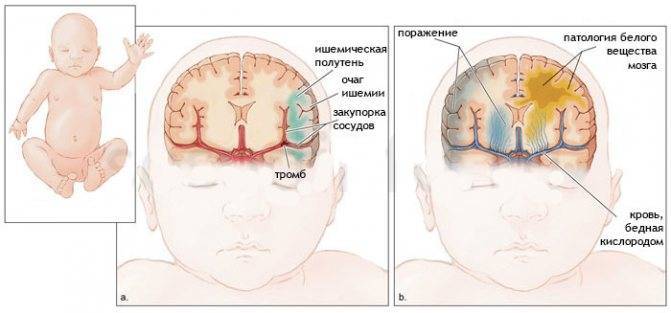
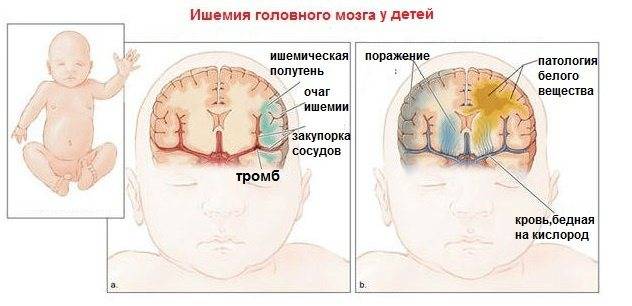
Со стороны разница во внешних проявлениях ишемического и геморрагического инсульта практически отсутствует, и в этом заключается проблема. КТ головного мозга при геморрагическом инсульте лучше проходить сразу после проявления признаков ОНМК. Как правило, пациента на скорой сразу госпитализируют в больницу, оснащенную аппаратами КТ или МРТ. Кровоизлияние в мозг, отеки и гематомы врач-рентгенолог увидит сразу.
Но если пациенту с ишемическим инфарктом головного мозга сразу или в первые часы проведут сканирование, то врач не увидит ничего. Первые признаки ишемического инсульта на КТ проявляются только через 4-5 часов.
Хотя ишемический и геморрагический инсульт начинаются преимущественно из-за проблем с сосудами, однако относятся к заболеваниям ЦНС.
Причины появления
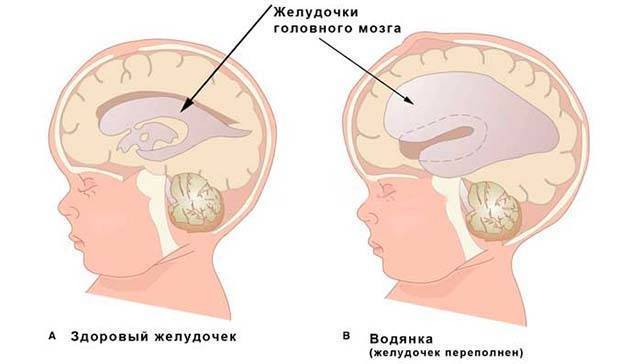
Псевдокиста головного мозга у новорожденных представлена полостью в мозговом веществе, которая содержит в себе жидкость. Чаще всего наполняет кисту ликвор. Псевдокисты головного мозга у новорожденных появляются как следствие воздействия следующих факторов:
- недостаточность кислорода в процессе родовой деятельности;
- гематомы в голове;
- недостаток питательных веществ, спровоцировавший проблемы кровоснабжения в церебральных сосудах;
- родовые травмы новорожденный.
Наиболее опасным новообразованием признана субэпиндемальная опухоль – она обычно возникает как следствие травмы малыша в процессе родовой деятельности. Иногда ее появление обусловлено осложнениями в течение внутриутробного развития, но никогда такое новообразование не бывает генетически обусловленным. Преимущественно появляется в период роста в материнском организме, но факторы ее обострения возникают при рождении.
Для лечения псевдокист в голове у новорожденного в медицине нет специальных методик. Проводится лишь общая симптоматическая терапия для восстановления мозгового кровообращения крохи. Все это время ребенку нужно наблюдаться у специалиста-невропатолога.
В ходе поддерживающих мер обычно новообразование рассасывается, а если этого не произошло, его квалифицируют как истинное и ставят малышу соответствующий диагноз. Врачи все время наблюдают маленького пациента и берут на учет по заболеванию.

Обнаружение кисты у новорожденных, будь оно ложное или истинное, не оказывает влияния на дальнейшее развитие. В процессе роста человека дефект не провоцирует негативных проявлений, а ухудшения состояния регистрируются в среднем в 2-3% случаев.
Методы лечения ликворной кисты
Самые частые показания к хирургическому лечению кисты: слишком быстро растет, является причиной эпиприступов, вызывает неврологический дефицит, киста мешает ребенку развиваться.
Основной, самый безопасный и эффективный на сегодня метод лечения ликворной кисты – фенестрация. То есть рассечение стенок кисты для сообщения между кистой и другими ликворными пространствами, где в норме эта скопившаяся жидкость находится.
Возможна установка стента (катетера), соединяющего полость кисты и желудочков. Бывает, что операция оказывается неэффективной и вынуждает применить другой способ лечения – шунтирование.
Шунтирующая операция (сегодня практически не используется как первичный метод лечения), хотя и позволяет быстро уменьшить размеры кисты, но создает пожизненную зависимость от шунтирующей системы. Если можно избежать этого метода, нейрохирурги стараются его избежать.
Однако при лечении детей раннего возраста (до двух лет), а также при лечении кист, которые были осложнены кровоизлиянием, шунтирующие операции бывают неизбежны.
В целом, операции по лечению кисты имеют невысокий риск осложнений в руках опытных врачей. Такая операция предполагает госпитализацию всего на три-четыре дня и несколько последующих консультаций у хирурга. Отклонения от этого правила случаются лишь в 10% случаев.
Чаще всего в такой ситуации применяется эндоскопическая операция, но в части случаев правильнее является открытый микрохирургический доступ. Непосвященный человек разницы после операции не увидит, размер доступа в полость мозга будет одинаковый
В данном случае для пациента не так важно, каким именно инструментом делается эта операция. Важно сделать так, чтобы пациенту стало лучше
Терапия
Основным выбором в терапии заболевания является хирургическое закрытие ОАП.Методики закрытия ОАП развиваются начиная с первого сообщения наложения лигатуры Gross и Hubbard в 1939 году. Приоритет в закрытии ОАП отдается малоинвазивным, транскатетерным методикам, начало которым положили работы Portsmann и Ivalon в 1967 году. Результаты транскатетерной обструкции ОАП превосходные. Общая частота закрытия при длительном наблюдении превышает 90-95% в большинстве исследований . Даже когда сохраняется маленькое остаточное шунтирование, полная обструкция может быть достигнута в дальнейшем размещением дополнительного устройства . Серьезные осложнения транскатетерного закрытия ОАП являются редкими. Самое частое осложнение – эмболизация окклюдером, что относительно часто наблюдалось в ранних исследованиях. Другие потенциально важные осложнения – турбуленция потока в проксимальной части левой легочной артерии или нисходящей аорте от выпирающего устройства, гемолиз при высокоскоростном резидуальном шунтировании, тромбоз бедренной артерии или вены, связанный с сосудистой инфекцией. Хирургические операции с наложением лигатуры или разделением ОАП остаются терапией выбора для очень больших протоков. Редко большой проток по типу аортолегочного окна может иметь недостаточную длину, чтобы разместить лигатуру, поэтому соответствующим хирургическим вмешательством является наложение заплаты . Общая частота эффективности хирургического закрытия в опубликованных отчетах располагаются от 94 до 100%, с 0-2%-ной смертностью . Серьезные осложнения включают кровотечение, пневмоторакс, инфекцию и, редко, наложение лигатуры на левую легочную артерию или аорту .
Считается, что закрытие ОАП показано у любого ребенка или взрослого, у которого развивается симптоматика в результате шунтирования. У бессимптомных пациентов с существенным шунтированием слева направо, сопровождающегося увеличением левых отделов, закрытие протока показано, чтобы снизить риск последующих осложнений . У пациентов с синдромом Эйзенменгера после закрытия протока может наблюдаться ухудшение гемодинамики в результате утраты сброса крови справа налево и еще большего повышения давления в легочной артерии, что сопровождается снижением сердечного выброса и нарастанием правожелудочковой недостаточности.
Профилактика инфекционного эндокардита рекомендуется у всех лиц с функционирующим протоком, а также у лиц с остаточным, послеоперационным шунтированием .
В отношении тактики ведения немых протоков существует определенный разброс во мнениях. Некоторые авторы предлагают считать немой ОАП вариантом нормального физиологического развития, так же, как, тривиальную митральную регургитацию, которая не требует никакой терапии . С другой стороны, описаны случаи инфекционного эндартериита немого протока , поэтому таким пациентам может быть предложена не только профилактика инфекционного эндокардита, но и транскатетерное закрытие, особенно у молодых людей .
Таким образом, при общем благоприятном прогнозе тактика дальнейшего ведения больных с немым ОАП остается не совсем ясной, что требует дальнейшего обобщения данных результатов наблюдения, а возможно, и проведения крупномасштабного исследования .
Литература
1. И.Н. Митина, Ю.И. Бондарев. Неинвазивная ультразвуковая диагностика врожденных пороков сердца. Атлас. М. Видар-М. 2004.
2. Х. Фейгенбаум. Эхокардиография. 5-е издание. М. Видар. 1999.
3. Н. Шиллер, М.А. Осипов. Клиническая эхокардиография. Второе издание. М. Практика. 2005.
4. Caplin J.L. Small ductus arteriosus. Heart 1993; 70;98.
5. Deanfield J., Thaulow E., Warnes C., et al. The Task Force on the Management of Grown Up Congenital Heart Disease of the European Society of Cardiology. Eur Heart J 2003; V24 (N11): 1035-1084.
6. Houston A.B., Gnanapragasam J.P., Lim M.K., et al. Doppler ultrasound and the silent ductus arteriosus. Heart 1991; 65; 97-99.
7. Houston A., Hillis S., Lilley S., et al. Echocardiography in adult congenital heart disease. Heart 1998; 80 (Suppl 1): S12-S26.
8. Parthenakis F.I., Kanakaraki M.K., Vardas P.E. Silent patent ductus arteriosus endarteritis. Heart 2000; 84:619.
9. Schneider D.J., Moore J.W. Patent Ductus Arteriosus. Circulation 2006; 114:1873-1882.
Причины и факторы развития панкреатита
- Неправильное питание. Поджелудочная железа относится к пищеварительной системе, поэтому чувствительна к неправильному питанию. Злоупотребление острой, жирной, жареной пищей вызывает повышенную выработку желчи и панкреатических ферментов. Усиленное поступление желчи в 12-перстную кишку становится причиной обратного заброса ферментов в поджелудочную железу, развивается билиарный панкреатит.
- Злоупотребление алкоголем.
- Желчекаменная болезнь, калькулезный холецистит. Выход протока поджелудочной железы находится прямо напротив фатерова сосочка — выхода общего желчного протока (холедоха). Это напрямую связывает билиарный панкреатит с заболеваниями желчевыводящих путей.
- Травмы. Воспаление поджелудочной железы может развиться на фоне травмы или повреждения (например, вследствие хирургического вмешательства).
- Вирусные или бактериальные инфекции. Воспалительный процесс может быть спровоцирован бактериальной инфекцией (кампилобактериями, микоплазмой, др.) или вирусами (Коксаки, гепатита, свинки, др.).
- Прием лекарственных препаратов. Поджелудочная железа чувствительна к приему гормональных препаратов (кортикостероидов, эстрогенов), а также ряда других лекарственных средств.
- Гастрит, гастродуоденит. Повышенная концентрация соляной кислоты в желудке стимулирует выработку ферментов поджелудочной железы и может спровоцировать их раннее созревание с развитием воспалительного процесса. Воспаление желудка (гастрит) зачастую сочетается с дуоденитом — воспалением 12-перстной кишки, из которой оно может распространиться на поджелудочную железу.
- Гельминтоз. Гельминты — это паразиты, которые выделяют в процессе жизнедеятельности токсины, способные спровоцировать воспаление.
- Эндокринные заболевания. Поскольку поджелудочная железа относится не только к пищеварительной, но также к эндокринной системе, ее воспаление бывает вызвано гормональными сбоями.
В 40% случаев острый панкреатит бывает связан с алкоголизмом, в 20% случаев — с болезнями желчевыводящих путей (желчекаменной болезнью, холециститом), в остальных 40% случаев — с другими причинами.
Ядерная желтуха
Ядерная желтуха является синдромом, который возникает на фоне острой билирубиновой энцефалопатии, и вызывает необратимое повреждение мозга.
Ядерная желтуха развивается у разных детей при разном уровне билирубина, но обычно цифры непрямого билирубина в крови должны превышать 400 мкмоль/л, чтобы билирубин начал пропитывать ядра мозга. При физиологической желтухе уровень непрямого билирубина обычно составляет от 100 до 200 мкмоль/л – если при этом цифры не нарастают день ото дня, такой уровень билирубина не требует активного лечения и безопасен. Норма непрямого билирубина у детей и взрослых (кроме периода новорожденности) не выше 20 мкмоль/л.
Последствия ядерной желтухи:
- Непроизвольные и неконтролируемые движения (атетоидный церебральный паралич)
- Неподвижный взгляд вверх
- Потеря слуха
- Неправильное развитие зубной эмали
Подготовка к визиту врача
Уровень билирубина в крови новорожденного ребенка, как правило, достигает пика в возрасте от трех до семи дней
Поэтому важно, чтобы Ваш врач наблюдал ребенка в эти дни.
После выписки из роддома, врач или медсестра будут контролировать уровень желтухи по внешнему виду и сопутствующим симптомам, и при подозрении на опасный уровень билирубина – назначат биохимический анализ крови.
Если у вашего ребенка есть желтуха, врач будет оценивать риск тяжелой желтухи и ее осложнений по следующим критериям:
- Уровень билирубина в крови на данный момент
- Наличие недоношенности у ребенка
- Аппетит ребенка, уровень лактации у матери
- Возраст ребенка
- Наличие кефалогематомы или других синяков
- Наличие тяжелой желтухи в анамнезе у старшего брата или сестры ребенка
Исходя из этих факторов, Ваш врач запланирует оптимальную кратность осмотров ребенка, чтобы не пропустить выраженное нарастание степени желтухи.
Во время осмотра ребенка, врач, скорее всего, будет задавать Вам следующие вопросы:
- Насколько хорошо Ваш ребенок сосет?
- Ваш ребенок получает грудное или искусственное вскармливание?
- Как часто он прикладывается к груди, как долго сосет?
- Как часто он мочит пеленки? (частота мочеиспусканий?)
- Как часто он пачкает пеленки (частота дефекаций?)
- Через какие промежутки времени он просыпается для следующего кормления? Он делает это сам, или Вам приходится его будить?
- Не кажется ли Вам ваш ребенок больным, или чрезмерно вялым?
- Температура тела ребенка является стабильной?
- Эта желтуха является опасной? Указывает ли она на другое заболевание?
- Нужны ли моему ребенку дополнительные анализы?
- Есть ли необходимость в лечении желтухи?
- Требуется ли моему ребенку госпитализация?
- Когда вы планируете осмотреть ребенка в следующий раз?
- Можете ли вы порекомендовать мне печатные материалы или сайты о желтухе и правильном вскармливании младенца?
- Мне следует внести какие-либо изменения в процесс кормления ребенка?
Не стесняйтесь задавать вопросы врачу.
Лечение
Лечение арахноидальной кисты при отсутствии симптомов и прогрессирования заболевания, как правило, не проводится. Пациент должен находиться под наблюдением врача с целью своевременного выявления неблагоприятного течения болезни.
При стремительном увеличении размеров опухоли, появлении выраженной симптоматики заболевания может быть назначено хирургическое лечение.
Методы, используемые для удаления новообразования, включают в себя радикальные хирургические вмешательства, при которых проводится трепанация черепа и последующее удаление опухоли. Следует отметить, что при использовании данного метода лечения арахноидальной кисты существует риск травматизации.
Удаление опухоли может быть осуществлено методом шунтирования, при котором с помощью дренажной трубки обеспечивается отток её содержимого. При использовании данного метода существует вероятность инфицирования.
Эндоскопическое удаление проводится путём прокалывания новообразования и откачивания внутриполостной жидкости. Травматизация при использовании такого метода минимальна, однако при некоторых типах образований он не применяется.
Почему в поджелудочной железе возникают псевдокисты?
Чаще всего причиной становится воспалительный процесс и нарушение проходимости протоков поджелудочной железы.
В 75–85% случаев псевдокистам предшествует панкреатит, связанный с чрезмерным употреблением алкоголя, желчнокаменной болезнью или другими причинами. Значительно реже к патологии приводят тупые и проникающие травмы живота. Иногда причины возникновения псевдокист неизвестны, поэтому они называются идиопатическими.
Немного цифр и фактов:
- Псевдокисты поджелудочной железы бывают единичными и множественными. Множественные встречаются в 15% случаев — чаще всего у людей, страдающих алкоголизмом.
- Размер псевдокист может составлять от 2 до 30 см.
- В 2/3 случаев эти образования появляются в хвосте поджелудочной железы, в 1/3 случаев — в головке.
- В целом причины развития псевдокист те же, что и для панкреатита.
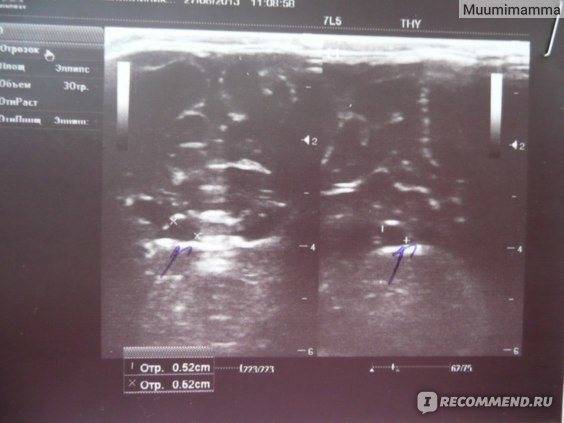
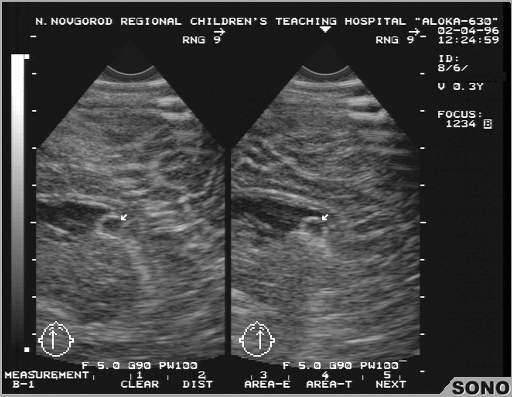
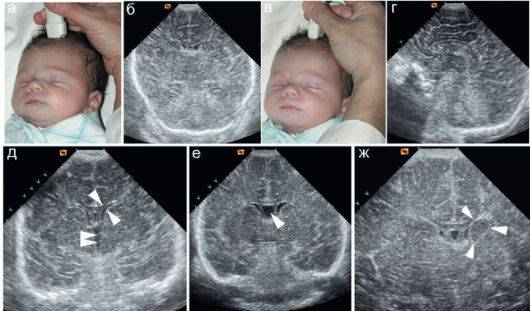
УЗИ тазобедренных суставов (ТБС) у новорожденных
Этот вид исследования проводится всем детям месячного возраста с целью диагностики дисплазии и врожденного вывиха тазобедренного сустава. Огромное значение приобретает своевременное проведение исследования не позднее, чем через три месяца после появления малыша на свет.
pixabay.com  / 
Современное оборудование и квалифицированные врачи позволяют выявить многие распространенные патологии на раннем сроке. Никакой особой подготовки к процедуре не требуется. Сам метод ультразвуковой диагностики абсолютно безопасен и не доставляет дискомфорта малышу. На комплексное обследование у родителей уйдет не более получаса. Не забывайте вовремя проходить всех специалистов, чтобы лишний раз убедиться, что ваш кроха здоров.
Почему возникает болезнь?
Острый панкреатит занимает третье место среди болезней ЖКТ, требующих экстренной госпитализации и неотложного хирургического лечения (после аппендицита и холецистита). Этим заболеванием чаще страдают мужчины.
Он имеет два пика заболеваемости. Первый приходится на 40 лет, второй — на 70 лет. Первый связан с употреблением алкоголя, второй (билиарный) — с желчекаменной болезнью.
Непосредственные причины развития острого панкреатита бывают разными, но суть заболевания во всех случаях одна — это самопереваривание поджелудочной железы.
Этот орган вырабатывает сильные ферменты, которые выводятся в 12-перстную кишку в «недозревшем» виде. В 12-перстной кишке и тонком кишечнике они дозревают, входят в полную силу и активно переваривают жиры и белки.
Это защитный механизм, созданный природой для сохранения поджелудочной железы. В силу разных факторов он блокируется.
Это может быть ранняя активизация и преждевременное созревание ферментов, когда они становятся агрессивными до того, как покинут место своего образования.
Или это может быть блокировка панкреатического сока при желчекаменной болезни, дискинезии желчевыводящих путей (билиарный панкреатит). В этом случае желчь поступает в 12-перстную кишку в виде резких выбросов. Это может стать причиной обратного заброса панкреатического сока и самопереваривания поджелудочной железы.
Застой или ранняя активация ферментов приводит к тому, что поджелудочная железа начинает переваривать сама себя.
Самопереваривание поджелудочной железы вызывает воспаление, некроз тканей и разрушение островков Лангерганса (это может стать причиной развития сахарного диабета).
До тех пор, пока воспалительный процесс развивается без присоединения инфекции, он остается асептическим. С присоединением инфекции ситуация резко усугубляется. Заболевание переходит в гнойную форму.
Первая диспансеризация
Рождение ребенка — одно из самых счастливых и волнительных событий в жизни. Своим появлением на свет маленький человек приносит в семью не только огромную радость, но и новые хлопоты. Пожалуй, единственным моментом, который омрачает безоблачное родительское счастье, становится беспокойство о его здоровье. Молодые мамы и папы волнуются, все ли они делают правильно, не навредят ли те или иные действия малышу. Развеять первые сомнения помогает патронажная медсестра или педиатр, которые навещают кроху в первые недели после возвращения из роддома. Они следят за общим развитием малыша, учат родителей основным навыкам по уходу за ним, контролируют процесс заживления пупочной ранки, помогают наладить грудное вскармливание, если мама что-то делает не так.
К возрасту четырех недель родители чувствуют себя намного увереннее, а кроха уже достаточно окреп для первого «выхода в свет», то есть визита в детскую поликлинику. На приеме педиатр проведет контрольное взвешивание, измерит рост и оценит общее состояние грудничка, после чего даст направление на обследование узкими специалистами. Первый скрининг включает в себя осмотр невролога, офтальмолога, детского хирурга и стоматолога. Кроме того, в обязательную программу входит сразу несколько видов ультразвукового исследования. Остановимся подробнее на каждом из них и передаем слово эксперту.
pixabay.com  / 
Терапия
Воздействовать на опухоль до достижения первого года жизни не рекомендуют. В это время за малышом устанавливают активное наблюдение. В большинстве случаев уже к концу грудничкового периода псевдокисты головного мозга у новорожденных не обнаруживаются.
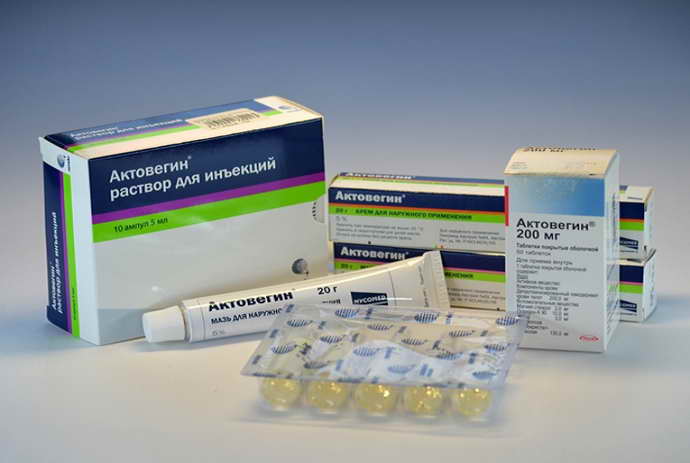
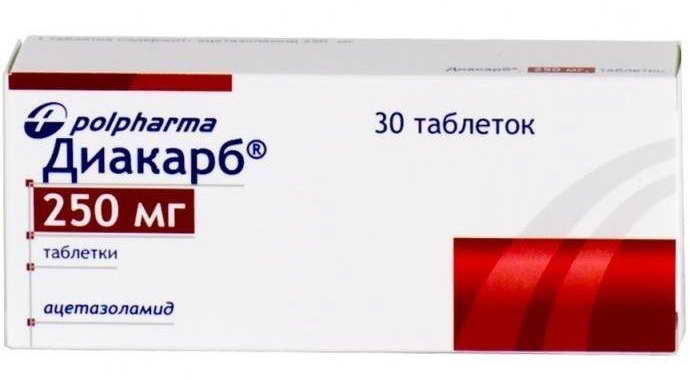
С целью улучшения мозгового кровообращения врач-невропатолог посоветует принимать Актовегин. Полезным будет Диакарб для снижения давление на мозговое вещество, но принимать его следует строго по показаниям, чтобы не привести к обезвоживанию.
С целью улучшения состояния здоровья малыша показана мануальная терапия – она способствует гармоничному и правильному развитию нервно-рефлекторной системы.
Если псевдокисту головного мозга у новорожденного не удалось вылечить, значит, у малыша присутствует истинное образование. Тогда врач назначит еще одно обследование и будет выяснять причину появления кисты, ее влияние на работу нервной системы. При необходимости назначают противосудорожные средства. Переживать в таком случае не стоит – исход для пациентов положительный.
Причины и лечение псевдокисты в голове у новорожденного
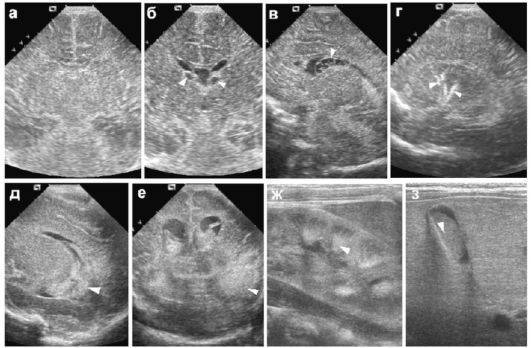
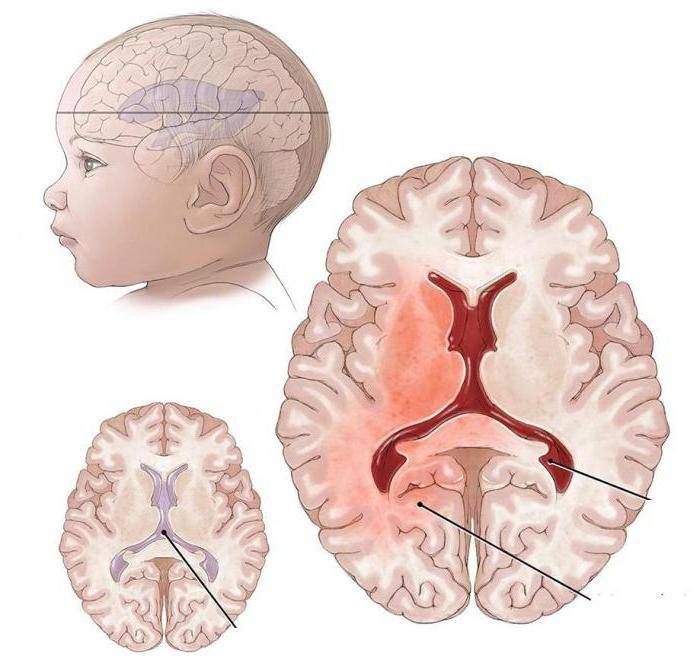
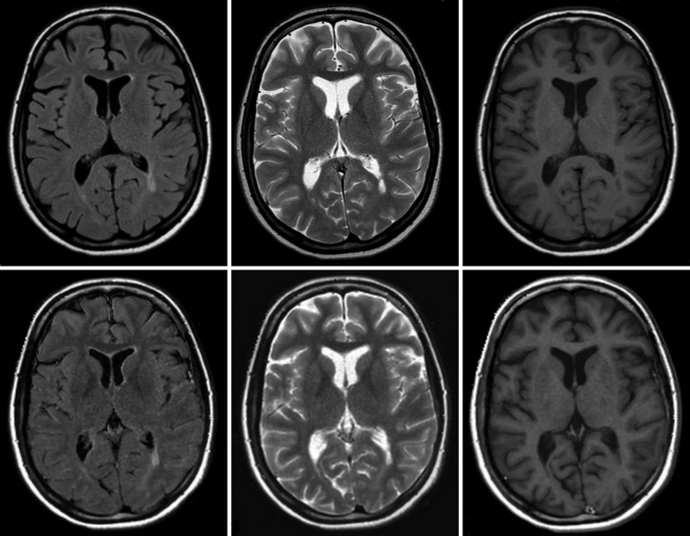
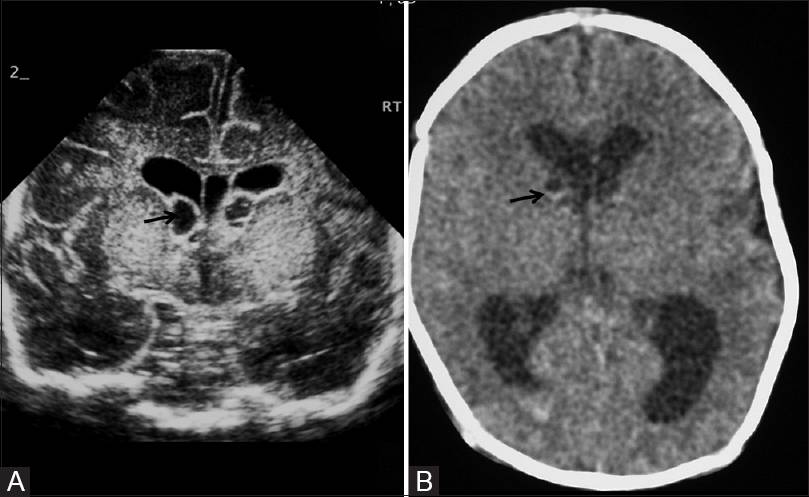
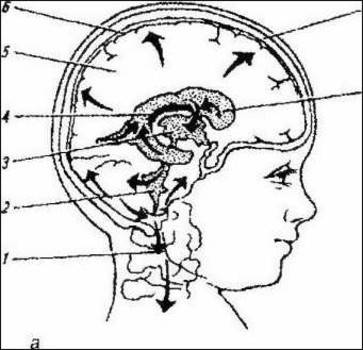
Псевдокиста головного мозга у новорожденных — это небольшое круглое образование кистозного характера, в котором содержится спинномозговая жидкость. Псевдокисты локализуются на границе головки хвостатого ядра и зрительного бугра, в области тел боковых желудочков полушарий или рядом с боковыми углами передних роговых частей больших полушарий. Почему появляется образование?
Катализаторы возникновения
Псевдокиста у младенцев образуется под воздействием различных факторов. Однако в большинстве случаев причиной появления выступают нарушения во время дородового развития плода.
Причины образования псевдокисты:
- недостаток кислорода;
- кровоизлияния в мозг;
- дефицит макро- и микроэлементов, который приводит к нарушению кровообращения$
- инфекции, которые перенесла женщина, будучи беременной.
Самым опасным образованием считается субэпендимальная псевдокиста, которая образуется вследствие кровоизлияния или травмы при родах.
Как вылечить псевдокисту?
При нормальных размерах образования лечить младенцев с таким диагнозом нецелесообразно, так как в большинстве случаев они самостоятельно рассасываются в 1-й год жизни. Псевдообразование никак не влияет на физическое, умственное и эмоциональное состояние ребенка.
Детей, у которых обнаружена псевдокиста, ставят на учет к неврологу, который проконтролирует рост образования и назначит подходящее лечение. В большинстве случаев при таком диагнозе назначаются препараты, направленные на улучшение кровообращения в мозге и антигипоксанты, такие как Милдронат, Мексидол.
Гиперактивным детям назначаются препараты Пантогам, Глицин. Чтобы улучшить состояние нервно-рефлекторного и опорно-двигательного аппарата, больным назначают массаж. Процедуру проводят квалифицированные массажисты при отсутствии противопоказаний.
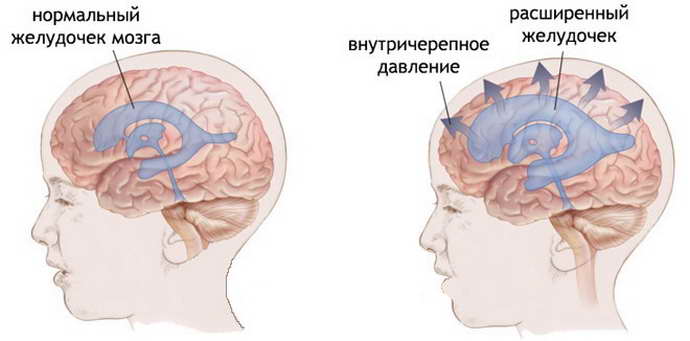
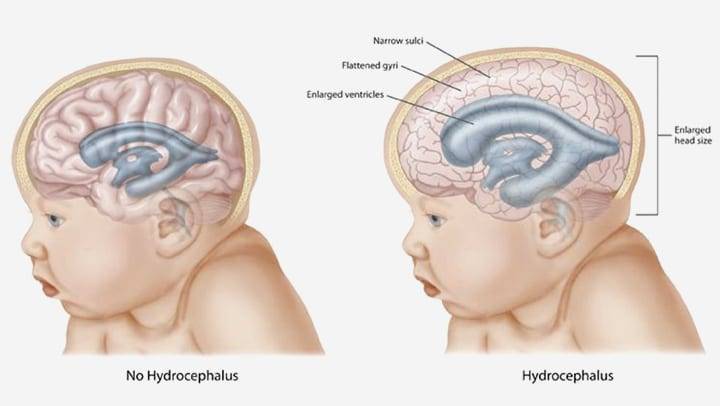
Если ко второму визиту к врачу киста осталась прежних размеров или увеличилась, младенцу назначается терапия, которая призвана предотвратить появления головной боли и судорог.
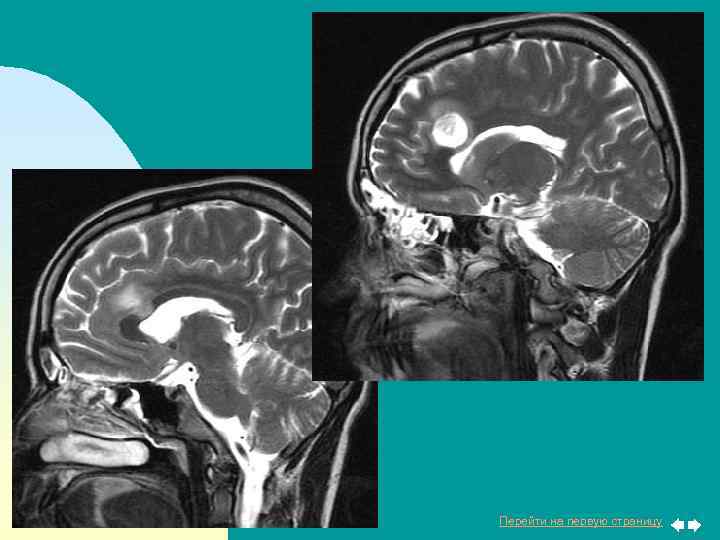
В старшем возрасте псевдокиста исследуется при помощи МРТ и КТ. Благодаря этим исследованиям удается удостовериться в отсутствии опухоли.
Если же к концу первого года жизни образование у грудничка не рассосалось, значит, диагноз был сделан неверно и врачи должны еще раз осмотреть ребенка. При больших образованиях, которые оказывают давление на мозг, назначаются препараты, предотвращающие судороги.
В случае когда образование продолжает расти, прибегают к хирургическому вмешательству. Кисту удаляют посредством трепанации черепа, шунтирования и эндоскопии. Лучшим методом является эндоскопический, однако, он подходит только для части образований кистозного характера. Если лечение отсутствует, у больного начинаются судорожные припадки, неврогенные расстройства.
Лечение
Пока роста кисты нет, отсутствуют тревожные симптомы, достаточно лишь регулярно наблюдаться у невропатолога и лечить не саму кисту, а причины, вызвавшие ее появление. То есть, в случае проблемы с кровоснабжением, назначаются лекарства, восстанавливающие хорошее кровообращение. Возможно назначение противовирусных средств, антибактериальных препаратов, иммуномодуляторов.
Если полость кисты все же увеличивается, лечение сводится к хирургическим способам борьбы. Их можно условно поделить на 3 вида:
- Радикальные операции. К ним относятся трепанация черепа с полным удалением кисты. Она эффективна, но степень травматичности очень высокая.
- Шунтирование кистозной полости. Суть в следующем: через небольшое отверстие вставляется дренажная трубка, по которой происходит эвакуация содержимого кисты. Минус такого вмешательства в большом риске инфицирования из-за долгого пребывания шунта в мозге. Кроме того, киста не удаляется полностью.
- Эндоскопический метод — пожалуй, самый безопасный и «щадящий» метод на сегодня. Делается специальный прокол, и содержимое кисты удаляется через эндоскоп. Однако такой метод подходит не для всех видов образований.
Эндоскопический метод вмешательства — самый безопасный для младенцев
Наши медицинские центры
Северное отделение (МРТ и КТ)
Удельная
Развернуть
м. Удельная, пр-т Энгельса, д. 33
ПН-СБ: с 8.00 до 22.00ВС: с 9:00 до 18:00 (МРТ)
МРТ и КТ
Центральное отделение (Клиническое отделение)
Фрунзенская
Развернуть
м. Фрунзенская, ул. Киевская, д. 5 к.4
ПН-СБ: с 8.00 до 20.00ВС: 09.00 до 17.0002.05.2021 – выходной
Клиническое отделение
Центральное отделение (МРТ и КТ)
Фрунзенская
Развернуть
м. Фрунзенская, ул. Киевская, д. 5 к.5
ПН-ВС: с 8.00 до 22.00
МРТ и КТ
Южное отделение (МРТ и КТ)
Ленинский проспект
Развернуть
м. Ленинский проспект, Ленинский пр., д. 160
ПН-ВС: с 8.00 до 0.00 (МРТ)ПН-ВС: с 8:00 до 22:00 (КТ)
МРТ и КТ
Южное отделение (Клиническое отделение)
Ленинский проспект
Развернуть
м. Ленинский проспект, Ленинский пр., д. 160
ПН-СБ: с 8:00 до 17:00ВС: выходной
Клиническое отделение