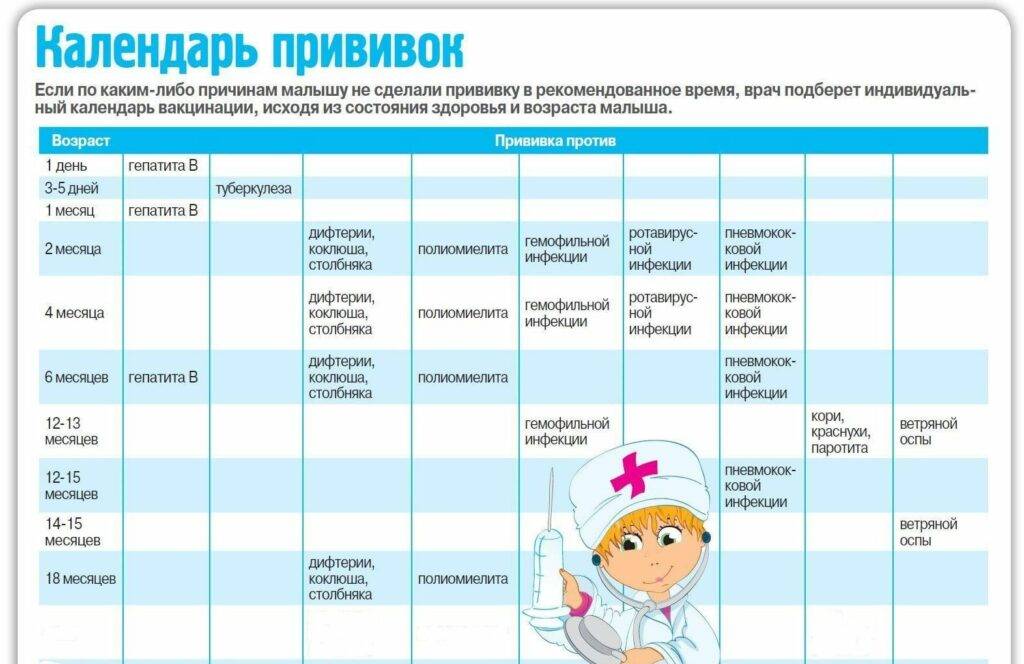
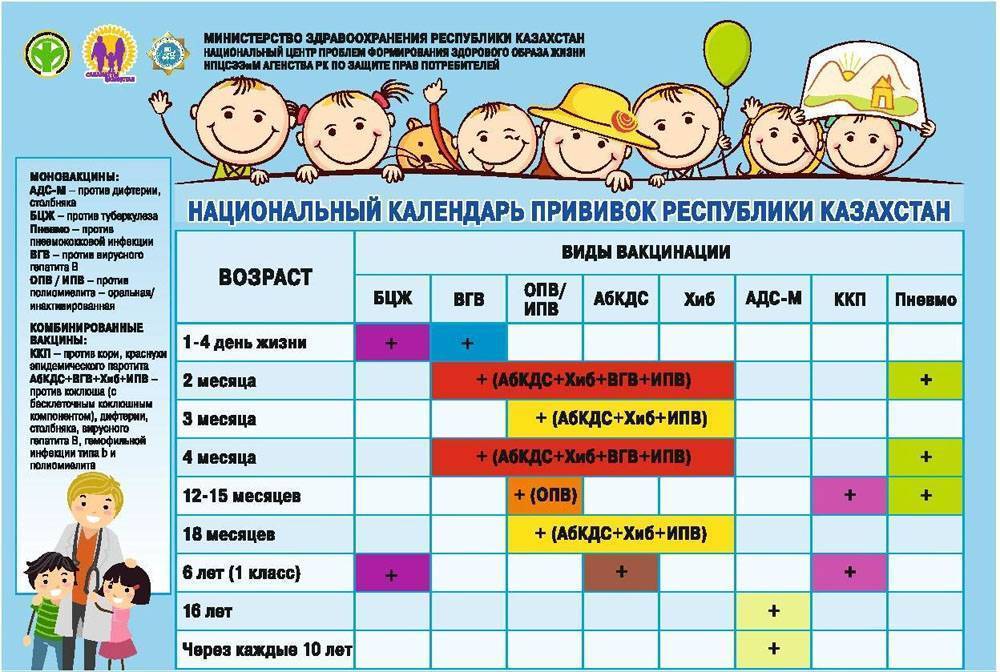
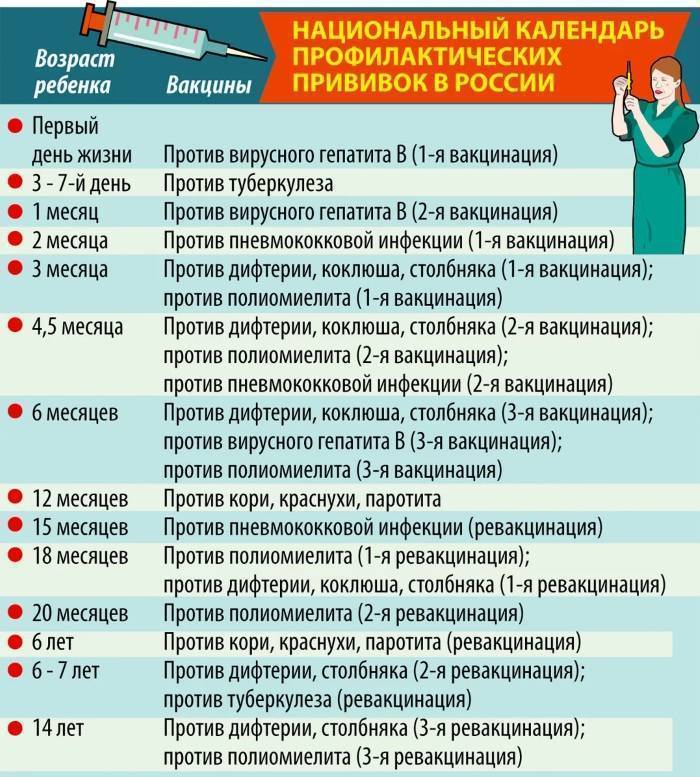
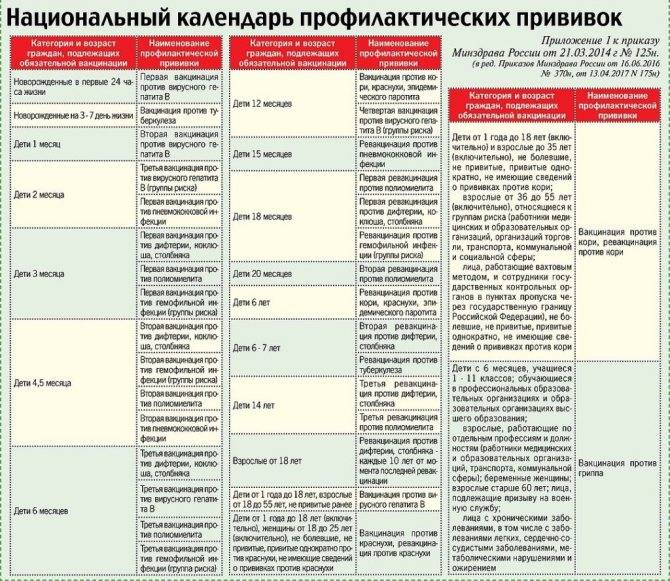
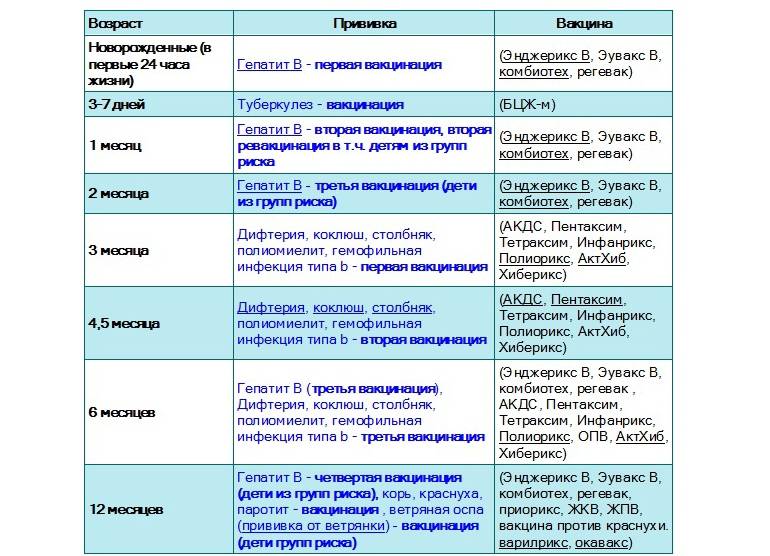
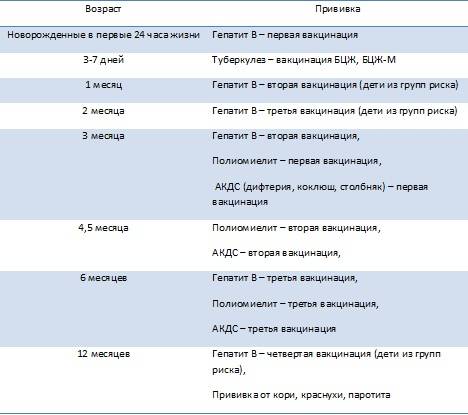
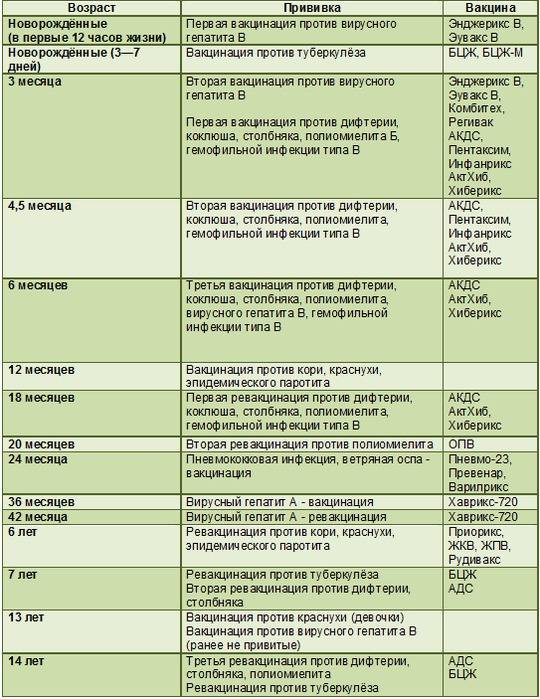
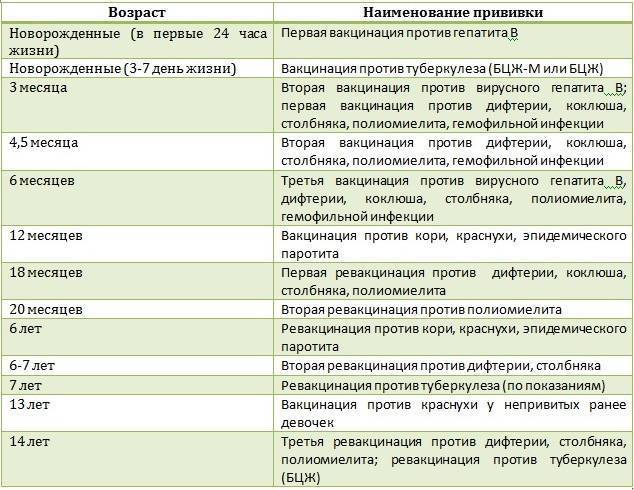
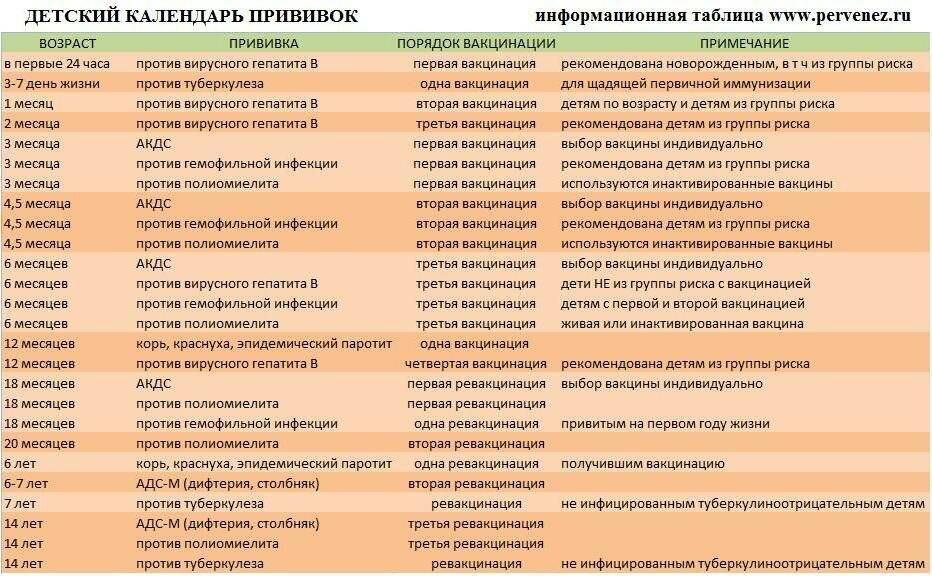
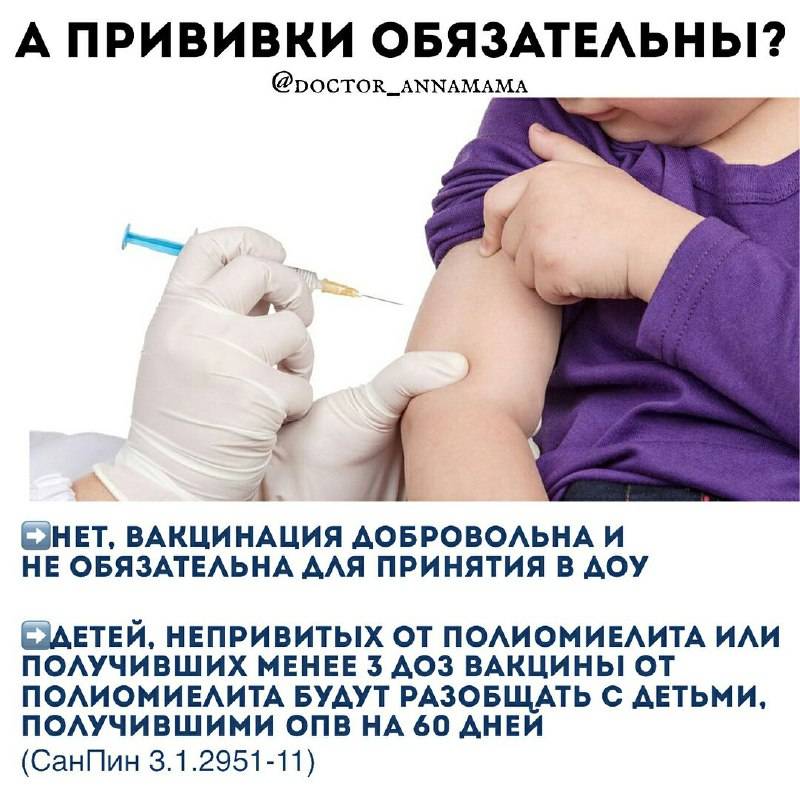
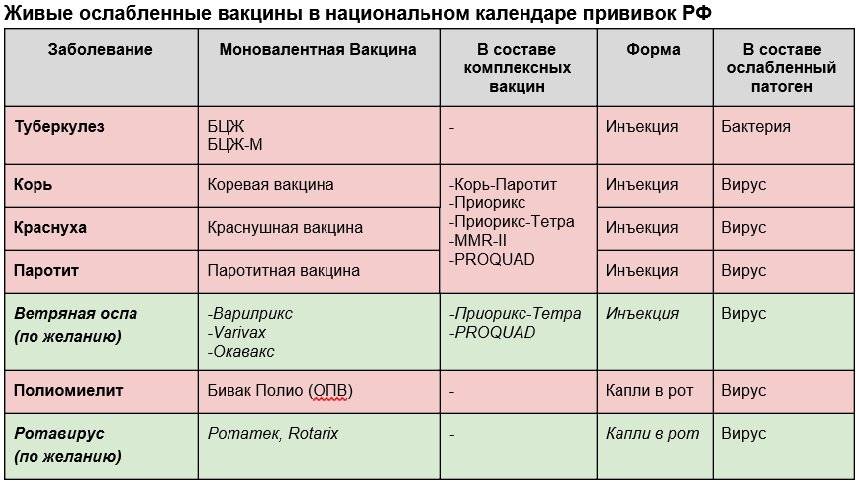
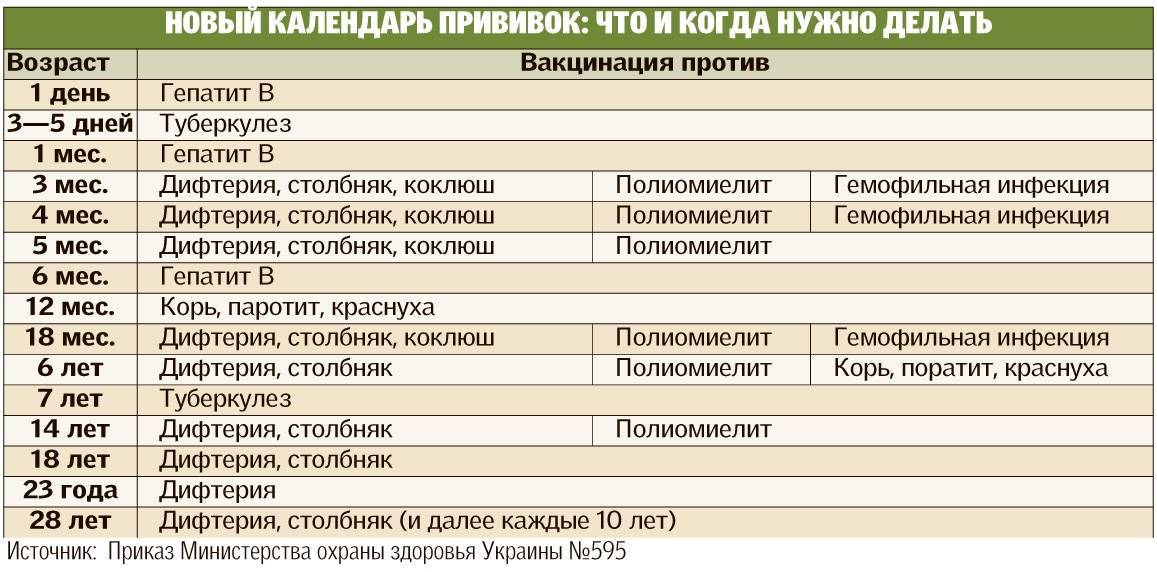
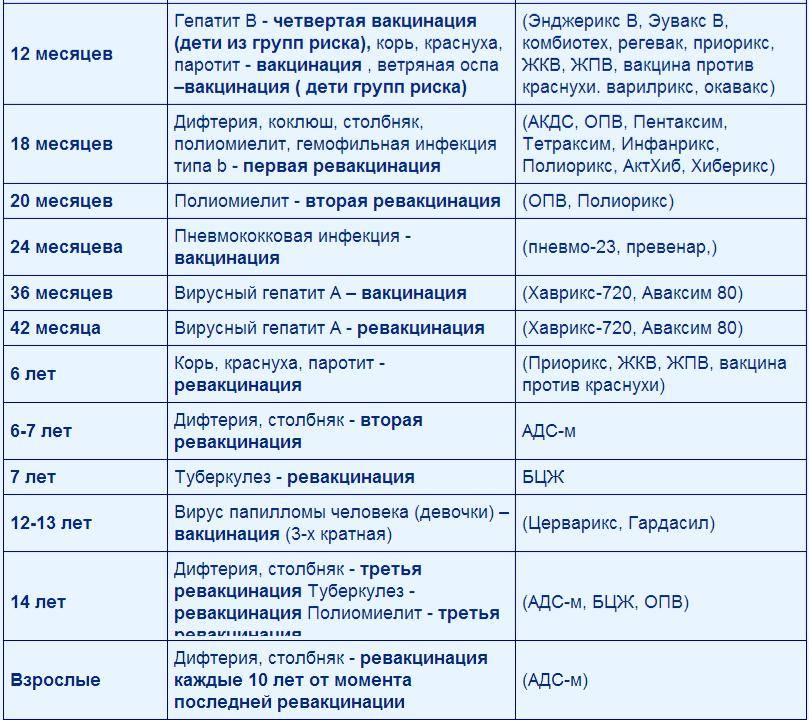
Эффективность вакцин
В качестве эффективного средства против ротавируса ВОЗ рекомендует проведение профилактической вакцинации. Существующие вакцины демонстрируют 80-90%-ную эффективность в отношении тяжелого ротавирусного гастроэнтерита (РВГЭ) в странах с очень низким или низким уровнем смертности от заболевания среди детей и взрослых и 40-60%-ную эффективность в странах с высоким уровнем смертности среди детей и высоким или очень высоким уровнем смертности среди взрослых. В развитых странах снижение заболеваемости РВГЭ наблюдалось через несколько лет после проведения иммунизации. В Мексике и Бразилии вакцинация привела к сокращению случаев смертельных исходов, обусловленных диареей, на 22-28% среди детей в возрасте 2- х лет и младше.
В большинстве случаев вакцинация в младенческом возрасте обеспечивает защиту от тяжелого РВГЭ, по крайней мере, на 2 года (период наибольшего риска).
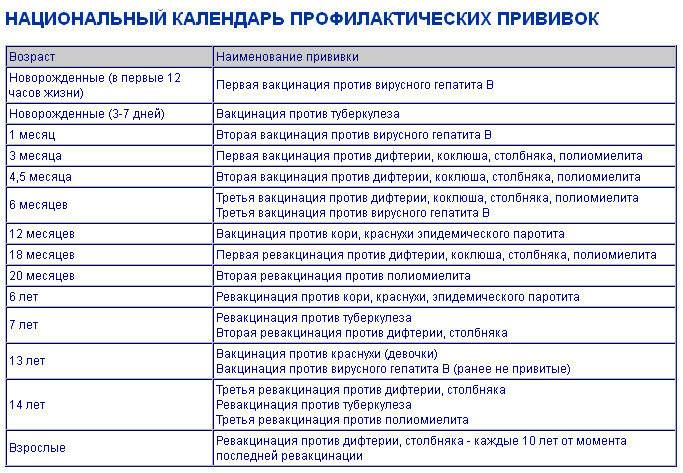
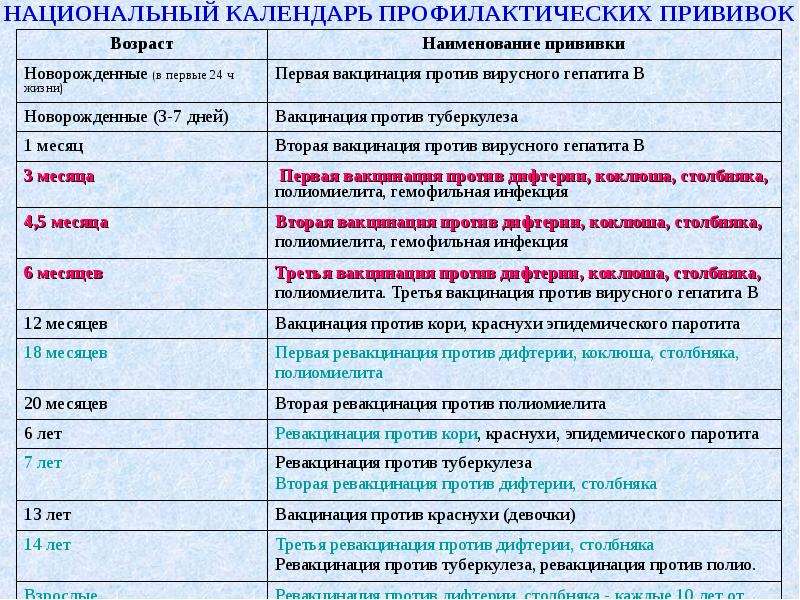
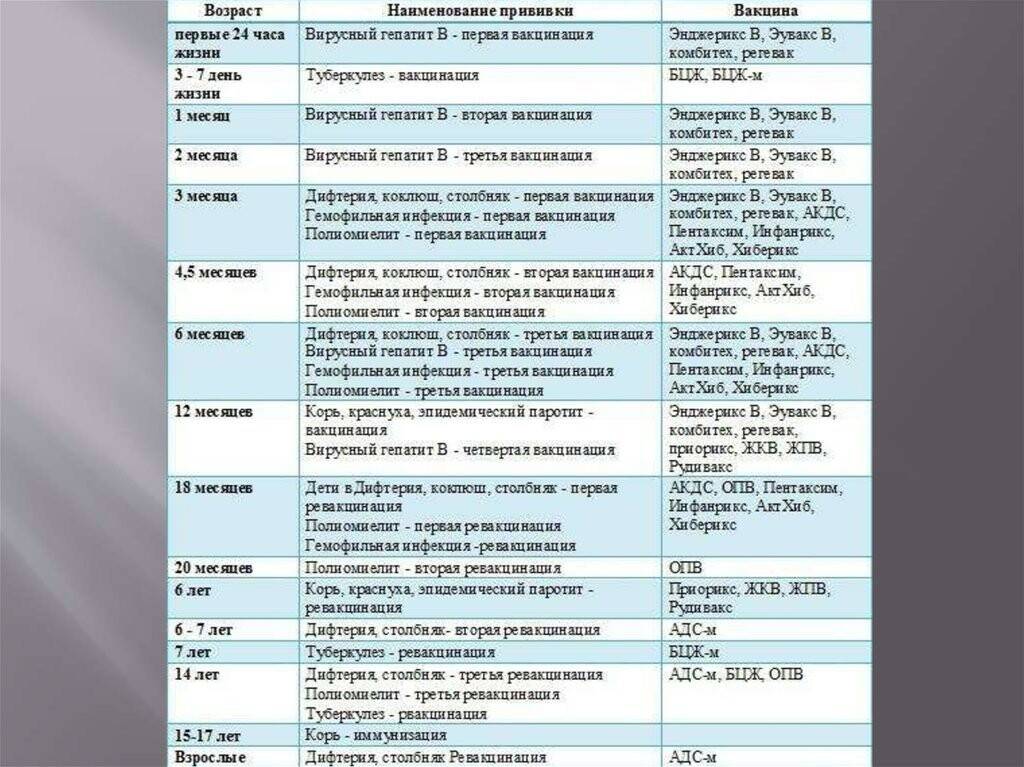
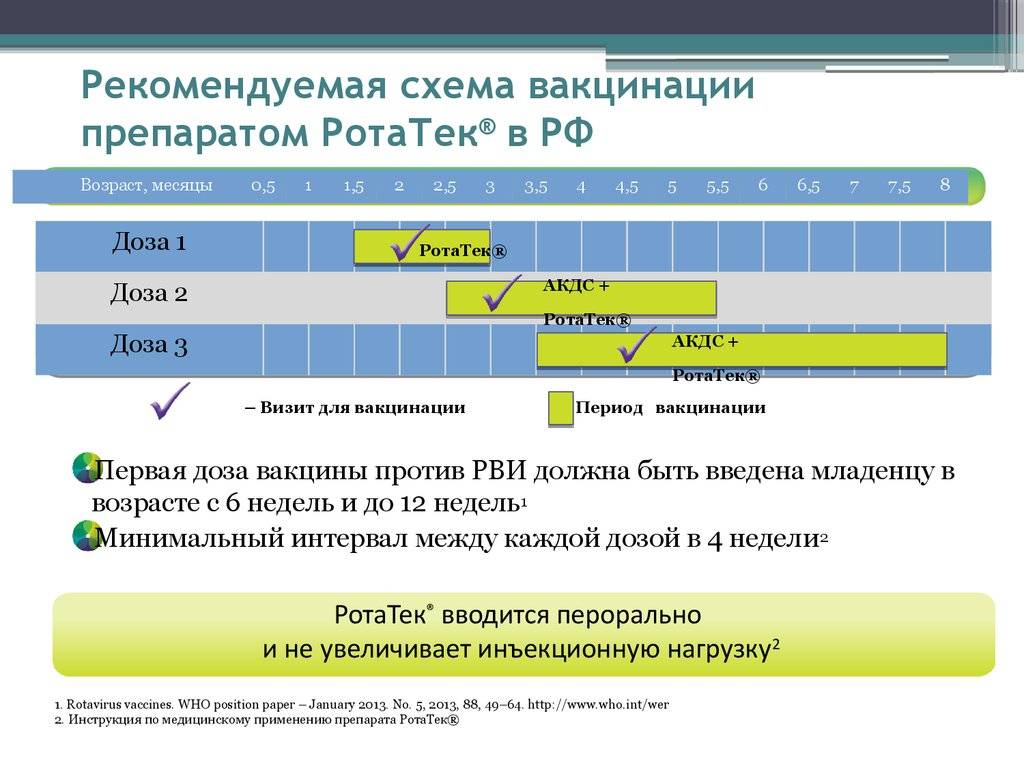
Дети младенческого возраста могут получать ротавирусную вакцину вместе с АКДС, независимо от времени проведения вакцинации. Прививки ротавирусной вакциной детей в возрасте старше 2-х лет не считаются нецелесообразными. Ротавирусные вакцины могут вводиться одновременно с другими плановыми вакцинами для детей, кроме оральной полиомиелитной живой вакцины.
Вакцина от ротавируса: принцип действия, эффективность и возможные последствия
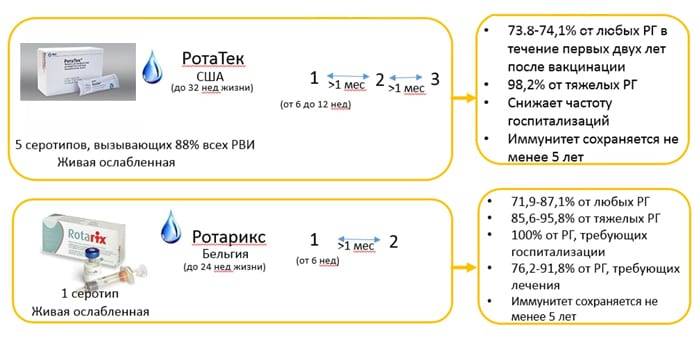
Человеческий организм не вырабатывает устойчивый иммунитет к этой инфекции естественным путем. Ротавирусом болеют снова и снова. С помощью прививки можно сформировать временный иммунитет. В России используют пятивалентную оральную вакцину «Ротатек» (RotaTeq) от транснационального гиганта Merck & Co. Это средство прошло клинические испытания и доказали свою эффективность. Привитые дети малочувствительны к инфекции, а если и заражаются, то переносят недуг намного легче.
Вакцина от ротавируса содержат ослабленные культуры возбудителя. Это не уколы, поэтому дети не боятся процедуры. Вакцину выпускают только в капельной форме, ее нужно глотать. Прививку можно делать с 6-недельного возраста, но это усредненные данные. Точные сроки определит врач, когда осмотрит ребенка. Процедуру проводят, только если малыш полностью здоров. Кроме того, не вакцинируют детей с аллергией на препарат. Чтобы сформировать иммунитет, нужно сделать 3 прививки с интервалом минимум в 4 недели. Возможные побочные эффекты:
- аллергия;
- непродолжительная диарея;
- температура;
- рвота;
- крайне редко – инвагинация кишечника.
Нежелательные последствия появляются, как правило, у детей с ослабленным иммунитетом. Посоветуйтесь заранее с доктором, как снизить риск осложнений. Процедура обеспечивает 90%-ную защиту от недуга минимум на 2 года.
Цифры и факты
Вирус папилломы человека Изображение с сайта pharmaceutical-journal.com
В своем интервью доктор Харпер приводит следующие данные: заболеваемость раком шейки матки без скрининга и без вакцинации составляет 90 случаев на 100 000 женщин, при вакцинации Гардасилом она падает до 14:100 000, Цервариксом – до 9:100 000.
Это очень существенное снижение, но оба показателя все же ниже, чем результативность скрининга (напомним, это 7:100 000). В этом смысле на уровне популяции в стране с успешной программой скрининга всеобщая иммунизация не даст дополнительного снижения заболеваемости раком шейки матки.
На индивидуальном же уровне, вакцинация девочек оправдана при длительности искусственного иммунитета в 10 лет, то есть до того момента, когда девушка попадает в программу скрининга. Но вакцинация девятилетней девочки, весьма вероятно, окажется бесполезной, если она начнет половую жизнь в возрасте после 19 лет.
Имея в виду все эти соображения, Диана Харпер настаивает на том, что в развитых странах иммунизация от папилломавируса должна быть индивидуальным выбором родителей девочки либо самой молодой женщины, для которой эффективнее всего было бы привиться в год начала сексуальной активности.
Перспектива ревакцинации после 26 лет пока что остается туманной и с точки зрения баланса общественных затрат и пользы (в случае введения прививки в национальный календарь), и с точки зрения индивидуальной пользы, так как в большинстве исследований вакцины продемонстрировали низкую эффективность в старших возрастных группах.
Харпер подчеркивает, что даже если молодая женщина, свободная от инфекции, прошла вакцинацию, уже будучи взрослой, это ни в коей мере не означает, что она может не волноваться о своем здоровье и не посещать гинеколога.
«Многие вакцинированные женщины возвращались ко мне в клинику после получения положительного результата теста на папилломавирус и с заболеваниями, вызываемыми им. Они были сильно разочарованы, когда узнали о том, что Гардасил не защищает против всех типов ВПЧ, и для них все еще сохраняется риск рака шейки матки», – говорит доктор Харпер.
Итак, привиты вы или нет, не забывайте о скрининге. Если вы решили, что вашей дочери следует пройти вакцинацию от папилломавируса, не забудьте объяснить ей, что вакцина защищает не от всех болезнетворных серотипов, и ей все равно необходимо следить за своим здоровьем и после начала половой жизни с определенной периодичностью посещать гинеколога.
В США скрининг проводят с 21 года, Всемирная организация здравоохранения рекомендует его проходить всем женщинам, начиная с 30 лет. В России наблюдается рост заболеваемостью раком шейки матки именно среди молодых женщин, хотя не исключено, что это как раз результат лучшей диагностики, выявляющей больше случаев заболевания, чем раньше. Некоторые эксперты считают, что возрастом начала скрининга в России имеет смысл назначить 25 лет.
Ваш гинеколог должен быть готов обсудить с вами ваши индивидуальные обстоятельства образа жизни и здоровья и посоветовать, когда и с какой периодичностью лично вам стоит проходить осмотр и делать анализы.
Есть еще одно обстоятельство в пользу прививки на уровне популяции. Австралийские исследования демонстрируют, что вакцинация девушек от ВПЧ ощутимо снижает инфицирование мужчин. Пока что нет данных о том, как это отражается на заболеваемости теми редкими видами рака, которые ассоциированы у мужчин с папилломавирусом, но логично предположить, что они должны пойти на убыль.
И, наконец, про то, что в англоязычной медицинской литературе называется safety concerns, то есть «озабоченность безопасностью».
Норма
Вакцинный препарат — это живые бактерии, лишенные патогенных генов, называемые вакцинным штаммом. Доступные гены производят белки, которые у ребенка развивают соответствующий воспалительный и иммунный ответ в ответ на их введение. В рамках мягкой иммунизации используется препарат, содержащий вдвое меньшее количество бактерий — БЦЖ-М.
Вакцину вводят на границе верхней и средней трети руки, а метод введения — исключительно внутрикожным путем. Если вакцина введена неправильно, она не подействует должным образом. Вакцина вводится новорожденным на 3-5-й день жизни, а в рамках ревакцинации декретированных лет — в 6-7-летнем и 14-летнем возрасте в случае отсутствия специфического иммунитета, о чем свидетельствует отрицательный результат Манту. результат испытаний.
Вакцинация БЦЖ и оценка результатов проводятся только обученным и лицензированным специалистом в области здравоохранения. После введения вакцины, через 1, 3, 6 и 9 месяцев, как у новорожденных, так и у детей 6-7 лет, регистрируют реакцию и поствакцинальный симптом. Местная реакция описана в амбулаторной документации: папула, пустула (пустула), наличие выделений, рубца и пигментации, время начала.
После того, как лекарство вводится под кожу, макрофаги (разновидность лейкоцитов) начинают активно мигрировать к этому месту и поглощать микобактерии. Макрофаги погибают, а на месте гибели образуется область некроза казеина — гной. Казеиновые массы быстро высыхают, образуя корочку, после отпадания которой появляется язва. Процесс заживления язвы сопровождается образованием соединительнотканного рубца.
Не у всех детей может быть такая реакция. Например, инъекция БЦЖ в 2-месячном возрасте может выглядеть как красное пятно или просто припухлость. Часто весь воспалительный процесс проходит внутри кожи, оставляя только рубец. Врачи описывают и учитывают все симптомы при оценке иммунитета к вакцинам, но полагаются на наличие и размер рубца.
Белая шишка (шишка) диаметром от 6 до 8 мм показывает, что вы сделали правильно. Нормальная реакция на БЦЖ у грудного ребенка появляется только через 1-1,5 месяца. К этому времени в месте вакцинации появится покраснение. Бактерии Mycobacterium tuberculosis имеют очень медленный репродуктивный цикл, который длится один день, поэтому воспалительная реакция в тканях на зараженный штамм проявляется через 4-6 недель.
Иммунитет, вызванный вакцинацией, развивается через 1,5 месяца после вакцинации. Механизм действия определяется развитием минимального первичного туберкулезного комплекса в месте инъекции и регионарных лимфатических узлах. Ответ на БЦЖ и БЦЖ-М одинаков.
На фотографии показано, какой должна быть реакция младенца на БЦЖ при первом контрольном посещении через месяц после вакцинации. Время появления этого инфильтрата (папулы) колеблется от 1 до 2 месяцев.
Также нормально увеличивать подмышечные лимфатические узлы (реже над-, подключичные и другие лимфатические узлы) с левой стороны до 2 см. Увеличенные лимфатические узлы регрессируют в течение нескольких месяцев.
Затем образуется шишка — возвышение (шишка) над уровнем кожи, срок ее появления — от 2 до 3 месяцев. На 3-4-м месяце жизни — пустула, то есть сыпь, бело-желтого цвета, а на 4-5-м месяце — корка, после которой естественным образом появляется язва. Примерно через 5-6 месяцев после вакцинации у 90% вакцинированных пациентов образуется поверхностный рубец. Нормальный размер рубца колеблется от 4до 10 мм.
Как действует вакцина БЦЖ у новорожденных, можно увидеть на фото ниже.
После вакцинации БЦЖ процесс заживления занимает длительное время, до 12 месяцев, в среднем этот период длится 6 месяцев и определяется индивидуально. В 2-3% случаев вместо рубца появляется белое (депигментированное) пятно.
Вакцинация БЦЖ в 7 лет показывает реакцию, как на фото, уже через несколько дней после вакцинации, которая отличается от вакцинации новорожденных. Причем стадия всех симптомов совпадает с развитием реакции новорожденного.
В рамках местного ухода вакцину нельзя вводить:
- Натирать тряпкой кожу левой руки.
- Выдавите гной.
- На каждом этапе иммунной реакции место укола следует защищать антисептиками, присыпками и антибактериальными мазями.
- Наложение пластырей, повязок, повязок.
- Снимите шкуры самостоятельно.
Прием антибиотиков против туберкулеза пагубно влияет на вакцинный штамм и приводит к отсутствию эффекта вакцинации.
Насколько прививки безопасны
Всемирная организация здравоохранения называет вакцинацию самым безопасным и действенным способом профилактики опасных инфекций. Поскольку живые ослабленные вакцины очень редко, но все же становятся причиной тяжелых осложнений и даже могут вызывать симптомы заболевания (как оральная живая полиовакцина), от них постепенно отказываются в пользу более современных препаратов, содержащих только антигенные компоненты возбудителей. Они гораздо легче переносятся, а их использование не сопряжено с серьезными побочными эффектами.
Побочные реакции при введении вакцин (покраснение в месте инъекции, повышение температуры, небольшое ухудшение самочувствия) не опасны, быстро проходят и не требуют лечения.
Одно из самых распространенных поствакцинальных осложнений (которые сами по себе крайне редки) – это аллергические реакции. При склонности к ним врач порекомендует принимать антигистаминные препараты за несколько дней до и после прививки. Число других осложнений, требующих лечения, не превышает 1%, причем доля серьезных случаев даже в этом проценте невелика.
Относительно высокой реактогенностью в сравнении с другими вакцинами обладают:
- Живая ослабленная вакцина против кори (часто вводится совместно с препаратами против краснухи и свинки). После коревой вакцины могут возникать судороги (вероятность – 0,025-0,3%), аллергические реакции (вероятность – 0,0001–0,00035%), тромбоцитопения (вероятность – 0,0026%).
- Убитая цельноклеточная вакцина против коклюша (вводится совместно с анатоксинами дифтерии и столбняка). После цельноклеточной коклюшной вакцины могут возникнуть фебрильные судороги (вероятность – 0,022%), развиться гипотензивно-гипореспонсивный синдром (вероятность – 0,067%), детский плач может продолжаться несколько часов (вероятность – 0,4%).
Часто осложнения после вакцин связаны с индивидуальными особенностями здоровья, например, с хроническими заболеваниями или ослабленным иммунитетом. Снизить их риск можно, сдав анализ крови и пройдя осмотр у врача перед прививкой.
Почему повышается температура после прививки АКДС и полиомиелита
Медицинская практика подтверждает, что из всех вакцин именно АКДС переносится детьми тяжелее всего, этот факт тревожит родителей. Побочные эффекты появляются в течение первых суток после введения препарата и могут сохраняться до трех дней. Это нормальная реакция организма, который борется с попавшими в него патогенными организмами и вырабатывает иммунитет. Если после вакцинации совсем нет никаких изменений, то такое состояние считается аномальным и требует глубокого обследования организма ребенка.
Таблица. Функционально допустимые реакции на вакцину.
| Реакция ребенка | Краткое описание |
| Небольшое покраснение и опухание в месте введения вакцины | Кожа ребенка очень нежная и активно реагирует на различные повреждения. Во время укола игла раздражает покров, что неизбежно вызывает его покраснение. Такая же реакция кожи ребенка наблюдается и после обыкновенных царапин или иных повреждений – она немного опухает и краснеет. Симптом проходит самостоятельно к концу первых суток. Разумеется, во время вакцинации врач должен строго соблюдать правила дезинфекции и не заносить патогенные организмы. |
| Незначительное понижение аппетита, вялость и апатия | Внутренние силы организма брошены на борьбу с вирусами, что требует большого напряжения. Соответственно, ребенок чувствует себя некомфортно, меньше двигается, чаще спит. Может появляться жидкий стул. |
| Повышение температуры | Это следствие того, что вакцина начала работать, организм пытается справиться с возбудителями. Вполне закономерная реакция, но только в том случае, когда температура не выходит за пределы установленных норм. Каких именно – об этом более подробно поговорим ниже. |
Внимание!
Для простоты восприятия информации, данная инструкция по применению препарата “Вакцинация против ротавирусной инфекции” переведена и изложена в особой форме на основании официальной инструкции по медицинскому применению препарата. Перед применением ознакомьтесь с аннотацией, прилагающейся непосредственно к медицинскому препарату.
Описание предоставлено с ознакомительной целью и не является руководством к самолечению. Необходимость применения данного препарата, назначение схемы лечения, способов и дозы применения препарата определяется исключительно Лечащим врачом. Самолечение опасно для Вашего здоровья.
Где сделать прививку от ротавируса детям в Москве?
Безопасность вакцины зависит от ее качества. Препарат нужно перевозить и хранить в соответствующих условиях. Ни в коем случае нельзя использовать вакцину с истекшим сроком годности. Чтобы не «нарваться» на испорченный препарат, обращайтесь только в солидные медучреждения. Если вашему ребенку нужна прививка от ротавируса, сделать ее можно в детской клинике «Здоровье человека». Медцентр расположен в СВАО Москвы, недалеко от станций метро «Владыкино», «Бибирево» и «Отрадное».
Перед прививкой маленького пациента обязательно осмотрит педиатр. Кроме того, он назначит необходимые клинические анализы. Если возникнут дополнительные вопросы, вы можете проконсультироваться у профильного специалиста. В клинике работает опытный аллерголог-иммунолог.
Популярные вопросы
С какими прививками можно совмещать?
Врачи рекомендуют сочетать вакцину с АКДС, прививками от гемофильной и пневмококковой инфекции. Возможны и другие комбинации. Единственное нежелательное сочетание – с оральной живой полиомиелитной вакциной.
Можно ли сразу после вакцинации поехать отдыхать?
Нет. Подождите несколько дней и понаблюдайте за малышом. А лучше проконсультируйтесь с педиатром. Он осмотрит малыша и решит, готов ли ребенок к смене климата и обстановки.
Противопоказания к прививкам у детей
Временные противопоказания — острые заболевания и состояния, при которых нужна отсрочка на проведение прививки. Временными противопоказаниями для вакцинации могут выступать:
- острые респираторные инфекции;
- распространенная аллергическая сыпь или проявления атопического дерматита в период обострения;
- признаки внутриутробной инфекции;
- родовая травма с неврологическими симптомами;
- кишечная инфекция;
- гемолитическая болезнь новорожденных средней или тяжелой степени (в виде желтухи и отечного синдрома).
Абсолютные противопоказания к определенным препаратам иммунопрофилактики — сильные реакции или осложнения на предшествующие введения тех же вакцин. К ним относятся:
- повышение температуры более 40°С и покраснение в месте инъекции площадью более 8 см;
- анафилактический шок и тяжелые аллергические состояния (отек Квинке, генерализованная сыпь с пузырями);
- появление судорог и признаков поражения нервной системы после предыдущей аналогичной прививки;
- поражение кожи и подкожной клетчатки, увеличение лимфоузлов и формирование келоидных рубцов более 10 мм в диаметре при БЦЖ-вакцинации.
Иммунодефицитные состояния — относительные противопоказания для вакцинации. В каждом конкретном случае только опытный педиатр может принимать решение о необходимости специфической профилактики той или иной инфекции.
Детям, рожденным от ВИЧ-позитивных матерей, прививки живыми вакцинами (БЦЖ, ОПВ) проводят после исключения диагноза ВИЧ-инфекции.
Для получения БЦЖ временными медотводами выступают:
- недоношенность с массой тела при рождении менее 2000 г;
- иммунодефицитные состояния у ребенка;
- наличие генерализованной туберкулезной инфекции у других детей в семье.
Индивидуальные противопоказания для прививок от кори, краснухи и паротита — тяжелая аллергия на аминогликозиды и яичный белок, которые входят в состав этих вакцин. Иммунопрофилактика гриппа при непереносимости яичного белка тоже не показана.
Введение иммуноглобулинов и препаратов крови с лечебной целью, оперативное вмешательство незадолго до прививки — тоже повод отложить вакцинацию.
Важно! Чтобы избежать ложного медотвода, можно самостоятельно ознакомиться с противопоказаниями для вакцинации на сайте Роспотребнадзора
Есть ли прививки от ротавируса
Летальные исходы от кишечной инфекции,по словам Елены Филипповой,происходят чаще всего у детей на первом-втором году жизни. Для болезни в этом возрасте характерна длительная диарея и обезвоживание.
Есть вакцина,способная защитить ребенка от тяжелых форм ротавируса,ее ставят начиная с двух месяцев жизни. Комплекс представляет из себя капли в рот и включает три приема. Вакцинирование нужно завершить строго до восьми месяцев.
Шприц. Прививка.
СС0
Заместитель главного врача барнаульской детской поликлиники № 3 говорит,что чаще родители вакцинируют второго или последующих детей,потому что намучились с первым. Правда,прививка не входит в национальный календарь,так что сделать ее можно только платно.
Вакцины от кишечных инфекций для взрослых не существует.
Миссия вакцин
Вакцины играют в нашей жизни незаметную, но очень большую роль. Вот их основные функции:
Профилактика заражения. Прививки снижают риск заражения опасными инфекциями, формируя приобретенный иммунитет. Иммунная система «запоминает» антигены возбудителей болезни, которые вводятся вместе с вакциной. Позже при контакте с такими же возбудителями она распознает и уничтожает их.
Профилактика осложнений. Пусть редко, но даже после введения вакцины можно заразиться дикой инфекцией и заболеть. Плюс в том, что в этом случае болезнь гораздо чаще протекает в легкой форме, а риск тяжелых осложнений и летального исхода для вакцинированных заболевших в разы меньше, чем для тех, кто не был привит. Например, иммунизация против туберкулеза в 5 раз снижает риск развития менингита и генерализованной формы этой инфекции.
Защита от неизлечимых болезней. Для некоторых инфекций нет специфического лечения. Бешенство, которым можно заразиться после укуса или ослюнения больным животным, имеет 100% летальность. Около 99% случаев передачи вируса бешенства от животных к человеку сопряжено с укусами домашних собак. Единственный способ борьбы с этой болезнью – вакцина. Если вас укусили, сделать прививку нужно как можно скорее, до появления первых характерных симптомов (возбудимость, водобоязнь). Другой пример неизлечимой болезни – вирус папилломы человека, который является самой частой причиной рака шейки матки. От него нельзя избавиться, но предотвратить заражение можно, вовремя сделав прививку. Так как вирус передается половым путем, вакцину следует получить до начала половой жизни.
Формирование коллективного иммунитета. Когда большая часть (не менее 70%) населения привита, инфекция перестает распространяться, и новых случаев заражения нет. При этом вакцинированные люди защищают непривитых, составляя их ближайшее окружение (рис. 1)
Наличие коллективного иммунитета очень важно для тех, кто не может получить вакцину из-за противопоказаний. Если проводить вакцинацию достаточно широко (некоторые болезни невероятно заразны, и остановить их очень трудно), инфекция может полностью исчезнуть
Так произошло с натуральной оспой, последний случай заражения которой был зарегистрирован в 1979 году. Другой пример – полиомиелит. Пока он не побежден полностью, но опасных регионов на планете, где можно им заразиться, осталось очень мало. Сегодня это Афганистан, Пакистан и Нигерия.
А.
Б.
В.
Рисунок 1. Иллюстрация работы коллективного иммунитета. А – в обществе нет привитых, вспышка инфекции затрагивает почти всех. Б – большой процент привитых защищает часть людей, не получивших вакцину. В – привитых в обществе недостаточно, болезнь затрагивает почти всех восприимчивых людей. Источник
Мамин малыш
И хотя ни одна проведенная экспертиза потом не подтверждает причинно-следственной связи между происшествием и прививкой – информация о том, что прививки нас погубят, уже запущена в массы и набирает обороты подобно снежному кому…
Конечно, можно бесконечно долго дискутировать на тему: была ли проведенная экспертиза честной и те ли результаты огласили общественности, но, тем не менее, факты выглядят так: произошло ЧП – объявили виновной во всем сделанную накануне прививку – экспертиза этого не подтвердила.
Но газеты и телевидение продолжают активно развивать тему о вреде прививок для наших детей, сея панику и недоверие к медицине среди взволнованных родителей. При этом одним из наиболее употребляемых и весомых аргументов среди противников прививок является тот факт, что в ряде стран на Западе нет обязательной вакцинации.
Сразу скажу, что я не ставлю целью этой статьи обратить читателей в общество почитателей прививок, скорее статья ориентирована на тех родителей, которые делают прививки детям, поэтому не следует считать мое мнение – пропагандой. И речь сегодня пойдет о наиболее устрашающей и наделавшей много шума реакции Манту.
Во-первых, начнем с того, что эту прививку (назовем ее так) действительно не делают во многих зарубежных странах, но связано это с тем, что там нет эпидемии туберкулеза в таких устрашающих масштабах, как у нас. Действительно, зачем проверять реакцию организма на возбудителя болезни, которую уже несколько десятков лет не фиксируют в массовых количествах?
Во-вторых, поскольку врага нужно знать в лицо, давайте уясним, что же представляет из себя эта реакция Манту?
Итак, реакция Манту – это способ исследования реакции организма на возбудителя туберкулеза. Иными словами, в организм вводят вакцину (туберкулин) и определяют как организм на нее реагирует.
Таким образом, если в организме побывала настоящая микобактерия туберкулеза, то концентрация этих лимфоцитов будет больше, следовательно, воспаление в месте инъекции – ярко выраженным, а реакция Манту в целом – положительной.
Положительная реакция Манту у ребенка свидетельствует о том, что фактическая воспалительная реакция превышает нормативную – ту, что должна была возникнуть в организме на туберкулин, который содержит в себе вытяжку из микобактерий туберкулеза.
Казалось бы все предельно ясно, но не так все просто. Дело в том, что положительная реакция на пробу Манту не всегда однозначно говорит о том, что организм инфицирован. Все дело в том, что на результаты пробы может повлиять множество иных факторов, о которых медики зачастую забывают предупредить родителей.
Поэтому, чтобы правильно оценить реакцию организма на введение туберкулина, нужно по возможности исключить влияющие на нее факторы. Для этого нужно знать, как подготовить ребенка к манту и учитывать следующие рекомендации:
Перед прививкой:
- — На туберкулин очень часто возникает аллергическая реакция даже у детей, не склонных к аллергии, поэтому за 3-5 дней желательно исключить из рациона ребенка все продукты, которые могут ее спровоцировать (шоколад, апельсины, клубника и т.д.). Кроме этого, если у ребенка уже была увеличенная папула после предыдущих прививок, перед прививкой желательно пропить что-то из антигистаминных препаратов, например «Агистам».
- — В день прививки ребенок должен быть абсолютно здоров! Абсолютно здоров – это значит, что не только в день инъекции, но и за две недели до нее у ребенка не было даже легкого недомогания (насморк, кашель, аллергия, пищевое отравление и пр.). В противном случае – перенесите прививку.
- — Наденьте на малыша одежду с длинным рукавом из хлопчатобумажной ткани, чтобы место укола не чесалось от синтетической одежды, а в ранку не попала инфекция.
После прививки:
- — Объясните малышу, что чесать или мочить ранку нельзя. По крайней мере до того момента, как медработник оценит результаты.
- — Не обрабатывайте место укола никакими препаратами, в том числе антисептиками, а также не используйте пластырь – кожа под ним вспотеет.
- — Если на месте инъекции образовался гнойничок – не переживайте, такая реакция возможна. Обработайте его как обычную ранку.
- — Не забывайте об аллергии – до момента оценки результатов запрет на аллергены действует!
Кстати, не волнуйтесь о том, что в результате введения туберкулина ребенок может заразиться туберкулезом.
Туберкулин не содержит в себе палочку Коха, в нем содержится только вытяжка из микобактерии, безопасная для здоровья малыша.
И помните, даже если вы соблюдали все эти рекомендации, а реакция манту у ребенка оказалась положительной – не отчаивайтесь раньше времени. Положительная реакция манту – это еще не диагноз, последнее слово – за результатами анализов.
Здоровья вашим малышам!