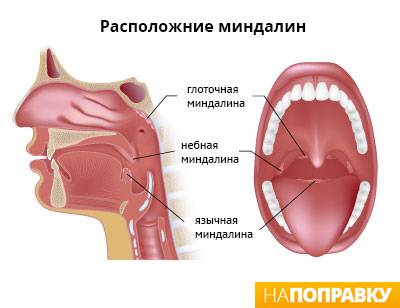
Лечение псориатического артрита
После установление окончательного диагноза проводится лечение псориатического артрита. Оно должно быть комплексным и подбираться для каждого больного индивидуально. Цель лечения:
- подавление активности воспаления и прогрессирования заболевания;
- предупреждение разрушения суставных сочленений и утраты им своей функции.
Полностью вылечить псориатический артрит невозможно. Но современная медицина располагает возможностями контроля и управления этим заболеванием при условии проведения лечения по назначению и под контролем лечащего врача. Значительное увеличение продолжительности ремиссии вполне реально.
Применяются медикаментозные и немедикаментозные методы лечения псориатического артрита. При необходимости используют народные средства и хирургические методы.
Хруст в суставах – когда стоит беспокоиться
Внутрисуставные инъекции гиалуроновой кислоты
Медикаментозная терапия
Комплексная лекарственная терапия псориатического артрита включает назначение следующих препаратов:
- Лекарства из группы НПВП – назначают во время обострения для подавления воспаления, отека, боли, а также как жаропонижающее средство. Диклофенкак, Ибупрфен, Нимесулид и другие средства назначают в виде таблеток для приема внутрь, внутримышечных инъекций, мазей и гелей для наружного применения.
- Глюкокортикоидные гормоны применяют при выраженных воспалении, отеке и болях, не снимающихся НПВП. Гормоны (Преднизолон, Дексаметазон, Бетаметазон и др.) принимают внутрь, вводят в виде внутримышечных и внутрисуставных инъекций.
- Базисные средства, подавляющие активность иммунной системы (иммунодепрессанты) – Метотрексат, Циклоспорин, Сульфасалазин, Лефлуномид назначают длительными курсами под лабораторным и рентгенологическим контролем.
- Генно-инженерные биологические препараты, в состав которых входят антитела, цитокины и другие биологически активные вещества, принимающие участие в иммунных реакциях и подавляющие активность провоспалительных цитокинов, – Ритуксимаб, Устекинумаб. Эффективная современная терапия ПсА.
Правильно назначенная медикаментозная терапия позволяет полностью контролировать течение заболевания.
Немедикаментозные методы лечения
Лечение псориатического артрита должно быть комплексным и обязательно включать в себя лечебную гимнастику, рефлексотерапию и физиотерапевтические процедуры
В состав комплексной терапии входит также лечение псориатического артрита немедикаментозными методами:
- Режим. Во время обострения – максимально щадящий режим, при сильном обострении – постельный. Во время ремиссии рекомендовано постепенное повышение двигательной активности.
- Питание. Специальной диеты нет, но рекомендуется придерживаться принципов здорового питания с исключением жирных, жареных, острых, копченых блюд, сладостей, сдобы и алкоголя.
- Физиотерапевтические процедуры. Подбирают наиболее подходящие для состояния пациента процедуры: снимающие воспаление и боль, восстанавливающие суставную функцию, устраняющие последствия стресса и т.д.
- Лечебная гимнастика. Специально подобранные упражнения снимают утреннюю скованность, уменьшают болевые ощущения. Во время ремиссии рекомендовано постепенно увеличивать нагрузки.
- Рефлексотерапия. Сеансы иглоукалывания и другие восточные методики устраняют боли, воспаление, восстанавливают суставную функцию.
Лечение артрита голеностопного сустава
Как лечить артрит голеностопного сустава у того или иного пациента, решает врач. Основной задачей лечения артрита голеностопного сустава является устранение болевого синдрома и подавление прогрессирования заболевания. Во время ремиссии проводится реабилитация для восстановления функции голеностопа и стопы.
Индивидуально подобранное комплексное лечение артритов стопы и голеностопа включает в себя медикаментозную терапию, различные виды немедикаментозного лечения и народные средства.
Медикаментозная терапия
Препараты для лечения артрита голеностопа
Подбор лекарственных препаратов зависит от клинической формы артрита суставов стопы и голеностопа, особенностей его течения, наличия у пациента сопутствующих заболеваний.
Для устранения болей, воспаления и отека назначают лекарственные препараты из группы нестероидных противовоспалительных средств – НПВС (Диклофенак, Нимесулид, Ибупрофен и др.). В зависимости от выраженности симптомов лекарство назначается в виде инъекций (уколов), таблеток для приема внутрь, ректальных суппозиториев (по эффективности свечи не уступают инъекционному методу), наружных средств (гелей, кремов, мазей – эмульгель Вольтарен, гель Пенталгин).
При выраженной отечности и болях, не устраняющихся НПВС, назначают глюкокортикостероидные гормоны (ГКС). Их вводят короткими интенсивными курсами, что приводит к быстрому устранению отечности. Часто растворы ГКС вводят непосредственно в суставную полость.
Болевой синдром значительно усиливается за счет мышечного спазма. Чтобы его устранить, назначают миорелаксанты (Мидокалм). Для улучшения обмена веществ в хрящевой ткани применяют хондропротекторы (Хондроксид, Терафлекс, Дона). А для активизации общего обмена – витамины и минералы.
Артрит суставов стопы и голеностопа, в основе которого лежит аутоиммунный процесс, лечат лекарствами, подавляющими активность иммунной системы. Это препараты базисной терапии (Метотрексат, Сульфасалазин, Лефлуномид), а также препараты из группы биологических агентов, в состав которых входят антитела и цитокины (ритуксимаб – Мабтера, Реддитукс).
Если причиной артрита суставов стопы и голеностопа является инфекция, назначают антибиотики.
Немедикаментозные методы
Лечение артрита голеностопного сустава немедикаментозными методами включает:
- Иммобилизацию голеностопа и стопы при выраженных воспалительных процессах. В настоящее время с этой целью чаще всего назначают ношение ортезов – ортопедических устройств, фиксирующих голеностоп и стопу в определенном положении. Ортез эффективно снижает нагрузку на голеностоп, устраняет его дополнительное травмирование при ходьбе. Все это способствует восстановлению функции конечности.
- Физиотерапевтические процедуры – включаются в сосав комплексного лечения артрита на любой стадии. Электрофорез с анальгетиками и ГКС хорошо устраняет отек и боль, лазеро- и магнитотерапия способствуют восстановлению суставной функции.
- Лечебная физкультура (ЛФК) – назначается при лечении артрита стопы и голеностопа сразу после устранения сильных болей и отека, предупреждает развитие анкилозов. Комплекс упражнений назначается врачом и осваивается под контролем инструктора ЛФК. Результатом систематического выполнения упражнений является восстановление функции голеностопа.
- Массаж проводится на стадии ремиссии, улучшает кровообращение, способствует восстановлению суставных тканей.
- Рефлексотерапия (иглоукалывание, моксотерапия, точечный массаж) – отлично снимают воспаление, боль, восстанавливают работу голеностопа и стопы.
Ортез для иммобилизации голеностопного сустава и упражнения ЛФК для лечения артрита голеностопа
Народные методы
Лечение артрита стопы и голеностопа народными методами может входить в состав комплексного лечения по назначению врача:
- растирание; взбить белок одного яйца, добавить по чайной ложке сухой горчицы (без горки) и камфорного масла, 2 чайных ложки водки; смешать, хранить в холодильнике, втирать в область голеностопа и стопы на ночь;
- обезболивающие компрессы; кору вяза высушить, измельчить в порошок, добавить немного воды для получения кашицеобразной массы, выложить на салфетку, приложить к голеностопу, сверху прикрыть полиэтиленом, утеплить и оставить на ночь;
- обезболивающая мазь; смешать в равных объемах высушенные и растертые в порошок листья черной смородины, траву донника, корень одуванчика; 10 г смеси смешать с 40 г вазелина и использовать как обезболивающую мазь.
Хруст в суставах – когда стоит беспокоиться
Внутрисуставные инъекции гиалуроновой кислоты
Диагностика
Диагноз бурсит выставляется на основании совокупности симптомов, клинических проявлений, истории заболевания и инструментальных методах диагностики. История болезни позволяет выяснить наличие сопутствующей соматической патологии.
Некоторые диагностические процедуры могут быть назначены, для того чтобы исключить другие причины болевых проявлений. Они включают следующие диагностические процедуры:
- Рентгенография позволяет визуализировать наличие остеофитов или артритов.
- Анализ пунктата (микроскопия), который был получен в результате пункции увеличенной сумки, позволяет исключить подагру и наличии инфекции. Бурсит в колене и локте наиболее часто подвержен инфицированию.
- Анализы крови позволяют исключить ревматологические заболевания (например, ревматоидный артрит) и метаболические заболевания (сахарный диабет).
- МРТ может быть назначено при необходимости детальной визуализации морфологической картины.
Характерные симптомы
Малыши не всегда способны объяснить, что их беспокоит, поэтому выявить воспалительный процесс можно при изменении их поведения.
Основные признаки:
- повышенная раздражительность;
- плач при любом движении;
- потеря массы тела;
- нарушение сна;
- снижение аппетита;
- необъяснимые капризы.
Инфекционный (септический артрит) возникает в связи с попаданием инфекции в полость сустава. Такое возможно после травм или врачебных манипуляций. Инфекция может быть как бактериальная, так и вирусная и даже грибковая (у ослабленных детей). Чаще всего у детей встречаются артриты, вызванные золотистым стафилококком и стрептококком В. Заболевание возникает остро. Характеризуется нарастающими симптомами интоксикации (ухудшение аппетита, лихорадка, слабость, головная боль). Пораженный сустав опухший, покрасневший, болезненный, болевые ощущения усиливаются во время движений.
Реактивный полиартрит развивается после перенесенных инфекционных болезней кишечника, мочевыводящей системы и ЛОР-органов. Он характеризуется доброкачественным течением, хорошо поддается лечению, не оставляет инвалидизирующих последствий.
Симптоматика реактивного полиартрита появляется спустя 2 — 4 недели после заражения инфекционным заболеванием. Начало всегда острое, и вместе с болью в суставах ухудшается общее состояние — повышается температура тела, и возникает слабость. Поражение несимметрично. Очень часто поражение суставов при реактивном артрите сочетается с внесуставными симптомами (миокардиты, перикардиты, уретриты, конъюнктивиты, глосситы и т.д.).
Ревматический артрит возникает всегда после перенесенной ангины, скарлатины, пневмонии, рожи, а также некоторых болезней дыхательных путей. Возбудитель всегда β-гемолитический стрептококк группы А. Он характеризуется следующими признаками:
- Лихорадка (38-39 °C),
- Симметричность поражения суставов;
- Быстрый положительный эффект после применения нестероидных противовоспалительных препаратов;
- Доброкачественное течение артрита (деформация сустава не остаётся и объем движений не уменьшается.
Ювенильный ревматоидный артрит характеризуется малозаметным началом заболевания, проявляется несильно выраженной болью, ограничением подвижности и припухлостью в одном суставе. Появляется утренняя скованность (первые движения в суставах после ночного сна даются с трудом, необходимо «разойтись»). Через несколько недель подобные изменения начинаются в симметричном суставе. Такая «симметричность» очень типична для ЮРА. Постепенно происходит поражение всё большего количества суставов: лучезапястные, височно-нижнечелюстные, мелкие суставы кистей и другие.
Ревматический артрит
Заболевание протекает в форме рецидивирующего полиартрита
(поражает несколько суставов). В острой фазе по течению напоминает
серозно-фиброзный синовит, при хронизации – как деформирующий артрит, но с
медленным развитием деструктивных процессов.
Собака много лежит, визуально можно заметить отечность сразу
нескольких суставов. Заболевание симптоматически проявляется лихорадкой, болью
при пальпации суставных поверхностей, хромотой.
При хронизации процесса появляются признаки деформирующего
артрита, при движении слышен хруст. Для лечения и облегчения состояния собаки
ее помещают в теплое, сухое помещение, назначают противовоспалительные,
десенсибилизирующие средства (стероиды, салицилаты, АКТГ и пр.).
Внимание!
Для простоты восприятия информации, данная инструкция по применению препарата “Антибиотики для лечения артроза и артритов суставов: ревматоидного, реактивного, инфекционного” переведена и изложена в особой форме на основании официальной инструкции по медицинскому применению препарата. Перед применением ознакомьтесь с аннотацией, прилагающейся непосредственно к медицинскому препарату.
Описание предоставлено с ознакомительной целью и не является руководством к самолечению. Необходимость применения данного препарата, назначение схемы лечения, способов и дозы применения препарата определяется исключительно Лечащим врачом. Самолечение опасно для Вашего здоровья.
Лечение ювенильного артрита
Лечение ювенильного ревматоидного артрита комплексное, назначаются индивидуально подобранные лекарственные препараты и методы лечения:
- режим, диета;
- курсы лечебной физкультуры (ЛФК) и массажа;
- ортопедическая коррекция;
- медикаментозная терапия;
- народная медицина;
- физиотерапевтические процедуры;
- хирургическое лечение.
Двигательная активность и питание
В период обострения ювенильного ревматоидного артрита движения становятся ограниченными, но постепенно, по мере улучшения состояния ребенка, двигательная активность увеличивается. Назначаются курсы ЛФК, благоприятно воздействуют пешие прогулки, плавание, езда на велосипеде. Для предупреждения атрофии мышц врач дает рекомендации проводить курсы массажа.
Полноценное питание – основа правильного обмена веществ
Очень важно, чтобы в рационе ребенка было много молочных продуктов как источника кальция, а также продуктов, богатых витамином D для профилактики остеопороза
Ортопедическая коррекция
Для предупреждения деформации конечностей пациентам назначают ношение ортезов – приспособлений, удерживающих сустав в нужном положении. Ортезы носят по нескольку часов в день, снимая во время сеансов ЛФК и других видов двигательной активности.
Лечение ювенильного артрита
Медикаментозная терапия
Для уменьшения воспаления и боли в период обострения ювенильного артрита назначают нестероидные противовоспалительные препараты (НПВП – Нурофен, Нимесулид), которые снимают воспаление и боль. Если лекарства из группы НПВП не помогают, а воспаление и боли очень сильные, назначают глюкокортикоидные средства (ГКС – Бетаметазон). Их вводят в виде инъекций, капельниц, внутрисуставно. Эти препараты быстро снимают воспаление и боль, но дают много побочных эффектов, поэтому их назначают короткими курсами, а также стараются не назначать детям до 5 лет из-за риска подавления роста.
Следующая группа препаратов – иммунодепрессанты, назначается для подавления чрезмерной активности иммунитета. С этой целью применяют Метотрексат, Сульфасалазин, Лефлуномид, а также их комбинации. Эти препараты достаточно токсичны, поэтому лечение проводится под контролем лабораторных исследований крови.
В последние годы появились препараты нового вида, получившие название биологических агентов (Инфликсимаб, Ритуксимаб). В состав этих лекарств входят антитела, цитокины и другие активные вещества, оказывающие регулирующее действие на иммунную систему детского организма.
Народные средства
К народным средствам следует подходить с осторожностью, большинство из них имеют растительное происхождение и часто вызывают аллергические реакции. Для больных детей с повышенной активностью иммунной системы это нежелательно
Иногда врачи вводят народные средства в состав медикаментозной терапии с целью снижения степени лекарственной нагрузки.
Физиотерапевтические процедуры
Курсы физиотерапевтических процедур назначают для быстрого устранения воспаления и боли. Это электрофорез с лекарствами из групп НПВП и ГКС, ультрафиолетовое облучение, магнито- и лазеротерапия и др.
Хирургические операции
При запущенных формах ЮРА проводятся операции эндопротезирования (замены сустава на искусственный) и частичного иссечения чрезмерно разросшейся суставной капсулы.
Причины, по которым может развиваться синовит
Конечности часто травмируются и страдают от избыточных нагрузок различного происхождения. И на некоторые ранения они реагируют скоплением жидкости в коленном суставе. Лечение будет зависеть от того, что именно вызвало синовит. Среди травматологических первопричин его образования: переломы составляющих сочленения, разрывы или другие повреждения связок диартроза, внутреннее кровоизлияние в нем, травма мениска.
Болезни, вызывающие накоплениесиновия могут быть следующие:
- артрит – воспаление диартроза, вызванное его травмированием, инфекцией, иммунным нарушением, перманентными нагрузками, психической травмой. Зачастую возникает у людей с лишним весом, малоподвижных, неправильно питающихся и живущих в экологически неблагоприятных районах;
- бурсит – возникает после травмы и инфицирования. При бурсите воспаляется синовиальная сумка, дисфункция которой и вызывает накопление выпота. Бурситом чаще страдают те, кто по профессии часто и много нагружает определенные группы диартрозов;
- артроз – возникает как следствие естественного старения или полученной травмы. Бывает две стадии артроза: первая – когда объем смазочной массы снижается и сустав страдает от ее недостаточности, и вторая – когда объем наоборот чрезмерно увеличивается и влечет за собой припухлость пораженного места.
Воспалительные процессы, влекущие за собой накопление воды, могут быть трех типов:
Иммунные. Избыток вырабатывающейся жидкости появляется из-за поражения соединительных тканей.Гнойные. Отрицательные микроорганизмы проникают в диартроз и там начинают множиться. Кроме того, причиной гнойного поражения иногда становятся проникающие локальные ранения.Асептические. При них в синовии нет гнойных элементов и патогенных организмов. Появляются такие воспаления как результат ранения колена, распространения по организму острой вирусной инфекции, реактивного артрита, излишнего переохлаждения. А так же может быть последствием накопления продуктов обмена веществ в суставной сумке.
Диагностика ревматоидного артрита
Лабораторная диагностика
Диагностика ревматоидного артрита начинается с анализа крови.
В общем анализе крови обращают пристальное внимание на уровень гемоглобина, лейкоцитов, СОЭ. Данное обследование позволяет оценить выраженность воспалительного синдрома
В биохимическом анализе крови изучается уровень фибриногена, СРБ, гаптоглобина, сиаловых кислот. Специфическими маркерами ревматоидного артрита являются следующие показатели:
- Ревматоидный фактор в крови. Повышается в 60% случаев.
- АЦЦП (антитела к циклическому цитруллиновому пептиду). Один из наиболее чувствительных методов ранней диагностики заболевания. Выявляются в 80-90% случаев.
- Антинуклеарные антитела. Определяются в 10% случаев.
- Анализ синовиальной жидкости. При исследовании оценивается ее прозрачность, цвет, количество лейкоцитов.
Инструментальная диагностика
Артроскопия – современный информативный и малотравматичный метод диагностики различных суставных заболеваний. Обследование проводится с помощью специального оптического прибора – артроскопа. Благодаря процедуре удается оценить распространенность патологии, провести дифференциальную диагностику ревматоидного артрита с другими заболеваниями (туберкулез, саркоидоз). Во время артроскопии возможно произвести забор материала для гистологического исследования.
Рентген суставов – основной метод инструментальной диагностики ревматоидного артрита. Существует несколько методик оценки стадии рентгенологических изменений в суставах. Врачи многопрофильной клиники «Здоровье» могут применить любую методику, наиболее подходящую в каждом конкретном случае.
Сцинтиграфия суставов – исследование, которое заключается в использовании радиоактивного вещества – технеция. В зависимости от его содержания в суставе оценивается активность патологического процесса.
Биопсия синовиальной оболочки сустава проводится редко. Процедура назначается с целью дифференциальной диагностики с другими заболеваниями.
МРТ – высокоточный метод инструментальной диагностики. Позволяет оценить степень деформации суставов, распространенность патологического процесса, его локализацию.
УЗИ суставов и внутренних органов назначается при тяжелом прогрессивном течении заболевания. С помощью ультразвукового исследования возможно оценить состояние сердца, печени, селезенки, поджелудочной железы и других органов.
Антибиотики при гнойном артрите
Гнойное воспаление суставов в острой стадии требует экстренного лечения, иначе происходит разрушение сустава. Успешность лечения гнойного артрита полностью зависит от своевременного назначения эффективных антибиотиков. Терапию начинают с антибактериальных препаратов широкого спектра действия, которые в начале лечения вводятся инъекционным способом. Определение возбудителя гнойного артрита дает возможность врачу откорректировать назначения и применить более сильные препараты. Для ингибирования роста бактериальной микрофлоры в суставах стандартно применяют следующие противомикробные средства:
- Ампициллин – полусинтетический пенициллин активен против бактерий как грамположительных так и грамотрицательных, исключая синегнойную палочку. Производится в таблетированной форме, порошка необходимого для приготовления инъекционных растворов. Взрослым вводят одномоментно 500 мг, суточная дозировка составляет 2-3 г. Инъекции проводятся через равные временные интервалы. Детская суточная дозировка составляет 100-400 мг/кг массы тела.
- Амоксициллин принадлежит к тому же ряду противомикробных средств, что и ампициллин. Оказывает подобное клиническое действие и обладает сходной антибактериальной активностью. Возможно применение фармпрепарата в таблетированной форме при менее запущенных патологических процессах при гнойных артрозах. Для взрослых пациентов и детям старше 10 лет рекомендована одноразовая дозировка 250-500 мг. Детям возрастной категории от 5 до 10 лет однократный прием показан в дозе 250 мг, 2-5 лет 125 мг.
В связи с тем, что некоторые микроорганизмы, провоцирующие острые гнойные процессы в суставной ткани синтезируют пенициллиназу, нейтрализующую действие антибиотиков пенициллиновой группы, для повышения эффективности используют комбинированные препараты противомикробных средств с клавулановой кислотой, разрушающей пенициллиназу.
[], [], [], [], [], [], [], []
Методы лечения
Лечение артрита коленного сустава у детей осуществляется в зависимости от причины его возникновения. Главным принципом терапии является максимально раннее начало. Чем быстрее будет начато лечение, тем ниже риск развития осложнений и лучше прогноз. Осуществляется лечение медикаментозными и немедикаментозными методами, при необходимости используется хирургическое вмешательство.
Методы лечения заболевания суставов у детей
Диета и режим
Специальная диета при артритах не требуется. В период обострения показано лёгкое питание. Исключается жирное мясо, консервированные продукты, мясные и рыбные деликатесы, газированные напитки. Рацион состоит из фруктов и овощей, отварного мяса.
В период обострения показан постельный режим. Он продолжается до исчезновения болевого синдрома в покое.
Медикаментозное лечение
Терапия реактивного и ревматоидного артрита проводится разными препаратами.
Реактивный артрит необходимо лечить на фоне основного заболевания. Для подавления хламидийной и микоплазменной инфекции назначают антибиотики из группы макролидов. Препараты применяют в соответствующих возрасту дозировках. Для устранения болевых ощущений и воспалительного процесса используют группу НПВС – Ибупрофен, Диклофенак, Мелоксикам. Лучшая переносимость наблюдается у Ибупрофена. Курс лечения продолжается две недели.
Лечение ревматоидного артрита более сложное. Оно проводится несколькими группами лекарственных препаратов. Их назначают поочередно, смена группы проводится в случае неэффективности предыдущей.
НПВС — базовая группа средств для лечения артрита. Назначают их на длительное время. Переносимость препаратов хорошая. Используют НПВС для приёма внутрь и для нанесения на коленный сустав в виде мазей или кремов.
Глюкокортикоиды. Препараты этой группы обладают более выраженным противовоспалительным и противоотечным эффектом. Для приёма внутрь используют Метипред — один раз в неделю. Существует также суспензия для введения непосредственно в полость коленного сустава — Дипроспан.
Цитостатики. Препарат Метотрексат назначают при тяжёлом течении артрита. Он подавляет быстрый рост тканей, замедляя образование деформаций.
Пеницилламин. Замедляет образование коллагена и предотвращает рост спаек в коленном суставе.
Кроме специфических препаратов, назначают витаминно-минеральные комплексы, хондроитин, кальций.
Медикаментозное устранение артрита у ребенка
ЛФК и массаж
Эти методы лечения применяют в периоды ремиссии артрита. Цель массажа и гимнастики – снизить риск развития осложнений, замедлить процесс деформирования суставов.
Лечебный массаж улучшает микроциркуляцию в околосуставных тканях, устраняет мышечный спазм. За счёт усиления кровотока улучшается питание хрящевой и костной ткани, нормализуется процесс обмена веществ.
Лечебная гимнастика позволяет вернуть коленному суставу гибкость и эластичность, восстанавливает объём движений. Выполняется ежедневно, уделять процедуре достаточно 15 минут. Примерный комплекс упражнений при артрите коленного сустава:
- Пробежка по кругу или на месте;
- Вращение согнутым коленным суставом;
- Махи ногами вперёд и назад;
- Ходьба с высоким подниманием коленей;
- Медленные приседания.
Упражнения выполняют до появления дискомфорта в коленях.
Физиопроцедуры
Активно используются в лечении артрита у ребенка, как в период ремиссии, так и во время обострения. Физиопроцедуры способствуют нормализации кровообращения, облегчению болевых ощущений, подавлению воспалительного процесса. В период ремиссии применяются следующие методы:
- Магнитотерапия;
- Парафиновые и озокеритовые аппликации;
- Импульсные токи;
- Ультрафиолетовое облучение;
- Электрофорез.
Во время обострения у ребёнка применяют только ультрафиолетовое облучение до покраснения кожи над коленным суставом.
Физиотерапевтическое устранение артрита у детей
Домашние средства
Использовать рецепты народной медицины для лечения коленного артрита у ребёнка можно только по разрешению педиатра. Наиболее безопасными являются компрессы, используемые для облегчения болевых ощущений. Пример наиболее простого средства – капустный компресс. Свежий капустный лист немного разминают и прикладывают к коленному суставу ребенка. Фиксируют тканью и оставляют на несколько часов.
Хирургическое лечение
Применяют редко, только при развитии тяжёлых деформаций. Выполняют артропластику, а если коленный сустав у ребенка полностью разрушен, то используют эндопротезирование.
Профилактика реактивного артрита
Так как дискомфорт в суставах, вызванный аутоиммунной реакцией при синдроме Рейтера, в большинстве случаев поддается полному излечению, то в период восстановления важно поддерживать здоровье пациента, чтобы не провоцировать рецидив. Нет точных гарантий, что при ослаблении иммунитета или повторном инфекционном заражении организм во второй раз справится успешно с обострением, поэтому важно заботиться о здоровье
Профилактика рецидива реактивного артрита
Частое осложнение синдрома Рейтера – не проходящая боль в суставах, связанная с повреждением хрящей, как следствие длительного и интенсивного воспаления в соединительной ткани. Чтобы снизить интенсивность хронического болевого синдрома и поддерживать состояние здоровья, рекомендуется проводить такие профилактические действия:
Обеспечить оптимальный режим труда и отдыха. Дети не должны физически утруждаться, повседневная активность поддерживается умеренной. Сон – не менее 8 часов в сутки. Умственные перегрузки и нервные стрессы также противопоказаны.
Правильное питание. Диета должна быть сбалансированной и содержать достаточное количество витаминов, минералов. Если рацион не восполняет недостаток питательных веществ, врач может выписать поливитаминные комплексы для периодического приема
В особенности важно обеспечить оптимальное поступление железа, кальция и витамина Д для детского организма.
Посещение физиотерапевтических процедур. С помощью аппаратного лечения удается устранить хронический болевой синдром в суставах, благодаря улучшению обмена веществ и микроциркуляции.
ЛФК или гимнастика
Чтобы улучшить подвижность суставов, которая ухудшилась из-за воспаления, необходимо проводить грамотную реабилитацию организма
Если делать гимнастику ежедневно и осторожно, то общее самочувствие улучшится за счет улучшения циркуляции крови в месте крепления сухожилий к суставам.
Также важно не переохлаждаться, тепло одеваться в осенне-зимний период, чтобы снизить риск инфицирования ОРВИ, ОРЗ. Если ребенок заболел, не нужно его с температурой отправлять в учебное заведение
Лучше дать достаточное время для восстановления, чтобы снизить риск рецидива. Ведение здорового образа жизни – лучшая профилактика обострения аутоиммунных реакций.
Мнение редакции
Детский реактивный артрит суставов – тяжелое и системное заболевание, часто протекающее остро. Чтобы убрать воспаление, требуется комплексная медикаментозная терапия. На сайте содержатся статьи, посвященные лечению других заболеваний опорно-двигательного аппарата. Читая данную статью, можно оставлять внизу комментарии под текстом, если есть вопросы касательно материала.
Необычные, но типичные проявления
Из сотни больных только у трёх болезнь может начинаться совсем странно с поражения глаза, обычно, его сосудистой оболочки, псориаза, воспаления слизистой кишечника. Далеко не всегда эти симптомы идут рука об руку, чаще с небольшим интервалом последовательно воспаляется глаз, краснеет, как положено, наличествует слезотечение и светобоязнь. Офтальмолог лечит увеит долго и не совсем успешно. Заболевание глаза затухает, потом вспыхивает вновь, берутся анализы на разных возбудителей, правда, ничего плохого не находят.
После пациент отправляется к дерматологу с какими-то шелушащимися бляшками на коже, ему выставляют диагноз «псориаз». Но через пару другую недель начинается маета поносами с болями в животе, чем занимается уже гастроэнтеролог, который, как правило, связывает воедино всё случившееся за последние месяцы, и направляет пациента к ревматологу.
А возможен ещё клинический сюжет с развитием аритмии после поражения глаз и кожи. При кардиологическом обследовании находят воспаление внутренней оболочки аорты, что само по себе совсем уж редкость. Кардиолог связывает всё произошедшее и направляет пациента к коллеге ревматологу.
А может случиться вариант с поражением почек, причём в любом предварительном наборе симптомов: поражение кожи с глазами или без глаз, с поносами или без, с нарушением ритма или без оного. В общем, всё непросто и бессистемно, если на фоне таких клинических проявлений есть хоть какой-то намёк на поражение суставов позвоночника, то до постановки правильного диагноза пройдёт меньше времени.
Какую роль выполняет синовия?
В коленке есть синовиальная мембрана – крепкая и непроницаемая субстанция, которая обволакивает и устилает костные ткани и сухожилия. Синовиальная масса в коленном диартрозе исполняет роль предохранителя от старения и быстрого изнашивания за счет постоянного трения. Клетки мембраны секретируют эту жидкость и она покрывает всю поверхность диартроза и препятствует перетиранию его элементов
Если этой смазки много или, наоборот, мало, это считается патологией.Важно: любые нарушения в выработке суставного секрета могут быть плачевными для здоровья диартроза и требуют сиюминутного лечения