Online-консультации врачей
| Консультация невролога |
| Консультация оториноларинголога |
| Консультация специалиста в области лечения стволовыми клетками |
| Консультация педиатра-аллерголога |
| Консультация маммолога |
| Консультация гастроэнтеролога детского |
| Консультация диетолога-нутрициониста |
| Консультация гомеопата |
| Консультация пластического хирурга |
| Консультация сосудистого хирурга |
| Консультация специалиста банка пуповинной крови |
| Консультация гастроэнтеролога |
| Консультация психоневролога |
| Консультация онколога |
| Консультация анестезиолога |
Новости медицины
6 простых привычек, чтобы круглый год не болеть простудами: рекомендуют все врачи,
17.03.2021
Морепродукты становятся вредными для здоровья?,
05.01.2021
Digital Pharma Day. Будьте во главе digital-трансформации фармацевтической индустрии,
09.10.2020
В сети EpiLaser самые низкие цены на ЭЛОС эпиляцию в Киеве,
14.09.2020
Новости здравоохранения
Эксперт назвала три отличия простуды от COVID-19,
05.01.2021
В мире более 86 миллионов случаев COVID-19,
05.01.2021
Скорость распространения COVID-19 зависит от климатических условий,
11.06.2020
Исследователи насчитали шесть разновидностей коронавируса,
11.06.2020
Что провоцирует / Причины Коронавирусной инфекции у детей:
В семейство коронавирусов входят два рода: коронавирусы и торовирусы. До недавнего времени считалось, что они возбуждают такие болезни: ОРЗ человека, бронхит птиц, инфекционный бронхит мышей, гепатит мышей и крыс, гастроэнтерит свиней. Эти болезни иногда заканчиваются у животных смертельным исходом.
В роду коронавирусов числится 3 серологические группы:
- коронавирусы человека, собак, кошек (2 серотипа), свиней (2 серотипа), кроликов;
- коронавирусы человека, свиней, мышей, крыс, крупного рогатого скота и индюков;
- коронавирусы кур (куриный бронхит) и индюков.
Коронавирусы часто меняются, потому возник SARS-coronavirus (SARS-CoV) – новый вариант вируса, который относится к самостоятельному типу. Он называется коронавирусом «атипичной пневмонии».
Самый большой геном среди всех РНК-содержащих вирусов именно у коронавирусов. Организация генома SARS-CoV хотя и сходна с таковой других групп коронавирусов, отличается от нес по белковому составу нуклеотиднои последовательности, что позволяет утверждать, что SARS-CoV не имеет полного родства с ранее изученными коронавирусами.
SARS-CoV очень похож, как утверждает множество исследователей, на бычий коронавирус. Менее всего он схож с коронавирусами свиней, человека, мелких грызунов, птиц и прочих животных.
Симптомы Коронавирусной инфекции у детей:
От 2 до 7 дней (максимум – 10) длится инкубационный период при заражении коронавирусной инфекцией. По симптомам заболевание схоже на респираторно-синцитиальную, парагриппозную и риновирусную инфекцию.
Основные симптомы:
- ринит
- боль при сглатывании
- недомогание
- головные боли
- бронхиальная обструкция (одна из форм дыхательной недостаточности).
Заболевание зачастую имеет легкое течение, симптомы выражены слабо. Температура тела в некоторых случаях поднимается до субфебрильной, но часто она нормальная. Основным симптомом является ринит. Болезнь длится в среднем около 5-7 дней.
Сочетание респираторного и гастроинтестинального синдромов (нарушения в работе желудочно-кишечного тракта) характерно именно для коронавирусной инфекции. Нерезко выражены такие симптомы как беспокойство, адинамия, потеря аппетита), они длятся около 2-3 дней. Зафиксированы редкие случаи, когда заболевание переходит в тяжелую форму. Тогда коронавирусная инфекция развивается схоже с гриппом, интоксикация выражена и проявляется как многократная рвота и резкое беспокойство.
У малышей раннего возраста проявляется не только катаральный синдром, но и рвота или срыгивания, а также жидкий стул энтеритного характера. Эти симптомы продолжаются на протяжении от 2 до 5 дней. А дети более старшего возраста жалуются на боли в животе, рвоту и жидкий стул.
Болезни, которые имеют течение, схожее с ТОРС, начинаются с повышения температуры. Она достигает 38—39 ˚С. Ребенок чувствует недомогание и легкий озноб. Появляется потливость, головгая боль, горло першит, кашель сухой, без отхаркивающейся мокроты. Часто проявляется миаглия (боль в мышцах). Кашель имеет тенденцию к усилению вечером и ночью. В редких случаях появляются такие симптомы коронавирусной инфекции у детей как тошнота, диарея, рвота (необильная).
На пике болезни температура поднимается повторно, боль усиливается. Ребенок начинает чувствовать, что ему не хватает воздуха в легких, дыхаие утрудняется. Дети страшего возраста могут жаловаться на сердцебиение, стеснение в области груди.
Врачи слышат в легких больного ребенка влажные менкопузырчатые хрипы в базальных отделах с обеих сторон, крепитацию. При перкуссии фиксируют притупление легочного звука. На высоте вдоха хрипы становятся более интенсивными, после кашля они не исчезают, зависимости от положения больного (сидя, стоя, лежа) не имеют. Фиксируется рост частоты сердечных сокращений, артериальное давление может снижаться.
Когда болезнь выходит на стадию острой дыхательной недостаточности, появляется одышка. Это также называется респираторным дистресс-синдромом. Часто назначают неинвазивную вентиляцию легких, т. к. ингаляция кислорода обычно не приносит результата. В тяжелых случаях используют искусственную вентиляцию.
На ренгенограмме видно наличие инфильтратов в периферических отделах легочных полей. Когда болезнь прогрессирует, инфильтраты становятся более широкими, двусторонними.
Анализ показывает лейкопению, лимфопению, увеличение относительного числа нейтрофилов, тромбоцитопению в периферической крови. Биохимический анализ крови показывает повышение активности ликтатдегидрогеназы, креа-ТИмипфосфокиназы, аспарагиновой и аланиновой трансаминаз, снижение натрия.
Клинические проявления
Симптомы аденовирусной инфекции у детей выражаются следующим:
- Воспаление слизистых дыхательных путей — проявляется наряду с лихорадкой в виде затруднённого носового дыхания, отёка слизистых и слизисто-гнойных выделений. Общая температура тела поднимается до +40°C; ребёнок страдает от и суставах, становится вялым, отказывается от пищи. Воспаление голосовых связок сопровождается осиплостью или временной потерей голоса, сухим кашлем и появлением одышки;
- Острый конъюнктивит — проявляется воспалительным процессом в конъюнктивах обоих глаз и сопровождается резями, болевыми ощущениями в глазах, слезотечением, повышенной восприимчивостью к яркому свету;
- Диарейный синдром — проявляется в повышенной частоте опорожнений, которая может доходить до 8 раз за сутки. В кале при этом может быть обнаружена слизь;
- Фарингоконъюнктивальная лихорадка — проявляется на фоне воспалительных процессов в миндалинах, слизистой глаз и зева. Характеризуется длительностью течения, высокой температурой в течение одной-двух недель, увеличением региональных лимфатических узлов;
- Мезаденит — проявляется приступами боли в правой нижней области живота или пупка, которые напоминают приступы аппендицита. Характеризуется рвотой и высокой температурой.
Критерии диагностики миокардита у детей
Диагностика миокардита у детей основана на динамике патологических изменений данных ЭКГ, ЭхоКГ, наличии кардиомегалии, остро начавшейся и прогрессирующей застойной сердечной недостаточности, повышении активности кардиоспецифических ферментов. Эти изменения выявляют через 2-3 нед после инфекционного процесса, они сопровождаются типичными субъективными признаками.
Клиническая картина хронического миокардита складывается из последовательного ряда обострений, наступающих через неопределённые промежутки времени. Каждое из обострений сначала принимают за ОРИ, и только последующие нарушения функционального состояния сердца позволяют выявить истинную причину ухудшения состояния.
Для установления диагноза «миокардит» общепризнанных критериев не существует. Наиболее известны критерии NYHA (1964.1973), со временем дополняемые и уточняемые.
- Большие признаки:
- патологические изменения данных ЭКГ (нарушения реполяризации, нарушения ритма и проводимости);
- повышение концентрации в крови кардиоселективных ферментов и белков (КФК, КФК-МВ, ЛДГ. тропонин Т):
- увеличение размеров сердца по данным рентгенографии или ЭхоКГ;
- застойная недостаточность кровообращения;
- кардиогенный шок.
- Малые признаки:
- лабораторное подтверждение перенесённого вирусного заболевания (выделение возбудителя, результаты реакции нейтрализации, реакция связывания комплемента, реакция гемагглютинации, увеличение СОЭ, появление С-реактивного белка);
- тахикардия (иногда брадикардия);
- ослабление первого тона;
- «ритм галопа».
Диагноз «миокардит» правомочен при сочетании предшествующей инфекции с одним большим и двумя малыми признаками.
Критерии NYHA – начальный этап диагностики некоронарогенных заболеваний миокарда. Для установления окончательного диагноза в современных условиях необходимо дополнительное обследование с визуальным (однофотонная эмиссионная КТ, магнитно-резонансная томография ) или гистологическим подтверждением клинического (предварительного) диагноза.
Критерии окончательного диагноза «миокардит»
Обследование | Воспалительное поражение миокарда | Миокардитический кардиосклероз |
Гистология | Клеточная инфильтрация (более 5 клеток в поле зрения при увеличении 400) в морфобиоптатах миокарда | Наличие «сетчатого» фиброза в морфобиоптатах миокарда |
Однофотонная эмиссионная КТ | Накопление радиофармпрепарата в миокарде при проведении однофотонной эмиссионной КТ с мечеными лейкоцитами или цитратом галия | Нарушение перфузии миокарда при проведении однофотонной эмиссионной КТ с Тс-тетрафосмином |
МРТ | Выявление внеклеточной воды при МРТ сердца с контрастированием | Нарушение перфузии миокарда при проведении МРТ сердца с контрастированием |
Лабораторные методы | Превышает норму тест-дегрануляции базофилов, выявляют наличие кардиального антигена и антител к миокарду, а также положительную реакцию торможения миграции лимфоцитов с кардиальным антигеном |
Инструментальные и лабораторные методы исследования позволяют подтвердить наличие миокардита, однако отрицательные результаты не считают критерием исключения диагноза.
Что такое Риновирусная инфекция у детей –
Риновирусная инфекция у детей иначе зовется заразным насморком (английский эквивалент: common cold). Это острое вирусное заболевание дыхательных путей, которое преимущественно поражает слизистую оболочку носа и носоглотки больного человека.
Риновирусная инфекция распространена по всему миру, но более всего в тех странах, которые отличаются холодным и умеренным климатом. Осенью, зимой и ранней весной регистрируются эпидемии в городах, особенно крупных. Спорадические случаи – круглогодично.
Источником инфекции могут быть как сами больные (дети, взрослые), так и вирусоносители (здоровый человек, в организме которого содержится вирус). Распространяется риновирусная инфекция воздушно-капельным путем. Нестойкость вируса приводит к тому, что случаи передачи инфекции через предметы обихода и игрушки встречаются очень редко. Заразный период длится около 5 дней.
Все дети имеют восприимчивость к данному виду инфекции, кроме малышей до 6 месяцев (их защищает пассивный иммунитет). Потому большинство случаев заболевания фиксируют среди детей – особенно тех, кто посещает детские организованные группы. Если на территорию занесен новый вирус, заболевает почти 100% тех, кто имел контакт с источником (даже новорожденные и дети до 3 месяцев жизни). Типоспецифический иммунитет (действующий совсем недолго) возникает после перенесения болезни. Предположительно резистентность к инфекции определяется специфическими антителами (IgA) носоглотки, а не сывороточными.
К каким докторам следует обращаться если у Вас Риновирусная инфекция у детей:
Педиатр
Инфекционист
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Риновирусой инфекции у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Анализ на С-реактивный белок
С-реактивный белок (СРБ) – очень чувствительный элемент анализа крови, который быстро реагирует даже на мельчайшее повреждение ткани организма. Присутствие С-реактивного белка в крови является предвестником воспаления, травмы, проникновения в организм бактерий, грибков, паразитов.
СРБ точнее показывает воспалительный процесс в организме, чем СОЭ (скорость оседания эритроцитов). В то же время С-реактивный белок быстро появляется и исчезает – быстрее, чем изменяется СОЭ.
За способность С-реактивного белка в крови появляться в самый пик заболевания его еще называют «белком острой фазы».
При переходе болезни в хроническую фазу С-реактивный белок снижается в крови, а при обострении процесса повышается вновь.
С-реактивный белок норма
С-реактивный белок производится клетками печени и в сыворотке крови содержится в минимальном количестве. Содержание СРБ в сыворотке крови не зависит от гормонов, беременности, пола, возраста.
Норма С-реактивного белка у взрослых и детей одинаковая – меньше 5 мг/ л (или 0,5 мг/ дл).
Анализ крови на С-реактивный белок берется из вены утром, натощак.
1
Анализ крови на уровень мочевой кислоты
2
анализ крови на антинуклеарные антитела
3
Исследование крови на ревматоидный фактор
Причины повышения С-реактивного белка
С-реактивный белок может быть повышен при наличии следующих заболеваний:
- ревматизм;
- острые бактериальные, грибковые, паразитарные и вирусные инфекции;
- желудочно-кишечные заболевания;
- очаговые инфекции (например, хронический тонзиллит);
- сепсис;
- ожоги;
- послеоперационные осложнения;
- инфаркт миокарда;
- бронхиальная астма с воспалением органов дыхания;
- осложненный острый панкреатит;
- менингит;
- туберкулез;
- опухоли с метастазами;
- некоторые аутоиммунные заболевания (ревматоидный артрит, системный васкулит и др.).
При малейшем воспалении в первые же 6-8 часов концентрация С-реактивного белка в крови повышается в десятки раз. Имеется прямая зависимость между тяжестью заболевания и изменением уровня СРБ. Т.е. чем выше концентрация С-реактивного белка, тем сильнее развивается воспалительный процесс.
Поэтому изменение концентрации С-реактивного белка используется для мониторинга и контроля эффективности лечения бактериальных и вирусных инфекций.
Разные причины приводят к разному повышению уровня С-реактивного белка:
- Наличие бактериальных инфекций хронического характера и некоторых системных ревматических заболеваний повышает С-реактивный белок до 10-30 мг/л. При вирусной инфекции (если нет травмы) уровень СРБ повышается незначительно. Поэтому высокие его значения указывают на наличие бактериальной инфекции.
- При подозрении на сепсис новорожденных уровень СРБ 12 мг/л и более говорит о необходимости срочной противомикробной терапии.
- При острых бактериальных инфекциях, обострении некоторых хронических заболеваний, остром инфаркте миокарда и после хирургических операциях самый высокий уровень СРБ – от 40 до 100 мг/л. При правильном лечении концентрация С-реактивного белка снижается уже в ближайшие дни, а если этого не произошло, необходимо обсудить другое антибактериальное лечение. Если за 4-6 дней лечения значение СРБ не уменьшилось, а осталось прежним и даже увеличилось, это указывает на появление осложнений (пневмония, тромбофлебит, раневой абсцесс и др.). После операции СРБ будет тем выше, чем тяжелее была операция.
- При инфаркте миокарда белок повышается через 18-36 часов после начала заболевания, через 18-20 дней снижается и к 30-40 дню приходит к норме. При стенокардии он остается в норме.
- При различных опухолях повышение уровня С-реактивного белка может служить тестом для оценки прогрессирования опухолей и рецидива заболевания.
- Тяжелые общие инфекции, ожоги, сепсис повышают С-реактивный белок до огромнейших значений: до 300 мг/л и более.
- При правильном лечении уровень С-реактивного белка снижается уже на 6-10 день.
Подготовка к ревматологическим анализам
Чтобы анализы показывали объективную информацию, необходимо придерживаться некоторых правил. Сдавать кровь нужно в утренние часы, натощак. Между взятием анализов и приемом пищи должно пройти приблизительно 12 часов. Если мучает жажда, выпейте немного воды, но не сок, чай или кофе. Необходимо исключить интенсивные физические упражнения, стрессы. Нельзя курить и употреблять спиртное.
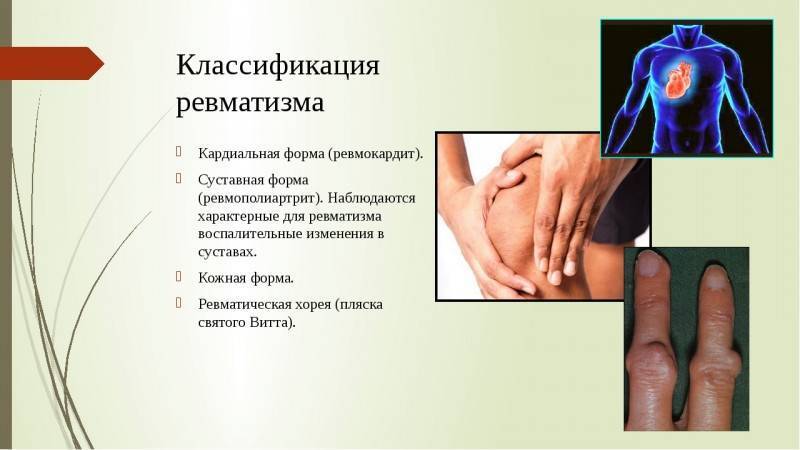
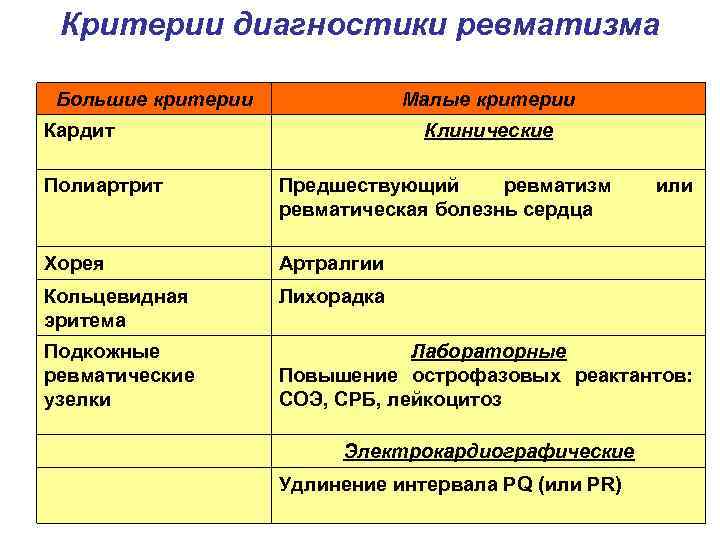
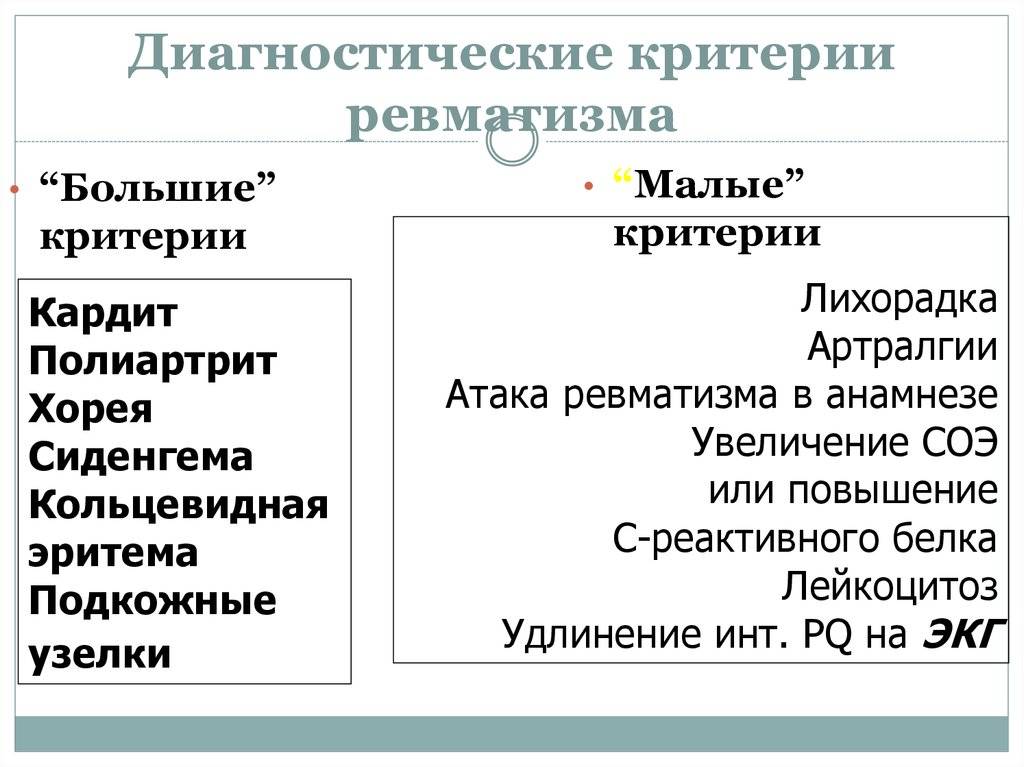
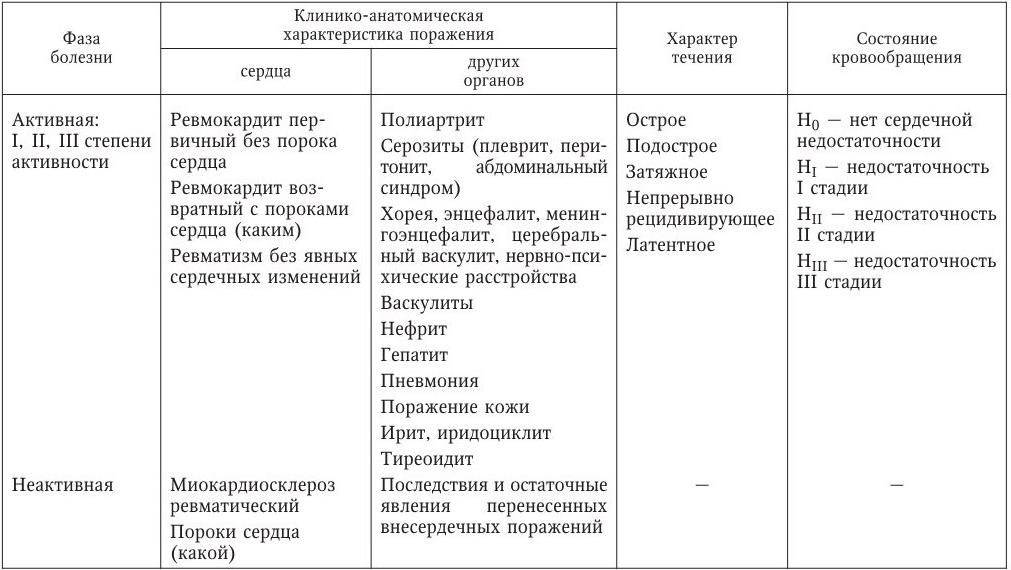
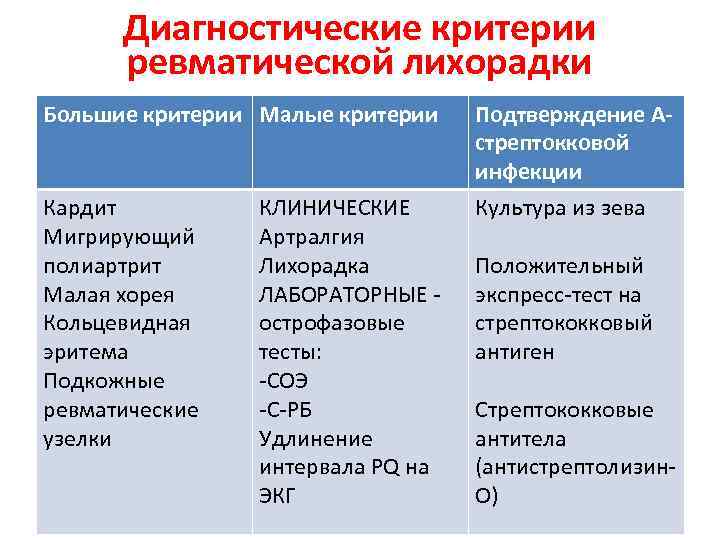
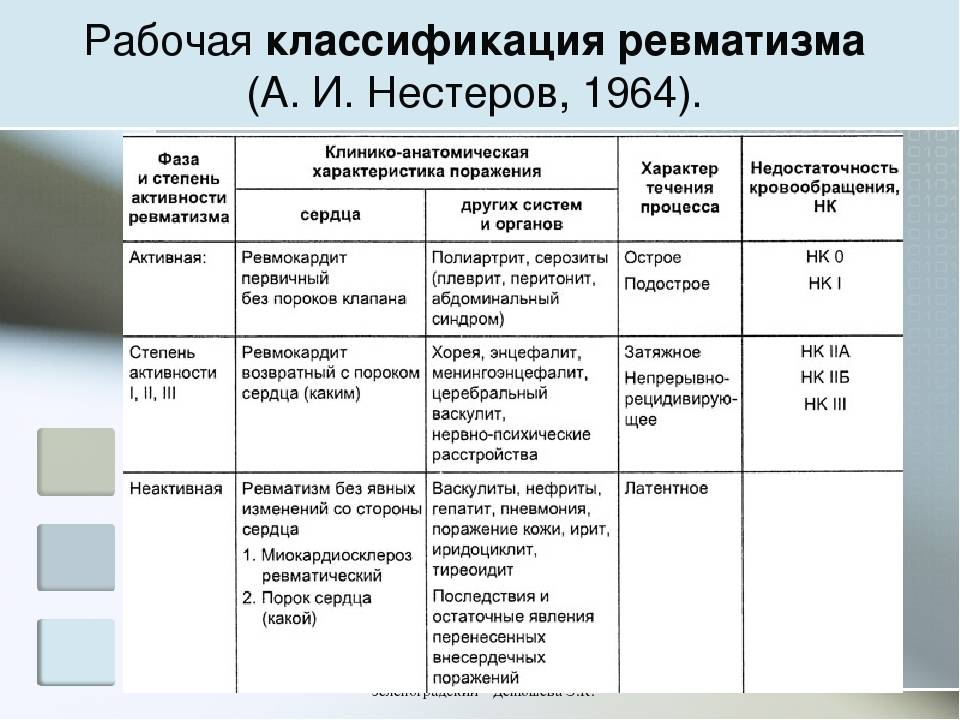
Диагностика Ревматизма у детей:
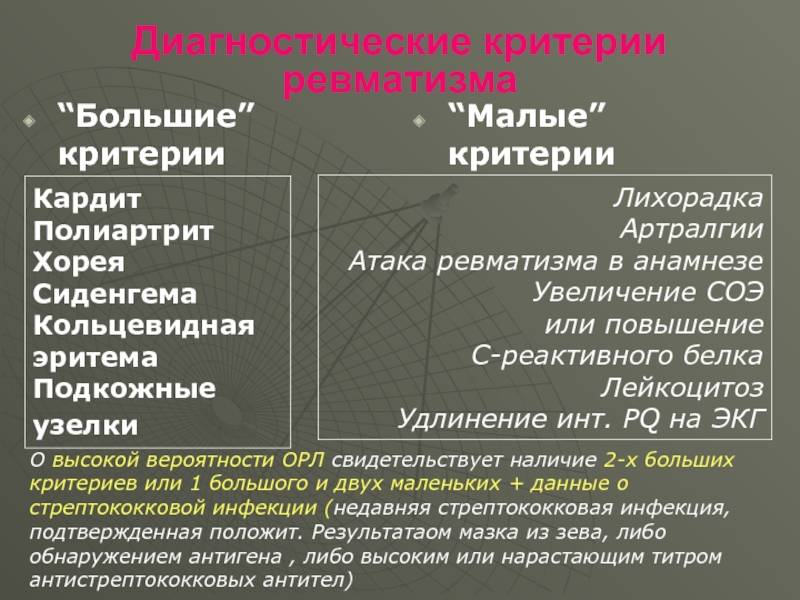
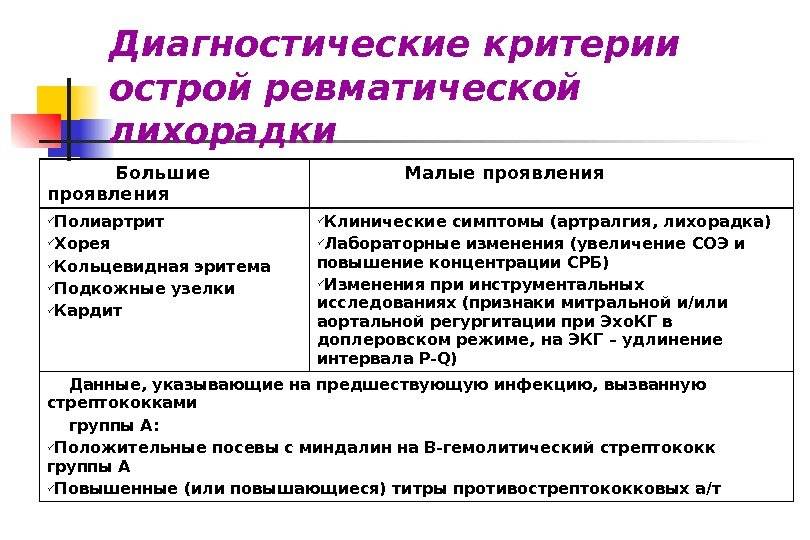
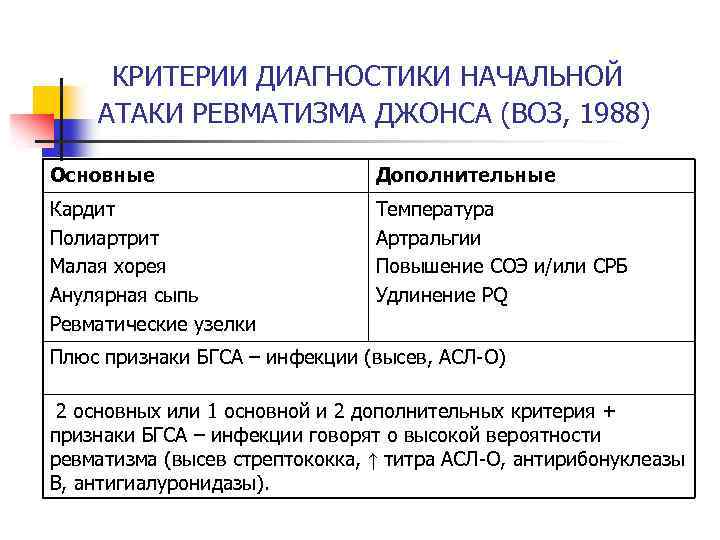
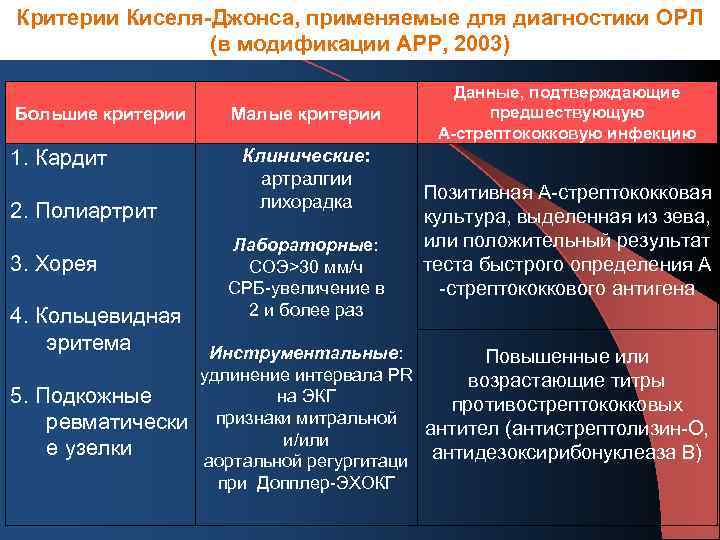
Основными критериями диагностики ревматизма у детей считаются:
- полиартрит
- кардит
- кольцевидная эритема
- хорея
- ревматические подкожные узелки
Дополнительными диагностическими критериями считаются:
- артралгия, лихорадка
- предшествующая ревматическая атака или ревматическое поражение сердца
- боли в животе
- утомляемость
- кровотечения из носа
- повышение проницаемости капилляров
- острые фазовые реакции (лейкоцитоз, С-реактивный белок, повышение СОЭ и уровня сиаловых кислот)
- удлинение интервала P-Q на ЭКГ
Ревматизм у детей жиагностируют, если есть два основные критерия или 1 основной и 2 дополнительных. Лабораторные показатели имеют вспомогательное значение для диагностики этой болезни.
Дифференциальный диагноз в разных случаях проводят с такими болезнями:
- реактивный и ювенильный хронический артрит
- ревматический полиартрит
- инфекционно-аллергическиемиокардиты и состояния, которые могут быть названы тонзиллогенными миокардиодистрофиями
Латентным называют ревматизм, если при самом тщательно собранном анамнезе не удается обнаружить заболевание, которое можно было бы расценить как пропущенную атаку ревматизма. Также не удается современными методами лабораторной диагностики обнаружить даже минимальную активность патологического процесса.
ЭКГ при ревматизме у детей показывает удлинение атриорентрикулярной проводимости и изменение конечной части желудочкового комплекса. Рентгенологические методы показывают уменьшение амплитуды сердечных сокращений, расширение границ сердца. Также в диагностических целях могут проводить ФКГ.
При недостаточности митрального клапана ЭКГ показывает гипертрофию левого желудочка, иногда — и левого предсердия. ФКГ записывает систолический шум, который максимальный на верхушке. Рентгенологические методы позволяют выявить увеличение сердца влево и сглаженность талии. Но типичная картина на рентгенограмме у детей встречается далеко не во всех случаях. УЗИ показывает дилатацию левых отделов сердца, избыточную экскурсию межжелудочковой перегородки и пр.
При стенозе митрального клапана на ЭКГ видна гипертрофия левого предсердия, на более поздних этапах болезни — правых отделов сердца. Для ФКГ характерно увеличение амплитуды I тона. Рентгенологические методы позволяют обнаружить увеличение левого предсердия, позднее правых отделов сердца и признаки застоя в малом круге кровообращения.
Недостаточность клапанов аорты на ЭКГ проявляется признаками гипертрофии левого желудочка. ФКГ записывает диастолический, лентовидный шум, следующий сразу за II тоном.
Что провоцирует / Причины Гемофильной инфекции у детей:
Haemophilus influenzae – грамотрицательные плеоморфные палочковидные или кокковидные клетки, размер которых составляет 0,2—0,3×0,5—2 мкм. Они располагаются парами или по-одиночке, также могут формировать короткие цепочки или группы. На плотных средах формируют мелкие колонии круглой формы, без цвета, диаметром до 1 мм.
Haemophilus influenzae неподвижны, не образуют спор, но могут образовывать капсулярные формы, которые, как считается, обладают патогенными свойствами. Возбудитель вырабатывает эндотоксин. Выделяют 6 серотипов, обозначающихся латинскими литерами от а до f. Микроорганизм патогенный лишь для человека.
Лечение Респираторно-синцитиальной инфекции у детей:
Большинству больных назначают лечение в домашних условиях, без необходимости госпитализации. Врачи часто назначают прием циклоферона (доза рассчитывается исходя из 10—15 мг/кг массы тела), а также анаферон детский или гепон, кипферин (если есть выраженный кишечный синдром) или другие иммунокорригирующие средства.
Ребенок должен полноценно питаться и соблюдать постельный режим во время лечения. Врачи назначают эреспал сироп из расчета 2 мл/ кг/сутки (он уменьшает симптомы воспаления слизистой респираторного тракта). Чтобы снять симптомы РС-инфекции, применяют нурофен, парацетамол и пр. Для лечения тяжелых случаев назначают иммуномодулятор полиоксидоний (капельно или внутримышечно). Эуфиллин с димедролом или другими антигистаминными препаратами показан при обструктивном синдроме. Также для лечения применяют микстуру с алтеем, мукалтин, микстуру с термопсисом и др. При тяжелых случаях болезни ребенка госпитализируют. Для лечения легких случаев антибиотики не нужны, их применяют только если обструктивный синдром сочетается с пневмонией.
Прогноз благоприятен.
Особенности образа жизни
Во время лечения ребенку важно соблюдать все рекомендации и предписания врачей
Особое внимание следует уделить диете не только в санатории, но и дома. Питание ребенка должно быть четко сбалансировано, иметь достаточное количество белков, быть обогащено витаминами, в первую очередь рутином, В-группы и С
Продукты должны легко усваиваться и не создавать лишней нагрузки на системы организма.
Овощи и фрукты обязательно присутствуют в рационе ребенка при ревматизме, особенно лимоны. Специалисты рекомендуют выпивать натощак каждое утро сок одного плода с горячей водой.

Пищу, которая трудно переваривается, лучше полностью исключить из рациона. Если в организме наблюдается недостаточное кровообращение, врачи могут ограничить суточное потребление соли до 5 г., а также рекомендовать проведение контроля за потреблением жидкости. Если кровообращение недостаточно при активности процесса 2 и 3 степени, пациенту могут потребоваться разгрузочные дни.
Важно ограничить потребление углеводов, например, сладостей, шоколада, выпечки, поскольку они являются сильными аллергенами, а потому могут значительно ухудшить состояние ребенка. Режим питания должен быть дробным, пищу нужно принимать несколько раз в сутки, но небольшими порциями
Рацион подбирается специалистами строго индивидуально.
Немалую роль в лечении играет и фитотерапия. В качестве дополнительных средств на третьем этапе терапии можно добавить ежедневные ванны с отваром или настоем трав, таких как цветки адониса, черной бузины, лабазника, траву вереска, земляники, сабельника, кору ивы весеннего сбора, почки березы, корень мыльника. Но перед применением нужно проконсультировать с лечащим врачом.
Консервативная терапия
Лечение детского ревматизма должно быть своевременным и комплексным. Занимается им врач-ревматолог, но в некоторых случаях ребенка параллельно может наблюдать детский кардиолог, стоматолог и отоларинголог. Основная цель терапии — нейтрализация стрептококков, устранение воспалительного процесса и восстановление иммунитета.

Первый этап лечения — перемещение ребенка в стационар и проведение медикаментозной терапии. Курс лечения довольно длительный, он составляет минимум полтора месяца. Метод лечения болезни прямо зависит от фазы патологии и общей тяжести процесса. В большинстве клинических случаев тактика медикаментозной терапии заключается в назначении:
- Антибактериальных препаратов (пенициллиновые антибиотики);
- Противоаллергических средств;
- Витаминные комплексы (обязательно с витамином С в составе);
- Нестероидных противовоспалительных лекарств (средства из пиразолонового ряда и на основе ацетилсалициловой кислоты);
- Иммуномодуляторов;
- Некоторых препаратов поддерживающей терапии (мочегонных, сердечных средств) по необходимости.
Медикаментозная терапия также может дополняться физиотерапевтическими процедурами, обязательно соблюдение специальной диеты. Во время стационарного лечения ребенку назначается постельный режим. Если заболевание находится в 2-3 стадиях, строгий постельный режим будет показан на 2 недели. Уже на 3 неделе ребенку может быть разрешено играть в кровати или заниматься дыхательной гимнастикой. Вставать с постели, самостоятельно ходить в туалет и на обеды, заниматься ЛФК можно будет только спустя месяц.

Второй этап лечения — отправка ребенка в санаторно-курортное учреждение. Основной целью санаторного лечения является долечивание ребенка. Терапия детского ревматизма заключается в:
- Облегченном варианте медикаментозной терапии;
- Воздушных ваннах;
- Физиотерапии (довольно часто практикуется грязелечение);
- Неактивных играх;
- ЛФК;
- Санировании очагов инфекции;
- Процедурах дыхательной гимнастики.
Последний третий этап заключается в диспансерном наблюдении. После окончательного выздоровления ребенка для него заводится специальная медицинская карточка, которая хранится в больнице. Ребенок наблюдается у участкового педиатра или кардиоревматолога. Основной целю такого наблюдения является профилактика и своевременное выявление рецидивов ревматизма.
Особенности лечения вялотекущего ревматизма
Детям с вялотекущим ревматизмом (при условии, что не было поражено сердце) назначается более щадящая медикаментозная терапия. Дополнительно используется физиотерапия. Отличительной чертой лечебного процесса является отсутствие необходимости стационарного лечения. Ребенку достаточно посещать процедурный кабинет и приемы у лечащего врача.
Симптомы аденовирусной инфекции
Инкубационный период (время от проникновения инфекции до проявления первых симптомов) составляет от одного дня до недели (в некоторых случаях – дольше).
Заболевание, как правило, начинается с появлением признаков интоксикации.
Для аденовирусной инфекции типичен комплекс катаральных явлений (проявления ринофарингита – ринита
и фарингита
одновременно): насморк, заложенность носа, першение в горле. Иногда поражаются нёбные миндалины (наблюдаются симптомы ангины), в таких случаях ставится диагноз ринофаринготонзиллит.
Инфекция может спускаться вниз по дыхательным путям, вызывая бронхит и даже пневмонию. Также возможны осложнения в виде отита
(воспаления среднего уха) и гайморита
(воспаления слизистой оболочки гайморовой пазухи).
Практически во всех случаях поражения аденовирусом наблюдается воспаление слизистой глаз в той или иной степени. Сочетание симптомов респираторного заболевания и конъюнктивита
образуют типичную картину аденовирусной инфекции. При ярком свете симптомы усиливаются.
Существует кишечный вариант протекания заболевания. В этом случае аденовирус поражает слизистую кишечника.
Головная боль
Головная боль – типичный признак интоксикации. Головная боль может наблюдаться при различных инфекционных заболеваниях.
Боль в мышцах
Боль в мышцах или суставах – еще один признак интоксикации. Это состояние может описана как ломота во всём теле. Обычно данный симптом предшествует подъему температуры.
Озноб
Больного знобит – это начало повышения температуры
Потеря аппетита
Организм затрачивает много сил на борьбу с инфекцией. Пищеварительные процессы при этом замедляются, аппетит пропадает.
Слабость
Интоксикация организма часто проявляется в виде слабости. Если более ребенок – а в случае с аденовирусной инфекцией обычно так и есть, он становится плаксивым и вялым.
Повышение температуры
Подъем температуры начинается несколько позднее появления признаков интоксикации. В большинстве случаев температура остается субфебрильной (до 38°C), но иногда может достигать и 39°C.
Резь в глазах
Воспаление слизистой глаз – типичный симптом аденовирусной инфекции. Обычно оно проявляется как жжение (зуд) в глазах.
Слезятся глаза
Глаза слезятся и могут гноиться.
Боль в животе
Кишечный вариант протекания аденовирусной инфекции обычно проявляется болью в животе.
Расстройство стула
Расстройство стула – еще один симптом кишечного варианта аденовирусной инфекции.