Как нужно вести себя после переноса
Самый распространенный вопрос от пациентов клиник репродуктивных технологий связан с правилами, которые нужно соблюдать после переноса зародышей. Таких правил не много и они достаточно простые и не требуют серьезных усилий.
После проведения подсадки эмбрионов специалисты рекомендуют будущим мамам обратить внимание на три вещи:
- рацион питания;
- режим дня;
- хорошее настроение.
Особенности рациона питания
Питание необходимо сбалансировать, наполнить продуктами богатыми витаминами и микроэлементами. Меню будущей мамы должно обязательно содержать богатые белком и молочные продукты, зелень, овощи, фрукты. Исключить стоит только то, что вызывает метеоризм. Не стоит забывать и о водном балансе организма, рекомендуется потреблять до 2-х литров чистой воды ежедневно.
Режим дня и ночи после ЭКО
По мнению специалистов, предубежденное мнение о том, что женщине после переноса эмбрионов, показан только постельный режим, что избежать выпадения эмбрионов из матки, не соответствует действительности. Матка – мышечный орган, который не представляет собой пустую полость, поэтому эмбрионы никуда выпасть не могут.
Главным условием в данный период является обеспечение необходимого кровоснабжения матки. Это легко достигается, с помощью обычных прогулок на свежем воздухе. Именно прогулок, занятия спортом, лучше на время отложить, как и тяжелую домашнюю работу.
Хорошее настроение залог успеха
В первое время после переноса эмбрионов очень важную роль на дальнейший исход процедуры будет оказывать эмоциональный настрой пациентки. Поэтому необходимо избегать эмоциональных перегрузок и настраиваться на положительный результат.
Посмотрите это короткое и познавательное видео о мучительном ожидании теста 14 дней после ЭКО:
Преимущества криопереноса по ОМС в «Линии жизни»
Получив направление к нам, вы станете пациентами центра ЭКО мирового уровня. Выбирайте любую из двух московских клиник «Линия жизни», в каждой работают опытные репродуктологи и эмбриологи — члены международных профессиональных организаций, кандидаты медицинских наук.
Высокий профессиональный уровень наших специалистов подтверждается отзывами счастливых родителей и признанием европейских и американских коллег. Протокол подготовки будущих мам к криопереносу и техника переноса соответствуют актуальным рекомендациям Европейского общества репродуктивной медицины и эмбриологии (ESHRE)
«Линия жизни» — один из немногих российских центров репродукции, которые во всем соответствуют международным стандартам и при этом работают по ОМС. Наши врачи сделают все возможное, чтобы через 14 дней после криопереноса вы узнали, что ждете ребенка!
Начало стимуляции фолликулогенеза.
Яичники начнут увеличиваться в размерах, их капсула будет растягиваться. Примерно к 6-го дня стимуляции (соответственно 8-9-го дня менструального цикла) существенных изменений в самочувствии большинство пациенток не испытывают.
Осторожный половой контакт в этот период все еще возможен, если женщина не испытывает дискомфорта.Однако, кровянистые выделения вычеркнут из интимной календаря первые 4 – 5 дней менструального цикла, оставив свободными около 3-х дней (6й – 9й день цикла). В дальнейшем механическое воздействие на стимулированные яичники станет не только неприятным, но и опасным. Опасность останется и после пункции яичников, когда у них сформируются желтые тела. Поэтому от секса стоит отказаться до окончания следующих месячных.
Прогинова в ЭКО: инструкция по применению
С целью индукции роста эндометрия Прогинова в протоколе ЭКО назначается в стимулированном цикле на 7-8 день. Часто используемой схемой является назначение Прогинова перед ЭКО по 2 таблетки 2 раза в день, однако в каждом конкретном случае схема подбирается индивидуально. Толщина прироста эндометрия контролируется путем проведения ультразвукового исследования и измерения М-ЭХО.
Прогинова для поддержки беременности после ЭКО
После проведения подсадки эмбрионов Прогинову назначают для успешного процесса имплантации и прогрессирования беременности. Дозировка препарата Прогинова 2 раза в день при ЭКО может составлять от половины до 3 таблеток в сутки. При ЭКО на раннем сроке Прогинова 3 таблетки дважды в день – распространенная комбинация. До 8-10 недель беременности коррекция дозы ведется исключительно врачом акушером-гинекологом.
Противопоказания к применению Прогинова
Противопоказаниями к применению Прогинова являются:
- Маточные кровотечения;
- Онкологические заболевания любой этиологии;
- Новообразование в печени;
- Острая почечная недостаточность;
- Любые виды тромбоза в виде инсульта, инфарктов, тромбоэмболии;
- Повышенный уровень триглицеридов низкой плотности;
- Также не рекомендуется применение препарата у лиц, не достигших 18 лет;
- Аллергические реакции на компоненты препарата.
Если следовать инструкции, то еще одним противопоказанием к применению Прогинова является состояние беременности.
Многие женщины в силу своей любознательности, что естественно, когда на кону стоит жизнь ребенка, вычитывают каждую строку инструкции применяемых препаратов, и сильно обеспокоены этой записью. Однако данные рекомендации касаются только естественно наступивших беременностей при нормальном их течении. Применение Прогинова в процессе протокола экстракорпорального оплодотворения — это опыт не одного года использования, подтвержденный рождением тысяч здоровых детей.
Прогинова: побочные действия и эффекты
Таблетки Прогинова при ЭКО может вызывать такие побочные действия:
- аллергические реакции;
- дисфорические расстройства;
- частые смены настроения;
- головокружения;
- головная боль;
- чувство сердцебиения;
- диспепсические явления;
- отеки.
Месячные после приема Прогинова
Если беременность все же не наступила, то при грамотном использовании препарата Прогинова месячные после ЭКО не отличаются от таковых в обычном цикле. Однако если не соблюдать рекомендуемую дозу в сторону ее увеличения, то можно спровоцировать гиперплазию эндометрия, что может быть чревато профузными маточными кровотечениями.
Прогинова и Дивигель при ЭКО
Врач может назначать Прогинову в комбинации с препаратом Дивигель. Так, если при контроле прироста эндометрия обнаруживается, что темпы его роста снижены, данная комбинация может применяться для достижения максимально необходимого эффекта в целях успешной имплантации и наступления беременности.
Когда отменяют Прогинову после ЭКО?
Сколько пьют Прогинову после ЭКО и когда отменяют Прогинову после ЭКО при беременности? Отмена Прогиновы после протокола экстракорпорального оплодотворения происходит исключительно по индивидуальному графику с учетом течения конкретной беременности. Акушер-гинеколог при отсутствии признаков угрозы прерывания беременности может начать постепенно отменять препарата с 8 -10 недели гестации. Максимальный срок, к которому необходимо отойти от приема препарата, является 15 недель.
Резкая отмена Прогиновы при беременности ЭКО чревата угрозой прерывания беременности, замершей беременностью либо самопроизвольным абортом.
Схема отмены Прогиновы после ЭКО
Схема отмены Прогиновы после ЭКО подбирается индивидуально врачом. Данный препарат рекомендуют отменять постепенно, начиная с 8 недели беременности. В зависимости от течения гестационного периода можно начинать снижать дозировку, убирая как по четверти, так и по целой таблетке в день. Все делается только под наблюдением грамотного акушера-гинеколога.
Отзывы о препарате Прогинова при беременности после ЭКО исключительно положительные. Прогинова при планировании ЭКО помогает врачам достичь нужного гормонального фона, отзывы которых формируются на основании ультразвуковой картины эндометрия, а также при получении положительных результатов протокола экстракорпорального оплодотворения.
Ирина Дроздова, акушер-гинеколог, специально для Mirmam.pro
Патологии маточных труб. Гидросальпинксы
Если женщина не забеременела после неудачного ЭКО, причины бесплодия, когда речь идёт о патологиях матки, могут быть абсолютно разными. Это может быть шеечный фактор бесплодия, причиной бесплодия может также стать непроходимость маточных труб, лечение которой не принесло ожидаемых результатов. Если имеет место такая ситуация, то врачи, всегда назначают перед ЭКО исследование, которое позволяет выявить наличие гидросальпинкса маточных труб, очень серьезной патологии.
Гидросальпинкс – это заболевание маточных труб, при котором в их полости накапливается жидкость. Причиной развития гидросальпинкса могут быть хронические воспалительные процессы органов малого таза, а также аномалии развития матки. Гидросальпинксы могут быть одиночные и фолликулярные. Какая именно разновидность гидросальпинкса поражает маточные трубы, можно определить только по результатам обследования. Как правило, поражение гидросальпинксом происходит на обеих маточных трубах. На ранних стадиях гидросальпинкс могут никак себя не проявлять. Выявить гидросальпинкс можно на УЗИ или рентгенографии органов малого таза. Также для обнаружения гидросальпинкса применяется диагностическая лапароскопия.
Гидросальпинкс мешает эмбриону нормально развиваться. Неудача после ЭКО, токсическое воздействие гидросальпинкса отмечается, даже если уже была отмечена положительная диагностика беременности. Гидросальпинкс может быть причиной гибели плода на ранних сроках беременности.
Относительно данного вопроса бытуют разные мнения медицинских специалистов. Московские врачи убеждены, что не выявленный во время УЗИ гидросальпинкс не влияет на исход ЭКО.
Их питерские коллеги придерживаются абсолютно противоположного мнения. Они считают, что неудачи экстракорпорального оплодотворения зачастую обусловлены именно этим негативным фактором. Стимуляция овуляции способствует росту гидросальпинсксов, что провоцирует увеличение очага воспаления.
При таком раскладе целесообразно выявить их наличие; выполнить лапароскопию, рекомендуется удалить трубу, если там имеются гидросальпинкс. Об этом пациентку, которая готовится к экстракорпоральному оплодотворению, предупреждают заранее.
Как показывают многочисленные наблюдения, подобная тактика даёт положительные результаты. Пациентки, у которых были обнаружены гидросальпинксы и удалены трубы, как правило, успешно беременеют после экстракорпорального оплодотворения. Операция по удалению является платной, её стоимость составляет примерно 500 долларов.
Рекомендуется предварительно обсудить с врачом все аспекты данной проблемы по телефону. Иногда, по желанию пациентки, во время операции осуществляется видеозапись, которая поможет потом вашему лечащему врачу оценить имеющиеся проблемы с вашей репродуктивной системой.
До начала операции по удалению маточных труб, пораженных гидросальпинксами, женщине, которая решила прибегнуть к такому методу лечения бесплодия, как экстракорпоральное оплодотворение, необходимо сдать несколько анализов, пройти основные исследования:
- кардиограмма;
- флюорография;
- рентгеновский снимок маточных труб;
- результаты предшествующих лапароскопий;
- сахар;
- мазок для определения степени чистоты;
- биохимический анализ крови;
- ВИЧ(HIV1/2), гепатит В (HBs Ag), сифилис(Syphilis RPR) и С( HCV total);
- общий анализ мочи;
- группа крови, резус- фактор.
При себе надо иметь страховой полис, паспорт. Врач, если сочтет нужным, может назначить какие-либо дополнительные исследования.
Рекомендуется осуществить очередной протокол ЭКО через 1-2 дня после осуществления лапароскопии.
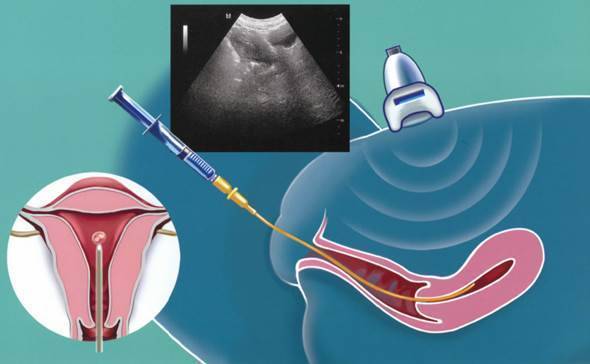
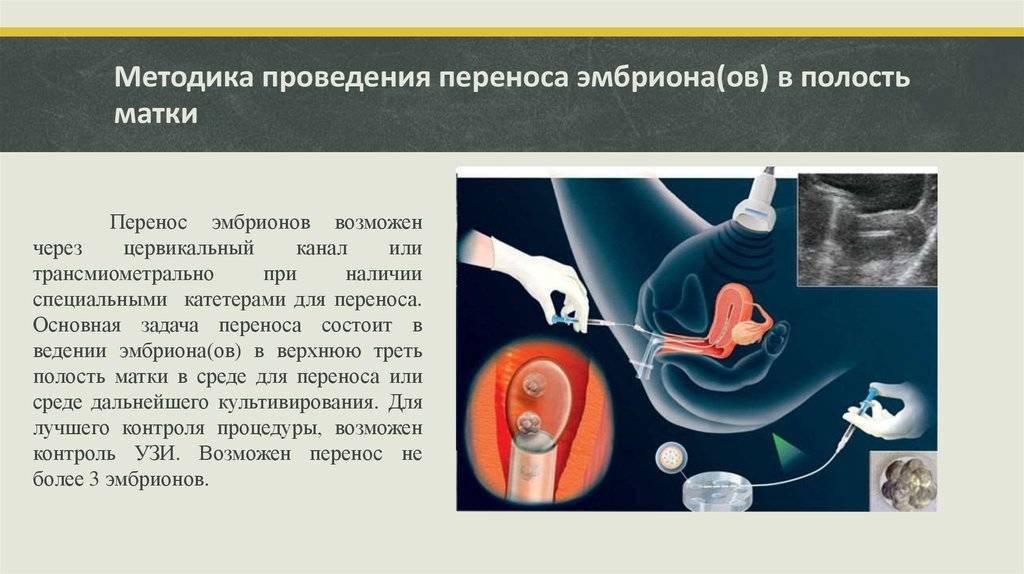
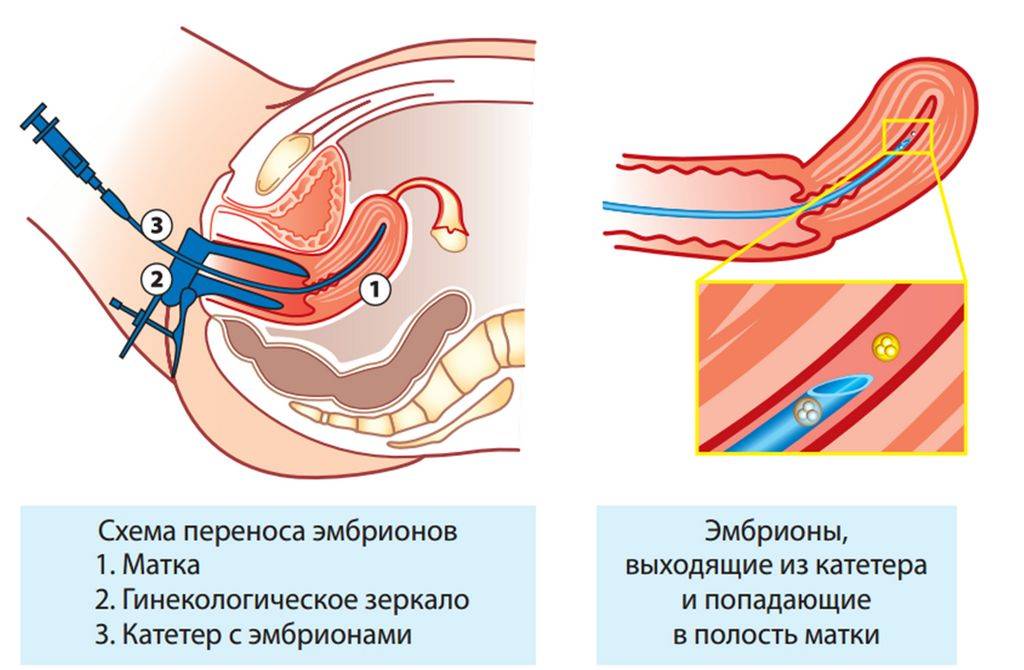
Этап переноса эмбрионов: условия и техника процедуры
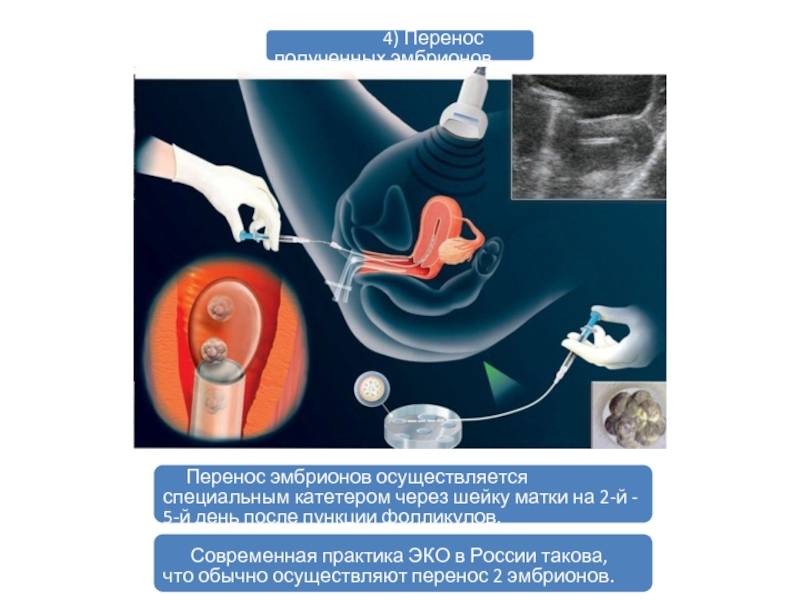
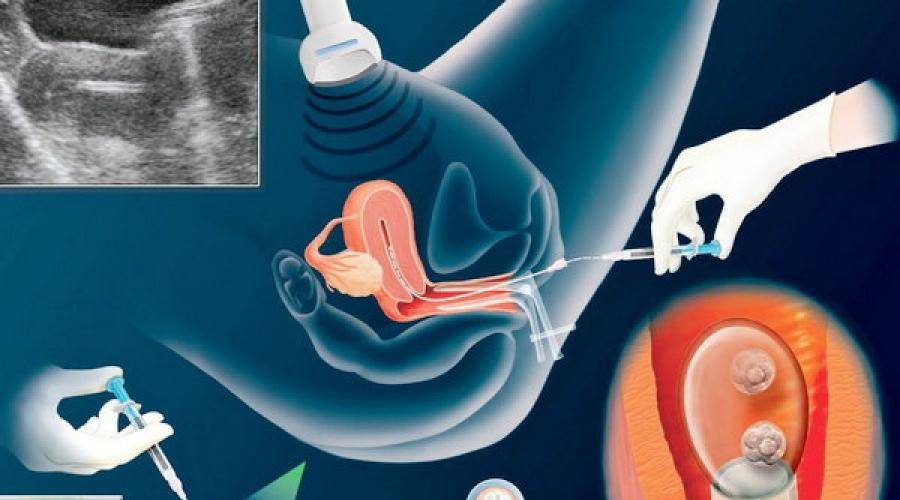
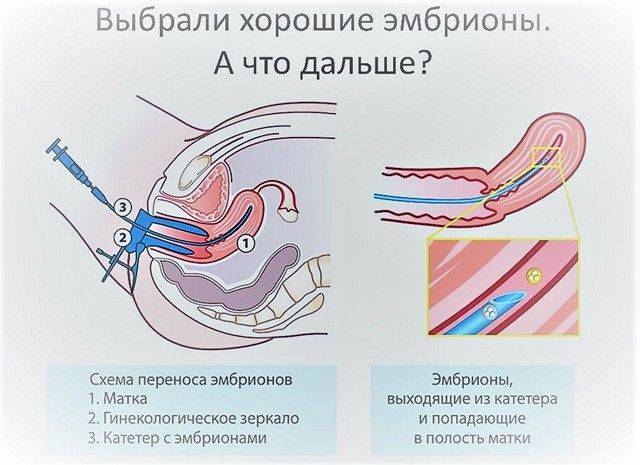
Поскольку перенос эмбрионов при ЭКО – процесс неинвазивный, методика его осуществления не предполагает обезболивания (возможно использование спазмолитика). В проведении процедуры участвуют два доктора: эмбриолог и гинеколог-репродуктолог. Основным инструментом является атравматичный силиконовый катетер, деликатно проходящий шейку матки.
Процедура, выполняемая репродуктологом, происходит под ультразвуковым контролем. Врач и пациентка видят на дисплее компьютера продвижение катетера и выделение его содержимого – микрокапли, в которой находятся имплантируемые эмбрионы.
Вся манипуляция длится не дольше 10 минут: необходимо, чтобы эмбрионы как можно меньше находились вне инкубатора. Ощущения пациенток в редких случаях могут быть неприятными, но на боли они никогда не жалуются.
Как готовиться к переносу эмбрионов: пошаговая инструкция
- За час до манипуляции выпить 1 литр воды. В меру наполнив мочевой пузырь, жидкость обеспечит технике исполнения переноса точность, деликатность и успешность.
- Перед походом в клинику принять душ, после чего не использовать косметику и парфюм.
- За 15 минут до решающего момента постараться успокоиться, прогнать страхи и настроиться на позитивный лад.
Ход процедуры
- После обработки области шейки матки стерильным марлевым шариком репродуктолог осуществляет пробный перенос. Во влагалище вводится пустой катетер для того, чтобы убедиться в проходимости канала. Кроме того, это необходимо для установления на катетрой трубке ограничителя длины в сответствии с протяженностью цервикального канала.
- Эмбриолог под микроскопом набирает в катетер питательную среду с отобранными эмбрионами. На микроскопе есть камера, с помощью которой этот процесс визуализируется на мониторе, становясь наглядным для репродуктолога и пациентки.
- Эмбриолог передает подготовленный катетер репродуктологу. Тот вводит его в верхнюю треть полости матки (не доходя 10-15 мм до ее дна) и плавным нажатием на поршень впрыскивает эмбрионы, после чего аккуратно извлекает инструмент.
- Катетер снова передается эмбриологу, который проверяет его под микроскопом, продувая несколько раз воздухом. Так убеждаются в том, что эмбрионы остались в матке.
- После процедуры в продолжение примерно получаса пациентка остается на гинекологической кровати под врачебным наблюдением. Затем ей разрешается покинуть клинику на 2 недели – до момента проведения теста на беременность.
Главное, что интересует женщину после переноса эмбриона: когда он должен прижиться? На этот вопрос репродуктологи отвечают, что период “имплантационного окна” длится не более 48 часов. Но для его открытия потребуются совместные усилия врача и пациентки.
Во время подготовки к криоембриотрансферу
Никаких ограничений в сексуальных отношениях нет. Ведь яичники до сих пор уже возвращаются к своему нормальному состоянию. Более того, накануне переноса эмбрионов половой акт считается даже желательным. Ведь полученное интимное удовольствие нормализует тонус матки и улучшает кровоснабжение органов половой системы и малого таза в целом.
Эмбриотрансфер происходит примерно на 19-22-й день менструального цикла. Никаких доказательств влияния наличия или отсутствия половой жизни после него на частоту наступления беременности нет.
Так, большинство пар не рискуют и воздерживаются от половых контактов до получения результатов ХГЧ, что, по моему мнению, является правильным не столько с физиологической, сколько с психологической точки зрения.
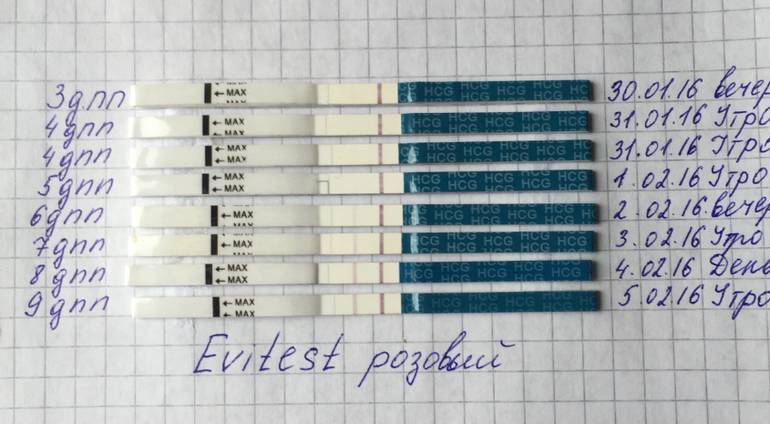
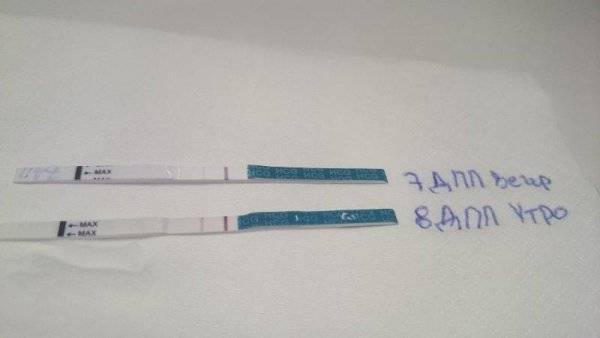
Выделения после ЭКО
Выделения из влагалища после ЭКО – естественный процесс, обусловленный изменениями в гормональном фоне. По количеству и характеру отделяемого можно косвенно судить об особенностях течения беременности на ранних сроках. Увеличение вязкости и количества влагалищного секрета может быть связано с приемом женщиной гормональных средств и искусственным поддержанием в репродуктивных органах необходимого уровня кислотности.
На 9 день после переноса эмбриона выделения
могут быть такими:
- коричневые (кремовые, бледно-розовые, бежевые);
- повышенная вязкость;
- скудные по объему;
- не имеющие запаха.
Одновременно при появлении данного симптома у женщин могут проявляться и другие признаки беременности. У многих пациенток на 9 день после переноса эмбрионов болит живот, возникает головокружение и тошнота.
Патологический вагинальный секрет после ЭКО
Причиной появления отдельных типов влагалищных выделений могут быть не физиологические, а патологические факторы. К основным признакам нефизиологических изменений в организме можно отнести:
- выделение вязкого секрета желто-зеленого цвета;
- дискомфорт в гениталиях (зуд, жжение);
- прожилки крови в секрете на 9 день после ЭКО;
- творожистые выделения с неприятным запахом.
Появление желто-зеленой слизи связано с развитием внутри репродуктивных органов инфекции. В случае появления данного симптома необходимо обратиться за помощью к специалисту. Несвоевременное реагирование на проблему может стать причиной замирания беременности или ее патологического течения.
Наиболее опасными считаются ярко-красный или коричневый вагинальный секрет с 14-го дня после переноса бластоцисты. Причиной возникновения симптома могут стать:
- отторжение эмбриона;
- замирание плода;
- недостаточная гормональная поддержка.
Если скудное количество секрета с незначительными примесями крови появляется до 12-14 дня после переноса эмбриона, беспокоиться не о чем. В большинстве случаев это свидетельствует об имплантационном кровотечении, которое не угрожает жизни матери или плода.
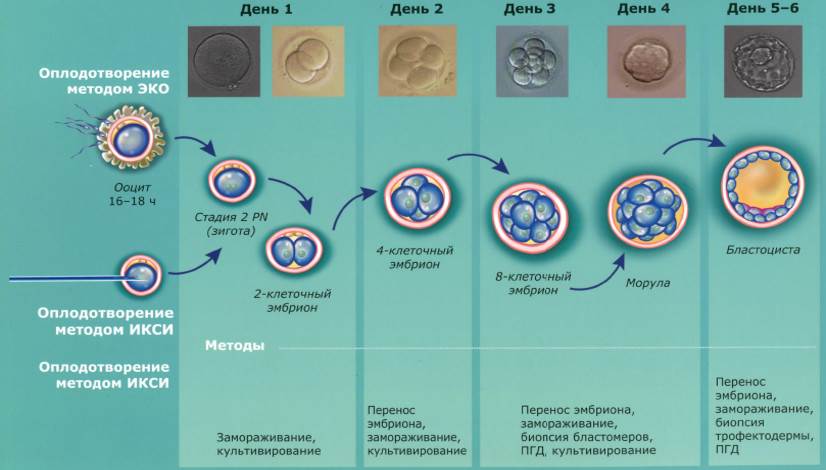
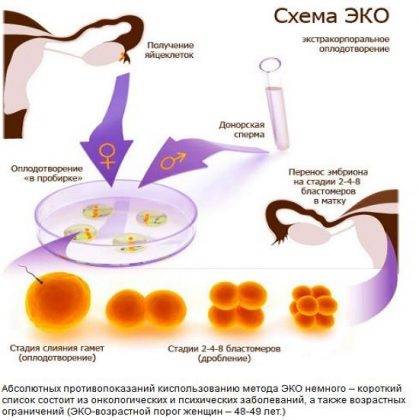
Развитие плода после подсадки в матку
После процедуры ЭКО процесс развития зиготы заключается не только в разделении зародышевых клеток (бластомеров). Во время его внедрения в эндометрий наблюдается каскад гормональных и физиологических процессов в организме будущей матери:
- Биохимические – концентрация лизосом повышается, благодаря чему создаются оптимальные условия для разрыхления эндометрия и последующей имплантации диплоидной клетки;
- Биофизические – увеличение клеточной массы на поверхности зиготы приводит к хетчингу (разрыву ее внешней оболочки) и внедрению эмбриона в матки;
- Трофические – до окончательного формирования внутриутробной связи между зародышем и матерью питание происходит за счет разрушения клеток эндометрия;
- Формообразующие – наблюдается формирование внутризародышевых и внезародышевых органов и тканевых структур.
В первые два дня до трансфера эмбрионов происходит процесс деления бластомеров. В течение первых суток их образуется 2 или 4, а в течение вторых – еще 4. Процедура ЭКО предполагает подсадку трех- или пятидневных бластомеров.
Причины выкидыша
Точную причину выкидыша установить удается не всегда, однако существует множество факторов, способных повлиять на течение беременности. Выкидыш в первом триместре беременности (с 1 по 12 неделю) обычно происходит вследствие нарушений развития плода, генетических дефектов. Выкидыши на раннем сроке составляют примерно 75% всех случаев.
Выкидыш на раннем сроке
Потеря беременности на раннем сроке может быть случайной, однако есть несколько факторов, повышающих вероятность выкидыша. Здесь имеет значение возраст матери:
- у женщин моложе 30 лет риск составляет 10%;
- у женщин 35–39 лет риск составляет 20%;
- у женщин старше 45 лет риск составляет более 50%.
Прочие факторы риска:
- ожирение;
- курение во время беременности;
- употребление наркотиков во время беременности;
- употребление больше 200 мг кофеина в день (в чашке чая содержится около 75 мг кофеина, в чашке растворимого кофе — около 100 мг);
- употребление более двух единиц алкоголя в неделю: единица алкоголя равняется 250 мл пива средней крепости, маленькому бокалу вина или 25 мл крепкого спиртного напитка.
Одной из непосредственных причин выкидыша на раннем сроке может быть хромосомная аномалия. Хромосомы — это плотно упакованные молекулы ДНК, содержащие генетическую информацию обо всех аспектах роста, развития и внешности будущего ребенка, вплоть до его цвета глаз. Иногда, по неизвестным причинам, во время зачатия происходит сбой, и у эмбриона образуется неправильный набор хромосом. Это значит, что плод не сможет нормально развиваться, и происходит выкидыш. По некоторым оценкам, около 60% всех выкидышей происходят по причине хромосомных аномалий.
Другой возможной причиной является патология плаценты.Плацента — это ткань, соединяющая кровеносную систему матери и плода. Если при формировании плаценты произошел какой-либо сбой, это может привести к выкидышу.
Выкидыш во втором триместре
Риск выкидыша во втором триместре повышается при некоторых хронических заболеваниях, таких как:
- сахарный диабет (декомпенсированный);
- крайне высокое кровяное давление;
- волчанка (заболевание, при котором иммунитет атакует здоровые ткани);
- почечная недостаточность;
- гиперактивность щитовидной железы;
- гипофункция щитовидной железы;
- глютеновая болезнь (непереносимость глютена).
Следующие инфекционные заболевания также повышают риск выкидыша:
- краснуха;
- цитомегаловирусная инфекция;
- токсоплазмоз;
- бактериальный вагиноз;
- ВИЧ;
- хламидиоз;
- гонорея;
- сифилис;
- малярия.
Вероятность выкидыша повышается при приеме следующих лекарственных средств:
- мизопростол (принимается для лечения язвы желудка)
- ретиноиды (аналоги витамина А, применяются для лечения экземы и акне);
- метотрексат (принимается для лечения ревматоидного артрита);
- нестероидные противовоспалительные препараты (применяются для облегчения боли и воспаления).
Перед приемом лекарства удостоверьтесь, что оно подходит для беременных.
Особенности строения матки и опухоли. Неправильное строение матки и новообразования в матке (например, доброкачественные новообразования, т. н. миомы) также могут привести к выкидышу во втором триместре.
Слабость шейки матки. У некоторых женщин мышцы шейки матки ослаблены. Это называется истмико-цервикальной недостаточностью (ИЦН), которая, как правило, возникает в результате травмы после операции в данной области. Это может привести к преждевременному раскрытию шейки матки, вызывая выкидыш.
Поликистоз яичников (ПКЯ). При поликистозе яичники женщины увеличены, что может вызвать гормональный дисбаланс в организме и прерывание беременности. Поликистоз считается основной причиной бесплодия. Результаты исследований также позволяют предположить, что это заболевание повышает риск выкидыша у женщин, способных к зачатию. Тем не менее точная взаимосвязь между ними не установлена.
Заблуждения по поводу выкидыша
Если нет других отягчающих причин, то есть женщина здорова и беременность развивается нормально, следующие факторы не повышают риск выкидыша:
- психологическое состояние беременной женщины, например, стресс или депрессия;
- шок или сильный испуг;
- физическая активность (уровень допустимой физической нагрузки необходимо обсудить с врачом);
- поднятие тяжести или напряжение;
- работа во время беременности;
- секс во время беременности.
Признаки и симптомы беременности до задержки
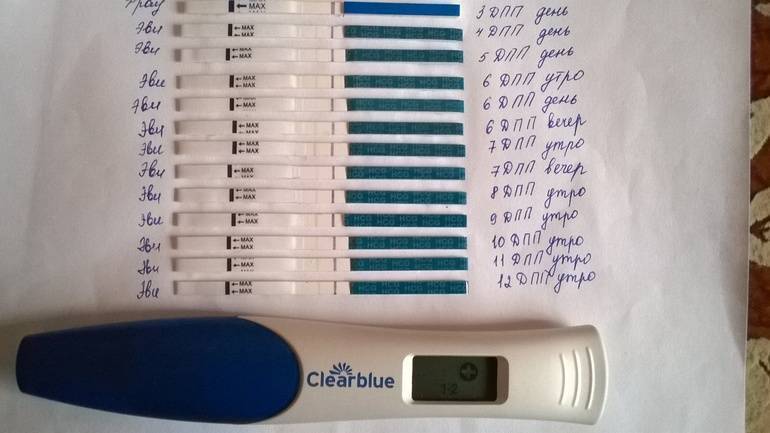
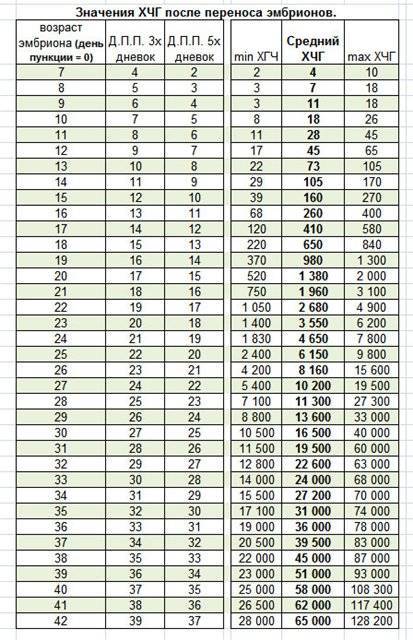
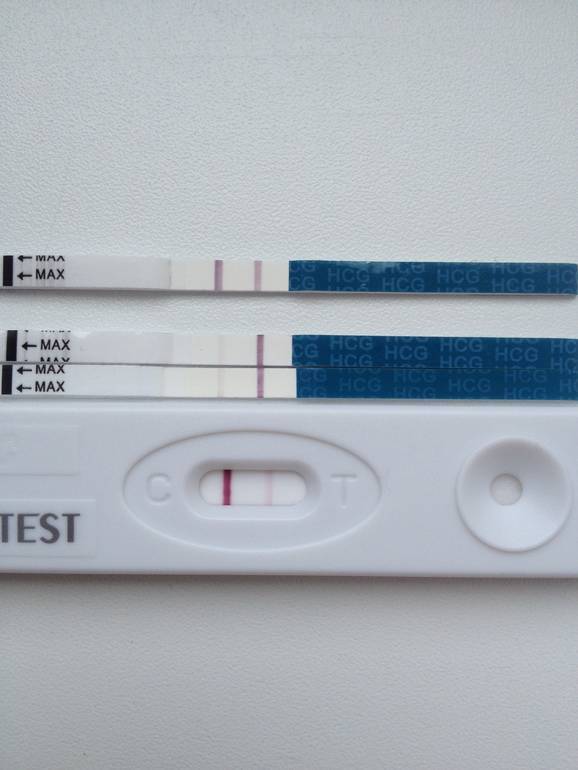
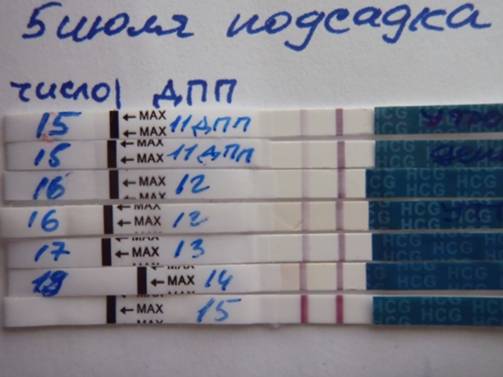
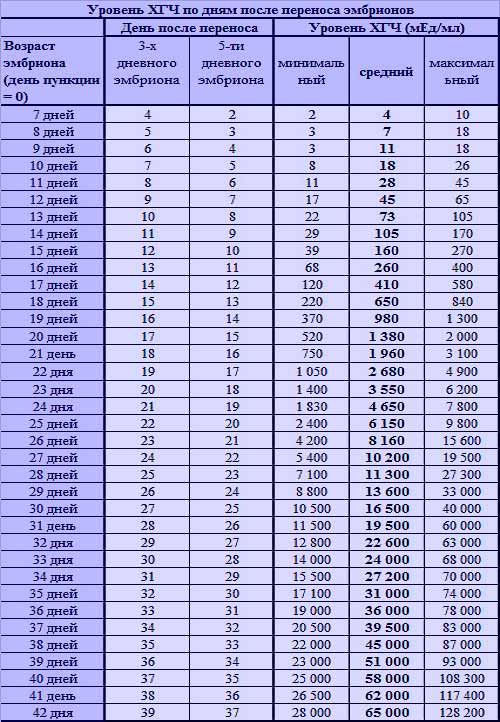
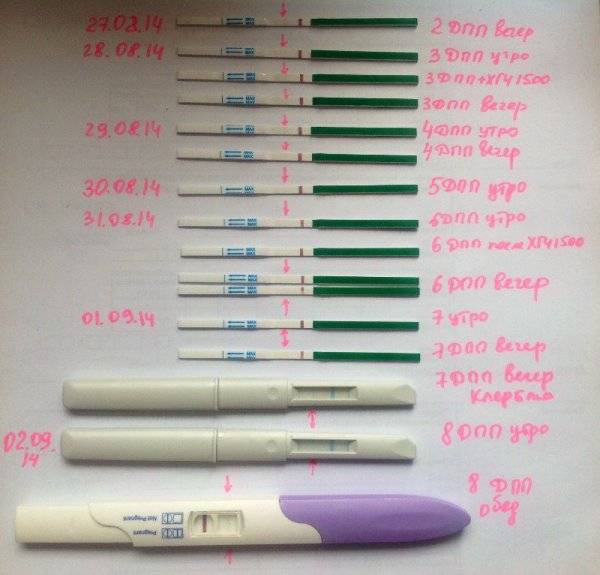
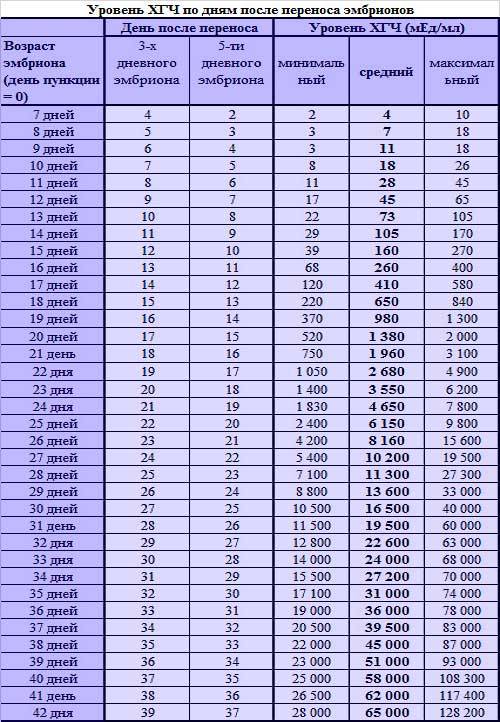
После подсадки эмбрионов в матку женщина начинает более внимательно «прислушиваться» к своим ощущениям и изменениям в организме, надеясь как можно раньше заметить того, что протокол увенчался успехом. Первые изменения привычных ощущений можно заметить только после того, как эмбрион сумеет внедриться в эндометрий матки и начнет развиваться. Ворсинки хориона с первого дня после имплантации начнут вырабатывать особое вещество – хорионический гонадотропный гормон, который и лежит в основе диагностики беременности на ранних сроках.
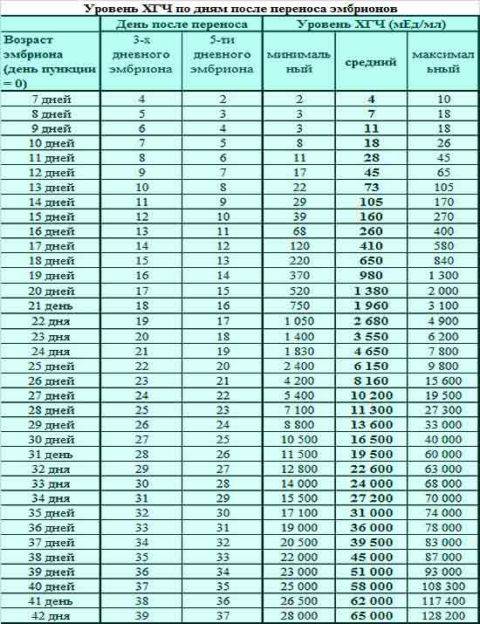
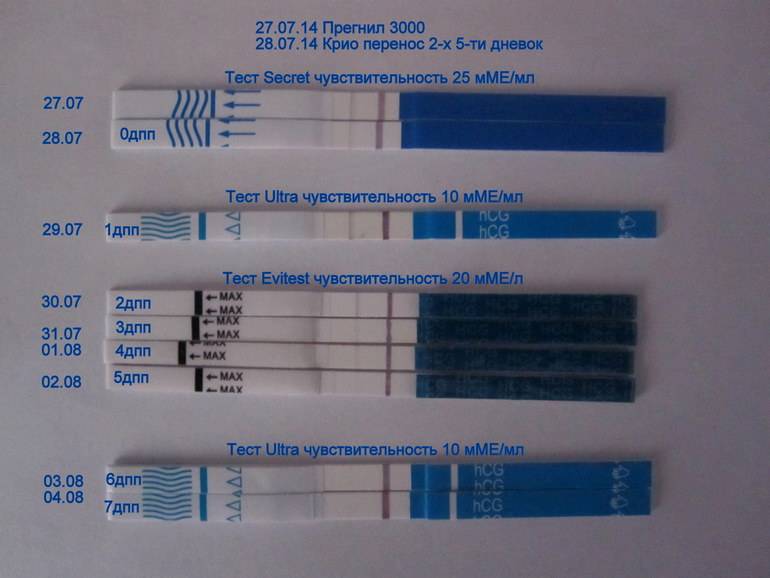
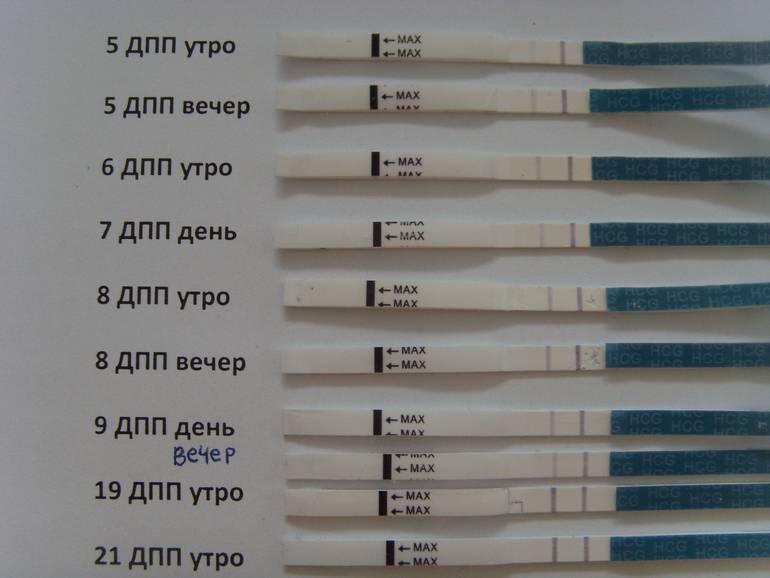
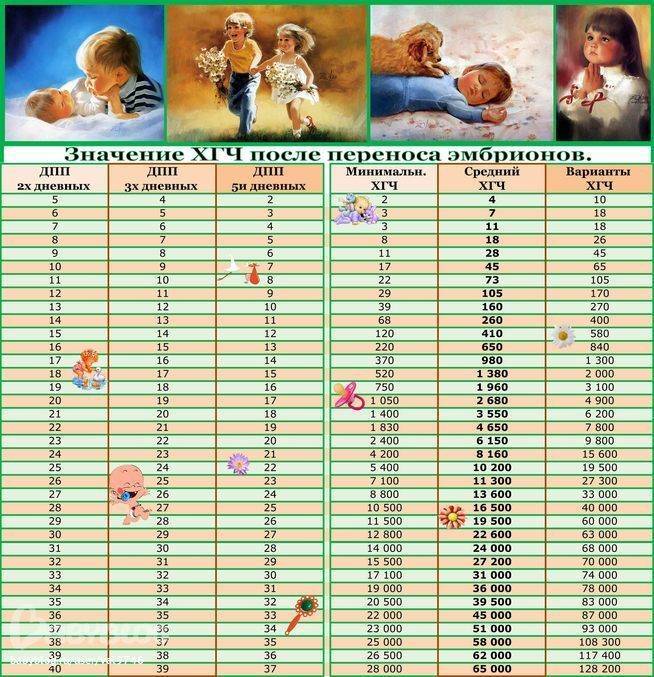
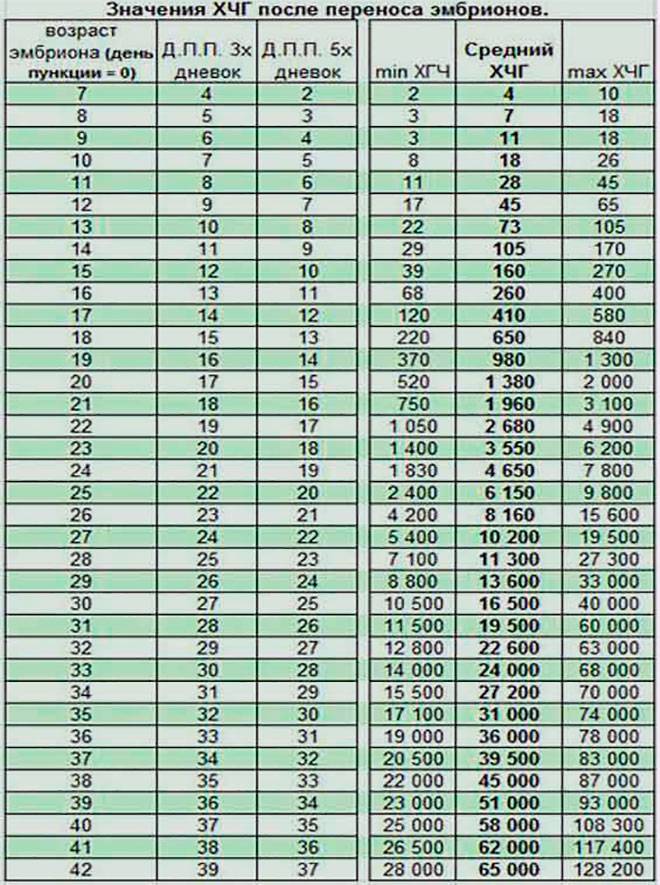
Концентрация гормона будет нарастать поэтапно, увеличиваясь вдвое примерно каждые двое суток. Имплантация чаще всего происходит на 3-6 дпп (день после переноса). Таким образом, в крови женщины можно будет зафиксировать рост гормона с 10-12 дня после подсадки.
В течение этих двух недель не стоит постоянно выискивать у себя симптомы и признаки беременности, чтобы потом не испытывать горького разочарования. Лучше всего заняться интересным делом, общаться с людьми, гулять, посвятить время чтению интересных книг, рукоделию, больше лежать и не поднимать тяжестей
Важно высыпаться и правильно и сбалансированно питаться – никаких диет! Желательно принимать витамины и фолиевую кислоту
Первый симптом может быть обнаружен женщиной на 3-6 день после подсадки. Иногда (далеко не всегда и вовсе не обязательно!) нарушение целостности эндометрия матки в момент внедрения в него плодного яйца сопровождается небольшим необильным . Это явление называется имплантационным кровотечением. В день имплантации женщина может ощущать незначительные тянущие боли, а на прокладке может появиться кровянистое пятнышко или коричневатая мазня.
Если она не усиливается, не сопровождается сильной болью, общим ухудшением самочувствия, то волноваться совершенно не о чем – имплантационное кровотечение не повышает вероятности отторжения плода, не повышает риски выкидыша или замершей беременности. В последующем оно никак не сказывается на здоровье ребенка. Обычно завершается такое кровотечение через несколько часов или максимум – пару дней.
В некоторых случаях после ЭКО происходит поздняя имплантация – только на 8 или 10 день после подсадки. Вероятность такого явления невысока, но ее исключать нельзя. А потому даже анализ крови на ХГЧ на 14 сутки не всегда показывает достаточный уровень концентрации этого вещества. Об успешности можно судить только после 21 дпп, когда будет проведено первое , которое и подтвердит факт наступления беременности.
Среди других признаков, которые могут быть (а могут и не быть), женщины нередко отмечают изменение настроения. На фоне изменения гормонального фона в протоколе ЭКО женщины чаще всего настолько привыкают к скачкам собственного настроения, что могут не придать особого значения тому, что через несколько дней после переноса эмбрионов в матку вдруг захочется поплакать без причины или появится повышенная раздражительность, жертвами которой обязательно станут близкие.
Некоторые женщины через неделю после подсадки отмечают, что становятся излишне сонливыми, быстрее устают, не могут сконцентрироваться на каком-то деле или задаче. Так в организме начинает работать прогестерон. Поскольку в стимулированном цикле женщина принимает для поддержки возможной беременности, придавать этому побочному действию гормона особое значение не стоит – симптомы, которые характерны для ранних сроков беременности, наступившей естественным путем, не обязательно будут говорить о беременности после ЭКО на фоне гормонов.
Часто женщины, у которых протокол ЭКО оказался успешным, вспоминают, что примерно через неделю после подсадки у них начала подниматься – каждый день после обеда или вечером они испытывали ощущение озноба, а термометры показывали 37,0-37,5.
Молочные железы могут стать более чувствительными уже через несколько дней после имплантации. Но этот признак также нельзя считать однозначным – причиной изменений в молочных железах могут быть изменения, которые были вызваны довольно агрессивной гормональной стимуляцией яичников для получения суперовуляции на начальном этапе протокола.
Ожидать токсикоза не стоит – слишком рано, да и не у всех женщин беременность непременно сопровождается токсикозом. А вот повышенный аппетит вполне может появиться уже через несколько суток после , ведь прогестерон начнет создавать для малыша энергетический «запас». Также к одним из ранних признаков можно отнести учащенное мочеиспускание.