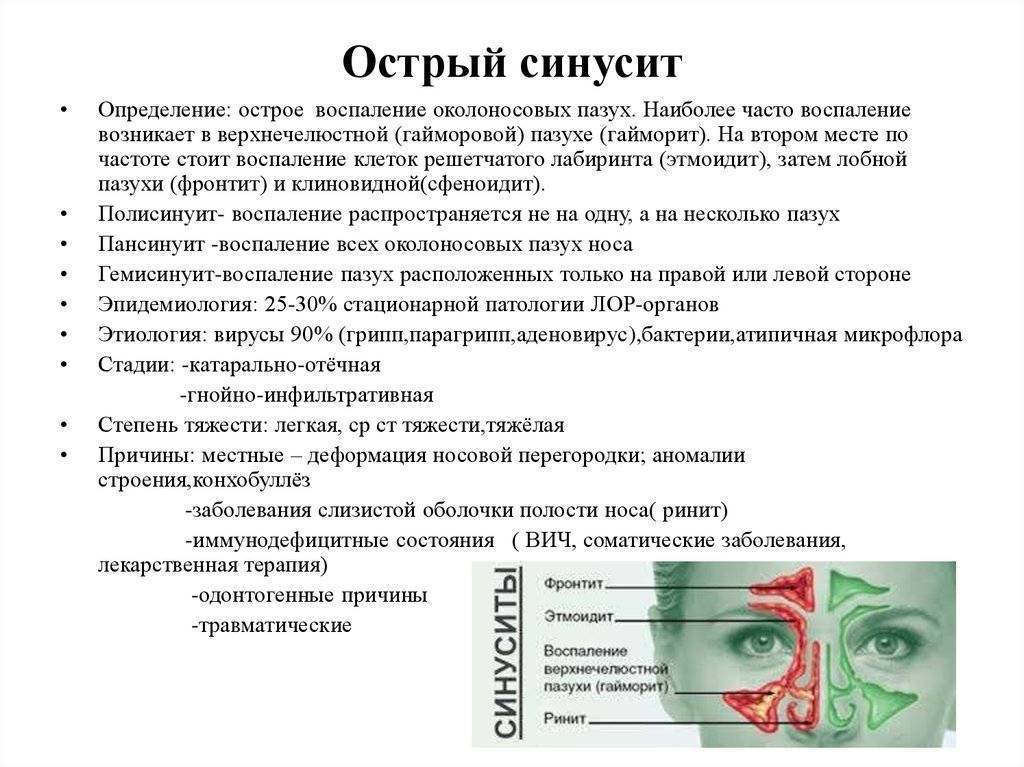
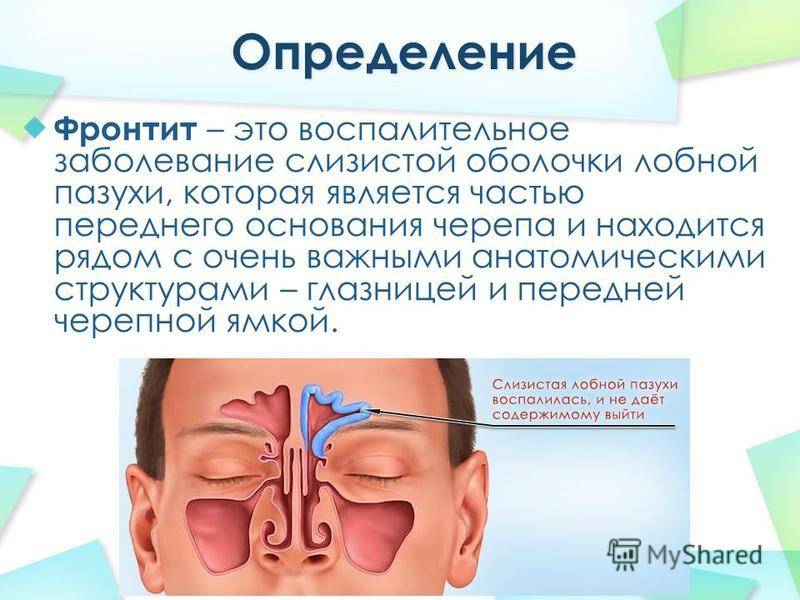
Лечение острого синусита
Специального немедикаментозного лечения острых синуситов как катаральных, так и гнойных нет. Диета обычная. Режим расширенный, кроме пансинусита, когда назначают постельный режим на 5-7 дней.
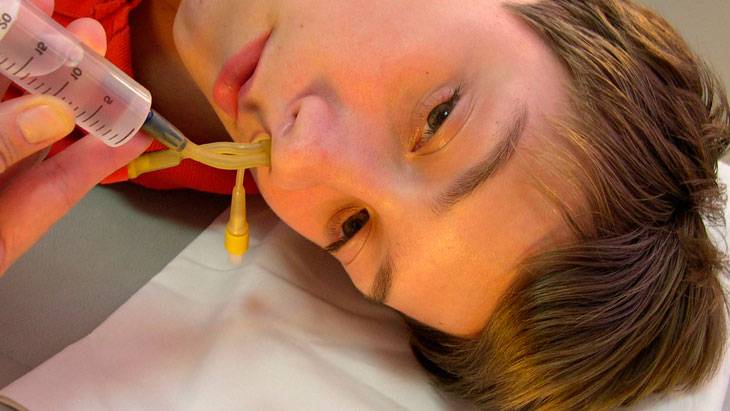
Необходимо прежде всего обеспечить отток из придаточных пазух носа, Для этого, особенно при катаральном синусите, используют интраназальные декон-гесганты. Кроме того, при катаральном синусите показаны местные антибактериальные или антисептические препараты. С этой целью применяют у детей старше 2,5 лет фузафунгин (биопарокс) в спрее по 2-4 впрыскивания 4 раза в день в каждую половину носа в течение 5-7 сут или гексэтидин (гексорал) в спрее по 1-2 впрыскивания в каждую половину носа 3 раза в сутки также в течение 5-7 дней. Детям младше 2,5 лет назначают гексорал в каплях по 1-2 капли 3-4 раза в день в каждую половину носа в течение 7-10 дней.
Эффективные методы лечения аденоидов у детей
Существует два способа лечения детей — хирургический и консервативный. Способы лечения назначаются только ЛОР-врачом, исходя из стадии разрастания вегетаций и состояния ребенка.
Лечить аденоиды консервативным методом значит применять лекарственные средства в комплексе с физиопроцедурами. Комплексный подход — залог эффективности лечения аденоидов. Врач назначает сосудосуживающие капли и противомикробные препараты.
Рекомендуется промывать нос с помощью раствора фурацилина, протаргола, риносепта и других лекарственных препаратов. Не возбраняется лечить аденоиды у детей народными средствами: для промывания отлично подойдут отвары ромашки, коры дуба, зверобоя, череды, хвоща и тд.)
Чтобы закрепить эффект от лечения, рекомендовано проводить физиотерапевтические процедуры: УФО, УВЧ, электрофорез и др.
Параллельно стоит принимать антигистаминные средства и витаминные комплексы. Детям с разросшимися аденоидными вегетациями рекомендуется посещать наши черноморские курорты.
Типы и причины возникновения катарального синусита
Провоцирует развитие заболевания продолжительное вдыхание холодного воздуха. Сочетание холодного воздуха с загрязнениями, пылью, например, усиливает вредное воздействие и ускоряет развитие поражения слизистой. Катаральный синусит также активизируется при попадании вирусов воздушно-капельным путем во время эпидемии ОРВИ и гриппа весной и осенью. Недуг может развиться и летом по причине длительного пребывания в водоемах, при переохлаждении.
Спровоцировать катаральный синусит, помимо патогенных микроорганизмов, могут следующие причины:
- анатомические патологии носа;
- заболевания носовой полости;
- патологии зубов верхней челюсти;
- повреждения костей лица;
- деформация носовой перегородки – врожденная или возникшая в результате травм;
- смена климата;
- существенное пересыхание пазух;
- проникновение в носовые проходы мелких частиц;
- образования доброкачественного и злокачественного характера;
- инфекции грибковые.
Развитие воспаления возможно и при регулярном раздражении слизистой. Часто это связано с особенностями труда на производстве – вдыхании химических паров, пыли.
Сезонная аллергия также относится к провоцирующим факторам развития заболевания. Ее проявление способствует развитию ринита и постоянным выделениям из носа. У детей возможно развитие ангины и кори. Ослабленный этими болезнями организм подвержен образованию воспаления.
Трофическая язва, диагностика
При диагностике трофической язвы и выявлении причин ее возникновения применяются следующие лабораторные анализы:
- определение уровня сахара в крови
- реакция Вассермана
- цитологический анализ
- бактериологическое исследование
Также врач назначает ряд необходимых исследований:
- ультразвуковое исследование сосудов нижних конечностей
- ангиография (рентгенологическое исследование сосудов с контрастным веществом)
- реовазография
- инфракрасная термография
- спиральная компьютерная томография
Диагностика трофической язвы – ключевой этап правильного лечения
Для выбора эффективного лечения необходима консультация хирурга флеболога, специализирующегося на заболеваниях сосудов нижних конечностей.
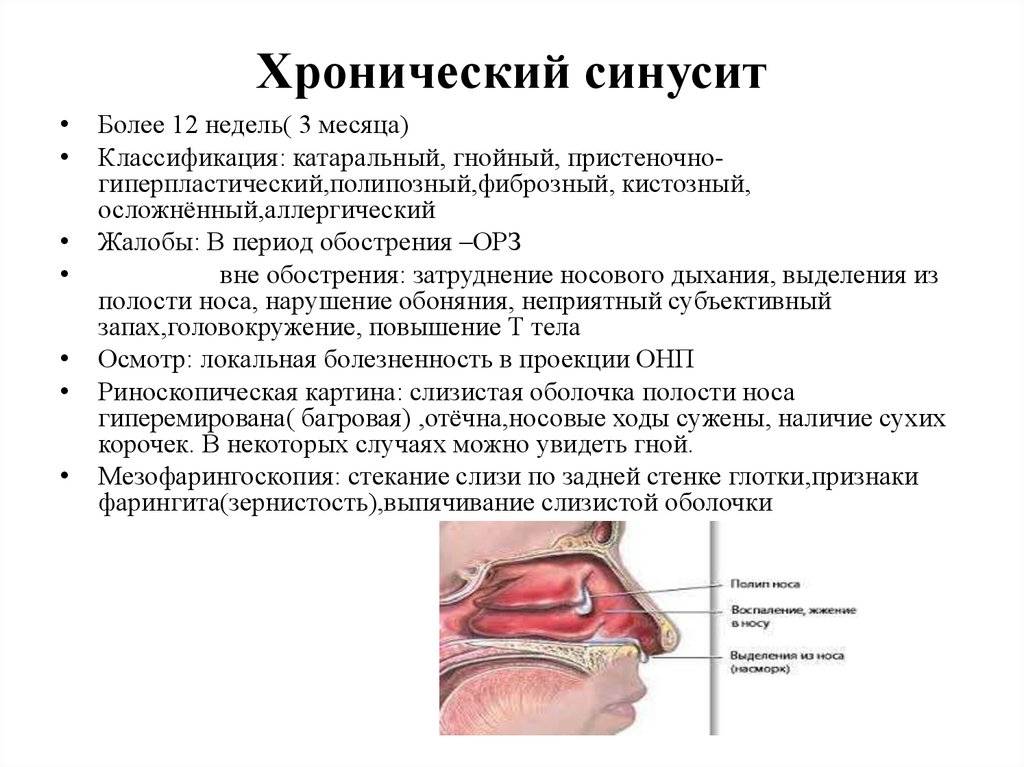
Как лечить хронический синусит –
Если у вас хронический верхнечелюстной синусит – лечение также нужно начинать с определения причины и источника инфекции. Пациенты, которые попадают на лечение с гнойным и полипозным синуситом, как правило, всегда тяжелые. Это пациенты с длительным опытом самолечения и применения антибиотиков. Многих из них потом приходится отправлять на радикальную гайморотомию в условиях стационара, но в ряде случаев могут быть использованы и более щадящие методики.
Современные методы диагностики хронического синусита – это КТ или эндоскопическая эндоназальная гаймороскопия. Что касается методов лечения – это по прежнему промывание пазух при помощи синус-катетера ЯМИК и антибиотикотерапия, которые в большинстве случаев дополнены хирургическими методиками – такими как эндоскопическая эндоназальная гайморотомия или радикальная гайморотомия.
Компьютерная томография (КТ) – на диагностическом этапе важно сделать КТ и оценить состояние слизистой оболочки пазухи, есть ли воспалительные очаги у верхушек корней 5-6-7 верхних зубов с этой стороны, насколько качественно запломбированы корневые каналы в этих зубах. Иногда бывает, что верхушки корней расположены сразу под слизистой оболочкой гайморовой пазухи
В этих случаях инфекция из плохо запломбированных корневых каналов напрямую воздействует на слизистую оболочку пазухи, без образования традиционного воспалительного очага в области верхушки корня зуба.
Но в ряде случаев это может приводить и к развитию воспалительного очага в виде кисты, которая проникает в гайморову пазуху и заполнена гноем. Как мы говорили выше – диагностировать такие кисты можно только вне периода обострения (когда пазуха не заполнена гноем), при помощи КТ или эндоскопической гаймороскопии.
Эндоскопическая эндоназальная гаймороскопия – в ряде случаев важно сделать диагностическую эндоскопическую гаймороскопию – она делается через нос при помощи тонкого гибкого зонда с видеокамерой. Это позволяет посмотреть пазуху изнутри (определить наличие полипов и степень поражения пазухи, и т.д.), а также решить вопрос о необходимости расширения соустья между пазухой и полостью носа
В прайсе эта услуга может также называться «Диагностической эндоскопией гайморовых пазух», а ее стоимость в среднем составит около 2000 рублей за 1 пазуху.
Проведение эндоскопическую гаймороскопии:
Комментарий к видео – в пазухе хорошо визуализируются верхушки трех корней 7 зуба, которые просвечивают сквозь слизистую оболочку, а также киста размером до 1 см (имеющая округлую форму и желтый цвет), заполненная гноем. Эндоскопическая гаймороскопия проводится под местной анестезией.
Хирургические методики лечения (гайморотомия) –
1) Эндоскопическая эндоназальная гайморотомия – по результатам диагностической гаймороскопии (при наличии в пазухе полипов, инородных тел и т.д.) – назначается эндоскопическая щадящая гайморотомия с использованием аппарата «шейвер». Этот аппарат позволяет выскоблить полипозные разрастания из пазухи, предотвратив необходимость проведения полноценной гайморотомии в условиях стационара. В процессе этой операции также проводится и расширение соустий, которые улучшат отток из пазухи (это значительно снизит риск новых обострений хронического синусита). Операция проводится под общим обезболиванием.
2) Радикальная гайморотомия – проведение радикальной гайморотомии показано при поражении большей части слизистой оболочки верхнечелюстной пазухи (при ее необратимых изменениях). Если эндоскопическая гайморотомия делается через нос и является достаточно мягкой процедурой, то радикальная гайморотомия требует проведения разреза в полости рта и создание «окошка» в костной ткани в проекции корней 5-6-7 зубов. Через это окошко удаляется измененная необратимо-измененная слизистая оболочка, выскабливаются полипы, удаляются инородные тела (фрагменты зубов или пломбировочный материал).
При этом обратимые отечно-инфильтративные изменения слизистой оболочки пазухи – не являются показанием для ее радикального удаления. Т.е. при хроническом катаральном синусите, конечно, нет необходимости проводить радикальную гайморотомию. Вообще в настоящее время с появлением возможности проведения эндоскопических операций с использованием шейвера – необходимость проведения радикальной гайморотомии стала значительно ниже. Но эта радикальная методика действительно бывает необходима в сложных ситуациях, например, когда хронический синусит наблюдается на фоне ороантрального сообщения (свища между пазухой и полостью рта).
Осложнения верхнечелюстного синусита –
Острый гнойный синусит верхнечелюстной пазухи (или при обострение хронического) может осложниться развитием гнойного периостита верхней челюсти, формированием абсцесса или флегмоны глазницы, а также переходом воспаления на другие пазухи носа, включая ячейки решетчатого лабиринта. Помимо указанных осложнений могут возникнуть флебит и тромбофлебит вен лица, а также синусов твердой мозговой оболочки, которые наряду с флегмоной глазницы могут привести даже к летальному исходу.
Что касается длительно протекающих хронических форм синуситов (гнойной и полипозной формы), то прогноз по ним благоприятный только при хирургическом лечении, т.е. при проведении эндоскопической гайморотомии с применением шейвера или радикальной гайморотомии в условиях стационара. Длительно протекающий хронический синусит приводит кроме того к нарушению иммунологической реактивности и иммунной недостаточности.
1. Высшее медицинское образование автора, 2. На основе личного опыта в челюстно-лицевой хирургии, 3. «Руководство по челюстно-лицевой хирургии» (Тимофеев А.А.), 4. «Комплексное лечение одонтогенных верхнечелюстных синуситов» (Шульман Ф.), 5. «Клинические рекомендации по диагностике и лечению острого риносинусита» (Лопатин А.С., Свистушкин В.М.).
Что будет, если свищ не лечить?
Если свищ не лечить, то это ничем хорошим не закончится. Зуб пойдет под удаление и более того – очень сильно страдает кость, окружающая зуб, страдает вестибулярная кортикальная пластина. Когда зуб не лечится, когда не ведется борьба с причиной появления свища, то кортикальная пластина достаточно сильно разрушается. Образуются большие полости в кости, поскольку образуется экссудат, все это гниет и кость разлагается, размягчается и инфицируется, лизируется, и выходит через свищевой ход.
Поэтому, помимо того, как я уже говорил ранее, идет достаточно сильная нагрузка на организм, поскольку свищ – это постоянный открытый очаг инфекции в полости рта.
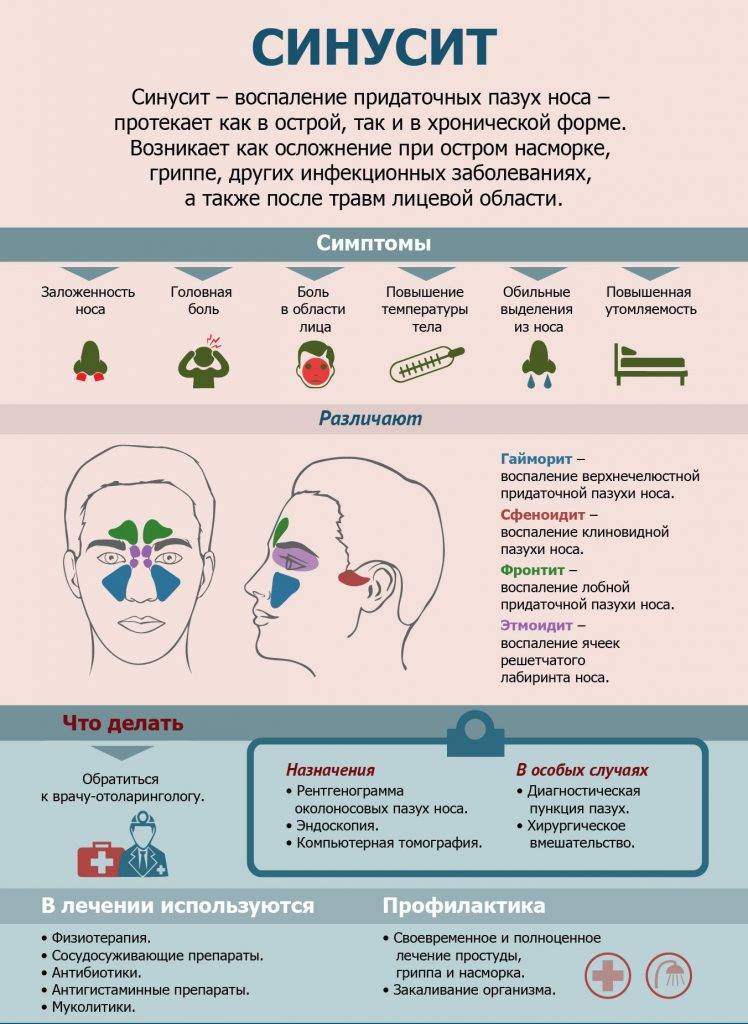
Особенности и различия синусита и гайморита у детей
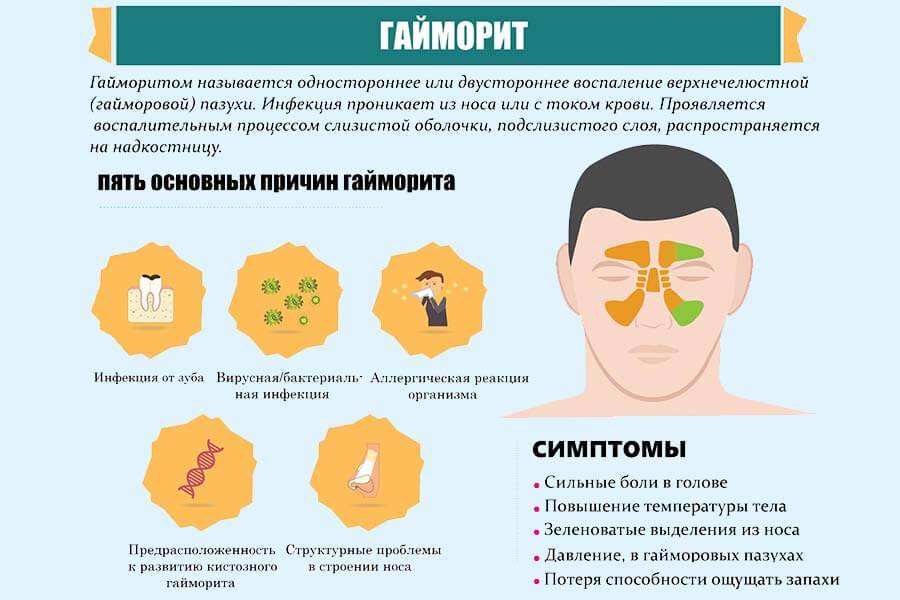
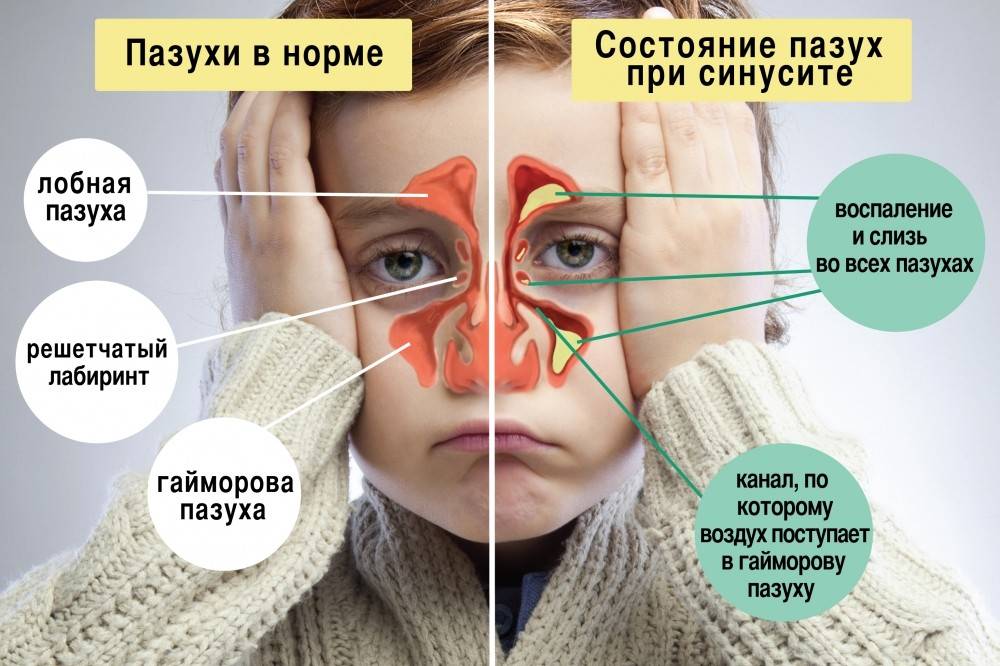
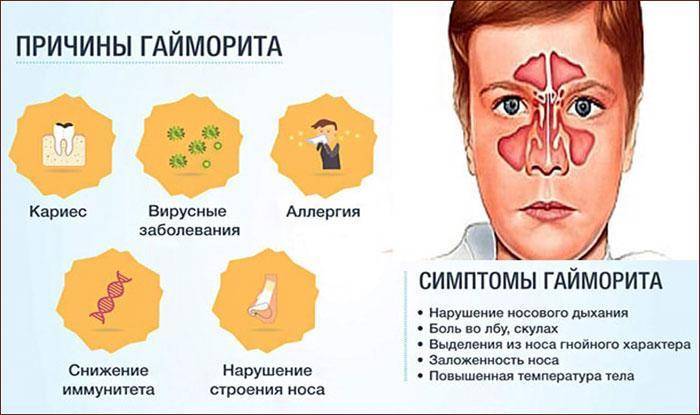
У детей острая форма синусита / гайморита проявляется длительным насморком, сухим кашлем по вечерам и ночью, чувством пересушенности горла, обильными выделения из носа утром, повышенной температурой, нарушением обоняния, общей интоксикация, утомляемостью, отсутствием аппетита, отечностью в пораженных областях. Болеть может как гайморовая пазуха, так и другие.
Симптомы гайморита: в возрасте до 5 лет появляется общая интоксикация, отеки, боль в пазухе, гнойные выделения. Если ребенок старше, то появляются головные боли, затрудненное дыхание, болевые ощущения в зубах, отсутствие слизи на задней стенке глотки, нарушение обоняния.
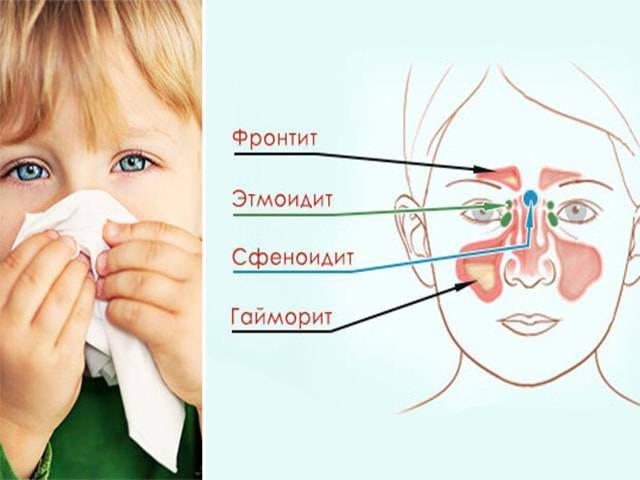
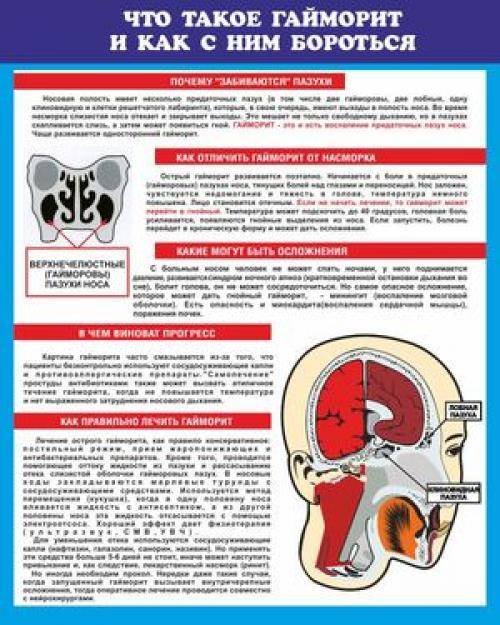
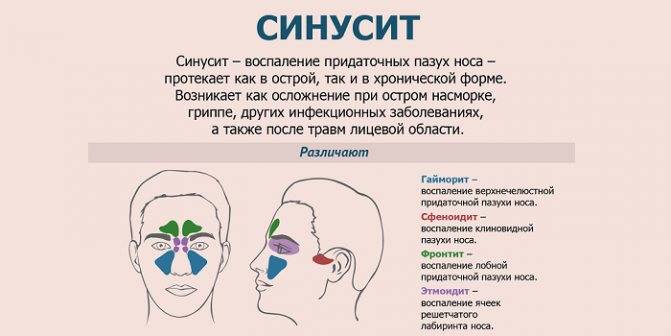
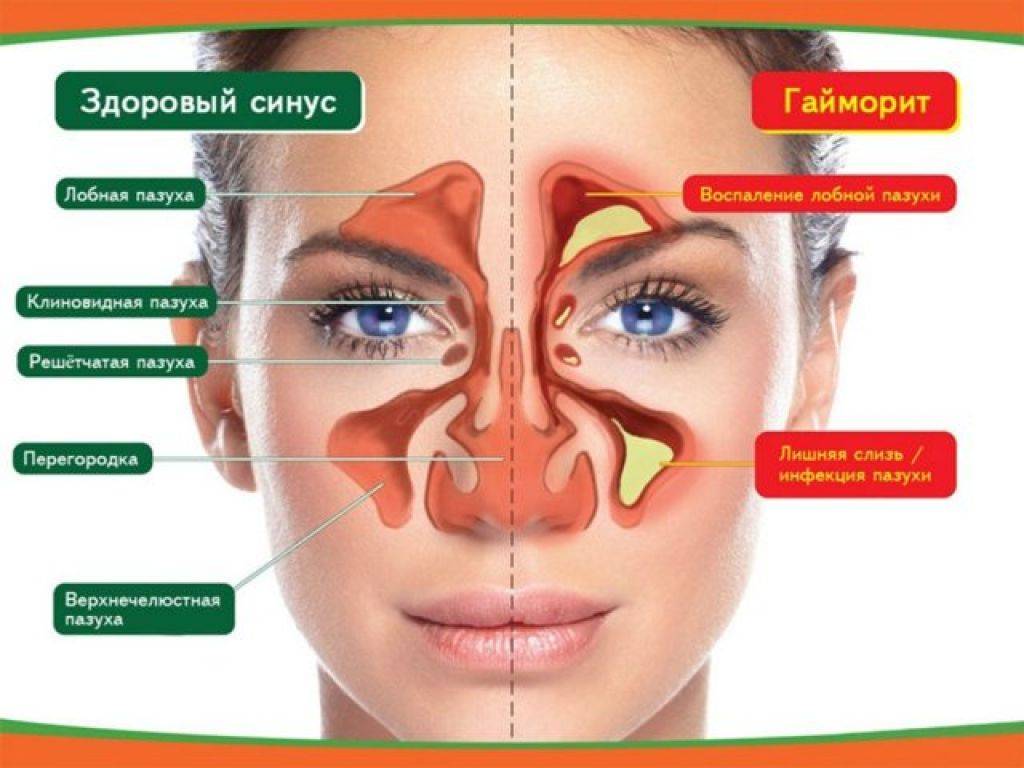
От гайморита до фронтита
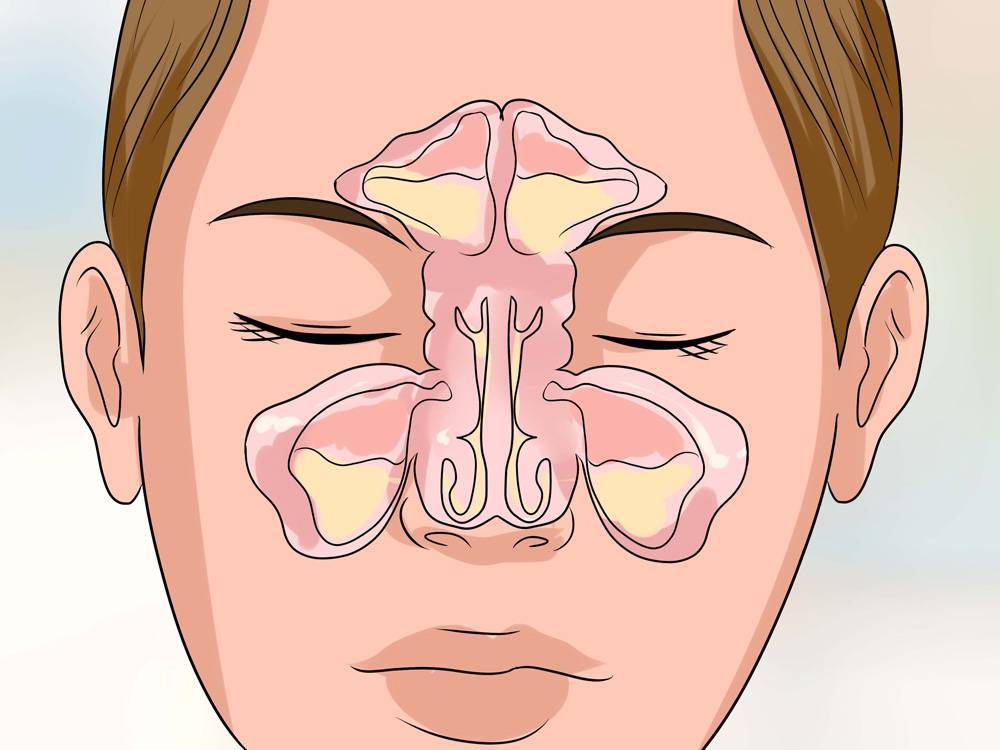
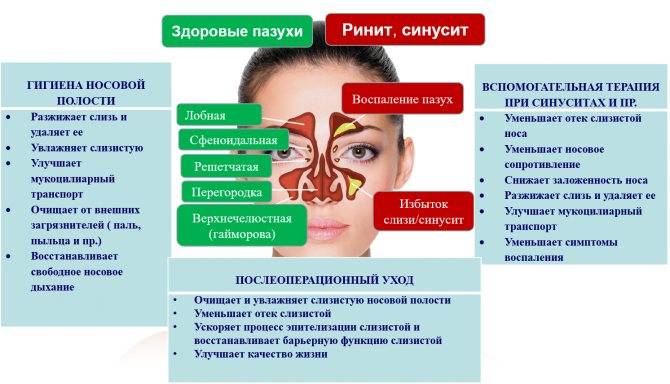
В нашем черепе имеются выстланные слизистой оболочкой полости, задача которых — увлажнять и согревать вдыхаемый воздух. Они-то и называются околоносовыми пазухами. Всего таких пазух насчитывается 4 пары:
- гайморовы,
- лобные,
- решетчатые,
- клиновидная.
В зависимости от того, где именно возник воспалительный процесс, выделяют столько же форм синусита:
- гайморит,
- фронтит,
- этмоидит,
- сфеноидит.
По частоте встречаемости уверенно лидируют первые две разновидности.
Кто виноват?
Провокатором недуга чаще всего становится насморк — простудный или аллергический. Из-за отека слизистых оболочек отверстия, через которые пазухи сообщаются с полостью носа, закупориваются. В результате в замкнутом пространстве перестает циркулировать воздух и начинают активно размножаться бактерии. Именно их растущие колонии и запускают реакцию воспаления.
Впрочем, помимо насморка, существуют и другие причины синуситов:
- Бывает, что болезнь стартует после травмы лица: немного крови попадает в пазухи, становясь питательной средой для тех же бактерий.
- Еще один нередкий вариант — ныряния в бассейне, при которых в нос заливается грязная вода.
- Непролеченный кариес может спровоцировать так называемый «зубной» синусит. Если больные зубы расположены по краям верхней челюсти, то воспалительные элементы легко перемещаются в костные полости.
- Иногда процесс развивается после заселения слизистых оболочек спорами грибов. Такое случается, если человек вынужден подолгу находиться в сырых помещениях.
- Появлению синуситов у взрослых и детей также способствуют различные анатомические дефекты (искривленная носовая перегородка, узкие носовые ходы).
- При таких заболеваниях, как корь, ангина и скарлатина, микробные агенты могут попадать в пазухи по кровеносному руслу.
Сам себе диагност
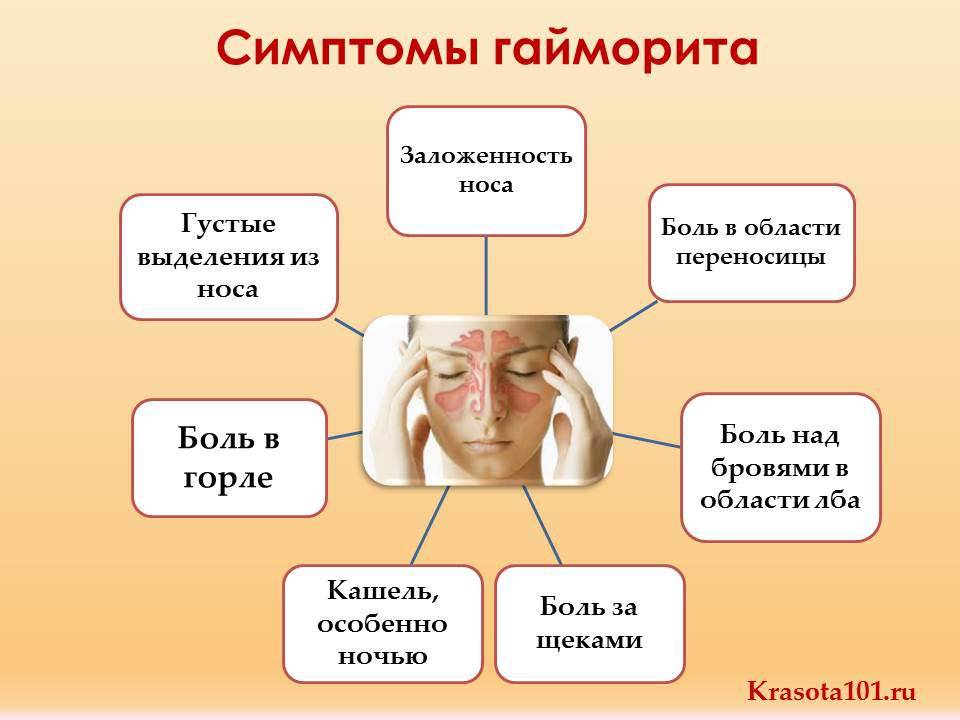
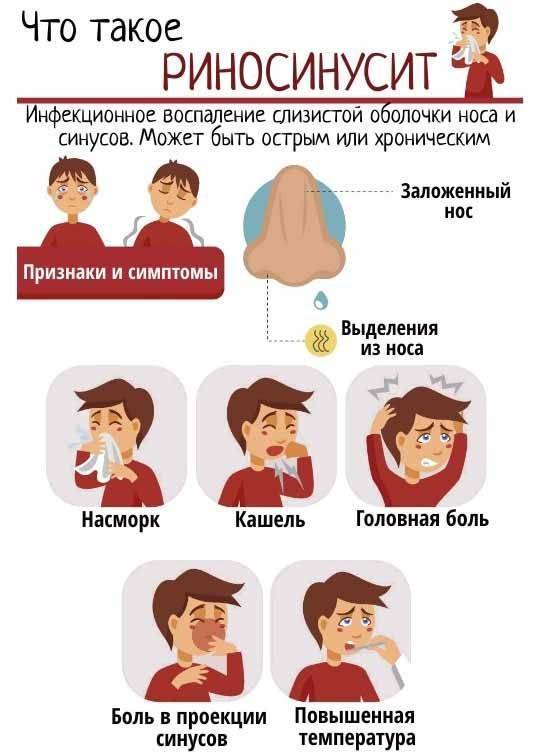
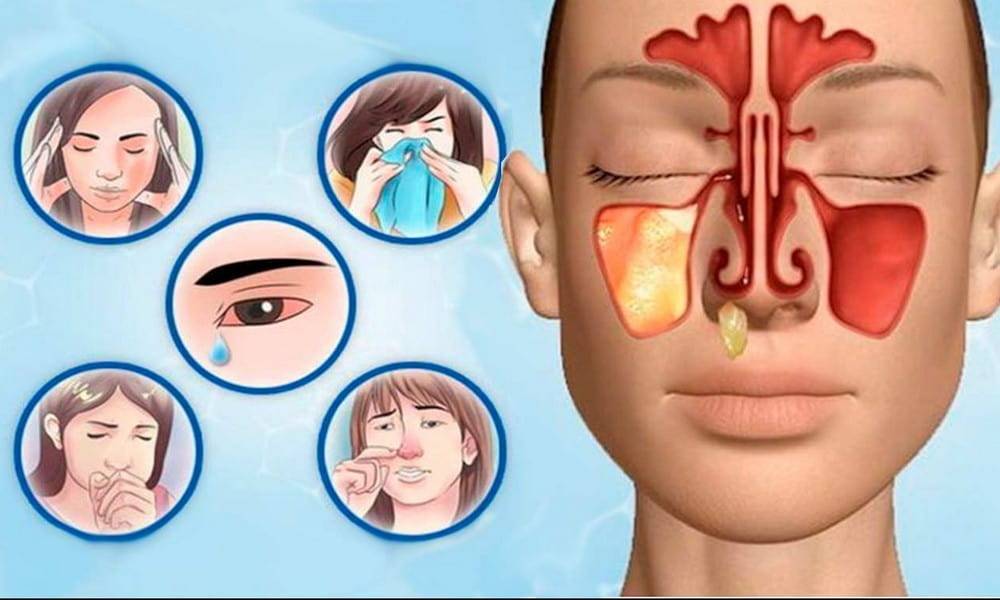
Симптомы синусита настолько специфичны, что распознать их можно и самостоятельно. Насторожить должны:
- тупая боль в пострадавших пазухах (в области щек, лба, носа),
- желто-зеленые выделения из носа,
- общее недомогание,
- головная боль, которая усиливается к вечеру,
- повышение температуры.
По мере развития болезни утрачиваются вкусовые ощущения и обоняние.
Течение недуга может быть острым или хроническим. Острые синуситы длятся 3-4 недели. Хронические затягиваются на несколько месяцев.
Учитывая близкое соседство околоносовых пазух с органами зрения и мозговыми структурами, запущение процесса может привести к серьезным осложнениям:
- менингиту,
- воспалению глазниц,
- абсцессу (гнойному воспалению) мозга.
Поэтому очень важно начать лечение при появлении первых симптомов синусита
Народное лечение синусита: за и против
Традиционно для борьбы с недугом пациенты используют закапывания травяными отварами, различные тепловые и ингаляционные процедуры. Однако такое лечение не избавляет от проблемы, а лишь позволяет на время о ней забыть. Болезнь затихает, затем возвращается с новой силой и в конечном итоге переходит в хронический синусит.
Отоларингологи не против народной медицины, но только в том случае, если она используется после консультаций с лечащим врачом и вкупе с назначенной им терапией. «Бабушкины рецепты» помогут облегчить состояние, а подобранные специалистом препараты будут воздействовать на причину воспаления.
Для улучшения отхождения слизи пациентам могут быть рекомендованы:
- Ингаляции с содой и травяными отварами (эвкалиптом, календулой, шалфеем).
- Промывания носа соляно-щелочным раствором (готовится из расчета пол чайной ложки соли и соды на стакан кипяченой воды).
А вот греть нос горячими яйцами или мешочками с солью ни в коем случае не следует — от таких манипуляций отек слизистых только усилится.
Особое внимание нужно уделить грамотному лечению синусита у ребенка. В силу специфичной анатомии пазух дети более подвержены рецидивам и осложнениям болезни
Как защитить нос от синуситов?
См. такжеЛечение ЛОР-заболеванийВазотомия нижних носовых раковин (МК-редукция)Лечение хроничееского синуситаМК-редукция нижних носовых раковин
Избежать появления синусита позволит соблюдение простых мер профилактики:
- Лечите ОРВИ и аллергические заболевания с первых дней.
- Чаще мойте руки — это снизит риски заражения вирусными инфекциями.
- Если вы подвержены частым простудам, займитесь укреплением иммунитета. Начните закаляться, уделяйте больше времени спорту и прогулкам на свежем воздухе.
- Регулярно посещайте стоматолога.
- Избегайте бассейнов с сильно хлорированной водой. Хлор раздражает слизистые оболочки носа.
Пройти полную диагностику по поводу заболевания и получить исчерпывающие рекомендации по его терапии вы можете, записавшись на прием к специалистам нашей клиники.
Классификация гайморита
Диагноз имеет несколько разновидностей. Выделяют:
по локализации воспаления — односторонний и двухсторонний
Если воспаление охватывает одну пазуху — мы имеем дело с односторонним заболеванием, если обе — двухсторонним;
по типу протекания — острый, подострый и хронический
Острая форма длится до четырёх недель, затем наступает выздоровление. Подострая — от четырёх недель до шести месяцев. Наиболее тяжёлая — хроническая форма, где воспаление длится более шести месяцев, затем наступает стадия ремиссии, которая опять сменяется очередным обострением.
- по этиологии (причине воспаления): вирусный, бактериальный, грибковый, аллергический, травматический, аэросинусит;
- по симптоматике: катаральный, гнойный, серозный, гиперпластичный, атрофический, полипозный.
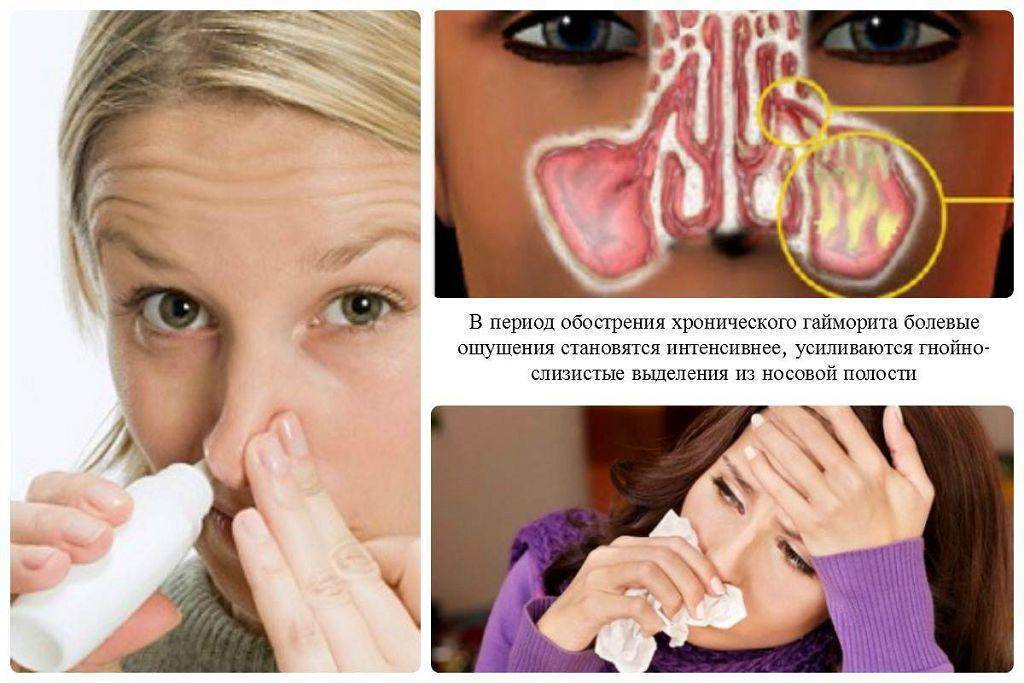
При катаральной форме слизистая носа отекает, присутствует обильное течение прозрачной слизи. При гнойной форме в пазухах активизируются и размножаются бактерии, вызывая сильное воспаление. Признак гнойного заболевания — гнойные выделения, источающие зловонный запах. При серозной форме выделения водянистые. Гиперпластический схож с гнойным, но при этом заболевании наблюдается очень сильный отёк слизистых. Эта форма воспаления очень часто переходит в хроническую. При атрофическом воспалении возникает дисфункция желез слизистой оболочки носовой полости, в связи с чем слизистая оболочка пересушивается и выделения отсутствуют. Распознать полипозный вид можно во время специального обследования — при этой форме в носу появляются полипы, которые блокируют носовые проходы и мешают нормальному дыханию.
К каждому типу болезни требуется свой подход и определённое эффективная терапия для пациентов.
Как лечить острый гайморит у ребёнка?
Ошибка постановки диагноза чревата рядом осложнений. Чтобы быстро и без осложнений вылечиться, ЛОР направляет пациента на диагностику. Основываясь на симптомах и результатах обследования, специалист определяет: форму (острая или стадия обострения при хронической) и наличие сопутствующих заболеваний. Меры для лечения определяет врач, исходя из возраста, симптомов, этиологии.
Терапия включает:
- сосудосуживающие капли;
- противовоспалительные препараты;
- муколитики;
- промывание носа;
- антибиотики и гормональные препараты;
- оперативное вмешательство.
Капли, сужающие сосуды, применяют с осторожностью, препараты вызывают быстрое привыкание.
Нестероидные противовоспалительные назначают в форме суспензии. Курс необходимо пройти до устранения симптомов. Злоупотребление НВП приводит к скоплению жидкости в верхнечелюстных пазухах, что ускоряет переход гайморита из острой в хроническую форму.
Муколитики используют для разжижения сгустившейся слизистой в синусах при обострениях хроники.
Антибиотики прописывают только при симптомах и лечении у детей заболевания бактериальной природы. Из-за меньшего перечня противопоказаний чаще назначают препараты пенициллинового ряда.
Гормональные ЛС – только при тяжёлом протекании гайморита, которое сопровождается выраженными симптомами острой аллергической отёчности.
При остром протекании гайморита, перед промыванием пазух, необходимо снять воспаление. Чтобы не усугублять отёчность, назначают НВП, не содержащие диклофенак натрия. Для детей оптимальный вариант – «Нурофен». Препарат снимает воспаление, снижает температуру, легко переносится. Промывание должно проводиться только специалистом. Основные методы: «кукушка», ЯМИК-катетер. Перед тем, как начать лечение малыша методом промывания, его психологически подготавливают.
«Кукушка» – слизь вымывают путём создания отрицательного давления в пазухах. В одну ноздрю, шприцом, вводится препарат, с другой – отсасывается шприцом. Противопоказания: возраст до 5 лет, астма, эпилепсия, психические расстройства, периодические кровотечения из носа.
Метод промывания с помощью ЯМИК-катетера – альтернатива пункции пазух. В отличие от «кукушки», полностью очищает пазухи. Метод позволяет взять слизь на посев. Доктор подбирает мягкий катетер из латекса нужного размера.
Лечение гайморита у ребенка в домашних условиях методом промывания чревато кровотечениями, вымыванием слизистых, повреждением хрящей. Малыш должен находиться под медицинским наблюдением 30 минут после процедуры.
Пункция (прокол) гайморовых пазух проводится при неэффективности неинвазивных методов промывания или невозможности их применения из-за анатомических особенностей носовой перегородки. Метод позволяет очистить синусы, взять слизь на исследование.
Осложнения
Гайморит – достаточно серьёзное заболевание, и при беспечном к нему отношении, он может стать источником развития осложнений.
Самое распространённое последствие болезни — хронизация воспалительного процесса, и как результат – перебои в нормальной работе внутренних органов. При хроническом воспалении циркуляция воздуха в носовой полости нарушена, соответственно, мозг недостаточно насыщается кислородом, от чего страдают и другие системы организма.
Воспаление пазух и наличие постоянного источника инфекции в них вызывают частые обострения синусита, а так же: ангины, бронхиты и пневмонии.
Болезнетворные микроорганизмы могут из носоглотки попасть в ушную полость и вызвать отит.
Самыми опасными последствиями являются менингит и сепсис.
Помните, лечение острого воспаления и хронической формы должно производиться своевременно и только под контролем лор-врача.
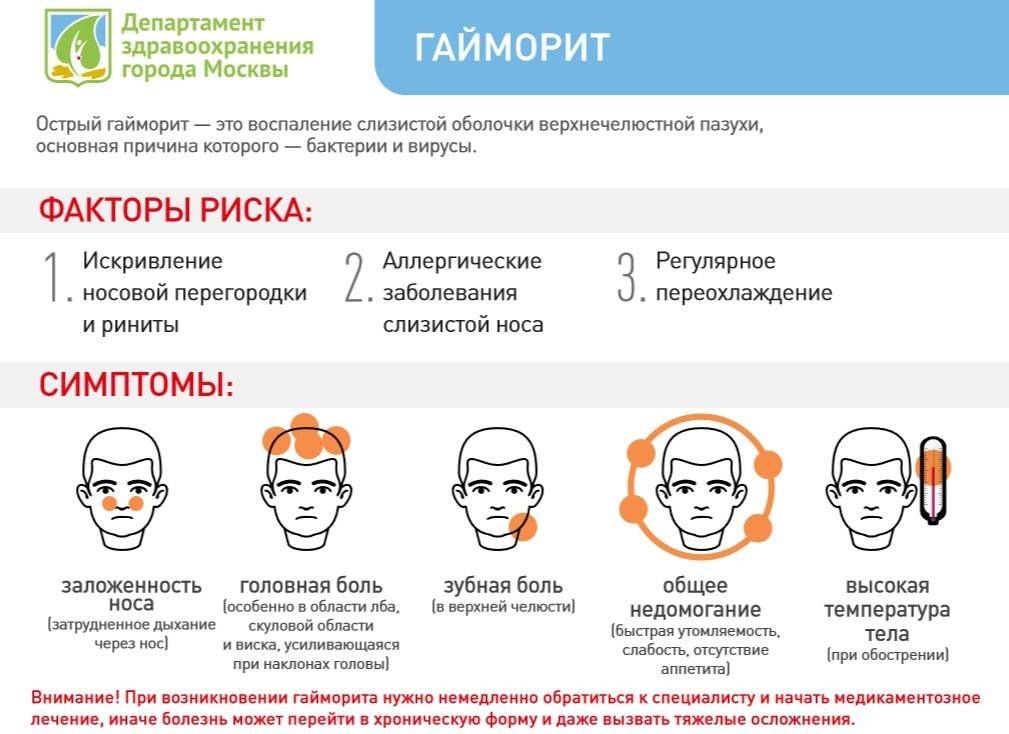
Причины и механизмы возникновения болезни
Среди основных предпосылок, вызывающих воспаление, можно выделить:
- перенесённые вирусные заболевания;
- больные зубы (кариес, пульпит);
- аллергические реакции;
- искривлённая носовая перегородка;
- новообразования и анатомические особенности носовой полости, мешающие нормальному дыханию через нос (например, при разросшихся аденоидах у детей, кисты, полипы);
- наличие очага хронической инфекции в организме;
- травмы носа.
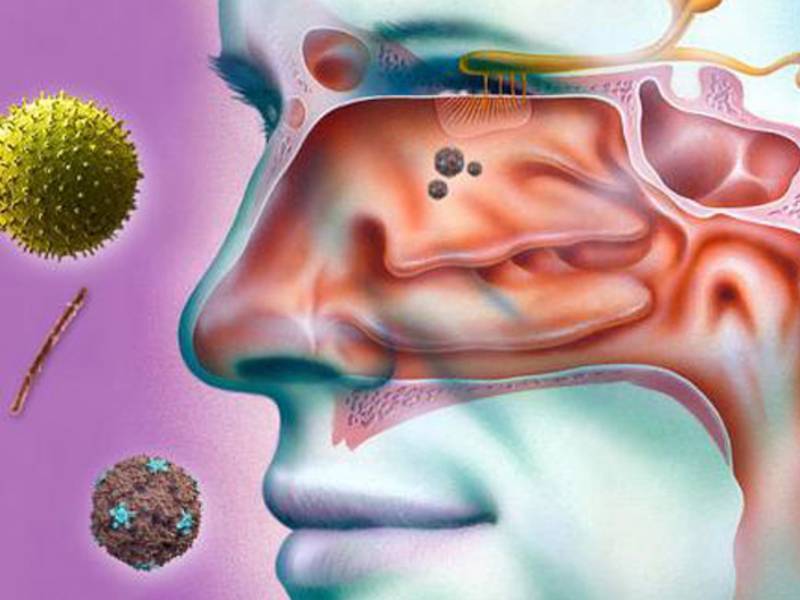
Наиболее распространённая причина появления воспалительного процесса — попадание в пазухи инфекции. Острая форма возникает, как правило, под воздействием вирусов. Источником хронического воспаления чаще выступают бактерии (стафилококк, стрептококк и другие).
На втором месте можно выделить болезни носоглотки. Если больной страдает от частых насморков, слизистая оболочка находится в постоянном отёчном состоянии, это мешает выходу слизи. В итоге она накапливается и превращается в благоприятную среду для размножения бактерий, и как следствие, возникает воспаление пазух.
Люди, часто страдающие воспалительными заболеваниями глотки, также имеют в организме постоянный источник инфекции, поэтому у людей с хроническим тонзиллитом всегда велика возможность заболеть гайморитом.
При искривлённой перегородке воздух не может беспрепятственно циркулировать в носовой полости, соответственно и затруднён выход слизи, что также служит частой причиной появления воспалительного процесса. Решить проблему позволяет хирургическая операция по исправлению перегородки.
Близость гайморовых пазух к верхней челюсти обусловило возможность проникновения инфекции из зубов. Такие воспаления называются одонтогенными. Чтобы их избежать, необходимо тщательно следить за гигиеной полости рта и вовремя лечить проблемные зубы.
Воздействие аллергенов на организм приводит к продолжительному насморку, отёчности слизистой оболочки носа и сужению каналов, выводящих образуемую слизь. В результате она накапливается, и возникает воспаление.
При отсутствии должного лечения острой формы, она перерастает в хроническую с характерными гнойными выделениями из носа. Чтобы этого избежать, необходимо проводить терапию на самой ранней стадии.
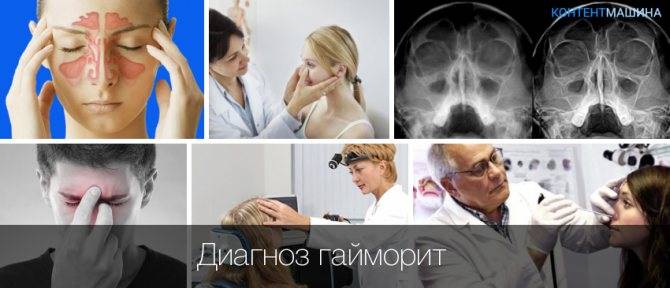
Диагностика
При первых симптомах гайморита – сильная и не проходящая заложенность носа, слабость, температура – необходимо проконсультироваться с врачом
Важно понимать, что маленький ребенок не всегда может точно сказать, где и как именно у него болит, поэтому важно как можно быстрее обратиться к врачу.. ЛОР-врач опрашивает больного и проводит осмотр
Для уточнения диагноза нужно будет сделать анализ крови на лейкоциты и сделать рентген гайморовых пазух.
ЛОР-врач опрашивает больного и проводит осмотр. Для уточнения диагноза нужно будет сделать анализ крови на лейкоциты и сделать рентген гайморовых пазух.
При необходимости делают пункцию (исследование слизи)
Важно: такая процедура довольно небезопасна, так как во время забора пробы инфекция может попасть в глазницы и вызвать абсцесс.
Верхнечелюстной синусит: лечение
Лечение верхнечелюстного синусита начинается с установления причины его возникновения, и это самый важный этап в лечении. Наверное, вы уже поняли, что если синусит связан с зубами (одонтогенного происхождения) – лечение должно быть совершенно другим, чем если бы причиной явилась инфекция со стороны полости носа (риногенное происхождение). Плюс вы должны знать, что бывают и сочетанные причины возникновения, которые усугубляют друг друга.
С причинами риногенного происхождения тут все в принципе ясно – это острые и хронические воспалительные процессы в носовых ходах, протекающие с острым насморком и/или заложенностью носа, и т.д. А вот стоматологические причины верхнечелюстного синусита более интересны. Во-первых – это некачественно запломбированные корневые каналы в области 5-6-7 зубов и очаги воспаления у верхушек корней этих зубов. Во-вторых – причиной синусита может стать пломбировочный материал, обильно выведенный за верхушки корней (при пломбировании корневых каналов).
В-третьих – синусит может возникнуть в результате травматичного удаления 5-6-7-8 зубов. Например, врач может протолкнуть в пазуху осколок зуба или костной ткани. Либо он может просто сделать перфорацию пазухи (сквозное отверстие) инструментом. По правилам после этого врач должен провести пластику десны, чтобы наглухо ушить место удаления, но по факту 95% хирургов стоматологов просто не делают этого. В результате формируется свищ между полостью рта и пазухой, и инфекция из полости рта проникает в пазуху, вызывая в ней воспаление. Дальше мы расскажем о том – как лечить синусит.
Способы лечения
Путь к выздоровлению при синусите у каждого свой, все зависит от тяжести заболевания и здоровья организма самого пациента. Лечение синусита включает в себя несколько видов терапии, каждый из которых отвечает за устранение конкретного симптома.
Одним из эффективных средств при синусите является промывание носа препаратами на основе морской воды. Они подходят всем: и маленьким детям, и взрослым, и пожилым людям. Такие солевые растворы очищают слизистую оболочку и увлажняют ее, а найти их легко в каждой аптеке. Противопоказаний у них нет, ровно как и побочных эффектов. Поэтому у многих в домашней аптечке всегда наготове «Сиалор Аква», «Аквалор», «Аквамарис» или «Физиомер».
Еще один из самых распространенных видов комплексной помощи при синусите – это сосудосуживащие препараты. Они снимают отек слизистой и облегчают дыхание. Хорошо зарекомендовали себя такие препараты как «Назол», «Тизин», «Виброцил», «Отривин», «Длянос» и другие.
Важно помнить, что 3 дня – максимальный срок их использования.
При синуситах аллергической этиологии (аллергический насморк) специалисты назначают средства противоаллергического действия, например, «Кромогексал».
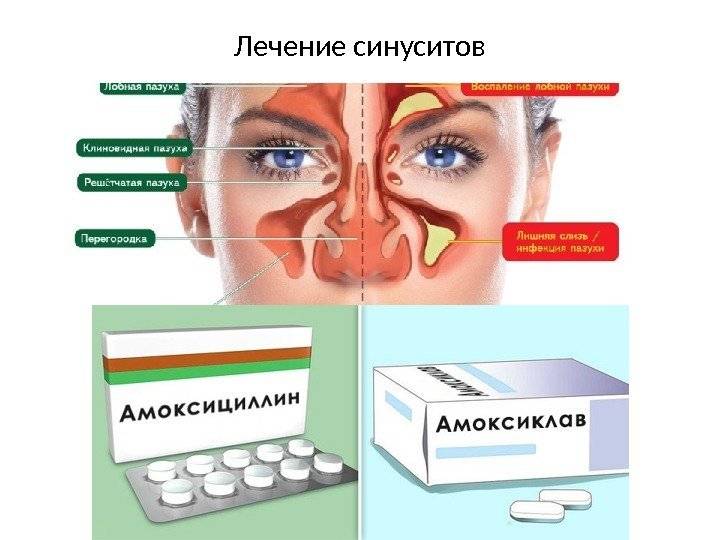
В сложных случаях врачам приходится прибегать к помощи антибиотиков, несмотря на все их известные минусы. Чаще всего при синусите выписывают препараты широкого спектра действия, такие, как амоксициллин, азитромицин, кларитромицин, клиндамицин.
К сожалению, в некоторых случаях для эффективного лечения синусита необходимо хирургическое вмешательство: через специальные проколы откачивается скопившаяся в носовых пазухах жидкость, слизь и гной. После пазухи промываются антисептиком.
В качестве поддерживающих процедур при комплексном лечении назначают физиотерапию. Это – прогревание, токи, лазерная и магнитная терапия.
Часто задаваемые вопросы наших пациентов в интернете о трофической язве
Чтобы эффективно лечить незаживающие раны на ногах, необходимо разобраться, как появились такие раны. Длительно незаживающие раны на ногах могут образовываться вследствие ряда совершенно различных патологий, и каждая требует своего, специфического лечения.
Прежде, чем начинать лечить длительно незаживающие раны в домашних условиях, нужно выяснить причину появления таких ран. Чаще всего это:
- Сахарный диабет.
- Облитерирующий атеросклероз.
- Хроническая венозная недостаточность.
Если Вы хотите вылечить длительно незаживающие раны, то помимо местного использования мазей, необходимо заниматься основной патологией, вызвавшей проблему.
Чем обработать глубокую рану необходимо задать доктору на очной консультации. Лечить такие раны самостоятельно, с помощью интернета может быть чревато прогрессированием процесса и развитием жизнеугрожающего состояния.
Если появились и длительно не проходят “болячки” на ногах, избавиться от них поможет, как правило, только врач. Длительно незаживающие раны, зачастую, признак серьёзной патологии, требующей специфического лечения.