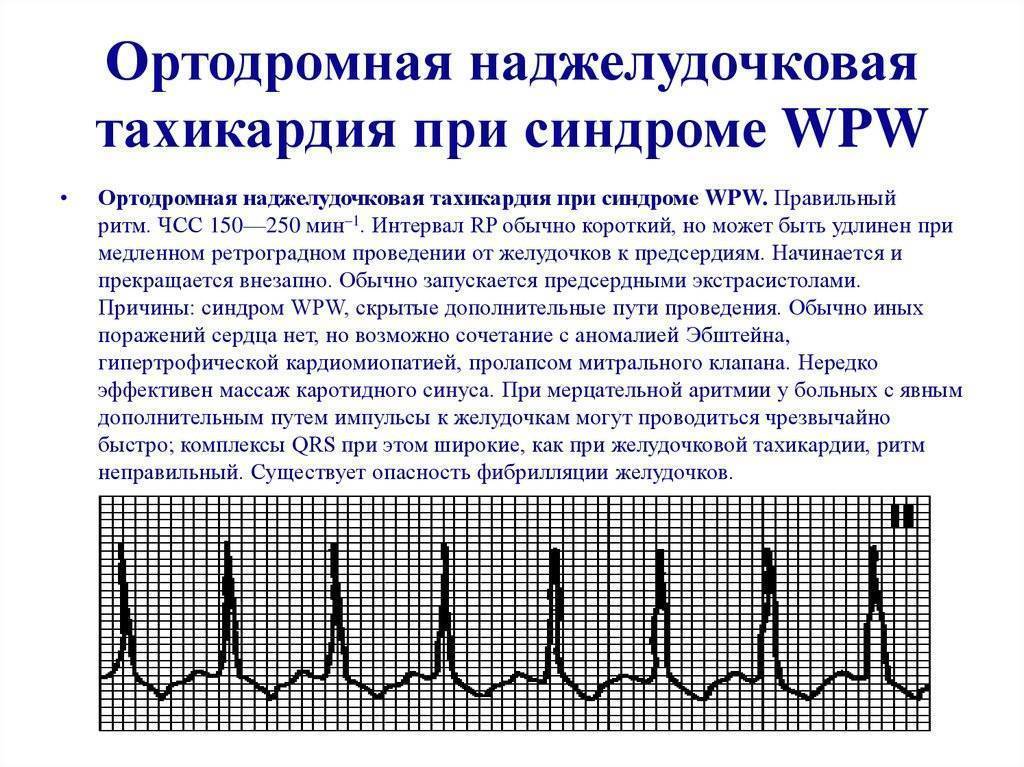
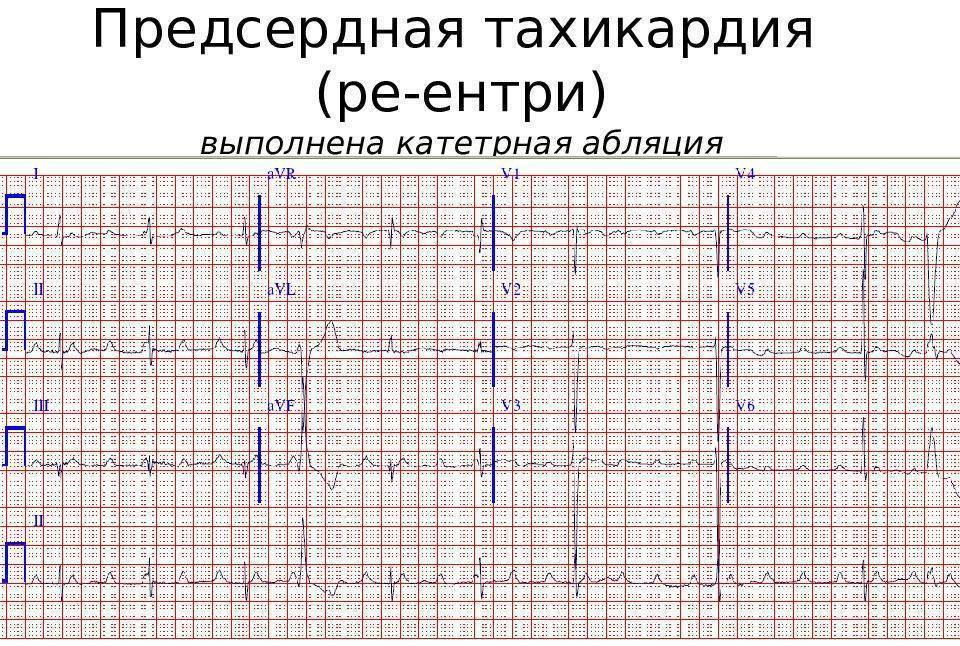
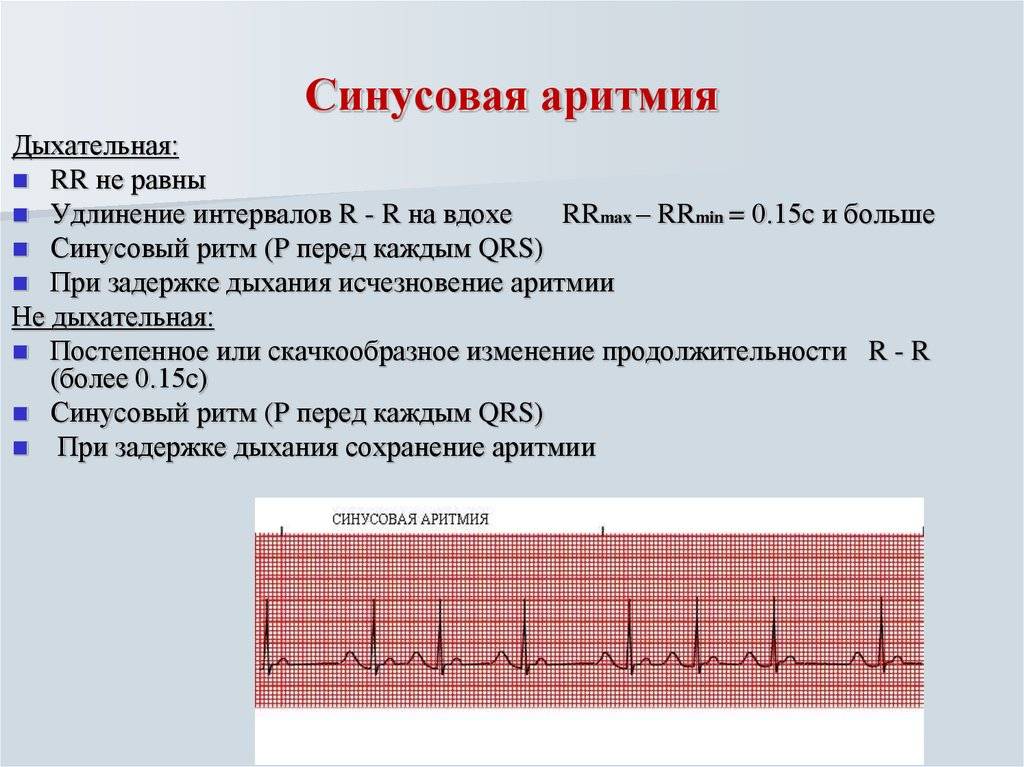
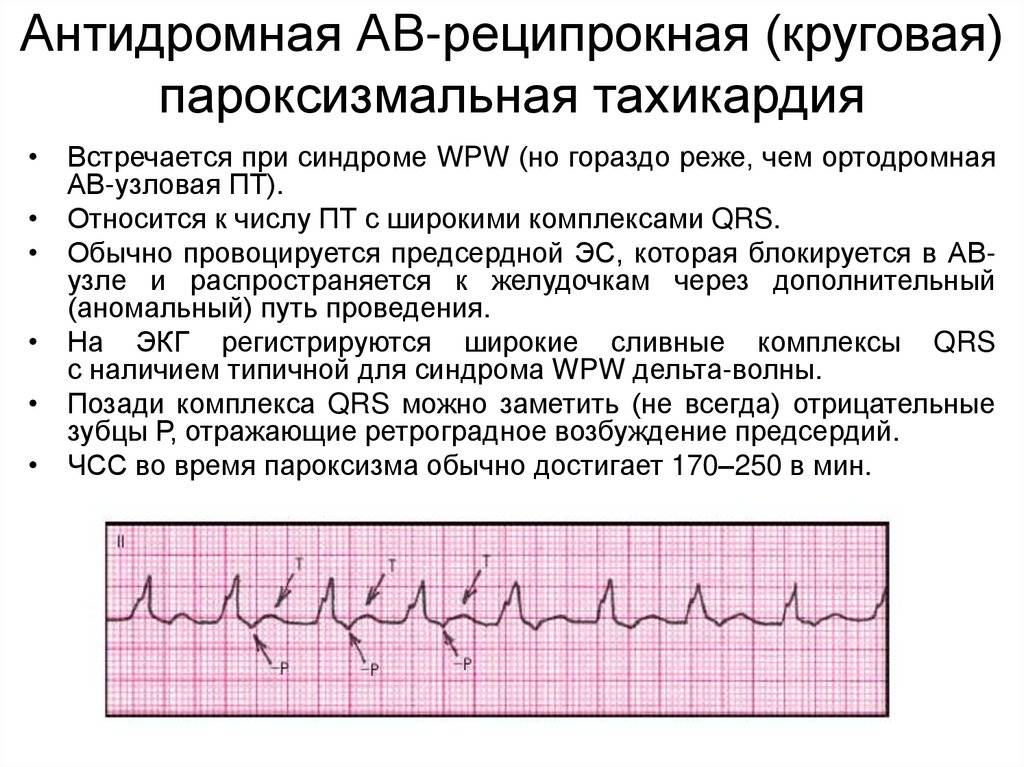
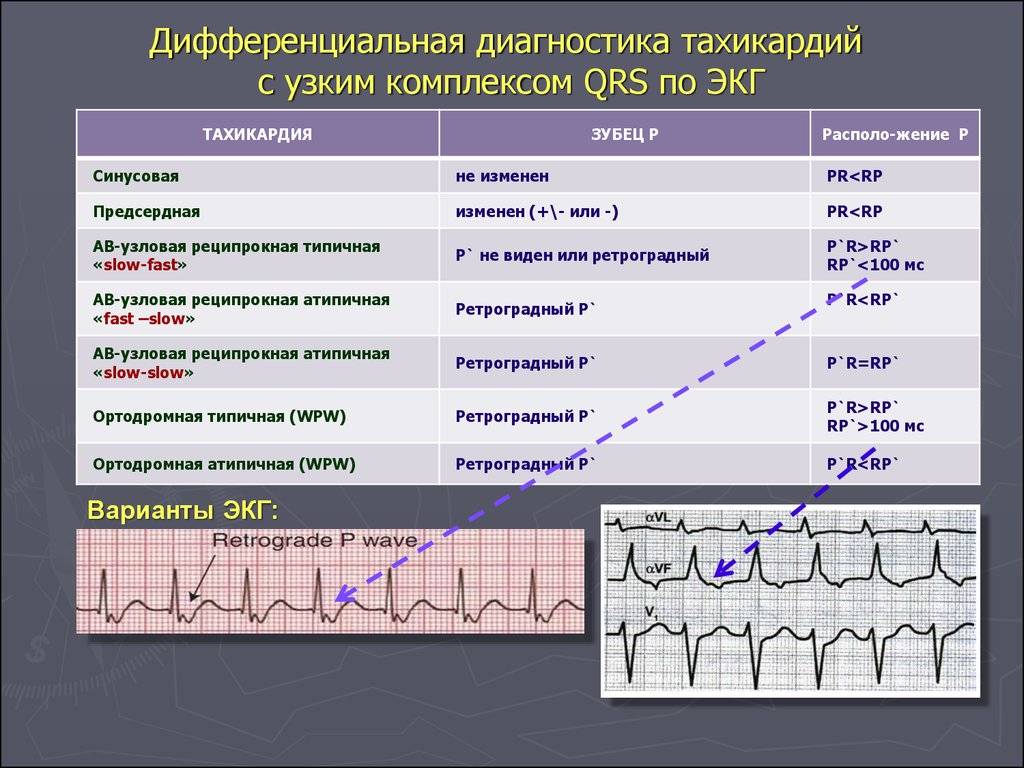
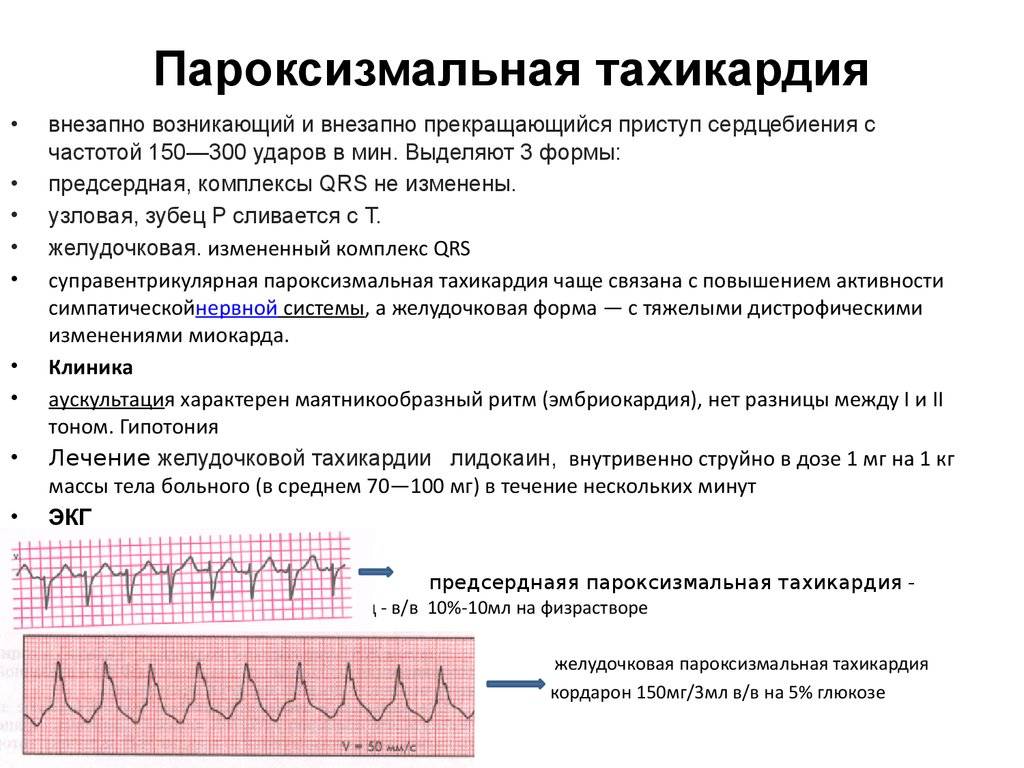
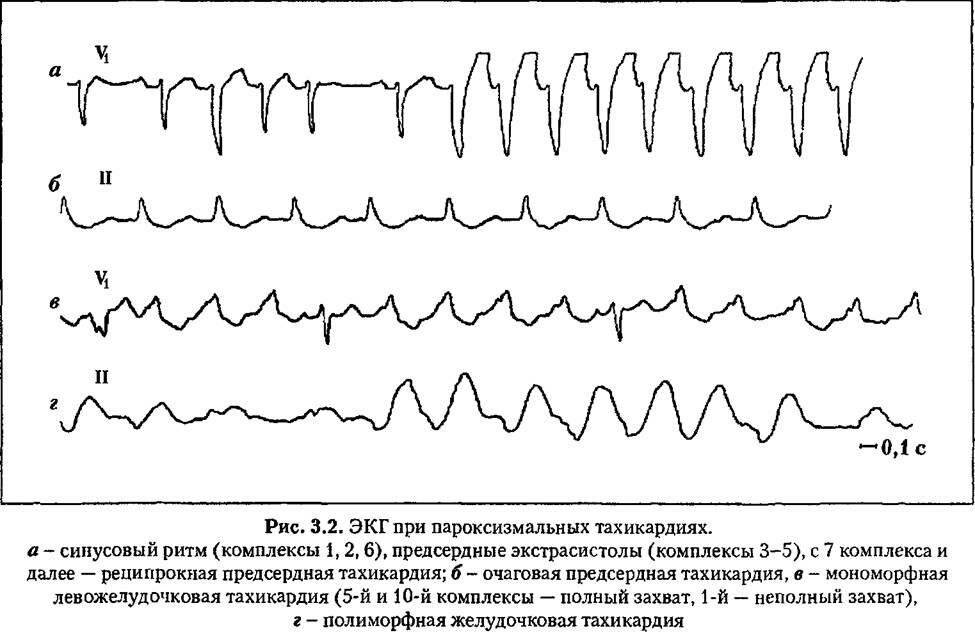
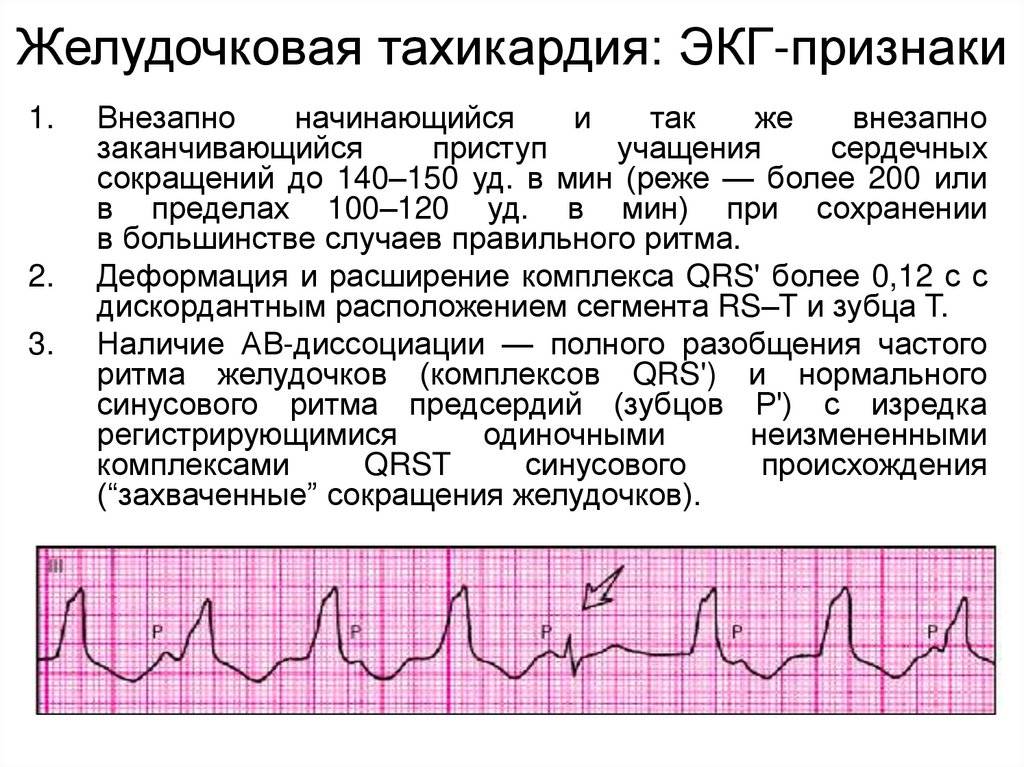
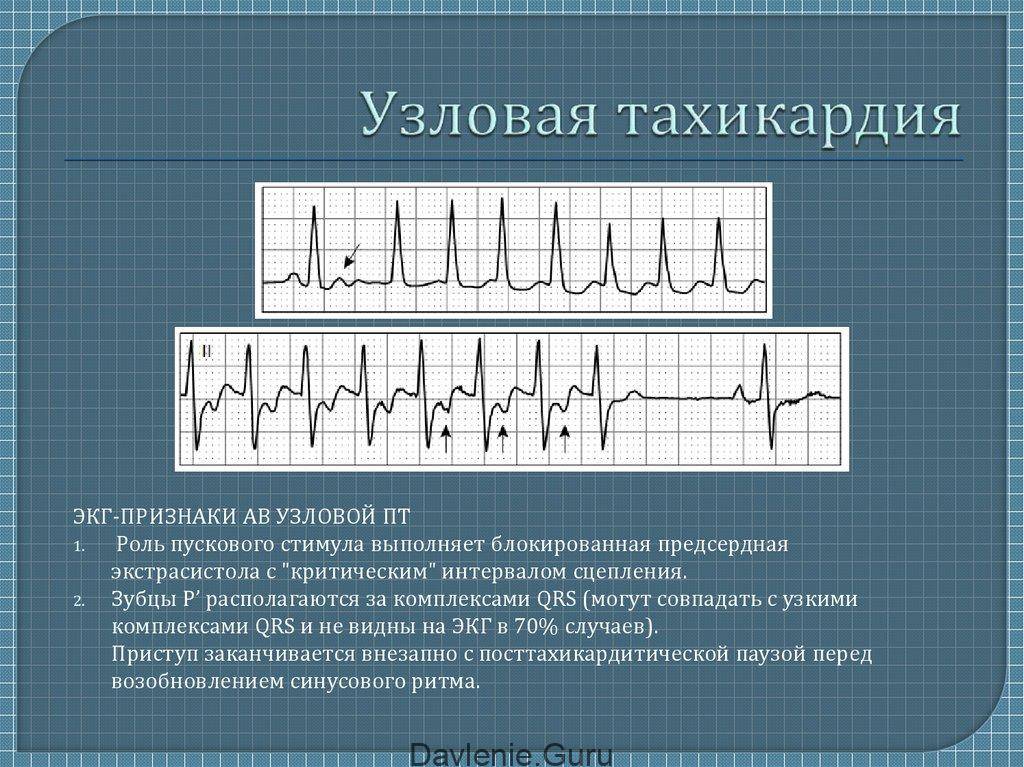
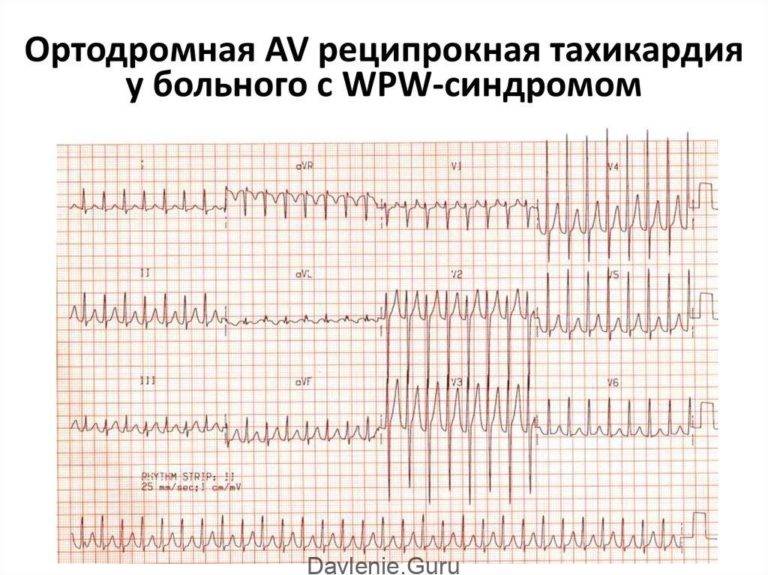
Симптомы и лечение синусовой тахикардии
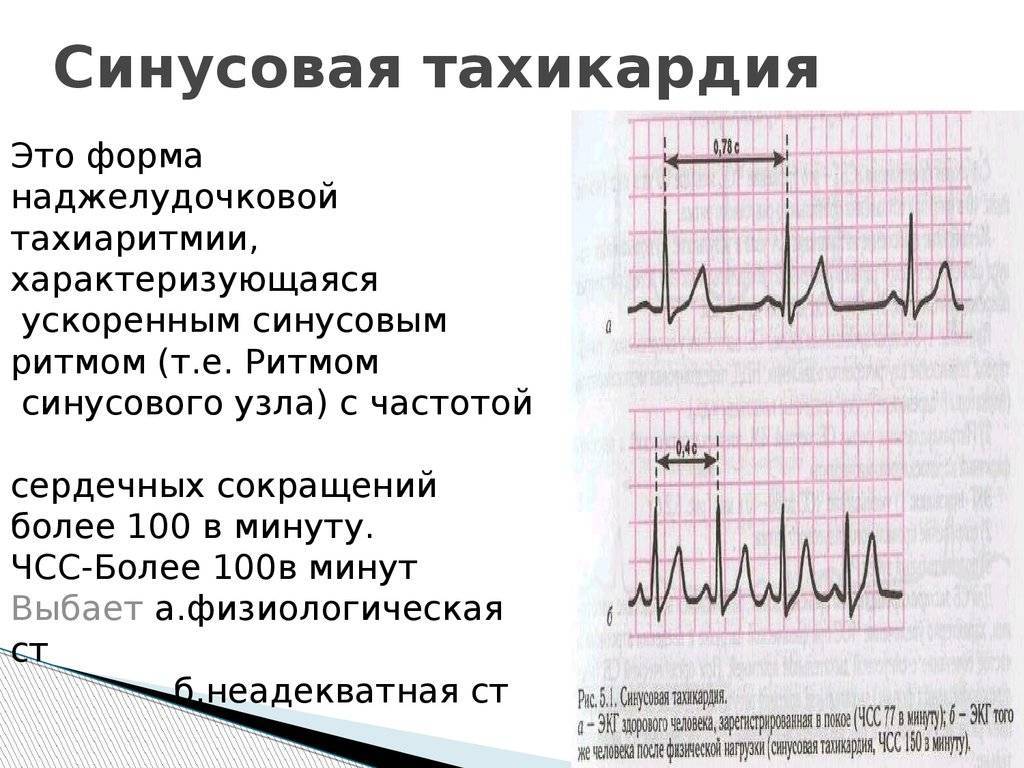
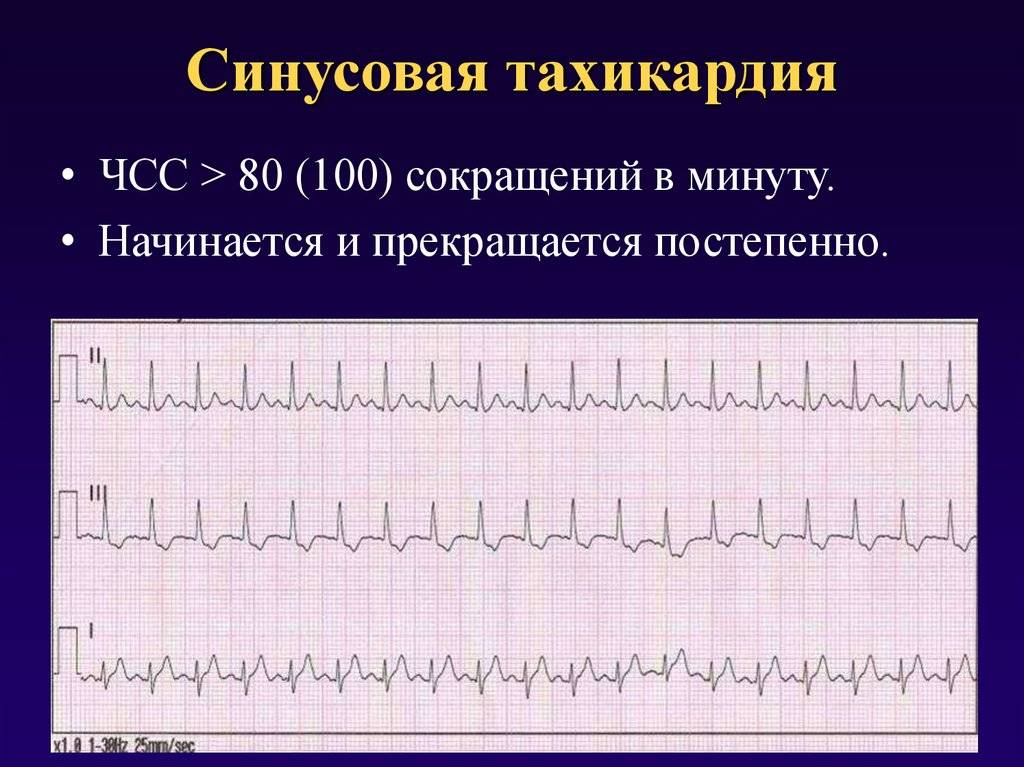
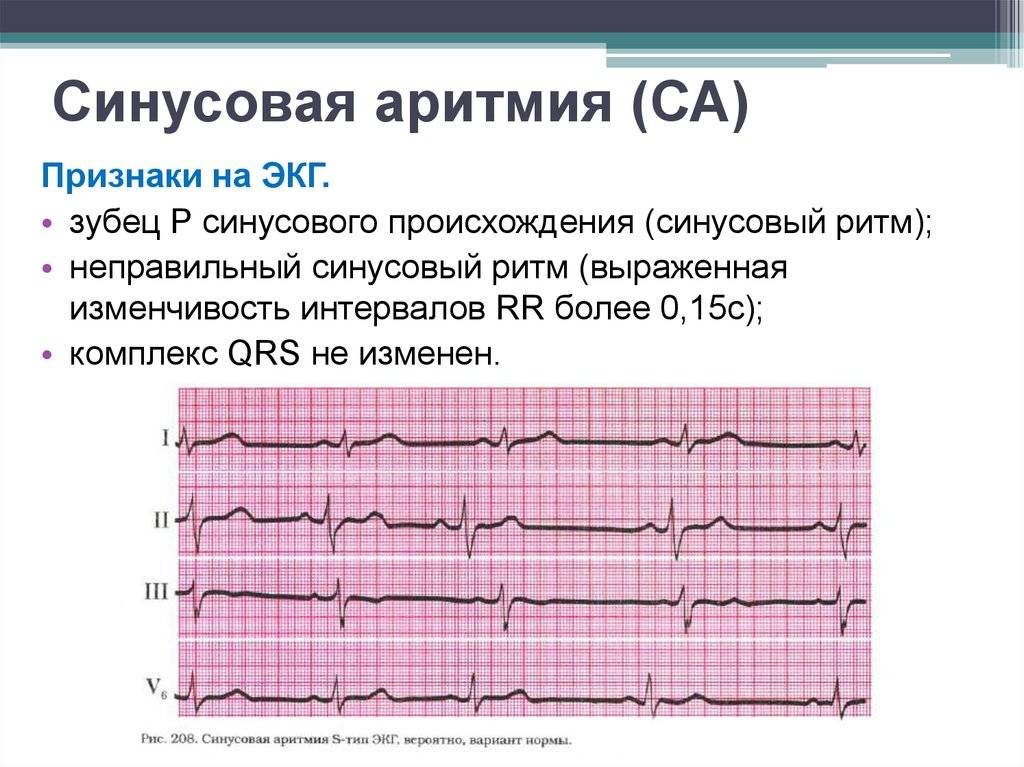
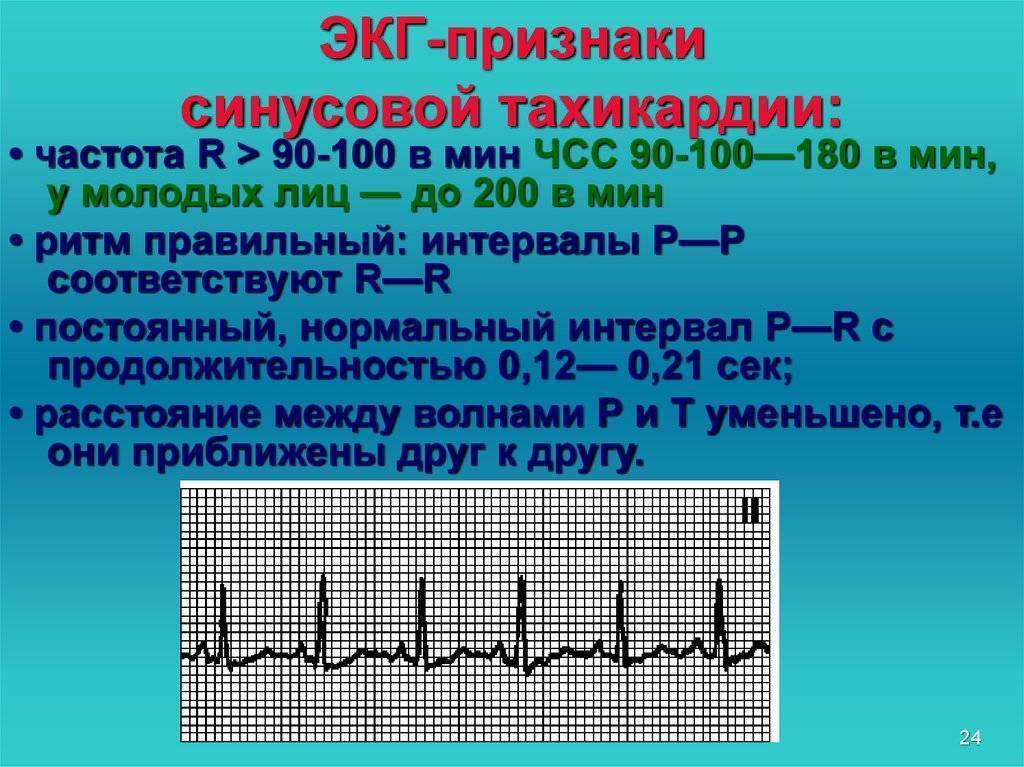
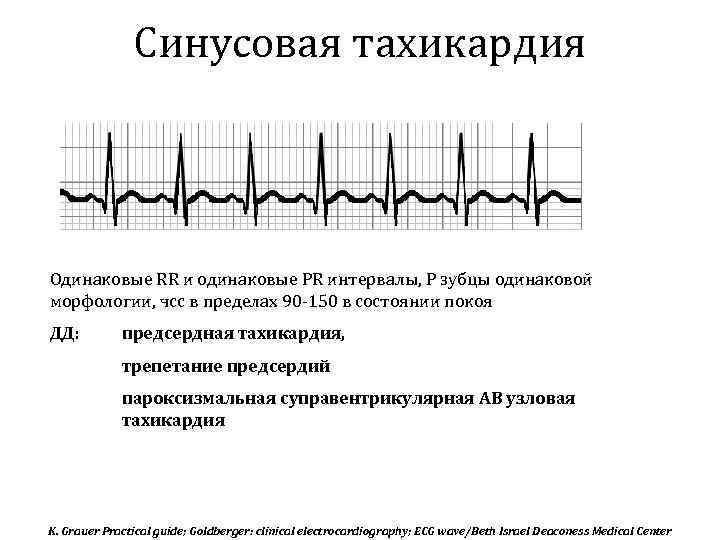
Синусовые нарушения диагностируют чаще остальных. В «зоне риска» — пожилые люди и пациенты с наследственными патологиями. Особенность этой разновидности тахикардии — правильность ритма сердцебиения при росте частоты до 180-220 ударов за 60 секунд и постепенном начале и окончании приступа. Вызывают его внешние проявления, которые провоцируют чрезмерный автоматизм синоатриального узла.
Есть редкая синусовая разновидность — неадекватная, с неясным генезом и проявлением в состоянии покоя. Это малоизученное состояние, которое чаще возникает у женщин, молодых людей и сопровождается стойким сердцебиением, одышкой и постоянной слабостью на протяжении не менее чем трех месяцев.
Тахикардические приступы могут быть бессимптомными, но чаще сопровождаются:
- ощущением нехватки воздуха;
- головокружением и даже обмороком — кровоснабжение в организме нарушается из-за нарушений сердечного выброса;
- одышкой, слабостью, быстрой утомляемостью;
- бессонницей, снижением аппетита и работоспособности;
- длительным учащенным сердцебиением;
- ощущением холода в руках и ногах, снижением АД и диуреза.
Выраженность симптомов зависит от личного порога чувствительности. Лечению подлежит только неадекватная тахикардия, при физиологической (адекватной) медикаментозная терапия не назначается. Требуется лишь устранить внешние факторы: исключить вредную пищу, минимизировать алкоголь, отказаться от курения, сбалансировать физическую нагрузку и т.д. Чаще всего врачи лечат заболевание, вызвавшее патологическую тахикардию, убирая ее как симптом.
Симптомы непароксизмальной тахикардии у детей
Хроническая синусовая тахикардия (ХСТ) у девочек встречается чаще, чем у мальчиков. Длительность заболевания до установления правильного диагноза – от 6 мес. до 6 лет. У этих детей отмечают неблагоприятное течение перинатального и постнатального периода (70%), высокий инфекционный индекс (44,8), неблагоприятные стрессирующие обстоятельства в их окружении (неполная семья, алкоголизм родителей, конфликты в школе и т. п.). Кроме средовых, отмечаются семейные особенности у детей с синусовой тахикардией: повышенная концентрация в родословной психосоматических заболеваний эрготропной направленности (гипертоническая болезнь, ИБС, сахарный диабет, тиреотоксикоз и др.), а у родителей и сибсов в 46 % случаев – симпатико-тонические реакции со стороны сердечно-сосудистой системы (повышение артериального давления, учащение ЧСС и др.).
Хроническая тахикардия может быть случайной находкой при осмотре, особенно если ребенок не предъявляет жалоб. Как правило, все дети субъективно хорошо переносят тахикардию. Среди частых жалоб превалирует утомляемость, возбудимость, боль в животе и ногах, головокружение, головная боль, кардиалгии
У детей с хронической синусовой тахикардией обращают на себя внимание астеническая конституция, пониженная масса тела, бледность кожных покровов, тревожность. Неврологическая симптоматика представлена единичными органическими микропризнаками, проявлением компенсированного гипертензионно-гидроцефального синдрома
По совокупности клинических данных и результатов проведения вегетативных проб у этих детей диагностируется синдром вегетативной дистонии по смешанному типу в 56 % и по симпатическому – в 44 %. У 72,4 % детей при эхокардиографическом исследовании отмечаются синдром пролабирования и дисфункция митрального клапана вследствие вегетативной дизрегуляции.
Важно отметить, что 60 % детей с хронической синусовой тахикардией в свое время наблюдались у психоневрологов по поводу тиков, заикания, ночных страхов, головных болей. Дети этой группы отличаются высокой эмоциональной нестабильностью, тревожностью, повышенной агрессивностью
В интерсоциальных контактах зона их адаптации резко сужена, они испытывают дискомфорт почти в половине всех возможных обычных жизненных ситуаций, что сопровождается тревожными и депрессивными невротическими реакциями. На ЭЭГ отмечаются негрубые изменения в виде нерегулярного, низкоамплитудного альфа-ритма, сглаженности зональных различий. Имеются признаки повышенной активности мезэнцефалических структур.
Причины
Разделяют физиологическую и патологическую (кардиальную, экстракардиальную) синусовую тахикардию.
Физиологическая и патологическая экстракардиальная тахикардия возникает как реакция сердца на внесердечные раздражители.
Причины физиологической тахикардии:
- физические, психоэмоциональные нагрузки;
- страх;
- повышение температуры среды, в которой пребывает человек;
- обильный прием пищи, питья;
- нехватка кислорода в помещении;
- высотная гипоксия, вызываемая кислородным голоданием по причине низкого парциального давления кислорода в воздухе.
При физиологической тахикардии ритм восстанавливается через 3–5 минут после воздействия такого фактора.Экстракардиальную патологическую тахикардию провоцируют внутренние факторы — повышение температуры тела, падение уровня глюкозы, кислорода в крови при анемии, болезнях легких, тиреотоксикоз, феохромоцитома (опухолевое заболевание), прием и передозировка некоторых лекарственных средств.
Такая тахикардия протекает по умеренному типу в покое и характеризуется сильным учащением сердцебиения при обычных физических и психоэмоциональных нагрузках. Расстройством обычно страдают девочки в возрасте 7–12 лет.
Кардиальная синусовая тахикардия связана с заболеваниями сердца — воспалительными (перикардит сердца, миокардит у детей, эндокардит), ишемически-некротическими (инфаркт миокарда, ишемическая болезнь), дегенеративными, дистрофическо-склеротическими процессами в органе. Также возникает при недостатке или переизбытке калия, пониженном содержании магния.
Обычными причинами тахикардии в школьном возрасте являются:
- переживания;
- физические нагрузки;
- половое созревание и связанные с этим изменения в организме;
- железодефицитная анемия.
Вызвать учащенное сердцебиение у грудничка может пеленание, перегрев, сильный плач.
Узнайте больше о детской тахикардии из видео:
Виды и симптомы
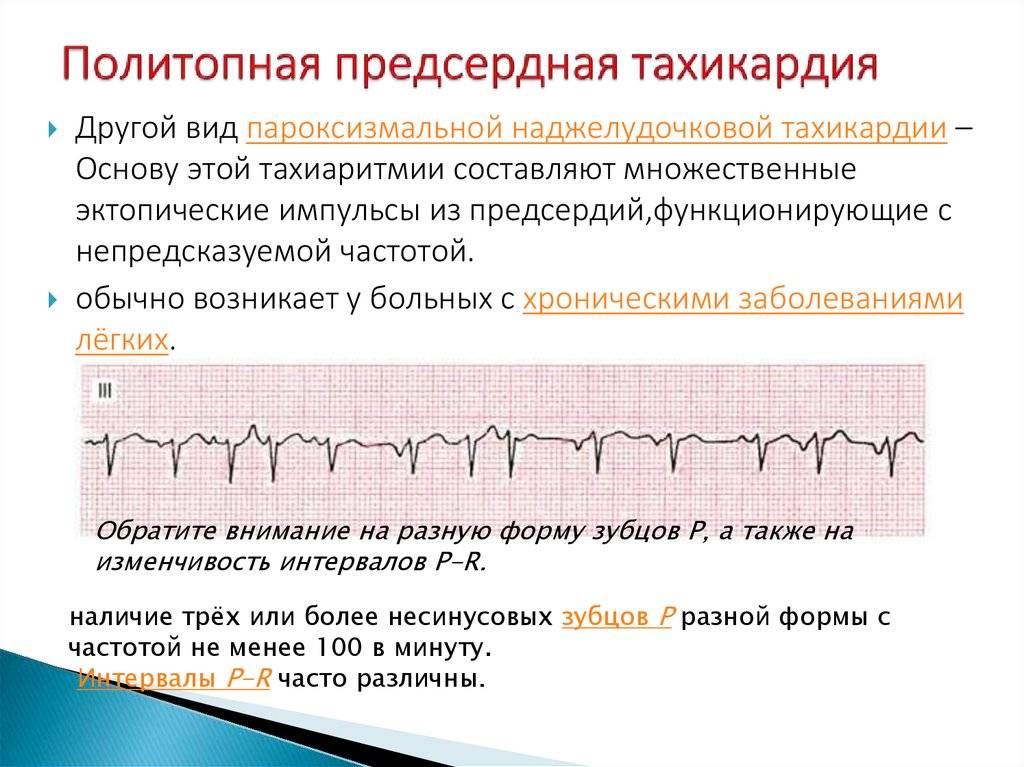
Тахикардию у детей классифицируют в нескольких видов, в зависимости от причин возникновения.
- Синусовая тахикардия. Встречается чаще других форм. У подростков характерным симптомом является учащенное сердцебиение, при котором синусовый ритм остается в норме. Очень часто протекает бессистемно. С одной стороны, это свидетельствует об отсутствии патологий, но с другой – способно со временем проявиться такими неприятными последствиями, как вегетососудистая дистония или сердечная недостаточность.
Нужно обратиться к кардиологу, если у ребенка:
- пульс превышает 90 ударов в минуту;
- проявляется одышка;
- часто болит голова или сердце.
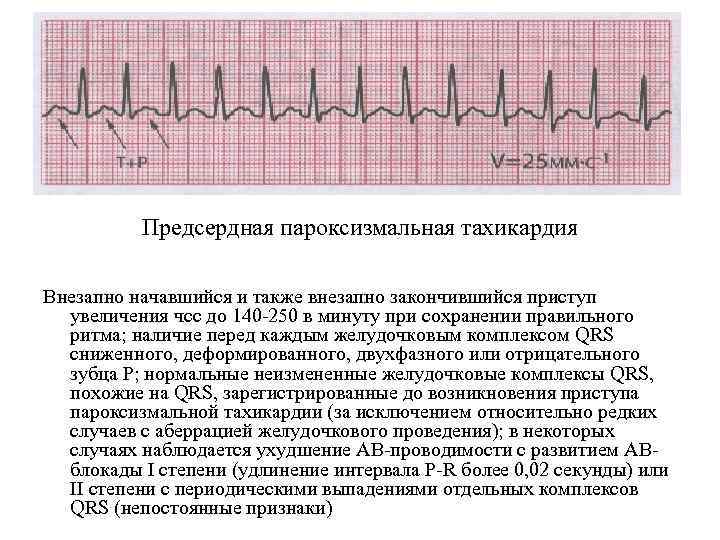
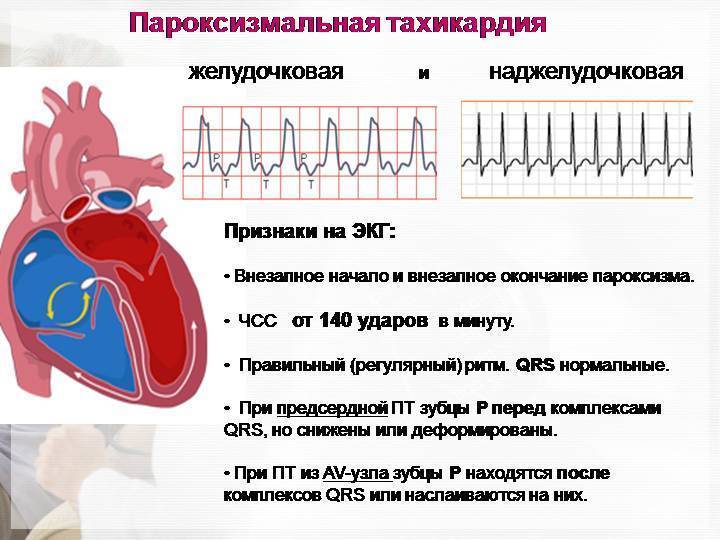
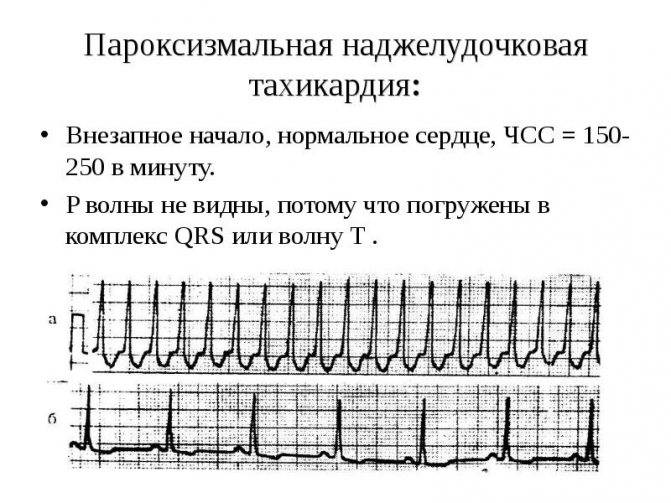
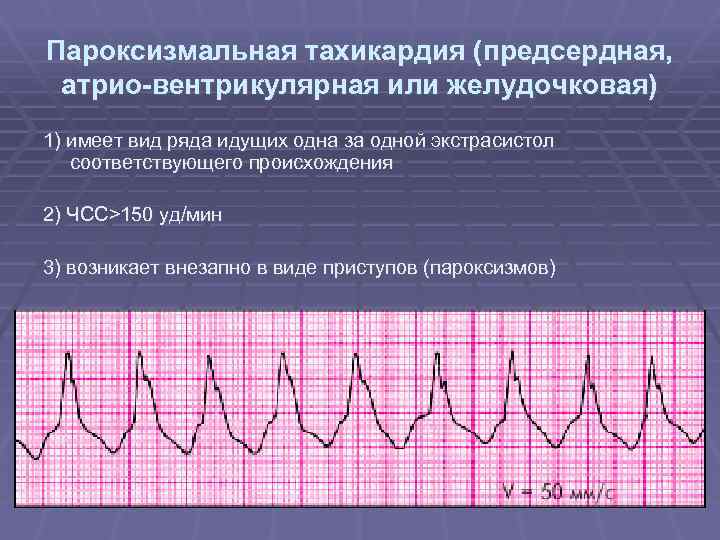
- Пароксизмальная тахикардия. Выраженным симптомом является сердцебиение до 160 ударов в минуту, такой приступ может длиться от 3 минут до суток. Подобные всплески характерны для замкнутых детей, которые все привыкли переживать «в себе» до момента срыва, когда ярость уже трудно контролировать. Параллельно возникают фобии, бесконтрольный страх, неуверенность.
Требуется медикаментозное лечение, если ребенок жалуется на:
- боли в животе;
- быструю утомляемость;
- головокружение;
- боль в грудине и под лопаткой;
- полуобморочное состояние
- Хроническая тахикардия. Наиболее опасная из всех проявлений. Может держаться годами, затяжные приступы нередко приводят к обморокам.
Если у подростка наблюдаются:
- скачки давления;
- судороги;
- удушье;
- боли в грудной клетке
– это свидетельствует о серьезных нарушениях сердечно-сосудистой системы. Таким детям необходимо обеспечить правильный режим дня, богатое на витамины и минералы питание, защиту от стрессов.
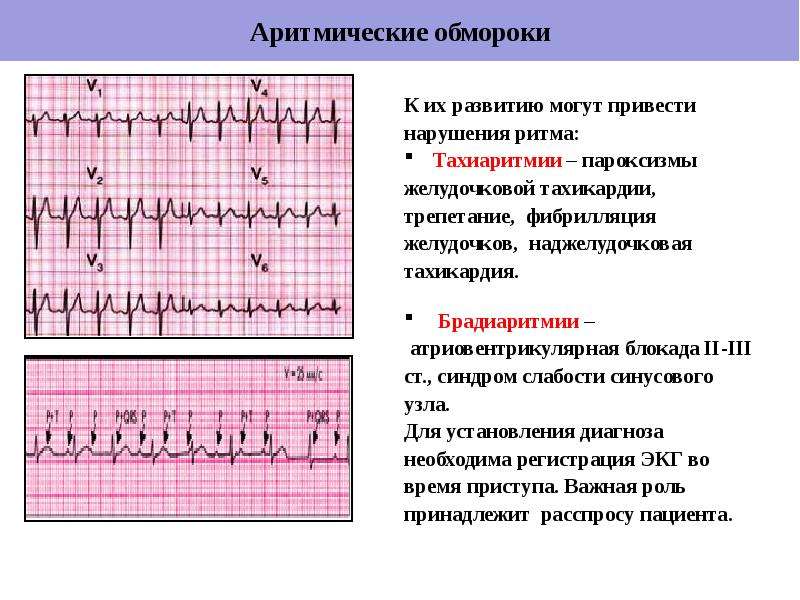
Наджелудочковая тахикардия у новорожденных детей
Приступ заболевания начинается, как правило, внезапно. Кроха испытывает ощущение аномально сильного биения сердечка. При этом возникает чувство нехватки воздуха, развивается головокружение.
Тут стоит обратить внимание на тот факт, что груднички в силу известных особенностей не в состоянии пожаловаться на сердечный дискомфорт. Это говорит о том, что родителям следует всегда очень внимательно отслеживать состояние малютки и при первых же тревожных симптомах обращаться за помощью к докторам
К признакам, которые могут указывать на тахикардию у новорожденного относится слабость в теле, повышенное отделение пота и бледность покровов кожи. При возникновении рассматриваемого патологического состояния отмечаются также тошнота и полиурия.
Биения сердца учащаются настолько, что подсчитать их частоту не удается. Если при этом провести аускультацию (прослушивание), то можно услышать, что тоны сердца приобрели хлопающий характер. А если посмотреть на шею малыша, можно заметить набухание вен.
При затянувшемся приступе появляются симптомы сердечной недостаточности в виде понижения давления, уменьшения диуреза и развития одышки.
Принципы диагностики
Как уже упоминалось, лечение СДВГ у детей осложнено еще и тем, что данная патология достаточно трудно диагностируется. Три основных симптома, перечисленных выше, далеко не всегда являются основанием для постановки диагноза. Врач должен длительное время наблюдать за пациентом для оценки его поведения.
Главным условием должно быть несоответствие активности и импульсивности возрасту. Это же касается и неустойчивости внимания. Таким образом, гиперактивность и нарушения внимания не являются поводом для постановки диагноза, но эти проявления подтверждают его правильность. СДВГ диагностируется при наличии 18 других клинических симптомов, при этом должны быть соблюдены такие условия:
- Длительность проявления. Тревожные симптомы должны отмечаться на протяжении большого периода времени (не менее 6 месяцев). Степень их выраженности должна быть достаточно высокой, чтобы можно было говорить о плохой адаптации ребенка;
- Постоянство. Поведение ребенка мало зависит от конкретной сферы деятельности, нарушения адаптации отмечаются практически в каждой из них (минимум 2);
- Выраженность. У ребенка возникают сложности с обучением, несмотря на то, что уровень его интеллекта находится в норме. Проблемы наблюдаются во всех видах деятельности и социальных контактах.
- Симптомы должны возникнуть и ярко проявиться в довольно раннем возрасте (до 7 лет).
- Другие психические расстройства должны быть исключены, то есть клиническая картина должна быть обусловлена только СДВГ, а не протеканием другого заболевания. Единственным исключением могут быть расстройства аутистического спектра, допускается их сочетание с синдромом дефицита внимания.
Основным методом диагностики является наблюдение и сбор информации. Тем не менее должно быть осуществлено и общемедицинское обследование. На этапе диагностики проводятся консультации нейропсихолога, логопеда и дефектолога.
Диагностика СДВГ должна быть дифференцированной. В ходе ее проведения необходимо исключить тревожные расстройства, эндокринные заболевания, нарушения слуха, дисграфию и дислексию, эпилепсию, шизофрению и т.д.
Нарушения сердечного ритма (аритмии) у новорожденных
Проводящая система сердца представлена различными структурами: синусный узел, атриовентрикулярный узел, пучок Гиса, ножки Шафара и волокна Пуркинье.
Водителем сердечного ритма в физиологических условиях является синусный узел, деятельность которого обеспечивает нормальный сердечный ритм. К возникновению аритмий приводят нарушения локализации и формирования возбуждения, а также его распространения.
Нарушения сердечного ритма представляют достаточно большую и неоднородную группу нарушений сердечной деятельности (сердечного ритма), в основе которых могут быть как органические заболевания сердца, так и внесердечные причины (электролитные и обменные нарушения, токсико-аллергические состояния, сепсис, пневмония, перинатальная энцефалопатия, родовая травма, кровоизлияния в ЦНС и т. д.). Кроме того, в некоторых случаях нарушения ритма могут иметь функциональный характер или быть проявлением врожденных дефектов проводящей системы. Однако для участкового педиатра при проведении патронажей имеют практическое значение те формы нарушений сердечного ритма, диагностика которых возможна на этапе клинического обследования и базируется на данных аускультации сердца. К таким нарушениям относятся:
- брадикардия;
- тахикардия;
- пароксизмальная тахикардия, при которой меняется только частота сердечной деятельности без изменения ритма;
- экстрасистолия, особенностью которой является то, что наряду с изменением частоты сердечных сокращений становится неправильным и ритм.
Брадикардия у новорожденных
характеризуется частотой сердечных сокращений менее 100 уд/мин и не приводит сама по себе к недостаточности кровообращения. В неонатальном периоде она встречается при:
- вирусных заболеваниях (гепатит, ОРВИ);
- родовой травме;
- внутричерепных кровоизлияниях;
- билирубиновой энцефалопатии;
- заболеваниях сердца.
Брадикардия у новорожденного может наблюдаться во время приступа апноэ или предшествовать ему.
Частота сердечных сокращений менее 70 уд/мин указывает на врожденную блокаду проводящей системы и является достаточно серьезным прогностическим признаком.
Тахикардия у новорожденных
сопровождается учащением сердечного ритма более 160 уд/мин и может носить как функциональный характер — двигательное беспокойство, крик, повышение температуры тела или помещения, болевые раздражения, кормление, пневмония (как следствие гипоксемии), — так и быть органического (сердечного) происхождения.
Пароксизмальная тахикардия у новорожденных
протекает в виде внезапно возникающих приступов выраженной тахикардии самой различной продолжительности (от нескольких секунд до нескольких часов) и также внезапно оканчивающихся. В основе ее лежат кардиальные и экстракардиальные факторы — перинатальная энцефалопатия, гипертензионно-гидроцефальный синдром и др.
Клинически этот вид нарушения ритма в период новорожденности почти всегда сопровождается тяжелым состоянием ребенка и нарушениями гемодинамики, а при длительном его существовании развивается сердечная недостаточность.
Экстрасистолия
— внеочередное (преждевременное) сердечное сокращение. В ее возникновении большую роль играют различные экстракардиальные причины и в меньшей степени — органические повреждения миокарда.
Ребенок с нарушением ритма сердца при поражении проводящей системы может внезапно перестать дышать и потерять сознание. Кроме того, аритмии сердечной деятельности в сочетании с нарушениями дыхания представляют собой риск развития синдрома внезапной смерти.
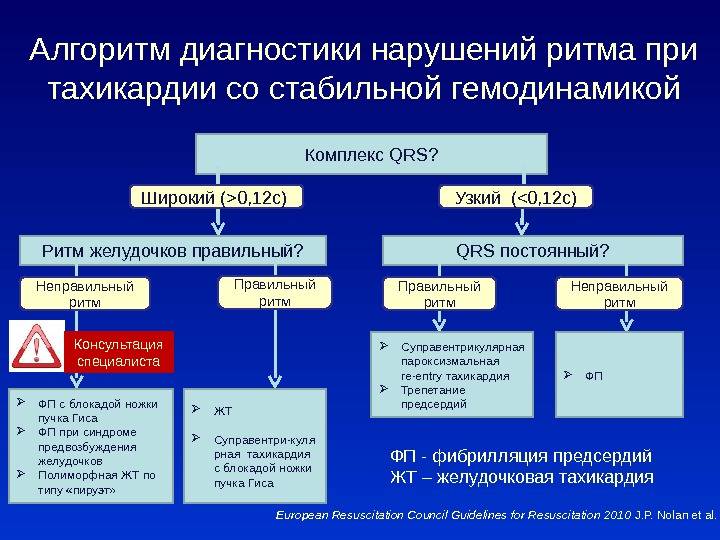
При всех видах аритмий обязательно электрокардиографическое исследование, которое уточняет локализацию ведущего ритм-очага, причину, характер нарушения сердечного ритма и т.д. что является основополагающим в трактовке выявленных изменений и позволяет поставить не только клинический, но и топический диагноз!
У новорождённых детей учащённое сердцебиение происходит по причине повышенного автоматизма синусового узла. Это может быть связано с:
- врождёнными патологиями;
- шумами в сердце;
- анемией;
- обезвоживанием;
- миокардитами;
- гипогликемией;
- поражением центральной нервной системы (ЦНС).
Также синусовая тахикардия может появиться по физиологическим причинам: беспкойство ребёнка во время осмотра, стресс из-за пеленания, сильные боли, перегрев. В большинстве случаев синусовая тахикардия у новорождённых — вполне нормальное состояние, не представляющее опасности для их жизни.
4.Лечение заболевания
Когда тахикардия сердца не вызывает каких-то серьезных симптомов и ухудшения самочувствия, она обычно не требует лечения. Но если тахикардия становится причиной различных проблем со здоровьем, врач назначит необходимое лечение тахикардии. Для лечения приступа тахикардии могут быть рекомендованы лекарства, которые нужно будет принимать во время приступа тахикардии. Кроме того, врач расскажет, каким образом можно замедлить сердечный ритм без медикаментов. Это можно сделать, например, покашляв, спровоцировав рвотный позыв или опустив лицо в ледяную воду.
Если это не помогает, а тахикардия довольно серьезная, нужно обратиться за неотложной помощью. Врачи остановят тахикардию, применив сильные быстродействующие лекарства, а в особо серьезных случаях выполнят процедуру электрической кадиоверсии, в ходе которой для снижения сердечного ритма применяется электрический ток.
Если случаи тахикардии происходят часто, может потребоваться ежедневный прием лекарств, чтобы предотвратить приступы или замедлить частоту сердцебиения. Еще одним способом лечения тахикардии является хирургический метод разрушения крошечного участка сердца, который вызывает тахикардию.
Учащенное сердцебиение. Цифры и факты
- Жалобы на учащенное сердцебиение фиксировались в 16% случаев обращений к кардиологу или терапевту.
- В 84% случаев учащенное сердцебиение являлось основной жалобой пациентов.
- От 31 до 67% случаев жалоб на учащенное сердцебиение не подтверждается объективными исследованиями.
Что такое учащенное сердцебиение
То, что пациент называет сердцебиением или пульсом, врачи называют сердечными сокращениями или числом сердечных сокращений (ЧСС) в минуту. Дело в том, что частота пульса в минуту не всегда равна частоте сердечных сокращений в минуту.
Пульс измеряется на близких к поверхности тела артериях, сердечные сокращения – непосредственно при выслушивании сердечных тонов.
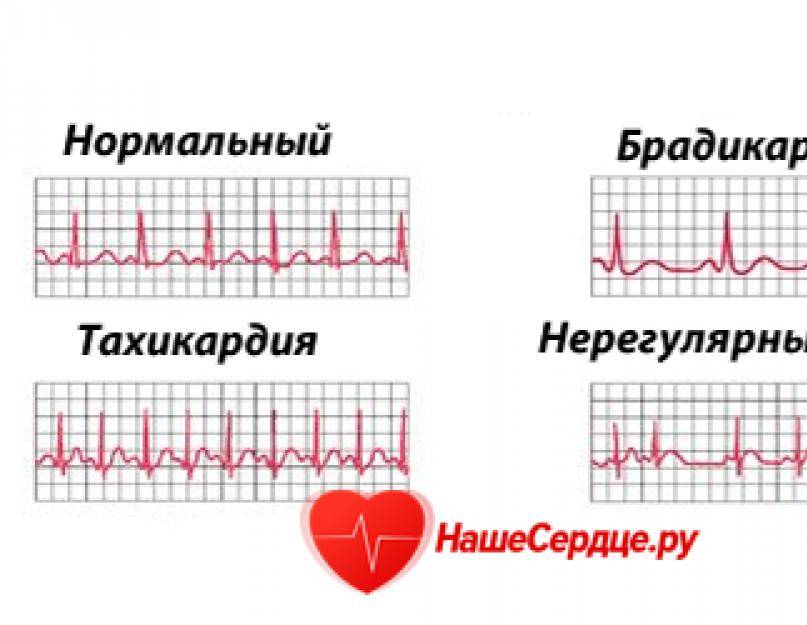
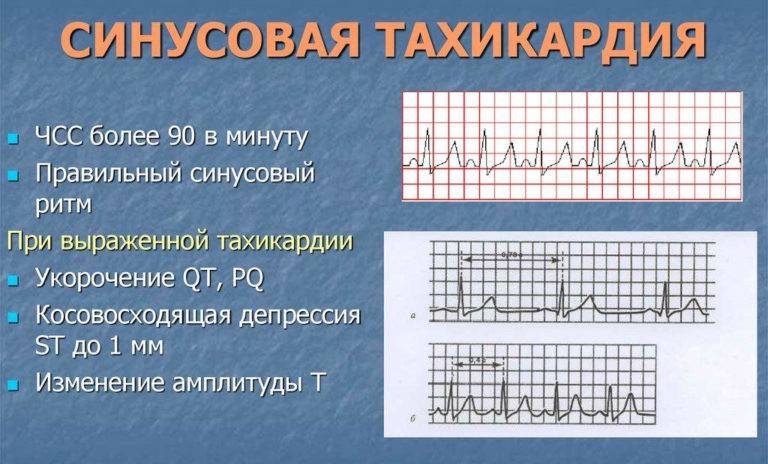
Прежде чем определиться с ненормальностью, следует узнать, какое сердцебиение является нормальным. “Нормальная” ЧСС определена произвольным образом как 60-100 ударов в минуту в покое, хотя предлагается также интервал 50-90 ударов в минуту.
Частота сердечного ритма может меняться у различных людей в зависимости от возраста, уровня тренированности, времени наблюдения, принимаемых лекарственных средств и т.д.
Выявлено, что у здоровых людей в отсутствие клинических симптомов “нормальный” диапазон ЧСС днем составляет 46-93 ударов в минуту у мужчин и 51-95 уд/мин у женщин, при этом частота в ночное время ниже. Во время отдыха или ночного сна даже низкая ЧСС 40 ударов в минуту может быть нормальной, в том числе и у здоровых людей. Таким образом, за учащенное сердцебиение мы принимаем ЧСС покоя выше 90-100 ударов в минуту.
Учащенное сердцебиение – это сенсорный симптом, определяемый как неприятное ощущение сильного, быстрого и/или нерегулярного сердцебиения. Пациенты могут описывать это ощущение как быстрое трепетание в грудной клетке, ощущение стуков в груди или шее.
Частота сердечных сокращений даже выше 100 ударов в минуту (тахикардия) далеко не всегда означает заболевание сердца. Множество заболеваний, не имеющих прямого отношения к сердцу, могут сопровождаться учащенным сердцебиением, например, анемия, повышенная функция щитовидной железы (гипертиреоз), заболевания, сопровождающиеся повышением температуры тела, панические атаки и т.д. Именно поэтому при такой жалобе правильным будет обратиться к терапевту, а не к кардиологу.
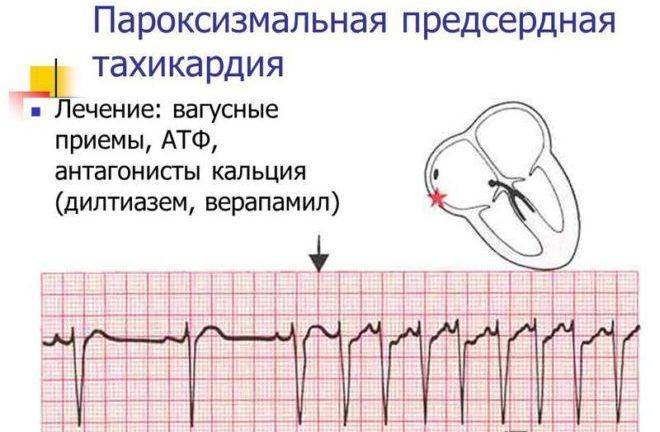
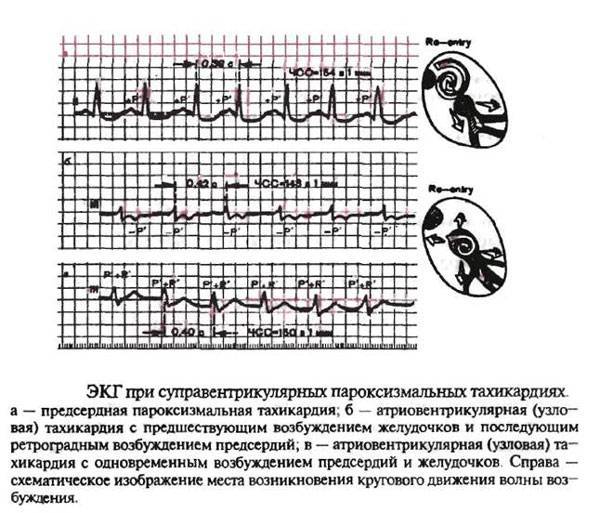
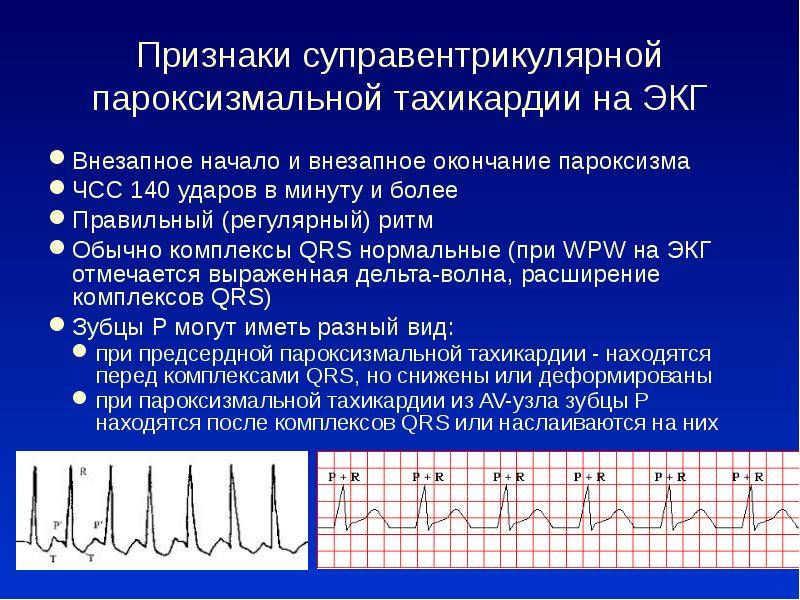
Лечение пароксизмальной тахикардии
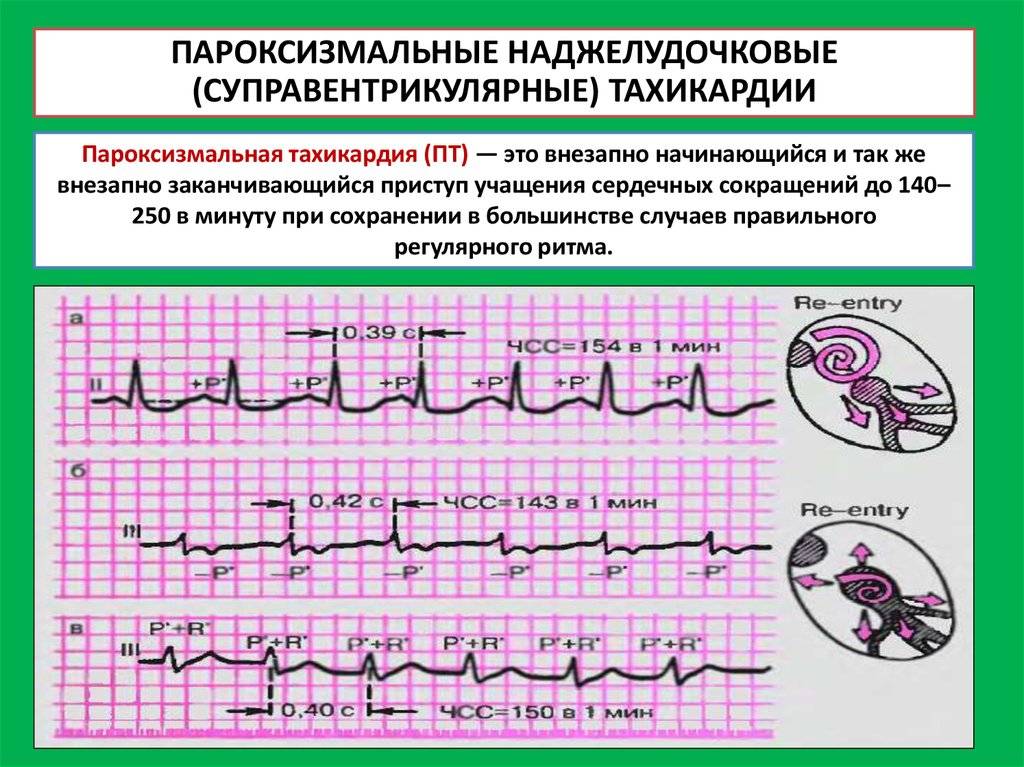
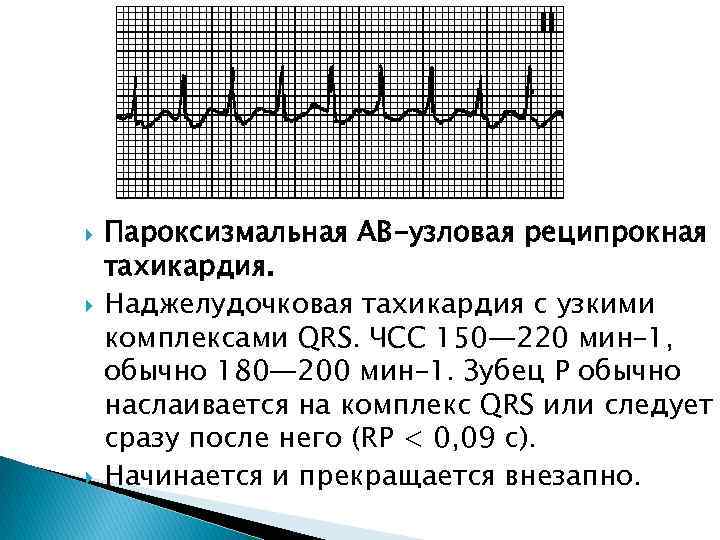
Пароксизмальная наджелудочковая тахикардия
При лечении пароксизмальной наджелудочковой тахикардии проводят вагусные пробы, назначают препараты, воздействующие на ЦНС, и антиаритмические лекарственные средства.
- Вагусные пробы (рефлекторное воздействие на блуждающий нерв).
- Массаж каротидного синуса. На каждый синус воздействуют поочерёдно по 10-15 с, начиная с левого как более богатого окончаниями блуждающего нерва.
- Проба Вальсальвы – натуживание на максимальном вдохе при задержке дыхания в течение 30-40 с.
- Механическое раздражение глотки – провокация рвотного рефлекса. У более младших детей эти процедуры заменяют сильным надавливанием на живот, которое часто вызывает рефлекс натуживания или рефлекс «ныряльщика». Этот комплексный рефлекс также можно вызвать с помощью раздражения головы и (или) лица ребёнка ледяной водой. Необходимо быть готовым к лечению выраженной брадикардии и даже асистолии, которые могут возникать из-за резкого повышения тонуса блуждающего нерва при подобном прерывании суправентрикулярных аритмий.
- Препараты, воздействующие на центральную нервную систему.
Купирование приступа пароксизмальной наджелудочковой тахикардии следует начинать с назначения препаратов, нормализующих корково-подкорковые взаимоотношения. Можно назначать фенибут (от 1/2 до 1 таблетки), карбамазепин (10-15 мг/кг в сутки), настойку валерианы (1-2 капли на год жизни), настойку пиона (1-2 капли на год жизни), настойку боярышника (1-2 капли на год жизни), а также препараты калия и магния (калия и магния аспарагинат).
Антиаритмические препараты
При неэффективности вышеперечисленной терапии через 30-60 мин назначают антиаритмические препараты, которые применяют последовательно (при отсутствии эффекта на предыдущий) с интервалом 10-20 мин. Сначала рекомендуют применять 1% раствор трифосаденина без разведения в возрастной дозе 0,5 мг/кг внутривенно струйно быстро (за 2-3 с). При необходимости препарат можно ввести повторно в двойной дозе через 5-10 мин. Если на электрокардиограмме комплекс QRS узкий, а применение трифосаденина не привело к прекращению приступа, рекомендуют использовать 0,25% раствор верапамила внутривенно на 0,9% растворе натрия хлорида в дозе 0.1-0,15 мг/кг. К противопоказаниям для его назначения относят атриовентрикулярную блокаду, артериальную гипотензию, синдром Вольффа-Паркинсона-Уайта, выраженное нарушение сократительной способности миокарда, приём бета-адреноблокаторов. При необходимости после верапамила при суправентрикулярной тахикардии внутривенно медленно вводят 0,1-0,3 мл 0,025% раствора дигоксина.
Прекращение приступа суправентрикулярной тахикардии можно достигнуть с помощью бета-адреноблокаторов (пропранолол назначают в дозе 0,01-0,02 мг/ кг с её увеличением до максимальной суммарной в 0,1 мг/кг, эсмолол – в дозе 0,5 мг/кг и другие внутривенно). Однако у детей препараты этой группы используют редко.
Пароксизмальная тахикардия с широкими комплексами QRS
Купирование приступа тахикардии после использования трифосаденина вначале проводят гилуритмалом, амиодароном или прокаинамидом совместно с фенилэфрином, и только при отсутствии эффекта используют лидокаин в виде 1% раствора внутривенно струйно медленно на 5% растворе декстрозы из расчёта 0,5-1 мг/кг.
Лечение при невозможности записи электрокардиограммы
Показано внутривенное медленное введение 2,5% раствора гилуритмала в дозе 1 мг/кг. Кроме того, применяют 5% раствор амиодарона внутривенно медленно на 5% растворе декстрозы в дозе 5 мг/кг. При отсутствии эффекта внутривенно медленно вводят 10% раствор прокаинамида на 0,9% растворе натрия хлорида из расчёта 0,15-0,2 мл/кг с одновременным внутримышечным введением 1% раствора фенилэфрина в дозе 0,1 мл на год жизни.
Электроимпульсная терапия
При неэффективности медикаментозного лечения, сохранении приступа в течение 24 ч, а также при нарастании признаков сердечной недостаточности проводят электроимпульсную терапию.
Прогноз при пароксизмальной тахикардии хороший, если, конечно, не присоединяется органическое поражение сердца. Лечение пароксизмальной тахикардии, помимо приступа, когда используются антиаритмические средства (в случае безуспешности рефлекторного воздействия путем вагальных проб), проводят в межприступный период. Эффективно применение финлепсина (в возрастной дозе) в комбинации с психотропными (седативными) средствами, назначение иглорефлексотерапии, вегетотропных препаратов, психотерапии.
Стоимость услуг
- Программа «Жизнь с кардиостимулятором»
20 400 руб. - Программа «Жизнь со стентом – 1»
9 600 руб. - Программа «Жизнь с гипертонией»
20 200 руб. - Программа «Жизнь с аритмией»
22 000 руб. - Программа «Жизнь со стенокардией»
19 000 руб. - Программа «Ваш кардиолог»
9 600 руб. - Программа «Жизнь со стентом – 2»
22 000 руб.
- Первичная консультация врача – кардиолога – аритмолога
1 400 руб. - Первичная консультация врача – кардилога – аритмолога с телеметрией электрокардиостимулятора
2 800 руб. - Повторная консультация врача – кардилога – аритмолога с телеметрией электрокардиостимулятора
2 600 руб. - Повторная консультация врача – кардиолога – аритмолога
1 250 руб.
- Первичная консультация врача – кардиолога
1 400 руб. - Первичная консультация врача – кардиолога, заведующего отделением, КМН Гричук Е.А.
2 500 руб. - Повторная консультация врача – кардиолога, заведующего отделением, КМН Гричук Е.А.
2 200 руб. - Повторная консультация врача – кардиолога
1 250 руб. - Первичная консультация врача – кардиолога, консультанта Уральского государственного медицинского университета, КМН Липченко А.А.
3 000 руб.
- Назад
- 1
- Вперед
- Первичная консультация заведующего центром электрокардиостимуляции, сердечно – сосудистый хирурга, КМН Молодых С.В.
2 500 руб. - Первичная консультация врача – кардиохирурга
1 650 руб. - Повторная консультация врача – кардиохирурга
1 400 руб. - Повторная консультация заведующего центром электрокардиостимуляции, сердечно – сосудистый хирурга, КМН Молодых С.В.
2 200 руб. - Первичная консультация заведующего отделением рентгенхирургических методов диагностики и лечения, КМН Козлова С.В.
2 500 руб.
- Назад
- 1
- Вперед
Способы оплаты: оплата наличными средствами; оплата пластиковыми банковскими картами МИР, VISA, MastercardWorldwide
Лечение Пароксизмальной тахикардии у детей:
Наджелудочковая тахикардия
Выполняют последовательно рефлекторные мероприятия, которые стимулируют блуждающий нерв.
Если ребенок старше 3-4 лет, проводят:
- массаж в области сонной артерии длительностью 5-10 секунд справа, потом слева
- пробу Вальсальвы (заключается в том, что ребенок закрывает нос и поднатуживается 10 секунд)
Для детей от 7 лет применяют дополнительные методы диагностики:
- медленное, глубокое глотание
- нажатие на корень языка шпателем
- обтирание холодной водой
Крайне не рекомендуется применять пробу Ашнера, потому что может случиться отслоение сетчатки.
Для лечения применяют седативные препараты:
- валериана
- валокардин
- корвалол
Также необходим прием аспаркама. Доза в зависимости от возраста ребенка – от 1/3 до 1 таблетки.
Если выше указанное лечение не приносит результатов, применяют антиаритмические препараты. Самолечение противопоказано, поскольку прием носит последовательный характер – его определяет врач. Внутривенно вводят верапамил 0,25%, контролируя артериальное давления и частоту сердечного пульса. Доза для детей до 12 месяцев составляет от 0,4 до 0,8 мл, для детей от 1 до 5 лет – от 0,8 до 1,2 мл, для больных в возрасте от 11 до 15 лет – 1,5-2,0 мл.
Верапамил запрещается принимать вместе с бета-адреноблокаторами и хинидином. Противопоказаниями для приема препарата являктся суправентрикулярная форма пароксизмальной тахикардии с аберрантными желудочковыми комплексами, синдром WPW.
Внутривенно струйно быстро вводят 1% раствор АТФ, доза составляет 0,5-1 мл для дошкольников и 1 мл детям от 7 лет. Внутривенно медленно вводят аймалин (гилуритмал) 2,5% на 10,0-20,0 мл 0,9% раствора NaCl в дозе 1 мг/кг.
Внутривенно или внутримышечно вводят дигоксин 0,025%. Доза насыщения составляет 0,03-0,05 мг/кг. Темп насыщения – 3 дня. Поддерживающая доза составляет 1/5 – 1/6 от дозы насыщения.
Если проведенная терапия не дала результатов, вводят внутривенно раствор Амиодарон 5% очень медленно на 10,0-20,0 мл 5% раствора глюкозы в дозе 5 мг/кг. При отсутствии эффекта проводят чреспищеводную электрокардиостимуляцию или электроимпульсную терапию.
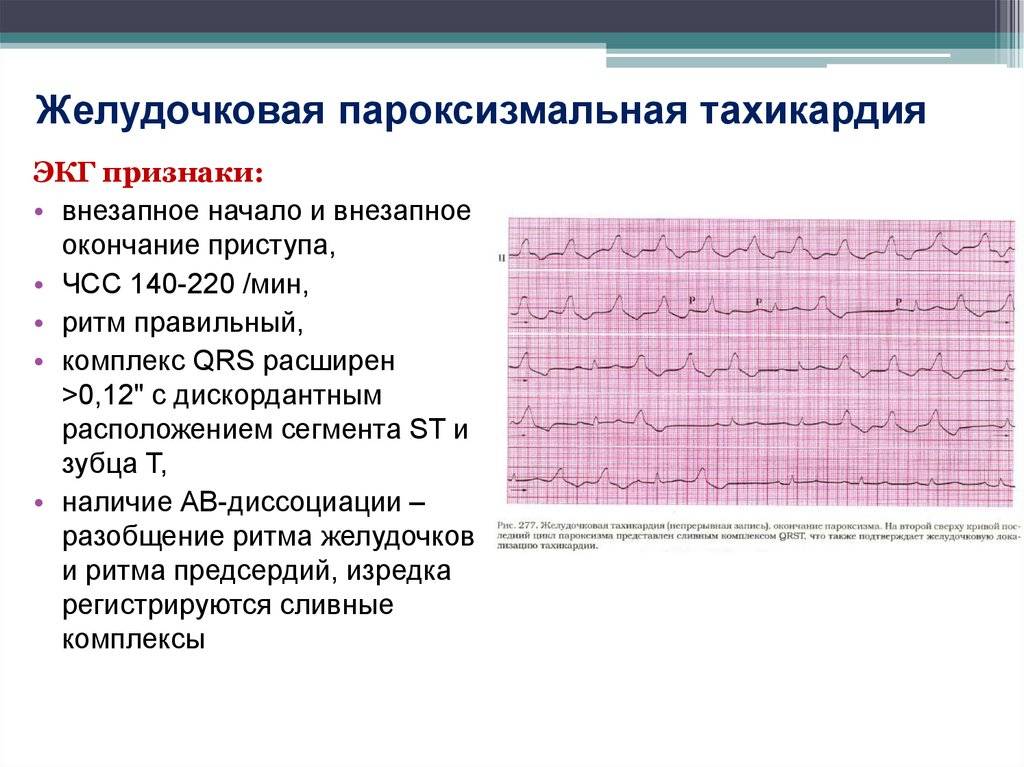
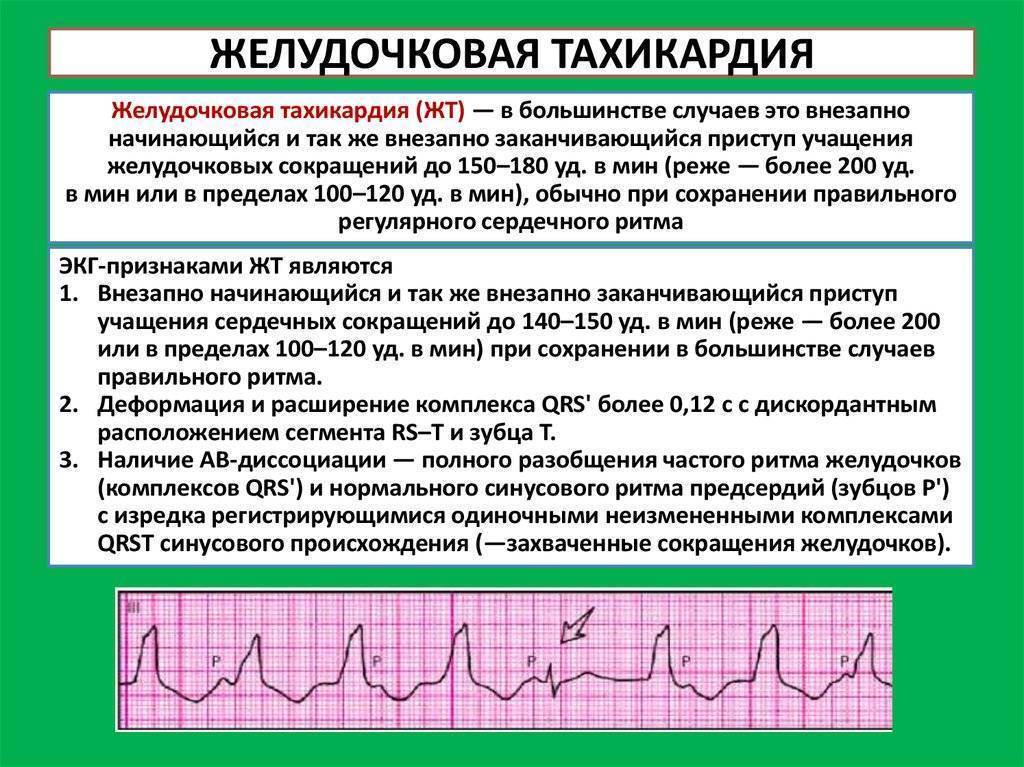
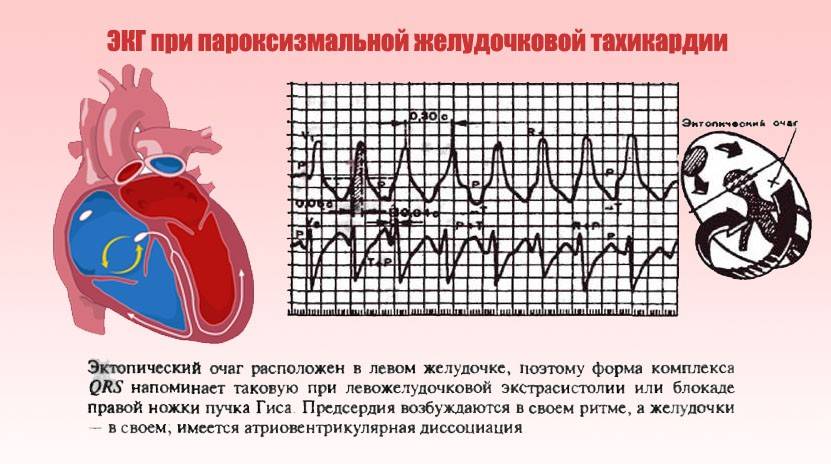
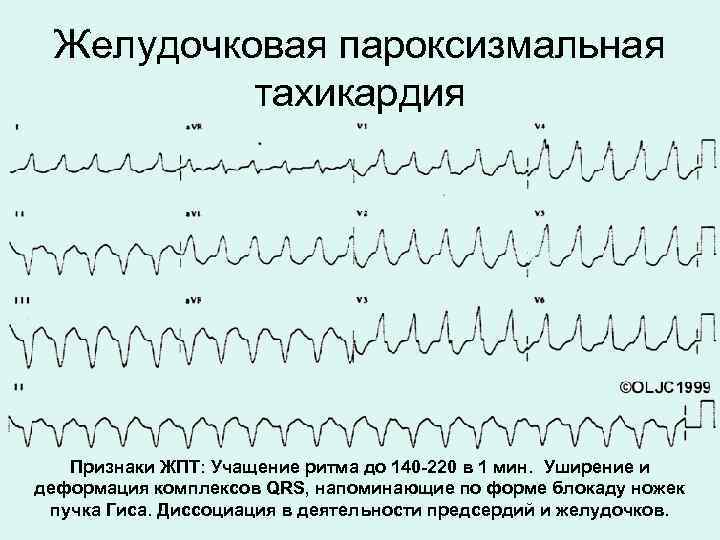
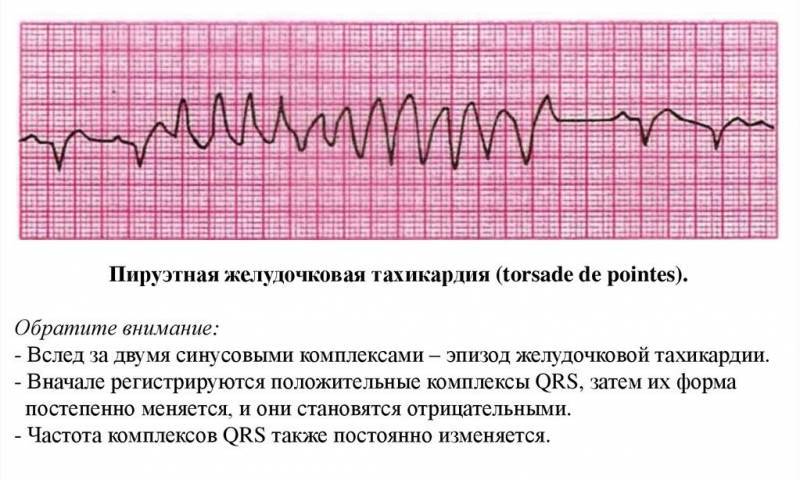
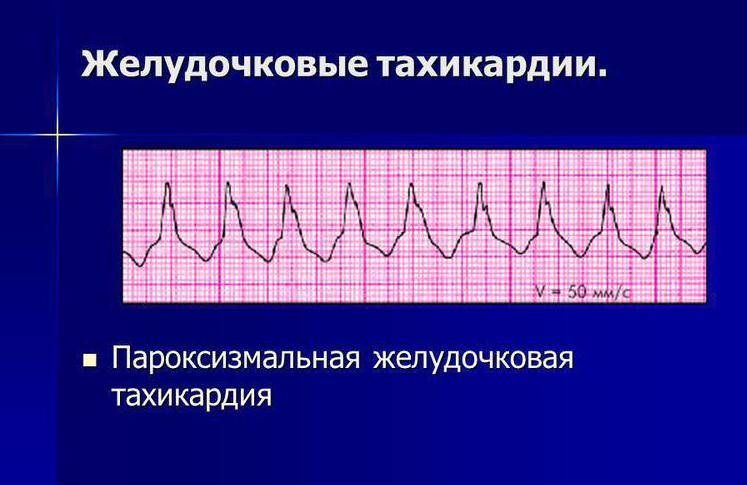
Желудочковая тахикардия
Для ребенка при данной форма пароксизмальной тахикардии вводят щадящий режим, физические нагрузки должны быть ограничены, сон достаточен
Важно систематически гулять на свежем воздухе. На время приступа – соблюдение постельного режима
Спортом заниматься нельзя. В рационе должны быть калий и магний, витамины. Калий и магний содержатся в кураге, изюме, сухофруктах, печеном картофеле. Нельзя принимать кофе и чай, кушать шоколад.
Снятие приступа желудочковой тахикардии:
1. Внутривенно медленно вводят 1-1,5 мг/кг лидокаина 1%. Если эффекта нет, повторяю введение в 2 раза меньшей дозе спустя 5-10 минут.
2. При отсутствии эффекта внутривенно медленно вводят 2,5% раствор аймалина (гилуритмала) на 10,0-20,0 мл 0,9% раствора NaCl в дозе 1 мг/кг.
3. Если эффекта не наблюдается, внутривенно вводят 5% раствор амиодарона – очень медленно на 10,0-20,0 мл 5% раствора глюкозы в дозе 5 мг/кг.
4. Если эффекта не наблюдается, проводят чреспищеводную электрокардиостимуляцию или электроимпульсную терапию.