Причины
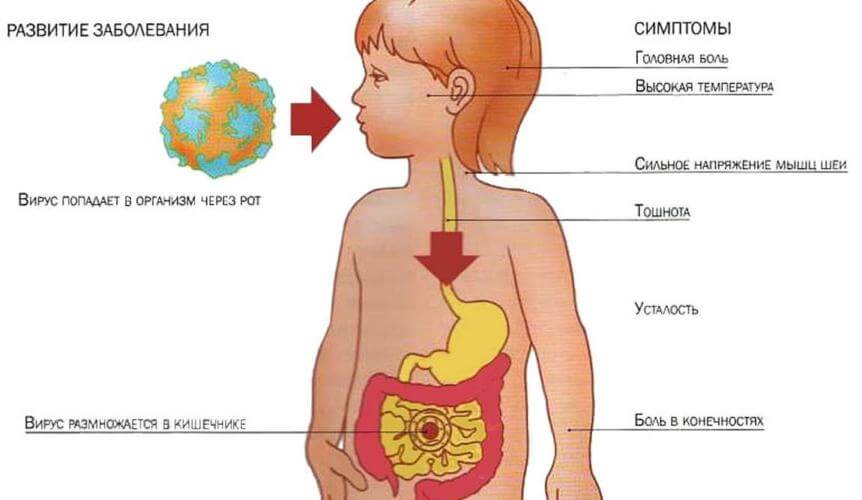
Как правило, понос и рвота у детей связаны с ротавирусной инфекцией, поражающей желудок и кишечник. Ротавирус очень заразен и часто распространяется среди детей вследствие несоблюдения правил личной гигиены. Ротавирусы препятствуют усвоению жидкости из переваренной пищи, поэтому основным симптомом этой инфекции является понос, а основным осложнением — обезвоживание.
Вирус выделяется с калом. Если больной не моет руки после туалета, вирус может попасть на продукты, предметы и поверхности, а затем — передаться другому ребенку. Пыль высохших фекалий или капли рвотных масс также могут попадать в воздух и вдыхаться детьми. Вирус способен несколько дней выживать на поверхностях или столовых приборах. Маленькие дети особенно уязвимы перед ротавирусной инфекцией, так как они часто забывают мыть руки после туалета или перед едой и еще не выработали достаточно напряженный иммунитет. Места скопления большого количества детей: детские площадки, ясли и детсады являются зонами повышенного риска распространения ротавирусной инфекции.
Более редкими причинами гастроэнтерита у детей могут быть:
- другие вирусы — например, аденовирус или норовирус;
- бактериальная кишечная инфекция — после употребления недоброкачественной пищи, зараженной стафилококками, сальмонеллой, кишечной палочкой и другими;
- паразитарные инфекции — например, лямблиоз.
Диарея, спровоцированная антибиотиками
Иногда у больного, получавшего антибиотики, развивается диарея как осложнение терапии. У небольшой части таких больных отмечается диарея, вызванная токсином, выделяемым C. Difficile. Изредка данный токсин приводит к более тяжелой форме заболевания, характеризующегося непроходимостью кишечника, расширением части или всей ободочной кишки, колитом с фибринозными пленками. Прекращения лечения антибиотиками обычно оказывается достаточно, иногда необходим курс метронидозола.
Вот небольшое напоминание о неприятном состоянии – диареи.Продолжение следует.
Литература. 1. Д. Шлоссберг, «Дифференциальная диагностика инфекционных болезней», 1999 г, С-Петербург. 2. Лобзин Ю.В. «Руководство по инфекционным болезням», С-Петербург, 2000 г.
Почему возникает болезнь?
Острый панкреатит занимает третье место среди болезней ЖКТ, требующих экстренной госпитализации и неотложного хирургического лечения (после аппендицита и холецистита). Этим заболеванием чаще страдают мужчины.
Он имеет два пика заболеваемости. Первый приходится на 40 лет, второй — на 70 лет. Первый связан с употреблением алкоголя, второй (билиарный) — с желчекаменной болезнью.
Непосредственные причины развития острого панкреатита бывают разными, но суть заболевания во всех случаях одна — это самопереваривание поджелудочной железы.
Этот орган вырабатывает сильные ферменты, которые выводятся в 12-перстную кишку в «недозревшем» виде. В 12-перстной кишке и тонком кишечнике они дозревают, входят в полную силу и активно переваривают жиры и белки.
Это защитный механизм, созданный природой для сохранения поджелудочной железы. В силу разных факторов он блокируется.
Это может быть ранняя активизация и преждевременное созревание ферментов, когда они становятся агрессивными до того, как покинут место своего образования.
Или это может быть блокировка панкреатического сока при желчекаменной болезни, дискинезии желчевыводящих путей (билиарный панкреатит). В этом случае желчь поступает в 12-перстную кишку в виде резких выбросов. Это может стать причиной обратного заброса панкреатического сока и самопереваривания поджелудочной железы.
Застой или ранняя активация ферментов приводит к тому, что поджелудочная железа начинает переваривать сама себя.
Самопереваривание поджелудочной железы вызывает воспаление, некроз тканей и разрушение островков Лангерганса (это может стать причиной развития сахарного диабета).
До тех пор, пока воспалительный процесс развивается без присоединения инфекции, он остается асептическим. С присоединением инфекции ситуация резко усугубляется. Заболевание переходит в гнойную форму.
Лечение поноса (диареи)
Понос обычно проходит без лечения в течение нескольких дней, особенно если он был вызван инфекционным заболеванием. Однако существуют средства, облегчающие симптомы.
У детей понос обычно проходит в течение 5–7 дней и редко длится дольше 2 недель. У взрослых понос обычно начинает проходить через 2–4 дня, хотя при некоторых инфекционных заболеваниях он может длиться неделю и дольше.
При поносе можно облегчить симптомы, следуя приведенным ниже советам.
Пейте много жидкости
Лучше всего пить много жидкостей, которые содержат воду, соль и сахар, например, воду с соком, напитки с добавлением соды и бульон. Если вы пьете достаточно жидкости, моча будет почти прозрачная, светло-желтого цвета.
Необходимо также не допускать обезвоживания у младенцев и маленьких детей. Давайте детям воду, даже если у них рвота. Лучше пить немного жидкости, чем вообще ничего. Не следует давать детям соки и газированные напитки, так как они могут ухудшить состояние.
Если расстройство кишечника возникло у малыша, находящегося на естественном вскармливании, продолжайте его кормить грудью как обычно.
Немедленно обратитесь к педиатру, если у вашего ребенка появятся симптомы обезвоживания.
Пероральная регидратация
Растворы для регидратации обычно продаются в виде порошков, которые нужно растворять в воде. Они восполняют соли, глюкозу и другие важные вещества, которые теряются при обезвоживании.
Борьба с обезвоживанием у детей
Объем будет зависеть от роста и веса ребенка. Точные рекомендации по применению средств для отпаивания детей вам даст педиатр, частично с информацией вы можете ознакомиться в инструкции к препарату. Проконсультируйтесь с педиатром по поводу применения препаратов для пероральной регидратации у грудных детей.
Диета при диарее
Например, можно есть картофель, рис, бананы, супы и вареные овощи.
Если у вас отсутствует аппетит, есть необязательно, однако нужно продолжать пить жидкости и вернуться к приему пищи как только сможете.
Чем кормить ребенка при поносе?
Если ребенок не обезвожен, пусть питается как обычно. Если он отказывается от еды, продолжайте давать ему питье и ждите, когда вернется аппетит.
Лекарства от поноса
Противодиарейные средства (средства от поноса)
Большая часть противодиарейных средств делают на основе лоперамида. Это вещество действует эффективно и имеет мало побочных эффектов. Лоперамид замедляет сокращения мышц кишечника, что увеличивает абсорбцию (усвоение) воды из стула. От этого он становится тверже, а позывы к дефекации — реже.
Некоторые противодиарейные средства продаются в аптеках без рецепта. Ознакомьтесь с показаниями по приему и дозировке препарата в листке-вкладыше, прилагаемому к лекарству. Если вы не уверены, обратитесь за советом к врачу.
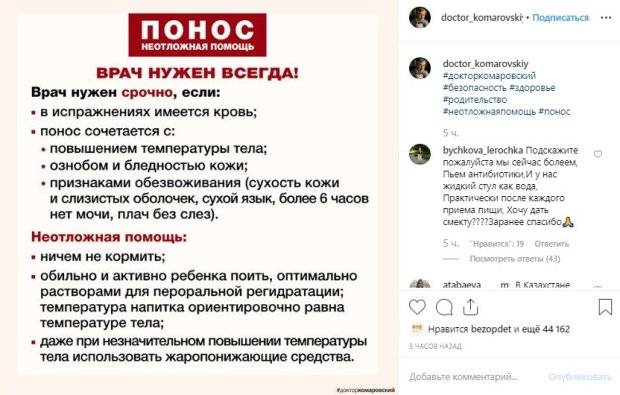
Не принимайте противодиарейные средства, если в кале есть следы крови или слизи и (или) у вас высокая температура. Обратитесь к врачу за рекомендацией. Большинство противодиарейных средств нельзя давать детям.
Обезболивающие
Обезболивающие средства не используются для лечения расстройства кишечника, но парацетамол или ибупрофен могут сбить высокую температуру и снять приступ головной боли.
При необходимости можете дать ребенку жидкий парацетамол или ибупрофен.
Обязательно прочтите инструкцию к лекарственному препарату, чтобы убедиться, что он подходит вам или вашему ребенку, и чтобы определить правильную дозировку. Детям до 16 лет не следует давать аспирин.
Антибиотики при поносе
- не помогут, если понос вызван вирусом;
- вызывают неприятные побочные эффекты;
- теряют эффективность и могут оказаться бесполезными при лечении тяжелого заболевания, если регулярно принимать их для лечения легких расстройств.
Могут ли помочь пробиотики от поноса?
По данным ряда исследований, некоторые пробиотики слегка сокращают продолжительность диареи, однако эти данные не настолько убедительны, чтобы можно было на них опираться.
Осложненные формы
При отсутствии быстрой медицинской помощи острый панкреатит может дать множество осложнений, в том числе тяжелых, угрожающих жизни человека.
Вот почему при симптомах острого воспаления требуется быстрая госпитализация больного в хирургическое отделение или в отделение реанимации и интенсивной терапии.
Клиника «Медицина 24/7» осуществляет срочную транспортировку больных с немедленным оказанием первой медицинской помощи.
Осложненные формы острого панкреатита бывают связаны с двумя факторами — попаданием ферментов поджелудочной железы в кровь и присоединением инфекции.
Наиболее частые осложнения, при которых проводится хирургическое лечение — образование участков некроза тканей, скопление воспалительной жидкости (экссудата), гнойное воспаление (абсцесс), перитонит.
Жидкость может скапливаться как внутри самой поджелудочной железы, так и вокруг нее, образуя асцит — водянку.
- Полиорганная недостаточность.Из-за острого воспаления, попадания панкреатических ферментов в кровь и токсического воздействия развивается полиорганная недостаточность.
- Дыхательная недостаточность.На фоне острого воспаления поджелудочной железы возможно развитие синдрома, который называется «шоковым легким» — быстрое развитие экссудативного плеврита, дыхательной недостаточности, спадение легкого.
- Почечная, печеночная недостаточность.Эти осложнения развиваются из-за токсического воздействия ферментов, попавших в кровь.
- Сердечно-сосудистая недостаточность.Поражение сердца при остром панкреатите имеет общую причину с развитием почечной, печеночной недостаточности — токсическое действие ферментов, попавших в кровь.
- Перитонит.Одно из частых осложнений, которые дает острый панкреатит — воспаление брюшной полости, которое бывает гнойным (инфекционным) или асептическим (без инфекции).
- Расстройства психики.Токсическое воздействие панкреатических ферментов на мозг вызывает изменение психоэмоционального состояния вплоть до развития психоза.
- Сепсис.Развитие гнойного процесса на фоне острого панкреатита может вызвать заражение крови (сепсис), которое требует экстренных мер. В противном случае сепсис может привести к смерти.
- Абсцессы.Присоединение инфекции вызывает образование гнойников в брюшной полости.
- Парапанкреатит.Гнойное воспаление может распространиться на окружающие органы — сальник, забрюшинную клетчатку, брюшину, связки печени, 12-перстной кишки.
- Псевдокисты.Вокруг некротических очагов в поджелудочной железе могут образоваться капсулы из соединительной ткани — так возникают псевдокисты, наполненные жидкостью или гноем.
- Опухоли.Острое воспаление может спровоцировать перерождение клеток и развитие онкологического заболевания поджелудочной железы.
Что делать при растройстве стула у ребенка
- отрегулируйте режим кормления, если ребенок находится на грудном вскармливании(кормить через 3 часа);
- измените свой режим питания (если кормите грудью), уменьшите употребление мяса;
- давайте ребенку больше пить (не менее 60 мл в час), для возмещения потерянной с поносом жидкости.
Глюкозо-солевые смеси продаются в аптеке без рецепта. Грудному младенцу можно вливать водичку через пипетку через каждые 10–15 минут.
Не следует при жидком стуле давать ребенку в качестве питья лимонад, неразбавленные фруктовые соки; - перед каждым кормлением давайте ребенку 1 чайную ложку 2% раствора лимонной кислоты или цитрата натрия или 15–20 капель
хилак-форте, разведенных в чайной ложке воды; - не прекращайте кормить ребенка; теория, что при поносе нельзя кормить ребенка, а необходима «голодная пауза»,
в настоящее время опровергнута. Если младенец на грудном вскармливании – это оптимальное решение проблемы: в материнском молоке
есть множество защитных факторов от поноса. Если малыш получает молочные смеси, продолжайте их давать. - если понос возник у ребенка более старшего возраста, можно ему давать:
рисовую кашу с бананом, картофельно-морковное пюре, макаронные изделия, куриное мясо, творог.
Через 2–3 дня консистенция стула улучшится, и можно перейти на нормальный рацион питания, однако после перенесенного поноса
в течение некоторого времени следует ограничить потребление молока, поскольку может развиться временное нарушение синтеза
лактазы – фермента, расщепляющего молочный сахар. К ребенку на естественном вскармливании такая рекомендация не относится.
Если малыш на искусственном вскармливании, то обычную смесь частично можно заменить безлактозной или низколактозной.
Диагностика
При диагностике врач должен дифференцировать острый панкреатит от аппендицита, холецистита, прободной язвы желудка, острой кишечной непроходимости, острого ишемического абдоминального синдрома и других острых состояний с похожими симптомами.
В клинике «Медицина 24/7» проводится полный комплекс диагностических обследований при остром воспалении поджелудочной железы.
- Общее и биохимическое исследование крови. Общий и биохимический анализы крови при остром панкреатите показывают повышение уровня лейкоцитов, СОЭ, пониженный гематокрит (объем кровяных телец), повышение уровня амилазы, липазы, глюкозы, снижение уровня общего белка, альбуминов, глобулинов, повышение уровня С-реактивного белка, мочевины.
- Биохимический анализ мочи. Исследование мочи показывает повышение уровня амилазы, наличие эритроцитов, лейкоцитов, белков.
- Ионограмма. Это исследование показывает снижение уровней кальция, натрия, калия в крови в результате неукротимой рвоты и обезвоживания организма.
- УЗИ поджелудочной железы и органов брюшной полости. Ультразвуковое исследование показывает увеличение поджелудочной железы, участки неоднородности ее ткани, изменение формы, неровность ее контуров, наличие жидкости в брюшной полости, забрюшинном пространстве.
- Рентген. Рентгенография живота и нижней части легких показывает вздутие кишечника, наличие плеврального выпота.
- Лапароскопия. Это визуальный метод обследования. Через прокол в брюшной стенке внутрь вводится миниатюрная видеокамера с подсветкой, изображение с которой поступает на монитор компьютера. С его помощью врач может установить причину закупорки протока поджелудочной железы, исследовать очаг воспаления, обнаружить геморрагический экссудат, участки некроза ткани, кровоизлияния и другие характерные признаки заболевания.
- КТ. Компьютерная томография помогает обнаружить участки некроза ткани поджелудочной железы, псевдокисты, подробно исследовать структуру органа.
- МРТ. Магнитно-резонансная томография может быть использована для получения дополнительных диагностических данных.
Как лечить диарею при простуде?
Улучшить состояние ребенка при сильной диарее помогут:
- сорбенты — ускорят выведение токсинов,
- обильное питье — несладкий компот из сухофруктов, некрепкий чай, кипяченая вода,
- при признаках обезвоживания — глюкозно-солевые растворы из аптеки.
При ОРЗ с температурой и поносом ребенок теряет аппетит и отказывается от еды. Не нужно кормить насильно, главное — часто и понемногу поить. При острой диарее и в течение недели после нее обязательна строгая диета.
- Исключить молочные продукты, свежие фрукты и овощи.
- Полезны рисовые и гречневые каши на воде.
- Разрешены баранки, сухое несладкое печенье.
Позже в рацион вводят отварной картофель и рассыпчатый рис, нежирное вареное мясо, тушеные овощи. Переходить на обычное питание нужно постепенно, чтобы желудок успел восстановиться.
Как предупредить понос
Позаботьтесь о здоровом и рациональном питании ребенка.
Следите за тем, чтобы пища хорошо переваривалась, не перегружайте пищеварительную систему ребенка трудно усвояемой пищей.
Соблюдайте правила гигиены во время приготовления пищи, особенно в жаркую погоду.
Будьте осторожны в приготовлении пищи с использованием сырых яиц: нередко с яичной скорлупы в пищу попадают сальмонеллы.
Перед использованием яйца вымойте с мылом и вытрите салфеткой.
Если вы собираетесь в путешествие с ребенком, особенно летом, то за две недели до отъезда начните давать ребенку препарат,
который укрепит микрофлору кишечника – бактисубтил, витафлор, лактобактерин, бифидум-бактерин и т.п.
Не забудьте в походную аптечку положить активированный уголь, регидрон, глюкосолан, или элотранс, хилак-форте, бактисубтил.
Симптомы и причины диареи
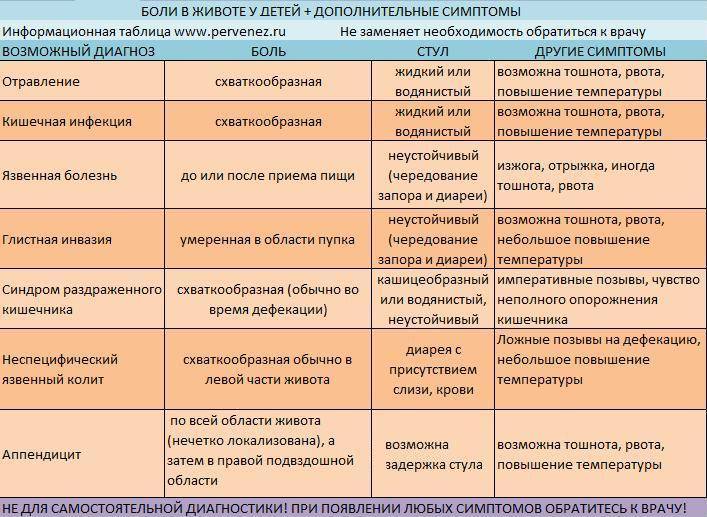
Диарея, протекающая без воспаления – тип расстройства, вызываемый бактериями, вирусами, паразитами, продуцирующими токсины. Поражается исключительно тонкий кишечник, в котором нарушается способность ворсинок к абсорбции, следствием чего является потеря жидкости и электролитов. Такие системные симптомы, как лихорадка (температура), недомогание и анорексия, имеют умеренный характер или отсутствуют. Характерными для поражения тонкого кишечника являются боли в околопупочной области, обильный водянистый стул и газы.
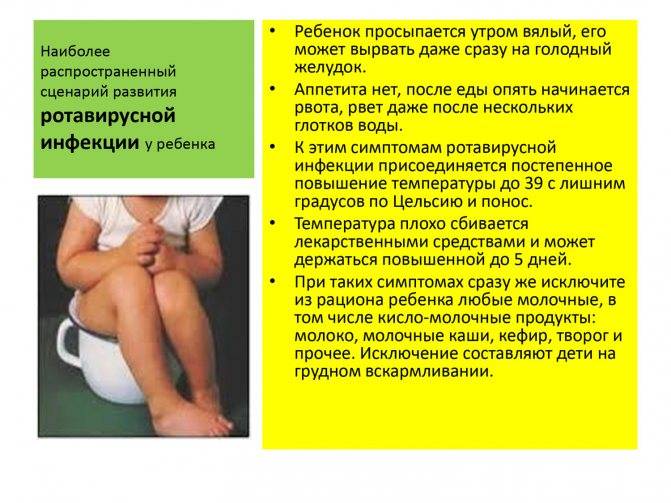
1. Вирусы. Основные группы вирусов, ответственных за возникновение расстройства – это ротавирусы и парвовирусы. Ротавирусы обычно вызывают кратковременную острую болезнь с умеренной тошнотой, рвотой и ярко выраженной диареей. На парвовирусы указывают как на причину несколько вспышек «зимней болезни, протекающей с рвотой». Сообщалось, что изредка аденовирусы и энтеровирусы также вызывают диарею. При вирусном гастроэнтерите лейкоциты в кале обнаруживаются редко.
2. Стафилококк. Симптомы отравления стафилококковым энтеротоксином проявляются через несколько часов после приема пищи (мясо, молочные продукты). Болезнь относительно легкой степени тяжести продолжается от 6 до 24 часов, причем более выражена тошнота, рвота и обезвоживание. Значительная лихорадка наблюдается редко.
3. Клостридии вызывают гастроэнтерит средней степени тяжести, протекающий почти без тошноты и рвоты. Попавшие с пищей бактерии вырабатывают токсин внутри организма человека, при этом симптомы появляются примерно через 12 часов. Данный диагноз особенно вероятен при употреблении в пищу повторно разогретого мяса и птицы.
4. Холера – заболевание, вызываемое холерным вибрионом, протекает в форме тяжелой водянистой диареи. Потеря жидкости (измеряется литрами) приводит к обезвоживанию. Лихорадки, лейкоцитов в кале нет.
5. Энтеротоксигенная кишечная палочка продуцирует термолабильный и термостабильный токсины. Они являются самой распространенной в мире причиной диареи и ответственны за случаи «диарей путешественников» или «болезни туристов». Инкубационный период 8-44 часа. Вызывает интенсивную диарею без лихорадки и лейкоцитов в кале. Может встречаться гемолитический и уремический синдромы, а также тромбоцитопенической пурпуры.
Диарея, протекающая с воспалением
Инвазивные возбудители – шигелла, патогенная флора внедряются в слизистую оболочку и повреждают ее, при этом в большей степени поражается толстая кишка. Поэтому за первоначальной обильной водянистой диареей могут появиться симптомы вовлечения в патологический процесс толстой кишки (спазм, тенезм, неукротимые позывы на дефекацию и появление слизи крови).
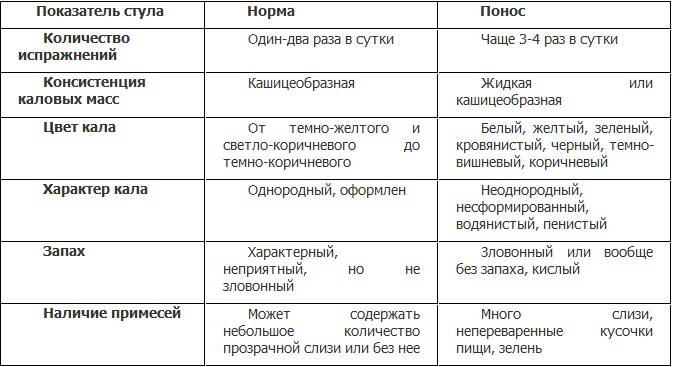
Симптомы поноса (диареи)
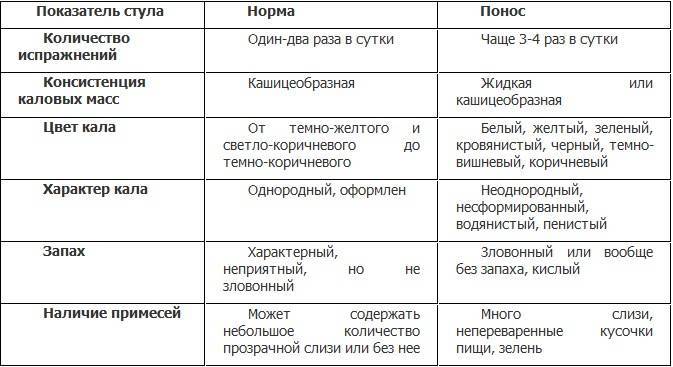
Понос — это учащенное выделение жидкого или водянистого стула. У некоторых людей также могут проявляться другие симптомы, в зависимости от причины поноса.
Дополнительные симптомы:
- желудочные колики;
- тошнота и рвота;
- головная боль;
- отсутствие аппетита.
Чрезмерная потеря воды со стулом также может привести к обезвоживанию, что может иметь тяжелые последствия, если его вовремя не опознать и не вылечить.
Признаки обезвоживания
Признаки обезвоживания у детей:
- раздражительность или сонливость;
- редкое мочеиспускание;
- бледность или мраморность кожи;
- холодные руки и ноги;
- ребенок выглядит и чувствует себя все хуже.
Признаки обезвоживания у взрослых:
- чувство усталости и упадок сил;
- отсутствие аппетита;
- тошнота;
- предобморочное состояние;
- головокружение;
- сухость языка;
- запавшие глаза;
- мышечные судороги;
- учащенное сердцебиение.
Прочитайте подробнее о симптомах обезвоживания.
Жидкий частый стул у грудных детей
Немедленно вызовите педиатра, если у вашего младенца было шесть и более приступов поноса за последние 24 часа, или если его вырвало три и более раза за последние 24 часа.
Также обратитесь за медицинской помощью, если у грудного малыша есть признаки обезвоживания.
Понос у детей старше года
Обратитесь к детскому врачу, если у вашего ребенка есть следующие симптомы:
- шесть и более приступов поноса за последние 24 часа;
- понос и рвота одновременно;
- водянистый стул;
- кровь в стуле;
- сильная или продолжительная боль в животе;
- признаки обезвоживания;
- расстройство кишечника длится более 5-7 дней.
Понос у взрослых
Вызовите на дом врача терапевта, если у вас понос и следующие симптомы:
- кровь в стуле;
- непрекращающаяся рвота;
- сильная потеря в весе;
- обильный водянистый стул;
- понос случается по ночам и мешает спать;
- вы недавно принимали антибиотики или лежали в больнице;
- симптомы обезвоживания;
- очень темный или черный стул — это может указывать на кровотечение в желудке.
Лечение гастроэнтерита у детей
Обычно детей со рвотой и поносом можно лечить дома. В большинстве случаев гастроэнтерит (кишечный грипп) проходит через 5—7 дней.
Ухаживая за своим ребенком, примите меры для предотвращения распространения инфекции. Не пускайте ребенка в детский сад или школу в течение по меньшей мере двух суток после последнего эпизода поноса или рвоты.
Диета при гастроэнтерите.
Голодание не поможет быстрее прекратить понос и даже может продлить его. Не рекомендуется пить соки или газированные напитки, так как они могут усилить понос.
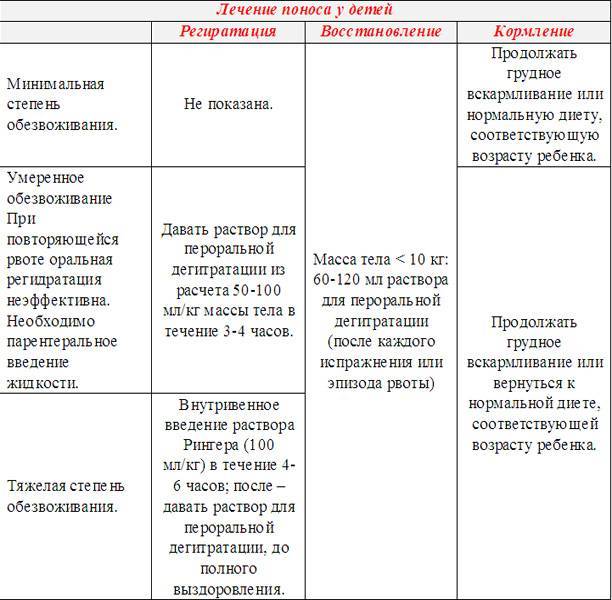
Пероральная регидратация. Если у вашего ребенка имеются признаки обезвоживания, помимо вышеуказанных рекомендаций, желательно использовать для отпаивания специальные средства для пероральной регидратации. Обычно они выпускаются в пакетиках и их можно купить в аптеке без рецепта. Растворите порошок в воде, согласно инструкции. Этот раствор помогает восстановить запас соли, глюкозы и других важных минералов, которые ребенок теряет вместе с жидкостью.
Если после того как ребенок выпил раствор, его вырвало, подождите 5–10 минут и дайте ему еще раствора. Пусть он пьет медленно, хороший способ — давать ему ложку раствора каждые несколько минут. Свяжитесь с педиатром, если каждый раз после приема раствора вашего ребенка рвет.
Как правило, рекомендуется давать ребенку раствор для пероральной регидратации каждый раз, когда из него выходит большой объем водянистого стула. Объем раствора будет зависеть от роста и веса ребенка. Проконсультируйтесь, какой объем раствора давать вашему ребенку, с врачом или фармацевтом. Также рекомендуемая дозировка указана в инструкции по применению. Прочитайте подробнее о лечении обезвоживания.
Другие методы лечения гастроэнтерита. Если ваш ребенок испытывает боль и у него повышена температура, дайте ему парацетамол. Маленьким детям может быть проще проглотить парацетамол в жидком виде, чем в таблетках. Детям до 16 лет не следует давать аспирин.
Как правило, средства от рвоты (противорвотные) и поноса при гастроэнтерите детям не рекомендуются , так как они могут иметь побочные эффекты.
Для лечения гастроэнтерита (кишечного гриппа) у детей также обычно не применяются антибиотики, так как в большинстве случаев болезнь имеет вирусную природу. Даже рвота и понос, вызванные бактериальной инфекций обычно проходят без антибиотиков. Самостоятельное использование антибиотиков для лечения легких вариантов гастроэнтерита повышает риск устойчивости микробов к антибиотикам. Лекарства из этой группы принимают только по назначению врача, в тяжелых случаях гастроэнтерита.
Госпитализация, как правило, рекомендуется лишь в случае, если у ребенка есть признаки сильного обезвоживания, в том числе следующие:
- притупление сознания, например, сонливость или невосприимчивость к окружающей обстановке;
- учащенное сердцебиение;
- учащенное дыхание;
- слабый пульс.
Профилактика поноса (диареи)
Чтобы избежать расстройства кишечника, необходимо тщательно соблюдать гигиену.
Для профилактики поноса выполняйте следующие действия:
- тщательно мойте руки с мылом и теплой водой после посещения туалета, перед едой и приготовлением пищи;
- после каждого случая поноса чистите унитаз, ручку смыва и стульчак дезинфицирующим средством;
- пользуйтесь отдельными полотенцами, столовыми приборами и посудой;
- при попадании кала на одежду или постельное белье стирайте их отдельно от других вещей при максимально высокой температуре (например, для постельного белья — 60º С или выше), сначала удалив загрязнения;
- не ходите на работу и не пускайте детей в школу по меньшей мере в течение двух суток после последнего эпизода диареи.
В течение двух недель после поноса вам или вашему ребенку не следует посещать плавательный бассейн.
Прочитайте подробнее о профилактике распространения микробов.
Гигиена питания
Соблюдение правил гигиены питания позволит избежать пищевого отравления и связанного с ним поноса. Это можно сделать, выполняя следующие рекомендации:
- регулярно мойте руки, кухонные поверхности и посуду горячей водой с мылом;
- не держите вместе сырую и готовую пищу;
- храните еду в холодильнике;
- тщательно готовьте еду;
- никогда не ешьте продукты с истекшим сроком годности.
Прочитайте подробнее о том, .
Прививка от ротавирусной инфекции
Ротавирус — это вирус, который часто вызывает понос у детей.
Сейчас детям делают прививки от ротавирусной инфекции в виде капель, которую закапываются ребенку в рот. В России прививка проводится по эпидемическим показаниям (при высоком риске заражения) бесплатно.
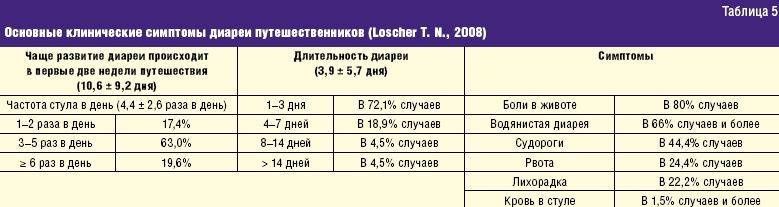
Диарея путешественника
Нет прививки, которая могла бы защитить вас от всех возможных причин диареи путешественника. Поэтому отправляясь за границу, нужно соблюдать правила гигиены питания.
Если вы находитесь в стране с низкими санитарно-гигиеническими стандартами, следуйте данным рекомендациям:
- не пить водопроводную воду — ее необходимо прокипятить по меньшей мере одну минуту;
- не использовать лед в кубиках и не есть мороженое;
- не употреблять в пищу сырые или плохо приготовленные морепродукты, мясо, курицу;
- избегать продуктов, которые могут содержать сырые яйца, например, майонез, кондитерский крем;
- отказаться от непастеризованного молока и молочных продуктов, например, сыра;
- не есть фруктов и овощей с поврежденной шкуркой;
- воздержаться от готовых салатов.
Обычно можно безопасно употреблять в пищу и пить следующее:
- горячую пищу, которая прошла термическую обработку;
- бутилированную воду, газировку и алкоголь;
- фрукты и овощи, которые вы моете и чистите сами;
- чай или кофе.