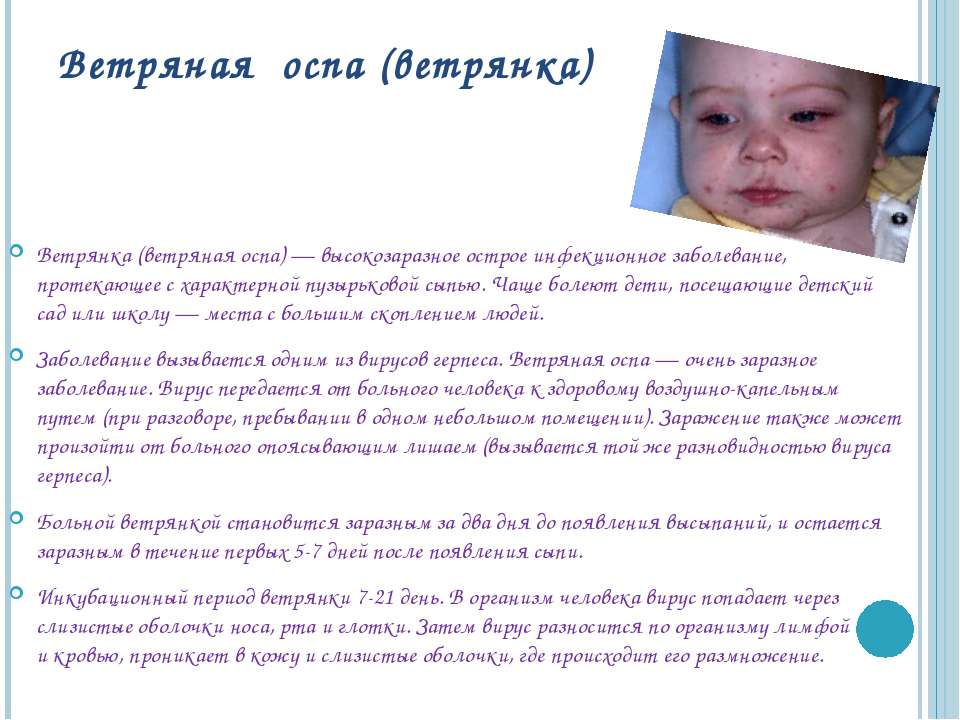
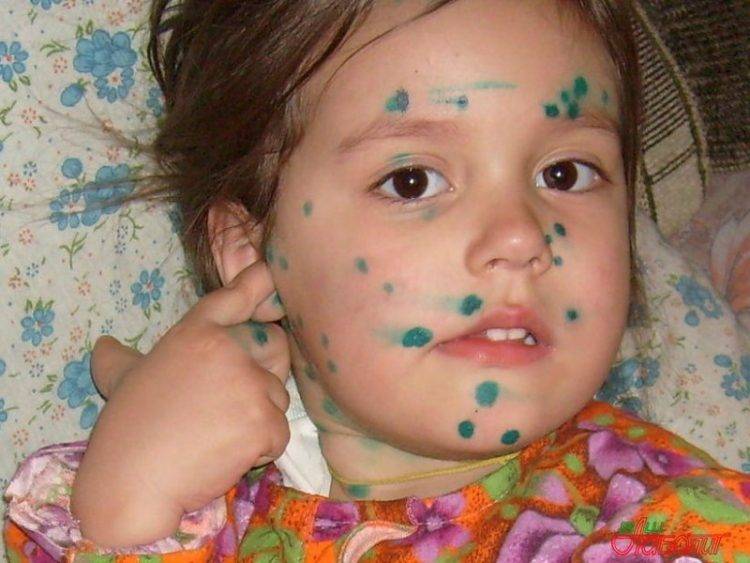
Как убрать шрамы от ветрянки
Существует несколько косметологических методик, позволяющих убрать шрамы от ветрянки, например, различные виды пилингов. Однако наиболее эффективным по праву считается воздействие на рубцовые участки кожи лазером.
Удаление шрамов от ветрянки лазером
Шлифовка лазером — это щадящий, но при этом весьма эффективный метод, с помощью которого можно избавиться от шрамов. Также он известен как фракционный фототермолиз.
Преимущества методики:
- отсутствие необходимости в подготовке к процедуре;
- возможность точечно воздействовать на пораженные ткани, не задевая соседние участки;
- возможность эффективного применения для любого типа кожи;
- безопасность (луч лазера не затрагивает глубокие слои кожи);
- отсутствие реабилитационного периода;
- быстрое получение результатов;
- положительное влияние на кожу в целом (повышение ее упругости, устранение начальных признаков старения и т.д.).
В легких случаях может быть достаточно всего одного сеанса фракционного фототермолиза. Однако если у шрамов большие размеры, а также если их структура имеет некоторые особенности, процедуру бывает нужно повторить несколько раз.
На предварительном приеме косметолог может дать развернутую информацию о необходимом количестве сеансов и интервалах между ними.
Ход сеанса
Во время посещения косметологического кабинета:
- Врач осматривает пациента, делает вывод о возможности и целесообразности применения лазера, консультирует по поводу противопоказаний.
- Если воздействие возможно, проводится очищение обрабатываемой поверхности.
- Применяется местная анестезия, делающая термолиз практически безболезненной процедурой.
- Наносится специальное вещество, улучшающее скольжение датчика.
- Начинается обработка лазером пораженных участков.
- Когда воздействие заканчивается, кожа очищается и увлажняется с помощью специального крема.
- Пациенту даются рекомендации и (при необходимости) обозначается время следующего сеанса.
Общая продолжительность процедуры составляет не более часа, сразу после нее можно возобновлять повседневную деятельность.
В «Новоклиник» для шлифовки шрамов используется лазерный аппарат DEKA СО2. Надежное итальянское оборудование гарантирует эффективное нетравматичное воздействие на кожу.
Однако несмотря на безопасность процедуры, к ее проведению все же имеются некоторые противопоказания:
- атрофический дерматит;
- псориаз;
- эпилепсия;
- беременность или грудное вскармливание;
- наличие высыпаний в обрабатываемой зоне;
- пилинг, проведенный менее чем за 2 недели перед сеансом.
При наличии хотя бы одного из них применение методики невозможно, поэтому наш специалист предложит альтернативные способы избавления от шрамов.
Косметологические процедуры противопоказаны во время беременности и в период лактации.
Описание болезни
После перенесенной инфекции вырабатывается иммунитет на всю жизнь, но при значительном снижении защитных сил взрослые, которые болели инфекцией в детстве, могут заразиться ей повторно. Это значит, что заболеть ветрянкой второй раз можно.
Сегодня ученые изучают феномен латентного (скрытого) носительства ветряной оспы, когда ее вирус накапливается в клетках нервных узлов и периодически активируется, вызывая опоясывающий лишай. Механизм такой вирусной активации пока недостаточно ясен.
Формы ветряной оспы
Выделяют следующие формы ветряной оспы:
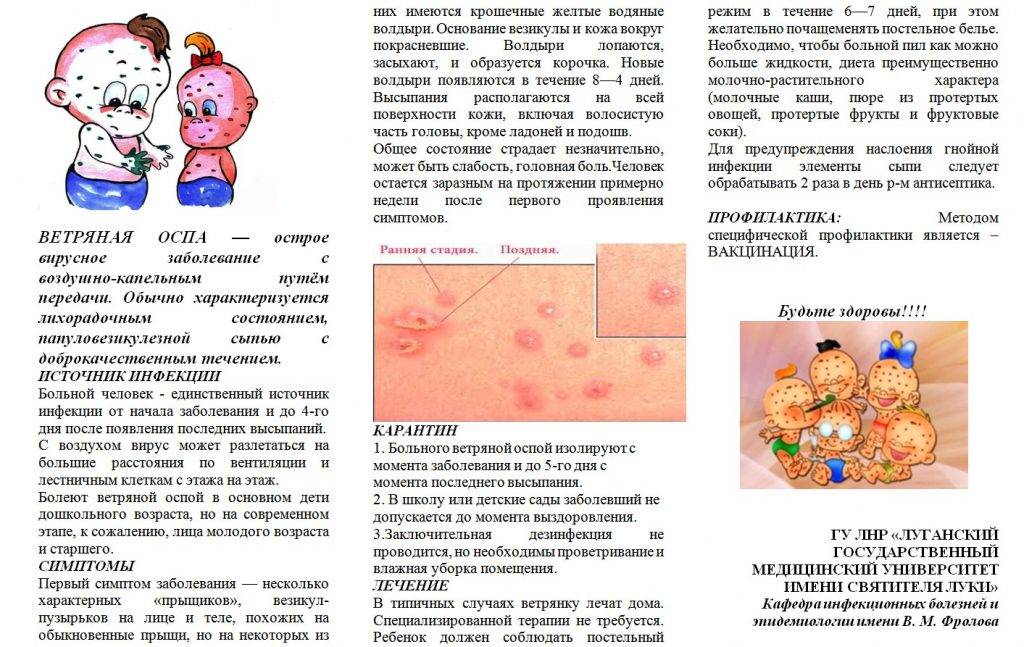
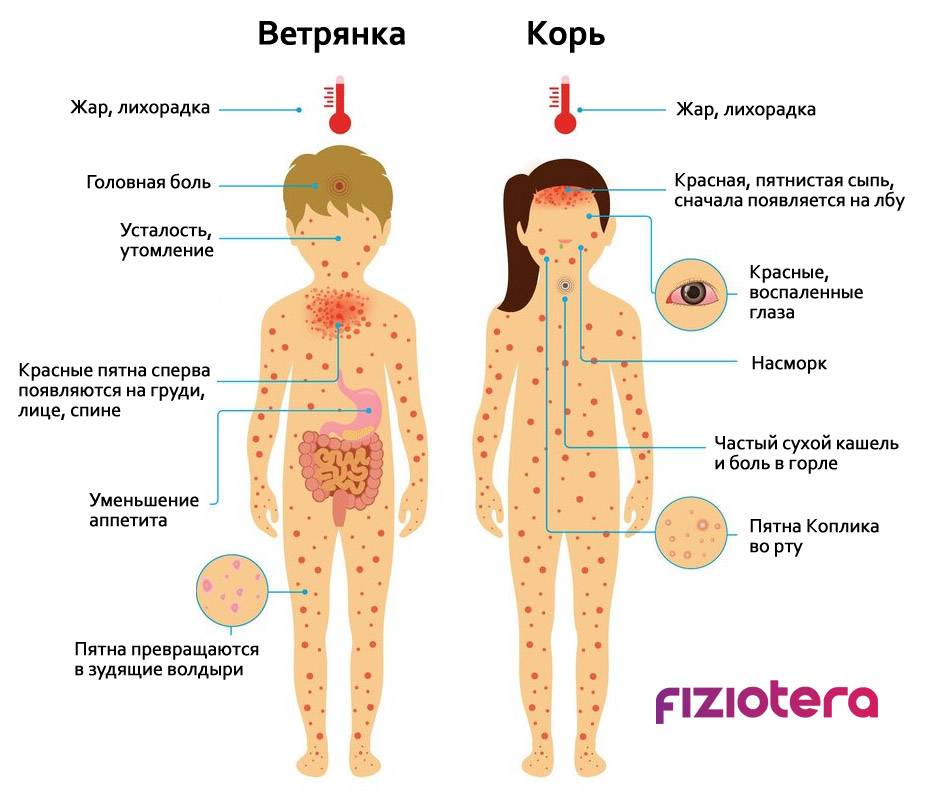
- Типичную. Может быть:— легкой (сыпь на коже едва заметна, температура тела повышена до 37-38°С, болезнь длится всего 2-3 дня);— среднетяжелой (наблюдается сыпь на слизистых оболочках и коже, температура повышается до 38-39°С, больной жалуется на головные боли и общую слабость);— тяжелой (на коже и слизистых визуализируются крупные элементы сыпи, температура тела свыше 39°С, пациент испытывает головные боли, могут возникать судороги).
- Атипичную:— Рудиментарную. На коже появляются пятнышки-узелки, на месте которых позже образуются небольшие пузырьки. Обычно диагностируется у новорожденных, а также детей, которым была сделана прививка от ветрянки.— Генерализованную (висцеральную). Вирус ветряной оспы поражает внутренние органы – легкие, почки, печень и др. На коже и слизистых оболочках у больного обильные высыпания. Температура тела выше 39°С. Также могут возникать головные боли, головокружение, рвота, тошнота, бессонница, слабость, ухудшение аппетита. Генерализованная атипичная ветрянка может закончиться летальным исходом.— Геморрагическую. Содержимое пузырьков является кровянистым. Наблюдаются кровоизлияния в слизистые оболочки и кожные покровы, кровавая рвота, кишечные и носовые кровотечения.— Гангренозную. Кровяные везикулы окружены воспалением. Они переходят в язвы и соединяются друг с другом. Болезнь протекает тяжело, поскольку присоединяется вторичная инфекция. Высок риск развития сепсиса, тогда воспалительный процесс охватывает все ткани и органы.
Генерализованная, геморрагическая и гангренозная формы ветряной оспы встречаются у детей, которые получали сильнодействующие лекарственные препараты, иммунитет которых ослаблен после перенесенных тяжелых заболеваний.
Периоды ветряной оспы у детей и взрослых
Ветряная оспа протекает, минуя четыре периода:
- инкубационный (скрытая форма);
- продромальный (больной испытывает общую слабость, но признаки ветрянки еще не проявились остро);
- развернутых клинических симптомов (на коже появляются высыпания);
- восстановительный.
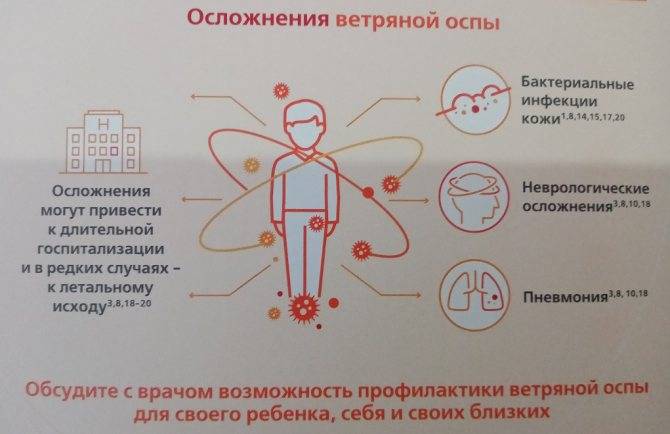
Какие бывают осложнения ветрянки?
Ветрянка может вызывать довольно много осложнений, в том числе становиться причиной опасных для жизни состояний. В целом, все их можно разделить на две группы:
Специфические
Развитие таких осложнений связано с активностью именно вируса ветряной оспы — Varicella Zoster. Среди наиболее распространенных из них находятся энцефалит и менингоэнцефалит. Куда реже встречаются другие неврологические осложнения, к примеру, менингит и патологии периферической нервной системы, а также не неврологические последствия — ветряночная пневмония, варицеллезный круп и пр.
Неспецифические
Подобные осложнения возникают из-за присоединения бактериальной инфекции. Чаще всего встречаются бактериальные суперинфекции, вызванные стрептококками или стафилококками, в частности, гнойные поражения кожи, а также целлюлиты, абсцессы, остеомиелиты. Также есть риск развития отитов и бактериальной пневмонии.
Диагноз и дифференциальный диагноз
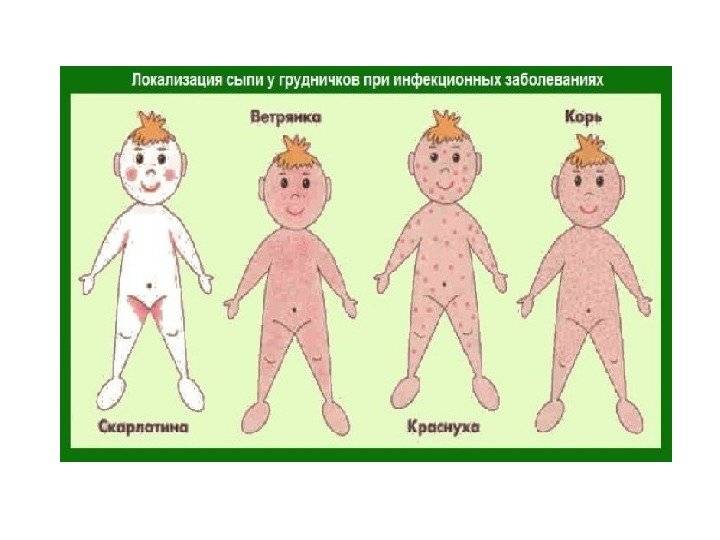
Обычно диагноз не представляет затруднений. Трудности возникают при подозрении на натуральную оспу. Начальный период при натуральной оспе сопровождается значительным повышением температуры и сильными болями в крестце; в отличие от В. о., высыпание сопровождается снижением, а не подъемом температуры. Элементы сыпи при натуральной оспе имеют значительную плотность и расположены в толще кожи на инфильтрированном основании; оспины многокамерные, не спадаются при проколе, имеют пупковидное вдавление. На том или ином ограниченном участке кожи все элементы, в отличие от В. о., находятся в одной стадии развития (мономорфизм). Большое значение для дифференциальной диагностики имеют данные эпидемиологического анамнеза и лабораторных исследований.
Импетиго отличается от В. о. преимущественной локализацией на лице, руках, дряблостью пузырьков с быстрым нарушением их целости и последующим образованием гнойных корок.
При строфулюсе, в отличие от В. о., элементы сыпи имеют большую плотность, локализуются гл. обр. на пояснице, ягодицах, разгибательной поверхности конечностей и сопровождаются сильным зудом; повышения температуры не наблюдается. Течение длительное.
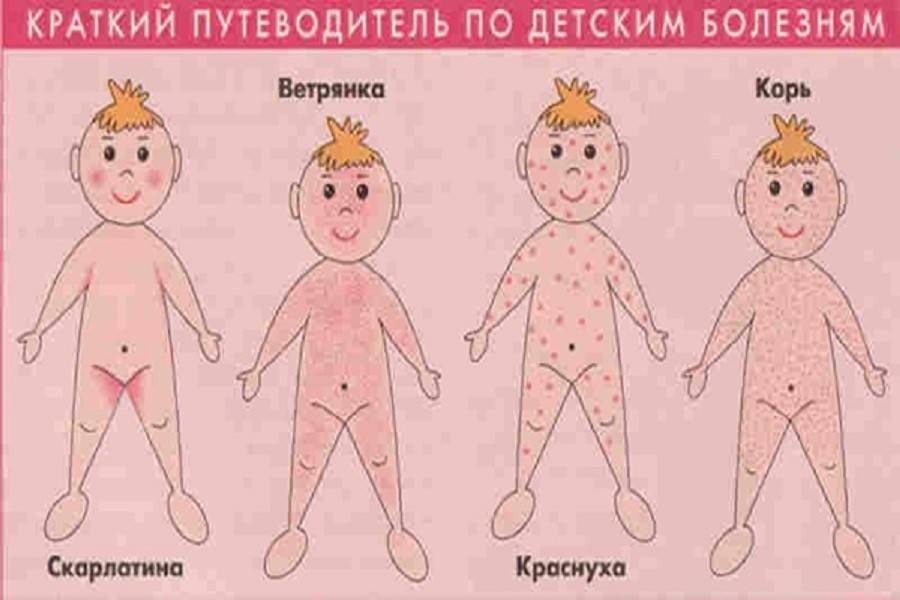
Со скарлатиной В. о. может быть смешана в случае высыпания продромальной скарлатиноподобной сыпи. Обычно возникает мысль об одновременном развитии той и другой болезни. Скарлатина может быть исключена при отсутствии ангины, типичных изменений языка и бледности носо-губного треугольника. В ряде случаев для уточнения диагноза необходимо наблюдение в течение 1 — 2 дней.
В лабораторной диагностике используют морфологические и серологические методы, а также выделение возбудителя. Морфол. методы включают выявление вируса (тельца Арагана) в окрашенных (напр., серебрением по Морозову) мазках везикулезной жидкости при световой микроскопии. Значительно более эффективным является использование для этой же цели электронной микроскопии. В этом случае выявление вирионов с характерной для вирусов группы герпеса морфологией в сочетании с клиническими и другими данными позволяет подтвердить диагноз В.о и исключить заболевания, вызванные вирусами оспенной группы. Основным серологическим методом является реакция связывания комплемента (см.), к-рую используют как для выявления ветряночного антигена (при наличии сыворотки реконвалесцентов В. о., опоясывающего лишая или гипериммунной сыворотки животных), так и специфических антител, появляющихся в сыворотке больного на 4—5-й день после высыпания. Изоляция возбудителя В. о. (из кожных поражений больных или органов погибших) осуществляется в клеточных культурах (наиболее чувствительной является культура клеток щитовидной железы человека). Обнаружение вируса в клеточных культурах возможно также с помощью метода флюоресцирующих антител (см. Иммунофлюоресценция).
Этиология
Возбудителем ветряной оспы является Varicella Zoster, видимый в обычный световой микроскоп вирус, крупных размеров, который с 3—4-го дня обнаруживается в содержимом оспенных пузырьков. Вирус ветряной оспы нестоек во внешней среде — он быстро погибает при воздействии солнечного света, нагревании, ультрафиолетовом облучении. Вне организма, на открытом воздухе выживаемость вируса примерно 10 минут. Возбудитель ветряной оспы относится к вирусам группы герпеса третьего типа.
Восприимчивость к ветряной оспе уникальна — она составляет 100 %. Заразными больные ветряной оспой становятся за 20—24 ч до появления сыпи и остаются ими до 5 дня с момента регистрации последнего элемента сыпи. Человека, контактного по ветряной оспе, если заболевание не проявилось, изолируют на 21 день.
Заразность
Причина болезни — вирус ветряной оспы, Varicella Zoster. Он входит в группу герпесвирусов и называется еще вирус герпеса третьего типа. В окружающей среде очень неустойчив, погибает под воздействием солнечных лучей. В каплях слюны сохраняет активность около 15 минут. Ветряночный вирус умеет распространяться на большие расстояния — за что он и получил свое название.
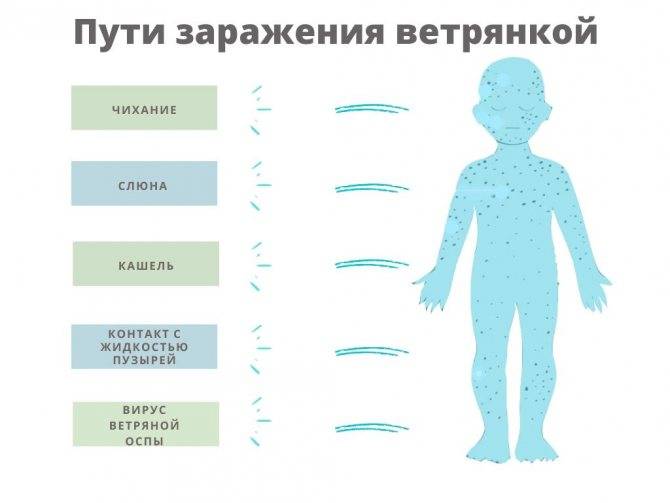
Источником инфекции является человек, больной ветрянкой. Он становится заразным с последнего дня инкубационного периода — то есть еще до появления симптомов. Прекращается заразность на пятый день после появления последних высыпаний. Распространение инфекции происходит воздушно-капельным путем — вирус выделяется с капельками слюны при чихании, кашле. При этом необязательно быть в тесном контакте с больным — вирус может проходить даже в соседние помещения через вентиляционные решетки.
Взрослые заражаются ветрянкой обычно при уходе за больным ребенком или при нахождении в одном помещении с больным. Заболеть может лишь тот взрослый, который в детстве не болел ветрянкой. Повторные случаи ветряной оспы казуистически редки. Исключение составляют взрослые с ослабленным иммунитетом — онкологические заболевания, ВИЧ-инфекция.
Вирус после перенесённой ветрянки пожизненно остается в организме. Именно его присутствие обеспечивает поддержание специфического иммунитета и препятствует возникновению повторных случаев. Реактивация инфекции происходит на фоне переохлаждения, стресса, ослабления иммунитета и проявляется в виде опоясывающего герпеса, который также бывает лишь однократно.
Распространённость
В 2018 году заболеваемость в России составила 570 случаев на 100 тысяч населения. Из этого количества заболеваемость взрослых всего 10%. Болеют мужчины и женщины одинаково. Регистрируется ветрянка во всех регионах. У ветрянки прослеживается чёткая сезонность — пик заболеваемости приходится на осень и зиму.
Виды
Ветряная оспа протекает в нескольких клинических формах:
- типичная — с недомоганием и пузырьковой сыпью (обычно без гноя);
- рудиментарная — с очень скудной сыпью;
- геморрагическая — содержимое пузырьков кровянистое;
- генерализованная — с поражением внутренних органов.
Гнойные пузырьки при ветрянке у взрослых появляются в случае присоединения вторичной инфекции. Обычно это наблюдается при неправильном уходе за кожей, несоблюдении гигиены.
Выделяют три степени тяжести ветрянки:
- легкая;
- средняя;
- тяжелая.
Степень тяжести определяется по выраженности симптомов интоксикации, обильности сыпи.
Прививка от ветрянки для взрослых
Для специфической профилактики применяется живая вакцина. В случае контакта с больным ветрянкой взрослому вакцину вводят в течение 72 часов. Если у человека есть противопоказания к вакцинации, ему вводят иммуноглобулин — нормальный человеческий или специфический зостерный.
Противопоказания к вакцинации
- сильные аллергические реакции в целом и на куриное яйцо в частности (введение вакцины при наличии аллергии приводит к развитию анафилактического шока, который может быть смертельным.);
- аллергия на антибиотики аминогликозиды — стрептомицин, амикацин, гентамицин;
- резкое снижение иммунитета (у людей с тяжелым снижением иммунитета вакцинация вызывает развитие ветрянки);
- вероятная или подтвержденная беременность.
Профилактическая вакцинация взрослых может быть проведена в любом возрасте. Следует делать две прививки с интервалом 6-10 недель. Вакцинация не входит в Национальный календарь прививок. Ее делают только в случае контакта с больным или по желанию самого человека за его счет.
Переносится вакцинация легко, из побочных эффектов наблюдается кратковременное повышение температуры. Длительность защиты после прививки составляет 10-15 лет. После вакцинации человек не заразен, если не появляются единичные пузырьки на коже.
Рекомендуется не допускать контакта привитого человека и человека, не болевшего ветрянкой, в течение трех дней.
Прививка при беременности и после нее
Если планируется беременность, прививку нужно сделать не позднее, чем за три месяца до ее наступления. Во время беременности прививки противопоказаны.
Кормление грудью НЕ является противопоказанием к вакцинации от ветряной оспы. Таким образом, кормящая мать может привиться.
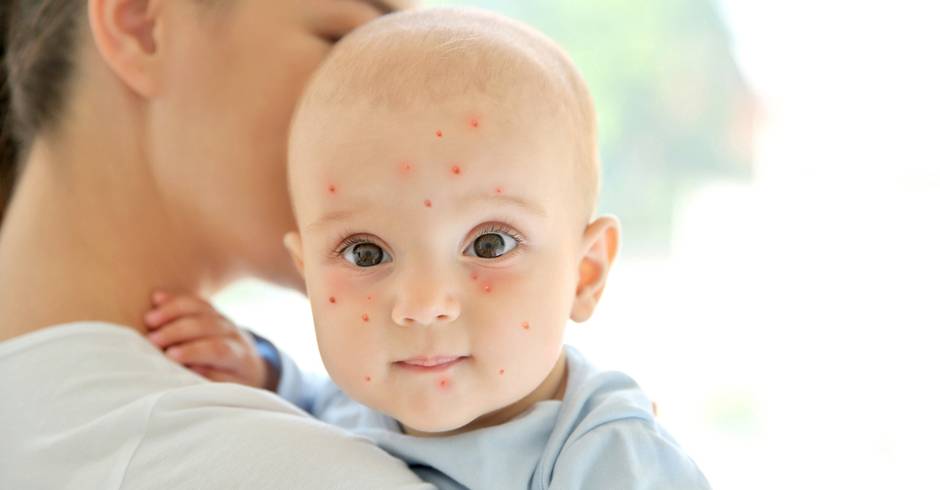
Ветрянка у ребенка: памятка для родителей
Ветрянка – вирусное заболевание, вызванное одной из разновидностей вируса герпеса, а именно вируса варицелла-зостер. В организм ребенка данный вирус проникает воздушно-капельным путем – то есть заразиться ребенок может от больного ребенка. Причем заразным больные ветрянкой являются в активной фазе патологии, которая наступает за два дня до появления высыпаний.
Ветрянка – это народное название болезни. В медицинской практике патология носит название ветряная оспа. Характерные признаки и легкое течение данная болезнь имеет именно в детском возрасте, поэтому если ребенок переболел ветрянкой, это хорошо, ведь тогда у него развивается иммунитет. Если же в детстве человек не заболел этим заболеванием, он может заразиться вирусом во взрослом возрасте, но в этом случае болезнь будет протекать намного тяжелее, и, возможно, на ее фоне даже разовьются тяжелые осложнения. Вот почему доктора говорят, что переболеть ветрянкой в детстве – это нормально и даже полезно.
Профилактика
При обнаружении случая заболевания больной В. о. подлежит изоляции (в домашних условиях); изоляция прекращается спустя 5 дней с момента последнего высыпания. В условиях больничного отделения больной изолируется в боксе. Ранняя изоляция первого больного может оказаться эффективной в эпидемиол, отношении. После изоляции больного производится проветривание помещения. Дезинфекция излишня.
Детей ясельного возраста (до 3 лет), бывших в контакте с больным В. о. и не болевших ранее этой инфекцией, изолируют с 10-го до 21-го дня, считая с момента контакта. С целью серопрофилактики детям, контактировавшим с больным, рекомендовано внутримышечное введение гамма-глобулина (3—6 мл). По отзывам ряда клиницистов, этот метод снижает заболеваемость и смягчает течение болезни в случаях, если она все же развивается. Имеются указания на успешное применение живой вакцины из аттенуированного (ослабленного) штамма вируса В. о. (В. И. Иовлев с соавт.).
Библиография:
Гурвич Э. Б. Ветряная оспа, Многотомн, руководство по микр., клин, и эпид, инфекц. болезней, под ред. H. Н. Жукова-Вережникова, т. 8, с. 472, М., 1966; Жданов B. М. и Гайдамович С. Я. Вирусология, с. 449, М., 1966, библиогр.; Ивановская Т. Е. Ветряная оспа, Многотомн, руководство по пат. анат., под ред. А. И. Струкова, т. Я, с. 142, М., 1960, библиогр.; Лабораторная диагностика вирусных и риккетсиозных заболеваний, под ред. Э. Леннета и Н. Шмидт, пер. с англ., с. 596, М., 1974; Носов С. Д. Ветряная оспа, Многотомн, руководство по педиат., под ред. Ю. Ф. Домбровской, т. 5, с. 440, М., 1963, библиогр.; Общая и частная эпидемиология, под ред. И. И. Елкина, т. 2, с. 99, М., 1973; Стукс Г. Г. Ветряная оспа, М., 1958, библиогр.; Футер Д. С. Заболевания нервной системы у детей, с. 169, М., 1965; Вrunell Р. А. Varicella-zoster infections in pregnancy, J. Amer. med. Ass., v. 199, p. 315, 1967; Krugman S., Goodrich Ch. H. a. Word R. Primary varicella pneumonia, New Engl. J. Med., v. 257, p. 843, 1957; Meurisse E. Laboratory studies on the varicella-zoster virus, J. med. Microbiol., v. 2, p. 317, 1969.
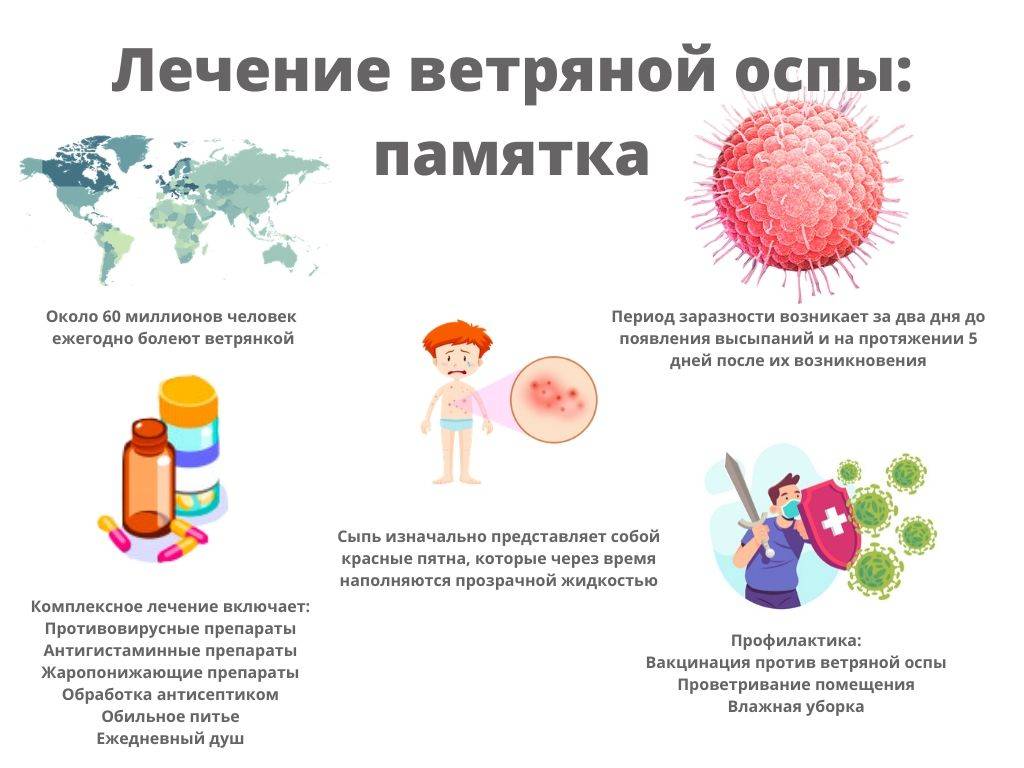
Лечение
Лечение ветряной оспы, в основном, сводится к предотвращению бактериальных осложнений. Во избежание распространения вируса необходимо тщательно соблюдать правила гигиены, включающие ежедневный душ и подстригание ногтей у маленьких детей (для предотвращения расчесывания и разрушения пузырьков сыпи).
Применение антивирусных средств во время лечения, таких как ацикловир, является оправданным только для недоношенных детей, пациентов с нарушениями иммунной системы и взрослых (в связи с большей тяжестью течения инфекции). Традиционное средство “лечения” ветряной оспы – “зеленка” – не является сколь-либо эффективным средством, гораздо эффективнее ванны и ванночки с небольшим добавлением соды, антигистаминные средства и обезболивающие мази для снятия зуда.
Примечания
- ↑
- В. Ю. Альбицкий. Руководство по амбулаторно-поликлинической педиатрии. — ГЭОТАР-Медиа, 2009. — С. 420. — ISBN 9785970410189.
- Künzer W, Nikulla G. Behandlung der Varizellen mit einem synthetischen Gerbstoff. Kinderarzt 1987;18:1592-1595). (нем. ünzer W, Nikulla Г. Лечение ветряной оспы синтетическими танинами. Журнал «Педиатр» 1987; 18:1592-1595)
- Баранов А., Таточенко В., Бакрадзе М.. Лихорадящий ребенок. : Протоколы диагностики и лечения. — Litres, 2017. — С. 23. — ISBN 9785040206544.
- А. В. Катилов, Д. В. Дмитриев, Е. Ю. Дмитриева. КЛИНИЧЕСКАЯ ПУЛЬМОНОЛОГИЯ ДЕТСКОГО ВОЗРАСТА. : учебное пособие для студ. высших учебных учреждений. — Нова Книга, 2014. — С. 221. — ISBN 9789662073188.
- ↑
Лечение
Лечение проводится как в амбулаторных условиях (легкая форма), так и в условиях стационара (при наличии осложнений).
Принцип лечения предполагает одновременное решение следующих задач: предупреждение развития патологических процессов и осложнений, предупреждение формирования остаточных явлений и инвалидности.
При выборе методики лечения учитываются следующие факторы: клиническая картина, степень проявления симптомов, наличие осложнений, возраст, другие имеющиеся заболевания у больного.
Комплексное лечение наиболее эффективное и включает в себя: режим, диету, медикаментозное лечение, а также методы немедикаментозного лечения (аэрация помещения, гигиенические мероприятия, физическое снижение температуры). Постельный режим следует соблюдать в течение всего лихорадочного периода.
Для снижения температуры широко используется парацетамол. Ибупрофен не рекомендуется из-за возможных осложнений.Аспирин и содержащие его продукты не должны даваться детям с ветрянкой (как и любой другой болезнью, вызывающей лихорадку), так как имеется риск возникновения тяжёлого и потенциально смертельного синдрома Рея.
Прямое противовирусное действие обнаружено у глицирризиновой кислоты, которую используют в местной и системной терапии. При среднетяжелых и тяжелых формах заболевания назначают нуклеозиды и нуклеотиды, кроме ингибиторов обратной транскриптазы, например, ацикловир.
Прогноз при ветряной оспе обычно благоприятный. Рекомендуется не срывать корочки во избежание остаточных следов.
Осложнения при ветряной оспе встречаются редко и могут быть связаны с действием самого вируса или наслоением бактериальной инфекции. В таком случае начинают прием антибиотиков. При инфицировании везикул применяют бацитрацин+неомицин (банеоцин).
Вирус ветряной оспы склонен к персистенции, как и вирус простого герпеса, и при ослаблении иммунитета (вследствие старения организма, химиотерапии злокачественных опухолей, и т. д.) может возникнуть рецидив в виде опоясывающего лишая (в то время как повторное заболевание собственно ветряной оспой встречается очень редко).
Почему остаются шрамы от ветрянки
Следы на коже после перенесенного заболевания, как правило, появляются по следующим причинам:
- Расчесывание волдырей. Поскольку высыпания, которыми сопровождается ветряная оспа, вызывают сильный зуд, не всегда удается удержаться от их расчесывания. Однако механическое повреждение волдырей может вызвать их воспаление или нагноение, после чего на коже наверняка останутся следы.
- Особенности состояния кожи. У взрослых уровень регенерации клеток ниже, чем у детей. Наиболее подвержена шрамам тонкая кожа, например, на лбу.
- Присоединение бактериальной инфекции к вирусной. При этом бактерии попадают в раны на месте высыпаний, вследствие чего в них скапливается гной. Поскольку поражаются даже глубокие слои кожи, не всегда впоследствии происходит успешное заживление.