III. Артерии и вены большого круга кровообращения
а) Аорта
- Артерии большого круга кровообращения. Аорта.
- Ветви восходящей части аорты. Ветви дуги аорты. Плечеголовной ствол.
б) Общая сонная артерия и ее ветви
- Общая сонная артерия.
- Наружная сонная артерия, a. carotis externa. Передняя группа ветвей наружной сонной артерии. Треугольник Пирогова.
- Задняя группа ветвей наружной сонной артерии : затылочная артерия, задняя ушная артерия, грудинно-ключично-сосцевидная артерия.
- Средняя группа ветвей наружной сонной артерии : восходящая глоточная артерия, поверхностная височная артерия, верхнечелюстная артерия.
- Ветви верхнечелюстной артерии. Отрезки верхнечелюстной артерии ( a. maxillaris ).
- Внутренняя сонная артерия. A. carotis interna.
- Ветви внутренней сонной артерии ( a. carotis internae ).
в) Подключичная артерия и артерии верхней конечности (руки)
- Подключичная артерия, a. subclavia. Ветви первого отдела подключичной артерии.
- Позвоночная артерия. Виллизиев круг
- Подмышечная артерия, a. axillaris. Ветви подмышечной артерии.
- Плечевая артерия. Ветви плечевой артерии: глубокая артерия плеча, верхняя и нижняя локтевая коллатеральная артерия.
- Лучевая артерия, a. radialis. Ветви лучевой артерии.
- Локтевая артерия, a. ulnaris. Ветви локтевой артерии.
- Дуги и артерии кисти. Поверхностная ладонная дуга. Глубокая ладонная дуга.
г) Артерии (ветви) грудной и брюшной аорты
- Ветви нисходящей части аорты. Ветви грудной части аорты.
- Ветви брюшной части аорты. Непарные висцеральные ветви: чревный ствол ( truncus coeliacus ).
- Верхняя брыжеечная артерия ( а. mesenterica superior ).
- Нижняя брыжеечная артерия ( а. mesenterica inferior ).
- Парные висцеральные ветви: почечная артерия (a. renalis), средняя надпочечниковая артерия (a. suprarenalis media).
- Пристеночные ветви брюшной части аорты: нижняя диафрагмальная артерия (a. phrenica inferior), поясничные артерии (Аа. lumbales), срединная крестцовая артерия (a. sacralis mediana).
- Общая подвздошная артерия ( a. iliaca communis ).
- Внутренняя подвздошная артерия ( a. iliaca interna ). Пристеночные ветви внутренней подвздошной артерии.
- Висцеральные ветви внутренней подвздошной артерии ( a. iliaca interna ).
- Наружная подвздошная артерия ( a. iliaca externa ). Ветви : нижняя надчревная артерия ( a. epigastrica inferior ), глубокая артерия огибающая подвздошную кость ( a. circumflexa ilium profunda ).
д) Артерии нижней конечности (ноги)
- Артерии свободной нижней конечности. Бедренная артерия ( a. femoralis ). Ветви бедренной артерии.
- Подколенная артерия ( a. poplitea ). Ветви подколенной артерии.
- Передняя большеберцовая артерия ( a. tibialis anterior ). Ветви передней большеберцовой артерии.
- Задняя большеберцовая артерия ( a. tibialis posterior ). Ветви задней большеберцовой артерии.
- Артерии стопы. Тыльная артерия стопы ( a. dorsalis pedis ). Ветви тыльной артерии стопы.
- Подошвенные артерии. Медиальная и латеральная подошвенная артерия ( a. plantares medialis, a. plantares lateralis ).
Методы диагностирования нарушений
Определить, насколько серьезные проблемы есть с кровотоком, какие повреждения у плода, помогает ультразвуковое исследование, а также допплерометрия. Современные технологии позволяют проверять различные сосуды не только матери, но и плода.
Есть определенные особенности, которые говорят о нарушениях кровообращения
На них врач и обращает внимание во время исследований:
- плацента становится тоньше;
- присутствуют инфекционные заболевания;
- состояние околоплодных вод, отклонения от норм (если есть).
С помощью допплерометрии врач может определить 3 стадии нарушений кровотока:
- На первой происходят незначительные отклонения. Сохраняется кровоток матки, плода и плаценты.
- На второй стадии нарушений затрагиваются все круги кровообращения у плода.
- Третья стадия считается критической.
Процедуру можно проводить всем беременным женщинам, независимо от срока. Особенно это касается женщин из группы риска, для которых велика вероятность появления серьезных проблем. Дополнительно вместе с допплерометрией проводятся и лабораторные исследования крови.
Нарушения кровообращения плода: виды, диагностика
Чтобы не допустить развития аномалий сердца или сосудов будущего ребенка, беременной женщине требуется регулярно посещать акушера-гинеколога. Специалисты выделяют следующие формы нарушений кровотока плода:
- плацентарная;
- фетоплацентарная;
- маточно-плацентарная.
Внимание!
Любое из этих нарушений может повлечь серьезные отклонения в развитии плода, вплоть до формирования тяжелых ВПР, летального исхода. Патологическое состояние плаценты снижает ее барьерную функцию и степень защиты от присоединения бактериальной или вирусной инфекции.
Для диагностики нарушений врач использует ультразвуковое исследование, допплерометрию. Они помогают рассчитать скорость кровотока и степень сопротивления сосудов в системе мать-плацента-плод. В ходе обследования специалист оценивает толщину плаценты, количество околоплодных вод, выявляет признаки перенесенного инфекционного заболевания.
Нарушение кровообращения имеет три стадии:
- Показатели незначительно отклоняются от нормы. Кровоток в системе не нарушен.
- Происходит более значимое отклонение показателей от нормальных значений. Нарушается кровоток на всех этапах.
- Критическое нарушение показателей фетального кровотока.
Адаптация матери к беременности
Изменение гормонального фона, направленное на сохранение беременности, оказывает влияние на все системы органов, виды обмена. Вынашивание малыша — это естественное состояние, и чаще женский организм приспосабливается к возросшей нагрузке, напоминая о беременности лишь характерными симптомами: головокружение, частый пульс, изменение показателей артериального давления, отечность.
Что же происходит в норме? Увеличивается объем циркулирующей крови, повышается сердечный выброс, увеличиваясь на 15% уже в 1 триместре и на 50% к 32 неделе. Сначала этот механизм реализуется за счет увеличения частоты сердечных сокращений (или ЧСС), затем происходит физиологическое увеличение камер. Наличие врожденных или приобретенных пороков нарушает процесс адаптации. Сердце не справляется с возросшей нагрузкой, начинает страдать маточно-плацентарный кровоток.
Особый гормональный фон влияет и на систему крови:
возникает естественное состояние гиперкоагуляции;
увеличивается объем плазмы;
снижается уровень транспортных белков-альбуминов.
Эти физиологические особенности на фоне повышенной активности почек могут сыграть и против женщины, повышая риск тромбообразования, нарушая фармакокинетику лекарственных препаратов.
А что помогает приспособиться к изменению состояния? Под действием высокого уровня эстрогенов, прогестерона, оксида азота и других веществ возникает системное расширение сосудов (вазодилатация). Уже в 1 триместре ЧСС возрастает на 15-20 ударов в минуту. За счет этого через камеры сердца за каждую минут проходит еще больше крови, а значит больше кислорода и питательных веществ попадает на периферию.
Артериальное давление снижается на 5-15 мм. рт. ст. в 1 триместре, остается достаточно стабильным во 2 триместре и может несколько вырасти в 3 триместре, в норме достигая своего «добеременного» значения или повышаясь на 10-15 мм. рт. ст. от обычного. Сердечная мышца при нормальной беременности на треть увеличивается в объеме (физиологическая гипертрофия), но почти сразу после родов возвращается к исходному состоянию.
Объем циркулирующей крови (или ОЦК) начинает увеличиваться уже на ранних сроках, достигая максимума к 3 триместру. В норме он снижается лишь после родов. Но у женщин с ССЗ могут развиваться отеки. После родов жидкость начинает поступать из ткани в сосудистое русло, ОЦК растет, возникает вероятность сердечной недостаточности, отека легких. Такое состояние угрожает жизни матери. Да и сами роды несут повышенную нагрузку на женский организм: в 1 периоде потребление кислорода увеличивается на треть, во втором — на 80%, а во время потуг — на 150%.
Послеродовый период тоже может представлять опасность для женщин с ССЗ. Увеличивается приток крови к сердцу, матка сокращается, а кровь становится более вязкой. На 3-4 день после родов может возникнуть сердечная недостаточность.
Лечение мочекаменной болезни при беременности
Беременность предполагает использование консервативных методов лечения при постановке диагноза “мочекаменная болезнь”. Если заболевание сочетается с пиелонефритом, назначается антибактериальная терапия, восстановление пассажа почки при этом является обязательным. Хирургическое лечение, как правило, не применяется. Его используют только в крайне сложных случаях, когда длительно не получается купировать приступ или же он регулярно повторяется, несмотря на старания врачей. Риск развития пиелонефрита или его рецидива также может быть показанием, но все зависит от клинической картины в каждом конкретном случае.
Используются исключительно щадящие, малоинвазивные и малотравматичные методы хирургического воздействия. Для этого применяется новейшее лазерное и эндоурологическое оборудование.
Осуществляется стентирование почки, т. е. устанавливается стент, плохая переносимость которого практически стремится к нулю. При использовании данного способа дренирования не понадобится применять мочеприемники. Это обусловлено тем, что тент не выводят наружу. При проведении процедуры используется эндоскопический УЗИ-контроль.
Также применяется пунктуационная чрескожная нефростомия, используемая под УЗ-наблюдением. Если камни расположены в мочеточниках, проводятся лазерная уретеролитоорипсия и литоэкстракция. При этом применяются эндоскоп, диаметр которого составляет 2 мм, и один из наиболее мощных типов лазера, который способен разрушить камни всех видов прочности.
Если камень располагается в почке, применяется лазерная фибронефролитотрипсия, при помощи которой производят разрушение камня практически в любой части чашечно-лоханочной системы.
Лечение данными методами возможно на любом сроке беременности.
Возрастные изменения в строении кровеносной системы
text_fields
text_fields
arrow_upward
Сердце детей первого года жизни шаровидное, стенки желудочков мало различаются по толщине. Предсердия крупные, при этом правое больше левого. Устья впадающих в них сосудов щирокие. У плода и новорожденного сердце располагается почти поперек грудной клетки. Только к концу первого года жизни в связи с переходом ребенка к вертикальному положению тела и опусканием диафрагмы сердце принимает косое положение. В первые два года сердце энергично растет, причем правый желудочек отстает от левого. Увеличение объема желудочков ведет к относительному уменьшению размеров предсердий и их ушек. С 7 до 12 лет рост сердца замедлен и отстает от роста тела. В этот период особенно важен внимательный врачебный контроль за развитием школьников, направленный на то, чтобы предупредить перегрузку сердца (тяжелая физическая работа, чрезмерное увлечение спортом и т.п.). В период полового созревания (в 14–15 лет) сердце вновь усиленно растет.
Развитие сосудов связано с ростом тела и с формированием органов. Например, чем интенсивнее функционируют мышцы, тем быстрее увеличивается диаметр их артерий. Стенки крупных артерий формируются быстрее, причем наиболее заметно увеличивается количество слоев эластической ткани в них. При этом стабилизируется распространение пульсовой волны по артериальным сосудам. У детей более интенсивный, чем у взрослых, кровоток наблюдается в головном мозге. Кровоток мало изменяется при нагрузках, эти изменения различны у детей разных возрастов. Методом реоэнцефалографии было установлено, что у правшей при нагрузках кровоток левого полушария возрастает интенсивнее, чем правого.
Медленное увеличение сердца продолжается и после 30 лет. Индивидуальные колебания в размерах и весе сердца могут быть обусловлены характером профессии. К старости в стенках аорты и других крупных артерий и вен уменьшается количество эластических и мышечных элементов, разрастается соединительная ткань, утолщается внутренняя оболочка, в ней образуются уплотнения – атеросклеротические бляшки. Вследствие этого упругость сосудов заметно понижается, а кровоснабжение тканей ухудшается.
Кровообращение плода происходит через плаценту, которая получает 60% комбинированного желудочкового выброса, а после рождения его большая часть направляется к легким.
Актуальность проблемы
Проблема допуска к беременности, ведения женщин с поражениями сердца и сосудов становится все более актуальной. Стремление продвинуться выше по социальной лестнице, обзавестись финансовой «подушкой безопасности», более поздний возраст заключения браков привели к увеличению возраста первородящих женщин. Материнство в зрелом возрасте чаще сопряжено с риском эндокринных, сердечно-сосудистых заболеваний (или ССЗ).
Также высокий уровень развития медицины стал причиной того, что все больше женщин с врожденными пороками сердца доживает до репродуктивного возраста и допускается до беременности, в то время как повышенная нагрузка на организм становится главной причиной материнской смертности. Среди всех ССЗ наибольший риск неблагоприятного исхода беременности и родов несут:
врожденные пороки сердца;
ревматические поражения клапанов сердца;
состояния с повышением артериального давления.
Кардиомиопатии встречаются крайне редко, но представляют самую большую опасность для женщин.
Своевременное выявление ССЗ дает возможность профилактического наблюдения, госпитализации и своевременного лечения.
Диагностика нарушений кровообращения
На ранних этапах нарушения кровотока клиническая картина выражена незначительно. Постановка диагноза в данном случае начинается с анализа жалоб пациентки, сбора анамнеза и физикального обследования. После этого ей назначаются дополнительные процедуры. В таблице отражена информация о манипуляциях, применяемых для диагностирования отклонений в кровотоке эмбриона.
| Методы диагностики | Виды диагностических манипуляций | Цель проведения |
| Лабораторные | Анализ крови | Анализ концентрации щелочной фосфатазы и окситоцина. |
| Анализ мочи | Определение уровня эстрадиола | |
| Инструментальные | Эхографическая фотометрия | Определение и сопоставление размеров эмбриона с нормальными значениями |
| Плацентография | Выявление места прикрепления, размеров и формы плаценты. | |
| Эхокардиографическое функциональное исследование состояния фетоплацентарного комплекса | Оценка тонуса, дыхательной, двигательной и сердечной функции. | |
| Допплерография | Определение характера циркуляции крови между плацентой и ребенком по гемодинамике в артериях пуповины, аорте эмбриона, артериях матки. | |
| Кардиотокография | Отслеживание изменений частоты сердечного ритма под действием различных внешних и внутренних раздражителей. |
Особенности МКБ у беременных
Клинические проявления заболевания являются типичными, течение болезни не зависит от беременности. Почечная колика считается одним из часто встречающихся симптомов. Локализация болей происходит в районе поясницы, а сами они носят нестерпимый характер. Бывает, что боли распространяются по направлению мочеточника в паховую область, на половые губы и даже бедра. Как правило, когда возникает почечная колика, невозможно найти положение тела, при котором боль уменьшается. Также при заболевании могут возникать расстройства стула, мочеиспускания, тошнота и рвота.
Если проходит камень, возникает не только почечная колика. Меняется цвет мочи вследствие появления в ней крови. Острые края камня царапают нежную слизистую мочевыводящих путей. При беременности часто наблюдается присоединение инфекции, что приводит к осложнению болезни пиелонефритом. Поэтому происходит помутнение мочи, возникают озноб и лихорадка.
Кровообращение плода: особенности, анатомия и схема
Для зародыша кровообращение является самой важной функцией, ведь именно через него плод насыщается питательными веществами. Примерно через две недели, после зачатия формируется сердечно-сосудистая система плода, и с этих пор он нуждается в постоянном притоке полезных веществ
Примерно через две недели, после зачатия формируется сердечно-сосудистая система плода, и с этих пор он нуждается в постоянном притоке полезных веществ
Примерно через две недели, после зачатия формируется сердечно-сосудистая система плода, и с этих пор он нуждается в постоянном притоке полезных веществ.
Также нужно тщательно следить за здоровьем будущей матери, потому что частые заболевания приведут к отклонениям в развитии зародыша. Именно поэтому во время беременности, рекомендуется постоянно наблюдаться у врача.
Чем уникально обращение крови после рождения?
У полноценно доношенного ребенка, после того как он родится, происходит ряд физиологических изменений организма, в ходе которых его система сосудов начинает функционировать самостоятельно. После перерезания и перевязки кантика пупка, останавливается обмен между матерью и ребенком.
У новорожденного начинают сами функционировать легкие, а работающие альвеолы снижают давление в малом круге обращения почти в 5 раз. В следствии этого отсутствует необходимость в артериальном протоке.
Когда запускается обращение крови через легкие, освобождаются вещества, которые способствуют расширению сосудов. Артериальное давление растет, и становиться больше, чем в артерии легкого.
С первого вдоха, начинаются изменения, приводящие к формированию организма полноценного человека, происходит зарастание овального окна, перекрываются обходные сосуды, приходя к полноценной системе функционирования.
Отклонения кровообращения плода
Для предотвращения каких-либо нарушений в развитии будущего ребенка, беременной девушке следует постоянно контролироваться у квалифицированного врача. Так как патологические процессы в организме будущей матери, сказываются на отклонениях в развитии плода.
Крайне необходимо обследование дополнительного круга кровообращения, так как нарушение его может привести к тяжелым осложнениям, выкидышам и смерти плода.
Врачи разделяют три формы, по которым разделяются нарушения обращения крови плода:
- Плацентарная (ПН). Является клиническим синдромом, при котором происходят структурные и функциональные изменения плаценты, что отражается на состоянии и нормальном развитии плода,
- Фетоплацентарная (ФПН). Является наиболее распространённым осложнением беременности,
- Маточно-плацентарная.
Схема действия кровообращения сводится к «мать – плацента – плод». Эта система помогает выводить вещества, которые остаются после обменных процессов, и насыщать организм плода кислородом и питательными веществами.
Также она защищает от попадания в систему плода вирусных инфекций, бактерий, и провокаторов болезней. Сбой кровообращения повлечет патологические изменения эмбриона.
Диагностика сбоев кровообращения
Определение проблем с кровотоком, и каких-либо повреждений будущего ребенка, происходит при помощи УЗИ (ультразвуковое исследование), либо допплерометрии (один из видов ультразвуковой диагностики, помогающий определить интенсивность кровообращения в сосудах матки и пуповины).
Когда проходит обследование, данные выводятся на монитор и врач следит за проявлением факторов, которые могут гласить о нарушении кровообращения.
Среди них:
- Более тонкая плацента,
- Наличие заболеваний инфекционного происхождения,
- Оценка состояния околоплодных вод.
При проведении допплерометрии, врач может диагностировать три стадии сбоя кровообращения:
- 1-я стадия. Начинаются небольшие отклонения. Поддерживается кровоток плода, плаценты и матки,
- 2-я стадия. Происходят отклонения во всех кругах обращения крови,
- 3-я стадия. Нарушения кровообращения критических показателей.
Проведение исследования УЗИ является безопасным методом обследования, для будущих мам на любом сроке беременности. Дополнительно могут назначаться исследования крови будущей матери.
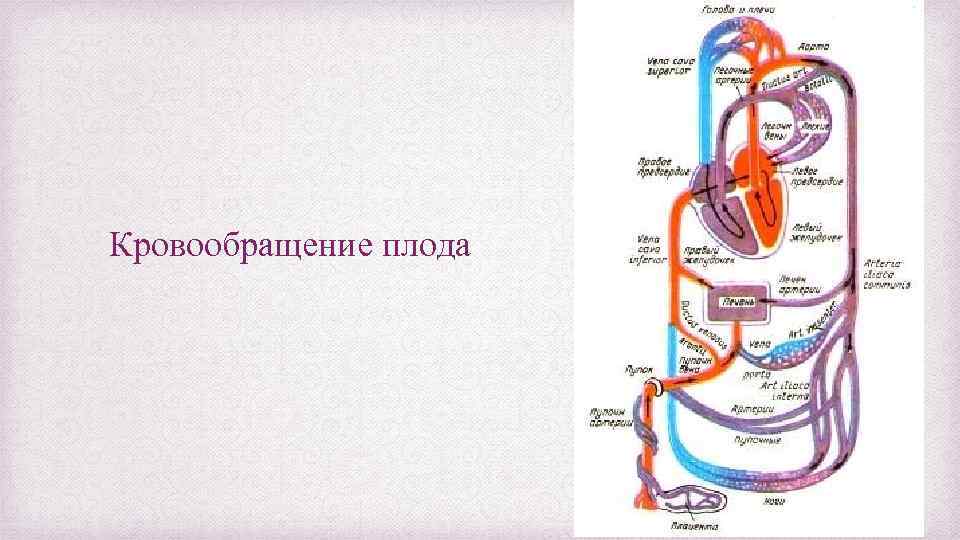
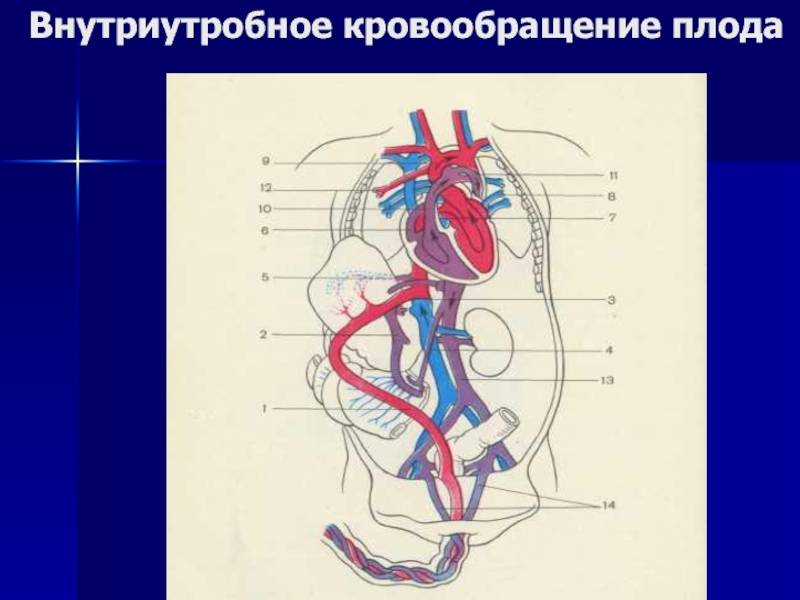
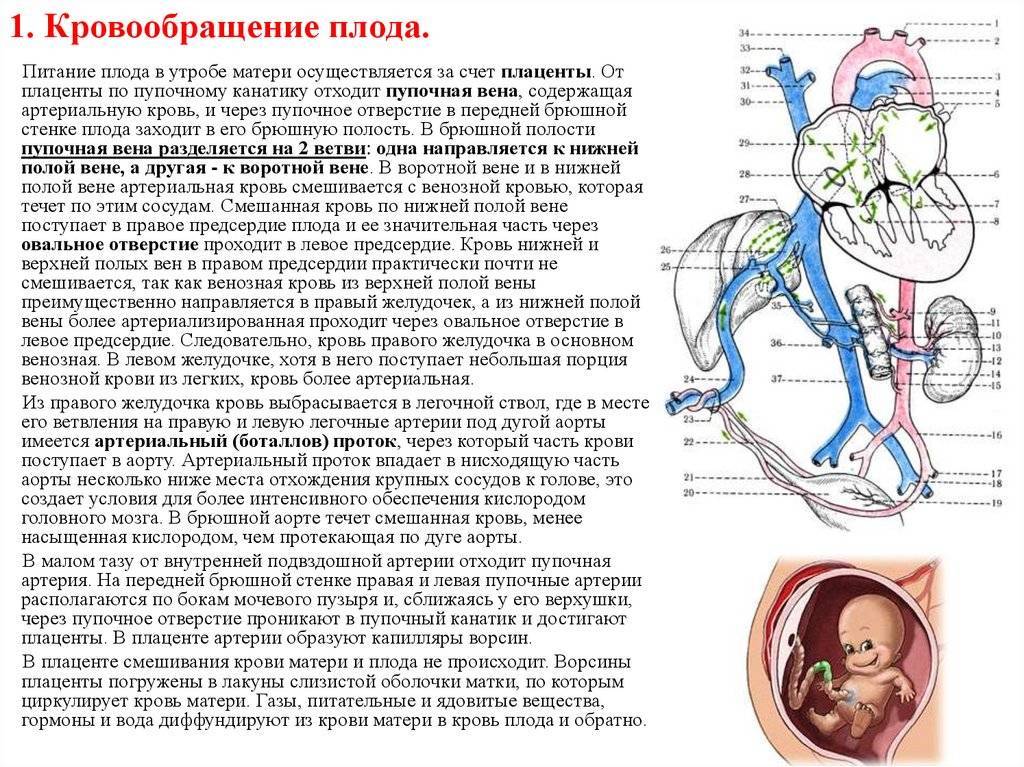
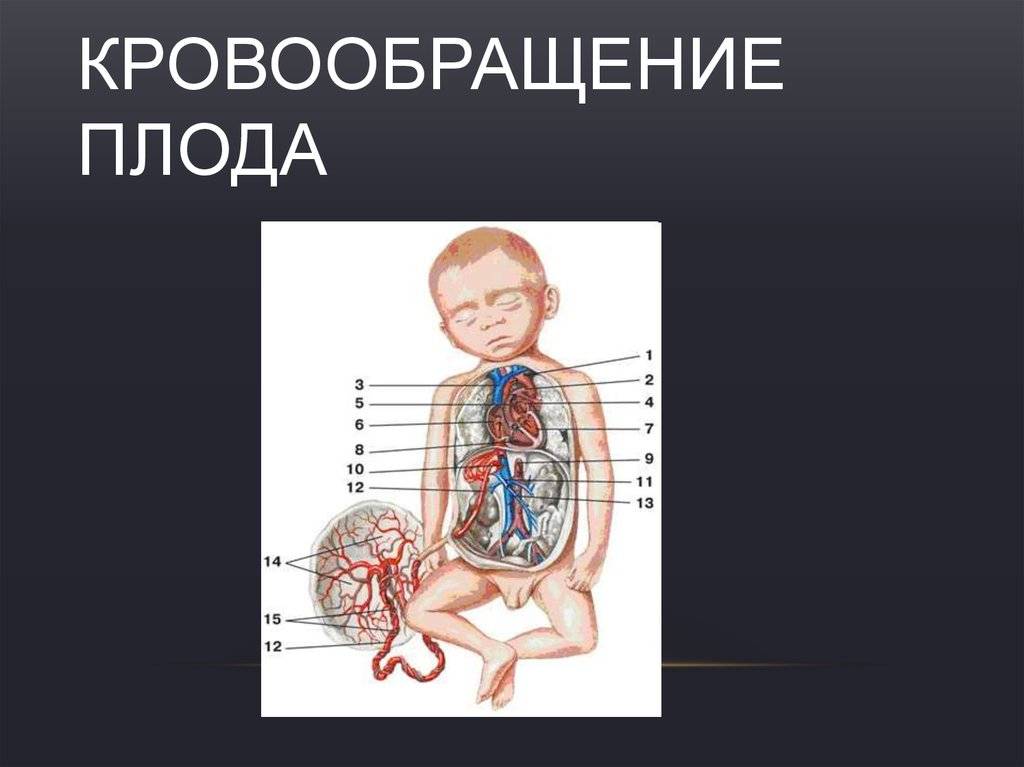
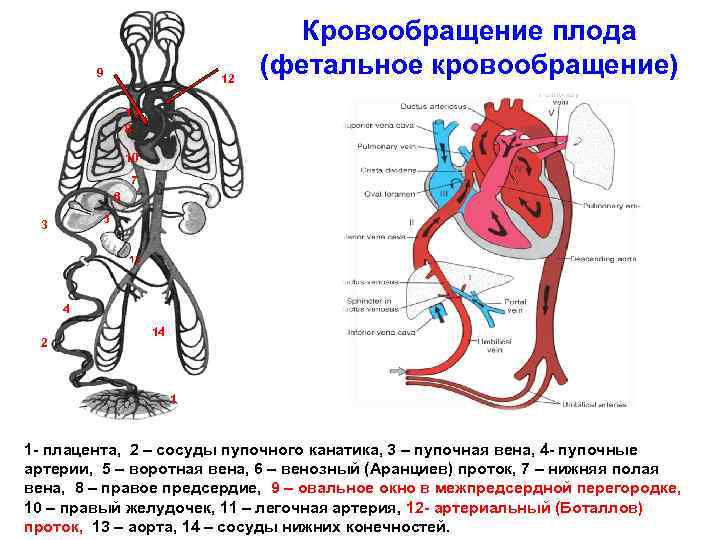
Кровообращение плода
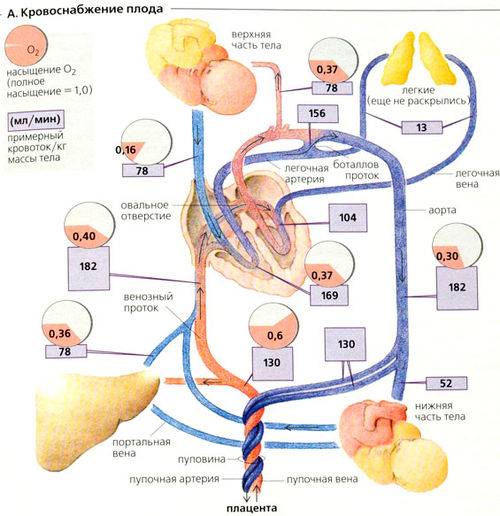
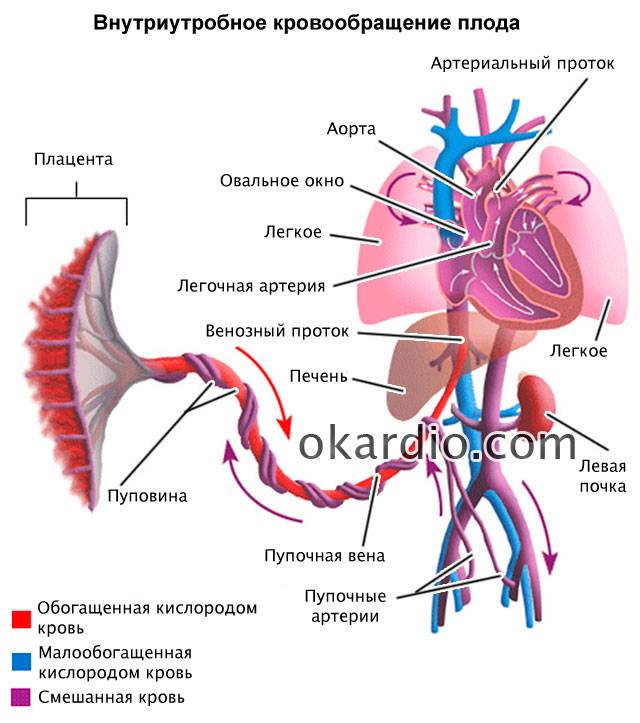
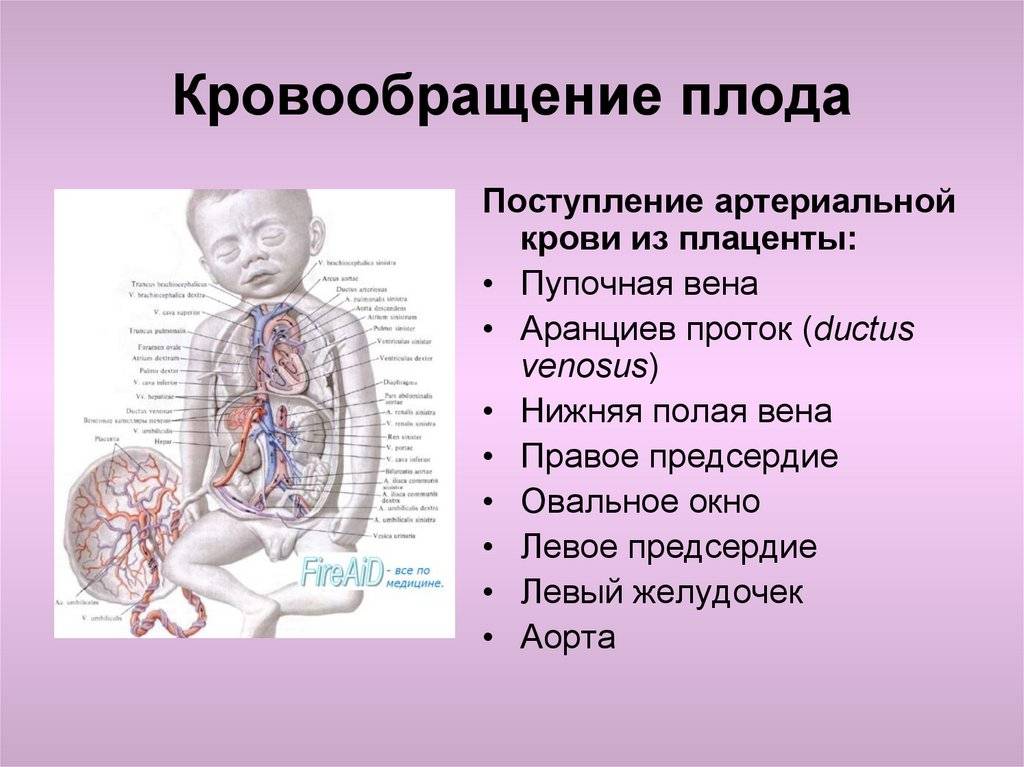
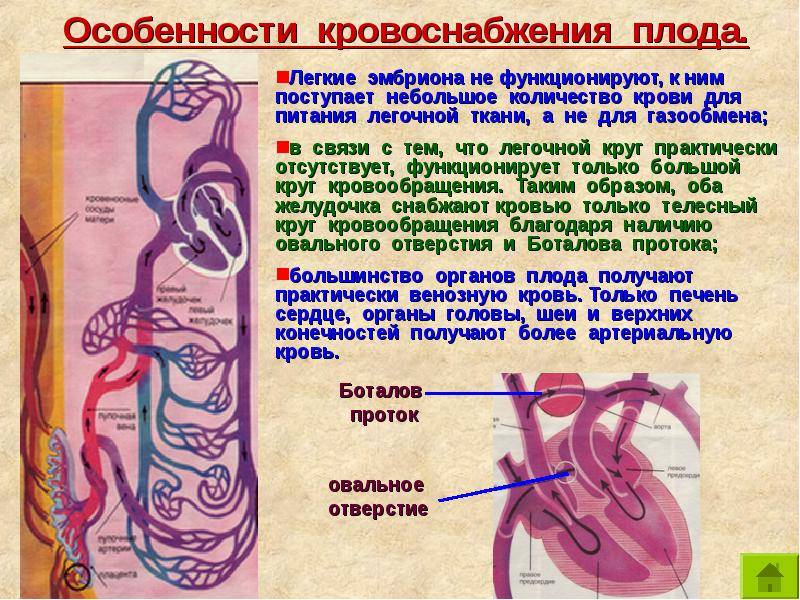
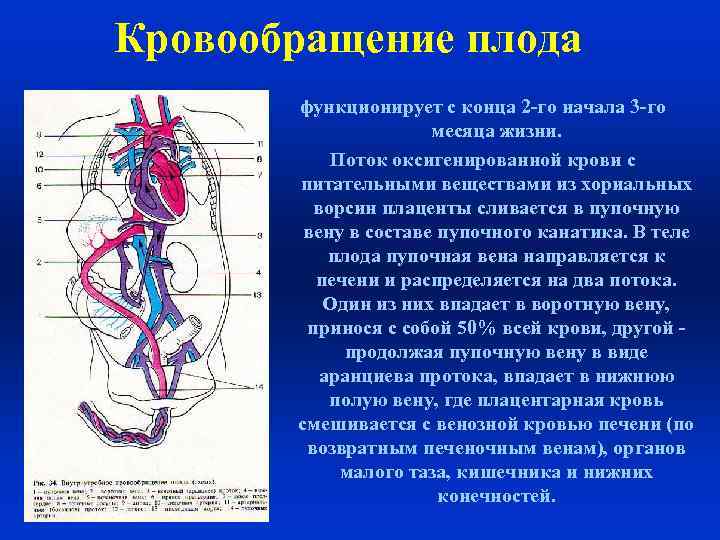
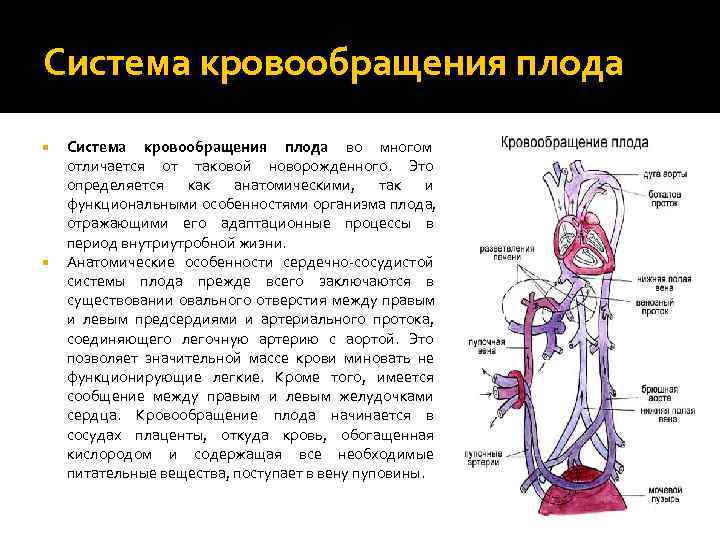
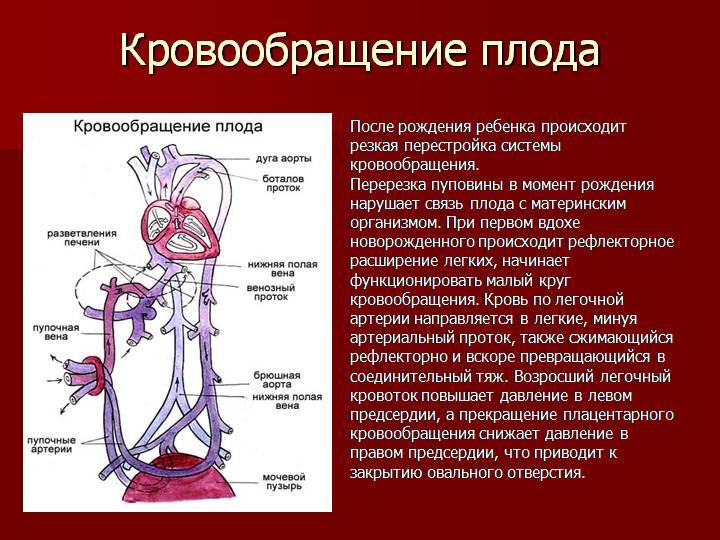
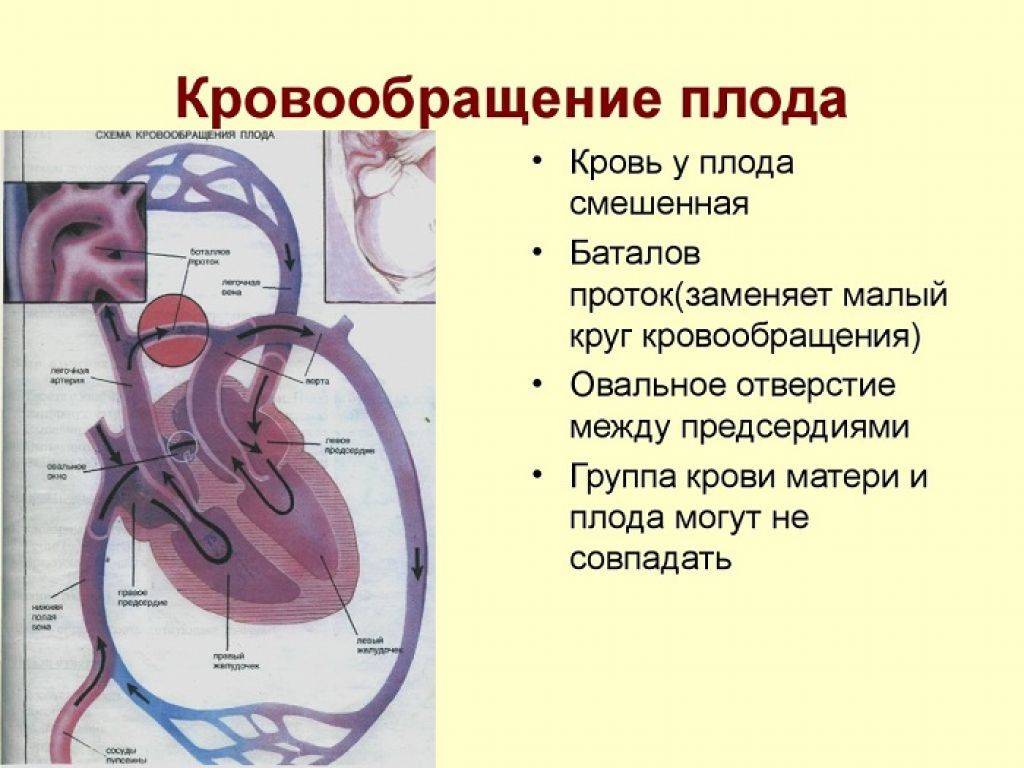
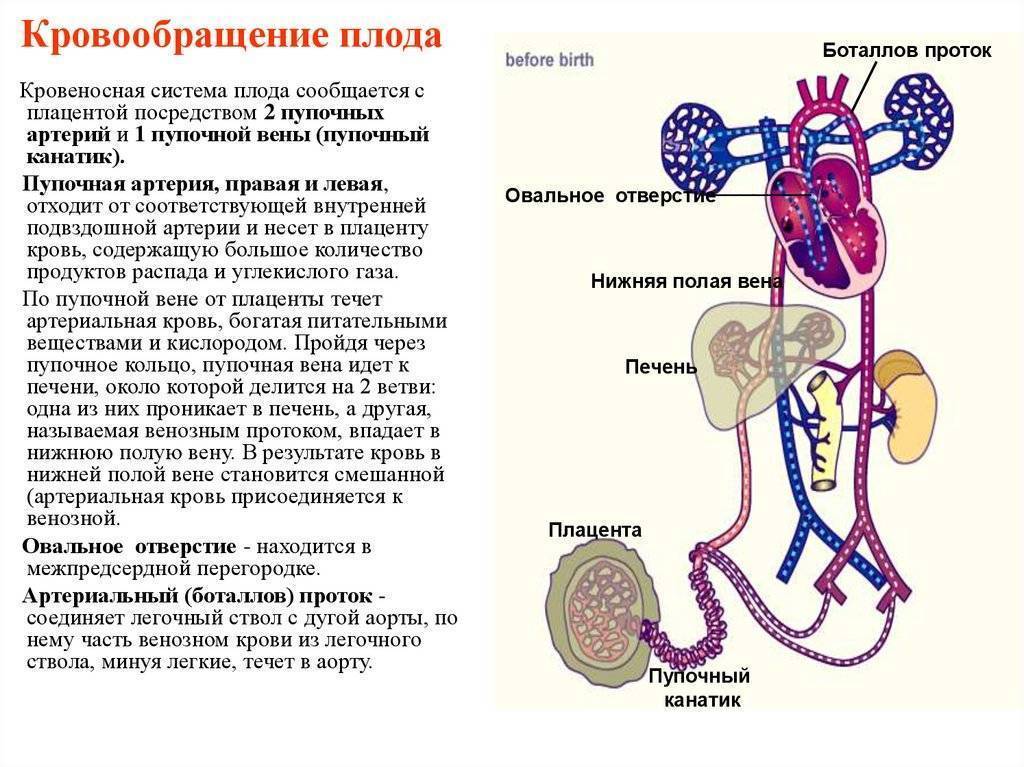
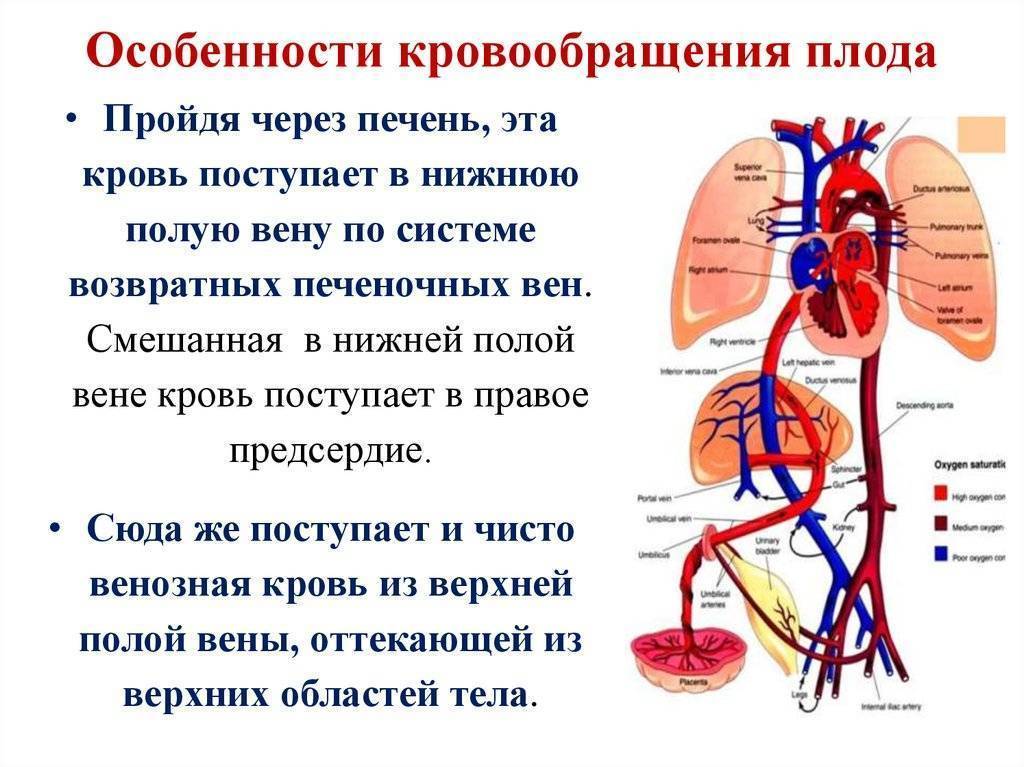
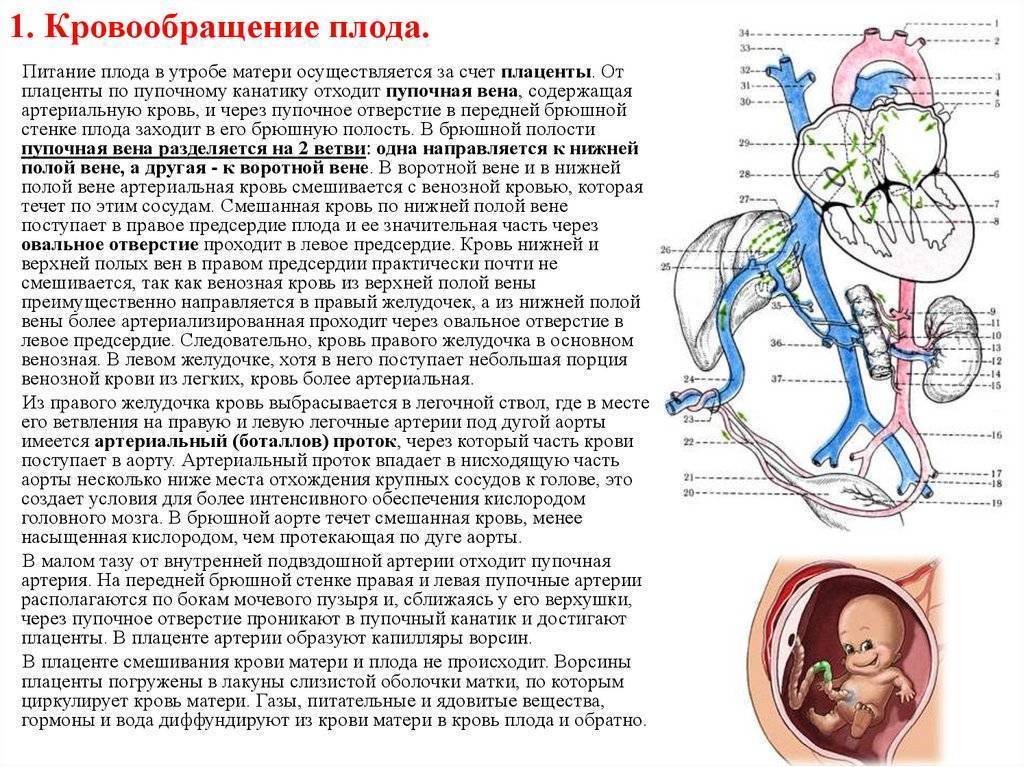
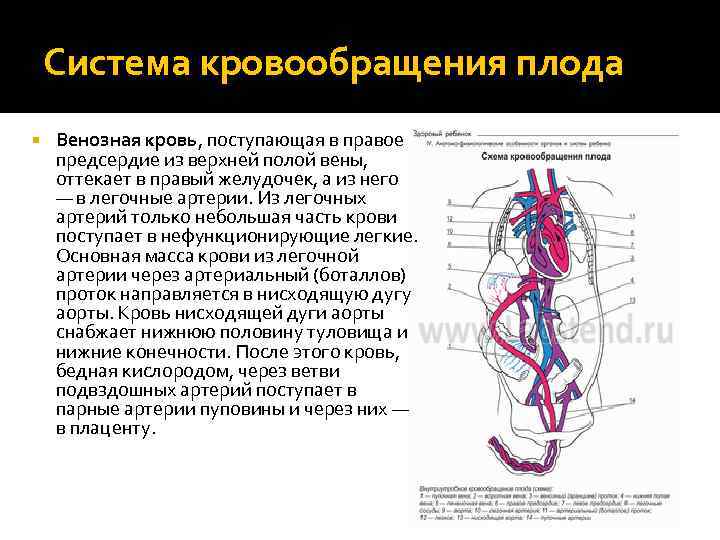
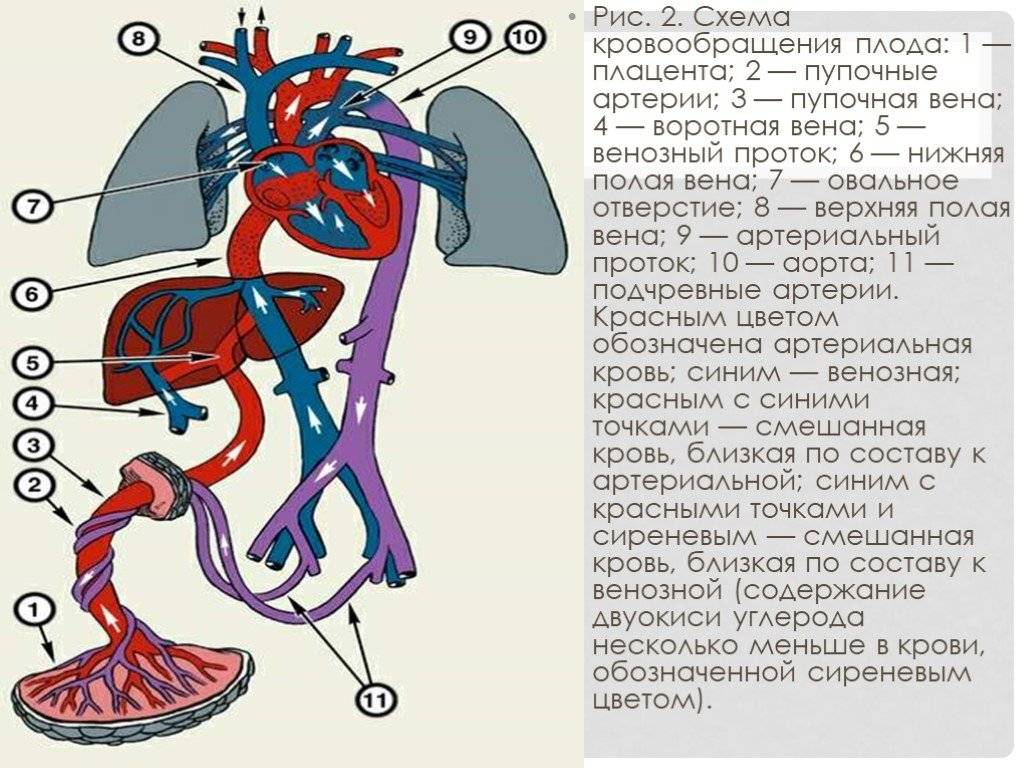
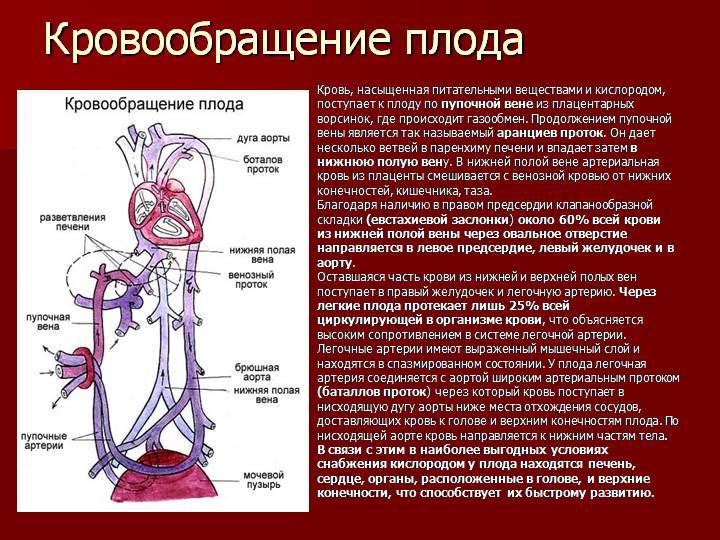
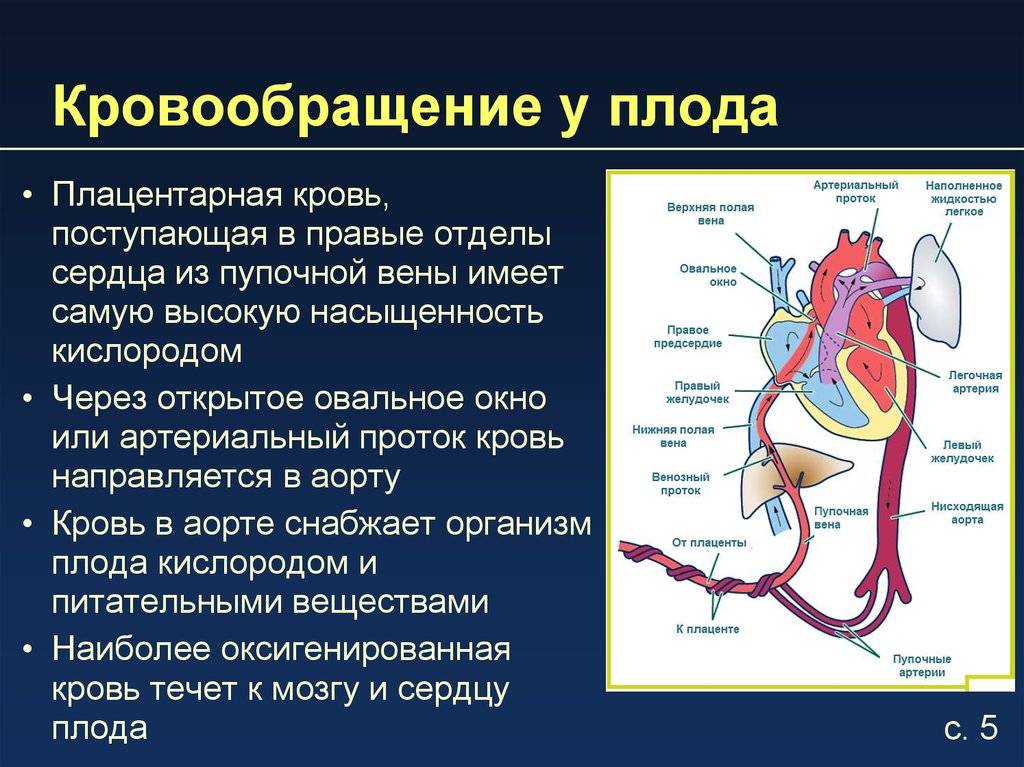
Кровообращение плода называется плацентарным кровообращением и имеет свои особенности. Они связаны с тем, что в период внутриутробного развития дыхательная и пищеварительная системы полностью не функционируют и плод вынужден получать все необходимые для жизни и развития вещества с кровью матери, то есть питаться смешанной артериально-венозной кровью.
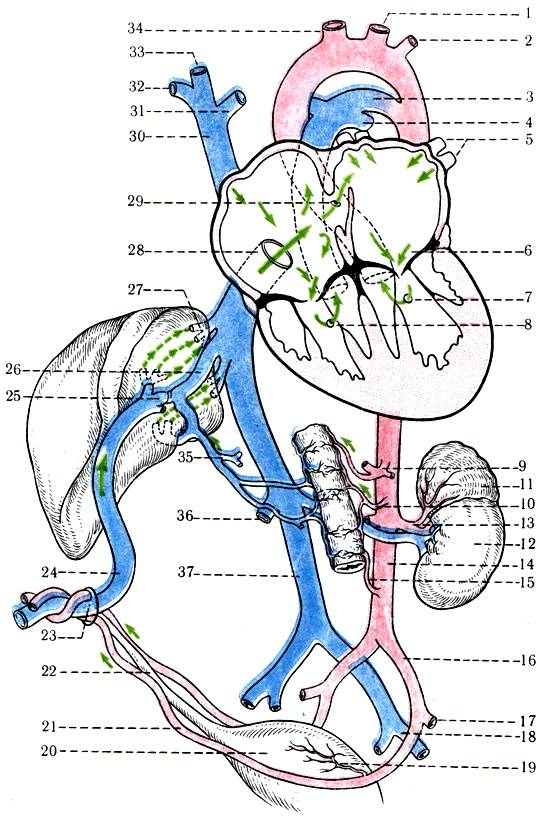
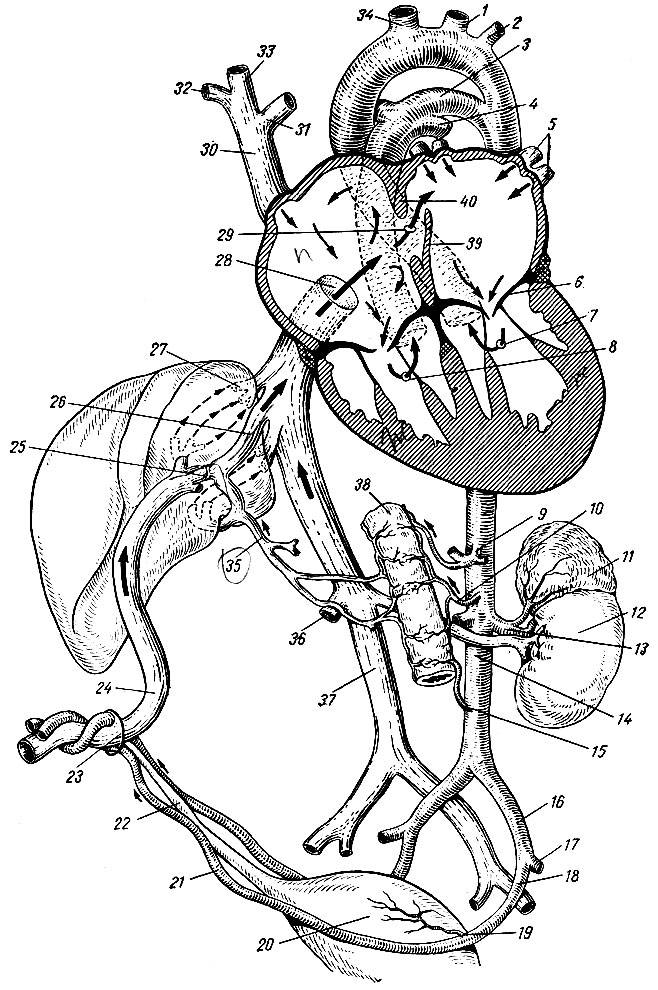
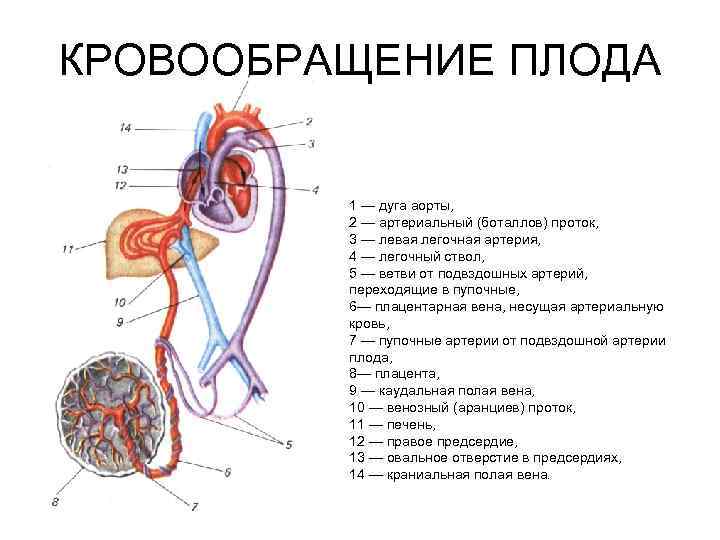
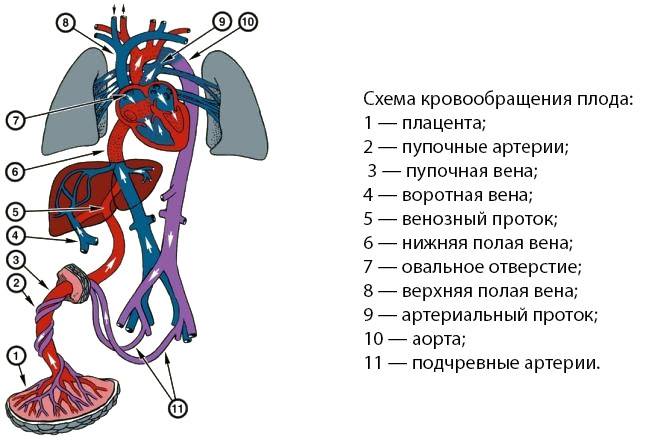
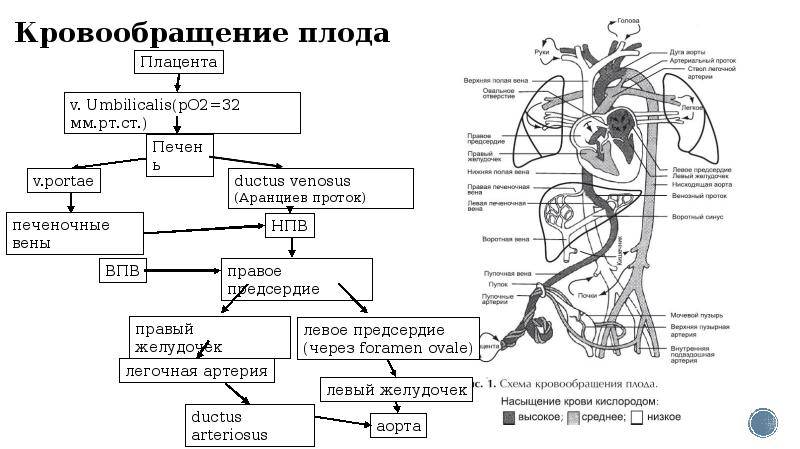
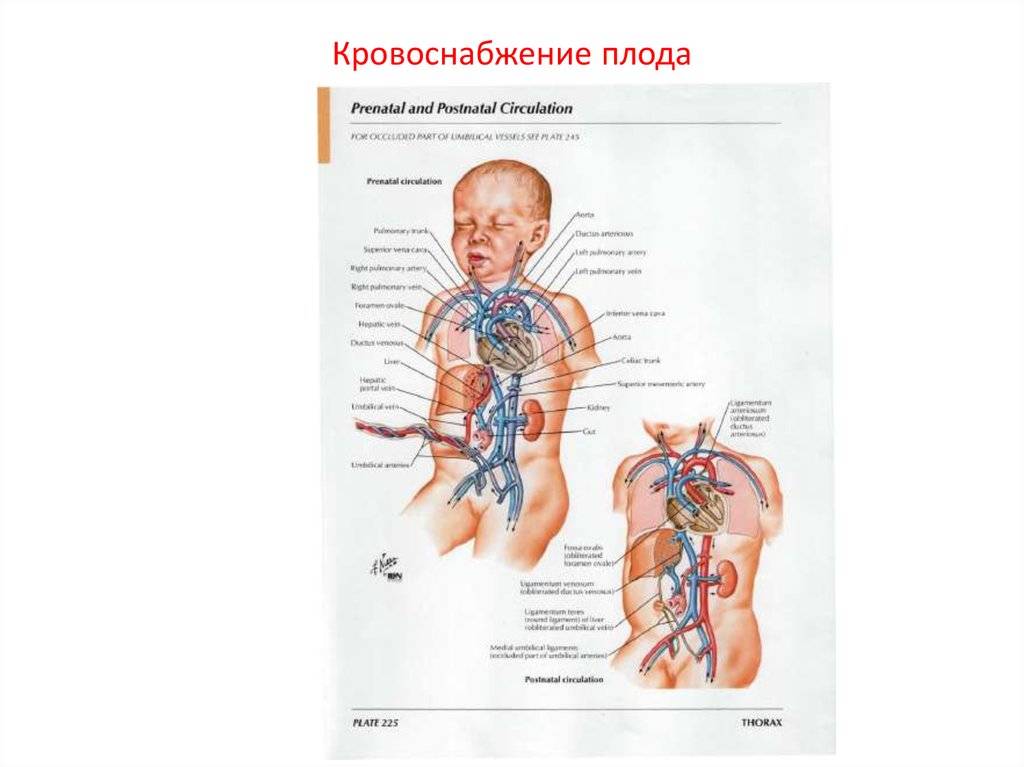
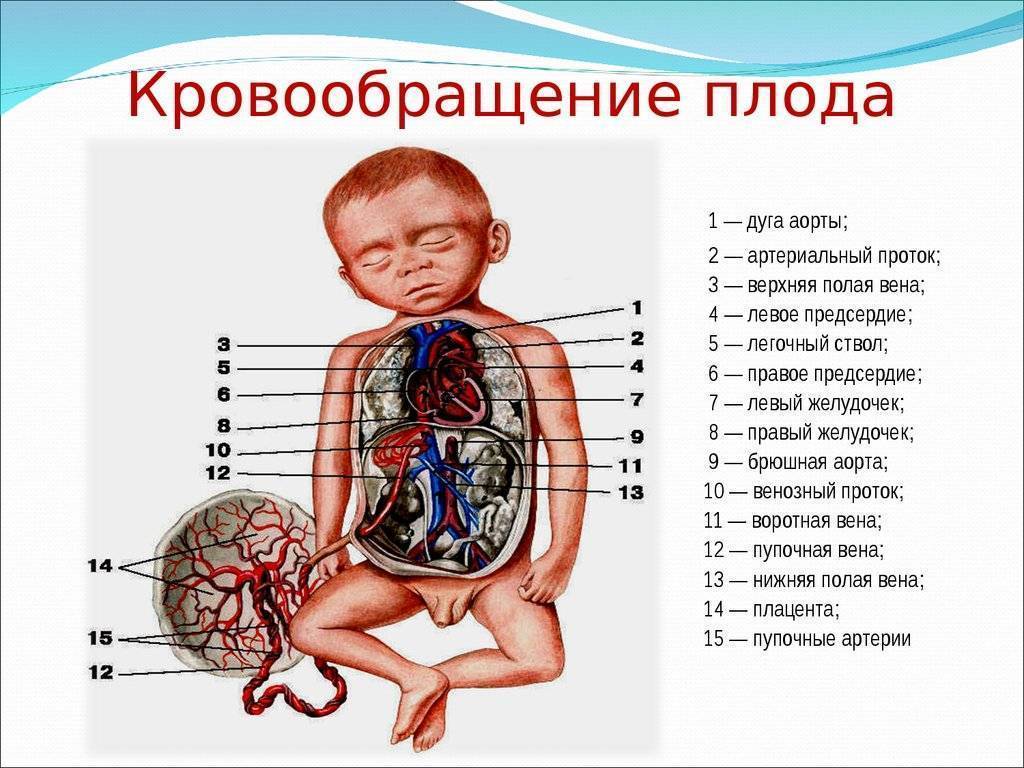
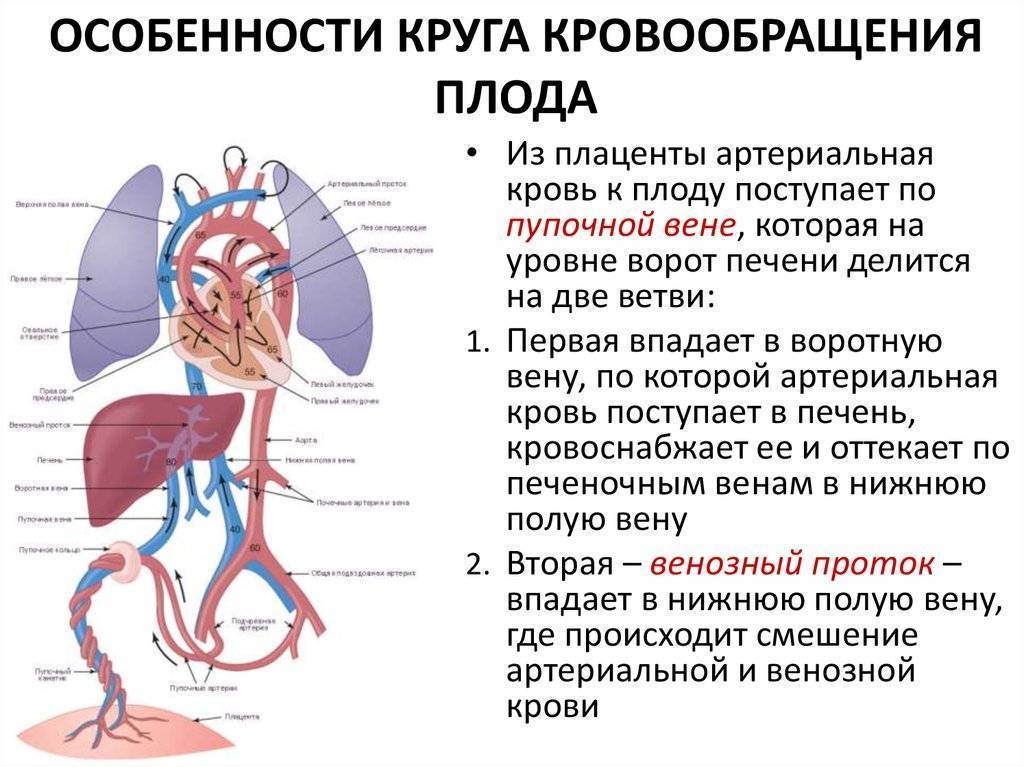
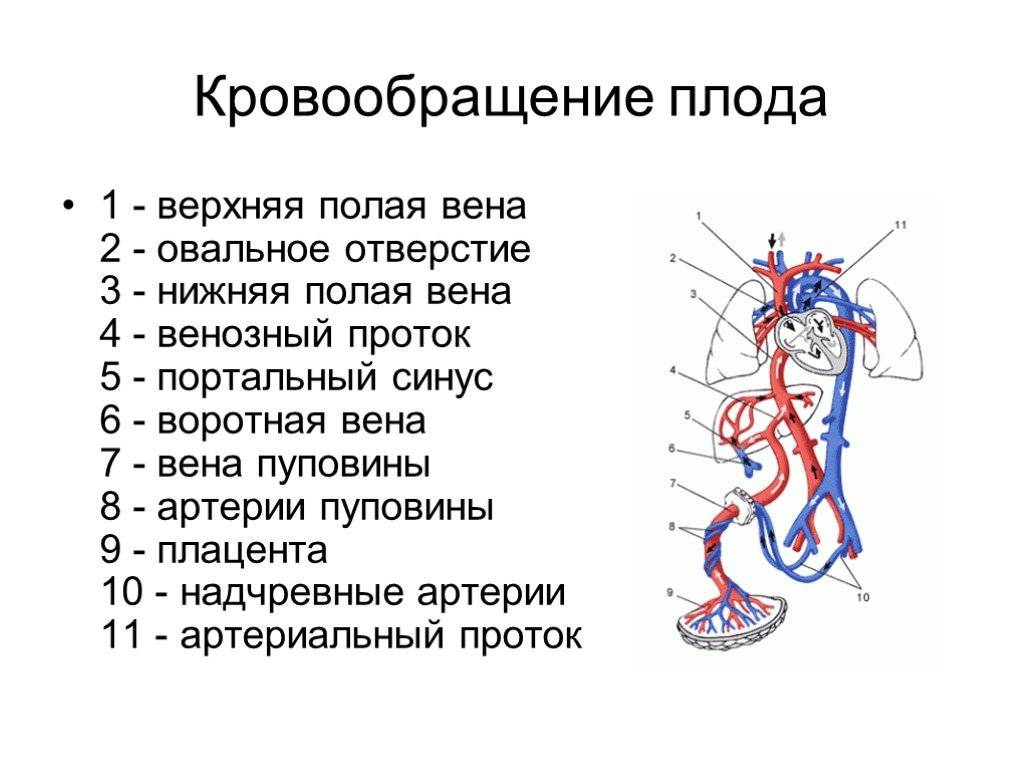
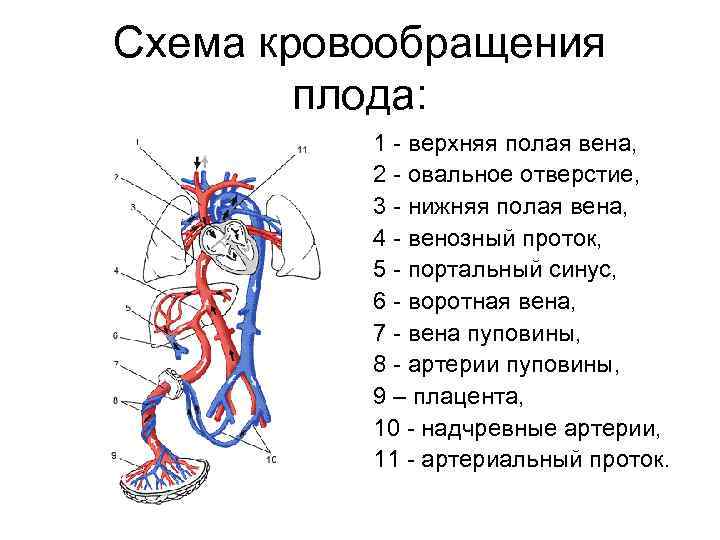
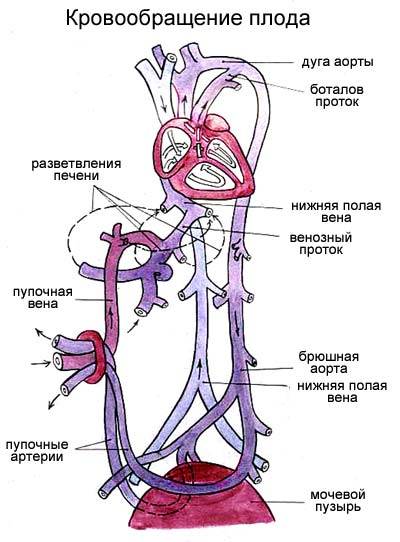
Кровь матери поступает к так называемому детскому месту — плаценте (placenta) (рис. 238), которая соединяется с пупочной веной (v. umbilicalis) (рис. 238). Пупочная вена является частью пупочного канатика (пуповины).
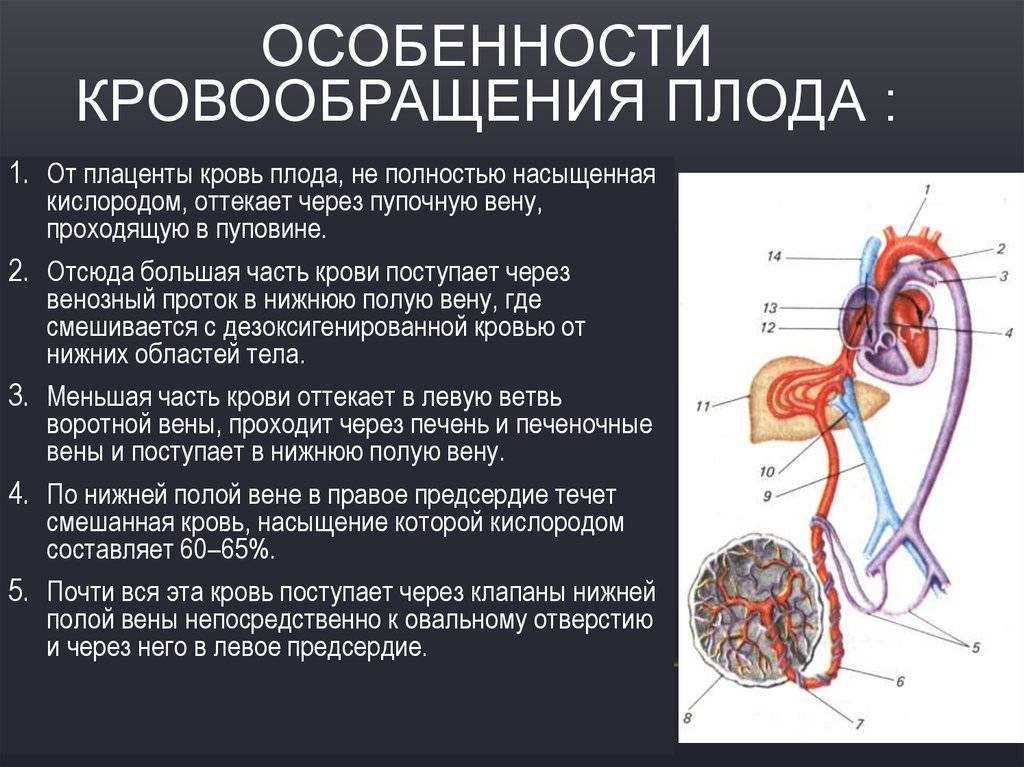
Попадая в тело плода, она дает две ветви, одна из которых впадает в воротную вену, другая — в венозный проток (ductus venosus) (рис. 238), а тот, в свою очередь, — в нижнюю полую вену. Кровь из нижней части тела зародыша смешивается с артериальной кровью из плаценты и по нижней полой вене поступает в правое предсердие.
Основная часть этой крови через овальное отверстие межпредсердной стенки поступает непосредственно в левое предсердие, не попадая в малый круг кровообращения, а затем направляется в левый желудочек и аорту. Меньшая часть смешанной крови через правое предсердно-желудочковое отверстие идет в правый желудочек.
Верхняя полая вена несет только венозную кровь, собирая ее из верхней части тела зародыша и отдавая в правое предсердие. Из правого предсердия кровь поступает в правый желудочек, а оттуда — в легочный ствол. Легочный ствол соединяется с аортой артериальным протоком (ductus arteriosus) (рис. 238), по которому кровь направляется к дуге аорты.
Артериальный проток несет большую часть крови, поскольку легочные артерии зародыша развиты слабо. Аорта принимает смешанную кровь и отдает своим ветвям, которые распространяют ее по всему телу плода.
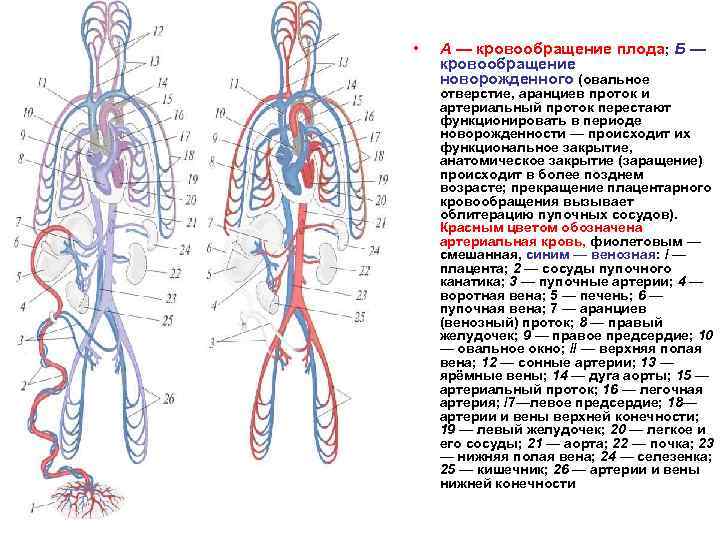
В момент рождения, после перерезания пуповины, связь плода с телом матери нарушается, и после первого вздоха легкие и их сосуды расправляются, что приводит к началу функционирования малого круга кровообращения.
В левой половине сердца ребенка повышается давление, пупочные вены и артерии запустевают, овальное отверстие закрывается заслонкой, в результате чего прекращается сообщение между предсердиями.
* * *
Кровообращение плода называется плацентарным кровообращением и имеет свои особенности. Они связаны с тем, что в период внутриутробного развития дыхательная и пищеварительная системы полностью не функционируют и плод вынужден получать все необходимые для жизни и развития вещества с кровью матери, то есть питаться смешанной артериально-венозной кровью.
Кровь матери поступает к так называемому детскому месту — плаценте (placenta) (рис. 238), которая соединяется с пупочной веной (v. umbilicalis) (рис. 238). Пупочная вена является частью пупочного канатика (пуповины).
Основная часть этой крови через овальное отверстие межпредсердной стенки поступает непосредственно в левое предсердие, не попадая в малый круг кровообращения, а затем направляется в левый желудочек и аорту. Меньшая часть смешанной крови через правое предсердно-желудочковое отверстие идет в правый желудочек.
Верхняя полая вена несет только венозную кровь, собирая ее из верхней части тела зародыша и отдавая в правое предсердие. Из правого предсердия кровь поступает в правый желудочек, а оттуда — в легочный ствол. Легочный ствол соединяется с аортой артериальным протоком (ductus arteriosus) (рис. 238), по которому кровь направляется к дуге аорты.
Артериальный проток несет большую часть крови, поскольку легочные артерии зародыша развиты слабо. Аорта принимает смешанную кровь и отдает своим ветвям, которые распространяют ее по всему телу плода.
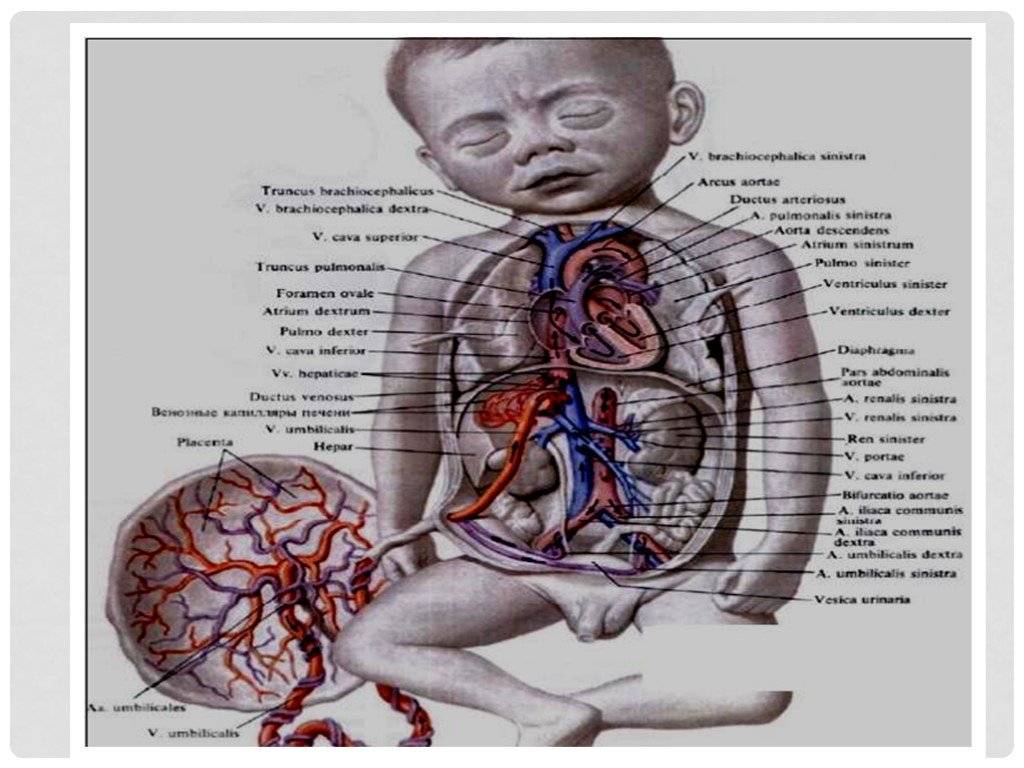
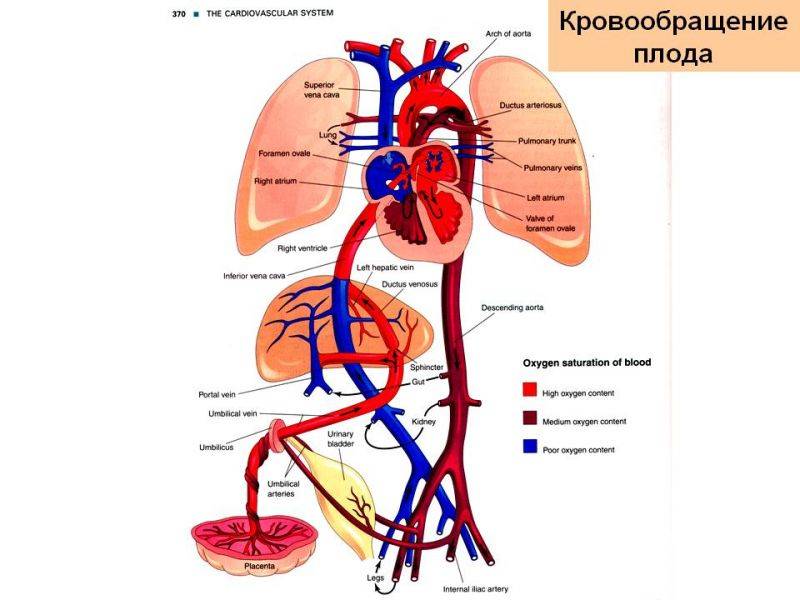
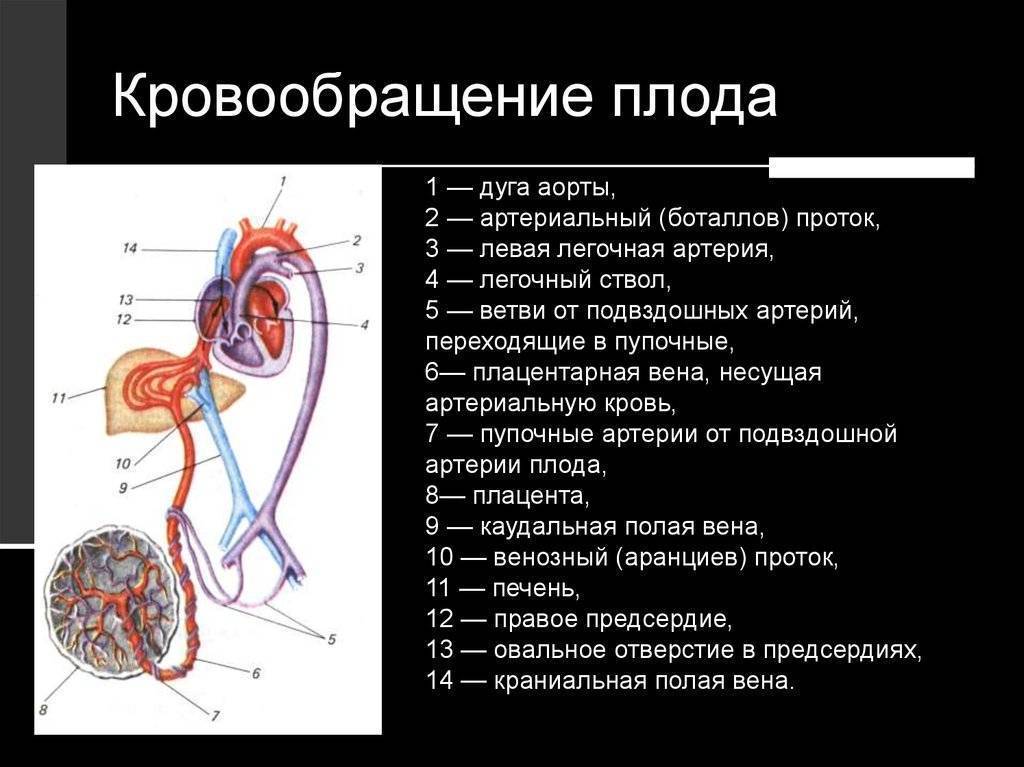
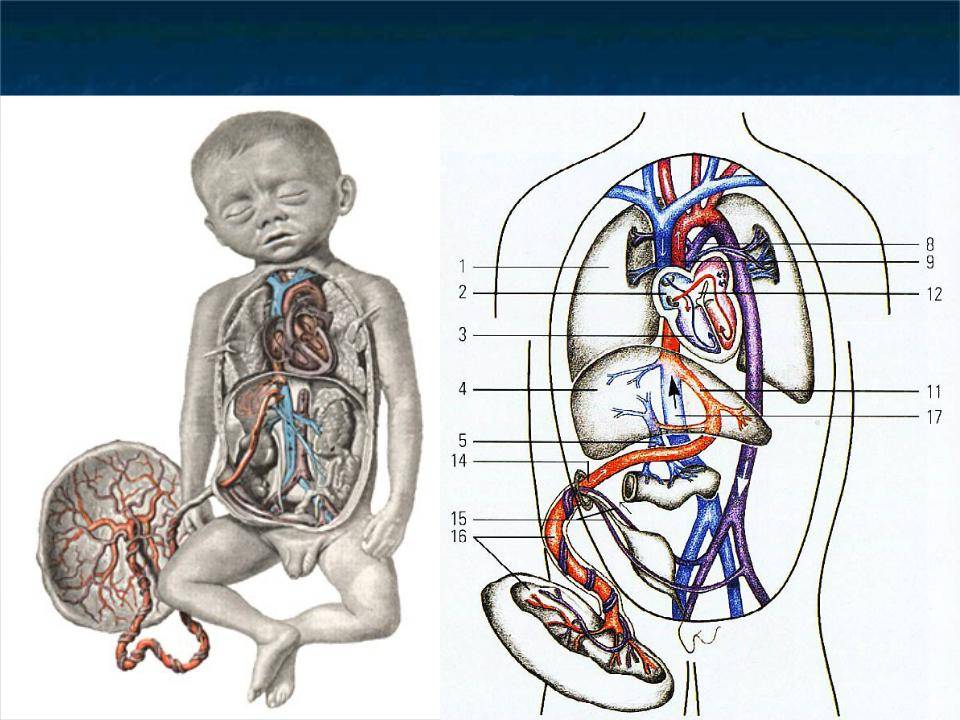
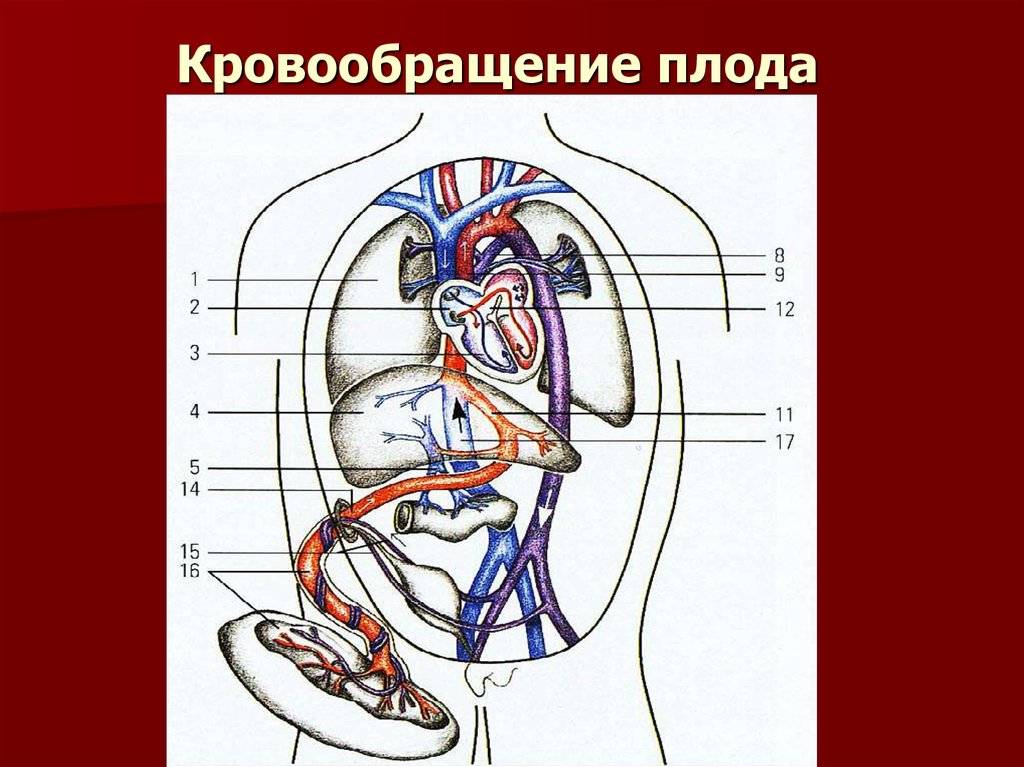
| Рис. 238.Артерии и вены плода1 — дуга аорты;2 — артериальный проток;3 — верхняя полая вена;4 — левое предсердие;5 — легочный ствол;6 — правое предсердие;7 — левый желудочек;8 — правый желудочек;9 — брюшная аорта;10 — венозный проток;11 — воротная вена;12 — пупочная вена;13 — нижняя полая вена;14 — плацента;15 — пупочные артерии |
От брюшной аорты отходят две пупочные артерии (aa. umbilicales) (рис. 238), по которым часть крови из тела зародыша попадает в плаценту, где происходит ее очищение от углекислоты и продуктов обмена. Чистая артериальная кровь по пупочной вене снова попадает в тело плода.
В момент рождения, после перерезания пуповины, связь плода с телом матери нарушается, и после первого вздоха легкие и их сосуды расправляются, что приводит к началу функционирования малого круга кровообращения.
В левой половине сердца ребенка повышается давление, пупочные вены и артерии запустевают, овальное отверстие закрывается заслонкой, в результате чего прекращается сообщение между предсердиями.
Большой круг кровообращения
Основной функцией большого круга является обеспечение газообмена во всех внутренних органах, кроме легких. Он начинается в полости левого желудочка; представлен аортой и ее ответвлениями, артериальным руслом печени, почек, головного мозга, скелетной мускулатуры и других органов. Далее данный круг продолжается капиллярной сетью и венозным руслом перечисленных органов; и посредством впадения полой вены в полость правого предсердия заканчивается в последнем.
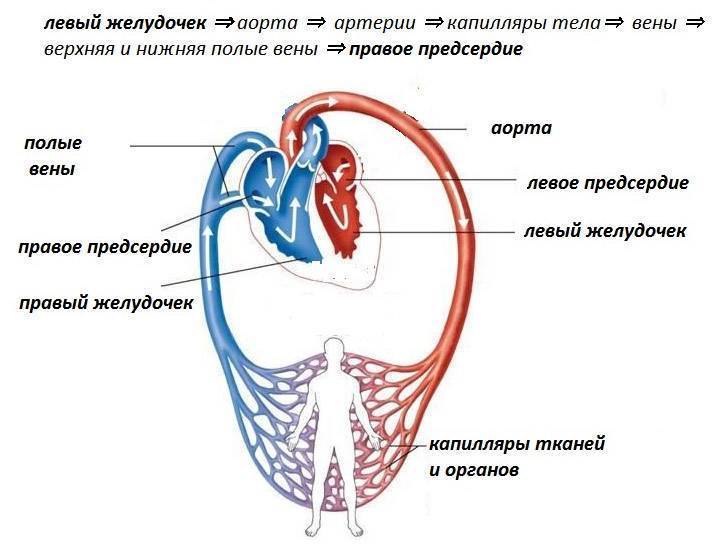
Итак, как уже сказано, начало большого круга – это полость левого желудочка. Сюда направляется артериальный кровяной поток, содержащий в себе большую часть кислорода, нежели двуокиси углерода. Этот поток в левый желудочек попадает непосредственно из кровеносной системы легких, то есть из малого круга. Артериальный поток из левого желудочка посредством аортального клапана проталкивается в крупнейший магистральный сосуд – в аорту. Аорту образно можно сравнить со своеобразным деревом, которое имеет множество ответвлений, потому что от нее отходят артерии ко внутренним органам (к печени, почкам, желудочно-кишечному тракту, к головному мозгу – через систему сонных артерий, к скелетным мышцам, к подкожно-жировой клетчатке и др). Органные артерии, также имеющие многочисленные разветвления и носящие соответственные анатомии названия, несут кислород в каждый орган.
В тканях внутренних органов артериальные сосуды подразделяются на сосуды все меньшего и меньшего диаметра, и в результате формируется капиллярная сеть. Капилляры – это наимельчайшие сосуды, практически не имеющие среднего мышечного слоя, а представленные внутренней оболочкой – интимой, выстланной эндотелиальными клетками. Просветы между этими клетками на микроскопическом уровне настолько велики по сравнению с другими сосудами, что позволяют беспрепятственно проникать белкам, газам и даже форменным элементам в межклеточную жидкость окружающих тканей. Таким образом, между капилляром с артериальной кровью и жидкой межклеточной средой в том или ином органе происходит интенсивный газообмен и обмен других веществ. Кислород проникает из капилляра, а углекислота, как продукт метаболизма клеток – в капилляр. Осуществляется клеточный этап дыхания.
После того, как в ткани перешло большее количество кислорода, а из тканей была удалена вся углекислота, кровь становится венозной. Весь газообмен осуществляется с каждым новым притоком крови, и за тот промежуток времени, пока она движется по капилляру в сторону венулы – сосудика, собирающего венозную кровь. То есть с каждым сердечным циклом в том или ином участке организма осуществляется поступление кислорода в ткани и удаление из них двуокиси углерода.
Указанные венулы объединяются в вены покрупнее, и формируется венозное русло. Вены, аналогично артериям, носят те названия, в каком органе они располагаются (почечные, мозговые и др). Из крупных венозных стволов формируются притоки верхней и нижней полой вены, а последние затем впадают в правое предсердие.
Последствия нарушения кровотока
Функциональная система «мама — плацента — плод» едина. Если происходят нарушения, образуется плацентарная недостаточность. Плацента — это основной источник питания и кислорода для ребенка. Кроме того, она соединяет две самые важные системы — мать и плод.
Анатомия такова, что любые патологии приводят к нарушениям в системе кровообращения ребенка.
Важно! Неполноценное кровообращение приводит к недостаточному питанию ребенка. Определить степень проблемы позволяют стадии нарушения кровотока. Последняя, третья стадия говорит о критическом состоянии положения
Когда врач определяет возможные нарушения, он принимает меры, назначает лечение или оперативное вмешательство. Согласно медицинским данным, 25% беременных женщин сталкиваются с плацентарной патологией
Последняя, третья стадия говорит о критическом состоянии положения. Когда врач определяет возможные нарушения, он принимает меры, назначает лечение или оперативное вмешательство. Согласно медицинским данным, 25% беременных женщин сталкиваются с плацентарной патологией
Определить степень проблемы позволяют стадии нарушения кровотока. Последняя, третья стадия говорит о критическом состоянии положения. Когда врач определяет возможные нарушения, он принимает меры, назначает лечение или оперативное вмешательство. Согласно медицинским данным, 25% беременных женщин сталкиваются с плацентарной патологией.
Особенности фетального кровотока
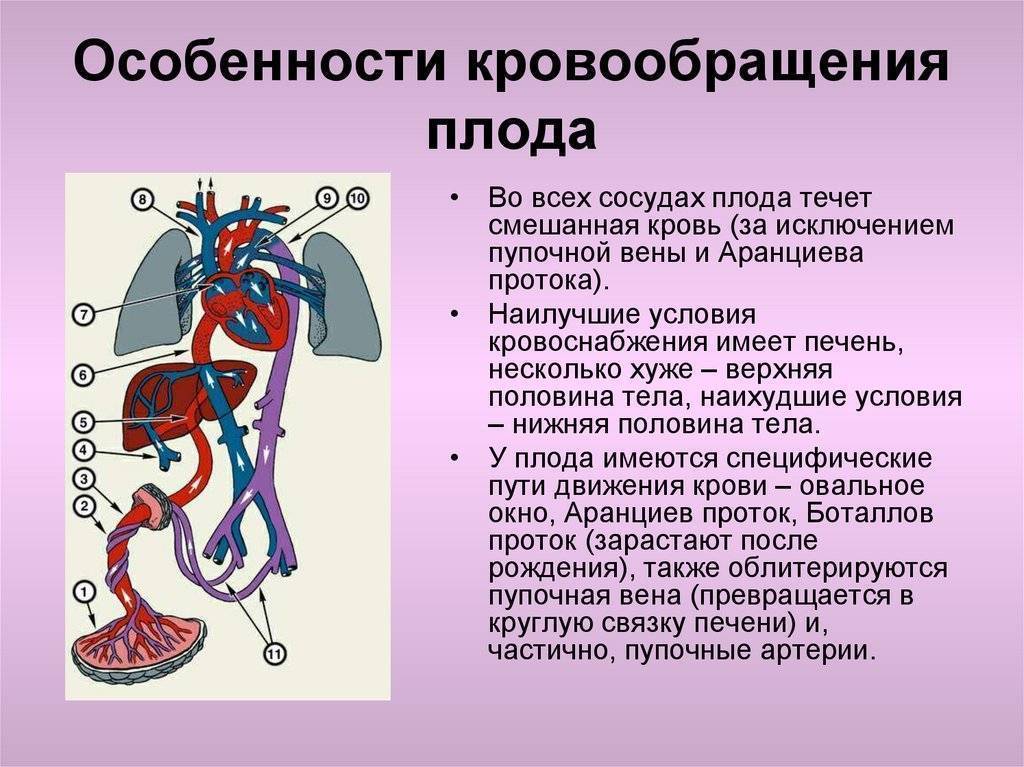
Согласно медицинским данным, фетальное кровообращение определяется характерными признаками:
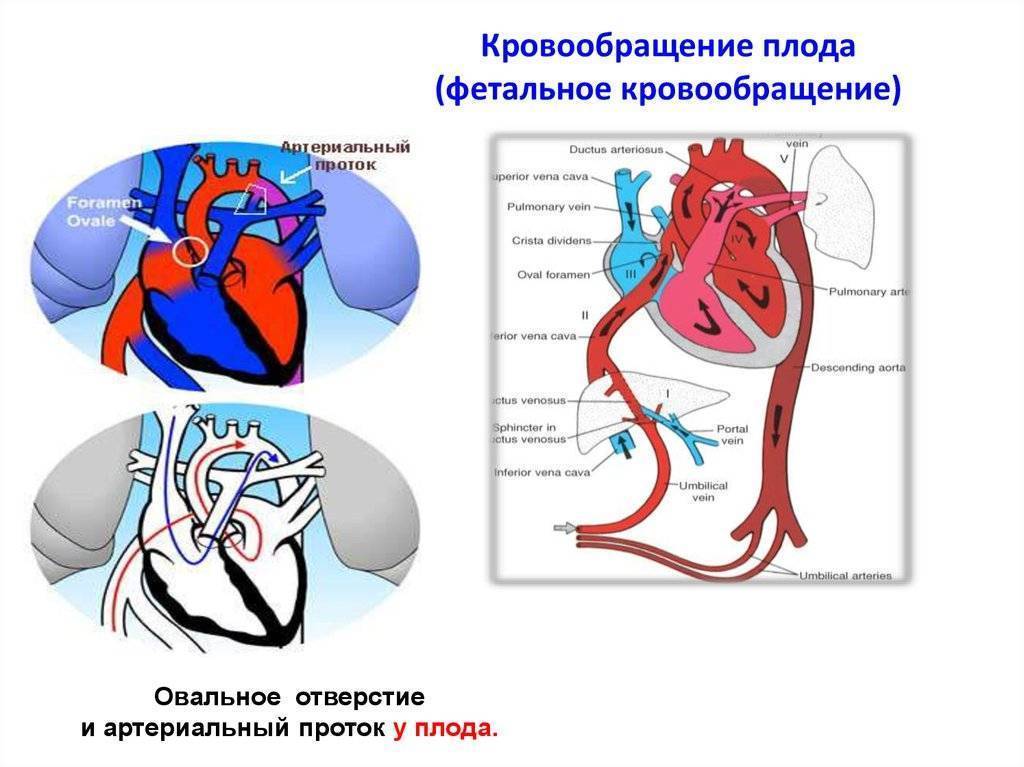
- Присутствует связь между двумя сердечными половинами. Они связаны с крупными сосудами. Существует два шунта. Первый предусматривает кровообращение при помощи овального окна, которое расположено между предсердиями. Второй шунт характеризуется кровообращением через артериальное отверстие. Оно располагается между легочной артерией и аортой.
- За счет одного и второго шунта время движения крови по большому кругу больше, чем передвижение ее в малом круге кровообращения.
- Кровь питает все органы будущего малыша, которые необходимы ему для жизни. Это мозг, сердце, печень. Она выходит из восходящей аорты по дуге более насыщенная кислородом по сравнению с нижней частью тела.
- Фетальное кровообращение у плода человека сохраняет почти на одинаковом уровне давление в области артерии и аорты. Как правило, это 70/45 мм рт. ст.
- Одновременно осуществляется сокращение обоих желудочков, с правой и левой стороны.
- По сравнению с общим сердечным выбросом правый желудочек нагоняет больше кровяного потока в 2/3. Это при том, что система сохраняет большое нагрузочное давление.
- Давление в правом предсердии незначительно больше по отношению к левому.
Кроме этого, кровообращение плаценты сохраняет быструю скорость, низкую резистентность.
Как происходит формирование эмбриона?
Развитие плода осуществляется поэтапно. На каждой стадии данного процесса, который состоит из 6 основных этапов и длится около 22 недель с момента зачатия, происходит образование какого-либо внутреннего органа или системы. Ниже представлено общее описание внутриутробного развитие ребенка.
| Этап развития плода | Срок беременности | Внутриутробные процессы |
| 1 | Первые 2 недели | Формирование сердечно-сосудистой системы, снабжение плода необходимыми веществами по образовавшимся сосудам. |
| 2 | 21–30 дней | Запуск образовавшегося круга кровообращения и процесса кроветворения, синтезирование крови в печени, развитие сердца и первичного круга кровообращения. |
| 3 | 31–40 дней | Формирование трубки сердца, желудочка, предсердия. |
| 4 | 9 неделя | Запуск процесса циркуляции крови, формирование сердца с четырьмя камерами, основными сосудами и клапанами. |
| 5 | 4 месяц | Образование костного мозга, синтезирование крови в селезенке, замена образовавшегося кровообращения плацентарным. |
| 6 | 20–22 неделя | Окончательное формирование сердца. |
Последствия сбоев кровообращения
В случае сбоя в единой системе функционирования крови от матери к плаценте и зародышу, появляется плацентарная недостаточность. Происходит это потому, что плацента является главным поставщиком кислорода и питательных веществ для эмбриона,
и объединяет две главные системы непосредственно будущую мать и зародыша.
Врачами всегда диагностируется степень нарушения обращения крови. В случае диагностирования 3-й степени, применяются срочные меры в виде терапии, либо хирургического вмешательства. Согласно статистике около 25% беременных женщин подвергаются патологии плаценты.
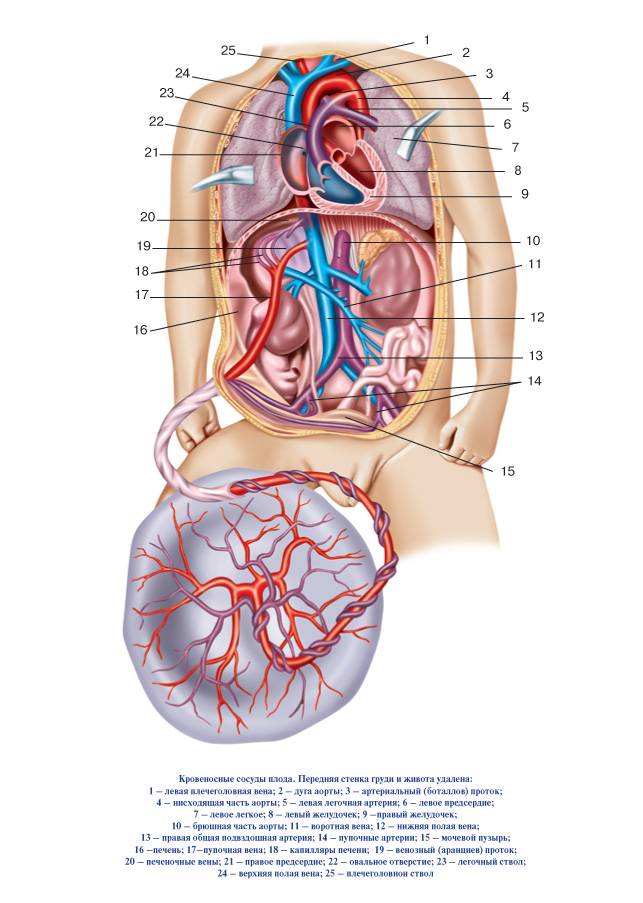
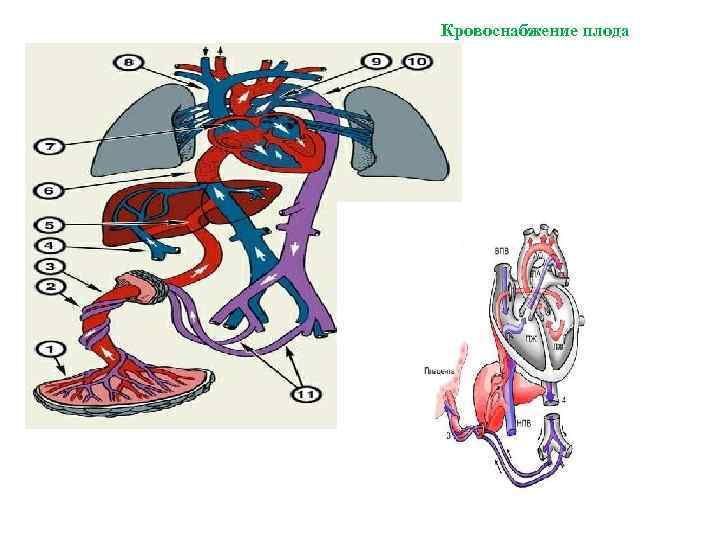
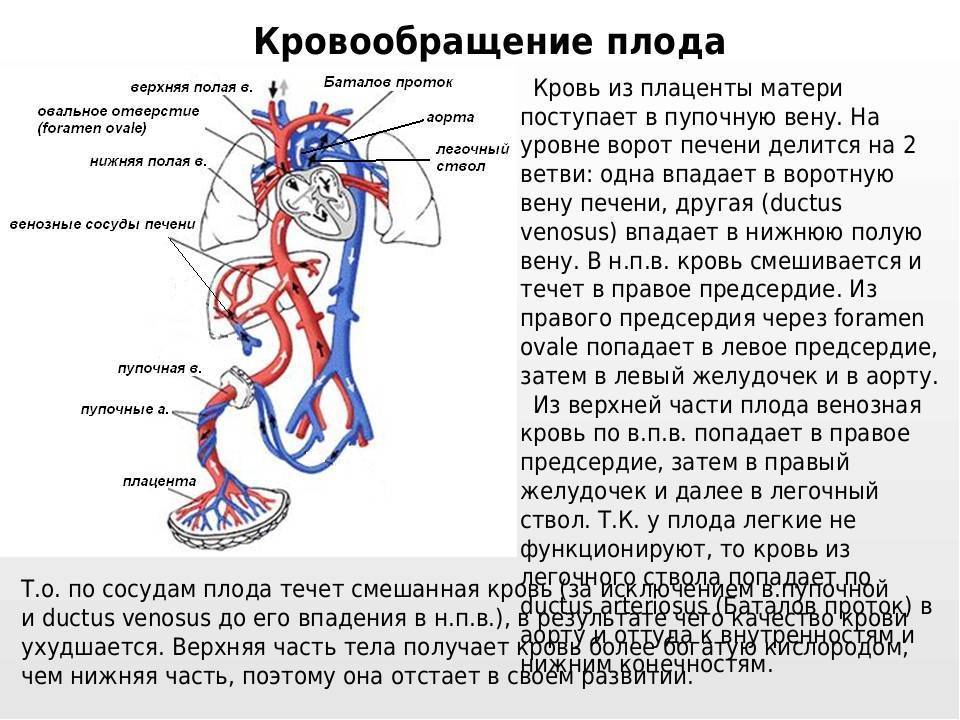
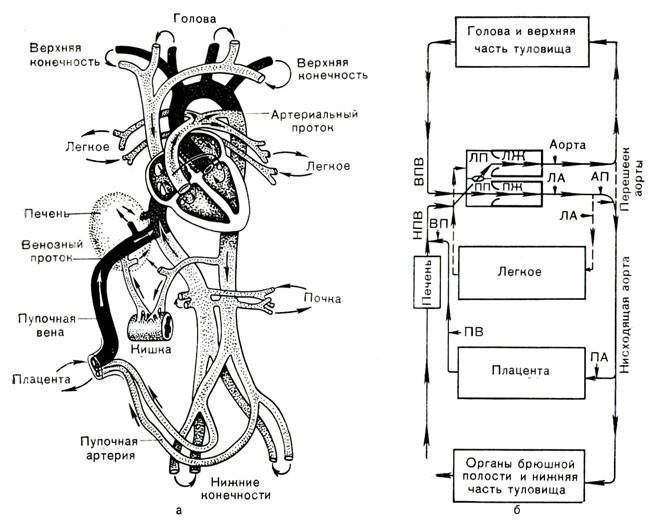
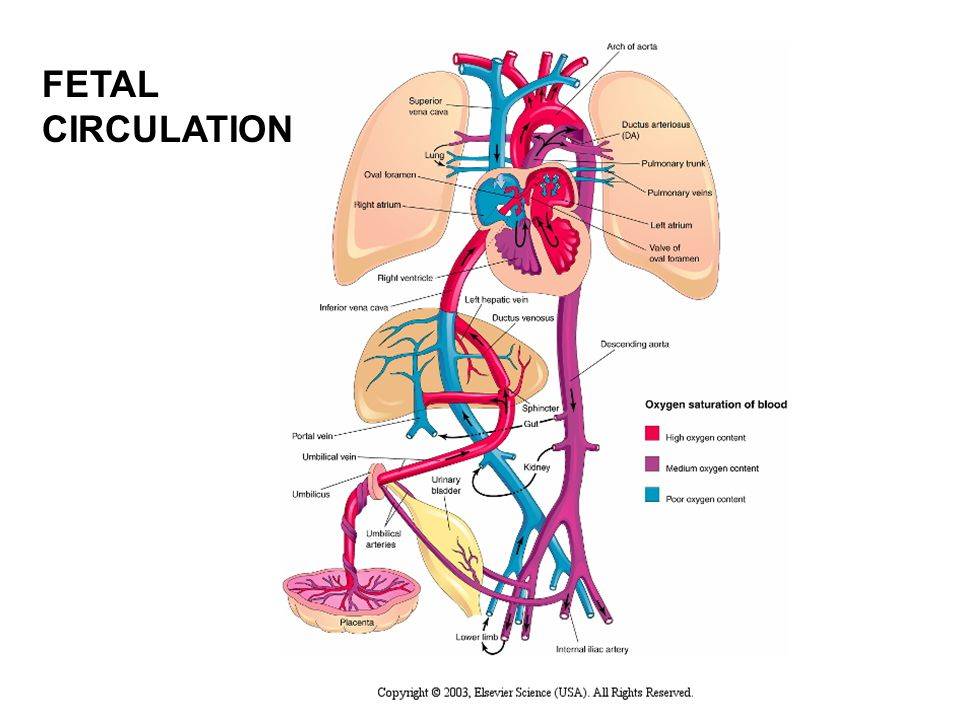
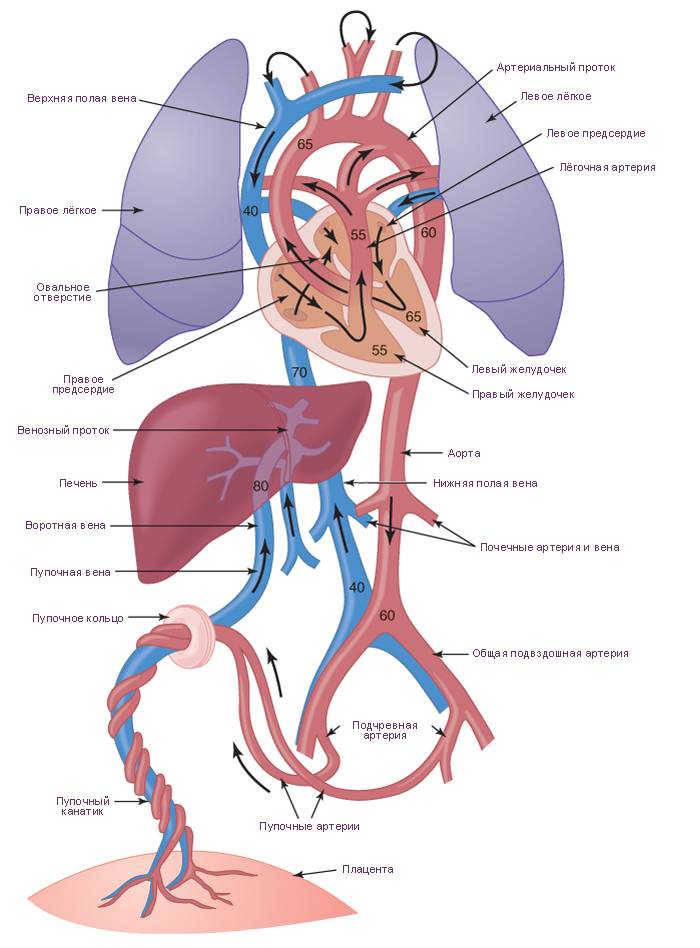
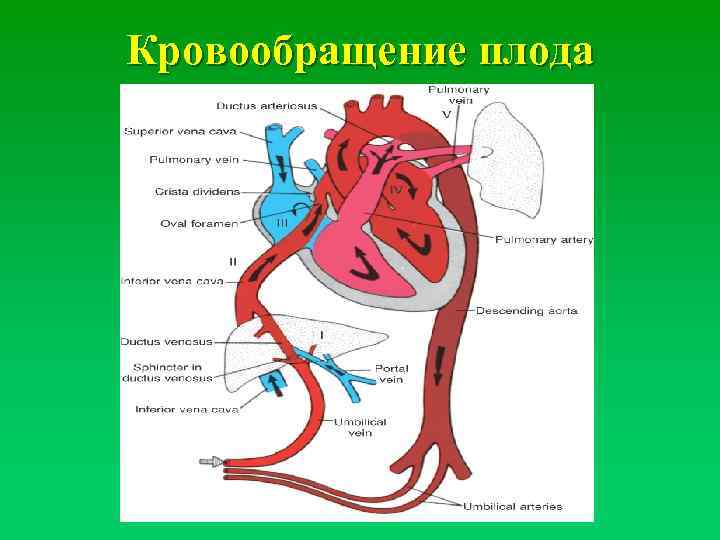
Кровообращение плода. Большая часть информации о кровообращении плода получена в экспериментах на телятах и обезьянах. Несмотря на существование определенных видовых различий, можно предположить, что развитие системы кровообращения у плода человека и ее изменения после рождения ребенка аналогичны таковым, выявляемым в эксперименте. Оксигенированная кровь поступает из плаценты в организм плода по пупочной вене со средней скоростью 175 мл/кг при давлении около 12 мм рт. ст. и Роа -около 30 мм рт. ст.
Примерно 50% от всей крови пупочной вены проходит через печень и через венозный проток попадает в нижнюю полую вену, в которой смешивается с остальной кровью, оттекающей от каудальной части тела. Далее через нижнюю полую вену кровь поступает в правое предсердие. Большая ее часть затем проходит через овальное окно в левое предсердие, далее — в левый желудочек и в аорту. Кровь, поступающая к коронарным и мозговым артериям п артериям верхних конечностей, отличается более высоким уровнем Ро2> нежели кровь, притекающая к остальным частям тела, кроме печени. Значительно менее оксигенированная кровь из верхней полой вены поступает через трехстворчатый клапан в правый желудочек, а из него — в ствол легочной артерии.
Тоном разной интенсивности представлено изменение насыщения крови кислородом. Стрелками указано направление движения крови. Большая часть крови пупочной вены попадает в венозный проток и проходит через печень. Эта относительно высокооксигенированная кровь через овальное отверстие поступает в левые стделы сердца, из них — в сосуды головы и верхней половины туловища. Из верхней полой вены кровь через правые отделы сердца поступает в легочную артерию и артериальный проток, а затем — в плаценту, органы и сосуды нижней половины туловища. Пунктирными линиями обозначен кровоток в легких. Поступление крови из восходящей аорты в ее перешеек также ограничено.
22 мм рт. ст., пройдя через легкие, поступает через артериальный проток в нисходящую аорту, откуда распределяется между каудальным концом и плацентой. Эффективный сердечный выброс плода, представляющий собой сумму левожелудочкового выброса и минутного объема крови, протекающего через артериальный проток, достигает 220 мл/. Около 65% этой крови возвращается к плаценте, а 35% оставшейся перфузирует органы и ткани новорожденного.
Поскольку желудочки новорожденного сокращаются синхронно, а не последовательно, распределение выталкиваемой ими крови определяется общим кровотоком и сопротивлением соответствующих сосудов, которое в свою очередь зависит от существования широкого артериального протока, уравнивающего давление в аорте и легочной артерии. Вследствие высокого сопротивления сосудов малого круга кровь из легочной артерии поступает не в легкие, а в артериальный проток и далее в нисходящую аорту. Механизмы, приводящие к спазму легочных артерпол, до настоящего времени изучены недостаточно. Как альвеолы, заполненные жидким содержимым, так и сжатые и извилистые сосуды микро циркуляторного русла нерасправленных легких плода представляют собой существенное препятствие для кровотока. Общепризнано, что сопротивление сосудов малого круга зависит в основном от Рс>2 крови, перфузирующей легкие. Если давление его в артериальной крови малого круга превышает 35 мм рт. ст., то сопротивление сосудов малого круга уменьшается и увеличивается легочный кровоток.

![Сердечно-сосудистая система (м. в. чичко) [1984 усов и.н. - здоровый ребенок: справочник педиатра]](https://vsedlydetok.ru/wp-content/uploads/c/4/b/c4b4545ed5068cafeb08ca2ff2f04f4d.jpeg)
![Сердечно-сосудистая система (м. в. чичко) [1984 усов и.н. - здоровый ребенок: справочник педиатра]](https://vsedlydetok.ru/wp-content/uploads/a/6/a/a6abf1b8cb58e523948114105d8a95ee.jpeg)
![Сердечно-сосудистая система (м. в. чичко) [1984 усов и.н. - здоровый ребенок: справочник педиатра]](https://vsedlydetok.ru/wp-content/uploads/3/4/2/342d8671c7cfb86cca6b739119ad2293.jpeg)