Энтеровирусная инфекция у детей: разновидности
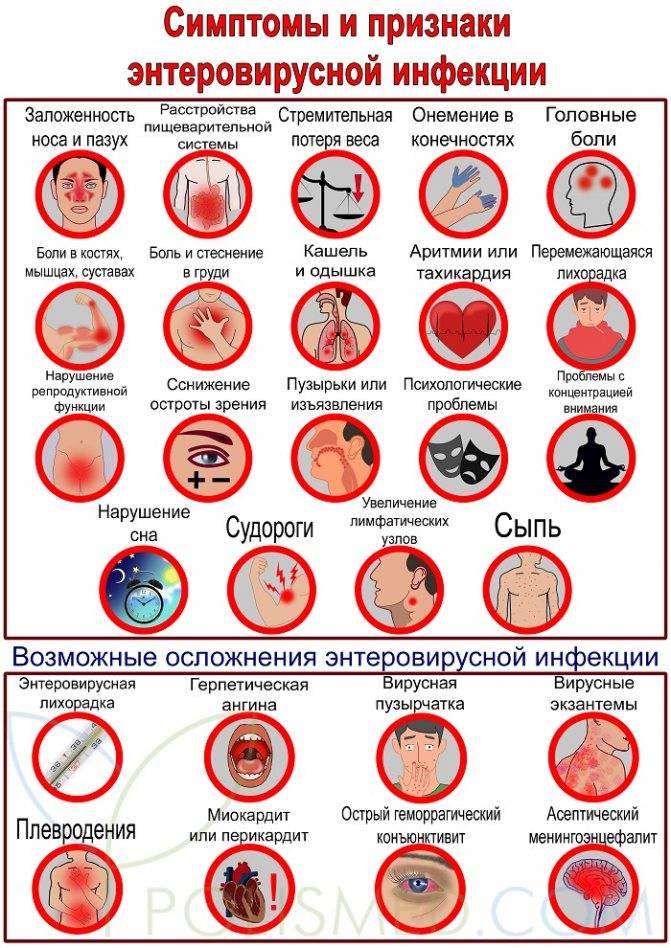
Помимо перечисленноых выше общих, у каждого из 65 видов энтеровирусов есть свои особенности клинических проявлений. Врач Комаровский и другие известные педиатры называют такие специфические разновидности инфекции:
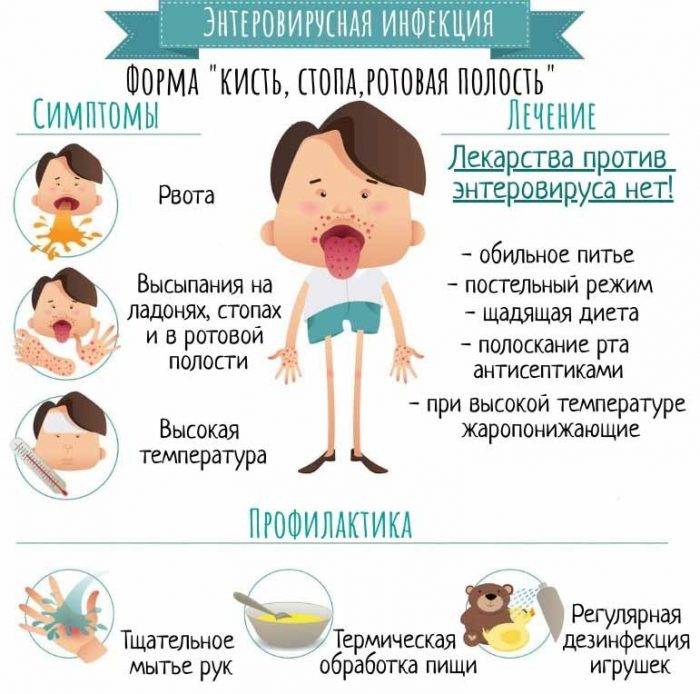
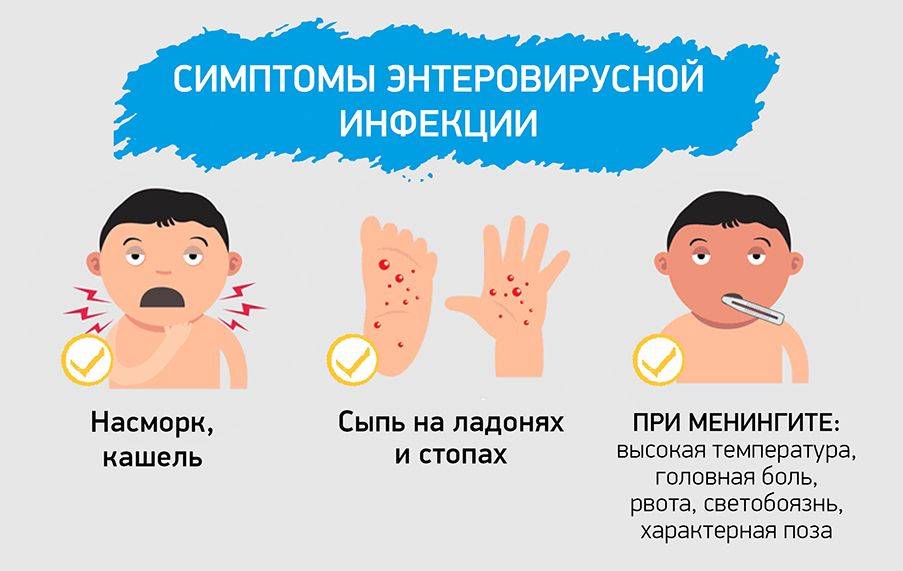
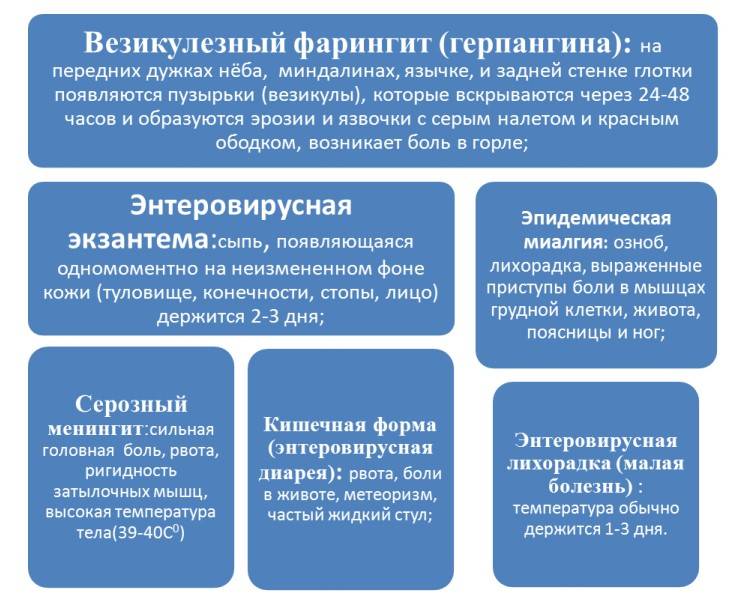
- кишечная форма встречается чаще у деток младшей возрастной группы. Проявляется диареей, насморком, вздутием, рвотой. Продолжительность заболевания до 14 дней;
- катаральная форма протекает, как острая инфекция верхних дыхательных путей, с лихорадкой, болью в горле, плохим аппетитом, у детей может возникать удушье (ложный круп). Продолжительность проявлений составляет от 3 до 7 дней;
- поражение оболочек сердца и клапанов сердца. Эта форма проявляется сердцебиением, нарушением сердечного ритма, снижением давления, болями в проекции сердца, общим недомоганием и снижением работоспособности;
- сыпь при энтеровирусной инфекции — ещё одно распространённое проявление заболевания. На коже появляются пятна, располагаясь на всех участках туловища, конечностей и лица. Сыпь исчезает через 3-5 суток;
- вирусное поражение слизистой глаз. Имеет внезапное начало и проявляется кровоизлияниями, слезоточивостью, болью в глазных яблоках и светобоязнью. Также могут беспокоить лихорадка, увеличение лимфоузлов, головная боль. Продолжительность проявления до 2 недель;
- воспаление мозговых оболочек или головного мозга. Самая тяжёлая форма заболевания; беспокоят температура, многократная рвота, головная боль, судороги и бред. Продолжительность болезни до 2 месяцев;
- поражение периферических нервов проявляется параличом нижних конечностей. Эти симптомы исчезают после лечения, спустя 4-6 недель;
- энцефаломиокардит — заболевание новорожденных, когда кишечные вирусы поражают сердечную мышцу и головной мозг ребёнка. Проявляется вялостью, отказом от груди, лихорадкой, одышкой, судорогами, выбуханием родничков;
- редко, но встречается эпидемическая миалгия (Болезнь Борнхольма). Эта форма проявляется интенсивной мышечной болью, высокой температурой тела и болями в спине, животе, конечностях и груди. Продолжительность проявлений — 7-10 суток.
У ребёнка после перенесенной инфекции появляется специфический иммунитет, то есть малыш не заболеет повторно при воздействии этого вида вируса, но может заразиться другим его кишечным «собратом».
Симптомы герпетического стоматита
В зависимости от симптомов выделяется легкая, среднетяжелая и тяжелая форма герпетического стоматита. У детей чаще всего наблюдаются легкие и среднетяжелые формы. Само заболевание делится на инкубационный период, продромальный период, разгар болезни, когда высыпания наиболее активны, период угасания и период клинического выздоровления.
Тяжёлая форма герпетического стоматита у детей
Латентный период заболевания длится у детей 2-14 дней. Затем наступает продромальный период, в который ребенок плохо спит, не ест, плачет, капризничает и становится беспокойным. Все это сопровождается рвотой, тошнотой, обильным слюнотечением, а также увеличением и болезненностью шейных и подчелюстных лимфоузлов.
Следующая стадия заболевания обычно сопровождается резким повышением температуры и ухудшением общего состояния. Часто к болезни присоединяются кашель, насморк, острый гингивит, а иногда и конъюнктивит. Десны у ребенка отекают, краснеют и кровоточат. На слизистой оболочке полости рта возникают сгруппированные или одиночные тонкостенные пузырьки диаметром около 2-3 миллиметров. Пузырьки очень легко вскрываются, и на их месте образуются болезненные афты и эрозии. Высыпания обычно локализуются на деснах, мягком и твердом небе, губах, слизистой щек и на спинке языка.
Образуются эти высыпания обычно два-четыре дня, и этот процесс сопровождается болевыми ощущениями. Одновременно во рту могут находиться как новые, так и уже заживающие высыпания. Эрозии и афты, оставшиеся от пузырьков, постепенно затягиваются, не оставляя рубцов. Часто герпетический стоматит у детей протекает волнообразно – после высыпания и лихорадки наступает короткий стабильный период, а потом температура снова подскакивает, и высыпания появляются снова. Если иммунитет ребенка ослаблен, то из-за вторичной инфекции возможно возникновения гнойничковых поражений слизистой и кожи. Острая стадия стоматита длится от недели до двух недель.
Если заболевание возникает в первые несколько месяцев жизни ребенка, то оно очень опасно, так как может вызвать септическое состояние и поражения серозных оболочек мозга и внутренних органов.
Диагностика вирусного миокардита
Для того чтобы правильно поставить диагноз, необходимо узнать все подробности начала болезни, а также найти связь с предшествующей вирусной патологией.
Диагностика вирусного миокардита при подозрении на вирус Коксаки заключается в наличии типичной клиники гастроэнтерита перед появлением кардиальных симптомов, а также подтверждение лабораторными методами диагностики.
Они заключаются в исследовании парных сывороток, где необходимо выявить в крови четырехкратное увеличение титра антител, обнаружении вируса или его антигена в испражнениях благодаря электронной микроскопии, а также в других биологических жидкостях.
Кроме того широко используется иммуноэлектроосмофорез, обнаружение в крови РНК Коксаки и в миокарде с помощью биопсии и метода ПЦР.
При ЭКГ исследовании выявляется патологический Q, изменения ST и T на кардиограмме. Довольно часто наблюдаются желудочковые экстрасистолы и нарушения АВ проводимости. Также стоит выделить появление стойких диффузных изменений в работе левого желудочка.
Диагностика вирусного миокардита при гриппе основывается на ЭКГ исследовании, когда на кардиограмме кроме периодических изменений Т и SТ, обнаруживается учащение пульса, нарушения ритма и проводимости с появлением АВ блокад.
Кардиограмма при миокардите с возбудителем полиомиелита характеризуется неспецифическими изменениями – увеличением PR, QT, появлением экстрасистол, тахикардии вплоть до фибрилляции предсердий.
Помимо инструментальных методов диагностики применяется клинический анализ крови с целью выявления воспалительного процесса в организме и сердечной мышце в частности. Общие показатели, такие как ускоренное СОЭ, повышение уровня лейкоцитов и нейтрофилов, указывают на наличие воспалительного очага в организме. О поражении миокарда свидетельствует повышение саркоплазматических энзимов – ЛДГ и КФК.
Патогенез острого вирусного гастроэнтерита
Движение жидкости между кишечником и кровью определяется активным переносом энтероцитами электролитов (Na+, Cl-, HCO3 – и K+) и питательных веществ (глюкозы). Жидкость в просвете кишечника абсорбируется за счет активного транспорта Na +, Cl – и HCO3 -. Секреция жидкости в просвет кишечника регулируется секрецией Cl -. Ионы Na +, K + и Ca ++ также участвуют в этом механизме.
Основной симптом острого вирусного гастроэнтерита (ОВГ) – диарея, вызванная вирусной деструкцией энтероцитов. Диарея нарушает механизмы абсорбции и секреции воды и электролитов, а также функцию расщепления и абсорбции питательных веществ.
Диарея при остром вирусном гастроэнтерите
Наиболее частая причина вирусного гастроэнтерита — ротавирус — проникает в кишечник и выделяет энтеротоксин, неконструктивный гликопротеин-4, который инициирует Ca++ -зависимую трансэпителиальную секрецию Cl – клетками кишечных криптов, уменьшая всасывание Na + и вызывая секреторный (электролитозависимый) транспорт. Этот тип диареи характеризуется тем, что диарея не зависит от питания, поскольку механизм диареи не зависит от осмотически активных питательных веществ. По этой причине голодание пациента не имеет значительного клинического значения для уменьшения диареи.
Возбудители и пути передачи заболевания
Возбудителями герпетической ангины выступают вирусы Коксаки А и В типов, а также некоторые эховирусы (ЕСНО). Проникают возбудители сквозь слизистые кишечника или рта, затем вирус попадает в кровеносную систему и разносится током крови по всему организму. Характерная вирусемия возникает на 2-8 сутки после заражения.
При репликации вируса в слизистой оболочке полости рта развиваются вакуоли, превращающиеся в клеточный отек и приводящие к отмиранию клеток. При отмирании или некрозе на месте бывших клеток возникает скопление жидкости, поступающей из крови, что приводит к возникновению везикул. Когда везикулы вскрываются, их содержимое попадает в желудочно-кишечный тракт, при этом вирусные элементы гибнут либо по пути туда, либо уже в самом желудке.
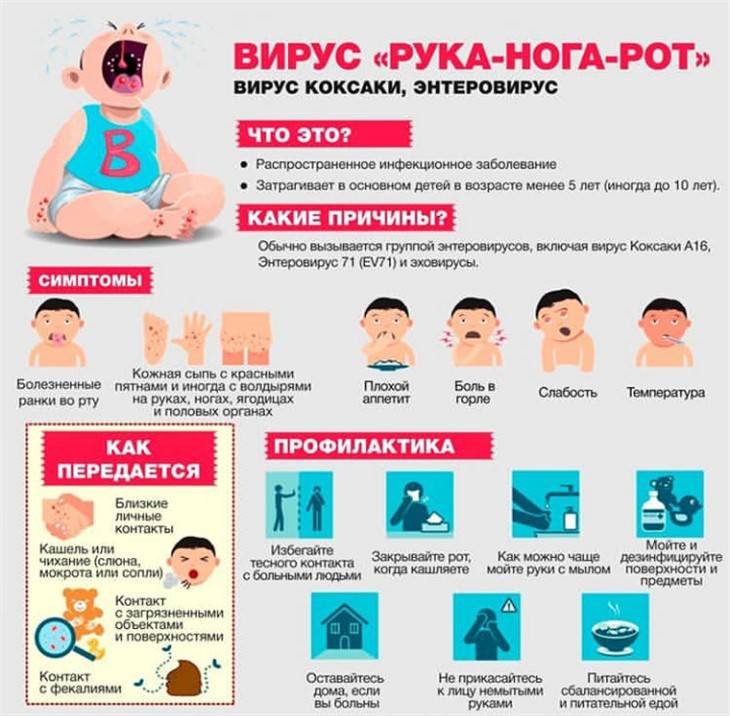
Передаваться высококонтагиозные (заразные) возбудители энтеровирусного везикулярного стоматита (герпангины) могут такими путями, как:
- контактный путь – через носовую слизь человека либо слюну;
- воздушно-капельный путь – самый распространенный, прогрессирующий в детских коллективах;
- фекально-оральный путь – через еду, немытые руки, предметы быта.
Также существует гипотеза о распространении вируса Коксаки через водные источники в процессе купания в них.
Распространять подобный вирус могут заболевшие, находящиеся в активной фазе заболевания либо на стадии реконвалесценции. При выздоровлении пациент должен соблюдать карантин еще минимум 14 дней после полного завершения всех признаков заболевания.
Пиком роста заболеваемости герпетической ангиной ежегодно является период с июня по сентябрь. Данный период отличен от других сезонов заболевания различных инфекционных болезней по причине благоприятной температуры выживания клеток вируса в окружающей среде.
Обычно энтеровирусные клетки Коксаки и ЕСНО обладают свойствами выбирать для себя наиболее благоприятные места – на слизистых оболочках, в нервной ткани, мышечных волокнах степень тропизма у данных возбудителей максимально высокая.
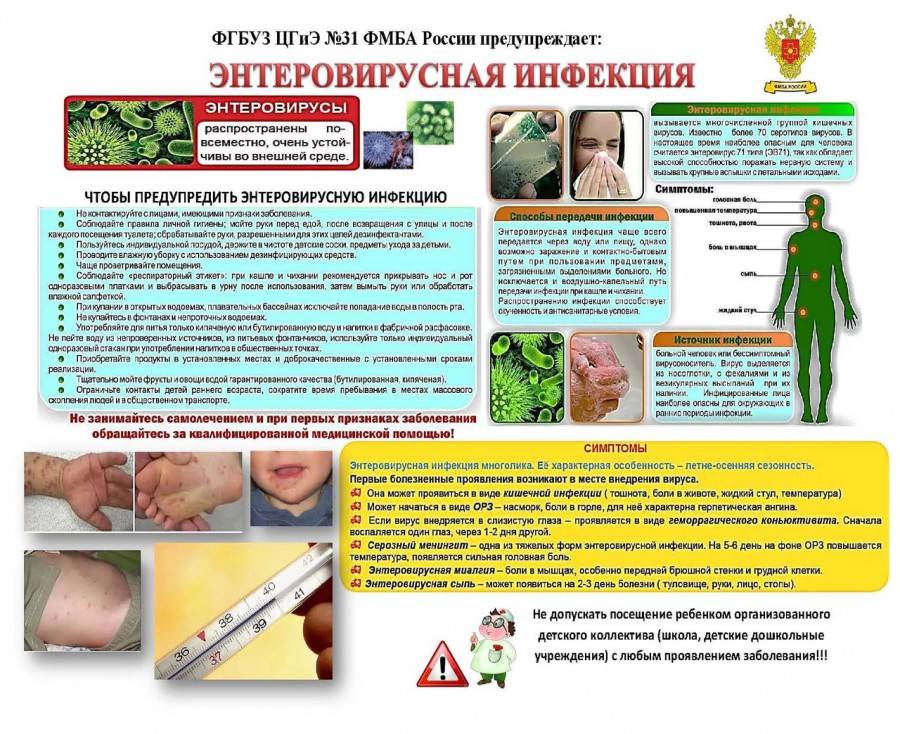
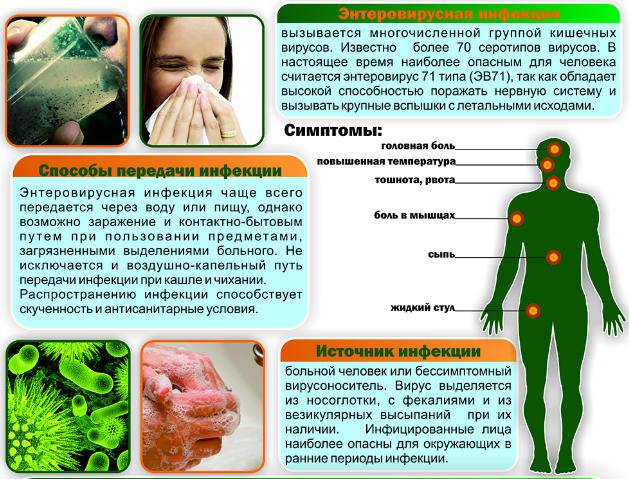
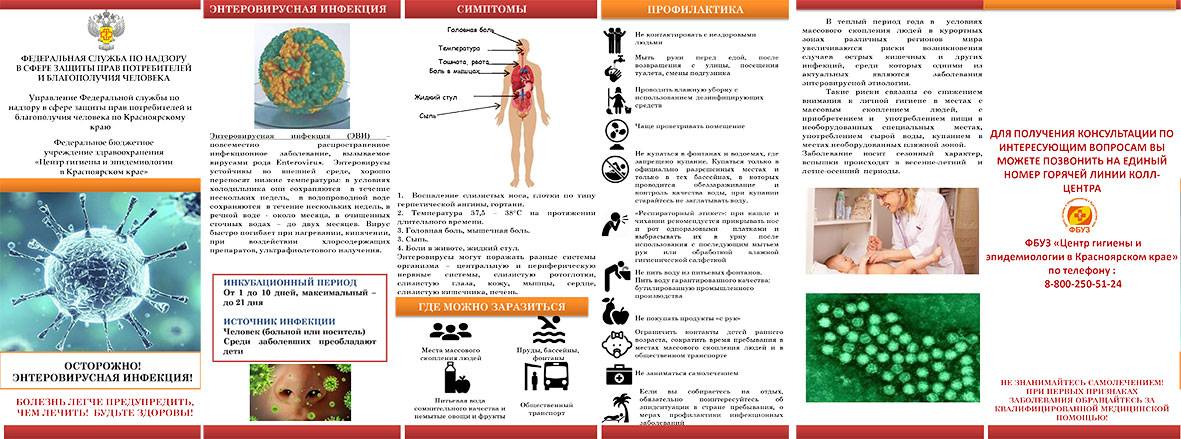
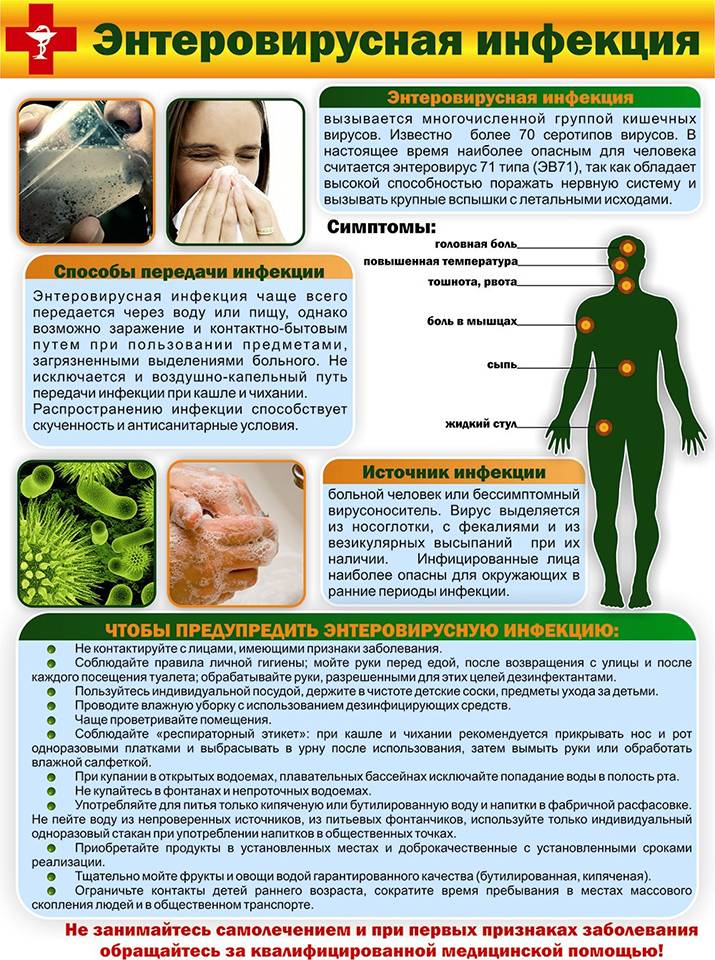
Какие способы передачи энтеровирусной инфекции известны науке?
Контактный и воздушный — основные пути передачи энтеровирусов:
- воздушный способ — при кашле и чихании вирусы разлетаются по воздуху, попадая на предметы обихода, кожу, слизистые находящихся рядом людей;
- контактный — при близком общении с больным человекам, использовании общих предметов гигиены, игрушек, столовых приборов;
- существует и пищевой путь заражения через плохо помытые овощи и фрукты, а также водный путь — при питье загрязненной вирусами воды;
- энтеровирусы могут передаваться плоду от больной матери во время родов или поникать через плаценту.
Инкубационный период энтеровирусной инфекции продолжается от нескольких суток до 10 дней. Нередко ребёнок может быть носителем вируса, то есть внешне болезнь ничем не проявляется, а ребёнок выделяет вирусы с калом. Не соблюдая правила гигиены, он может распространять вирусы.
Уход за инфицированным: что нужно, чтобы вылечиться
Лучшие материалы месяца
- Коронавирусы: SARS-CoV-2 (COVID-19)
- Антибиотики для профилактики и лечения COVID-19: на сколько эффективны
- Самые распространенные «офисные» болезни
- Убивает ли водка коронавирус
- Как остаться живым на наших дорогах?
Лечение энтеровирусной инфекции требует сочетания трёх факторов – обильного питья, строгой диеты и постельного режима. Собственно, с этих трёх принципов начинается оказание первой помощи больному ещё до того, как он впервые попадёт к доктору. В течение суток рекомендуется выпивать не менее 2 литров глюкозо-солевых растворов, для детей – младше 2 лет – по 50-100 мл после каждого стула; детям от 2 до 10 лет – по 100-200 мл после каждого стула; детям старше 10 лет – столько жидкости, сколько они желают выпить. Грудных малышей желательно часто кормить грудью – грудное молоко для них одновременно и питьё, и еда, придающая силы бороться с болезнью, и набор необходимых иммунных компонентов.
Требования по диетическому питанию одинаковы для детей и взрослых – запрещена любая тяжёлая для переваривания пища, еда, которая способствует газообразованию в кишечнике, а также любые продукты, провоцирующие усиление аппетита. Из рациона исключают хлеб, сдобу, кондитерские изделия, жирное мясо и рыбу, молочную и кисломолочную продукцию, свежие овощи, фрукты, ягоды, грибы, кофе, крепкий чай, консервы, маринованные, копчёные, острые, солёные закуски, жареные и острые блюда, яйца. Вся пища должна быть легкоусвояемой и перетёртой, полужидкой. Овощи и фрукты употреблять нужно, но только печёные или тушеные на воде. При этом подразумевается дробное питание, по 5-6 раз в день маленькими порциями.
Для тех, у кого кишечные симптомы в первые дни проявляются особенно остро, допустимо соблюдать диету, направленную на нормализацию работы ЖКТ и обеспечение необходимого поступления в организм питательных веществ при нарушенном пищеварении. Поэтому из рациона исключаются продукты, провоцирующие гнилостные и бродильные процессы, усиливающие перистальтику (сокращения стенок) кишок и способствующие повышенному выделению желудочного сока.
Постельный режим – с этим, пожалуй, всё понятно. Никаких физических нагрузок, прогулок, поездок в первые дни болезни допускать нельзя. Организму необходимо максимально аккумулировать силы для борьбы с вирусом. Детям нельзя посещать детский сад или школу, взрослым – работу, учёбу, любые мероприятия.
Симптомы вирусного миокардита
Клинические симптомы вирусного миокардита, причиной возникновения которого стал вирус Коксаки В, характеризуются подъемом температуры тела, признаками воспаления слизистой желудка и кишечника, например, умеренный болевой синдром в эпигастральной области, тошнота, рвота, дисфункция кишечника в виде диареи.
При присоединении симптомов миокардита наблюдаются перебои в работе сердца, боль и ощущение нехватки воздуха. Однако в большинстве случаев присоединяется плевродиния (болевой синдром при движении грудной клетки, возникающего в результате поражения листков плевры).
По мере прогрессирования патологии возможно увеличение размеров селезенки, лимфоаденопатии и орхита. В возрасте до 20-ти лет наблюдается острое начало и присоединение плеврита или перикардита, но, что характерно болезнь заканчивается быстро и полным выздоровлением. В возрасте больше 40 лет патология имеет более постепенное начало с преобладанием кардиальной симптоматики (боль, одышка, сердцебиение), что иногда принимается за стенокардию вследствие ИБС.
Симптомы вирусного миокардита также могут иметь признаки дисфункции верхних дыхательных путей, сердечной недостаточности, болевые ощущения в мышцах, суставах и грудной клетки.
Если причиной развития миокардита стал вирус гриппа, что обычно происходит в период эпидемии, то признаки миокардита развиваются уже через неделю-две после инфицирования. Вирус гриппа А поражает миокард в 9,7% всех случаев, а гриппа В – 6,6%.
Симптомы в данном случае представлены тахикардией, нарушением ритма работы сердца, болью, одышкой и признаками сердечной недостаточности. В большинстве случаев поражается перикард.
Миокардит может развиваться в результате инфицирования вирусом полиомиелита. Вследствие того, что патология является тяжелым заболеванием, то миокардит может регистрироваться уже после смерти. Поражение миокарда очаговое с клиническими признаками сердечной, сосудистой и дыхательной недостаточности, которые наблюдаются на фоне бульбарного паралича.
Помимо этого существует вероятность возникновения миокардита при наличии вирусного гепатита. В таком случае симптомы поражения сердечной мышцы отмечаются на протяжении от недели до 3-х недель.
Все что нужно знать про коронавирус у детей
Еще весной в самом начале карантина у многих было ощущение, что пандемия коронавируса не будет длиться вечно. Сегодня все больше становится понятно, что жить с этим вирусом нам придется довольно долго. На данный момент в мире зафиксировано более 45 миллионов случаев заражения, в России эта цифра перевалила за 1,6 миллион человек. Ежедневно в стране фиксируют более 18 тыс. новых пациентов. Конечно, подобные цифры заставляют родителей тревожиться еще больше. Предлагаем в связи с этим более детально познакомиться с тем, как протекает коронавирус у детей разного возраста, какие профилактические меры следует предпринять, чтобы защитить свое чадо по максимуму.
Первые признаки коронавируса у детей: что и как проявляется?
- ощущение легкой заложенности носа, появление насморка;
- чувство заложенности в ушах и признаки отита;
- першение в горле, появление болей в области расположения гланд;
- головные боли;
- чувство сильной слабости, вялость, ощущение болей в мышцах и суставах;
- кашель и трудности с дыханием.
Симптомы коронавируса у детей
- в 90% случаев наблюдается повышение температуры тела;
- в 80% ситуаций – появляется першение в горле, реже – кашель с небольшим количеством мокроты (или сухой);
- в 55% – может проявиться отдышка;
- усложненное дыхание и чувство сдавленности в грудной клетке наблюдается менее, чем в 20% случаев.
- диарея – до 3% случаев;
- тошнота и рвота – менее 2%;
- головные боли – в 8% случаев.
О чем говорит статистика?
- Москва – 34 тыс. детей.
- Московская область – до 7 тыс.
- Санкт-Петербург – до 5 тыс.
- Нижегородская область – 3 300 детей;
- Свердловская область – до 3000.
- Ростовская область – до 2500.
- Ханты-Мансийский АО – 2 300.
- Красноярский край – 2 200.
- Воронежская область – чуть более 2000.
- Иркутская область – 2000.
Что делать при проявлении у ребенка симптомов?
- Детей в возрасте до 3 лет с подозрением на Covid-19 обязаны госпитализировать вместе с мамой или папой. Одного ребенка положат в больницу только в случае тяжелого протекания инфекции. Помните, что именно маленькие детки (особенно в возрасте до года) могут переносить заболевание в тяжелой форме чаще, чем те, кто постарше.
- Несовершеннолетнего также могут госпитализировать при подтвержденном диагнозе, если ребенок проживает с членами семьи, входящими в группу риска, и у самой семьи отсутствует возможность изолироваться.
- Госпитализации также подлежат дети, у которых температура поднимается выше отметки в 39 градусов более пяти суток подряд.
- По скорой отправить в больницу несовершеннолетнего обязаны, если у него наблюдаются такие симптомы (любой из них): судороги, тахикардия, геморрагическая сыпь и пр.
Что делать с детьми при проявлении симптомов у родителей?
- по возможности ограничить контакты с ребенком (даже при проживании в одной квартире – отселить малыша в отдельную комнату или на время передать родственникам, но не лицам преклонного возраста);
- сообщить лечащему врачу, что в списке контактных лиц есть дети;
- дать информацию в детский сад, школу или другое образовательное учреждение о необходимости самоизоляции;
- наблюдать за состоянием здоровья ребенка.
Чем лечат детей при коронавирусе?
- регулярно следить за температурой тела своего чада, чтобы не пропустить момент, когда следует давать жаропонижающие препараты;
- в течение дня давать малышу как можно больше жидкости в виде чистой воды, травяных чаев, компотов;
- не заставлять есть, ели сын или дочка отказываются от завтрака, обеда или ужина;
- почаще проветривать комнату, в которой находится ребенок;
- не медлить с обращением за профессиональной медицинской помощью, если у малыша появилась отдышка.
Методы лечения
Методы лечения основаны на принципах доказательной медицины и рекомендованы Союзом педиатров России.
Антивирусные препараты.
Ингибиторы нейраминидазы: Осельтамивир (Тамифлю, Номидес, Инфлюцеин), и Занамивир (Реленза).
Рекомендованы только при гриппе А и В и в первые 24-48 часов болезни, на другие вирусы эти лекарства не действуют. Прочие антивирусные препараты имеют крайне ограниченную доказательную базу и не рекомендуются для лечения ОРВИ у детей.Жаропонижающее.
Для детей рекомендуются только два препарата: Парацетамол до 60 мг/кг/сут или Ибупрофен до 30 мг/кг/сут в виде сиропа, суспензии или суппозиториев.
У детей старше 3 месяцев без хронической патологии применение жаропонижающих оправдано при температуре выше 39-39,5°С.
Детям младше 3 месяцев, пациентам с хронической патологией или в случае выраженного дискомфорта от высокой температуры, препараты можно начинать давать при температуре 38-38,5°С.
Повторную дозу жаропонижающего средства вводят только после нового повышения температуры.
Чередование этих антипиретиков или применение комбинированных препаратов не имеет существенных преимуществ перед монотерапией одним из этих лекарственных средств.Элиминационная терапия и туалет носа.
Введение в нос физиологического раствора 2-3 раза в день обеспечивает удаление слизи и восстановление работы мерцательного эпителия. Можно использовать как обычный физраствор, так и готовые препараты, например, Аква Марис, Аквалор, Аква-Риносоль, Линаква, Физиомер и др.Очищение носа при ОРВИ – наиболее эффективный метод купирования кашля, так как при назофарингите кашель чаще всего обусловлен раздражением гортани стекающей носовой слизью.Деконгестанты.Сосудосуживающие препараты применяют коротким курсом, не более 5 дней, чтобы не вызвать привыкания. Деконгестанты не укорачивают длительность насморка, но могут облегчить симптомы заложенности носа, а также восстановить функцию слуховой трубы.
У детей 0-6 лет применяют фенилэфрин 0,125%, оксиметазолин 0,01-0,025%, ксилометазолин 0,05% (с 2 лет), у старших – более концентрированные растворы.Гидратация.Обильное теплое питье способствуют разжижению секретов и облегчает их отхождение.
Леденцы или пастилки с антисептиками
Детям старше 6 лет можно использовать леденцы или пастилки, содержащие антисептики. Это поможет в устранении кашля при фарингите, который связан с «першением в горле» из-за воспаления слизистой оболочки глотки или ее пересыханием при дыхании ртом.
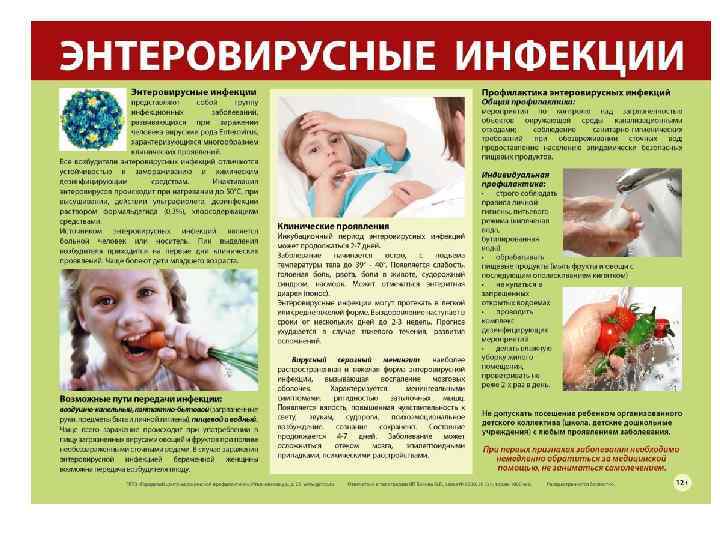
Диагностика энтеровирусной инфекции
В большинстве случаев, диагноз ставится на основании характерных симптомов, вызванных вирусом, истории болезни и физикального обследования. Специфические исследования необходимы для того чтобы определить возбудителя инфекции, так как это будет сильно влиять на подход к лечению (если возбудитель заболевания вирус, то не потребуется антибиотикотерапия), а также в случае развития осложнений.Лабораторные исследования:Серология – серологическое исследование крови может выявить увеличение количества антител выработанных организмом для борьбы с энтеровирусом в острые и реконвалесцентные (период выздоровления) периоды болезни. Это диагностическое исследование может определить только вирус Коксаки B 1-6 и Эховирусы 6, 7, 9, 11, и 30. Другие известные энтеровирусы не могут быть идентифицированы при помощи этого теста. Отрицательное серологическое исследование не обязательно может означать отсутствие энтеровирусов.Полимеразная цепная реакция (ПЦР) – Этот тест высокочувствителен и специфичен для обнаружения энтеровирусных РНК в образцах спинномозговой жидкости, с чувствительностью 100% и специфичностью 97% определяется возбудитель заболевания. ПЦР дает быстрые результаты. ПЦР тестирование крови может определить вирус только у 30% пациентов с синдромом хронической усталости (миалгическим энцефаломиелитом).Сердечные энзимы и тропонин I – анализ крови который направлен на определение уровня специфических сердечных энзимов и тропонина 1, которые указывают при высоком своем содержании в крови на повреждения мышц сердца. Содержание тропонина I в сыворотке в норме 0—0,5 нг/мл. Проводится приАнализ спинномозговой жидкости – проводится при появлении симптомов поражения головного и спинного мозга и их оболочек. При помощи пункции у пациента делается забор небольшого количества жидкости из спиномозгового канала в стерильных условиях. У пациентов с асептическим менингитом показывает умеренное повышение уровня содержания лейкоцитов. Уровень глюкозы в норме или слегка понижен, в то время как уровень белка в норме или несколько повышен.Полимеразная цепная реакция с обратной транскриптазой (ОТ-ПЦР) – Этот тест предназначен для обнаружения общих генетических участков РНК у большинства энтеровирусов. Результаты могут быть доступны в течение 24 часов, что делает обнаружение более чувствительным (95%), более специфичным (97%) и эффективным. Этот тест одобрен для диагностики энтеровирусного менингита. Наилучшие результаты получают при использовании спиномозговой жидкости для исследования. При использовании других жидкостей организма, таких как кал, мокрота и слизь из дыхательных путей и крови, данный метод показывает не столь хорошие результаты.Инструментальные исследования Рентгенография грудной клетки – У пациентов с миоперикардитом, рентгенография грудной клетки может выявить кардиомегалию (увеличение сердца в объеме) после перикардита или сердечного расширения. При плевродинии результаты рентгенограммы грудной клетки в норме. Электроэнцефалография – Этот тест может быть использован для оценки степени и тяжести заболевания у больных энцефалитом. Эхокардиография – назначается пациентам с подозрением на миокардит, исследование может показать нарушения движения стенок камер сердца. В тяжелых случаях данный метод может выявить острое расширение желудочка и снижение фракции выброса. Офтальмологический осмотр при помощи щелевой лампы – У больных острым геморрагическим конъюнктивитом, эрозии роговицы могут быть выявлены с помощью флуоресцентного пятна. Энтеровирус 70 и вирус Коксаки A24 может быть выделен из мазков конъюнктивы в течение первых 3 дней после заражения.
Рибавирин
Оценить эффективность и безопасность рибавирина достаточно сложно. С одной стороны, это средство угнетает размножение подавляющего большинства вирусов, с другой — механизм действия рибавирина до конца не изучен. В конце января Минздрав рекомендовал использовать это противовирусное средство для лечения коронавируса. Детям его назначают при респираторно-синцитиальной инфекции (редкая разновидность ОРВИ), которая вызывает тяжелое поражение легких. Препарат применяют при тяжелом гриппе, у детей с иммунодефицитом — при кори, а в сочетании с интерфероном рибавирином лечат вирусный гепатит С.
Однако академик РАН Александр Чучалин раскритиковал рекомендации Минздрава. При назначении препарата взрослым необходимо учитывать его тератогенность (угрозу нарушения эмбрионального развития), поэтому рибавирин категорически противопоказан при беременности. Несмотря на то что средство угнетает размножение многих вирусов, оно очень токсично и вызывает множество побочных эффектов.
В конце марта Минздрав исключил рибавирин из списка рекомендованных лекарств для лечения COVID-19.
Ремдесивир
Ремдесивир применяют для лечения лихорадки Эбола. Канадские ученые из Университета Альберты выяснили, что препарат блокирует размножение коронавируса. Исследования доказали эффективность противовирусного средства при лечении респираторного синдрома MERS и атипичной пневмонии SARS-CoV, структура РНК которых аналогична коронавирусу. Вирусологи получили идентичные результаты в случае с SARS-CoV-2, вызывающим COVID-19, и пришли к выводу, что ремдесивир можно использовать для лечения. New England Journal of Medicine также опубликовал результаты исследования, в ходе которого применение препарата улучшило состояние 68% пациентов. Премьер-министр Японии Синдзо Абэ 28 апреля заявил в парламенте, что планирует разрешить использование ремдесевира для лечения COVID-19. В США препарат прошел успешные испытания, и 2 мая Управление по санитарному надзору экстренно выдало разрешение на его применение.
Иммунопрофилактика
В Европе существуют специализированные ротавирусные вакцины. Некоторые страны уже включили их в Национальный календарь профилактических прививок для детей. Прививки впервые делают 2-х месячным детям. 2 или 3 дозы пероральной вакцины вводятся с регулярными интервалами до 6 месяцев.
Существует два типа вакцин, которые состоят из наиболее распространенных серотипов ротавирусов и их комбинаций. В Европейских странах часто применяются:
- RotaTeq (РотаТек). Живая аттенуированная пентавалентная (серотипы G1, G2, G3, G4 и P1) пероральная вакцина, вводимая 3 раза;
- Ротарикс. Живая аттенуированная моновалентная (G1P) оральная вакцина, вводимая в 2 дозах..