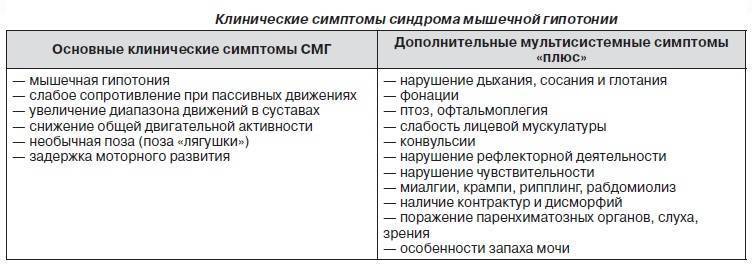
Что провоцирует / Причины Гипотонии у детей:
Гипотония у детей возникает как наследственная патология, а также в результате экзо- и эндогенных факторов. Чаще всего пониженное давление «передается» со стороны матери. У астеников гипотония – типичное явление. Склонны к пониженному давлению те дети, у матерей которых беременность протекала неблагоприятно, а также если у матери было низкое давление, пока она вынашивала ребенка.
Гипотония проявляется у детей, когда они достигают подросткового возраста. Причинами пониженного давления у детей бывают психоэмоциональное напряжение, связанное со смертью или тяжелыми болезнями близких, проживанием в неполных семьях и прочими факторами. Среди причин также выделяют такие:
- неблагоприятные социальные условия
- очаги хронической инфекции
- гиподинамия
- умственное переутомление
Ведущим в возникновении гипотонических состояний являются нейроциркуляторные нарушения. Влияет на развитие гипотонии недостаточная функция эндокринных желез: щитовидной железы, надпочечников, гипофиза.
Профилактика патологии венозного кровотока головного мозга.
Лечение кровообращения в головном мозге во многом зависит и от больного, от его понимания опасности и готовности менять свои привычки.
При недостаточности венозного оттока категорически противопоказано курение, алкоголь, жирная пища, тяжелые физические нагрузки без хорошего восстановления. Все это провоцирует нарушения венозного оттока от головного мозга у любого человека, даже если признаки пока не дают о себе знать.
Тем, кому знакомы головные боли, требуется соблюдать особую осторожность, чтобы вновь не спровоцировать нарушение венозного оттока крови от мозга. Оздоровительная гимнастика, йога, плавание, массаж, дыхательные техники отлично помогают поддерживать в норме состояние сосудов и в нормализации кровяного оттока
Оздоровительная гимнастика, йога, плавание, массаж, дыхательные техники отлично помогают поддерживать в норме состояние сосудов и в нормализации кровяного оттока.
Стоит сделать хорошей привычкой регулярное посещение остеопата – наряду со стоматологом или другими важными врачами. Удобнее и выгоднее не доводить до многоэтапного лечения, когда шансов на выздоровление не даст ни один врач, остается лишь поддерживающая венозная терапия.</p
В идеале профилактическое посещение клиники остеопатии желательно практиковать с раннего младенчества!
Диета при диатезе у детей
Питание детей при диатезе должно подбираться в индивидуальном порядке: нельзя просто исключить из рациона малыша все потенциально опасные продукты и ждать выздоровления. Питание ребенка должно быть сбалансированным, поэтому доверить составление меню можно только опытному педиатру, аллергологу или диетологу. Те продукты, которые попали в список нежелательных, должны компенсироваться их разрешенными аналогами. Если же подобрать соответствующую замену не получается, врач назначает необходимые витамины перорально.
Обычно медики рекомендуют исключить из рациона морепродукты, фрукты, ягоды и овощи красного, желтого и оранжевого цветов, экзотические плоды, сладкую выпечку, конфеты, сгущенку, шоколад, кофе, какао, пшеницу и блюда, приготовленные на основе глютена, орехи, мед, грибы, полуфабрикаты, искусственные приправы. Также из рациона питания при диатезе исключают копчености, чипсы, газированные напитки с ароматизаторами и красителями, кисели (последние желательно исключить из употребления из-за высокого содержания в них крахмала и сахара).
Что же можно кушать при диатезе ребенку? Из наименее опасных продуктов обычно рекомендуют:
- Каши, сваренные на воде без добавления сахара и фруктов (рисовая, гречневая, кукурузная, пшенная). От манки и пшеничной каши лучше временно воздержаться.
- Кисломолочные продукты при отсутствии аллергии на белок коровьего молока.
- Зеленые и белые овощи и фрукты (кабачки, патиссоны, брюссельская, пекинская, белокачанная, цветная, савойская капуста, брокколи, яблоки, огурцы).
- Мясо ( индюшатина, крольчатина, нежирная свинина, разрешена говядина, при отсутствии аллергии на белок коровьего молока).
Что касается метода приготовления диетических блюд, то предпочтительнее варить, готовить на пару или запекать их, а от жареной пищи отказаться. Ребенка ни в коем случае нельзя перекармливать: питание должно быть дробным, кормите малыша небольшими порциями.
К сожалению, многие дети не понимают причины ограничений, и так и норовят съесть запрещенный продукт – шоколадку, пирожное, клубнику и так далее. Объясняя, почему сыну или дочке нельзя употреблять некоторые блюда, родителям нужно быть мягкими и одновременно настойчивыми. Со временем ребенок осознает связь между тем, что он есть, и собственным состоянием здоровья.
Почему возникает гипотонус
Гипотонус может быть как результатом адаптации нервной системы к стрессу, так и признаком более грубых (органических) нарушений. Для выявления причины и предотвращения возможных более тяжелых нарушений родителям необходимо посетить врача-невролога, который проведет все необходимые исследования.
Возможные причины гипотонуса:
- Осложнения во время родов, асфиксия плода;
- Тяжелое течение беременности;
- Неправильно организованное питание малыша;
- Генетические заболевания и различные пороки развития;
- Недостаточная масса тела при рождении, недоношенность;
- Вредные привычки матери во время беременности;
- Вирусные и/или инфекционные заболевания новорожденного;
- Переизбыток в организме витамина D.
Более раннее обращение к неврологу поможет максимально быстро и эффективно решить проблему, не дожидаясь возможных осложнений.
Симптомы пониженного давления
Если пониженное кровяное давление является для вас естественным, маловероятно, что оно вызовет у вас какие-либо симптомы или потребует лечения. Однако иногда пониженное давление может означать, что приток крови к вашему головному мозгу и другим жизненно важным органам недостаточен, что может привести к появлению таких симптомов как:
- головокружение;
- предобморочное состояние;
- неустойчивость или ощущение потери равновесия;
- обморок;
- потемнение в глазах;
- быстрый или нерегулярный пульс (сердцебиение);
- спутанное сознание;
- чувство тошноты;
- общая слабость.
Если вы испытываете симптомы пониженного давления после изменения положения тела, например, после подъема на ноги, это называется постуральной или ортостатической гипотонией. Симптомы не должны длиться дольше нескольких секунд, пока ваш организм не приспособится к новому положению и давление не придет в норму. Этот тип пониженного давления сильнее затрагивает людей по мере того, как они становятся старше, приводя к более частым падениям. Подобные симптомы могут также появляться после выполнения физических упражнений. Вам следует измерить давление до и после изменения положения тела. Например, — сначала в сидячем, а потом — в положении стоя. Если разница показаний вашего систолического давления составляет от 15 до 30 мм рт. ст., то скорее всего у вас ортостатическая гипотензия.
Если симптомы появляются после еды, то речь идет о так называемой послеобеденной (постпрандиальной) гипотензии, наиболее характерной у для пожилых людей, особенно — людей с повышенным кровяным давлением, болезнью Паркинсона и сахарным диабетом. После еды пищеварительная система нуждается в большом количестве крови для переваривания пищи. Если частота сердечных сокращений не увеличится достаточно для того, чтобы поддержать кровяное давление, то оно снизится, вызывая симптомы гипотонии.
Некоторые люди испытывают симптомы гипотонии после длительного нахождения в стоячем положении. Иногда это называют нейронально опосредованной гипотензией. Чаще всего она затрагивает детей и молодых людей.
- прекратите выполнять то, чем в данный момент занимаетесь;
- сесть или лечь;
- выпить немного воды.
Как распознать дизартрию
Несмотря на то, что дизартрия является очень сложным речевым нарушением, она все же поддается коррекции, особенно если речь идет о стертой форме расстройства.
Распознать дизартрию можно с первых дней жизни ребенка, и родителей должны насторожить такие моменты:
- при грудном вскармливании слабый захват соска и сосательный рефлекс могут свидетельствовать о слабости мышц артикуляционного аппарата. Молоко вытекает изо рта и даже носа;
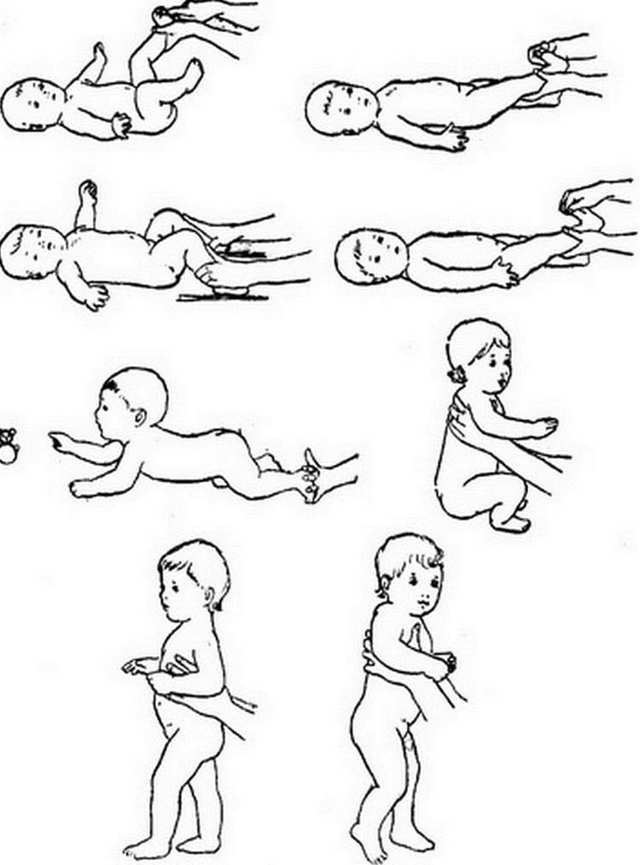
- ребенок позже своих сверстников начинает держать голову (5-7 месяцев), пытаться садиться и ползать (8-11 месяцев), ходить (после 18 месяцев);
- у ребенка поздно появляется речь, звуки однообразные, артикуляция невыраженная;
- повышенное слюноотделение. Ребенок не может сглатывать собственную слюну из-за вялых мышц языка, щек и губ. Рот всегда открыт;
- проблемы с питьем из чашки, пережевыванием пищи;
- отсутствие предметной деятельности. Малыш не проявляет интерес к игрушкам, его действия с ними неадекватны или не соответствуют возрасту;
- малыш не реагирует на близких людей, не проявляет радости. Отсутствует улыбка, гуление, двигательная активность ручек и ножек.
В более позднем возрасте о дизартрии может свидетельствовать нарушение дыхания и ритма речи. Ребенок, разговаривая, произносит слова с различной громкостью и интонацией или по слогам. При дизартрии появляется гнусавость. Из-за повышенного тонуса артикуляционных мышц ребенок может уставать в процессе разговора.
Кроме речевых нарушений при дизартрии возникают и двигательные нарушения. Ребенок может слишком сильно или слабо захватывать предметы. Хватательный рефлекс может отсутствовать вовсе. Также страдает пространственное и зрительное и пространственное восприятие. Ребенок не может правильно определить форму и размер предмета, например, при играх с различными сортерами или пирамидками. Возникают трудности при выполнении физических упражнений.
Особенно сильно страдает у детей дизартриков мелкая моторика. Уже давно доказано, что существует взаимосвязь между умением выполнять точные скоординированные движения кистями, становлением речи и психическим восприятием. Недостаточность двигательного отдела головного мозга приводит к тому, что пинцетный захват пальцами ребенку выполнить очень сложно, либо он не выполняется вообще. При стертых формах дизартрического расстройства развитие мелкой моторики помогает быстро «запустить» речь.
Дети, которые имеют в анамнезе патологии, связанные с внутриутробным и родовым периодом, в обязательном порядке наблюдаются у детского невролога
Врач должен обратить внимание на имеющиеся проблемы. Если выраженные отклонения в развитии малыша не наблюдаются, то его снимают с учета.
Дальнейшее наблюдение за состоянием ребенка осуществляется его родителями. При появлении первых тревожных симптомов лучше сразу обратиться к специалистам.
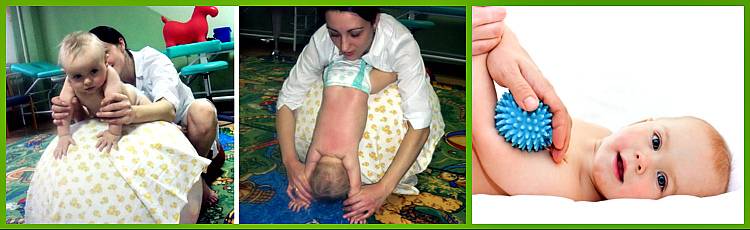
Лечение гипертонуса и гипотонуса мышц у младенцев
Чтобы назначить адекватное лечение гипер- или гипотонуса у малыша, необходимо обратиться к врачу-неврологу, который проведет детальное исследование и назначит комплекс процедур, в которые входят:
- массаж;
- остеопатическое лечение;
- гимнастика;
- плавание;
- физиотерапевтические процедуры, водо- и грязелечение, магнитотерапия, электрофорез, ультразвук, теплолечение;
- препараты, чтобы снять спазмы мышц, витамины, травяные сборы, гомеопатические средства.
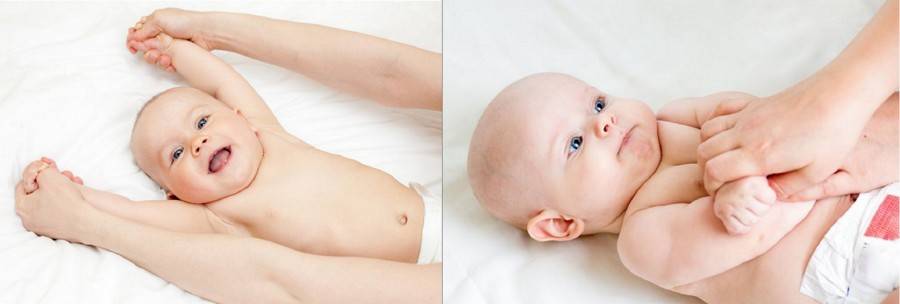
Для лечения гипертонуса необходимо снять лишнее напряжение мышц. При несложных формах гипертонуса рекомендуется чередовать ванны с расслабляющими травяными сборами и массаж. Если родители освоили основные приемы массажа, они могут проводить его дома самостоятельно: массажные движения включают поглаживания (при помощи ладоней и обхватываний), легкие растирания, покачивания на фитболе. Ни в коем случае нельзя применять резкие (хлопающие, рубящие) движения, раньше времени помешать малыша в прыгунки и ходунки — все это только усилит мышечное напряжение и нагрузку на позвоночник.
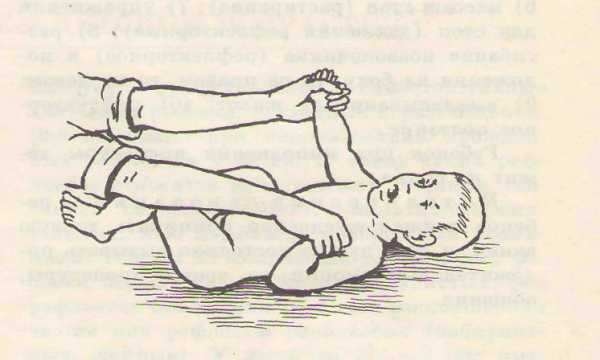
При гипотонусе, наоборот, все вышеназванные «запрещения» являются разрешенными, ведь главная цель массажа — стимуляция работы мышц. Помимо тонизирующего массажа, врач может рекомендовать занятия плаванием и специальные упражнения на фитболе, чтобы привести мышцы в тонус.
Диагностика мышечной слабости и лечение
При наличии мышечной слабости необходимо обратиться к врачу, которого в первую очередь будут интересовать ответы на следующие вопросы:
- Как появилась слабость в мышцах и когда?
- Есть ли динамика мышечной слабости, как увеличение, так и снижение?
- Если ли изменение общего самочувствия, потеря веса или были ли поездки за границу в последнее время?
- Какие лекарства принимает пациент и были ли проблемы мышцами у кого – то в семье пациента?
Врачу также будет необходимо осмотреть пациента, чтобы определить, какие мышцы подвержены слабости и есть ли у пациента истинная или предполагаемая мышечная слабость. Врач проверит, есть ли признаки того, чтобы мышцы стали более мягкими на ощупь (что может быть признаком наличия воспаления) или мышцы устают слишком быстро.
Затем врач должен проверить нервную проводимость для того, чтобы определить наличие нарушений проводимости по нервам в мышцы. Кроме того, врачу может потребоваться проверить центральную нервную систему, в том числе баланс и координацию, и, возможно, назначить лабораторные исследования для определения изменения уровня гормонов, электролитов и других показателей.
Если это не позволяет определить причину мышечной слабости, то могут быть назначены и другие методы диагностики:
- Нейрофизиологические исследования (ЭНМГ, ЭМГ).
- Биопсия мышц для определения наличия морфологических изменений в мышцах
- Сканирование тканей с использованием КТ (МСКТ) или МРТ в тех частях тела, которые могут оказывать влияние на мышечную силу и функции.
Совокупность данных истории болезни, симптомов, данных объективного обследования и результатов лабораторных и инструментальных методов исследования позволяет в большинстве случаев выяснить истинную причину мышечной слабости и определить необходимую тактику лечения. В зависимости от того, какой генез мышечной слабости (инфекционный, травматический, неврологический, обменный медикаментозный и т.д.) лечение должно быть патогенетическим. Лечение может быть как консервативным, так и оперативным.
Что такое дизартрия
Впервые о речевом нарушении, которое впоследствии было названо дизартрией, заговорили около ста лет назад. Тогда исследователи выделили группу звукопроизносительных расстройств, назвав их косноязычием. Чуть позже оно было разделено на функциональное и органическое. Тогда же были выделены факторы, способные повлечь за собой дизартрические расстройства речи.
Несмотря на то, что дизартрия исследуется столь долгое время, многое до сих пор остается неясным. Сегодня существует два основных подхода к изучению данного речевого расстройства:
неврологический. Это направление учитывает клинические проявления дизартрии и область поражения ЦНС. Речевые нарушения рассматриваются совместно с другими двигательными расстройствами, имеющимися у пациента.
нейрофонетический. Фонематический анализ речи дизартрика проводится с учетом психолингвистических методик
Большее внимание уделяется выявлению и изучению нейрофонетических синдромов дизартрии, а клиническая картина патологии отходит на второй план.
Именно поэтому разные исследователи дают различное понятие патологии. Кто-то считает, что дизартрией стоит называть расстройство произношения, при котором нарушается просодическая сторона речи. В этом случае определение патологии дается исходя из ее внешних проявлений. Ряд исследователей называет дизартрию координационным сбоем речи, возникающим в результате повреждения эфферентной системы и моторного анализатора. То есть, неразборчивая речь является лишь симптомом другой патологии.
Оба эти определения верны и в некотором роде дополняют другу друга. Если говорить простым языком, то дизартрией можно назвать любое нарушение звукопроизношения, вызванное органическим поражением мозга. Это может быть как полное отсутствие речи, так гнусавый невнятный оттенок произношения.
Разногласия затрагивают не только само определение дизартрии. Классификация видов этой речевой дисфункции также вызывает много споров.
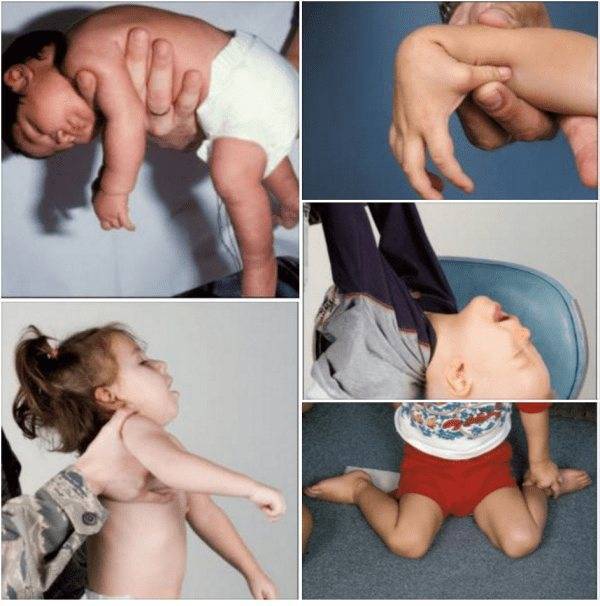
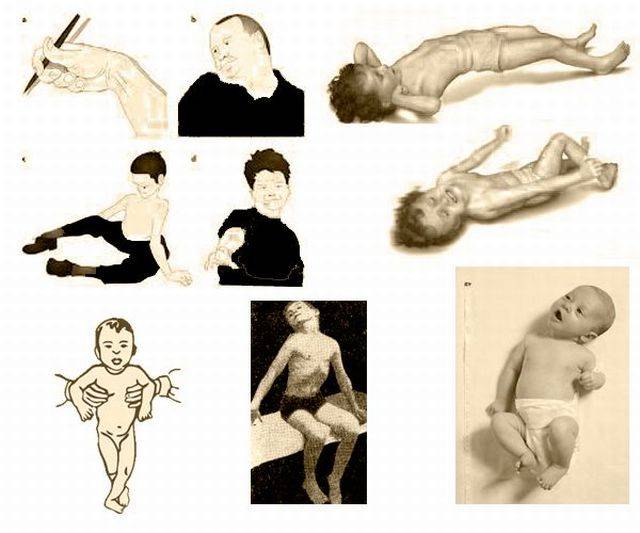
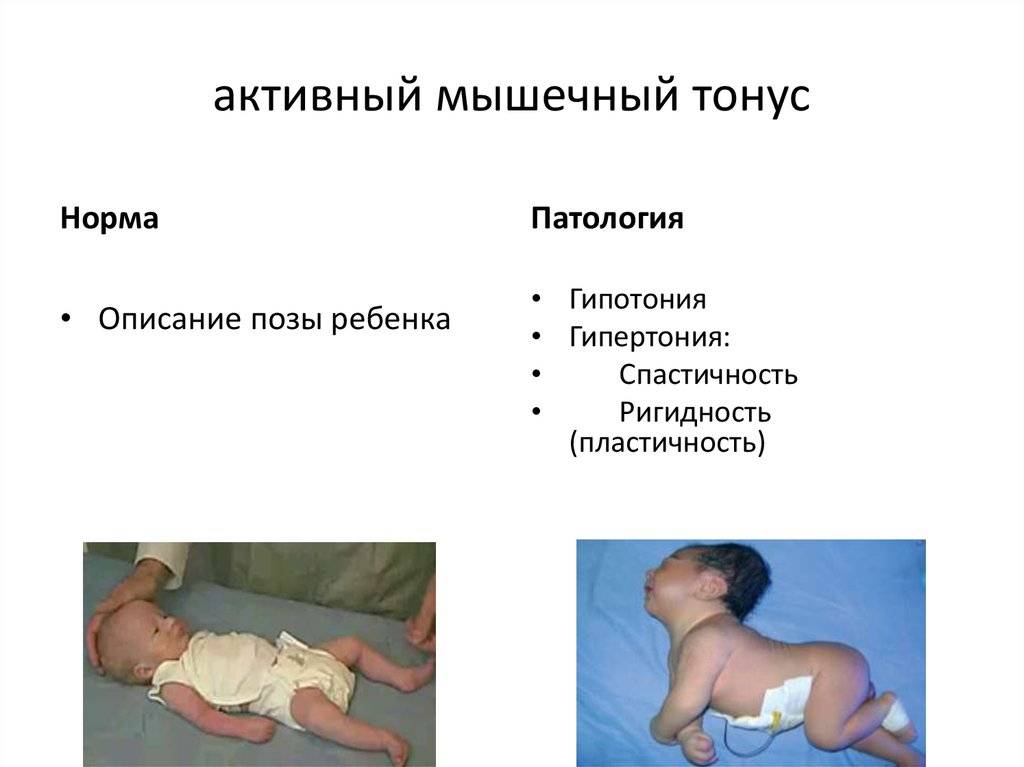
Симптомы гипертонуса и гипотонуса мышц у грудничков
Повышенный тонус (гипертонус) мышц у грудничка может возникать при повреждениях нервной системы или головного мозга при:
- родовых травмах;
- кровоизлияниях;
- гипоксии (нехватке килорода) во время родов;
- заболевании менингитом;
- повышенной возбудимости у ребенка.
Симптомы гипертонуса:
- большое напряжение тела, зажатость;
- невозможность расслабиться во время сна (кулачки сжаты, ручки — у груди, ножки — у живота);
- удержание головы уже сразу после рождения из-за гипертонуса мышц шеи;
- беспокойный сон, колики;
- частый тремор (дрожание) подбородка;
- обильные срыгивания;
- при постановке малыша на ножки он поджимает пальчики и старается встать на «цыпочки»;
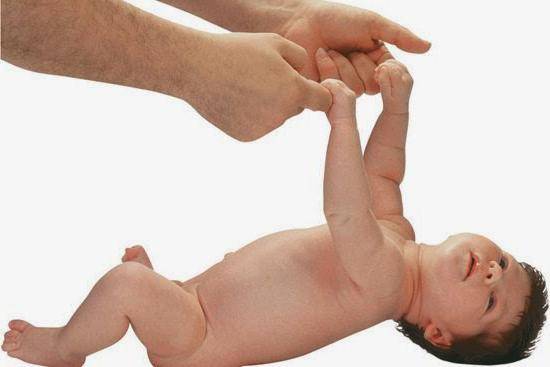
- если потянуть ребенка за ручки, он не разгибает их, а старается подняться всем телом;
- возможно искривление шеи (если в родах произошла травма шейного отдела);
- ребенок позже начинает ползать, сидеть и ходить.
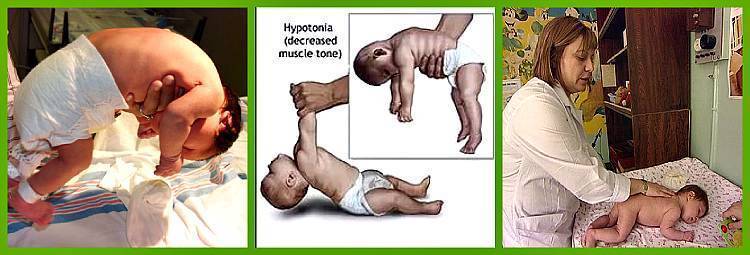
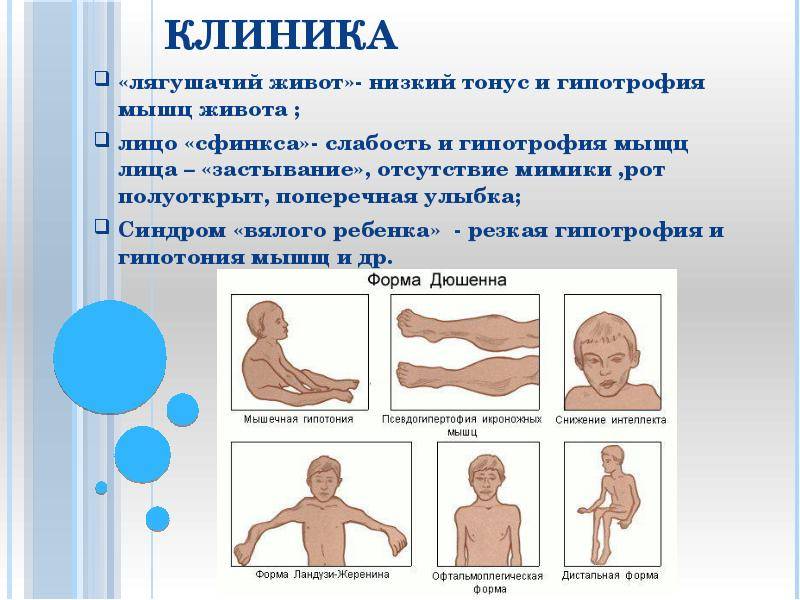
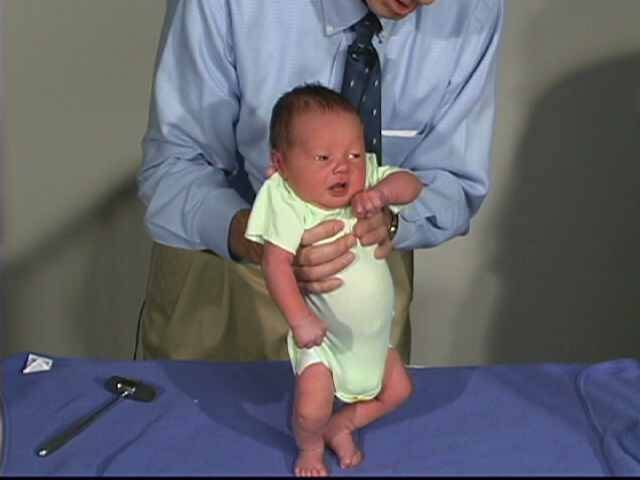
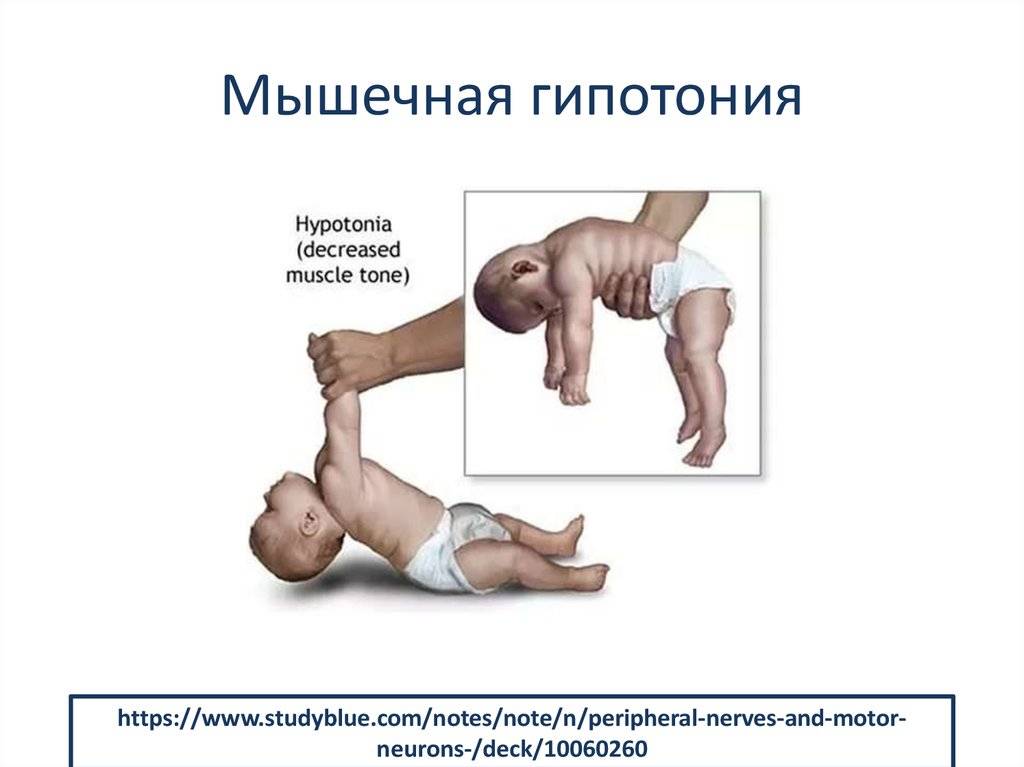
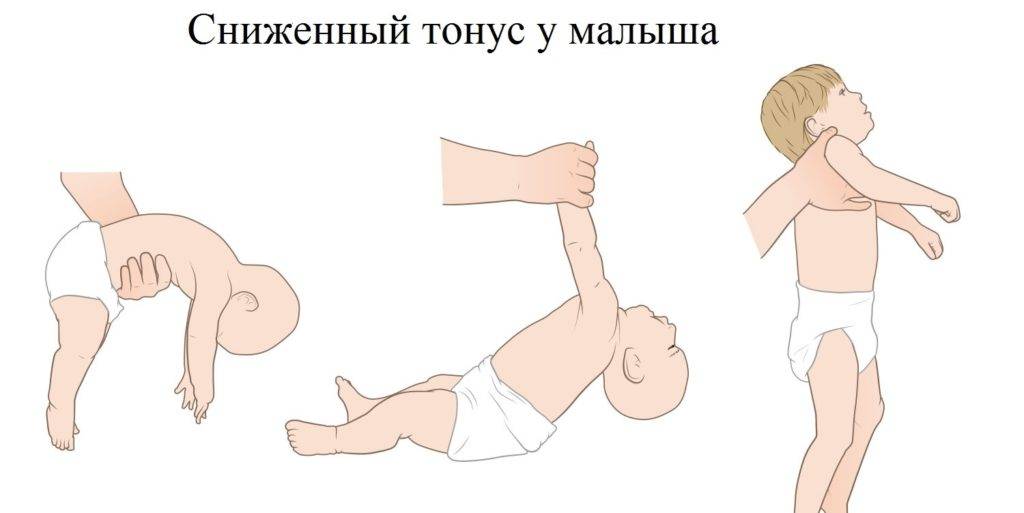
Гипотония (снижение тонуса) мышц у новорожденного чаще всего бывает у недоношенных малышей и у детей с проблемами головного мозга, а также при эндокринных патологиях и присоединении инфекции:
- при инфицировании в утробе матери;
- во время родовой травмы;
- из-за внутричерепной гематомы.
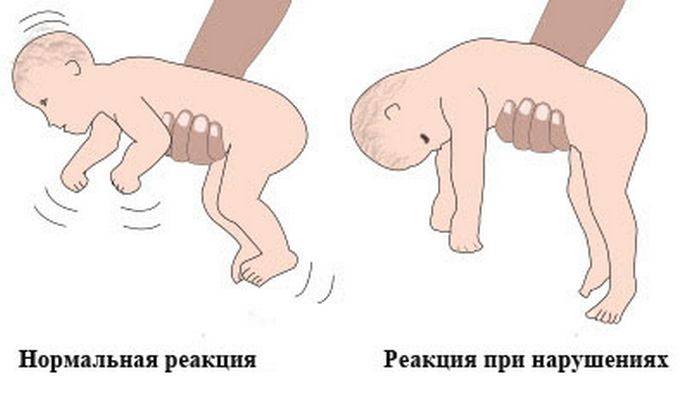
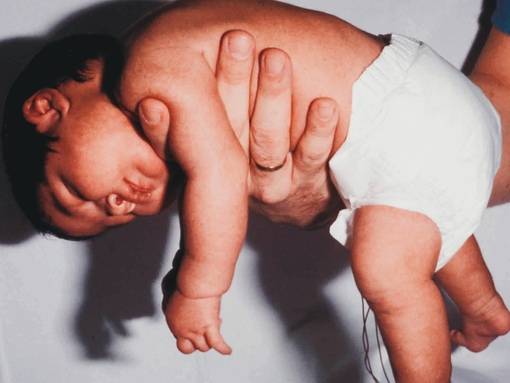
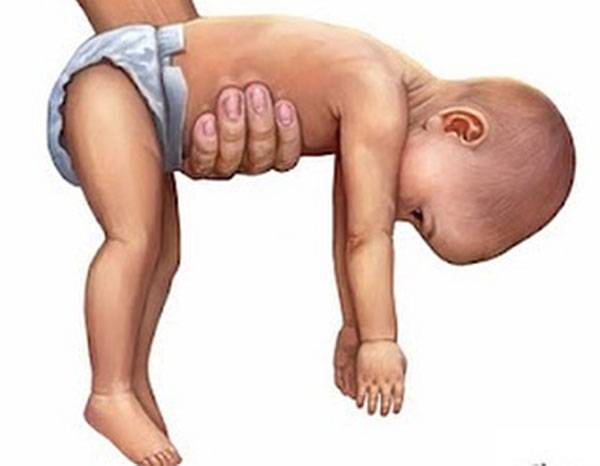
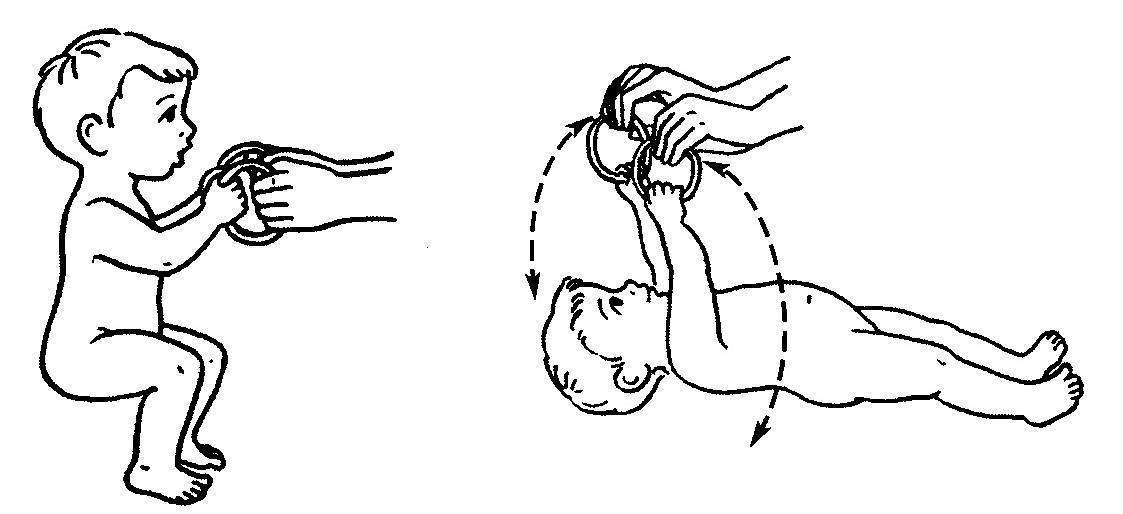
Симптомы гипотонуса:
- вялое и постоянно сонное состояние младенца;
- малая подвижность, плохой аппетит и медленный набор веса;
- малыш долго не держит голову, его ручки и ножки вытянуты вдоль тела;
- животик имеет распластанную форму;
- при разведении бедер не чувствуется сопротивление мышц;
- если уложить малыша на животик, он не старается согнуть руки и поднять голову, а опускает лицо на поверхность;
- при тяжелых формах: нарушенное сосание, глотание, дыхание.
Дистония (ассиметричный тонус) мышц у грудничка возникает, если мышцы испытывают неравномерный тонус: одни из них находятся в пониженном, другие — в повышенном тонусе.
Симптомы дистонии:
- малыш занимает неестественные позы;
- ребенок заваливается на бок, а его тело выгибается дугой;
- неравномерно расположены кожные складки;
- осанка у ребенка формируется с осложнениями: может возникать сколиоз, косолапость, искривление шеи;
- нарушено психомоторное развитие;
- в тяжелых формах — ДЦП (детский церебральный паралич).
Диагностика Гипотонии у детей:
Диагностика артериальной гипотензии включает в себя:
- сбор анамнеза
- ЭКГ, ЭХО-КГ, СМАД
- исследование вегетативного гомеостаза
- ЭЭГ
- анализ крови: клинический и биохимический (глюкоза, показатели активности, холестерин и пр.)
- психологическое тестирование (иногда)
Для диагностики гипотонии у детей нужно троекратно измерить артериальное давление с применением манжеты, согласно возрасту ребенка:
Ширина манжеты для детей
| Возраст пациента, лет | Ширина манжеты |
| До 12 месяцев | 2,5 см |
| 1-3 | 5-6 см |
4-7 | 8-8,5 см |
| 8-9 | 9 см |
| 10-13 | 10 см |
| 14-17 | 13 см |
Значения давления при гипотонии у ребенка
| Возраст | Систолическое АД (мм рт. ст.) | Диастолическое АД (мм рт.ст.) |
| 7-9 лет | 80 | 40 |
| 10-13 лет | 85 | 45 |
| 14-15 лет | 90 | 50 |
| 16-17 лет | 90 | 55 |
Показательным, как и при гипертонии, является такой метод как СМАД. Это суточное мониторирование артериального давления, которое может выявить даже начальные проявления артериальной дистонии .
Лечение Гипотонии у детей:
Существуют себя немедикаментозные и медикаментозные методы лечения гипотонии у ребенка. При лабильной артериальной гипотензии лучше проводить терапию без применения медикаментов. Если гипотония стойкая и продолжительная, используют сочетание немедикаментозной терапии и лекарственных средств.
Немедикаментозное лечение заключается в:
- нормализации режима ребенка
- полноценном сне в ночные часы
- пребывании ежедневно на свежем воздухе около 2 часов
- зарядка утром
- водные процедуры после зарядки для сосудистого тонуса
- прием пищи 4-6 раз в день без ограничения соли на оптимальном водном режиме
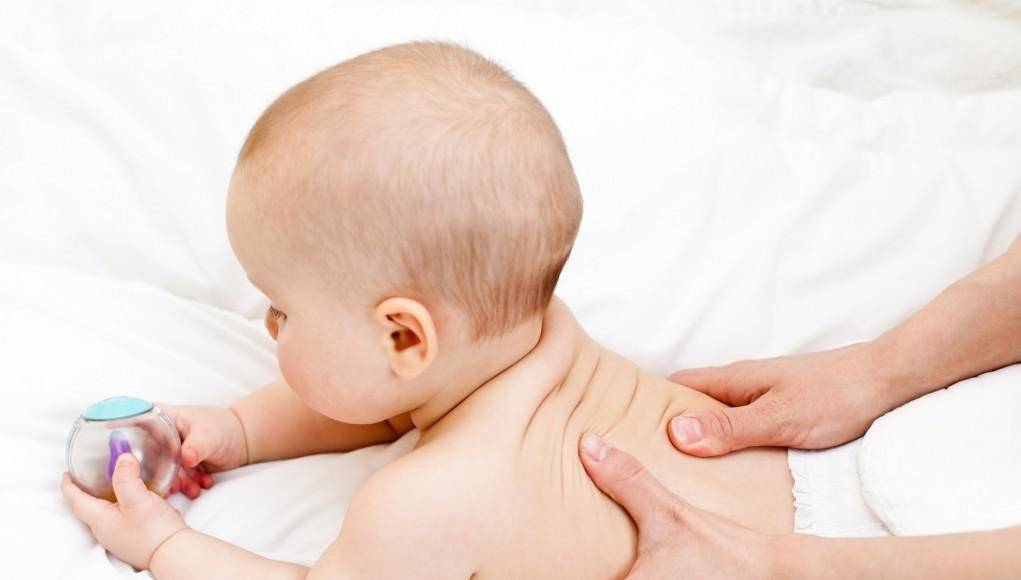
Также лечение без медикаментов включает массаж:
– шейно-воротниковой зоны
– общий
– икроножных мышц
– кистей рук
При гипотонии применяют физиотерапевтические методы лечения – электрофорез по Вермелю на воротниковую зону с растворами кофеина, сульфата магния, бромкофеина, мезатона. Для детей и подростков актуальны в качестве лечения и водные процедуры — веерный и циркулярный души, подводный душ-массаж. Врачи могут посоветовать лечебные ванны, психотерапию и пр.
Если немедикаментозная терапия эффекта не дает, применяют такие препараты:
- антихолинергические
- адаптогены
- церебропротекторы
- ноотропы
- антиоксиданты
- антидепрессанты
- транквилизаторы
В большинстве случаев лечение гипотонии у детей медикаментами начинают с адаптогенов, чаще всего растительных. Эти препараты дают ребенку 1 раз в 24 часа утром. Курс – до 3 недель. Применение ноотропных препаратов необходимо детям с артериальной гипотензией, поскольку у них часто бывает церебральная недостаточность и незрелость корково-подкорковых взаимосвязей. Эффективны такие препараты:
- пирацетам
- глицин
- кортексин
- фенибут и пр.
Если есть необходимость в улучшении мозговой гемодинамики и микроциркуляции, курсами дают ребенку циннаризин, винпоцетин. Оптимизирующий метаболический эффект оказывают актовегин и оксибрал. Врачи могут прописать ребенку антиоксидантную терапию и коррекцию энергодефицитного диатеза. Транквилизаторы назначают детям с эмоциональными напряжениями, невротическими проявлениями, скрытой тревогой и фобиями. В основном применяют транквилизаторы активирующего действия, дневные анксиолитики (грандаксин, триоксазин и проч.)
В любом случае, для лечения необходим комплексный подход. Потому самостоятельный выбор препаратов и прочих методов может не оказать желаемого эффекта. Обязательно обращайтесь к опытному врачу.
Лечение гипотонии
Гипотония (пониженное давление, гипотензия) обычно требует лечения только в тех случаях, когда вызывает серьезные симптомы. Лечение включает как общие рекомендации по образу жизни, так и непосредственное лечение, направленное на основные причины данного заболевания. Если пониженное давление у вас имеет естественное происхождение и не вызывает проблем, то его лечение редко бывает необходимо.
Следуйте данным рекомендациям, чтобы справиться с симптомами гипотонии:
- Вставайте постепенно — особенно если это утренний подъем из постели. Также перед подъемом может быть полезно начать с разминочных движений, чтобы увеличить частоту ваших сердечных сокращений и улучшить кровообращение в организме. Например, перед подъемом потянитесь, если вы лежите в постели, или несколько раз переложите ногу на ногу, если вы сидите.
- Избегайте длительного нахождения в стоячем положении — это может помочь предотвратить нейронально опосредованную гипотонию (пониженное давление, вызванное рассогласованием связи между сердцем и мозгом).
- Носите поддерживающие чулки — иногда их называют компрессионными чулками, и они представляют собой обтягивающие упругие носки или колготки. Они обеспечивают дополнительное давление на ноги и живот, помогающее улучшить кровообращение и повысить кровяное давление. Однако лучше вначале обсудить это со своим врачом, потому что оно подходит не для всех.
- Избегайте употребления кофеина вечером и ограничьте потребление алкоголя — это поможет вам избежать обезвоживания организма, которое может вызвать понижение давления.
- Питайтесь чаще и небольшими порциями — это поможет предотвратить возникновение так называемой послеобеденной гипотонии, (понижение давления после еды). Если вы немного полежите или посидите после еды, то это тоже может помочь.
Обезвоживание организма (дегидратация) может вызвать понижение давления. Справиться с ним помогает увеличение потребления жидкости и соли. Если вы пьете больше жидкости, это приводит к увеличению объема крови и повышению кровяного давления. Также уточните у вашего врача, в каком количестве дополнительной соли вы нуждаетесь и можете ли вы добавлять соль в свою обычную пищу, или вам нужно принимать солевые таблетки. Лучше не увеличивайте количество соли в своем рационе, не посоветовавшись с врачом.
Если ваш врач предполагает, что используемые вами препараты вызывают понижение давления, он может назначить вам альтернативный препарат или скорректировать принимаемую вами дозу. При приеме лекарств следует следить за своим кровяным давлением и записывать его изменения. Сообщите врачу, если при приёме препарата вы испытываете побочные эффекты.
Если пониженное давление вызвано определенным заболеванием, врач может направить вас к профильным специалистам для проведения дальнейших анализов и лечения. Например, если ваше пониженное давление связано с гормональными заболеваниями (см. причины пониженного кровяного давления), вы можете быть направлены к специалисту-эндокринологу, который может назначить вам гормон-замещающую терапию.
Общие неврологические причины нарушения опорожнения мочевого пузыря
Любое повреждение спинного мозга, включая дегенеративное, развивающееся, сосудистое, инфекционное, травматическое и идиопатическое повреждение, может вызвать дисфункцию опорожнения мочевого пузыря. Повреждение конского хвоста (анатомическая структура спинного мозга) и периферических крестцовых нервов имеет разрушительные последствия для функции мочевого пузыря и уретрального сфинктера. Истинная частота дисфункции нижних мочевых путей в результате повреждения конского хвоста и тазового сплетения неизвестна, главным образом из-за отсутствия проспективных исследований предоперационной и послеоперационной нейроурологической оценки пациентов.
Тазовая хирургия. Сообщается, что частота пузырно-мочеточниковой дисфункции составляет:
- от 20% до 68% после абдоминальной резекции промежности;
- от 16% до 80% после радикальной гистерэктомии;
- от 10% до 20% после проктоколэктомии;
- от 20% до 25% после передней резекции.
Переломы таза и крестца. Травма таза может привести к травме конского хвоста и тазового сплетения. Частота неврологических травм после перелома таза оценивается в диапазоне от 0,75% до 11%.
Травма, наиболее тесно коррелирующая с неврологическим повреждением, – это поперечный перелом крестца. Примерно у 2/3 этих пациентов развивается нейрогенный мочевой пузырь. Поскольку большинство травм являются неполными, состояние большинства пациентов с нейроурологической травмой после переломов таза и крестца со временем улучшается.
Некоторые сообщения указывают на то, что частота дисфункции опорожнения мочевого пузыря у пациентов с пролапсом диска (смещение, одна из начальных стадий грыжи) приближается к 20%. Данные показали, что, как только у пациентов появляются признаки дисфункции мочевого пузыря после пролапса поясничного диска, восстановление детрузора при лечении происходит редко. Поэтому если появляется синдром конского хвоста из-за грыжи поясничного диска, это следует рассматривать как неотложную хирургическую помощь.
Перелом таза
Другие виды классификаций
Французский невропатолог Тардье предложил классифицировать дизартрию по тому, насколько окружающие могут понять речь дизартрика. В результате он выделил четыре степени тяжести нарушения:
- Нарушения может выявить только специалист.
- Проблемы речи заметны окружающим, однако речь понятна.
- Ребенка способны понять только люди из его ближайшего окружения.
- Речь отсутствует вовсе или она непонятна даже близким ребенка.
Данная классификация очень понятна и удобна. Ее часто в своей работе используют не только логопеды, но и воспитатели, психологи, педагоги.
В логопедической работе также часто применяется деление дизартрии на виды исходя из синдромологического подхода. В этом случае логопед должен работать вместе с невропатологом. Врач определяет ведущий симптом, а педагог выявляет аналогичные дефекты в работе речевого аппарата.
Использование данного подхода позволило выделить следующие виды дизартрии:
- спастико-паретическая – при ведущем синдроме спастическом параличе;
- спастико-ригидная – синдромы спастический паралич и ригидность;
- гиперкинетическая – гиперкинезы;
- атактическая – атаксия;
- спастико-атактическая – спастический паралич и атаксия;
- спастико-гиперкинетическая – спастический паралич и гиперкинезы;
- спастико-атактикогиперкинетическая – спастический паралич, атаксия, гиперкинезы;
- атактико-гиперкинетической – атаксия и гиперкинезы.
Дизартрию делят также на виды исходя из тяжести расстройства. При легкой форме расстройства речи незначительны, часто они заметны лишь при утомлении. Эту форму также называют стертой.
Легкая форма дизартрии имеет много общего с дислалией. Отличием является лишь то, что у дизартрика наблюдается неврологическая микросимптоматика.
Средняя степень – непосредственно дизартрия (выраженная), характеризуется явными нарушениями речи, она становится невнятной, смазанной, но в целом остается понятной для окружающих.
При тяжелой форме дизартрии речь человека невозможно разобрать. Если же произносительная сторона речи невозможна, то такую форму называют анартрией.
Причины дискинезии желчевыводящих путей у детей
Нарушения функционирования жёлчного пузыря нередко возникают на фоне общего невроза, диэнцефального вегетативного криза, вирусного гепатита, других инфекций и интоксикаций. Предполагают, что различные аномалии развития желчевыводящих путей служат одним из основных факторов дисфункций билиарного тракта.
В качестве важной причины дисфункции сфинктера Одди многие авторы рассматривают холецистэктомию. Удаление жёлчного пузыря приводит к нарушению депонирования жёлчи и регуляции моторики сфинктера Одди
Свободное, постоянное выделение жёлчи в двенадцатиперстную кишку провоцирует развитие дуоденита, повышение частоты дуоденогастральных рефлюксов, стимулирует моторику ЖКТ. Дискинезии двенадцатиперстной кишки, особенно по гипертоническому типу, часто вызывают спастическое сокращение сфинктера Одди, препятствующее нормальному оттоку жёлчи.
Желчевыводящие пути часто вовлечены в патологический процесс при первичных поражениях фатерова соска и сфинктера Одди (например, при стенозе большого дуоденального сосочка). Стенозирующий дуоденальный папиллит может сформироваться вторично на фоне острого или обострившегося хронического панкреатита, язвенной болезни двенадцатиперстной кишки и других заболеваний.
Провоцирующими факторами дискинезии желчевыводящих путей считают:
- пищевые погрешности (особенно злоупотребление жареной и жирной пищей);
- кишечные паразитозы (особенно лямблиоз);
- ряд инфекций (острый гепатит, сальмонеллез, дизентерия);
- пищевую аллергию;
- дуоденит, язвенную болезнь, болезни печени, кишечника, дисбактериоз;
- неадекватный уровень физических и психоэмоциональных нагрузок.
[], [], [], [], [], [], [], []
Патогенез дискинезии желчевыводящих путей у детей
Двигательная активность жёлчного пузыря, сфинктера Одди и других отделов ЖКТ взаимосвязана. Благодаря координации сократительной активности жёлчного пузыря, мигрирующего моторного комплекса и сфинктера Одди происходит наполнение жёлчного пузыря в промежутке между приёмами пищи. В регуляции сократительной активности сфинктера Одди принимают участие:
- висцеро-висцеральные рефлексы, вызываемые растяжением полых органов в процессе пищеварения и под воздействием компонентов пищи;
- гуморальные факторы (холецистокинин, гастрин. секретин);
- нейромедиаторы вазоинтестинальный полипептид и оксид азота, вызывающие расслабление гладких мышечных клеток желчевыводящих путей, а также ацетилхолин и тахикинины, способствующие сокращению гладких мышечных клеток;
- у-аминомасляная кислота и соматостатин стимулируют, а опиоидные пептиды подавляют выделение релаксирующих медиаторов;
- эндогенные опиаты при связывании с опиоидными рецепторами миоцитов стимулируют двигательную активность, а при связывании с к-рецепторами – снижают её.
Градиент давления между системой протоков и двенадцатиперстной кишкой регулирует сфинктер Одди. Эпизоды повышения тонуса («запирающая активность») сфинктера Одди сопровождаются пассивным расширением жёлчного пузыря, заметного повышения давления в жёлчных путях при этом не происходит. Однако жёлчный пузырь способен играть роль буферного резервуара только в случаях сохранения его сократительной функции. Нарушение координации в работе сфинктера Одди и жёлчного пузыря приводит к повышению давления в желчевыводящей системе и формированию болевого синдрома различной интенсивности. Спазм сфинктера Одди в сочетании с повышением тонуса жёлчного пузыря приводит к резкому увеличению давления в протоковой системе, развитию острой боли в животе. Спазм сфинктера Одди в сочетании с атонией жёлчного пузыря способствует медленному нарастанию давления, сопровождающемуся тупой ноющей болью в животе. Недостаточность сфинктера Одди и гипотония жёлчного пузыря приводят к самоистечению жёлчи в двенадцатиперстную кишку с возникновением сфинктерита и т.д. Вариантов дискоординации работы жёлчного пузыря и сфинктера Одди множество, патогенез этих нарушений сложен и недостаточно изучен.