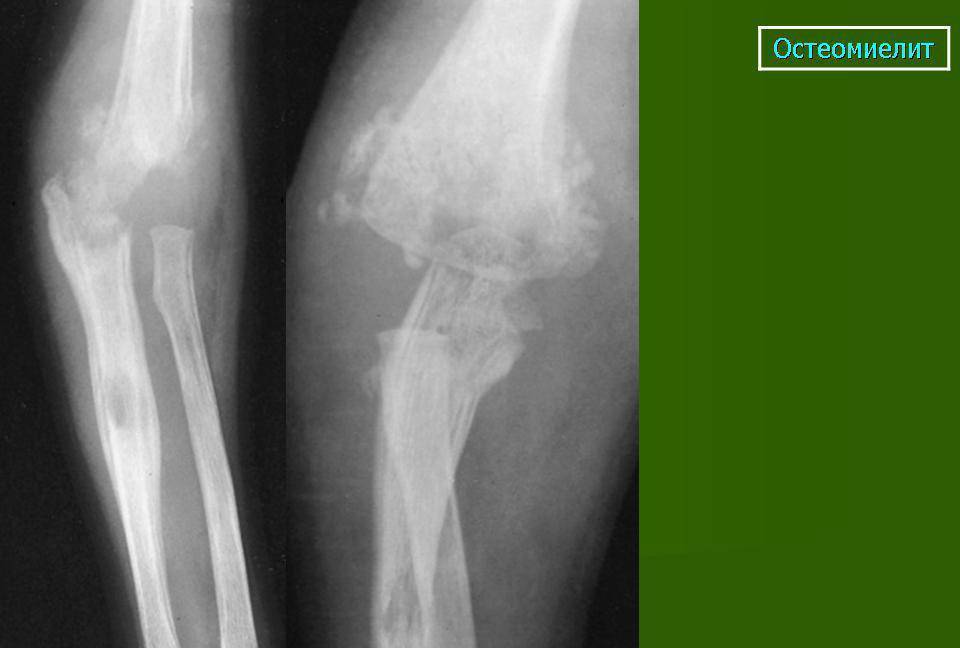
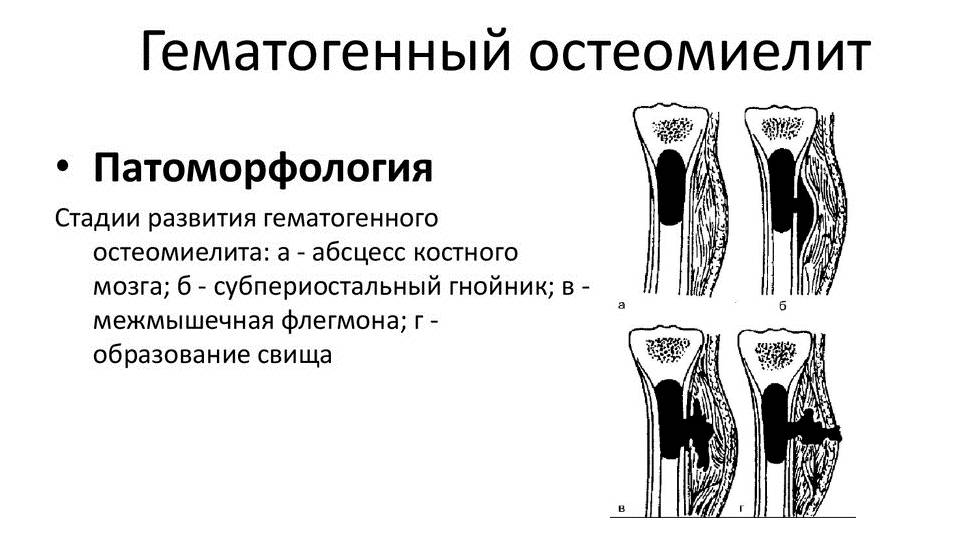
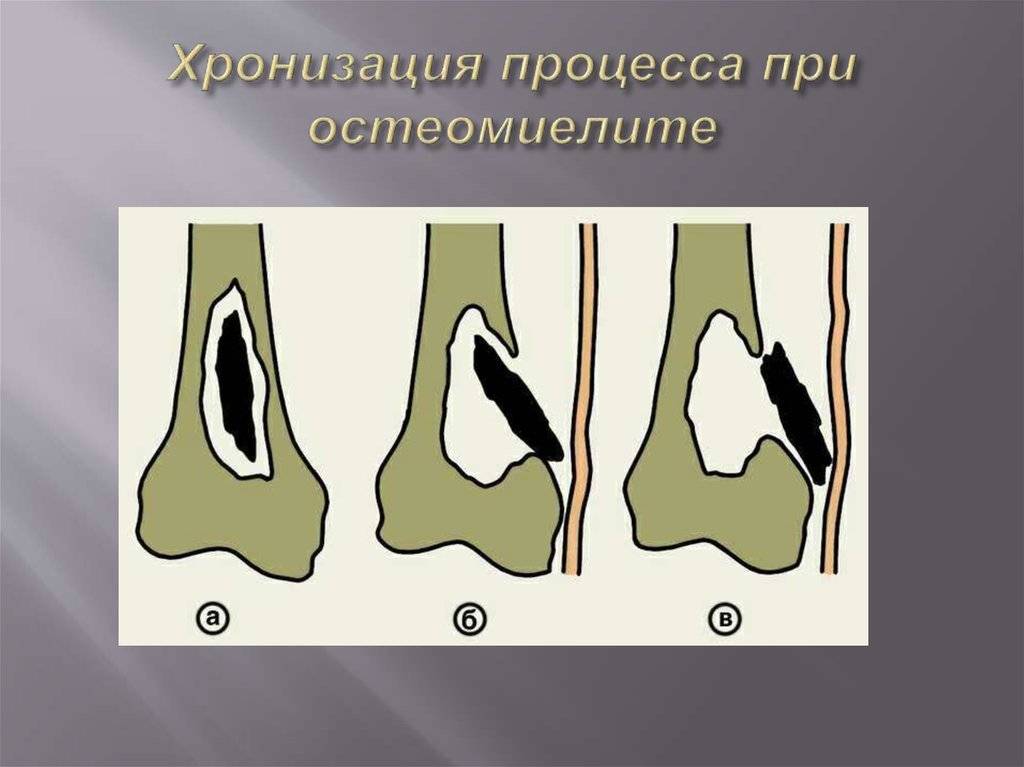
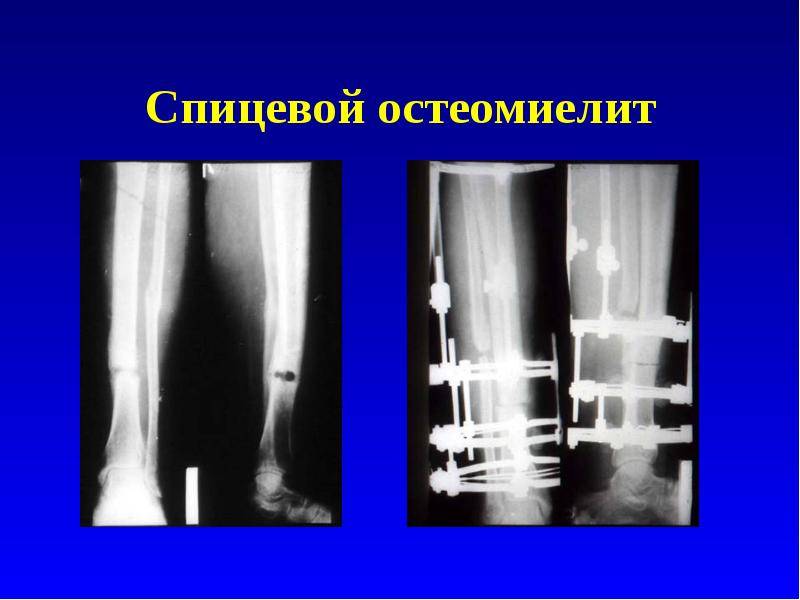
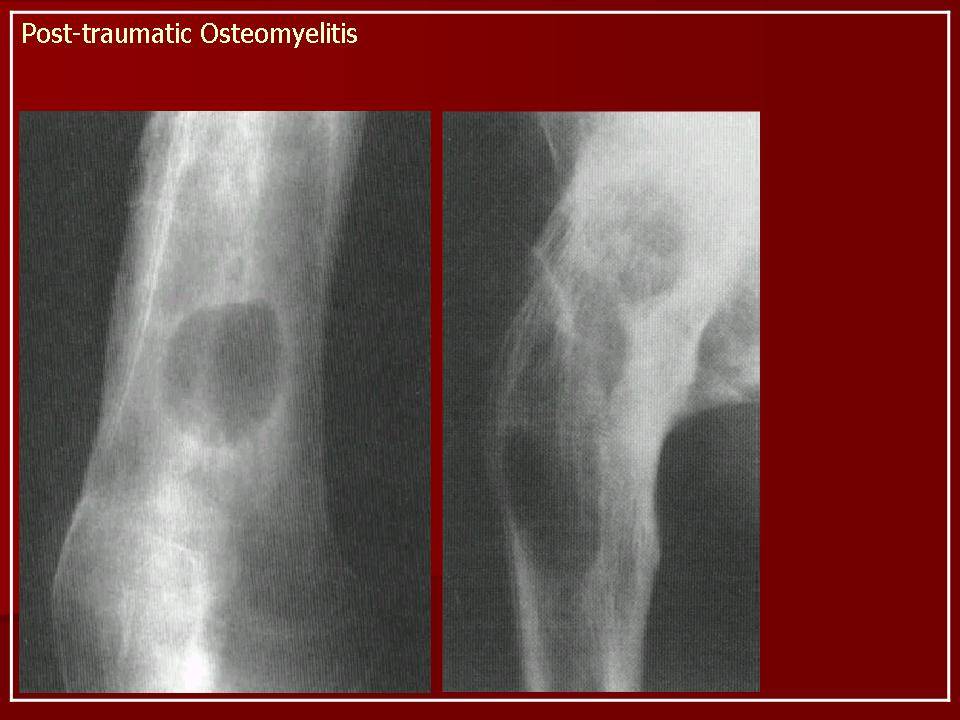
Посттравматический остеомиелит
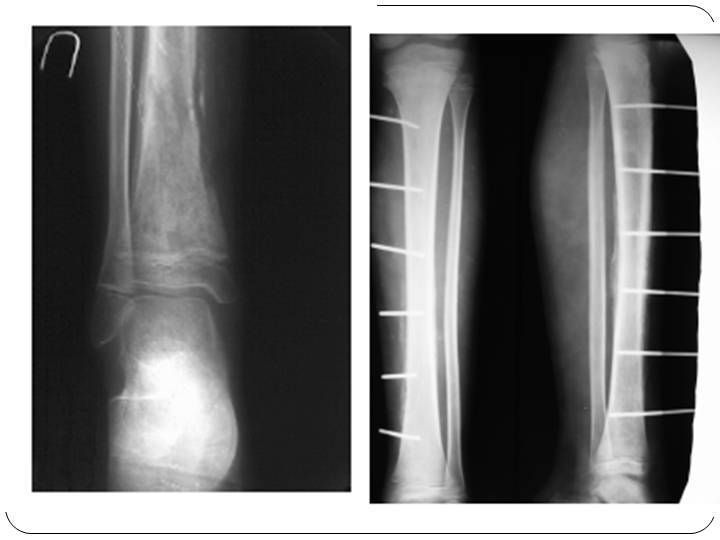
Посттравматический вид остеомиелитабывает у людей с открытым переломом костей. Болезнь хорошо развивается в момент загрязнения раны из-за травмы. Риск заболеть данным видом остеомиелита больше характерен людям с оскольчатыми переломами и масштабными повреждениями мягких тканей.
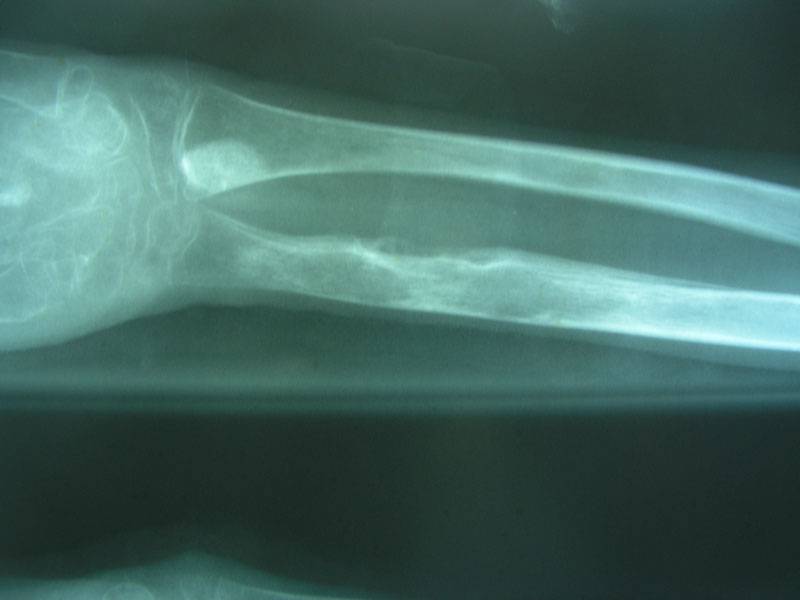
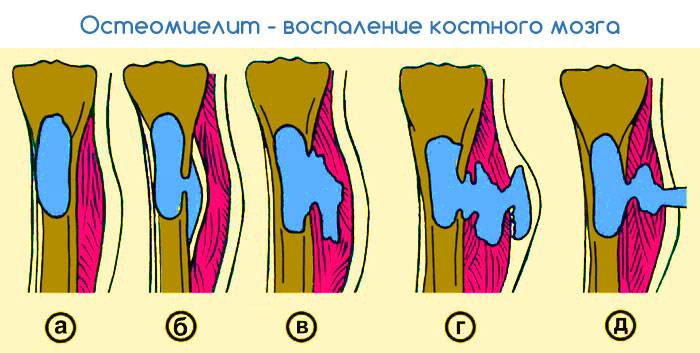
Данный вид остеомиелита способен поражать все отделы кости. В случае линейных переломов место воспаления ограничивается только местом перелома, тогда как в случае оскольчатогоперелома гнойно-воспалительный процесс может распространяться. Посттравматический остеомиелит может протекать параллельно с гектическим типом лихорадки, сильной интоксикацией в виде слабости, головной боли и плохого общего самочувствия. Может также встречаться анемия или лейкоцитоз. Пространство в районе перелома отличается своей отечностью и болезненностью. Гной в больших количествах выделяется из раны.
Эффективное лечение остеомиелита челюсти
- необходимо ликвидировать очаг воспаления;
- следует скорректировать функциональные нарушения, которые вызвал инфекционный процесс.
Пациент обслуживается специалистами в области челюстно-лицевой хирургии. Никакое самолечение или альтернативные методики не помогут решить проблему остеомиелита – это только усугубит состояние!
Хирургическая помощь подразумевает:
- вскрытие и очистка гнойного очага от гноя, дренирование зоны;
- использование антибактериальных средств;
- прием обезболивающих препаратов и антибиотиков;
- дезинтоксикационная и противовоспалительная терапия;
- витаминотерапия;
- щадящее питание.
В качестве профилактики необходимо своевременно лечить кариес, регулярно проходить осмотр у стоматолога, выполнять чистку зубов от твердых и мягких отложений.
Остеомиелит нижней челюсти
Это заболевание является наиболее часто диагностированным врачами при локализации заболевания остеомиелита в челюстной области. Развитие болезни, зачастую, происходит благодаря попаданию через лимфососуды и костные каналы патогенной флоры к костной ткани нижней челюсти. Еще один из путей попадания – через пульпу поврежденного зуба.
Одним из первых проявляющихся симптомов при нем – это снижение чувствительности рецепторов нервных окончаний нижней губы и подбородка. Значительно возрастает и чувствительность больного зуба. Боль при дотрагивании становится более острой, пульсирующей. Это все относится к одонтогенной форме заболевания.
Но причиной, которая может вызвать развитие остеомиелита может стать и травма челюстной зоны, а так же ее перелом – эти первопричины дают толчок к развитию травматической его формы.
И третья разновидность болезни – гематогенная. Инфекция попадает к очагу воспаления через кровь. Причиной инфицирования крови может быть простая инъекция, либо переливание крови.
Для остеомиелита нижней челюсти присуши все проявления, наблюдающиеся при гнойной лихорадке. Идет общая интоксикация организма, появляется озноб (особенно в вечернее время), дыхание и пульс становится учащенным. При острой стадии болезни, резко подскакивает температура, порой подходя к критическим показателям в 40оС. Болевые ощущения как бы расползаются, захватывая все большую область: усиливается дискомфорт при жевании, становится трудно глотать.
По уровню тяжести данное заболевание делят на: легкое, среднее и тяжелое. Различают так же, по величине, задействованной в воспалительном процессе области: диффузная и ограниченная. А так же деление идет на остеомиелит челюсти прошедший без осложнений и болезнь, повлекшая за собой существенные осложнения.
Одонтогенный остеомиелит нижней челюсти
Одонтогенная разновидность данной болезни, по данным медицинских наблюдений встречается значительно чаще, чем всех остальных. Львиная доля всех случаев припадает на одонтогенный остеомиелит нижней челюсти. Заболевание вызвано бактериальной патогенной флорой, которая по пораженному каналу (поражение зубного канала, кариес и другие нарушения целостности зуба) попадают в район пульпы и периодонта, провоцируя очагах воспаления.
В последнее время все чаще возбудителями воспаления кости является облигатно-анаэробная флора, до определенного времени преобладающими были такие бактерии как белый и золотистый стафилококки, стрептококки, разновидности палочковидных бактерий…
Но для развития воспаления не достаточно наличия проникающей инфекции. Необходимо присутствие и других факторов: сниженный, по какой бы то ни было причине, иммунитет больного и, высокая степень способности данного инфекционного штамма микроорганизма или вируса заразить организм. У маленьких деток, в связи с еще достаточно несовершенной системой защиты организма, весы склоняются, чаще всего, в сторону болезни.
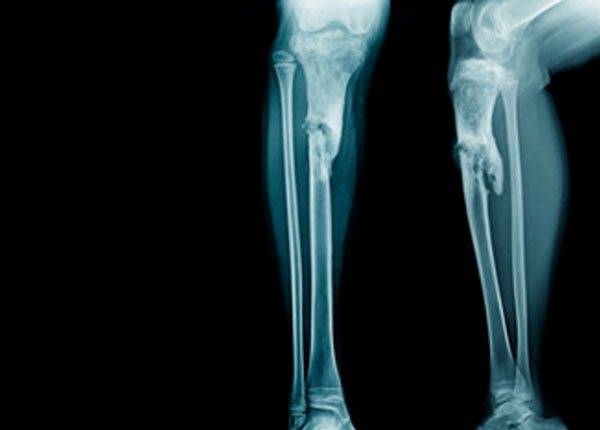
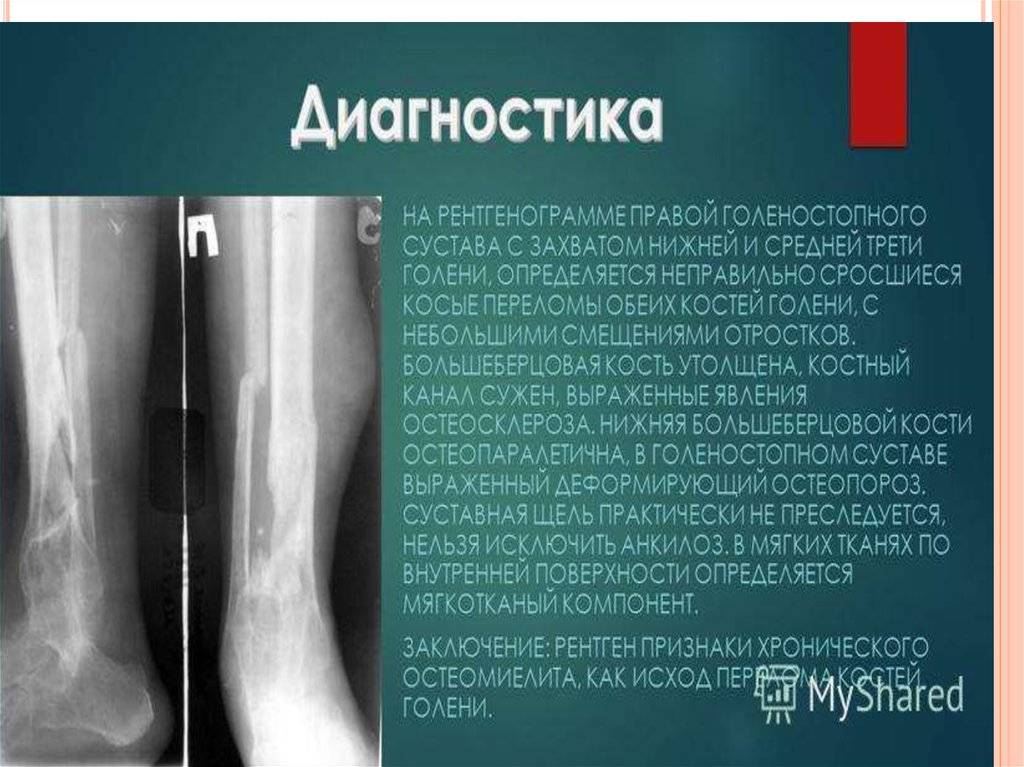
Травматический остеомиелит нижней челюсти
Он зачастую возникает при ранении или травме, вызвавшей перелом нижней челюсти (при таком же повреждении верхней челюсти, такие последствия возникают не часто). Не каждый воспалительный процесс после повреждения костной ткани может привести к остеомиелиту челюсти. Если процесс воспаления локализован только в зоне первичного повреждения и не распространяется на периферийные зоны, то его можно классифицировать как очаговое нагноение на кости. При адекватном лечении, начатом на зарождающейся стадии болезни, данный процесс купируется достаточно быстро и не перерождается в отмирание костных материй.
Любой перелом не проявляется сам по себе. В параллель с ним, больной получает повреждение мягких тканей, сильный ушиб. Не обходится и без кровоизлияний, образующих гематомы. Это удачный момент для занесения вируса и дальнейшего роста флегмоны, либо появления абсцесса. Если своевременно произвести санацию и вскрыть гнойник, поддержать потерпевшего общеукрепляющей терапией, можно в короткое время приостановить распространение воспалительного процесса, не доводя до некротических проявлений. Если же больной получает неадекватное лечение или не получает его совсем, то развитие остеомиелита очень велико.
Основная причина возникновения травматического остеомиелита нижней челюсти, это нарушение обменных процессов и микроциркуляции, необходимых для нормальной работы организма. Развитию данного заболевания способствует, прежде всего, позднее обращение пациента к врачу, либо несвоевременное и неправильное лечение, а также сопутствующие другие тяжелые заболевания и не соблюдение больным гигиены ротовой полости.
К каким докторам следует обращаться если у Вас Хронический остеомиелит:
Симптомы
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Хронического остеомиелита, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Прогноз остеомиелита челюсти
Если больной своевременно обратился в поликлинику к специалисту, то прогноз остеомиелита челюсти врачи дают преимущественно положительный. Если же пациент попал в больницу в острой форме течения болезни, то однозначно что-то прогнозировать сложно. Ведь неизвестно, как сработает и сам организм, насколько у него хватит своей внутренней силы в борьбе с болезнью. Осложнения, которые могут возникнуть в процессе лечения, разнообразны.
- Может возникнуть септический шок как последствие интоксикации организма.
- Острая легочная недостаточность.
- Гнойная инфекция способна привести к флебиту лицевых вен.
- Легочные и мозговые абсцессы.
- Менингоэнцефалит и менингит.
- Большая вероятность развиться сепсису.
- Многие из вышеприведенных диагнозов могут привести и к летальному исходу.
- Также, при значительных костных поражениях существует вероятность возникновения патологического перелома или ложного сустава, что всегда приводит к челюстной деформации.
Внимательно ознакомившись с темой статьи, можно многое узнать об остеомиелите челюсти. Главное сделать правильные для себя выводы. В любой ситуации на первое место выходят профилактические мероприятия, которые помогут уберечь Вас от этой достаточно неприятной и коварной болезни. Нужно просто жить и радоваться, но при этом необходимо ненавязчиво организовать свою жизнь так, чтобы озвученные выше мероприятия стали неотъемлемой частью вашего существования. Если же болезнь все-таки дала о себе знать, вызывайте скорую или немедленно обращайтесь к врачу. Только специалист сможет поставить правильный диагноз и приписать эффективное лечение. Своевременное обращение в поликлинику позволит не только пресечь болезнь на более легкой стадии, но может и спасет Вам жизнь.
Диагностика Хронического остеомиелита:
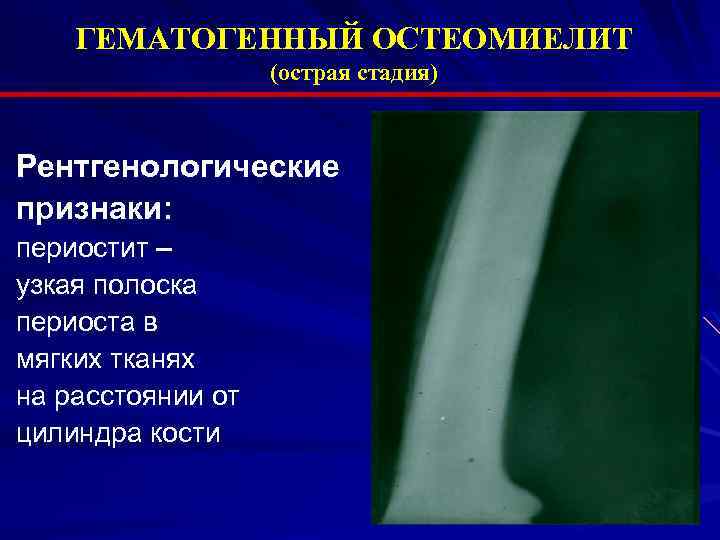
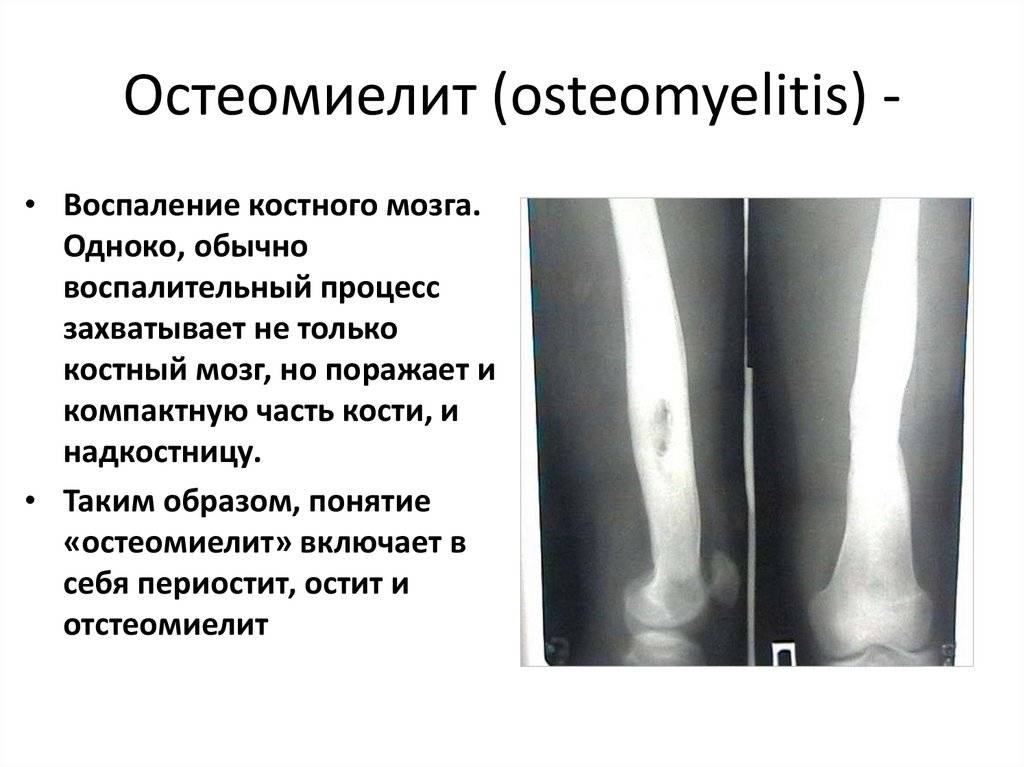
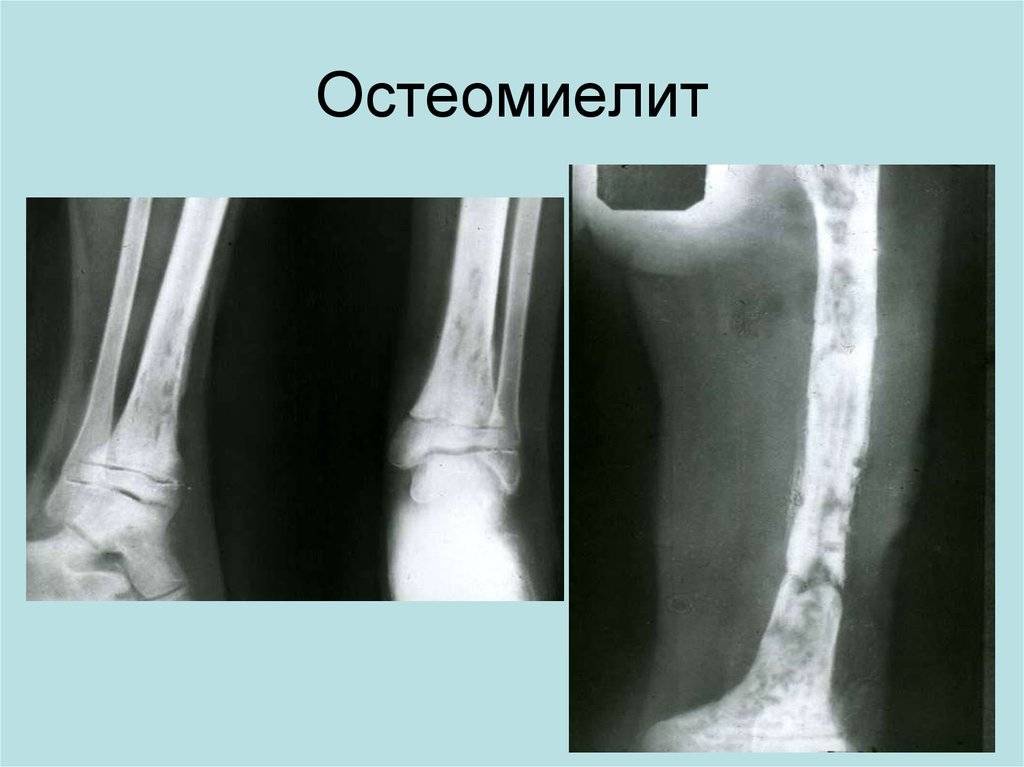
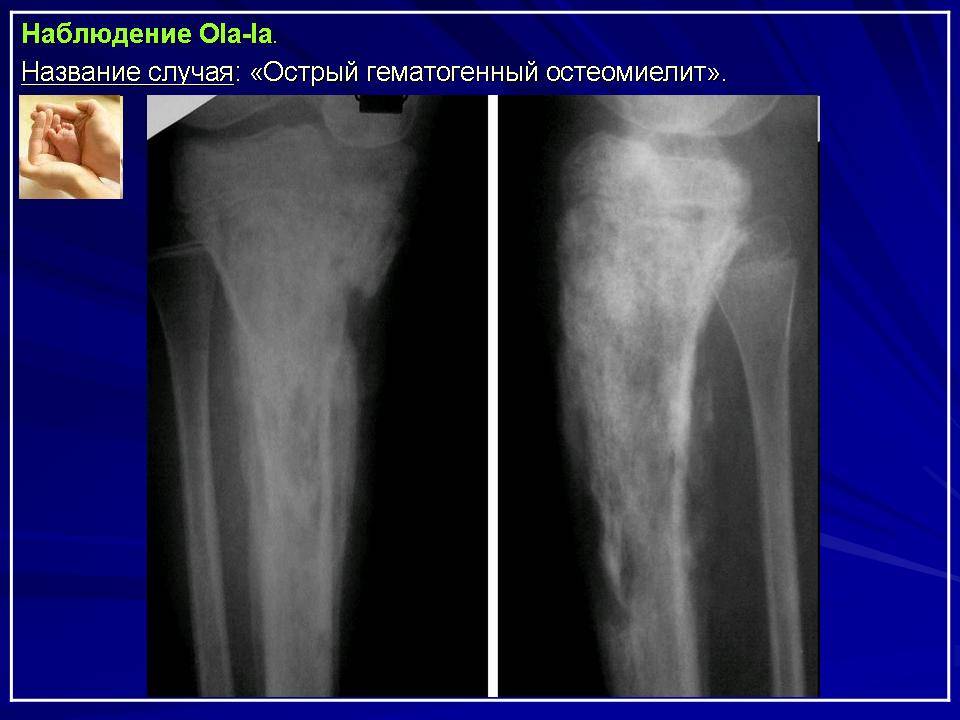
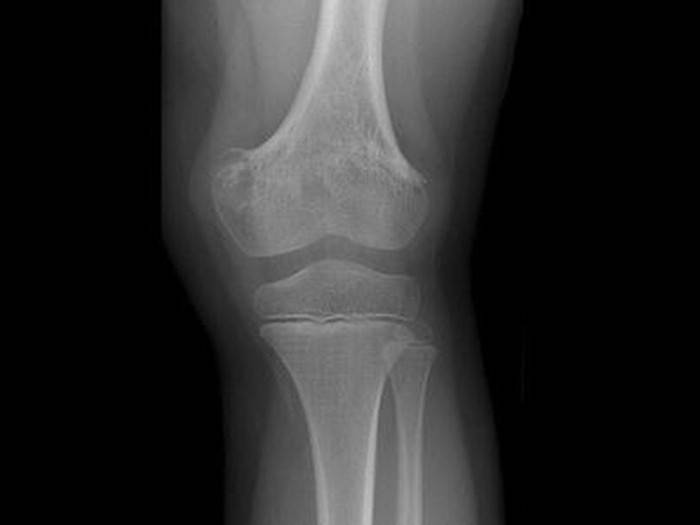
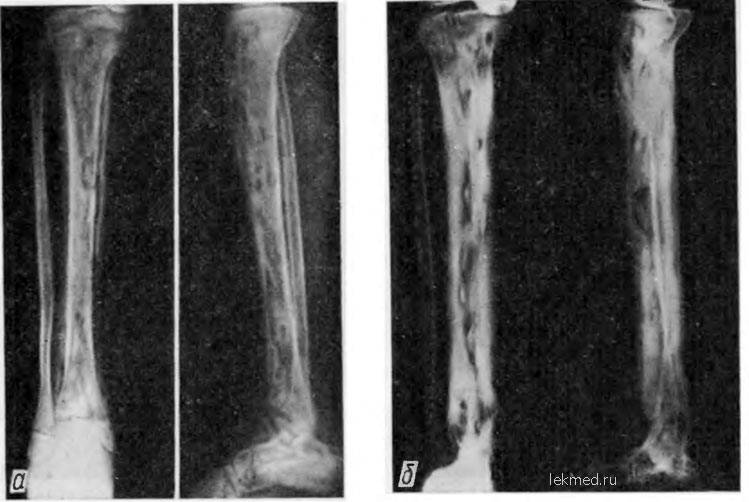
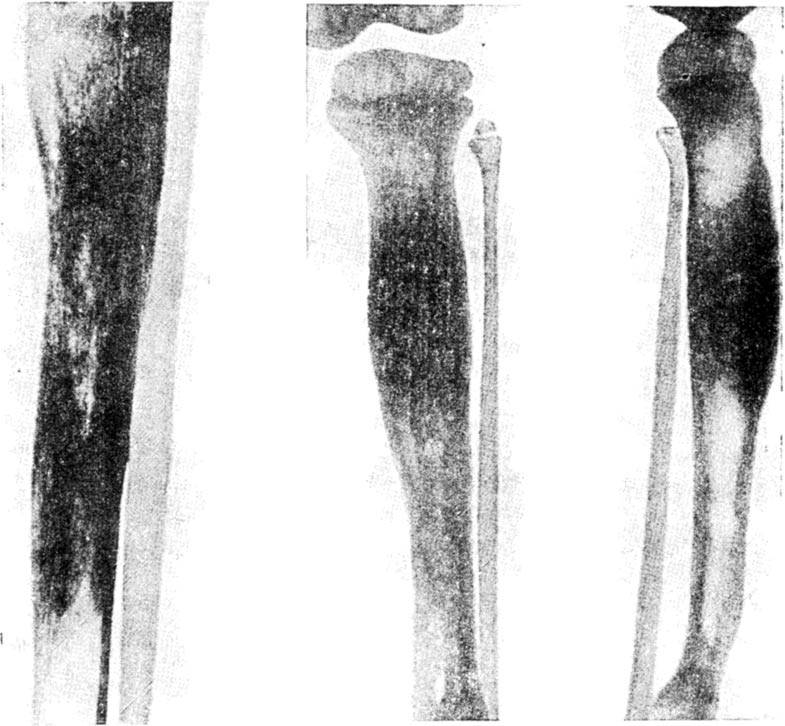
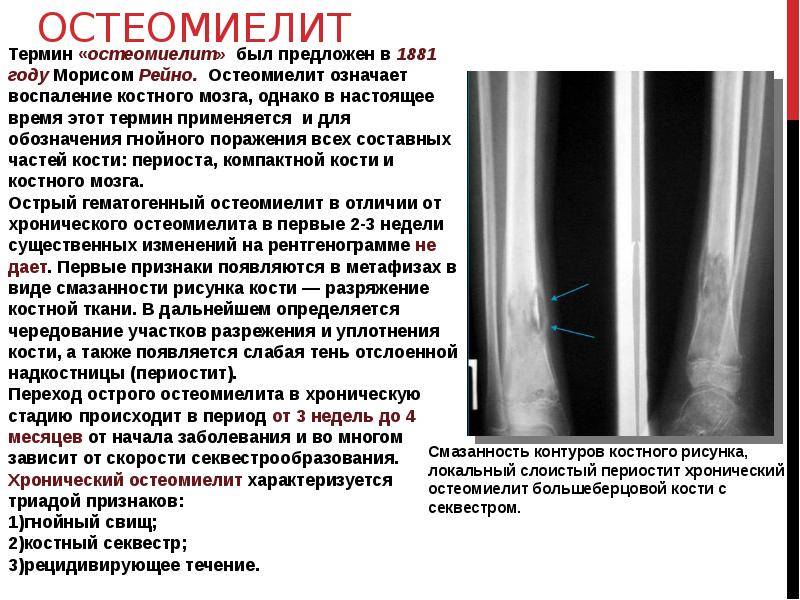
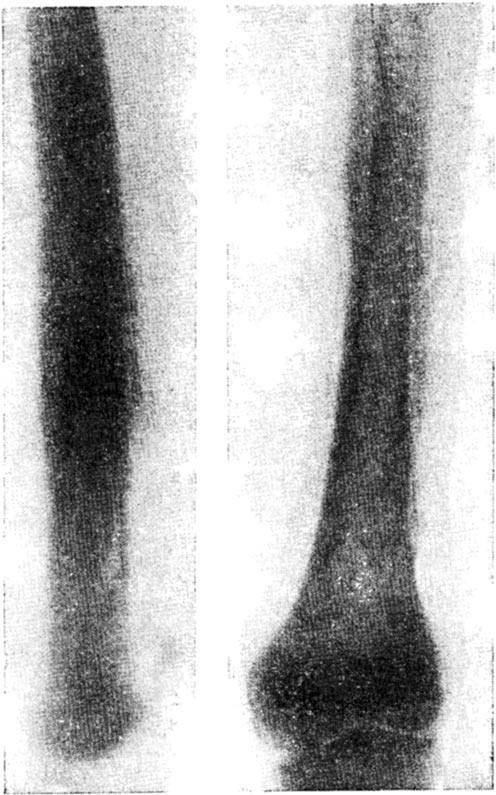
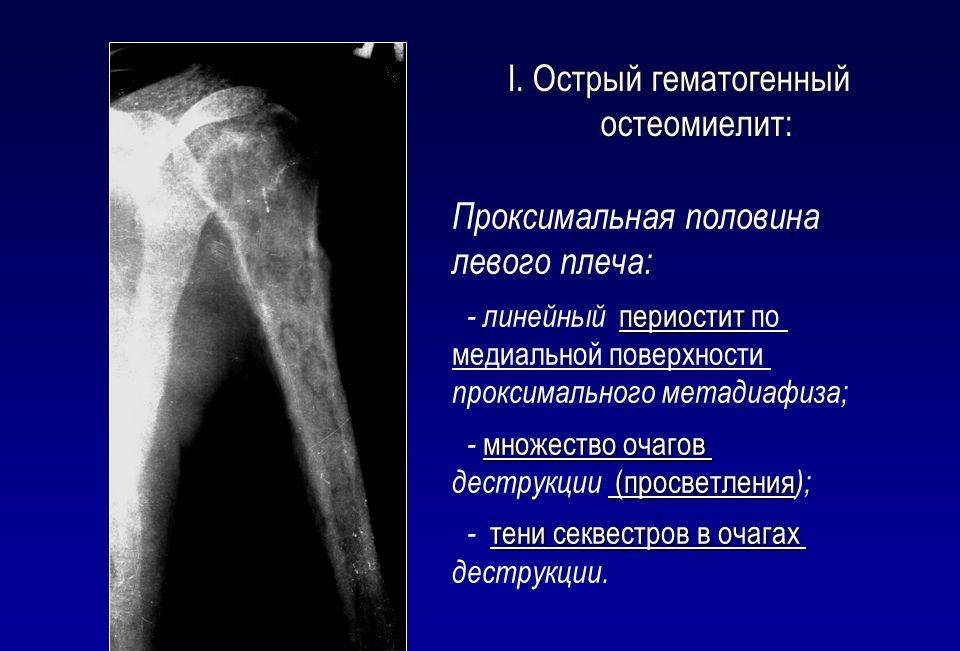
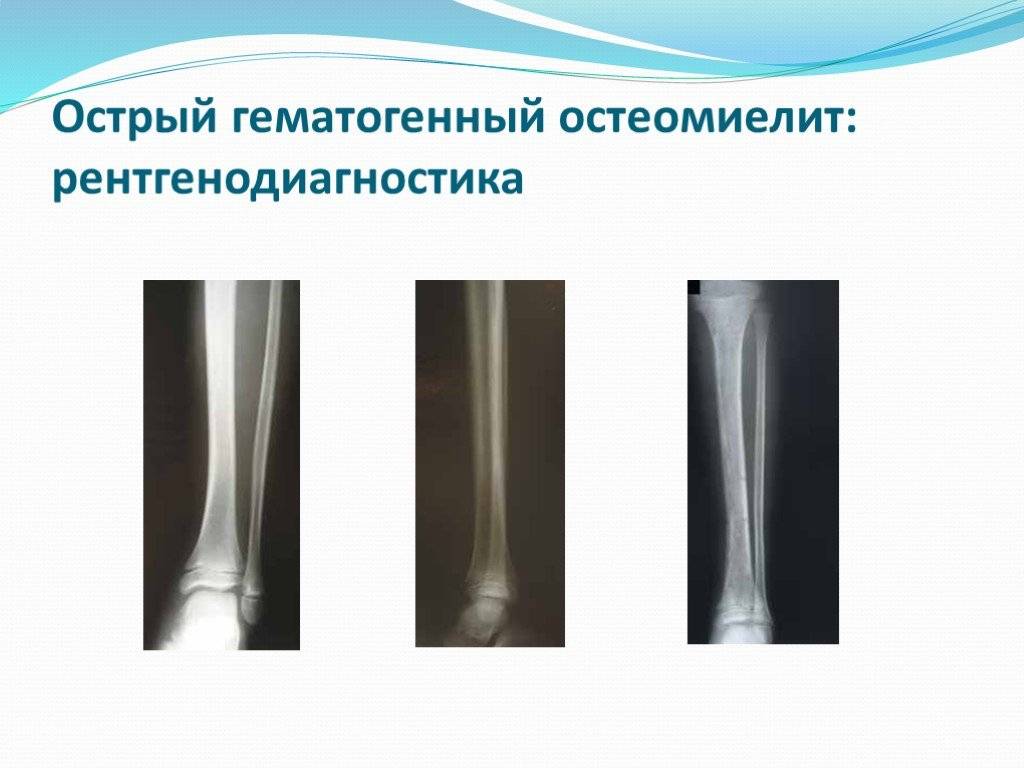
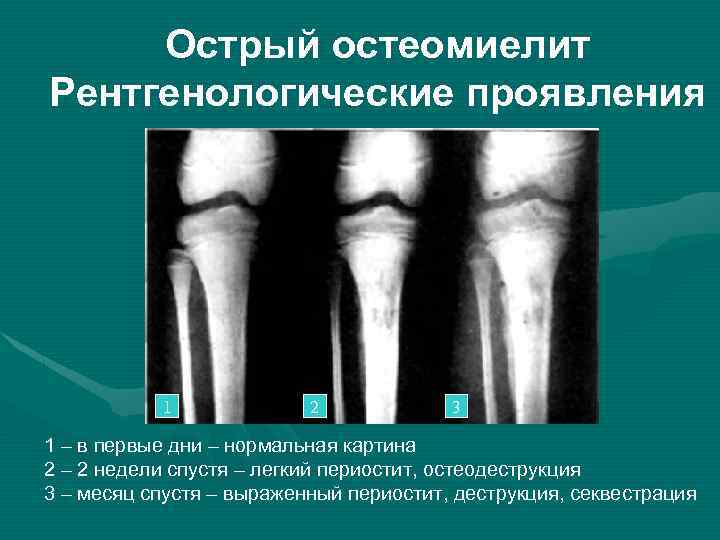
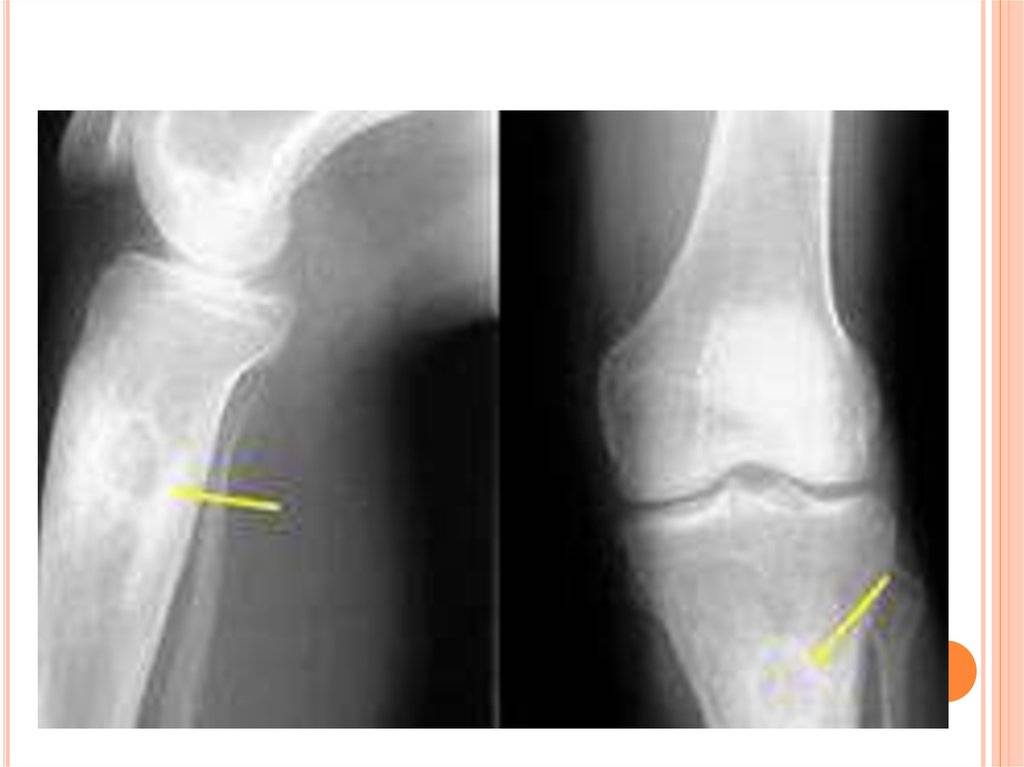
Первые рентгенологические признаки изменения внутрикостной структуры появляются на 7-10-й день от начала заболевания. Отмечают истончение, нечеткость коркового слоя по нижнему краю тела, угла и задней поверхности ветви. Характерна мелкоочаговая деструкция. В течение 3-4-й недели деструктивный процесс нарастает по интенсивности и протяженности, приобретая диффузный характер. Начальные признаки некротизации костной ткани рентгенологически определяются на 3-4-й неделе. К 4-6-й неделе формируются секвестры, чаще в области коркового слоя нижнего края тела, угла и задненаружной поверхности ветви.
В деструкцию, нарастающую по продолжении, вовлекаются кортикальные пластинки нескольких зачатков зубов. Формирование тотального секвестра (мыщелкового отростка с частью ветви) и патологический перелом кости выявляют уже в начале 2-го месяца.
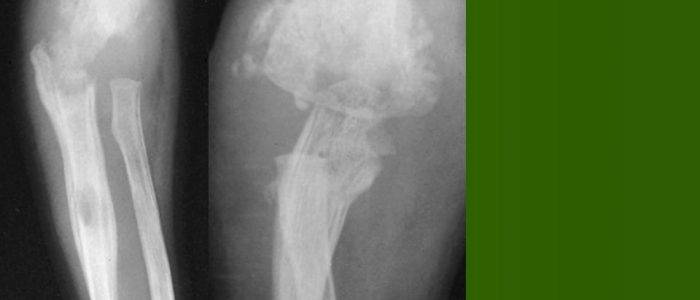
Рентгенодиагностика секвестра основывается на выявлении участка интенсивного уплотнения кости, окруженного со всех сторон зоной разрежения. Ширина этой зоны 4-5 мм и более. На этом же уровне по поверхности кости выявляют массивные периостальные наслоения, охватывающие омертвевший участок кости со всех сторон и создающие секвестральную коробку. Выраженность и плотность периостальных наслоений зависят от давности процесса.
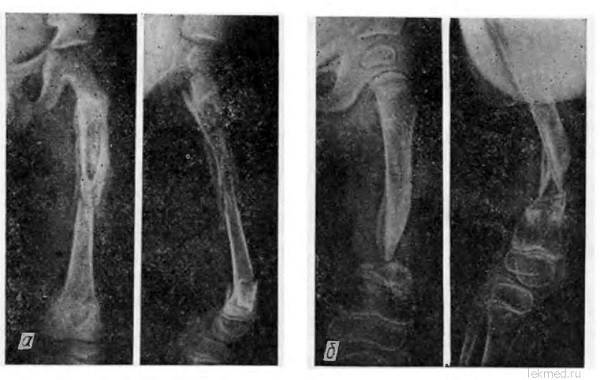
При патологическом переломе мыщелкового отростка линия перелома проходит в области основания мыщелкового отростка, значительно реже – на уровне шейки челюсти. Рентгенологически патологический перелом характеризуется наличием полосы разрежения, которое дифференцируется на всем протяжении типичным смещением отростка вниз, кпереди и кнутри с образованием угловой деформации по заднему краю ветви. В фазе развившейся консолидации обнаруживают умеренные периостальные наслоения.
Диагноз патологического перелома мыщелкового отростка требует тщательной дифференциальной диагностики с тотальным секвестром, так как из этого вытекает правильная тактика лечения больного. Рентгенологические симптомы, позволяющие отличить патологический перелом от тотального секвестра.
При оценке рентгенологических данных особое внимание следует уделять состоянию зачатков. Часто вьывляемое на высоте процесса разрушение кортикальных пластинок фолликулов нельзя считать признаком их гибели, так как в дальнейшем, к 5-6-му месяцу от начала заболевания, часто происходит их полное восстановление
Вопрос о гибели зачатка можно решать только при динамическом рентгенологическом контроле и соответствующей клинической картине (наличие свища, воспалительных явлений в области зачатка).
Особенность течения хронического одонтогенного деструктивного остеомиелита заключается в рассасывании или вживлении мелких и средних секвестров. Репаративные процессы у детей очень активны, и при выздоровлении структура кости быстро восстанавливается. Признаки репарации появляются в конце 1-го, чаще в начале 2-го месяца заболевания. Периостальная реакция определяется уже к концу 2-й – началу 3-й недели.
Приблизительно у трети больных деструктивный процесс характеризуется незначительным распространением, наличием одного или нескольких мелких секвестров. Последние определяются на верхней челюсти по нижнему краю глазницы, на передней стенке верхней челюсти, твердом нёбе, секвестрируют носовые кости. На нижней челюсти – в любой области.
Корковый слой в области деструкции частично разрушается, разволокняется, и на этом уровне возникают периостальные наслоения, в короткие сроки сливающиеся с костью.
Показатели периферической крови у больных в период ремиссии заключаются в умеренной лейкопении, сопровождающейся небольшим повышением количества эозинофилов и снижением содержания моноцитов. Во время обострения повышаются СОЭ и количество лимфоцитов, увеличиваются также cd- и а2-глобулиновые фракции с одновременным снижением альбуминов. В период ремиссии показатели белкового состава крови нормализуются.
Проведенные иммунологические исследования свидетельствуют об угнетении факторов клеточного и гуморального иммунитета у больных с хроническим деструктивным процессом.
Степень угнетения больше выражена у детей в возрасте 3-7 лет и в период обострения заболевания. При благоприятном клиническом течении отмечают нормализацию показателей факторов неспецифической защиты и повышение уровня антистафи-лолизина в крови.
Лечение остеомиелита челюсти
Лечение острого челюстного остеомиелита состоит в раскрытии гнойника, санации, проведении медикаментозного лечения, способствующего ликвидации пиков воспалительного очага. Из области перелома челюсти необходимо удалить зуб и костные обломки, но следует избегать отслоения надкостницы. Заболевание исключает полное восстановление связок ткани. Эпителизация раны осуществляется с сохранением полости, отвечающей за формирование свища, неспособного закрыться самостоятельно. Показатели и состав крови при этом нормализуются.
Область поражения может находиться в данном состоянии достаточно долго, полость формирования свища не закрывается. Самочувствие пациента налаживается, воспалительный процесс переходит в подострую стадию, после чего становится хроническим. Образуются секвестры, костная мозоль. Лечение в данном случае направлено на восстановление иммунитета.
Лечение остеомиелита нижней челюсти
Лечение болезни начинается с обработки ротовой полости и раны антисептическими растворами для профилактики рецидива. После этого начинается противовоспалительное лечение:
- Очищение организма от интоксикации;
- Устранение неблагоприятных факторов, воздействующих на обменные процессы;
- Стимулирование репаративных процессов к восстановлению и работе;
- Физиотерапевтические процедуры для заживления ран и угнетения воспаления;
- NO-терапия для подавления бактериальной флоры, стимуляции фагоцитоза, отвечающего за ликвидацию чужеродных частиц и поглощение сомнительного материала, регуляции иммунитета, нормализации проводимости нервных окончаний, улучшения микроциркуляции крови, стимуляции синтеза коллагена, активизации секреции для быстрого заживления ран и ликвидации воспалений, усиления эпителизации раны.
Лечение остеомиелита верхней челюсти
При попадании инфекции в верхнечелюстную и этмоидальную пазухи через кровоток при наличии мастита и сепсиса у матери орбитальные осложнения недуга появляются позже первичной симптоматики верхнечелюстного остеомиелита.
При остеомиелите челюсти нужно удалить зуб, так как заражение может распространиться на здоровые ткани, что недопустимо. После удаления зуба проводится ранняя периостеотомия – надрез надкостницы с целью удаления экссудата. После этого назначается антибиотическое лечение и промывание полости инфицирования раствором антисептика. Возможно назначение симптоматической терапии, хирургическое удаление секвестров. Специалисты рекомендуют детоксикационное лечение, необходимое для борьбы с отравлением организма пациента.
Лечение хронического остеомиелита челюсти
Если болезнь длится не более 90 дней, то возможно консервативное лечение: прием антибиотиков в сочетании со стимуляцией иммунитета. Подобное лечение результативно в случае локального остеомиелита хронической стадии без расширения области воспаления.
Болезнь, длящаяся более 90 дней и сопровождающаяся нерассасывающимися секвестрами и свищами, нарушенной работой почек – показание к хирургическому вмешательству. До операции пациент проходит терапию для способности организма к заживлению ран. После вмешательства специалист назначает прием антибиотиков и витаминов, физиотерапевтические процедуры.
Лечение хронического остеомиелита нижней челюсти
Обязательно удаляется пораженный зуб, создаются надрезы на надкостнице с целью улучшенного оттока экссудата. Проводится санация костной ткани противомикробными препаратами. Назначается прием антибиотиков до 24 дней, а мероприятия по восстановлению длятся долгие месяцы. Специалисты рекомендуют использовать гипербарический кислород.
Антибиотики при остеомиелите челюсти
Антибиотики при остеомиелите прописываются в любом случае. Их вводят внутримышечно, внутривенно или внутриартериально, в самых тяжелых случаях. Как правило, прописывается клиндамицин или пенициллин.
Чтобы выздоровление пошло быстрее, больному назначается метилурацил по одной таблетке три раза в день. Курс лечения составляет 10-14 суток. Хороший эффект дает прием витамина С по 1-2 грамма в сутки в течение недели и прием витамина А и В1 и В6. Дополнительно в протокол лечения включаются физиопроцедуры, порционные переливания плазмы и полноценное питание для поддержания защитных сил организма.
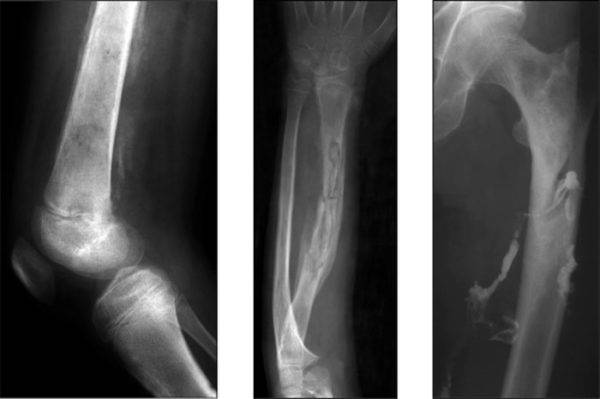
Фото до и после лечения остеомиелита
Разновидности остеомиелита челюсти
(в данном разделе разместить несколько фото пациентов с остеомиелитом)
Классификация остеомиелита челюсти делится по способу проникновения инфекции, локализации и типам возбудителя. Каждая из разновидностей имеет свою специфику лечения, диагностики и прогнозирования осложнений. Неправильно поставленный диагноз приводит к затяжным последствиям, которые провоцируют развитие других серьезных недугов.
Наиболее часто встречается одонтогенный остеомиелит, причинами которого стали недолеченные воспалительные заболевания, запущенный кариес и даже стоматит. Инфицирование происходит через кариозную полость, афтозную язву или открытую пульпу, распространяясь на мягкие ткани и далее – в челюстную кость. Из-за специфики в 70% случаев это остеомиелит нижней челюсти, так как на нее приходится основная жевательная нагрузка.
Одонтогенный остеомиелит
Травматический остеомиелит верхней челюсти, как и нижней, является последствием внешнего воздействия. Особую опасность представляют закрытые переломы и трещины, образовавшиеся в результате неправильного срастания костной ткани. Попадание возбудителя инфекции не всегда фиксируется в полости рта – в ряде случаев бактерии проникают через поврежденную скулу.
Травматический остеомиелит
Частным случаем травматического типа является лучевой остеомиелит, представляющий собой поражение здоровой костной ткани злокачественной опухолью. Причиной заражения становится лучевая терапия, из-за которой раковые клетки нередко попадают в патогенную среду гнойного воспаления. На фоне ослабленного радиацией иммунитета развивается воспаление, причем темпы прогрессирования будут заметно выше, чем у других видов.
Лучевой остеомиелит
Отдельно выделяется остеомиелит после удаления зуба. Не до конца удаленная пульпа не является ошибкой стоматолога, по ряду показаний нервные окончания сохраняются, но могут беспокоить пациента в течение нескольких дней. Если боль не утихает дольше недели, то существуют риски возникновения симптомов остеомиелита, что требует повторного приема.
Остеомиелит после удаления зуба
Гематогенный остеомиелит проявляется на фоне общего заражения крови. Спровоцировать его может любой порез, царапина и любая другая ранка в области кровотока. Отличается тип обратным патогенезом – страдает сразу челюстная ткань, а зубы при этом сохраняют все признаки здорового облика. Такая хронология опасна тем, что многие игнорируют первичные симптомы и обращаются за помощью врача, когда зуб уже невозможно сохранить. Не откладывайте лечение на потом и не запускайте болезнь. Вы можете выбрать наиболее подходящую вам клинику с хорошими отзывами и доступными ценами
Гематогенный остеомиелит
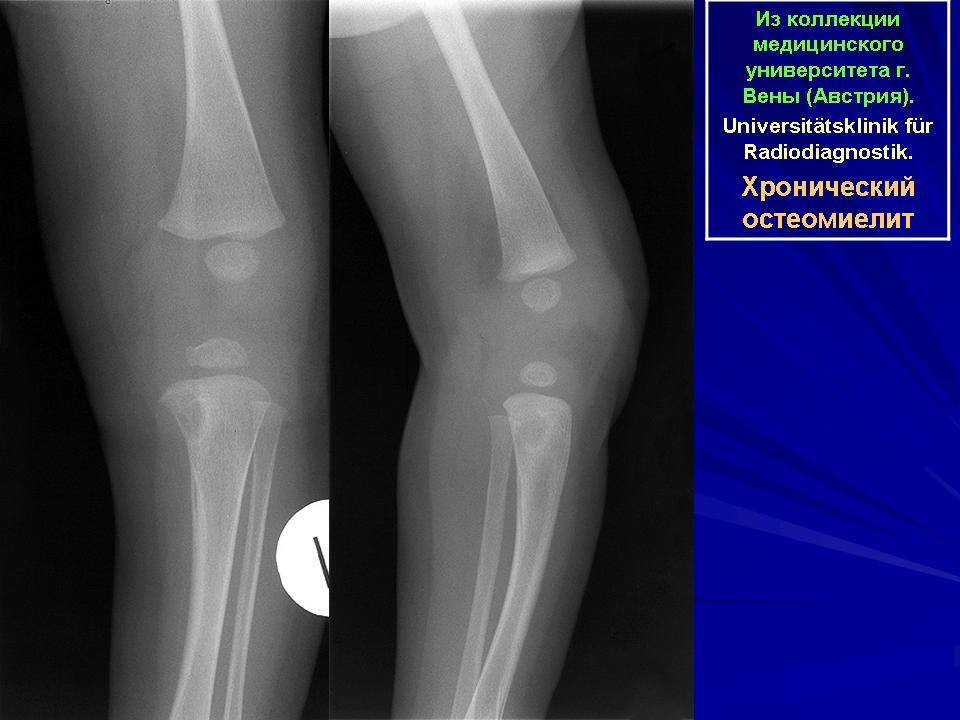
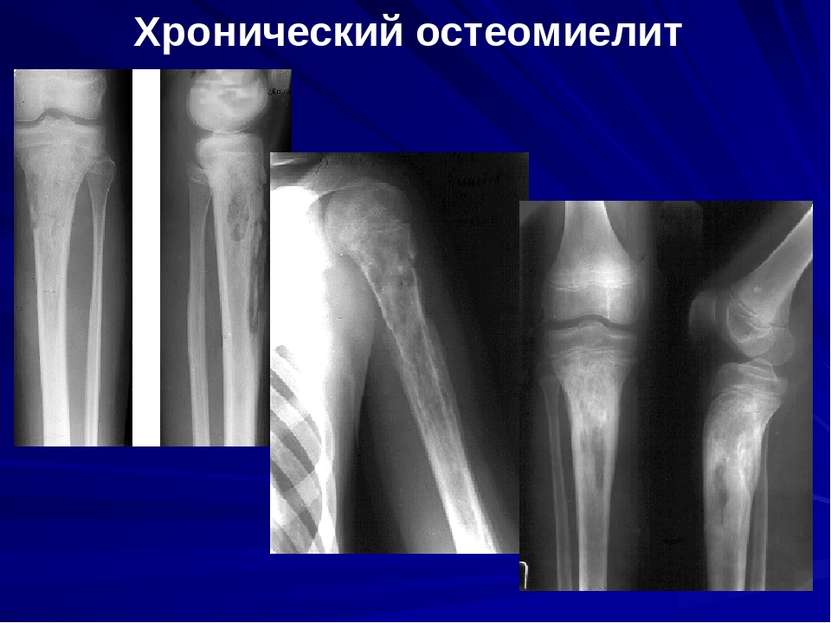
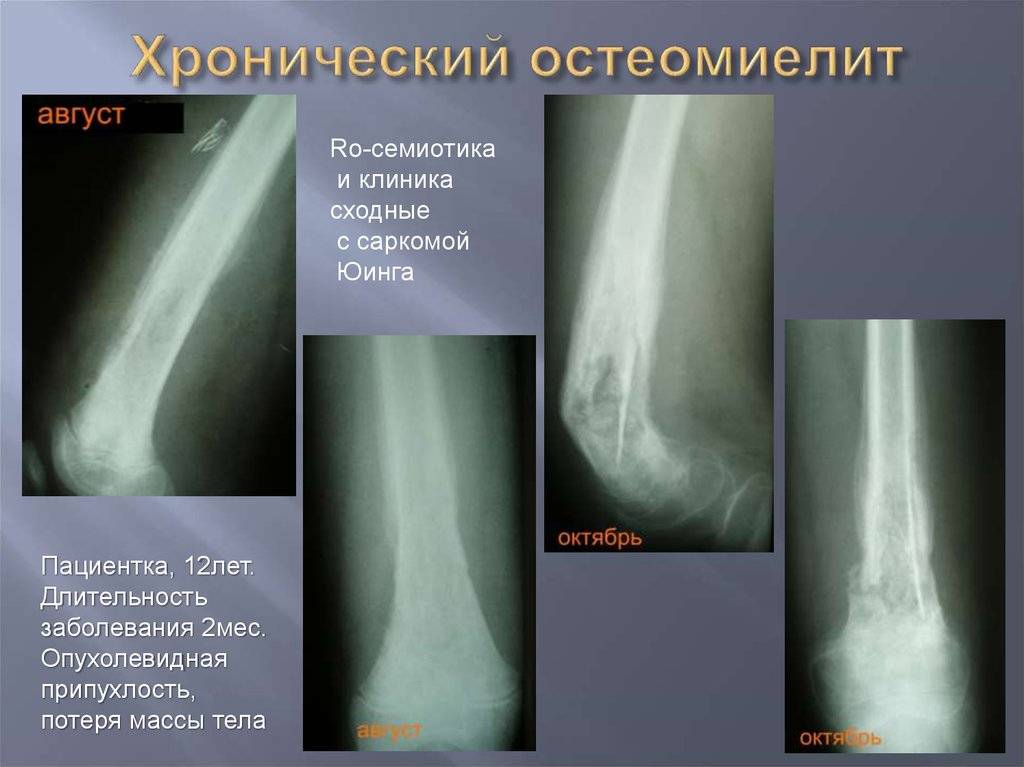
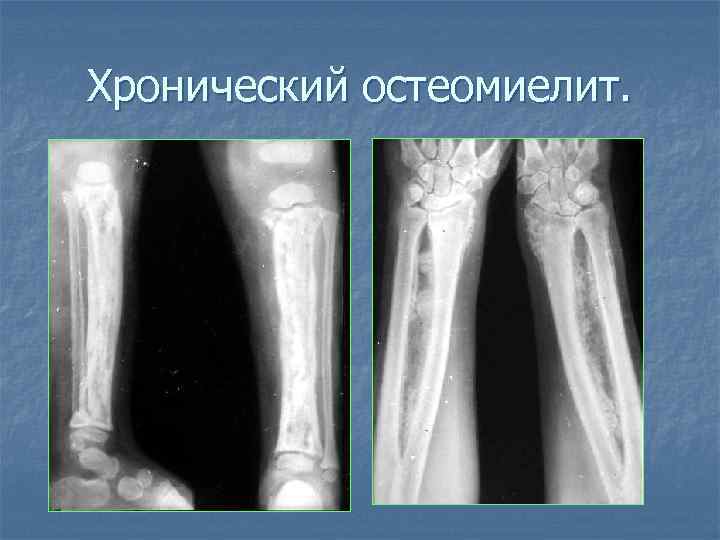
Хронический остеомиелит челюсти
Переход остеомиелита в хроническую фазу трудно контролируется даже в клинических условиях. Внешние признаки выздоровления часто говорят о временной ремиссии, которая длится от нескольких месяцев до нескольких лет, после чего острая фаза возвращается с усилением симптомов и более серьезными формами заболевания, имеющими свою классификацию:
- Мультифокальная рецидивирующая форма – частотный случай остеомиелита челюсти у детей. Гнойные выделения отсутствуют, но при этом образуются множественные очаги воспаления. Точная природа до сих пор не изучена, как и периодичность обострения.
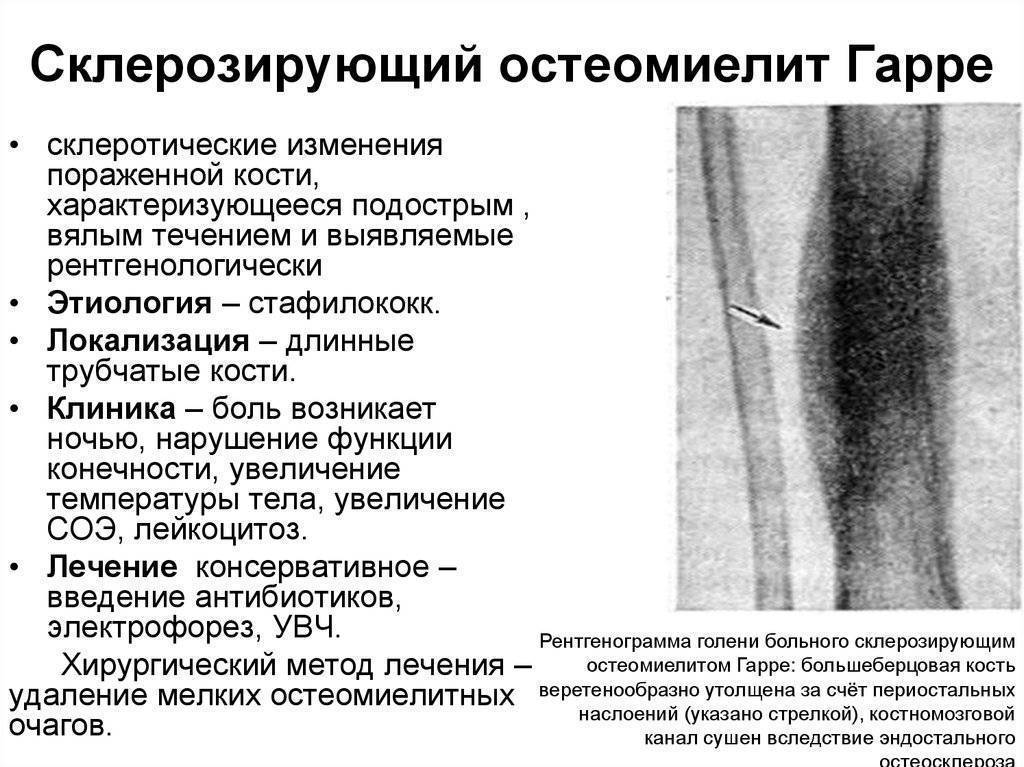
- Остеомиелит Гарре (склерозирующая форма) – вялотекущие воспаления с незначительными нагноениями в костных полостях. Боль может не ощущаться, но специфический запах изо рта сохраняется постоянно. Вид диагностируется рентгеном по уплотнениям челюстной ткани.
- Абсцесс Броди – затяжной случай остеомиелита с образованием обширных полостей, заполненных жидким гноем. Болезненность минимальная, что позволяет обойтись без хирургического вмешательства.
- Остеомиелит Оллье – самая редкая разновидность, возбудителем которой являются стафилококки, образующие в тканях челюсти белковые выделения серозной жидкости. Выявление требует точной томографии, клинические симптомы отсутствуют.
- Дезморфиновый остеомиелит – диагностируется у наркозависимых пациентов. Вызывается нарушением кровоснабжения костных тканей и множественными гнойными поражениями, приводящими к деформации овала лица.
Остеомиелит верхней челюсти
Остеомиелит верхней челюсти, по медицинским наблюдениям, встречается гораздо реже, но случаи поражения этим заболеванием все-таки есть, поэтому рассмотрим и этот случай.
Медицина рассматривает несколько путей проникновения инфекции, которая поражает верхнюю челюсть.
- Гематогенный путь. Попадание патогенной флоры через плазму. Такое может случиться при помощи обыкновенного укола, а так же в случае переливания крови (вирус может быть занесен с кровью, если сама кровь была инфицирована, либо вовремя процедуры была нарушена стерильность).
- Лимфогенный путь. Приток инфекции через лимфосистему.
- Контактный или риногенный. Проникновение идет из ротовой полости. Это может быть воспалительный процесс, который захватывает слизистую верхнечелюстных пазух (это может случиться при хроническом или остром рините), а так же проникновение патогенной флоры по протокам желез через надкостницу.
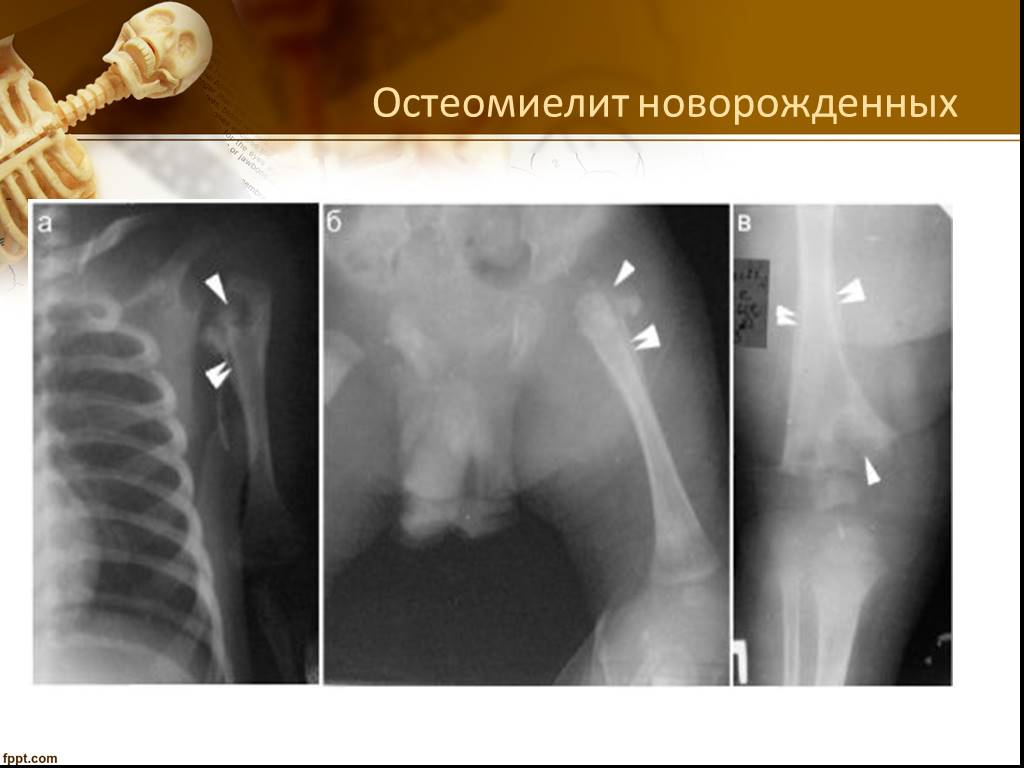
- Новорожденный может «подхватить» это заболевание во время родов в процессе наложения щипцов, либо через инфицированные материнские половые органы. Случится это может и во время кормления, через соски (если роженица страдает маститом). Не соблюдение общей гигиены для малыша чревато проникновением инфекции с грязных игрушек или соски, особенно в период, когда начинают резаться зубки.
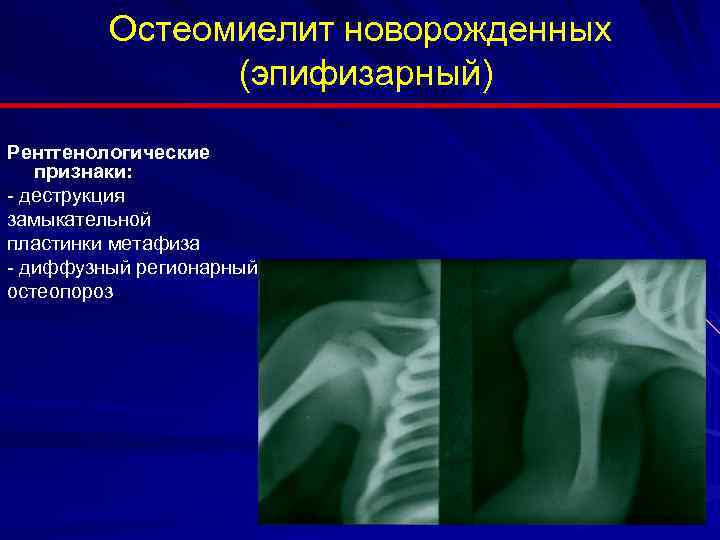
Особенно опасен остеомиелит челюсти для грудничков, так как заболевание развивается стремительно и главное не упустить время, быстро и правильно поставить диагноз, незамедлительно приступить к лечению. У этой категории пациентов данное заболевание чаще проявляется вторично, как гнойник на базе сепсиса, реже – сепсис развивается на базе острого РВИ (респираторно-вирусная инфекция).
Основными симптомами заболевания, которые одинаковы как для маленьких детей, так и для взрослых, с той лишь разницей, что у грудничков эти процессы протекают более стремительно и с ярко выраженными проявлениями:
- Это заболевание у детей начинается внезапно. Резко поднимается температура до 39÷40о С.
- Малыш капризничает, не хочет кушать.
- Нарастает отек в области нос-щека-глаз.
- На протяжении первых суток глазная щель полностью закрывается, становится нечувствительной верхняя губа, пропадает носогубная складка. Личико становится ассиметричным, как бы перекошенным.
- Увеличиваются в размерах лимфатические узлы со стороны вирусного поражения.
- На протяжении следующих трех суток отечность захватывает не только лицевую часть, но и шею.
- Развивается процесс (у детей в зубных зачатках, у взрослых в корневой системе зуба) нагноения. И идет отторжение секвестров.
- За счет отека сужается или перекрывается носовой ход, что препятствует нормальному дыханию. Постепенно он начинает заполняться гнойными выделениями.
- Уже в первые – вторые сутки после инфицирования, кожа в области отека приобретает розовый оттенок с лоснящейся фактурой. При дотрагивании – резкая боль.
- Уже на первые сутки на альвеолярном отростке, могут появиться локальные инфильтраты. Слизистая оболочка становится гиперемированной, размягченной (костная ткань начинает разрушаться) и увеличивается в размере. Появляется флюктуация.
- Приблизительно на пятый день выявляют некоторое количество секвестры, начинают появляться в носовой полости свищи. Образуются они и на небе, в области внутреннего угла глаза, в районе зубных зачатков. Верхняя челюсть становится паталогически подвижной.
- Достаточно быстро воспаление захватывает и глазницу. Начинается абсцесс век. Любое движение вызывает боль. Глазное яблоко становится неподвижным – развивается флегмона глазницы.
Последствия осложнения при остеомиелите верхней челюсти могут быть страшными, особенно для грудничков. Это и менингит, сепсис, флегмона глазницы, пневмония, абсцесс легкого и мозга, гнойный плеврит…
ЦЕЛЛЮЛИТ
Целлюлит – диффузное острое воспаление кожи и/или подкожной клетчатки, характеризующееся их уплотнением, гиперемией, лейкоцитарной инфильтрацией и отеком без клеточного некроза или нагноения, часто сопровождающееся болью и повышением температуры тела, лимфангиитом и регионарной лимфаденопатией. Данному определению соответствуют разнообразные патологические процессы (импетиго, эризипелоид, диабетическая стопа и др.), которые будут рассмотрены отдельно. Выделяют острый, подострый и хронический целлюлит. Чаще поражаются нижние конечности, несколько реже – верхние конечности и лицо. Обычно инфекции предшествует нарушение целостности кожи (травма, изъязвления, дерматит, дерматофития стоп), однако возможны гематогенный и лимфогенный пути распространения инфекции. Входные ворота инфекции определяются только в 50-60% случаев.
Основные возбудители
Наиболее частым возбудителем является S.pyogenes (БГСА), реже – гемолитические стрептококки других групп (B, C, G). В отдельных случаях целлюлит вызывает S.aureus; при этом процесс протекает менее интенсивно, чем при стрептококковой инфекции, и связан с открытой раневой поверхностью или кожным абсцессом.
У детей целлюлит лица может вызывать H.influenzae, тип B.
При особых обстоятельствах (гранулоцитопения, диабетическая язва нижней конечности, тяжелая ишемия тканей) причиной целлюлита могут быть другие микроорганизмы, главным образом аэробные грамотрицательные бактерии (E.coli, P.aeruginosa).
После укусов животных (кошки, собаки) целлюлит может быть вызван таким возбудителем, как P.multocida.
При иммерсионных повреждениях кожи в пресной воде частым возбудителем целлюлита является A.hydrophila, в теплой соленой воде – V.vulnificus, но одновременно могут быть также стафилококки и стрептококки.
Диагноз устанавливают клинически, так как выделить возбудитель трудно даже при аспирации или биопсии кожи, если только нет гноя или открытой раны.
Выбор антимикробных препаратов
При наличии гноя или открытой раны помощь в выборе могут оказать результаты окраски мазков по Граму.
Целлюлит неустановленной этиологии
Проводится эмпирическая терапия с применением АМП, активных в отношении пенициллинорезистентных S.aureus и S.pyogenes.
Препараты выбора: в легких случаях внутрь , или , в тяжелых – парентерально или .
Альтернативные препараты: при аллергии на β-лактамы – линкозамиды, если предполагается наличие – ванкомицин или линезолид.
Cтрептококковый целлюлит
Препараты выбора: в легких случаях феноксиметилпенициллин или бензатин бензилпенициллин; в тяжелых – бензилпенициллин в/в, в/м.
Альтернативные препараты: при аллергии на β-лактамы в легких случаях макролиды внутрь, в тяжелых – линкозамиды в/в, в/м.
Стафилококковый целлюлит
Препараты выбора: в легких случаях внутрь , или , в тяжелых – парентерально или .
Альтернативные препараты: при аллергии на β-лактамы – линкозамиды, если предполагается наличие – ванкомицин или линезолид.
Целлюлит, вызванный H.influenzae
Препараты выбора: внутрь , , .
Альтернативные препараты: при аллергии на β-лактамы – азитромицин, фторхинолоны.
Рецидивирующий целлюлит нижних конечностей
Препараты выбора: бензатин бензилпенициллин 1 раз в месяц.
Альтернативные препараты: эритромицин внутрь в течение 1 нед каждый месяц.
При целлюлите у пациентов с нейтропенией до получения результатов бактериологических исследований применяют , активные в отношении грамотрицательных энтеробактерий.
Препараты выбора: (амоксициллин/клавуланат, ампициллин/сульбактам, пиперациллин/тазобактам, тикарциллин/клавуланат).
Альтернативные препараты: , фторхинолоны. При синегнойной инфекции их комбинируют с аминогликозидами.
В более редких случаях для лечения инфекции, вызванной P.multocida, применяют бензилпенициллин; A.hydrophila – гентамицин; V.vulnificus – тетрациклин (кроме детей до 8 лет и беременных женщин).
ИНФЕКЦИОННЫЙ АРТРИТ
Инфекционный артрит – инфекционное поражение синовиальной ткани. Характерен гематогенный путь распространения инфекции. Наиболее часто поражаются суставы нижних конечностей.
Основные возбудители
У новорожденных артрит, сопровождающийся септическим течением, может быть вызван S.aureus, энтеробактериями, стрептококками группы В, гонококком.
У детей младшего возраста (до 6 лет) возбудителем острого гнойного артрита чаще всего является S.aureus, H.influenzae, S.pneumoniae, Enterobacteriaceae.
У детей старше 6 лет и взрослых наиболее частыми возбудителями являются S.aureus, S.pyogenes.
У пациентов с возможной ИППП частым возбудителем является гонококк.
Выбор антимикробных препаратов
должны вводиться в/в, в/м, так как всасывание при приеме внутрь может быть недостаточным, а введение препаратов внутрь сустава может вызвать синовиит.
Новорожденные
Препараты выбора: .
Альтернативные препараты: или + аминогликозид, , , ванкомицин + аминогликозид.
Дети до 6 лет
Препараты выбора: + (или ) или аминогликозид; или + аминогликозид.
Альтернативные препараты: , , линкозамид + аминогликозид, ванкомицин + аминогликозид.
Дети старше 6 лет и взрослые
Препараты выбора: или + аминогликозид.
Альтернативные препараты: , , фторхинолон + (ванкомицин, линезолид).
Возможная ИППП
Препараты выбора: , .
Альтернативные препараты: фторхинолоны.
После исчезновения всех симптомов и признаков заболевания лечение продолжают еще не менее 2 нед.
При хроническом инфекционном артрите необходимо исключить туберкулез или грибковую инфекцию.
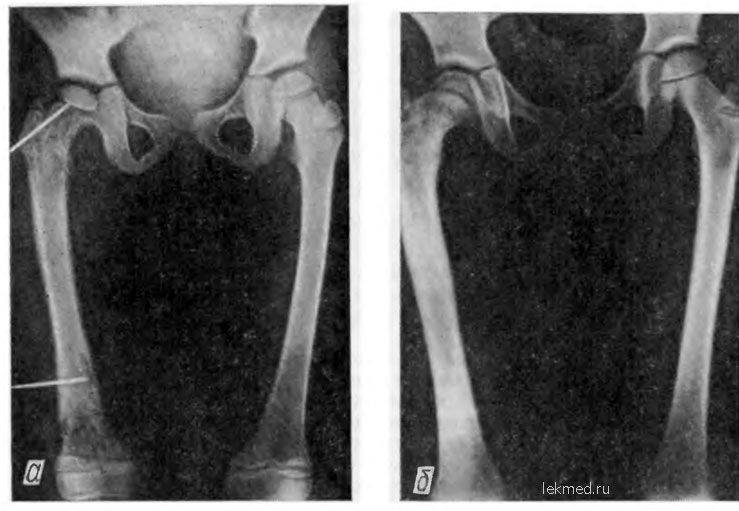
Остеомиелит верхней челюсти
Верхнечелюстной остеомиелит – частый недуг, характеризующийся несколькими путями инфицирования:
- Лимфогенный путь – попадание инфекции через лимфатическую систему;
- Гематогенный путь – попадание инфекции через плазму. Возможно инфицирование во время укола, при переливании крови;
- Риногенный (контактный) путь – попадание инфекции из ротовой полости. Возможно при воспалении с охватом слизистой оболочки пазух верхней челюсти при рините, при попадании инфекции через надкостницу по железистым протокам;
- Возможность заражения новорожденного в процессе родов при наложении щипцов или через инфицированные половые органы матери. Возможно инфицирования ребенка при кормлении, если у матери имеется мастит. При несоблюдении гигиены ребенка возможно инфицирование через соски и игрушки, особенно в период прорезывания зубов.
Особую опасность несет данный недуг для грудничков. Верхнечелюстной остеомиелит у детей проявляется вторично, в виде гнойника на фоне сепсиса. Реже сепсис появляется на фоне острой респираторно-вирусной инфекции.