Аномалии развития плодного яйца на сроке 5 недель беременности
Плодное яйцо, к сожалению, может иметь аномалии развития, причинами которых могут являться хронические заболевания матери, внутриутробные инфекции и наследственность.
К аномалиям развития специалисты относят такие факторы на сроке 5 недель беременности:
- пПлодное яйцо деформировано. Изменение формы происходит при преждевременной частичной отслойке плаценты, вследствие нарушения тонуса матки. Вовремя диагностированная деформация плодного яйца, а также нормализация тонуса матки зачастую приводит к возвращению плодного яйца к правильной форме и впоследствии не угрожает жизни плода и женщины;
- Аномалия расположения. Происходит прикрепление плодного яйца к внутреннему зеву, точнее в его нижней части;
- Нарушение процесса имплантации. Аномалия прикрепления яйцеклетки в эндометрий матки;
- Нарушения величины. Размер плодного яйца не соответствует нужным для этого срока параметрам;
Специалисты утверждают, что плодное яйцо 4-5 недель нередко имеет аномалии развития, но своевременное диагностирование зачастую даёт возможность сохранить беременность и родить здорового малыша.
Нарушения и патологии
Если плодное яйцо развивается неправильно, на УЗИ специалист заметит отклонения от норм.
Отклонения от параметров
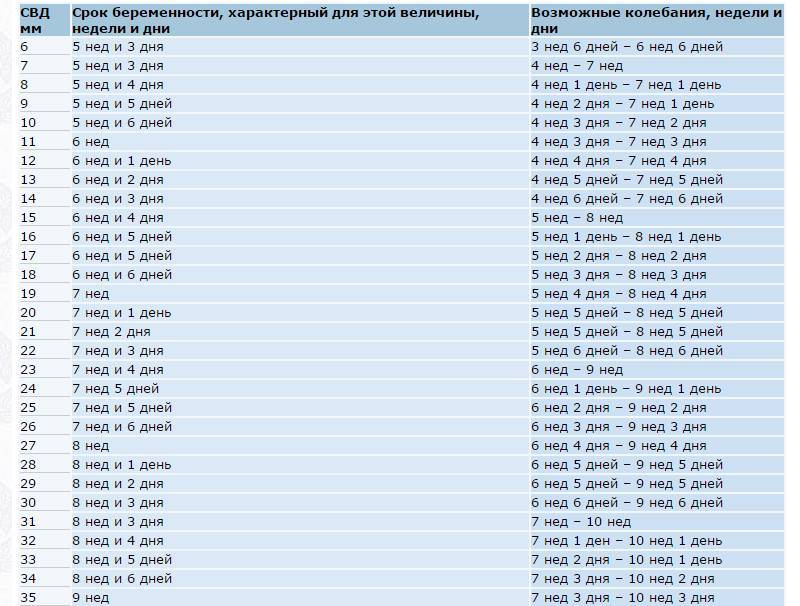
Рост и размеры плодного яйца и эмбриона должны соответствовать сроку беременности. Если плод имеет размер менее 2 мм при сроке 5 недель, можно утверждать об отклонении в развитии. Размер плода менее 4 мм при сроке семь недель так
же указывает на нарушение. При таких параметрах необходимо убедиться, что установленный срок верный.
Большое по размерам плодное яйцо с маленьким эмбрионом часто говорит о замершей беременности. Но для подтверждения необходимо повторное обследование. На замерзшую беременность также может указать слишком маленькое плодное яйцо. Однако опять же нужно наблюдать динамику развития.
Неправильная форма
О нарушении можно говорить и тогда, когда структура, окружающая зародыш, имеет нестандартную форму. Если углы у оболочки неровные, тогда специалист может заподозрить повышенный тонус матки. Во многих случаях данное состояние безобидное, однако, если имеются боли, темные выделения из влагалища, раскрытие шейки матки, тогда есть вероятность выкидыша.
Для исправления ситуации врачи снимают тонус матки, после чего яйцо принимает правильную форму. Как выглядит плодное яйцо при выкидыше, зависит от срока вынашивания. На сроке 1-2 недель выкидыш может выглядеть, как кровяное выделение менструации. На более поздних сроках формирование выглядит как сгусток крови. Если выкидыш происходит на сроке 7-9 недель, то женщина может обнаружить кусочки тканей плода.
Если структура имеет овальную и в то же время плоскую форму – это также может указывать на замершую беременность. Однако при отсутствии боли и других недомоганий имеет смысл продолжать наблюдать за беременностью. Повторное обследование позволит врачу сделать правильный вывод.
Неправильное расположение
Низкое плодное яйцо не говорит о серьезной патологии, но требует более внимательного наблюдения в течение всей беременности. Если образование находится очень близко к шейке матки, тогда может наступить шеечная беременность, что чревато удалением матки.
Пустое плодное яйцо
При внематочной беременности можно обнаружить пустое плодное яйцо, когда внутри полости содержится только жидкость или сгусток крови.
Что покажет УЗИ на 5 неделе беременности?
Ультразвук на пятой неделе беременности покажет плодное яйцо с эмбрионом внутри (при нормальном, стандартном течении беременности). Также по результатам сканирования можно будет судить о прикреплении хориона, расположении плодного яйца в полости матки. Если плодное яйцо не дошло до матки и закрепилось, например, в маточной трубе, УЗИ покажет это, и женщине будет поставлен диагноз внематочная беременность.УЗИ на 5-й неделе покажет сердце малыша, позволит оценить частоту его биения. Уже на таком малом сроке можно будет заподозрить возможные патологии сердца плода, хотя однозначный вывод о наличии/отсутствии порока сердца сделать трудно.УЗИ покажет, насколько активно развивается нервная трубка плода, которая впоследствии станет костным мозгом ребёнка.
Движения эмбриона
Для оценки жизнеспособности плода и его самочувствия в утробе матери оценивается частота его сердечных сокращений.
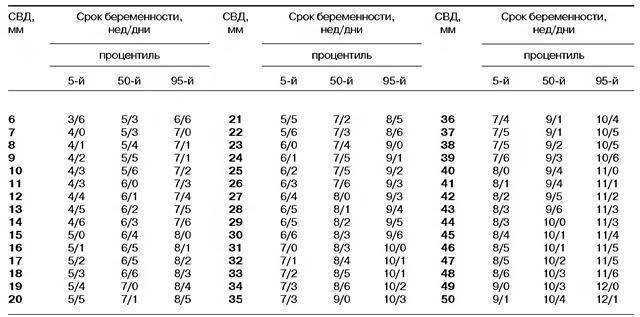
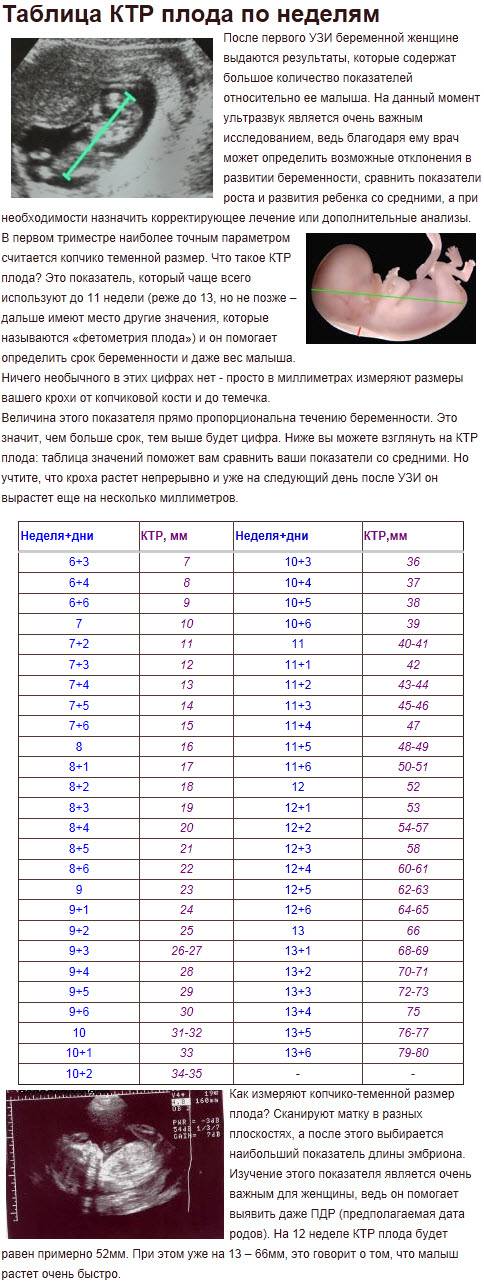
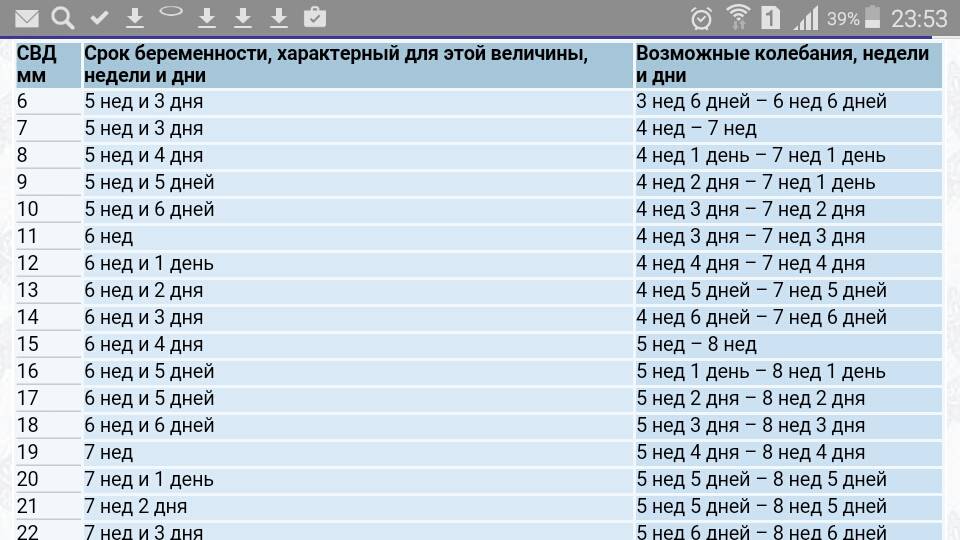
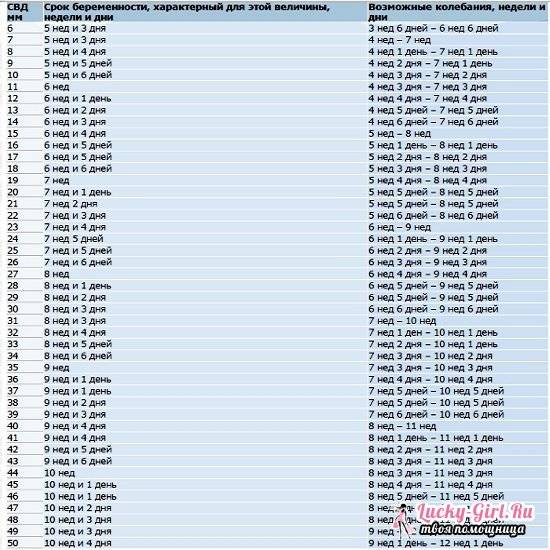
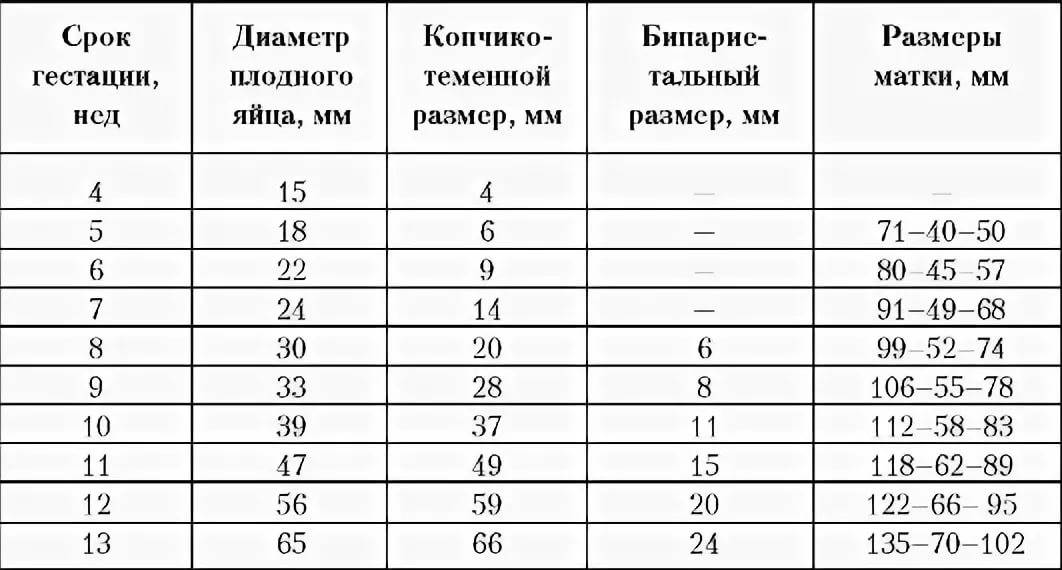
Нормы и расшифровка
Выделяют несколько основных параметров развития плода, которые учитываются при расшифровке результатов ультразвука:
- размер эмбриона – нормативное значение около 4 мм;
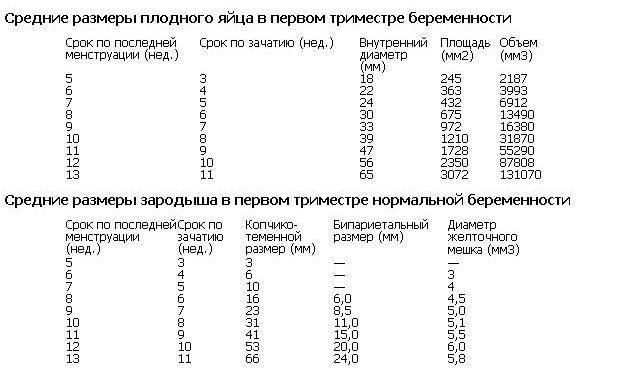
- размер желточного мешка – нормативное значение 4-5 мм;
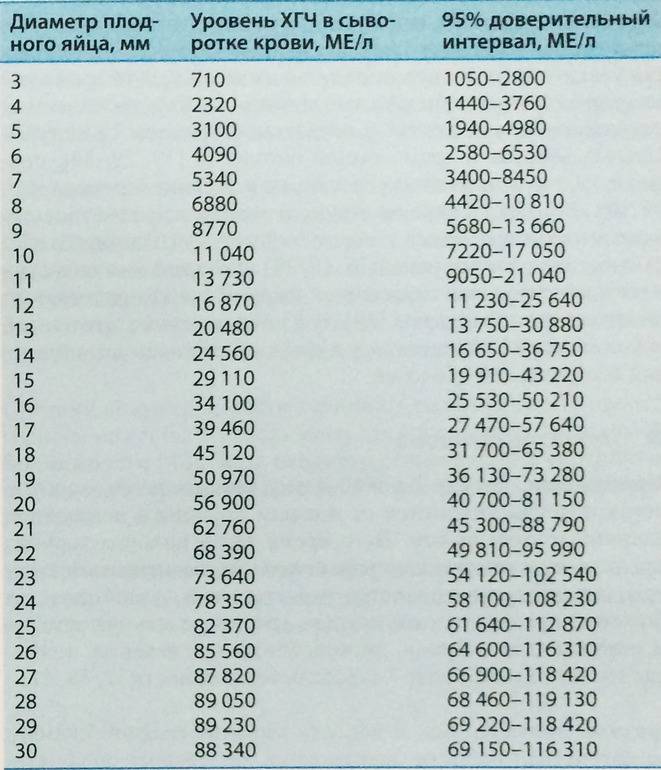
- размер плодного яйца – по норме он должен составлять примерно 1 см;
- ЧСС – норма от 70 до 100 уд/мин.
Также по УЗИ можно оценить вес эмбриона – он должен составлять примерно 4 г.Результаты УЗИ – это не единственная информация, которая должна приниматься во внимание при постановке того или иного диагноза
Важно также оценить анализы крови, мочи и результаты других дополнительных исследований
Другие аномалии плодного яйца
Кроме такой патологии, как «плодное яйцо неправильной формы», существует ряд патологических процессов, которые могут спровоцировать замирание беременности или выкидыш.
Маленькое плодное яйцо. Устанавливая данный диагноз, специалисты соотносят размеры плодного яйца со сроком беременности, в результате чего определяется развитие плода в утробе матери, насколько правильным оно является. Установление времени вынашивания производится по тому же размеру яйца, поэтому данная аномалия развития зачастую не имеет под собой оснований, а является лишь следствием неточного определения срока беременности. Однако, бывают случаи, когда плодное яйцо замедляет темпы роста и развития ввиду замершей беременности. В данной ситуации необходимо проведение ряда дополнительных исследований, направленных на определение уровня гормонов в крови женщины.
Большое плодное яйцо. Данная аномалия плодного яйца является разновидностью замершей беременности и имеет название анэбриональная беременность. При такой патологии, как большое плодное яйцо, на снимке УЗИ можно рассмотреть все признаки оплодотворения, сформированные оболочки плодного яйца, нормальный рост плодного яйца, однако при отсутствии эмбриона. Ультразвуковое исследование, в процессе которого можно установить данное состояние, нужно делать не позже, чем на 6-7 неделе беременности. Но и в этом случае не стоит торопиться с неутешительными выводами и настраивать себя на искусственный аборт, так как данный диагноз иногда устанавливается ошибочно, по причине неправильно определенного срока беременности или малых размеров эмбриона, который аппарат просто не может «увидеть».
Вытянутое плодное яйцо. Нормальной формой плодного яйца считается круглая либо овальная. Вытянутое плодное яйцо может сигнализировать о возможном риске потери ребенка. Причина данного явления заключается, как правило, в повышенном тонусе мышц стенок матки. Своевременная диагностика такого вида деформации плодного яйца при условии строгого соблюдения женщиной рекомендаций врача позволит предупредить прерывание беременности, сохранив жизнь ребенку. Женщинам с такой патологией рекомендуется назначение препаратов, которые снижают тонус матки, а также постельный режим и лишенную стрессов, спокойную обстановку до того момента, когда плодное яйцо не примет свою первоначальную правильную форму. Динамику развития плодного яйца, положительные либо отрицательные сдвиги необходимо контролировать при помощи ультразвукового исследования.
Пузырный занос. При данном заболевании плодного яйца происходит трансформация ворсинок хориона в пузырьки, которые заполнены жидкостью светлого оттенка. Располагаются пузырьки на шнуровидных стебельках, между ними обнаруживаются частички децидуальной оболочки. Их величина может варьироваться от размера просяного зерна до вишни, конгломераты пузырьков — гроздевидные. Известны три формы пузырного заноса, в зависимости от степени пролиферации и анаплазии:
- доброкачественная: характеризующаяся отсутствием пролиферации и анаплазии;
- злокачественная (потенциально): характеризующаяся наличием гиперплазии и персистентной анаплазии эпителия хориона;
- злокачественная: с наличием выраженной пролиферации и анаплазии эпителия хориона.
Одним из основных симптомов пузырного заноса является маточное кровотечение, начало которого происходит в течение первых недель беременности. Периодически ослабевая и усиливаясь, оно заканчивается в момент рождения заноса. Кровь отличается темным цветом, в редких случаях в ней присутствуют пузырьки заноса. Характер кровотечений – необильный, усиливающийся в период рождения пузырного заноса. Диагностику заболевания проводят на основании вышеперечисленных проявлений пузырного заноса. Дополнительным средством, которое может быть назначено для подтверждения диагноза, являются биологические реакции на определение беременности, ввиду того, что при такой патологии, как пузырный занос, в организме женщины происходит образование большого количества гонадотропных гормонов.
Вследствие того, что данные диагнозы устанавливаются в первом триместре беременности, т.е. на самых начальных сроках вынашивания плода, благодаря тщательным исследованиям и наблюдениям за развитием эмбриона, у женщин имеется немалый шанс исправить ситуацию и дать ребенку появиться на свет.
Если на УЗИ эмбрион не видно
Если УЗИ на 5-й акушерской неделе беременности покажет, что есть плодное яйцо, но эмбриона в нём не видно, это ещё не повод для серьезного беспокойства. Вероятно, возможности аппарата не настолько велики, чтобы разглядеть эмбрион на столь раннем сроке. Для подтверждения беременности можно пройти ультразвук чуть позже – в 6-7 недель.Возможен и более печальный прогноз. Отсутствие визуализации эмбриона может говорить о замершей беременности либо о анэмбрионии (то есть зарождение эмбриона не произошло либо он погиб сразу после зарождения). Лечащий врач в таких случаях должен разобраться в причинах произошедшей гибели эмбриона и назначить женщине определённые обследования.
Почему на УЗИ не виден эмбрион?
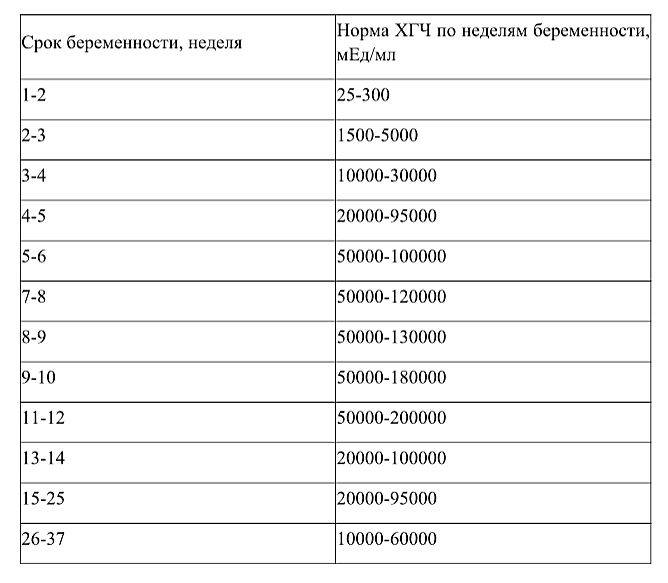
Рассмотреть даже нормально развивающийся плод сразу после зачатия невозможно – он слишком небольшой, чтобы ультразвуковой сканер смог различить его на фоне окружающих тканей и органов. Поэтому стандартно первое УЗИ для подтверждения беременности делается на 6-7 неделе после зачатия. До этого момента о том, что женщина будет матерью, можно судить только по уровню хорионического гонадропина человека, который начинает выделяться хорионом (плодной оболочкой эмбриона) на 6-7 день после зачатия. В норме при успешном развитии беременности концентрация ХГЧ в организме растет вместе с развитием плода.
Чтобы понять механизм анэмбрионии, необходимо разобраться со строением самого эмбриона и его ранним развитием. Оно происходит в несколько этапов:
- Зигота – по сути, это оплодотворенная яйцеклетка, образующаяся в момент зачатия;
- Морула – следующая стадия, характеризующаяся делением зиготы на несколько однотипных клеток;
- Бластула – зародыш, в котором клетки уже разделены на внутреннюю клеточную массу (эмбриобласт) и наружный слой (трофобласт);
Именно на стадии бластулы образуется будущее тело эмбриона и окружающие его защитные оболочки. Когда зародыш покидает фаллопиеву трубу и опускается в маточную полость, выделяемые наружными клетками ферменты частично растворяют эндометрий, и происходит его имплантация. Далее эмбрион и околоплодные оболочки развиваются параллельно, постепенно образуя сформировавшийся плод и плаценту.
При анэмбрионии этот процесс нарушается – внешняя оболочка (плодное яйцо) продолжает расти, выделяя ХГЧ, в то время как эмбрион либо не формируется вообще, либо его развитие прекращается на ранней стадии. Из-за этого некоторое время анализы дают ложный результат, показывая нормальную беременность. Лишь через некоторое время хорион прекращает выделять ХГЧ, уровень которого постепенно начинает снижаться.
Причины остановки роста эмбриона, приводящие к пустому плодному яйцу, изучены не полностью. Сегодня к ним относят:
- Генетические аномалии. В большинстве случаев к анэмбрионии приводят патологические хромосомные мутации, либо изначально свойственные родителям, либо появляющиеся вследствие неудачной рекомбинации генов в их организме. Также возможны генетические нарушения в самом эмбрионе, возникающие на ранних стадиях его развития.
- Инфекции. Среди них наиболее опасны для эмбриогенеза болезни, входящие в комплекс TORCH – краснуха, герпес, цитомегаловирус, токсоплазмоз, сифилис, гепатиты В и С и т. д. Инфекционные возбудители могут поражать материнский организм, нарушая его репродуктивную функцию (например, вызывая хронический эндометрит), или сам эмбрион, приводя к сбоям в его развитии.
- Внешние факторы. В первую очередь это относится к ионизирующему излучению (радиации) и токсичным химическим веществам (ядам, некоторым лекарствам). Они вызывают функциональные расстройства репродуктивной системы матери или генетические мутации в эмбрионе, останавливая его нормальное развитие.
- Эндокринные нарушения. Расстройства желез внутренней секреции женщины также может привести к анэмбрионии. Особенно вероятно появление плодного яйца без эмбриона при дефиците или нарушении обмена прогестерона – полового гормона, играющего важную роль в децидуализации (морфологическом изменении) эндометрия в точке имплантации зародыша.
- Иммунные нарушения. Довольно часто причиной неправильного развития эмбриона является его повреждение защитной системой материнского организма. Это может происходить опосредованно – например, когда зародыш попадает под «перекрестный огонь» иммунных клеток, атакующих инфекцию. Иногда эмбрион сам расценивается иммунитетом женщины как чужеродный объект, ведь его генетический код наполовину состоят из генома другого человека (отца).
Анэмбриония может вызываться как одним из этих факторов, так и их комплексным воздействием. Предугадать развитие этой патологии невозможно – она наблюдается даже у абсолютно здоровых женщин, уже имевших опыт успешной беременности.
Данную аномалию следует отделять от замершей беременности. При анэмбрионии зародыш не формируется вообще, а во втором случае его развитие прекращается на ранней стадии. При этом по внешним проявлениям и на УЗИ эти патологии могут выглядеть одинаково.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Сроки проведения плановой ультразвуковой диагностики
По результатам ВОЗ определены строгие периоды для проведения обязательных ультразвуковых исследований на протяжении срока вынашивания будущего малыша.
В иные временные промежутки поведение обследования назначается строго по индивидуальным показаниях со стороны мамы и плода:
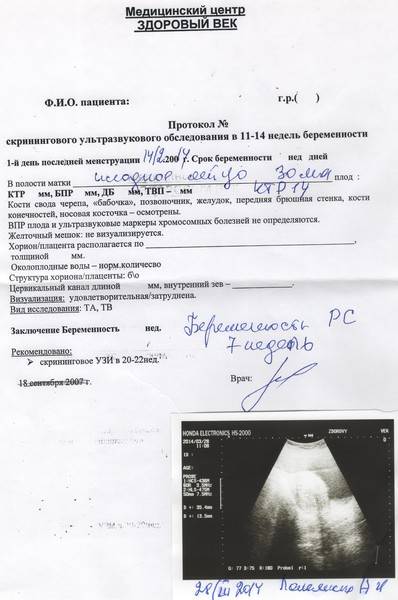
- первое УЗИ обследование рекомендуется проводить в 12 — 14 недель;
- второй скрининг назначают на 20 — 24 недели;
- третий раз посетить УЗИ необходимо в 32 — 34 недели вынашивания.
Сроком очередного обследования нежелательно пренебрегать, так как именно в указанный период вынашивания возможно распознать пороки развития плода. И если возникнет вынужденная необходимость — прерывание по медицинским показаниям. Последнее скрининговое обследование возможно проводить и в более позднее время.
Результаты текущей диагностики могут значительно выбиваться за рамки нормальных показателей, но это далеко не является поводом для беспокойства. Не стоит забывать, что развитие каждого ребенка имеет свои характерные особенности. Однако игнорировать выявленные симптомы также не стоит.
Период эмбриогенеза, то есть когда происходит формирование и развитие эмбриона длится с первой по 11-12 неделю беременности. После этого срока эмбрион уже называют плодом. При этом в качестве начальной точки отсчета берется первый день последней менструации.
Развитие новой жизни начинается с того момента, когда происходит женской яйцеклетки. При слиянии сперматозоида и яйцеклетки образуется зигота, которая через 26-30 часов начинает деление и образует многоклеточный эмбрион, размеры которого, как говорится, увеличиваются не по дням, а по часам.
Если в первые четыре дня своего существования эмбрион имеет размер примерно 0,14 мм, то к шестому дню он достигает 0,2 мм, а к концу седьмого – 0,3 мм.
На 7-8 день эмбрион имплантируется в стенку матки.
На 12 день развития размер эмбриона составляет уже 2 мм.
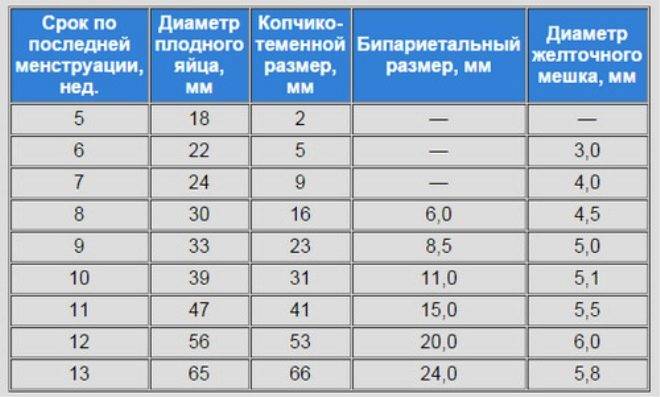
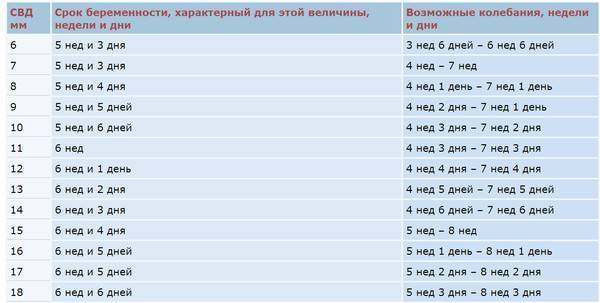
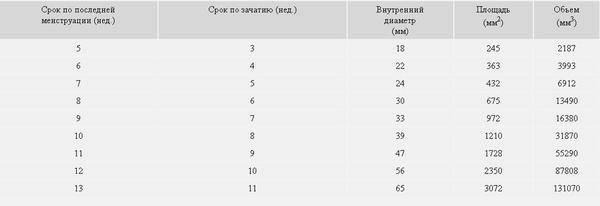
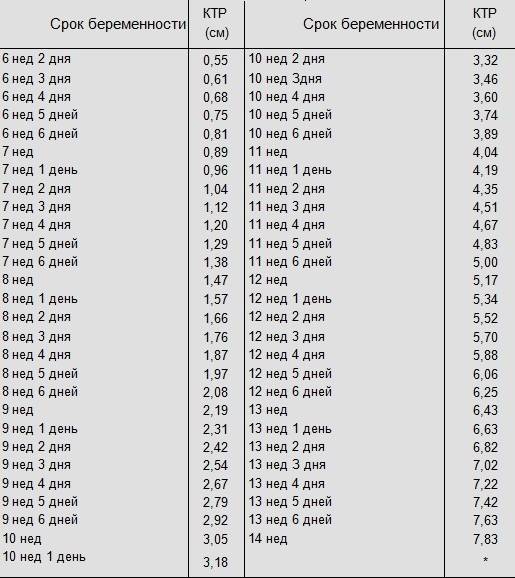
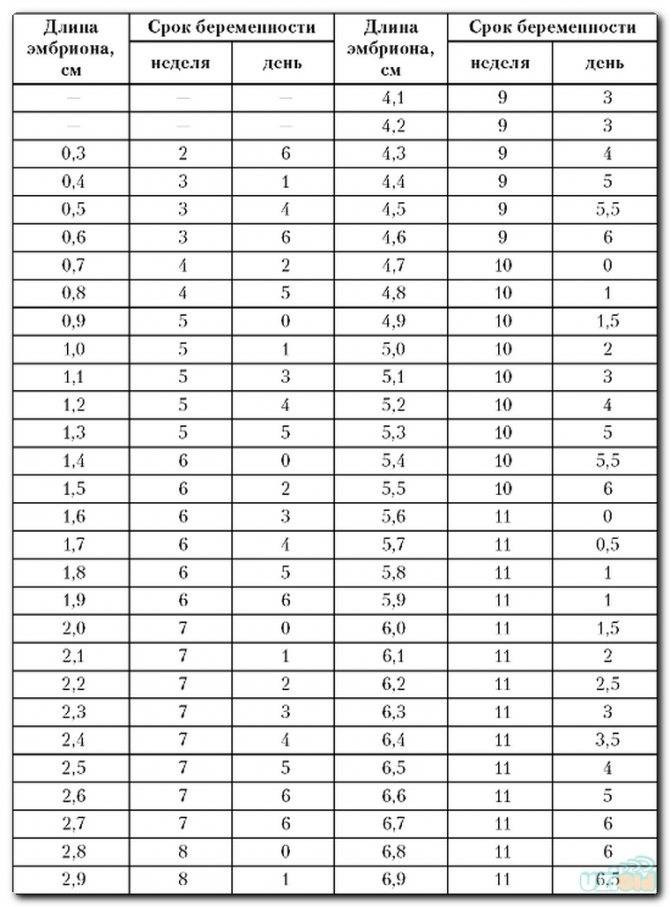
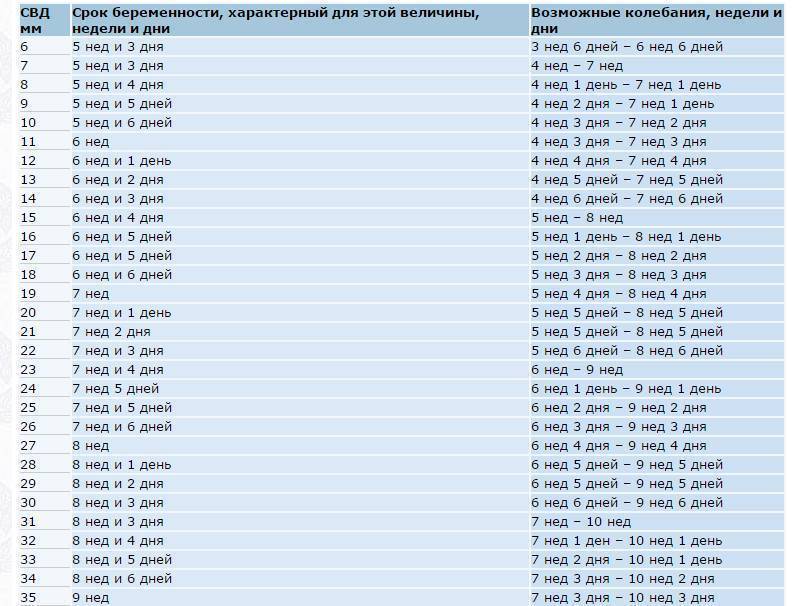
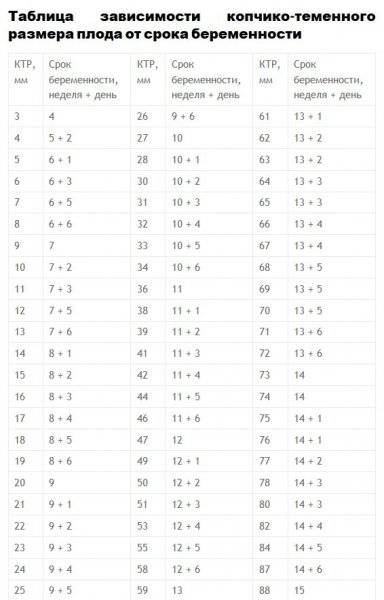
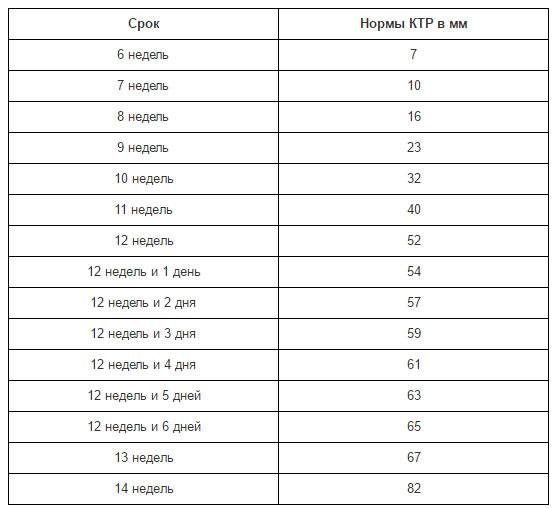
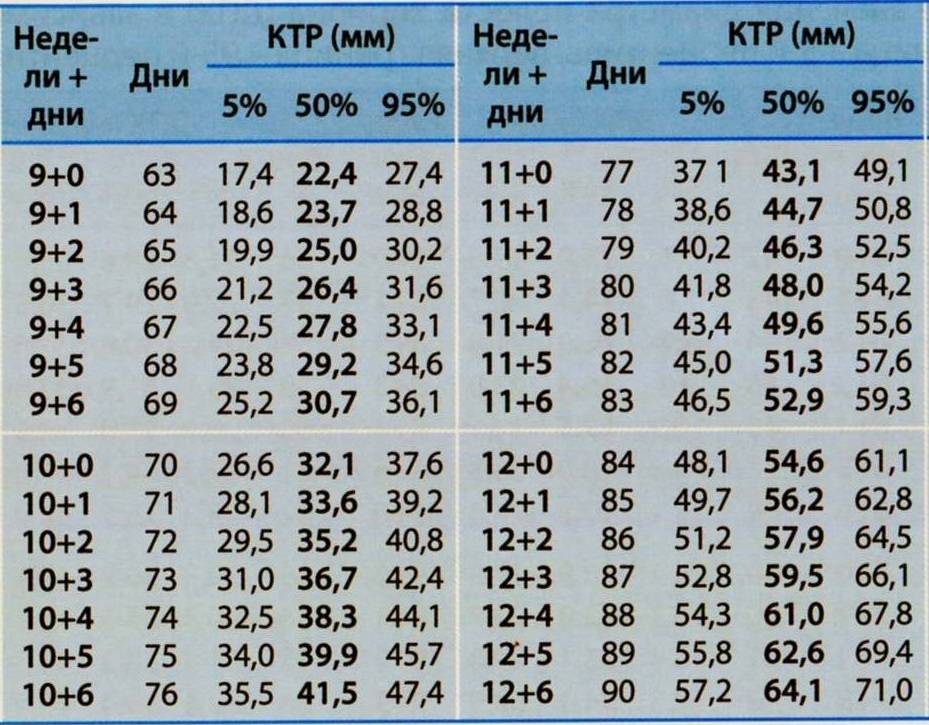
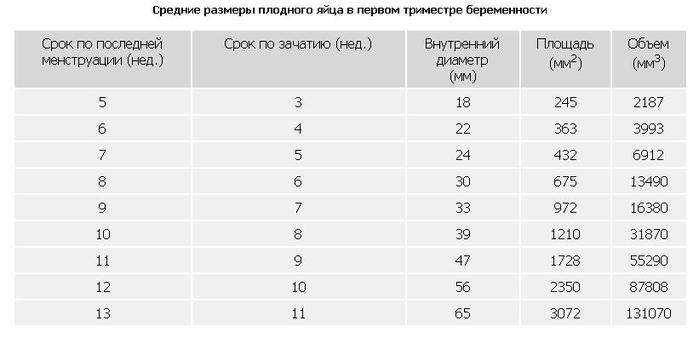
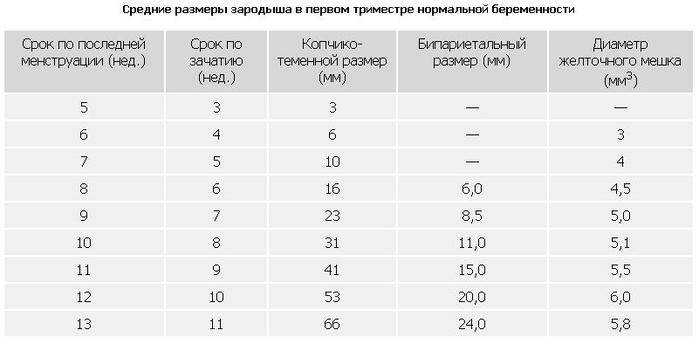
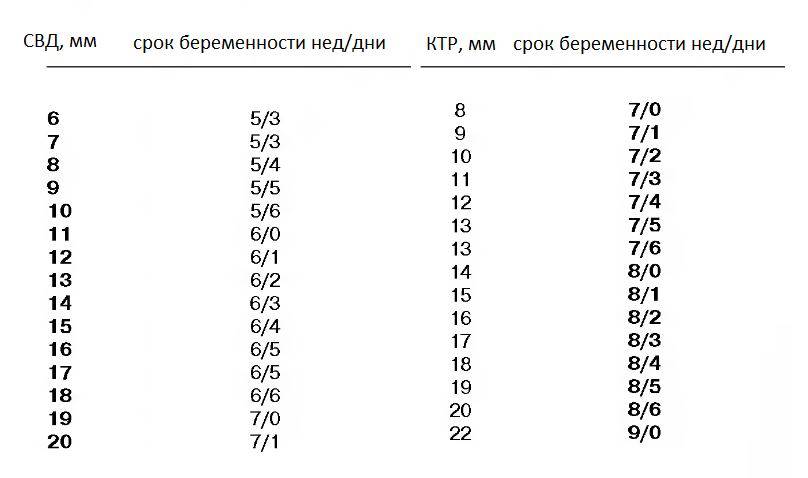
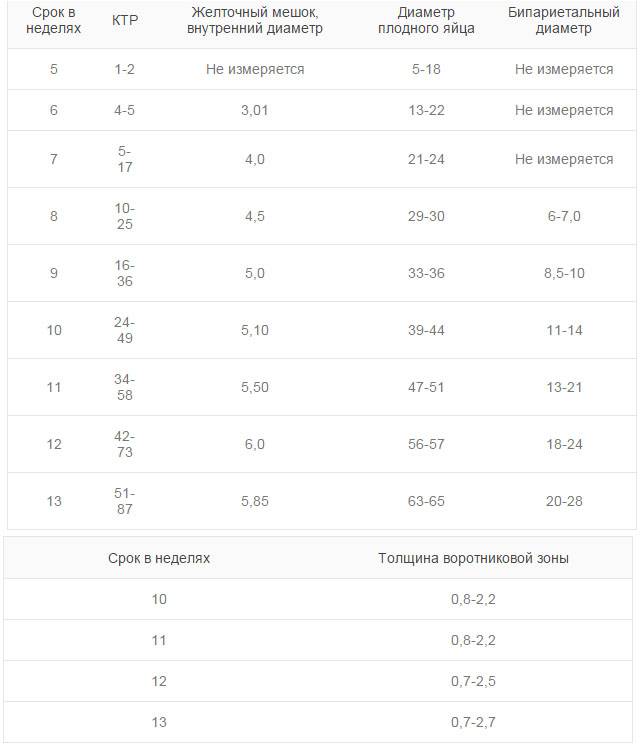
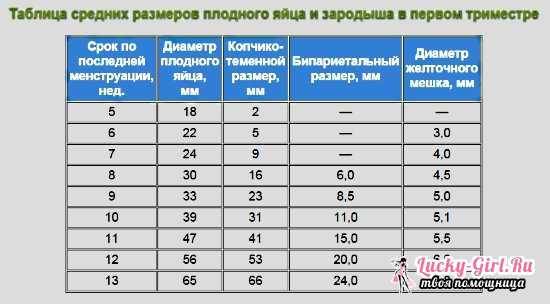
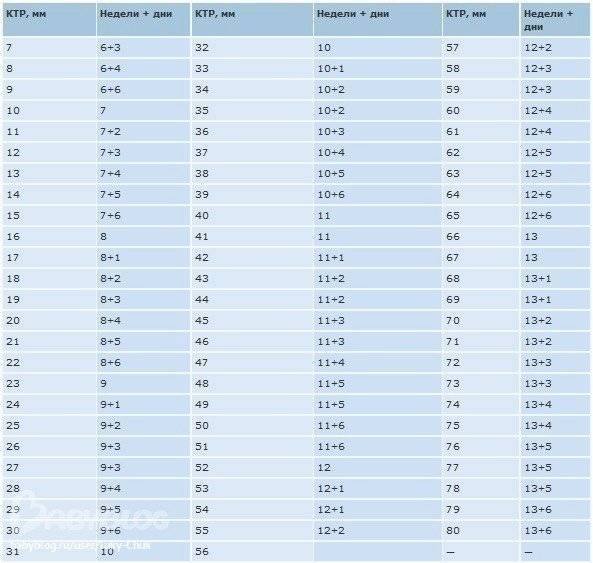
Изменение размера эмбриона по неделям беременности
- на 3 неделе развития эмбриона, то есть на 5 неделе беременности эктодерма в месте будущего позвоночника малыша образует канавку. Затем ее края смыкаются и образуется нервная трубка – будущие спинной и головной мозг. К концу этой недели эмбрион достигает 4 мм;
- на четвертой неделе из нервной трубки формируется основа центральной нервной системы — спинной и головной мозг. Сердце делает свое первое сокращение. Появляются зачатки ног, рук, глаз и внутренних органов, начинает течь кровь по кровеносным сосудам;
- в 5-6 недель происходит формирование головки и черт лица эмбриона. Его длина порядка 1 смм
- на 7 неделе удлиняются конечности и начинают формироваться лёгкие. Полностью сформировано сердце. Размер эмбриона — 1,5 см;
- в 8 недель все жизненно важные органы уже почти сформировались. около 2 см;
- в 9 недель отчётливо просматриваются ушки, нос, веки, рот, глаза. Рост малыша порядка 3 см и он продолжает быстро расти;
- в 10 недель, то есть в 12 недель беременности строение скелета в полной мере соответствует человеку. Конечности удлиняются. Кровь ребенка приобретает свою группу. Размер эмбриона, который теперь уже переходит в статус плода, может достигать 7 см.
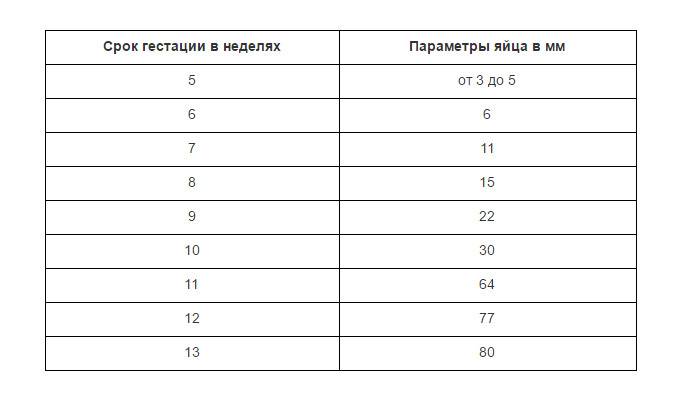
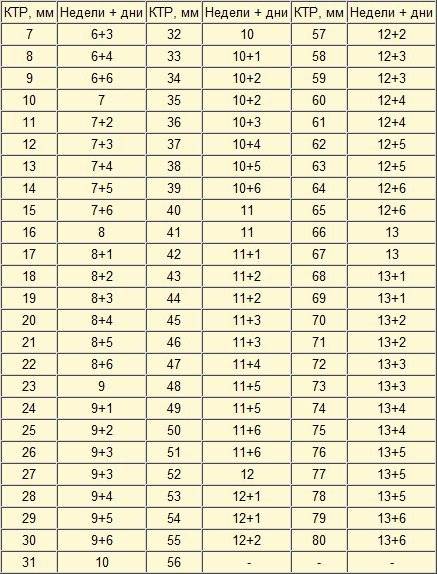
Увеличение размеров эмбриона можно проследить по нижеприведенной таблице.
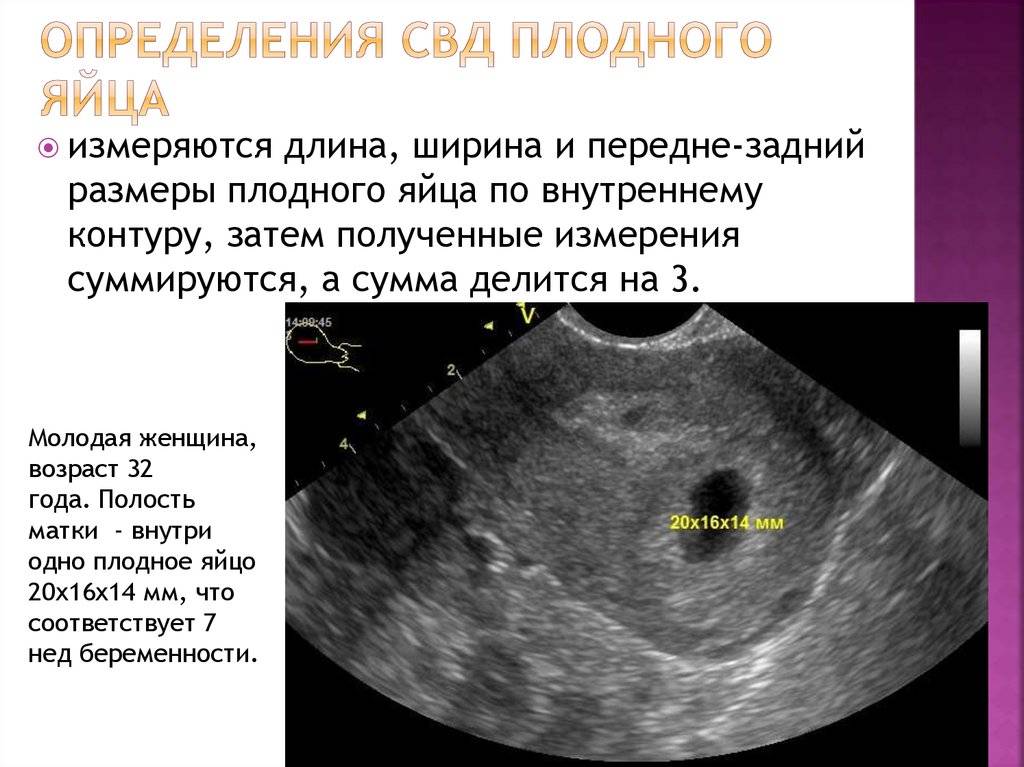
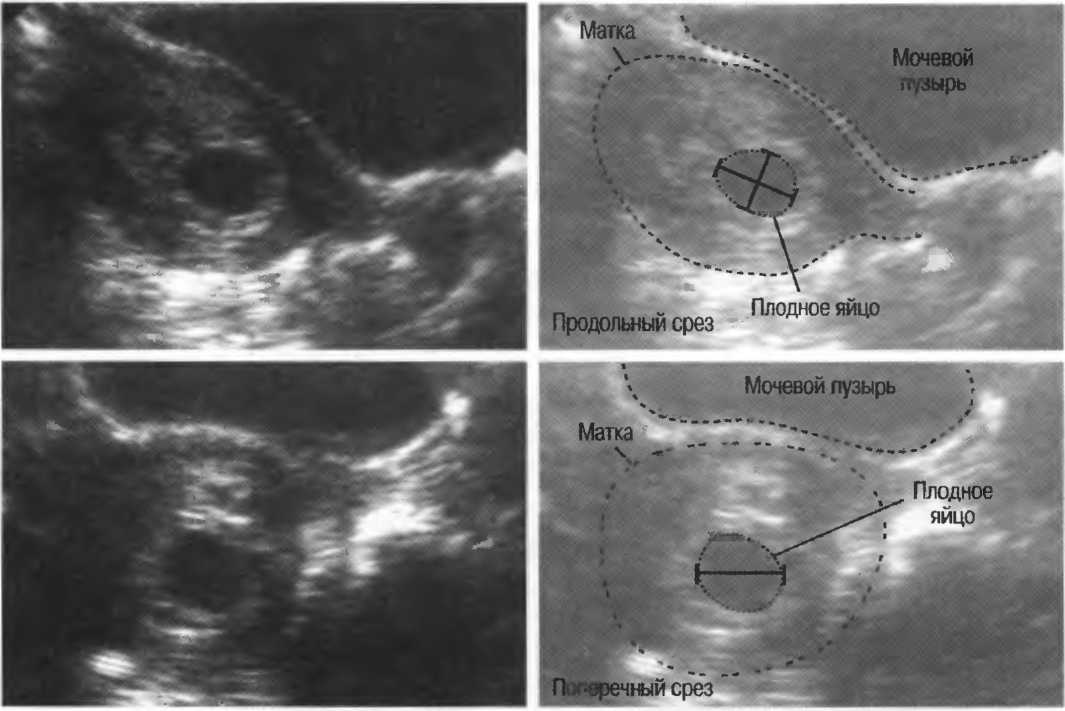
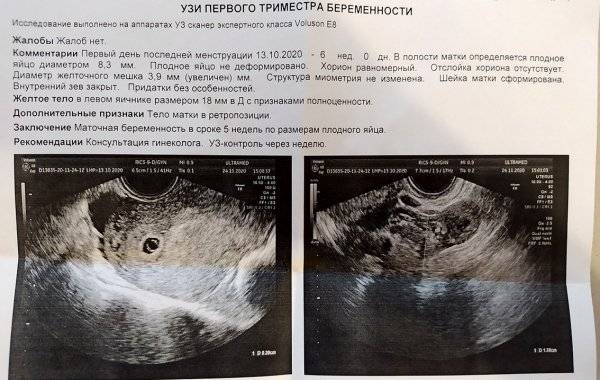
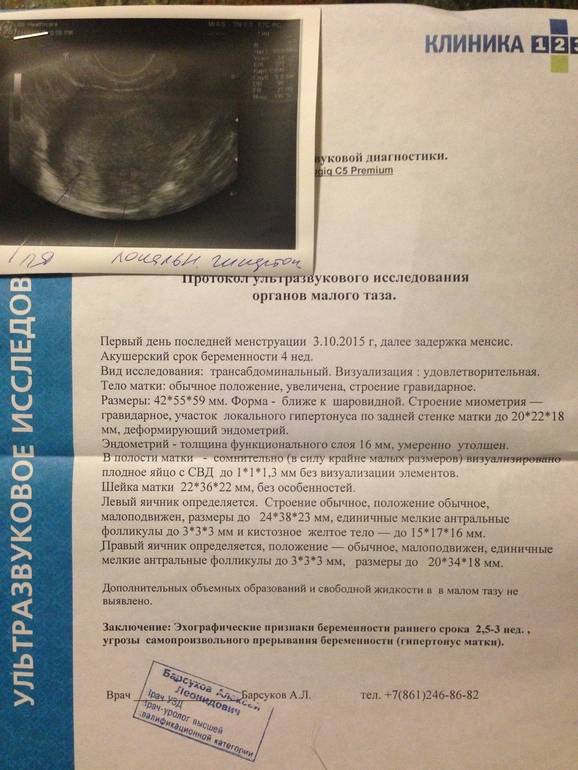
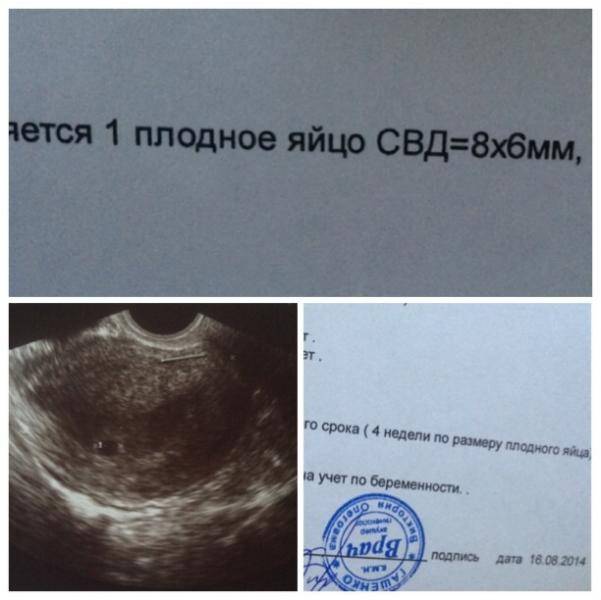
При проведении самого первого УЗИ, которое делают при задержке менструации и для того, чтобы точно диагностировать маточную беременность, можно увидеть плодное яйцо. Именно в это время, увидев на мониторе это крохотное образование, врач уже сообщает Вам, что Вы скоро станете мамой. На фото Вы сможете рассмотреть плодное яйцо — небольшое овальное образование. На раннем сроке эмбрион, который будет развиваться в плодном яйце, еще не визуализируется, но скоро он подрастет и будет хорошо виден. Пустое плодное яйцо — это яйцо без эмбриона, когда беременность не развивается. Эмбрион обычно виден уже с пяти недель беременности, но иногда бывают ситуации, когда и на этом сроке врач УЗИ не видит эмбриона, в этом случае назначается повтор УЗИ. Очень часто повторное УЗИ показывает и эмбрион, и сердцебиение. Если после шести-семи недель эмбрион не виден, то, к сожалению, высока вероятность того, что беременность не развивается.
Развитие и строение
Рост плодного яйца начинается с момента зачатия. Оплодотворенная яйцеклетка начинает движение по маточной трубе, во время которого происходит дробление клеток. Проделывая путь до матки, оплодотворенному дробящемуся яйцу необходимы питательные вещества и кислород, поэтому спустя неделю сверху начинает образовываться хорион, который впоследствии трансформируется в плаценту.
Поверхность хориона имеет ворсинки, которые помогают формированию прикрепиться к матке. В дальнейшем эти ворсинки содержаться только в месте имплантации образования в стенку матки. Остальная часть структуры теряет ворсинки и остается гладкой. Хорион обеспечивает плод всеми жизненно важными функциями, одна из которых — защита от инфекций.
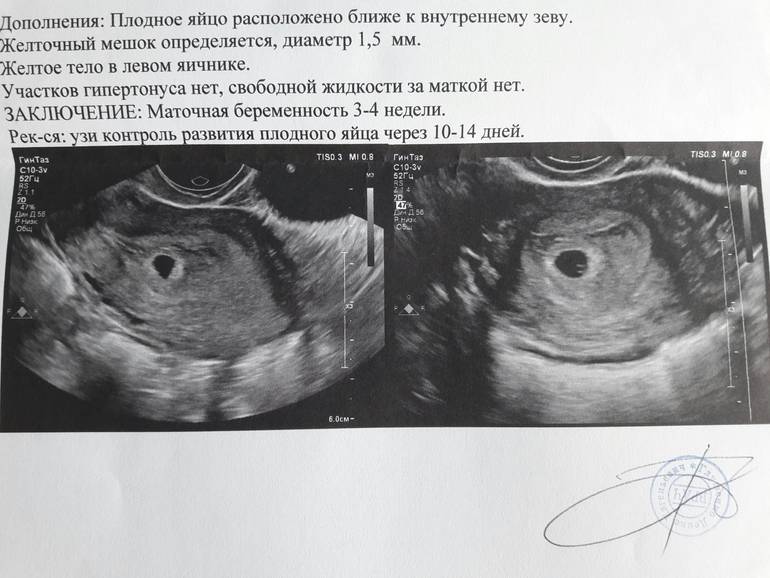
Спустя двадцать дней после менструации на аппаратном обследовании можно разглядеть желточный мешок, который призван обеспечить плод питательными элементами. Наличие желточного мешка в плодном яйце не гарантирует нормальную беременность, однако если его нет, то это указывает на патологию. Внутри оболочки, окружающей зародыш, имеется амнион – полый мешок, вырабатывающий оптимальную среду и околоплодные воды для развития ребенка.
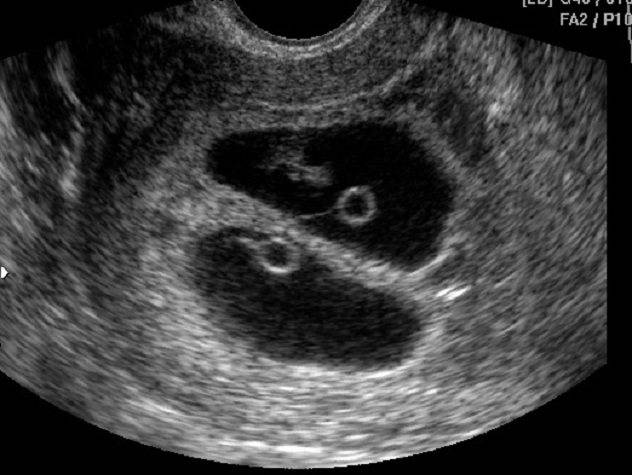
Нередко во время обследования врач-узист может обнаружить второе плодное яйцо. В этом случае женщину можно поздравить, так как у нее будет рождение двойни. Такая беременность развивается, когда происходит одновременное оплодотворение двух яйцеклеток или развитие двух зигот из одного и того же яйца.
Если женщина ожидает двойню, то плодное яйцо в момент деления может сформировать одну или две плаценты.
Если момент прикрепления яйца к матке происходит после 8-13 суток от дня оплодотворения, то формируются 2 плода и одна плацента на двоих. Это значит, что оба плода будут развиваться в одном плодном пузыре. Если же деление происходит ранее этого срока, то каждый эмбрион будет развиваться в своем плодном яйце.
Всегда ли тест показывает существующую беременность
Нередко при самостоятельном определении беременности посредством теста результат может оказаться ложноположительным, то есть при проведении еще одного исследования он не подтвердится. Тест покажет две полоски при отсутствии зачатия ребенка.
Недостоверный результат может стать следствием приема специальных препаратов с высоким содержанием гормона ХГЧ или наличия трофобластических новообразований.
Результаты могут оказаться ложноположительными и после недавней внематочной беременности, самопроизвольного выкидыша или аборта. В этом случае даже при месячных тест может показывать беременность.
Дело в том, что в этот период времени в организме еще сохраняется повышенное содержание хронического гонадотропина. Поэтому и результаты будут ложными.
Можно конкретизировать данные и выделить основные причины ложноположительного результата:
- употребление средств с ХГЧ. К примеру, Прегнил, Профази и другие.
- присутствие опухолей;
- незначительная ликвидация мягких тканей после раннего аборта.
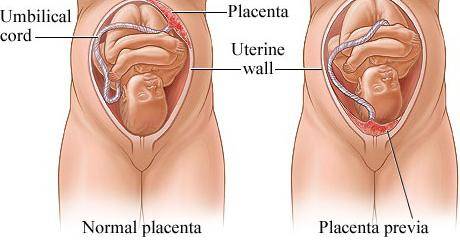
Чем может грозить предлежание хориона?
Данное состояние в большинстве случаев проходит самостоятельно. Однако есть категория женщин, у которых хорион и плацента остаются на своем месте и никуда не двигаются. Чем же это чревато?
При таком исходе событий медики могут выбрать нестандартное родоразрешение. Если плацента полностью перекрывает вход в матку, то проводится плановое кесарево сечение. В том случае, когда хорион (плацента) располагается низко, врач учитывает расстояние между цервикальным каналом и краем оболочки. Если разрыв между шейкой матки и плацентой более пяти сантиметров, то женщине разрешают рожать самостоятельно. В остальных же случаях проводят плановое дополнительное УЗИ за несколько дней до родов и при необходимости назначают кесарево сечение.
ХГЧ-тестирование
Тестирование на хорионический гонадотропин человека является одним из средств мониторинга результатов медикаментозного аборта. После аборта уровень ХГЧ сначала быстро снижается, а затем уменьшается постепенно, со скоростью около 50% каждые 2 дня. Шафф и сотрудники провели исследование ста женщин с беременностью менее 56 дней, которые прошли медикаментозный аборт с использованием метотрексата и мизопростола. Они обнаружили, что ß-ХГЧ снизился как минимум на 50% в течение недели после начала лечения, у женщин, сделавших аборт.
На основе данных, собранных по нескольким исследованиям о использовании метотрексата/мизопростола, Креинин сделал вывод, что полный аборт нетипичен у пациенток, у которых уровень ß-ХГЧ в сыворотке не снижается как минимум на 50% в течение 24 часов после приема мизопростола. Тем не менее, может потребоваться несколько недель, чтобы уровень уменьшился до нормального (как у не беременных) значения. Креинин и Виттингхоф сообщают, что необходимо, чтобы после аборта с помощью метотрексата/мизопростола прошло 24-28 дней, прежде чем уровень ß-ХГЧ снизится до ≤ 10 МЕ/л.
В исследовании с участием 217 женщин, имевших беременность менее 49 дней (подтверждено УЗИ), которые получали 600 мг мифепристона, а затем через 2 дня по 400мг мизопростола орально, ученые обнаружили, что β-ХГЧ уровень в последующем наблюдении (запланированным между 6 и 18 днем лечения на основе предпочтения пациента) снизился в среднем до 3% от уровня β-ХГЧ до лечения, если медикаментозный аборт прошел успешно (диапазон 1-44% от первоначальной величины, только в 3 случаях выше 27 %). Дальнейший анализ показал, что существует положительная прогностическая ценность 0,995 для успешного медикаментозного аборта, если 20%-ая величина значений перед лечением используется в качестве порогового критерия.
Когда происходит имплантация яйцеклетки
Оплодотворение — это сложный процесс, который проходит на клеточном уровне. Для женщины он протекает абсолютно незаметно.
Начальные признаки беременности (даже до задержки) могут проявиться же после того, как яйцеклетка после оплодотворения достигла матки и прикрепилась к ней.
Обычно прикрепление матки осуществляется через неделю после зачатия. Оплодотворенная яйцеклетка сливается со стенкой матки (верхней ее частью) на 21-23 день менструального цикла.
Оплодотворенная яйцеклетка уже состоит из нескольких клеток, которые смыкаются в единое целое. Происходит их деление и образование целого клеточного скопления. По мере увеличения клеток возрастают и размеры яйцеклетки.
В итоге одна из них станет зародышем, а остальные будут использованы для его питания и защиты на протяжении всей беременности.