Признаки ветряной оспы у детей
Однажды вы заметили, что на теле вашего ребенка появился прыщик, но не придали его появлению особого значения – может комар укусил, а может просто так вскочил. Прыщик быстро начал расти, увеличиваться в размерах, стал плотным на ощупь и превратился в волдырек с водянистым содержимым. Мало того, такая сыпь появилась по всему телу, прыщи выскочили и на руках и ногах, на животе и спине. При этом ребенок какой-то горячий, вялый ( впрочем, температуры может и не быть), стал хуже кушать, его даже может тошнить – и все это началось за пару дней до появления первого прыща. Чтож, родители, у вашего ребенка возможно ветрянка, или по-научному -ветряная оспа.
Количество прыщиков – элементов сыпи – может увеличиваться молниеносно, а может и медленно в течение нескольких дней. Как правило, новая сыпь появляется волнами через 1 – 2 дня на протяжении недели или меньше – все зависит от иммунитета ребенка в данный момент. Каждый элемент сыпи из маленькой розовой точки превращается в округлой или неправильной формы темно-розовое пятно, возвышающееся над кожей, с уплотнением внутри и пузырьком с жидкостью снаружи. Со временем пузырек лопается и засыхает корочкой, которая отваливается, не оставляя рубцов на коже ребенка. Розовое твердое пятно на коже при этом остается и будет сходить еще долго – около 2 недель. Вновь появившиеся прыщики сыпи не такие страшные, они меньше по размеру, поскольку ребенок уже начал вырабатывать антитела к вирусу простого герпеса, вызывающего ветрянку, и они противостоят разрастанию сыпи.
При ветрянке у ребенка могут быть увеличены лимфоузлы, особенно за ушами и на шее, это значит, что организм ребенка борется с вирусом ветряной оспы. Лимфоузлы могут остаться увеличенными и некоторое время после излечения ветрянки.
Патогенез
Возбудитель ветрянки в организм проникает через верхние дыхательные пути, закрепляется на клетках слизистой оболочки, где начинает накапливаться и проникает в лимфатическую систему. В конце инкубационного периода вирус поступает в кровь. В крови накапливаются токсические метаболиты репродукции микроорганизмов, что проявляется лихорадкой и аллергическими реакциями.
Возбудитель ветряной оспы распространяется по всему организму. Размножение вируса в эпителии кожи сопровождается вакуолизацией, баллонной дистрофией и дальнейшей гибелью клеток. В образовавшихся полостях накапливается серозная жидкость, образуются пузырьки. При подсыхании везикул на их месте появляются корочки, после отпадения которых поврежденный эпидермис восстанавливается. Такой процесс развивается и на слизистых оболочках с образованием эрозий. Большое значение в механизме развития заболевания играет нарушение клеточных иммунных реакций. У лиц с нарушениями иммунного статуса развиваются тяжелые формы ветрянки.
В связи с ослаблением иммунитета, увеличивается восприимчивость к другим инфекциям, обостряются хронические заболевания.
После перенесенного заболевания формируется стойкий иммунитет, однако, у взрослых, переболевших в детстве ветрянкой, при резком снижении защитных сил организма, при инфицировании возможно повторное развитие заболевания.
В организме вирус может сохраняться в латентном состоянии в нервных ганглиях пожизненно. В настоящее время еще недостаточно изучены механизмы сохранения вируса и его возможной последующей активации с проявлением заболевания в виде опоясывающего лишая.
Клиника
В течении ветряной оспы выделяют следующие периоды: инкубационный, продромальный период, периоды высыпания и образования корочек.
- Инкубационный период для больных в возрасте от 30 лет составляет 11—21 день, до 30 лет 13—17 дней (в среднем 14).
- Продромальный период наступает в течение 1—2 суток до начала высыпания (в некоторых случаях продромальный период отсутствует и заболевание манифестирует появлением сыпи).
Продромальные явления у детей могут быть не выражены. У взрослых продромальные явления проявляются чаще и протекают тяжелее (головная боль, пояснично-крестцовые боли, лихорадка).
Период высыпания у большинства детей протекает без особых нарушений общего состояния, лихорадочное состояние совпадает с периодом массового появления сыпи, высыпания появляются толчкообразно, поэтому лихорадка может носить волнообразный характер.
У взрослых высыпание часто бывает массивным, сопровождается повышением температуры тела, общетоксическими явлениями, сильным зудом.
Образовавшаяся сыпь имеет вид розовых пятен величиной 2—4 мм, которые в течение нескольких часов превращаются в папулы, часть которых, в свою очередь, становится везикулами. Везикулы однокамерные, окружены венчиком гиперемии. Через 1—3 дня они подсыхают, образуя поверхностные корочки темно-красного или коричневого цвета, которые отпадают на 2—3-й неделе. Поскольку высыпания появляются повторно, сыпь имеет полиморфный характер, то есть на ограниченном участке можно увидеть одновременно пятна, папулы, везикулы и корочки.
Одновременно с кожными высыпаниями, на слизистых оболочках появляется энантема. Это пузырьки, которые быстро мацерируются, превращаясь в язвочку с желтовато-серым дном, окружённую красным ободком. Чаще энантема ограничивается 1—3 элементами. Заживает энантема в течение 1—2 дней.
Лихорадочный период длится 2—5 дней, иногда — до 8—10 дней (если высыпания очень обильные и продолжительные).
Высыпания могут продолжаться как от 2 до 5 дней, так и до 7-9 дней.
Обычно ветряная оспа протекает доброкачественно, но при развитии буллёзной, геморрагической или гангренозной формы заболевания возможны такие осложнения, как энцефалит, миокардит, пиодермии, лимфадениты. Заболевание приводит к смерти в 1 случае из 60 000.
Ветряная оспа у беременной женщины не рассматривается врачами как показание к искусственному прерыванию беременности. При заражении ветрянкой во время беременности в сроки до 14 недель риск для плода составляет 0,4 %, а при заражении в сроки от 14 до 20 недель — не более 2 %. После 20 недель для ребёнка риска фактически нет[источник не указан 204 дня]. Лечение специфическим иммуноглобулином во время беременности резко снижает даже этот очень маленький риск для будущего ребёнка.
Однако же при заболевании женщины за 4-5 дней до родов у ребенка с вероятностью 17% может развиться врожденная ветряная оспа, которая протекает тяжело, сопровождается развитием обширной бронхопневмонии, поносом, перфорацией тонкой кишки, а также поражением внутренних органов, и приводит к гибели до 31% заболевших.
Ветряночный энцефалит: симптомы и прогноз
Термин «энцефалит» используется медиками для обозначения воспаления головного мозга. Это одно из наиболее распространенных неврологических осложнений ветряной оспы. Заподозрить его возникновение у больного можно по:
- Повторному витку температуры. После стихания лихорадки, вызванной болезнью, температурные показатели снова увеличиваются до фебрильных цифр — 38—39 °С.
- Возникновению общемозговых симптомов, в частности, тошноты и рвоты в сочетании с головной болью. Возможно также появление нарушений сознания, светобоязни и пр.
- Ухудшению общего состояния, в частности, слабости, сонливости, чрезмерной утомляемости.
Особенности возбудителя ветряной оспы
Возбудитель, вызывающий данное заболевание, относится к вирусам герпеса. Особенность данной группы вирусов заключается в том, что они попадают в организм человека и уже не покидают его (или населяют его достаточно длительное время). Живут они в нервных ганглиях (узлах) и по большей части находятся в «спящем» состоянии. Но при стрессе, повышенной утомляемости, после перенесённых инфекционных заболеваний — при общем снижении иммунитета вирус активируется и напоминает о себе.
Возбудитель ветряной оспы — это вирус герпеса ||| типа (Varicella Zoster). Помимо ветрянки, он также вызывает опоясывающий лишай. Поскольку после перенесённой ветряной оспы у человека вырабатывается стойкий пожизненный иммунитет, активирующийся вирус в дальнейшем проявляется именно симптомами второго заболевания.
Симптомы ветряной оспы у ребенка
Ветрянка обычно начинается с легкого жара (обычно лихорадка умеренная 38—39 °С) и недомогания. Через сутки появляется сыпь. Сначала это маленькие красные пятнышки на теле, руках, ногах и лице. Вскоре пятнышки уплотняются, набухают и наполняются жидкостью, образуя пузырьки. При этом ребенок ощущает интенсивный зуд, вследствие чего постоянно стремится расчесывать пораженную кожу. Дело родителей — следить за ним и предотвращать расчесы, поскольку таким образом можно внести и дополнительную инфекцию.Жидкость в пузырьках при ветряной оспе очень заразна, так как содержит живые вирусы ветрянки. Может быть несколько волн высыпания на протяжении недели в 2—3 этапа с интервалом 1—2 дня. Каждый такой этап сопровождается повторным подъемом температуры, которая затем вновь снижается. В это время ребенок ощущает слабость, раздражительность, у него нарушаются сон и аппетит. Пузырьки подсыхают и покрываются корочкой. На 7-10-й день все пузырьки покрываются коркой, температура падает и больной перестает быть заразным.
При ветряной оспе характерно появление новых элементов сыпи на фоне уже существующих старых, поэтому сыпь имеет разный вид на одном и том же участке кожи (и пятна, и пузырьки, и коросты).
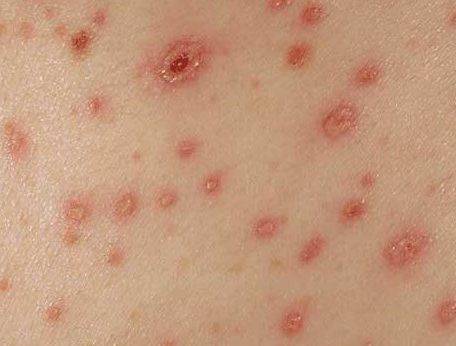
Аналогичная сыпь может быть на слизистых и конъюнктиве, что причиняет ребенку довольно сильную боль. Сыпи на ладошках и ступнях при ветрянке, как правило, НЕТ. Это более характерно дляэнтеровирусной инфекциии даже врачи порой путают эти заболевания. А мама потом удивляется, почему мой ребенок болеет “ветряной оспой” второй раз. Благо, лечение при этих заболеваниях практически одинаково, это врачей и спасает.
Заразность
Причина болезни — вирус ветряной оспы, Varicella Zoster. Он входит в группу герпесвирусов и называется еще вирус герпеса третьего типа. В окружающей среде очень неустойчив, погибает под воздействием солнечных лучей. В каплях слюны сохраняет активность около 15 минут. Ветряночный вирус умеет распространяться на большие расстояния — за что он и получил свое название.
Источником инфекции является человек, больной ветрянкой. Он становится заразным с последнего дня инкубационного периода — то есть еще до появления симптомов. Прекращается заразность на пятый день после появления последних высыпаний. Распространение инфекции происходит воздушно-капельным путем — вирус выделяется с капельками слюны при чихании, кашле. При этом необязательно быть в тесном контакте с больным — вирус может проходить даже в соседние помещения через вентиляционные решетки.
Взрослые заражаются ветрянкой обычно при уходе за больным ребенком или при нахождении в одном помещении с больным. Заболеть может лишь тот взрослый, который в детстве не болел ветрянкой. Повторные случаи ветряной оспы казуистически редки. Исключение составляют взрослые с ослабленным иммунитетом — онкологические заболевания, ВИЧ-инфекция.
Вирус после перенесённой ветрянки пожизненно остается в организме. Именно его присутствие обеспечивает поддержание специфического иммунитета и препятствует возникновению повторных случаев. Реактивация инфекции происходит на фоне переохлаждения, стресса, ослабления иммунитета и проявляется в виде опоясывающего герпеса, который также бывает лишь однократно.
Распространённость
В 2018 году заболеваемость в России составила 570 случаев на 100 тысяч населения. Из этого количества заболеваемость взрослых всего 10%. Болеют мужчины и женщины одинаково. Регистрируется ветрянка во всех регионах. У ветрянки прослеживается чёткая сезонность — пик заболеваемости приходится на осень и зиму.
Виды
Ветряная оспа протекает в нескольких клинических формах:
- типичная — с недомоганием и пузырьковой сыпью (обычно без гноя);
- рудиментарная — с очень скудной сыпью;
- геморрагическая — содержимое пузырьков кровянистое;
- генерализованная — с поражением внутренних органов.
Гнойные пузырьки при ветрянке у взрослых появляются в случае присоединения вторичной инфекции. Обычно это наблюдается при неправильном уходе за кожей, несоблюдении гигиены.
Выделяют три степени тяжести ветрянки:
- легкая;
- средняя;
- тяжелая.
Степень тяжести определяется по выраженности симптомов интоксикации, обильности сыпи.
Что провоцирует / Причины Ветряной оспы у детей:
Возбудителем болезни является вирус герпеса 3-го типа. Он содержит ДНК, по свойствам близок к ВПГ и идентичен с возбудителем опоясывающего герпеса, вследствие чего он обозначен как вирус ветряной оспы — зостер.
Иногда у родителей возникает вопрос, почему один вирус может приводить к разным симптомам, проявлениям? Всё зависит от особенностей специфического иммунитета. Ветряная оспа — это проявление первичной инфекции в организме, который оказался восприимчив к вирусу. А опоясывающий герпес представляет собой реактивацию патогенной инфекции в иммунном организме.
Вирус быстро умирает во внешней среде и является непатогенным для животных.
Как можно заразиться ветряной оспой?
Вирус – возбудитель очень летуч, но во внешней среде живет не более часа. Источником инфекции является больной человек, причем наличие прямого контакта с ним для заражения не обязательно: вирус легко проникает в соседние комнаты и даже смежные квартиры. Однако он не обладает устойчивостью во внешней среде, поэтому через третьих лиц и предметы распространяться не может. Заразиться можно воздушно-капельным путем от больного ветрянкой, при прямом контакте с больным ветряной оспой или через выделения дыхательной системы или жидкости, содержащейся в кожных высыпаниях зараженных людей. Несмотря на то, что классическая ветряная оспа (вирус герпеса 3 типа) и “простуда на губах” ( 1 тип вируса) вызываются разными типами вируса простого герпеса, ветрянка у ребенка может появиться и после контакта с нетипичным вирусом герпеса, т.е с человеком с простудой на губах, в этих случаях болезнь протекает тяжелее.
Диагностика Ветряной оспы у детей:
Распознают ветряную оспу у детей по везикулезной сыпи, базирующейся на всем теле, в том числе под волосами на голове. Высыпание претерпевает своеобразную эволюцию и отличается полиморфизмом.
Лабораторная диагностика заключается в использовании ПЦР. Этот метод позволяет выявить вирусную ДНК в крови и в жидкости, которая наполняет пузырики-высыпания. Для серологической диагностики используют РСК и ИФА. РСК – реакция связывания комплемента. ИФА – иммуноферментный анализ. С помощью иммунофлюоресцентного метода можно обнаружить ветряночный нити ген в мазках-отпечатках из содержимого пузырьков, покрывающих кожу и слизистые.
Проводится дифференциация ветряной оспы у детей с строфулюсом, импетиго, генерализованными формами герпеса и пр.
Прогноз. Обычно болезнь кончается выздоровлением. При злокачественных формах (гангренозной, генерализованной, геморрагической) бывают летальные исходы. Плохой прогноз также в случаях тяжелых осложнений, вызванных бактериальной флорой, у маленьких детей, особенно новорожденных, и при врожденной ветряной оспе.
Симптомы Энцефалита при ветряной оспе:
Энцефалит при ветряной оспе развивается на 3-7-й день после появления высыпаний. Редко энцефалит возникает в более поздние сроки или в доэкзантемный период. Отмечаются гипертермия, коматозное состояние, судороги, менингеальные симптомы, пирамидные и экстрапирамидные нарушения. Рано появляются признаки отека мозга.
Появление судорог или делирия на 1-2-й день ветряной оспы следует расценивать как энцефалическую реакцию. Энцефалит может начаться остро или подостро. В первом случае обычно выражены общемозговые нарушения, на фоне которых развивается гемипаретический синдром со снижением мышечного тонуса и угнетением сухожильных рефлексов. В первые дни могут возникнуть также корковые нарушения речи, праксиса, гнозиса. В редких случаях, в основном у старших детей может развиться миелитический синдром. Регресс неврологических нарушений начинается с 5-7-го дня болезни и продолжается в течение 4-6 нед.
Течение обычно благоприятное, однако в некоторых случаях очень тяжелое и с летальным исходом. После выздоровления могут длительно сохраняться парезы, гиперкинезы, судорожные припадки.
Симптомы Краснухи у беременных:
Примерно у 50 % детей краснуха протекает субклинически, в то время как у большинства взрослых появляются более или менее выраженные симптомы. По истечении инкубационного периода (11-21 сут) появляются лихорадка, кашель, конъюнктивит, головная боль, артралгия и миалгия. Типичный ранний симптом – увеличение околозаушных, затылочных и шейных лимфатических узлов. У взрослых в 35 % случаев развивается вирусный артрит. Пятнисто-папулезная сыпь появляется сначала на лице, затем на туловище и конечностях. Исчезает сыпь в той же последовательности – сверху вниз. Заболевание обычно не опасно. Длительность заболевания от нескольких суток до 2 нед. Вирус краснухи можно обнаружить в крови, моче, кале и отделяемом из носоглотки. Определяют нарастание титра антител в сыворотке. Главные осложнения – тромбоцитопеническая пурпура у детей (1:3000), менингоэнцефалиты у молодых людей (1:10 000).
После прививки наблюдается ослабленная инфекция с редуцированным размножением вируса, иногда с отеком лимфатических узлов и экзантемой, транзиторной артралгией. Из-за парентерального введения вакцины отсутствует локальная продукция IgA-антител в носоглотке. Прививка, сделанная серонегативным женщинам незадолго перед беременностью или на ранних сроках, примерно в 2 % чревата фетальной инфекцией, однако случаев поражения ребенка до сих пор не наблюдали. Реинфекции после прививки относительно часты при контакте с диким штаммом вируса из-за отсутствия локального иммунитета в носоглотке. При реинфекциях наблюдается кратковременное размножение вируса в носоглотке с ограниченной вирусемией или без нее. Реинфекции могут вести к инфицированию плода, однако только в исключительных случаях дело доходит до эмбриопатий.
Течение краснухи у беременных такое же, как вне беременности. Риск самопроизвольного аборта и гибели плода повышается в 2-4 раза. Вирус краснухи проникает через плаценту во время вирусемии у матери. Вирус может инфицировать эпителий хориона, а также эндотелий капилляров плаценты, эндокард плода. Наряду с этим происходит распространение вируса по органам плода, где вирус размножается и персистирует в течение долгого времени. Образование IgM происходит, начиная с 10-13 нед, IgG – с 16 нед, a IgA – с 30 нед гестации. Т-клеточные реакции начинают “работать” с 15-20 нед гестации.
В сыворотке плода, инфицированного вирусом краснухи, начиная с 21-22 нед беременности, IgM-антитела выявляются в 94 %. При рождении у 98 % всех детей с краснушной эмбриопатией имеются выработанные самостоятельно IgM и материнские IgG-антитела. Образование IgM-антител после рождения продолжается 6- 8 мес, оно совпадает по времени с длительностью выделения вируса в секрете из зева и мочи.
Беременность не влияет отрицательно на течение краснухи. Во время периода вирусемии у матери вирус может инфицировать плаценту с развитием плацентита и трансплацентарно передаваться плоду; увеличивается риск неразвивающейся беременности, внутриутробной смерти плода, самопроизвольных выкидышей, преждевременных родов и мертворождений.
Риск инфицирования плода у ранее привитых женщин с реинфекцией в первые 16 нед беременности составляет 8 %, причем риск развития краснушной эмбриопатий в данных наблюдениях крайне низок.
Клинические проявления эмбриопатий, обусловленной краснухой. Синдром краснухи включает приведенные ниже симптомы у плода:
- классическую триаду Грегга: пороки сердца (52-80 %), глаз (50-55 %), глухоту (60 %);
- нарушения развития плода: дистрофию, микроцефалию, задержку умственного развития (40 %), детский церебральный паралич; синдром краснухи с висцеральными симптомами: низкой массой тела при рождении, гепатоспленомегалией и желтухой, экзантемой, идиопатической тромбоцитопенической пурпурой, гемолитической анемией, миокардитом, пневмонией, энцефалитом, лимфаденопатией и расщелиной неба (летальность составляет 30 %);
- позднее проявление синдрома краснухи: в возрасте 4-6 мес характерны задержка роста, хроническая экзантема, рецидивирующая пневмония, гипогаммаглобулинемия, васкулит (летальность, особенно при пневмонии, достигает 70%);
- поздние проявления: в юношеском возрасте отмечаются нарушения слуха, инсулинзависимый сахарный диабет (в 20 % наблюдений), дефицит гормона роста, аутоиммунный тиреоидит (в 5 % наблюдений), прогрессирующий панэнцефалит.
Большая часть этих симптомов появляется у детей, чьи матери перенесли краснуху в первые 12 нед беременности. Но даже если ребенок рождается без пороков развития, вирус длительное время сохраняется в организме ребенка (до 2 лет). К сожалению, не существует специфической противовирусной терапии при этом заболевании.
ПАМЯТКА (разработана с целью предупреждения возникновения и распространения инфекции в организованных детских коллективах, вызванной вирусом варицелла-зостер: ветряная оспа и опоясывающий лишай)
Ветряная оспа — острое вирусное заболевание с воздушно-капельным путём передачи. Обычно характеризуется лихорадочным состоянием, папуловезикулезной сыпью с доброкачественным течением. Вызывается вирусом семейства Herpesviridae — варицелла-зостер (Varicella Zoster). Источник инфекции при ветряной оспе – больной ветряной оспой или опоясывающим лишаем. Инкубационный период продолжается 10-21 день, наиболее часто заболевание начинается через 14-16 дней после контакта с источником инфекции.
Первичный элемент сыпи– папула (мелкое пятнышко), которая через несколько часов превращается в везикулу – пузырек с прозрачным содержимым и ободком гиперемии (покраснения) вокруг. Спустя 1-2 дня пузырьки вскрываются и подсыхают, образуя корочки. В этот период особенно часто отмечается зуд кожи и возможность занесения инфекции при расчесывании. После отпадения корочек некоторое время может оставаться пигментация, рубцевания не происходит. Элементы сыпи могут появляться на коже головы, туловища, конечностей, половых органов. Типичной локализацией ветряночной сыпи является волосистая часть головы. Везикулы также обнаруживаются на слизистой ротовой полости и внутренних органов.
Учитывая всеобщую восприимчивость к ветряной оспе, ведущим фактором риска заражения является пребывание в организованных коллективах, где часто возникают эпидемические вспышки заболеваний.
С целью предупреждения возникновения и распространения ветряной оспы в школах и детских дошкольных учреждениях в соответствии с требованиями СП 3.1/3.2.3146-13 «Общие требования по профилактике инфекционных и паразитарных заболеваний» проводится следующий перечень профилактических и противоэпидемических мероприятий:
1. При выявлении медицинским работником заболевшего ветряной оспой, больного изолируют на дому на 21 день. Госпитализация может быть необходима только по клиническим показаниям. Допуск в организованный коллектив разрешается со справкой от врача-педиатра.
2. В школе и в детских дошкольных учреждениях при регистрации случая ветряной оспы проводится ежедневное медицинское наблюдение за контактными с отметкой в листе медицинского наблюдения о состоянии кожных покровов и 2-кратной термометрией.
3. Необходима изоляция вновь выявленных больных.
4. Запрещаются массовые мероприятия на период наблюдения за контактными детьми с последнего случая регистрации заболевания в течение 21 дня.
5. Дети перенесшие ветряную оспу карантинно-изоляционным мероприятиям не подвергаются.
6. Организация проведения текущей дезинфекции в организованном детском коллективе: соблюдение режима проветривания помещений не реже 4-х раз в день (классы, места общего пребывания детей), влажная уборка с моющими средствами не реже 2-х раз в день. Учитывая свойства возбудителя, дезинфекционные мероприятия в очагах ветряной оспы не проводятся.
Прогноз
Прогноз при ветрянке благоприятный. При наблюдении 1145 больных в возрасте 16-80 лет наблюдалось следующее распределение степеней тяжести:
- легкая — 7,2%;
- средняя — 84,8%;
- тяжелая — 8%.
Смертельный исход наступил у четырех пациентов, то есть смертность в данном исследовании составила 0,34%. Вызваны смертельные исходы осложнениями — пневмонией, миокардитом, энцефалитом. Наибольшему риску осложнений подвержены люди с заболеваниями крови, иммунодефицитами, злокачественными опухолями.
- Ветряная оспа: взрослые в группе риска. – выдержки из государственного доклада “О состоянии санитарно-эпидемиологического благополучия населения РФ”. Издательский дом “Русский врач”, ноябрь, 2019.
- Anthony J Papadopoulos, MD. – англоязычная база актуальных медицинских данных Medscape, август, 2020.
- Margot L. Savoy , MD, MPH, (Lewis Katz School of Medicine at Temple University). Вакцина против ветряной оспы. – справочник MSD, профессиональная русскоязычная версия, июль, 2019.
- Ющук Н.Д. дмн, академик РАМН. Ветряная оспа у взрослых. – медицинский научно-практический портал “Лечащий врач”, январь 2000.
- Anne A. Gershon. Is chickenpox so bad, what do we know about immunity to varicella zoster virus, and what does it tell us about the future? – The Journal of infection, Jun 2017.
- Головко М.Г. Порядина Г.И. Ветряная оспа у взрослых больных на амбулаторном этапе. – Лечебное дело, апрель 2015.
Отличия от других похожих болезней
Отличать ветрянку нужно от заболеваний, протекающих с везикулярной сыпью.
Таблица дифференциальной диагностики
| Признак | Ветрянка | Опоясывающий герпес/простой герпес | Ящур | Стрептодермия |
| Источник инфекции | Больной ветрянкой | Для простого герпеса — больной простым герпесом. Опоясывающий герпес — это реактивация вируса ветрянки. | Крупный рогатый скот | Больной ангиной, тонзиллитом или носитель стрептококка |
| Путь заражения | Воздушно-капельный | Преимущественно контактный | Через пищу, контактный | Воздушно-капельный |
| Характер сыпи | Распределена хаотично по всему телу | Сгруппированные пузырьковые высыпания на красном фоне кожи | На кистях, между пальцами, на стопах | Пузырьки быстро становятся гнойными, образуются чаще на лице |
| Интоксикация | От легкой до тяжелой | При простом герпесе отсутствует или легкая. При опоясывающем герпесе зависит от обширности высыпаний | Легкая | Легкая |
Симптомы герпетического стоматита
В зависимости от симптомов выделяется легкая, среднетяжелая и тяжелая форма герпетического стоматита. У детей чаще всего наблюдаются легкие и среднетяжелые формы. Само заболевание делится на инкубационный период, продромальный период, разгар болезни, когда высыпания наиболее активны, период угасания и период клинического выздоровления.
Тяжёлая форма герпетического стоматита у детей
Латентный период заболевания длится у детей 2-14 дней. Затем наступает продромальный период, в который ребенок плохо спит, не ест, плачет, капризничает и становится беспокойным. Все это сопровождается рвотой, тошнотой, обильным слюнотечением, а также увеличением и болезненностью шейных и подчелюстных лимфоузлов.
Следующая стадия заболевания обычно сопровождается резким повышением температуры и ухудшением общего состояния. Часто к болезни присоединяются кашель, насморк, острый гингивит, а иногда и конъюнктивит. Десны у ребенка отекают, краснеют и кровоточат. На слизистой оболочке полости рта возникают сгруппированные или одиночные тонкостенные пузырьки диаметром около 2-3 миллиметров. Пузырьки очень легко вскрываются, и на их месте образуются болезненные афты и эрозии. Высыпания обычно локализуются на деснах, мягком и твердом небе, губах, слизистой щек и на спинке языка.
Образуются эти высыпания обычно два-четыре дня, и этот процесс сопровождается болевыми ощущениями. Одновременно во рту могут находиться как новые, так и уже заживающие высыпания. Эрозии и афты, оставшиеся от пузырьков, постепенно затягиваются, не оставляя рубцов. Часто герпетический стоматит у детей протекает волнообразно – после высыпания и лихорадки наступает короткий стабильный период, а потом температура снова подскакивает, и высыпания появляются снова. Если иммунитет ребенка ослаблен, то из-за вторичной инфекции возможно возникновения гнойничковых поражений слизистой и кожи. Острая стадия стоматита длится от недели до двух недель.
Если заболевание возникает в первые несколько месяцев жизни ребенка, то оно очень опасно, так как может вызвать септическое состояние и поражения серозных оболочек мозга и внутренних органов.
Как предупредить заболевание ветряной оспой?
Ветряная оспа может быть предотвращена с помощью вакцинации. Специфическая профилактика проводится живыми вакцинами из ослабленного вируса ветряной оспы (например, бельгийская вакцина «Варилрикс»). Особенно вакцинация рекомендована детям раннего возраста, а в США и лицам пожилого возраста с целью профилактики опоясывающего герпеса и постгерпетической невралгии.
При проведении клинических испытаний было установлено, что лица, которые были вакцинированы, либо не подвержены ветряной оспе, либо переносят её в очень лёгкой форме.
Необходима вакцинация тем категориям людей, которые имеют сниженный иммунитет и, как следствие, высокую возможность тяжелого и осложненного течения заболевания. К ним относятся следующие категории:
- лица имеющие злокачественными заболевания,
- ВИЧ-инфицированные,
- те группы людей, которые имеют тяжёлую хроническую патологию,
- пациенты, которые принимают глюкокортикостероиды.
Показана вакцинация:
- с профилактической целью, особенно рекомендована категориям повышеного риска: – обычная вакцинация в возрасте 12-15 месяцев,- обычная вторая доза в возрасте 4-6 лет.
- для экстренной профилактики тех, кто не болел ветряной оспой и не был привит, но при этом контактирует с больными.
Хотя однодозовые программы эффективны для профилактики тяжёлой болезни ветряной оспы, что подтверждается исследованием, проведенным в Австралии (она является одной из немногих стран, которые включили вакцинацию против ветряной оспы в рамках своей национальной программы иммунизации), данные свидетельствуют о том, что для прерывания передачи вируса требуется введение двух доз. Возникающие школьные вспышки и высокие показатели ветряной оспы, хотя обычно и не тяжёлые, побудили некоторые страны осуществить двухдозовый график вакцинации.
Использованные материалы
- https://www.cdc.gov/vaccines/pubs/pinkbook/varicella.html – этиология, патогенез, клинические особенности, профилактика ветряной оспы
- http://www.who.int/immunization/sage/meetings/2014/april/5_The_potential_impact_Varicella_vaccination_Low_Middle_Income_Countries_feasibility_modeling.pdf?ua=1&ua=1 – вакцинация при ветряной оспе
- http://www.who.int/immunization/diseases/varicella/en/ – о эпидемиологии ветряной оспы и опоясывающем герпесе
- http://www.who.int/bulletin/volumes/92/8/13-132142/en/ – исследования на тему эффективности вакцинации при ветряной оспе и опоясывающем герпесе в Австралии.
- http://www.who.int/immunization/position_papers/varicella_grad_effectiveness_2_doses.pdf?ua=1 – о эффективности вакцинации при ветряной оспе.
- http://www.who.int/wer/2014/wer8925.pdf?ua=1&ua=1 – эпидемиология, диагностика, лечение, некоторые позиции о вакцинации при ветряной оспе и опоясывающем герпесе.
- Возианова Ж. И. Инфекционные и паразитарные болезни: В 3 т. – К .: Здоровье, 2000. – Т. 1. – 904 с.
- Голубовская О. А. Инфекционные болезни. – М .: ВСВ «Медицина», 2012. – 728 с. + 12 с. цвет. вкл.