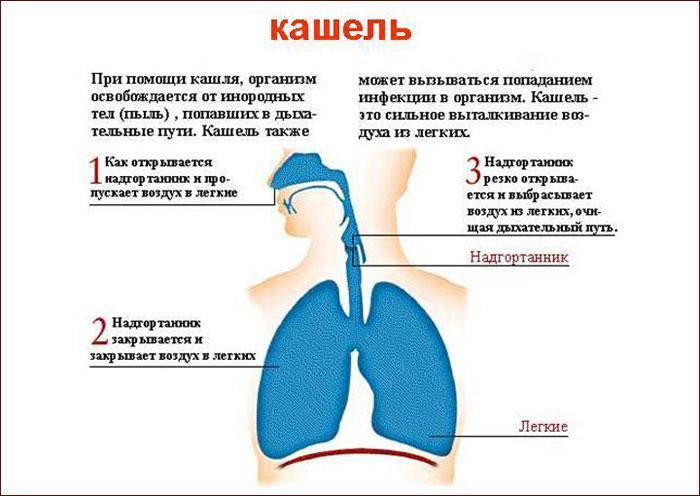
Доступная анатомия или зачем нам нужен нос?
В состоянии покоя один взрослый совершает носом примерно 16 раз в минуту вдохов и выдохов. В соответствии с потребностью, дыхание увеличивается по частоте и глубине при физической нагрузке и уменьшается во время сна. За один вдох вдыхается в среднем 500 мл воздуха, то есть 12 000 л / день. Этот воздух должен быть очищен, подогрет и увлажнен.
Кроме того, нос имеет и особое эстетическое значение. Он формирует черты лица и «связан» с другими эстетическими единицами, такими как: брови, глаза, лоб, щеки, губы и т.д.
Внутренняя часть носа, выстланная специальной слизистой оболочкой, является фактически органом, который выполняет функции чувств и защиты, а также климатическую функцию. Внешний нос с его пирамидальной формой частично участвует в регуляции дыхания, в частности дыхательного сопротивления. Костный носовой каркас служит защитой для чувствительных внутренних участков.
Разберем подробнее основные функциональные возможности носа.
Дыхание
Вдыхаемый воздух проникает преимущественно через средний носовой проход, проходя через передние участки носовых раковин. Выдыхаемый воздух, идет по нижнему носовому проходу вдоль основания носа. Несколько факторов влияют на интенсивность дыхательного потока. Взаимно возникающие спонтанные колебания в состояниях отека слизистой оболочки носа, которые называются физиологическим носовым циклом. Определенные группы мышц, которые активно участвуют в регуляции расширения носового входа.
Кондиционирование
Одной из основных функций носа, или, скорее, слизистой оболочки носа, является нагревание и увлажнение вдыхаемого воздуха, так что он нагревается до температуры тела и достигает глубоких дыхательных путей, насыщенных водой. Для этой задачи слизистая оболочка носа имеет большую поверхность и снабжена обширным сосудистой сеткой и большим количеством слизеобразующих желез.
Интересный факт: независимо от температуры наружного воздуха, нос согревает вдыхаемый воздух до постоянных 36°C в носоглотке с насыщением водой на более 80%. Все это происходит на расстоянии менее 8 см в течение всего лишь секунды — ни одно современное оборудование не в состоянии похвастаться такой производительностью.
Защита
Нос оснащен различными механизмами защиты дыхательных путей. Пленка на поверхности слизистой оболочки может поглощать более мелкие примеси и частицы и направлять их вместе с определенными выделениями в носоглотке. Этот процесс, называемый мукоцилиарным транспортом, так же присущ для придаточных пазух носа и является основой их нормальной и иммунной функции. Кроме того, в слизистой оболочке образуются специальные белки и различные ферменты, которые поддерживают защитную функцию и называются «гуморальной защитой». Так же, в слизистой оболочке содержатся различные специальные клеточные образования, которые активируются при защите от аллергенов, вирусов, бактерий и грибков, они представляют «клеточную защиту».
Обоняние
Эта важная сенсорная функция часто неправильно понимается
Это особенно важно для питания, нашей защиты и межличностных отношений. Первые близкие отношения матери и ребенка основаны на запахе
Наши эмоции, как положительные, так и отрицательные, так же зависят даже от незначительного запаха.
Обонятельный орган расположен в верхней части полости носа. Он имеет расширение около 400 мм и содержит около 20 миллионов сенсорных клеток. Эти сенсорные клетки имеют пучки тонких нервных окончаний, которые протягиваются через небольшие отверстия костного носа к обонятельному нерву внутри черепа. Соединение называется обонятельной луковицей. Оттуда обонятельный стимул передается как биоэлектрический импульс в специальные мозговые центры.
Люди могут различать около 10000 различных запахов, но есть индивидуальные различия.
Потеря обоняния может быть из-за прямых повреждений нерва, так как они возникают после вирусного воспаления или после травмы черепа. Чаще встречаются механические повреждения обонятельного поля из-за анатомических изменений в носу или особых форм воспаления. Таким образом, банальный насморк с воспалительным отеком слизистой оболочки может привести к временной потере запаха. Носовые полипы, как и проявление хронического синусита, так же часто блокируют обоняние.
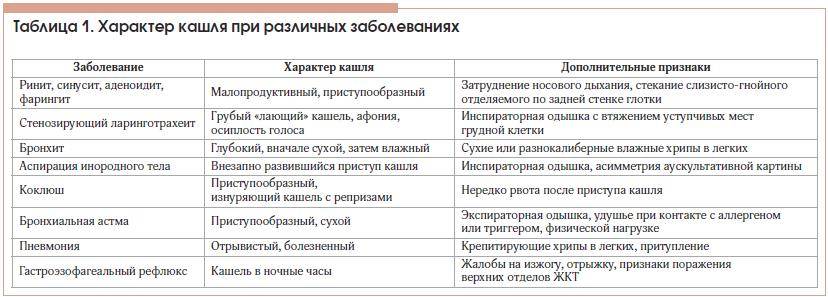
Какие заболевания могут стать причиной кашля?
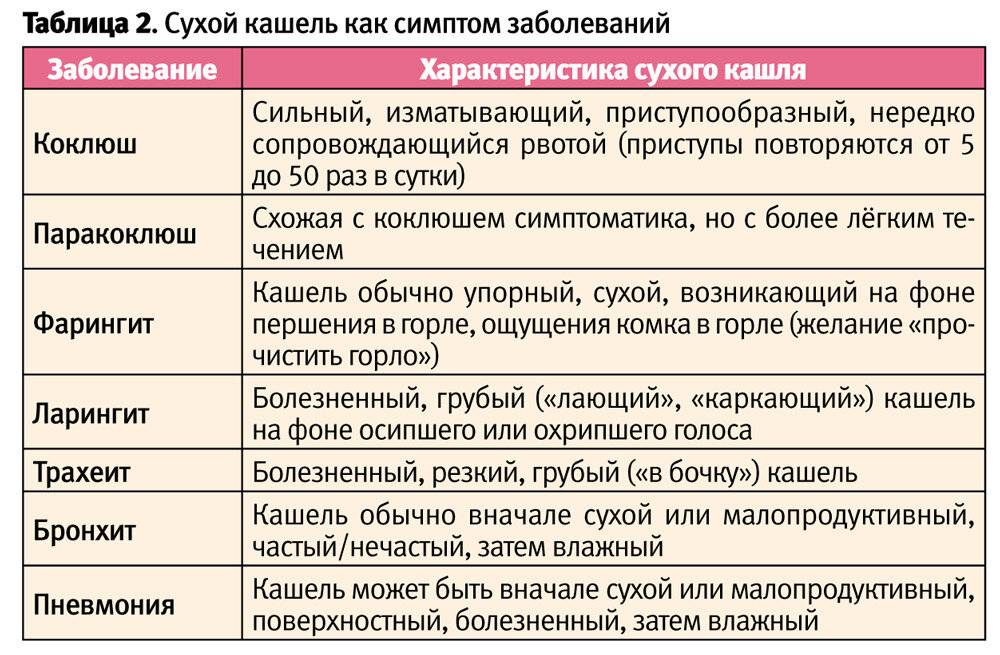
Сухой кашель может быть следствием:
- Воспаления гортани. При этом звук «лающий», голос становится осиплым, а сами приступы чаще возникают ночью.
- Воспаления трахеи и бронхов. Сухой кашель длится 2-3 дня, после чего он преобразуется в мокрый, и начинает отделяться мокрота.
- Туберкулеза. Кашель при туберкулезе не заканчивается несколько недель подряд, несмотря на прием любых лекарств. Кашель, характерный для этого заболевания, – частый, сухой и отрывистый, со временем усиливается, сопровождается хрипами и мокротой, может сопровождаться кровохарканьем.
- Пневмонии. Сначала «лающий» и сухой, со 2-3-го дня заболевания начинает выделяться мокрота, иногда с примесью крови.
- Бронхиальной астмы. Кашель мучительный, с приступами удушья. Состояние опасное, как при любых приступах удушья.
- Злокачественных опухолей в органах дыхательной системы. При онкологии кашель может быть выражен слабо – в зависимости от вида опухоли и ее размеров. Характерна одышка, возможен болевой синдром в груди, отхаркивание с кровью. Любая онкология сопровождается потерей веса, слабостью.
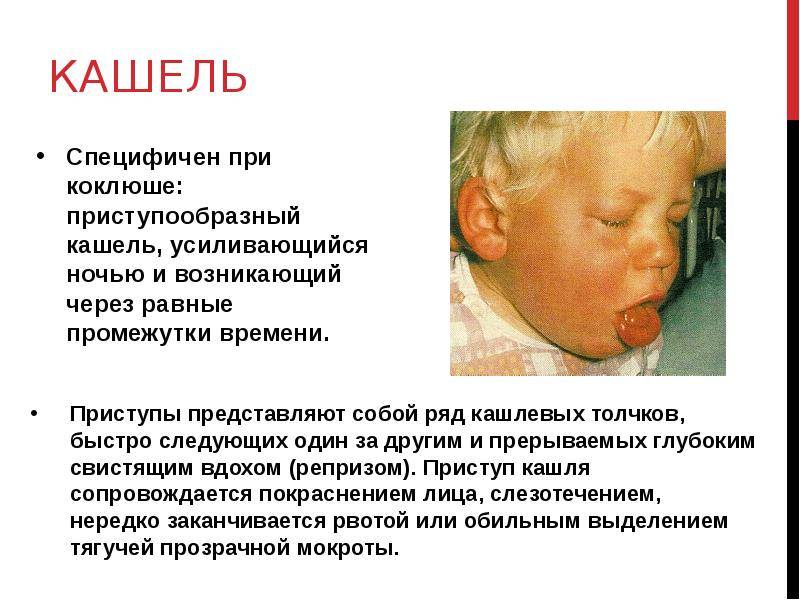
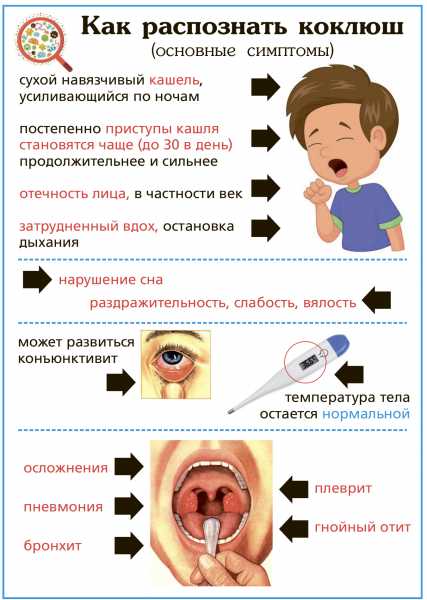
- Коклюша. Кашель сильный и приступообразный, часто заканчивающийся рвотой. Он не блокируется никакими лекарствами от сухого кашля и может продолжаться несколько месяцев.
- Кори. Сопутствующими симптомами являются повышение температуры и сыпь на коже.
- Попадания инородных тел в дыхательные пути. В данном случае важна скорая медицинская помощь, так как состояние может вызвать удушье.
- Аллергии. Аллергический сухой кашель возникает непосредственно при контакте с аллергеном – пылью, пыльцой, газами, химическими веществами, бытовой химией. Может развиться у работников промышленного производства при вдыхании пыли и мелких частиц. Такое состояние обычно сопровождается аллергическим насморком без других признаков простудного заболевания. При отсутствии воздействия аллергена – прекращается.
- Курения. «Кашель курильщика» обычно появляется по утрам, он может быть длительным, сухим, с плохо отделяемой мокротой.
- Плеврита. Кашель очень болезненный, вплоть до того, что человеку тяжело менять положение тела, отдает сильной болью в грудной клетке. Появляется температура, озноб, одышка, слабость.
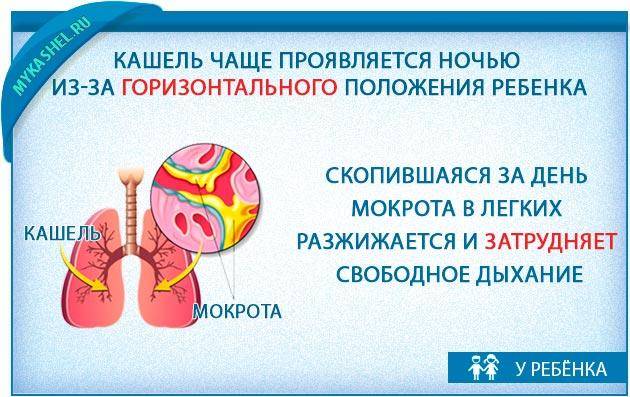
Природа ночного кашля и причины его возникновения
Сам по себе кашель не заболевание, а естественная защитная реакция организма, необходимая для:
- очищения дыхательных путей от скопившейся мокроты или слизи,
- выведения попавших внутрь кусочков пищи, частиц пыли, пыльцы растений, шерсти животных и пр.
При сильных приступах ночного кашля активно сокращаются мышцы дыхательного аппарата. В результате воздух с силой выбрасывается из легких, ребенку становится легче дышать. Спровоцировать кашель ночью могут:
- аллергические реакции на перовые и пуховые подушки и одеяла, новую мебель;
- прорезывание зубов у младенцев до года — сопровождается обильным отделением слюны, которая стекает в горло и раздражает слизистые;
- сухой воздух в помещении, особенно в отопительный сезон;
- ОРВИ — при внедрении вирусов в организм слизь скапливается в легких и мешает дышать.
Когда ребенок сильно кашляет во сне, его состояние может ухудшиться. Из-за недосыпа появляются утомление и слабость. Если организм не получит полноценного отдыха, сил на борьбу с болезнью будет меньше.
3.Симптомы и диагностика
Прежде всего подчеркнем, что квалифицировать характер хрипов и предположить их наиболее вероятную причину может только врач: никакие советы, никакие описания, – даже подробнейшие, – не заменят медицинского образования и клинической практики. Достаточно сказать, что в некоторых случаях не громкое и затрудненное, а, наоборот, бесшумное дыхание, отсутствие аускультируемых шумов в определенной зоне является значительно более опасным симптомом, нежели громкий ночной храп или осиплый голос.
Различают хрипы сухие, влажные (мелко-, средне- и крупнопузырчатые), крепитирующие (хрустящие), плеврально-трескучие и т.п.
Существенную разницу составляют хрипы инспираторные (на вдохе) и экспираторные (на выдохе). Так называемое жесткое дыхание (одинаковая громкость вдоха и выдоха, чего не бывает в норме) кардинально отличается от дыхания стридорозного, свистящего, – которое чаще всего сигнализирует об обструкции (сужении, блокировании, частичной закупорке) трахеобронхиального участка. Хрипы при пневмонии или плеврите акустически отличаются от хрипов при астме или аденоидах, – и т.д., и т.п.
Все это относится к компетенции врача, производящего диагностическую аускультацию, – выслушивание с помощью фонендоскопа.
В компетенцию (и обязанности) родителей входит совсем другое
Необходимо обратить внимание на ряд дополнительных симптомов, прежде чем вызывать «Скорую» или спокойно ложиться спать: то и другое может оказаться нелепой ошибкой, однако цена будет разной
Хорошо еще, если единственным последствием этой ошибки окажется объективно ненужный, лишний выезд бригады неотложной помощи, и без того перегруженной вызовами. Однако в некоторых случаях ситуация складывается совершенно иначе: вместо того, чтобы бить в телефонный набат и немедленно доставить ребенка в ближайшую больницу (на собственном автомобиле, на Скорой, на такси, на руках, на чем угодно), родители предпочитают обратиться к методам из цикла «подышать над картошкой», «растереть уксусом», «заварить травки», «поставить горчичник» или совершать иные подобные действия, которые можно было бы саркастически высмеивать, если бы такая «тактика» порой не заканчивалась смертью ребенка.
Наиболее тревожные симптомы:
- внезапное появление и стремительное прогрессирование хрипов в сочетании со столь же быстрым ухудшением общего состояния;
- высокая или очень высокая температура (с кашлем или без), которая не спадает в течение более пяти дней;
- признаки удушья, бледность, цианоз (синюшность);
- частое поверхностное дыхание;
- появление прожилок крови, пены или слизистых сгустков в отхаркиваемой мокроте;
- бисеринки пота над верхней губой, неестественное движение дыхательных мышц/ребер, похолодание конечностей, признаки угнетения высшей нервной деятельности (сознание, реагирование и т.п.), судорожные сокращения и любые другие симптомы, которые можно описать словами «сроду такого не было» и «смотреть страшно».
При подобных обстоятельствах медицинская помощь должна оказываться в неотложном порядке.
Народные средства лечения
Как лечить ОРВИ у детей и облегчать проявления болезни, должны консультировать врачи. Проверенные временем рецепты можно использовать как дополнение к медикаментозной терапии. Снять боль в горле и другие изнуряющие симптомы респираторной инфекции помогут полоскания. Размешайте столовую ложку соды и соли в стакане теплой воды. При сильном кашле полощите горло не менее 5 раз в день. Раствор вытягивает токсические вещества, которые накапливаются в гландах.
Ингаляции — еще одна эффективная процедура. В емкость с горячей водой можно добавлять эфирные масла эвкалипта, пихты, сосны, сборы трав. Оптимальная температура жидкости — 38-42 °C. Дышать паром нужно через нос на протяжении 10 минут. Предварительно накрывают голову легким полотенцем. Если под рукой нет лекарственных растений и масел, можно сварить картофель в мундире.
Избавиться от назойливого кашля помогут ванночки для ног. В таз с горячей водой добавляют несколько ложек сухого горчичного порошка. Парить ноги детям рекомендуют не дольше 10 минут. После процедуры нужно насухо вытереть кожу и одеть теплые носки.
Почему развивается аллергический кашель?
При аллергической реакции кашель возникает в качестве ответной реакции организма на проникновение аллергена. Это могут быть такие раздражители, как1:
- пыльца растений (сорняков, комнатных цветов, деревьев, кустарников, лекарственных трав, овощных, злаковых культур);
- бытовые вещества – табачный дым, моющие и прочие средства, пыль, косметика и т. д.;
- грибы (плесень);
- насекомые – мухи, осы, клещи, комары;
- продукты питания;
- медикаменты;
- эпидермис животных – шерсть, пух, перья.
Когда аллерген попадает в дыхательные пути, происходит раздражение бронхов, так как вещества раздражителей вступают в химическую реакцию с белками крови (иммуноглобулинами). Это способствует высвобождению гистамина, что провоцирует такую реакцию, как1:
- отёчность;
- выработка адреналина;
- спазм в мускулатуре дыхательных путей;
- повышение артериального давления.
Если у человека присутствует бронхиальная астма и одновременно воздействует аллерген, развивается аллергический кашель астматического характера.
Чем лечить кашель при ОРВИ и гриппе?
Чаще всего кашель у детей развивается при простуде. Если он мокрый, дело идет к выздоровлению. При сухом кашле нужно разжижать мокроту. Вязкий секрет накапливается в бронхах и плохо отхаркивается. Улучшить отхождение мокроты помогут народные рецепты.
- В мед добавляют горчичный порошок и тщательно перемешивают. Полученную массу выкладывают на распаренный капустный лист и прикладывают к спине в районе лопаток. Чтобы компресс согревал и хорошо держался, его накрывают целлофаном и фиксируют бинтом.
- Хорошо разжижают мокроту травяные сборы. Корень солодки, листья мать-и-мачехи, цветки липы и семена подорожника заливают 500 мл кипятка. Оставляют в термосе настаиваться на час. Теплое средство принимают в течение дня по 2-3 глотка.
Что могут сделать родители, если у ребенка кашель без остановки? Выход один — вызывать врача. Медлить нельзя, иначе разовьются осложнения. Специалист выпишет эффективное средство от простуды для детей. Часто врачи назначают препарат Деринат. Он действует сразу в нескольких направлениях:
- борется с возбудителями болезни,
- укрепляет клеточный и гуморальный иммунитет,
- восстанавливает поврежденную слизистую оболочку, препятствует присоединению вторичной инфекции.
Перед использованием проконсультируйтесь с врачом. Правила применения смотрите в инструкции.
Если ребенок переболел ОРВИ, а кашель остался, назначать препараты должен опытный врач. Но облегчить состояние сына или дочки можно и своими силами. Для этого нужно соблюдать несколько простых правил.
Следить за поддержанием температурного режима, регулярно проветривать детскую комнату и проводить влажную уборку. Оптимальная температура — 20-22 градуса.
Увлажнять воздух для облегчения дыхания и предотвращения травмирования слизистой носоглотки. Для этого можно использовать увлажнители или глубокие емкости с теплой водой.
Давать ребенку теплое питье. Полезны витаминные напитки: чай с ромашкой и фенхелем, молоко с медом и сливочным маслом, отвар шиповника, компот из сухофруктов, брусничный, смородиновый и клюквенный морсы
Внимание: предлагать их можно только в том случае, если ребенок не страдает аллергией.
В комплексном лечении кашля у детей с первого дня жизни специалисты часто используют назальные капли Деринат. Лекарственная форма позволяет доставлять активные вещества в очаг инфекции. Средство действует сразу в нескольких направлениях:
- помогает бороться с возбудителями болезни — вирусами,
- благодаря репаративному свойству восстанавливает поврежденную слизистую, которая является первым и самым важным препятствием на пути микробов,
- укрепляет иммунитет и активизирует защитные функции организма.
Следуйте советам врача и используйте Деринат, чтобы победить болезнь и оставить ОРВИ в прошлом.
Что советуют врачи?
Чаще всего после ОРВИ кашель сохраняется из-за неправильного или недостаточного лечения кашля у детей. Многие мамы считают простуду несерьезной болезнью, с которой можно справиться народными средствами. Но травы и мед не могут остановить размножение вирусов — основной причины заболевания. В результате ОРВИ затягивается, к вирусной инфекции присоединяется бактериальная, развиваются осложнения.
Для лечения ОРВИ, простуды и гриппа у детей современные врачи рекомендуют Деринат — препарат комплексного действия. Он обладает сразу несколькими полезными свойствами:
- противовирусным — помогает иммунной системе бороться с возбудителями инфекции;
- иммуномодулирующим — укрепляет местный и общий иммунитет, снижает риск развития осложнений, присоединения вторичной инфекции;
- репаративным — восстанавливает пораженную инфекцией слизистую носоглотки, улучшает ее барьерные и защитные свойства, тем самым уменьшает вероятность повторного заражения после выздоровления.
Назальные капли Деринат разрешены к применению с первого дня жизни ребенка. Для лечения простуды и гриппа у школьников и взрослых выпускают спрей в удобных флаконах с распылителем.
Необходимо изучать основные принципы лечения ребёнка и вовремя применять свои знания. Пусть Ваши дети будут здоровы!
Полезные статьи:
Разновидности тонзиллита.
Заболевание проходит в двух формах – острой и хронической. Острый тонзиллит — это недуг, имеющий инфекционную природу и проявляющийся в остром воспалении миндалины. Причина обострения – стафилококки и стрептококки. Острая ангина у ребёнка и взрослых также подразделяется на катаральную, фолликулярную, лакунарную, язвенно-пленчатую и некротическую.
Хронический тонзиллит — это длительный, непроходящий воспалительный процесс в гландах. Проявляется как следствие перенесённых воспалений, ОРВИ, заболеваний зубов, сниженного иммунитета. Хроническое обострение заболевания у взрослых и детей проходит в трёх формах: компенсированной, субкомпенсированной и декомпенсированной. При компенсированной форме болезнь «дремлет», обострение симптомов тонзиллита случается нечасто. В случае субкомпенсированной формы заболевания обострения случаются часто, болезнь проходит тяжело, нередки осложнения. Декомпенсированная форма характеризуется длительным вялым течением.
3.Симптомы и диагностика
Помимо описанного выше мешающего ощущения, чувства скопления и повышенного глотательного (а иногда и рвотного) рефлекса, призванного «прочистить горло», – ретроназальный затек является одной из причин хронического кашля, поскольку избыточные количества слизи, стекая в гортаноглотку, механически раздражают кашлевые рецепторы. Зачастую отмечаются также болевые ощущения в области миндалин и/или глотки, «комок в горле» из-за рефлекторного отека, в более тяжелых случаях – дисфония, охриплость, симптоматика сальпингоотита.
Как правило, при вертикальном положении тела симптоматика значительно облегчается, а при лежании, особенно длительном – усугубляется.
Диагностика включает изучение жалоб и анамнеза, детальный осмотр ЛОР-органов, а также, по мере необходимости, применение дополнительных методов исследования (эндоскопических, томографических, лабораторных и т.д.). В некоторых случаях необходима консультация профильных специалистов, – напр., аллерголога, инфекциониста и др.
Проводится дифференциальная диагностика с хроническим бронхитом и прочими клинически сходными состояниями.
Беременность и хронический тонзиллит.
Здоровье будущей мамы и малыша требует пристального внимания. Осложнения, вызванные заболеванием, могут привести к опасным последствиям вплоть до выкидыша или спровоцировать преждевременные роды. Самолечение в данном случае опасно: необходимо пройти лечение у ЛОРа в клинике. Врач назначит промывания миндалин, обработку их ультразвуком и полоскания горла антисептиками, безопасными для будущей мамы. Физиопроцедуры беременным противопоказаны.
Если вы только планируете беременность, стоит для профилактики провести плановую терапию, чтобы снизить негативное влияние патогенов на гланды. На стадии планирования беременности рекомендуется пройти осмотр обоим родителям, чтобы снизить риск появления этого недуга у ребёнка.
Симптомы синусита у ребёнка
У детей болезнь быстрее переходит в гнойную форму, чем у взрослых. Симптомы менее выражены из-за малого размера пазух. Поскольку ребёнок в большинстве случаев не может рассказать о симптомах самостоятельно, ЛОР рекомендует родителям определять состояние малыша по признакам.
Симптомы:
- заложенность носа более 10 дней;
- боль в области очага воспаления, усиливающаяся при наклоне головы;
- головные боли;
- температура тела: хроническая – до 37,5, острая – до 38, гнойная – 39 и выше;
- сухой кашель.
Любой недуг без медицинской помощи будет проходить с негативными последствиями для организма.
Важный совет: если у ребёнка держится температура 37,1-37,5, есть насморк, головные боли – желательно обратиться к врачу. Обычный насморк может стать причиной потери, слуха, дефектов речи. Запущенные заболевания лечить очень сложно. Насморк может вызвать дисфункцию щитовидной железы: кокковые бактерии потребители йода, снижение выработки гонадотропина, сгущение лимфы снижает метаболизм щитовидной железы.
Как проявляется острый синусит?
Основные признаки, на которые рекомендуется обратить внимание:
- покраснение глаз, в ноздрях, припухлости области переносицы, гнусавость голоса;
- постоянные выделения слизи или гноя;
- если есть сопутствующее ЛОР-заболевание или грибковая природа, возможно отсутствие отделений;
- если причина вирус герпеса, возможны образования в ротовой полости, ноздрях, на внешней стороне крыльев носа;
- потеря аппетита, вялость;
- припухлость переносицы;
- дыхание только через рот из-за боли в носу, отдающей в лоб.
Не следует лечить самостоятельно даже лёгкий насморк у ребёнка. Капли с растительными маслами забивают реснитчатый эпителий, вызывают аллергию. В особенности, это касается соустий, соединяющих пазухи. Данное состояние может быть признаком гайморита.
Симптомы тонзиллита.
Признак, объединяющий оба типа – это болевые ощущения в горле. Боль бывает как сильно выраженной, так и терпимой. Больной испытывает сильный дискомфорт во время еды при глотании.
Ангина протекает гораздо тяжелее, нежели хроническое заболевание, и сопровождается следующими симптомами:
- повышение температуры тела (до 40°С);
- очень сильная боль в горле;
- увеличенные лимфоузлы;
- скопления гноя на гландах (налёт, гнойнички);
- увеличенные гланды;
- головные боли;
- слабость.
Симптомы и лечение хронического тонзиллита несколько отличаются от проявлений ангины. При хроническом заболевании температура держится на уровне 37°С. Добавляются першение в горле, кашель, неприятный запах изо рта. На гландах присутствует белый налёт. Симптомы менее выражены, так как само течение болезни характеризуется ремиссиями и обострениями. Больной, страдающий хронической формой недуга, теряет работоспособность, быстро устаёт, теряет аппетит. Часто человека мучают бессонницы.
Причины мучительного кашля
Кашель — защитный рефлекс организма. Его цель — очищение дыхательных путей от раздражителей: болезнетворных агентов, пыли, мокроты, аллергенов и т.п. Приступы кашля могут проявляться в разное время суток. Чаще всего рефлекс беспокоит детей по ночам и с утра.
Что делать, если ребенка мучает кашель без остановки? Для начала необходимо вызвать врача. Доктор внимательно осмотрит горло, установит причину симптома и назначит лечение. Непрекращающийся защитный рефлекс затрудняет дыхание, нарушает сон, мешает есть и разговаривать, сильно раздражает мягкие ткани.
Что может послужить причиной изнурительного кашля?
- Респираторная инфекция. После проникновения в организм вирусы провоцируют возникновение воспалительных процессов. Из-за болезнетворных агентов в дыхательных путях скапливается мокрота, горло краснеет и раздражается.
- Аллергия. При дыхании аллерген попадает на слизистую оболочку, что провоцирует воспаление и отек. Сначала ребенок кратковременно покашливает. Через какое-то время рефлекс становится мучительным. Возникает спазм, нарушающий дыхание. Это может привести к гипервентиляции легких и приступам удушья.
- Инородное тело. Посторонние предметы в горле часто провоцируют приступы кашля. Это могут быть частицы пищи, косточки, детали конструктора, насекомые, пуговицы, монеты и т.п. Кашель проходит после освобождения дыхательных путей.
- Неврологический кашель. Развивается из-за раздражения участков коры головного мозга. Говорит о нервных расстройствах. Рефлекс проявляется в стрессовых ситуациях. Поводами для беспокойства ребенка могут стать личные переживания, ссора родителей, конфликт со сверстником и т.п.
- Бронхиальная астма. Хронический воспалительный процесс сопровождается мучительными приступами кашля, короткими резкими вдохами и шумными длительными выдохами.
Методы лечения влажного кашля у детей в домашних условиях
Лечение влажного кашля у ребенка без температуры зависит от причин заболевания. Когда он возникает на фоне аллергии, то первое, что нужно сделать, это избавиться от аллергена. Очистить организм от накопившихся аллергенов способен прием антигистаминных препаратов.
Часто для мокрого кашля, вызванного вирусом, специфическое лечение не требуется. Выздоровление наступит своим чередом.
Уход за пациентом и микроклимат в помещении
Сухой воздух может высушить дыхательные пути и тем самым вызвать начало воспалительного процесса. Для достижения необходимой влажности можно использовать обычное полотенце, положив его на батарею, либо бытовой увлажнитель воздуха (паровой или ультразвуковой).
Чтобы быстрее вылечить влажный кашель без температуры у ребенка, нужно создать в комнате правильный микроклимат. Победить вязкую и густую мокроту поможет влажный (60-70 %) и холодный воздух (от 16 до 18 градусов). Надо чаще проветривать комнату.
Питьевой режим
Также показано обильное теплое питье, которое способно само по себе разжижать мокроту. Горячее давать нельзя, иначе можно обжечь раздраженное горло. Холодное тоже мешает хорошему кровообращению и выделению слизи, кроме того, способно вызывать дискомфорт.
Хорошо способствуют растворению густой слизи щелочные минеральные воды. Общий объем выпитого должен составлять не менее 50-100 мл на каждый кг веса ребенка. То есть если ребенок весит 10 кг, то он должен принимать около 1 литра жидкости в сутки, соответственно, при весе больше 15 кг – до 2 литров. У взрослых это количество равно 30 мл/кг веса плюс еще поллитра.
Дренажный массаж
Борьба с загустевшей, плохо проходящей слизью порой затягивается. Один из самых верных способов лечения кашля без температуры у детей — дренажный массаж.
У мамы или того, кто будет его делать, должны быть коротко острижены ногти, чтобы не поцарапать нежную кожу. Нужно помыть руки с мылом. Можно пользоваться массажными маслами с небольшим количеством отдушек, чтобы у ребенка не началась аллергия, либо простым детским кремом.
Главное, правильно уложить ребенка, чтобы голова находилась немного ниже грудной клетки. Начинать лучше с поглаживаний, чтобы разогреть руки и мышцы, затем выполнять похлопывающие и вибрационные движения в течение 10 минут.
После процедуры полезно выполнить дыхательную гимнастику, чтобы ребенок хорошо прокашлялся. Затем лучше всего обеспечить больному покой, укутать в теплое полотенце и дать отдохнуть.
Диагностика и лечение
Для выявления первопричины врач может назначить следующие исследования:
- рентген;
- флюорографию;
- бронхоскопию;
- аускультацию;
- перкуссию;
- анализы крови на аллергены.
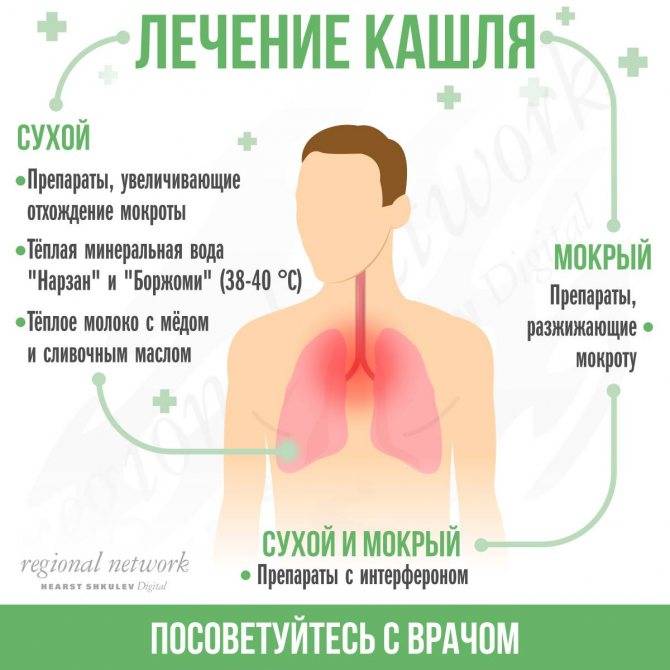
Основной целью лечения сухого кашля является его преобразование в мокрый – продуктивный с отхождением мокроты. Лечение комплексное, с использованием лекарств, физиотерапии, в некоторых случаях средств народной медицины.
Медикаментозная терапия включает: противовирусные, противокашлевые, антигистаминные, муколитические средства, антибиотики
Важно знать, что принимать противокашлевые препараты без указания врача категорически запрещено – это может вызвать скопление отделяемой мокроты в дыхательных путях и привести к застою мокроты в легких, а это приведет к серьезным осложнениям
Физиотерапевтические процедуры включают:
- прогревания;
- ингаляции;
- УВЧ;
- иглорефлексотерапию;
- электрофорез.
Предрасполагающие факторы
Аллергический бронхит, симптомы которого у взрослых и детей практически идентичны, как правило, протекает по определенной схеме. Проникновения в организм чужеродного белка-аллергена провоцирует неадекватный иммунный ответ, который проявляется обильным слезотечением, чиханием, кашлем. Если раздражитель не будет своевременно исключен, а симптоматика прогрессировать, включается резервная защита, сопровождающаяся гиперспазмом бронхиального дерева и отека реснитчатой слизистой, которая выстилает внутренние органы дыхания.
В результате постоянного раздражения легочная ткань начинает продуцировать густую слизь, которая постепенно скапливается в альвеолах и становится источником бактериальной инфекции. Застой и инфицирование слизи в бронхах является основной причиной развития аллергического бронхита.
Если у человека сильный иммунитет и крепкое здоровье, инфицирование тканей бронхов происходит редко. Защитная система быстро уничтожает инфекцию, не давая ей активно размножаться и распространяться на здоровые структуры. Но если иммунитет ослаблен, и человек склонен к аллергии, то под воздействием предрасполагающих факторов риск развития аллергического бронхита существенно возрастает.
Причины, провоцирующие развитие бронхита аллергической природы:
- злоупотребление вредными привычками;
- врожденный или приобретенный иммунодефицит;
- несбалансированное питание;
- пассивное курение;
- проживание в неблагоприятной экологической обстановке;
- неконтролируемое употребление лекарственных средств;
- отсутствие грамотной терапии заболеваний аллергической природы;
- малоактивный образ жизни;
- использование постельных принадлежностей с натуральными наполнителями: пух, перо;
- работа с производственными вредностями, предполагающая постоянный контакт с химическими или органическими веществами.
Долгое время иммунитет может подавлять чужеродный раздражитель, регулярно проникающий в организм, поэтому человек и не заподозрит у себя склонность к аллергии. Но в определенный момент все предрасполагающие факторы сходятся в одной точке, в результате чего начинает резко прогрессировать серьезное заболевание, с последствиями которого иногда приходится бороться всю жизнь.