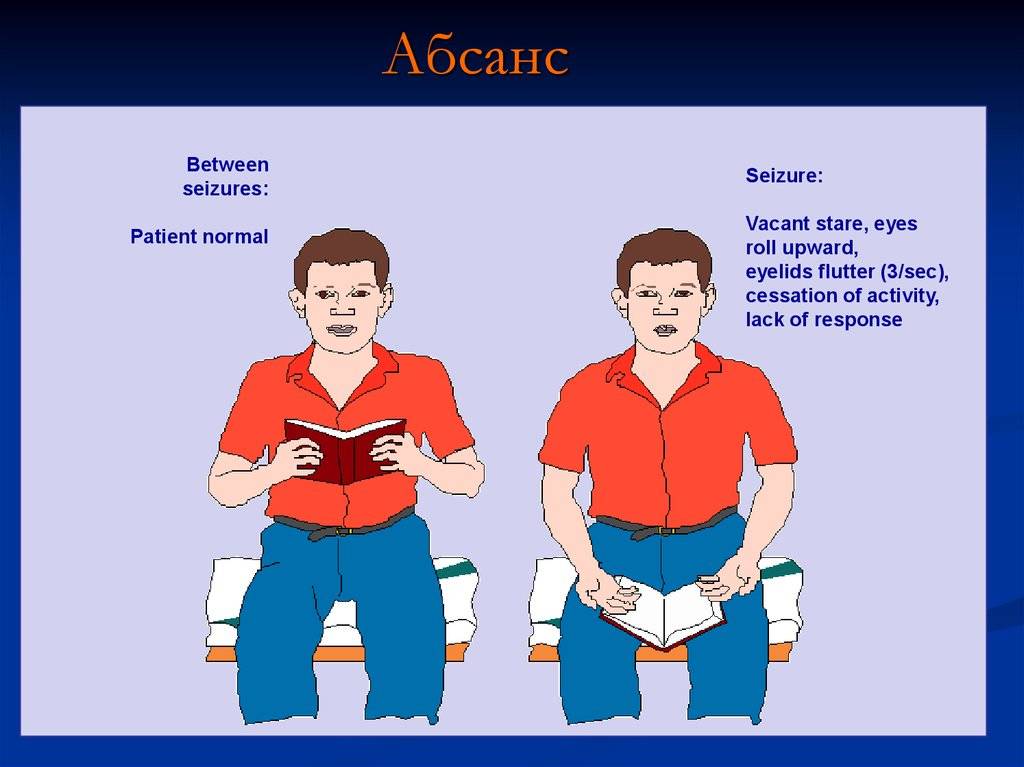
Причины абсанса
Приступы абсанса во многих случаях чаще всего остаются незамеченными и потому природу их происхождения выявить довольно трудно.
Некоторые исследователи выдвигают генетическую предрасположенность наряду с активизацией работы клеток мозга в определенный момент.
Также нужно подразделять истинный и ложный абсанс. Из ложного человека легко вывести прикосновением, обращением, резким окриком, при истинном больной не реагирует на внешние изменения.
К возможным причинам абсанса принято относить:
- наследственную предрасположенность;
- гипервентиляцию легких, при которой меняется уровень кислорода и углекислого газа и организм испытывает гипоксию;
- дисбаланс необходимых химических веществ в головном мозге;
- отравление токсическими веществами.
Даже при наличии всех этих провоцирующих факторов абсанс развивается не всегда, вероятность отключения сознания повышается при наличии следующих заболеваний:
- при врожденном судорожном расстройстве;
- патологиях нервной системы;
- после перенесенного энцефалита или менингита;
- при ушибах головного мозга и черепно — мозговых травмах.
Абсанс может быть и одним из характерных проявлений эпилепсии в любом возрасте.
Полезно знать, где расположены основные очаги глиоза в головном мозге и почему этот процесс развивается в организме.В современных условиях экологии и тяжелых условиях жизни гипертензионно гидроцефальный синдром у взрослых и детей встречается все чаще и чаще. Как бороться с этим явлением.
Детская эпилепсия – источники возникновения заболевания
Лечится ли эпилепсия у детей? Да, быстрое выявление факторов риска позволяет купировать приступы на ранних стадиях.
Факторы риска:
– опухоли головного мозга;
– перенесенные заболевания – энцефалит или менингит;
– нарушения в работе печени и почек;
– нарушение баланса минерального обмена в организме.
Симптоматические проявления эпилепсии у детей труднее диагностировать, нежели у взрослого. Принято считать, что данное заболевание всегда сопровождается приступами, но в случае с ребенком это не всегда так. Например, если ваш ребёнок страдает частыми головными болями или мучается ночными кошмарами – это повод сходить к доктору и пройти диагностику. Диагностируют заболевание прохождением магнитно-резонансной томографии (МРТ).
Эпилептический приступ: основные отличия от обычного обморока.
– Реакция зрачков – они перестают сужаться при взаимодействии с направленным светом.
– Спонтанные неконтролируемые судороги.
– Длительность приступа. Если же приступообразные припадки длятся у ребёнка более 5 минут и повторяются многократно, а перерыв между ними менее часа – это очень тревожный симптом. В данном случае нужно немедленно обращаться за врачебной помощью.
Абсансы у взрослых
У взрослого населения абсансы развиваются значительно реже, в отличие от детей – всего в 5% случаев. Медики связывают возникновение данной проблемы с отсутствием необходимой терапии в более раннем возрасте – например, когда пациент был подростком.
Длительность пароксизма у взрослых пациентов – несколько секунд, поэтому со стороны приступ можно и не заметить. В медицине это называют термином «малые абсансы» когда приступ продолжается лишь пару секунд и повторяется нечасто. Однако сложность заключается в том, что отключение сознания может случиться во время вождения автомобиля, либо при работе с опасными приборами и механизмами. Человек может «отключиться» при плавании в бассейне, либо в другой потенциально опасной ситуации.
У взрослых заболевание может сопровождаться тремором верхней части тела и головы, что часто приводит к нарушению двигательной координации. Однако чаще всего припадок не отличается какими-либо определенными симптомами: судорог и миоклонии век не наблюдается, больной просто «выключается» на определенное время, приостанавливает свою деятельность, «замирает».
Если спросить пациента, что происходило за эти несколько секунд припадка – то человек не сможет ничего ответить, так как его сознание на этот период было отключено.
[], [], []
Синдром внезапной смерти при эпилепсии (СВСЭП)
Синдромом внезапной смерти при эпилепсии (СВСЭП) называется смерть больного эпилепсией без какой-либо видимой причины. Точная причина СВСЭП неясна, и его невозможно предсказать. Согласно одной теории, из-за припадка происходит остановка дыхания и сердцебиения. Возможные причины СВСЭП:
- припадки с потерей сознания, когда все мышцы тела напрягаются и начинают сокращаться (большие судорожные припадки);
- отсутствие должного лечения эпилепсии, несоблюдение режима приема препаратов от эпилепсии;
- частые и резкие смены лекарств от эпилепсии;
- возраст 20–40 лет (особенно мужчины);
- припадки во сне;
- припадки, во время которых человек находится в одиночестве;
- чрезмерное употребление алкоголя.
Прогнозирование и профилактические действия
Юношеская абсанс эпилепсия имеет положительную динамику в отношении проводимой антиконвульсантной терапии. Львиная доля больных, а именно 80% достигают стойкую фармакологическую ремиссию, а это в свою очередь предполагает отсутствие абсансов и ГТКП. Своевременное лечение больных с абсансами, то есть раннее способно предотвратить появление ГТКП.
При позднем начале лечения определяются некоторые сложности. Профилактических действий специфичной данному заболеванию не разработано. Вторичная профилактика характерна соблюдением нормального режима, качественным и достаточным сном, отсутствием психических и физических нагрузок, исключением алкогольных напитков.
Общие сведения
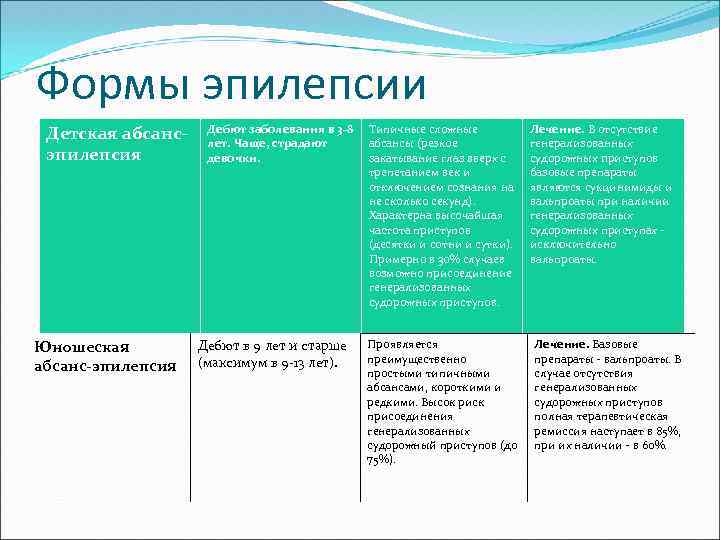
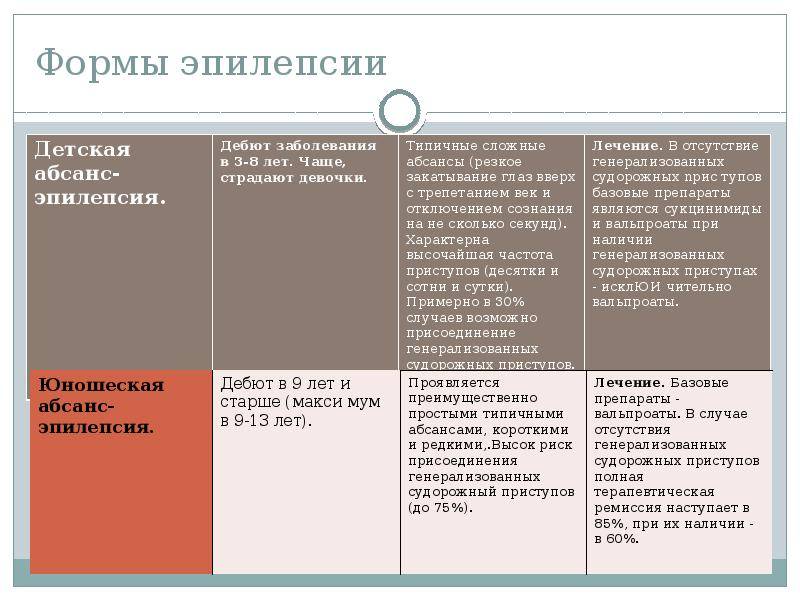
Данный вид эпилепсии может впервые проявится в возрасте от 3 до 8 лет. Также выявлено, что это заболевание встречается чаще у девочек. В 1789 году абсанс был описан как симптом. Более подробно ЭЭГ-картина абсанса была продемонстрирована в 1935 году. Собственно это и помогло правильно отнести этот вид пароксизмов в группу эпилептических синдромов. В 1989 году детская абсансная эпилепсия была выделена в отдельную нозологическую форму. Часто родители могут не замечать абсансы у ребенка и списывать данное состояние на невнимательность. Поэтому, если лечение начато поздно, то есть вероятность развития резистентных форм абсансной эпилепсии.
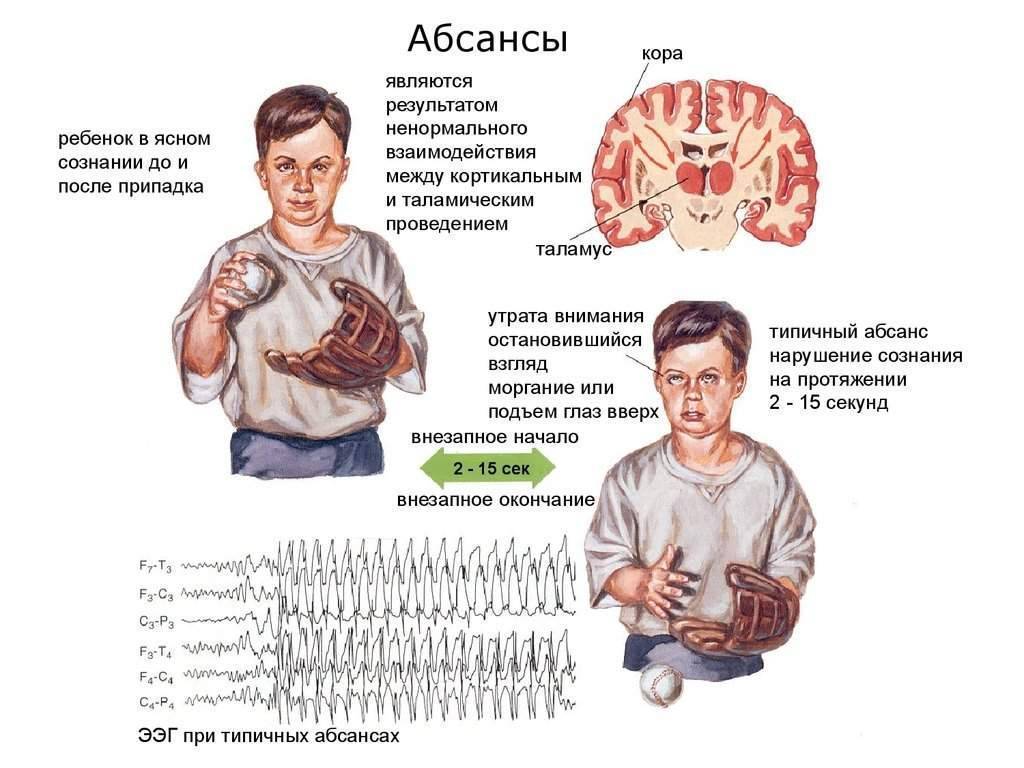
Симптомы абсансной эпилепсии
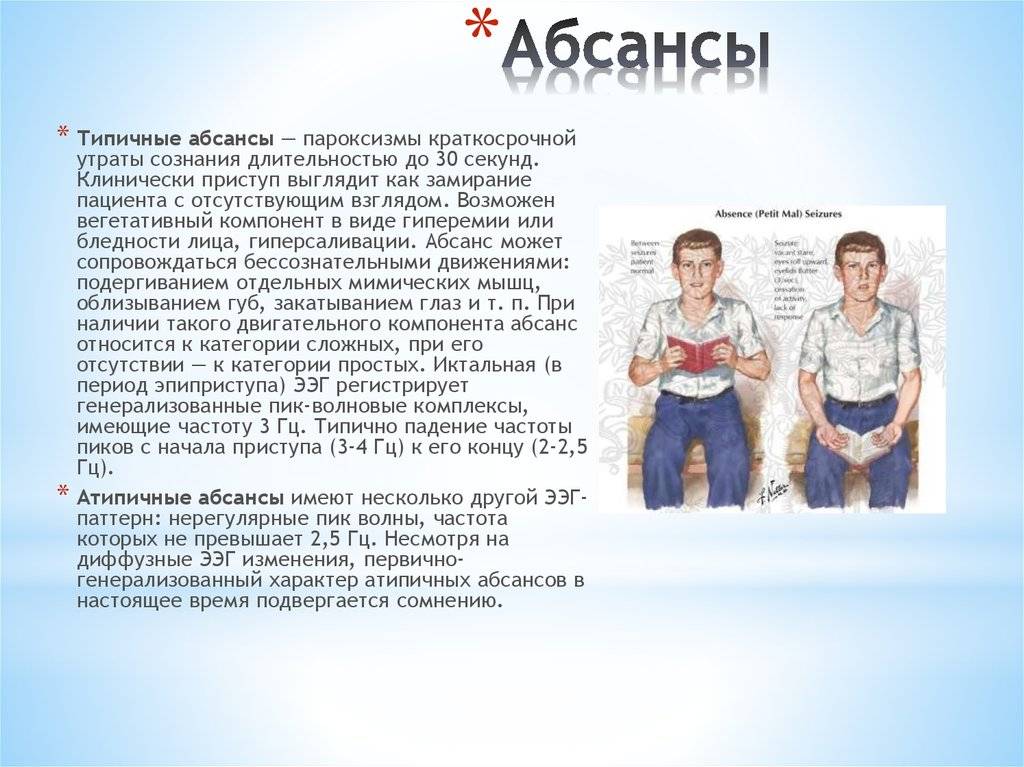
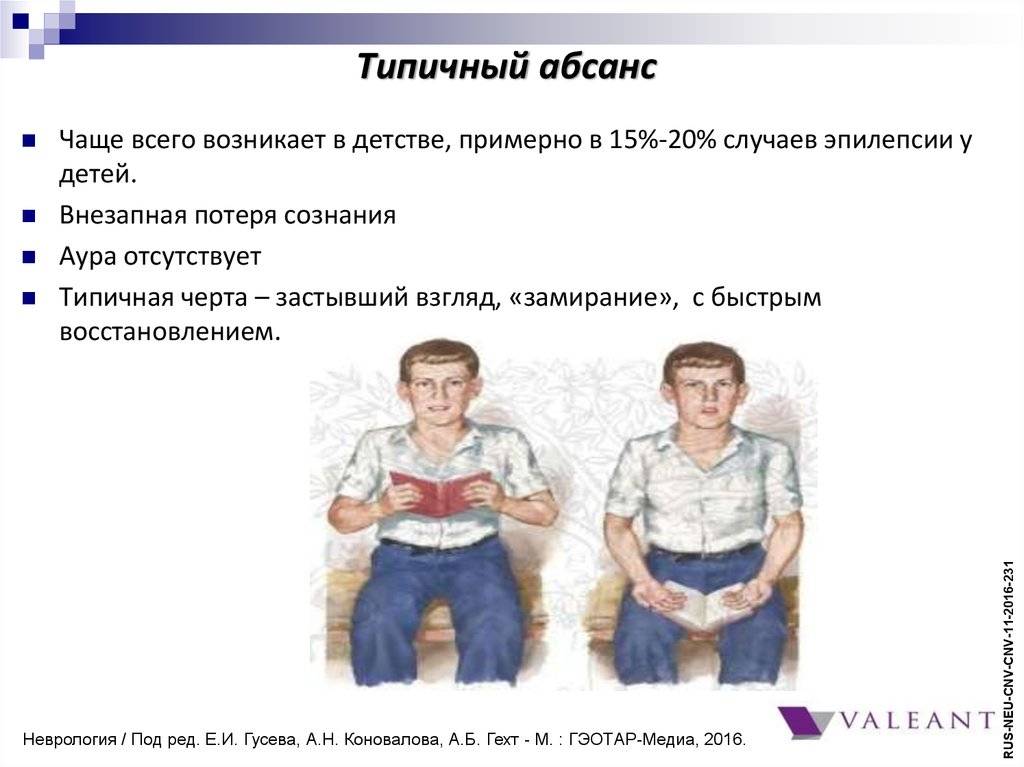
Абсансная эпилепсия может начаться в промежутке от 4 до 10 лет. Заболевание проявляется в виде пароксизмов с характерной клинической картиной. Абсанс начинается неожиданно и так же внезапно кончается. Во время припадка ребенок будто замирает. Он не реагирует на диалог, взгляд ребенка устремлен в одну сторону. Внешне можно подумать, что ребенок просто о чем-то задумался. Продолжительность такого приступа в среднем колеблется от 10 до 15 секунд. Приступ, как правило, забывается полностью. Состояние слабости или сонливости после пароксизма отсутствует. Такой вид абсанса называется простым, и встречается лишь у трети пациентов. В структуре абсанса гораздо чаще присутствуют дополнительные элементы. К данному приступу может добавиться тонический (закатывания глаз или запрокидывания головы назад) и атонический (выпадение предметов из рук) компоненты. Могут присоединиться такие автоматизмы, как облизывание, поглаживание рук, повторение отдельных звуков или слов. Такой вид абсанса называется сложным. И сложные, и простые абсансы можно отнести к проявлению типичной детской абсансной эпилепсии. Но, если приступ становится более продолжительный, частично или полностью утрачивается сознание, после приступа появляется слабость, то можно судить о неблагоприятном течении болезни.
Абсансная эпилепсия характеризуется высокой частотой пароксизмов. Припадки часто вызываются гипервентиляцией. В 30-40% случаев бывают генерализованные конвульсивные припадки, которые сопровождаются потерей сознания, а так же тонико-клоническими судорогами. Случается так, что такая форма припадка может опережать появление типичных абсансов. Детскую абсансную эпилепсию принято считать доброкачественной, так как влияние на интеллект и неврологические изменения отсутствуют.
Лечение эпилепсии
Сейчас для лечения эпилепсии широко применяют противосудорожные препараты. Их назначают в малых дозах, постепенно доводя до концентрации, достаточной для прекращения приступов. Препарат отменяют в случае, когда приступы не повторяются более 4-ех лет при нормальных показателях ЭЭГ. Иногда лекарства приходится принимать пожизненно, сочетать два и более препаратов, однако это оправдывается существенным повышением качества жизни больного.
Если было выявлено, что причиной судорожных припадков являются новообразования в мозгу, проводится хирургическое лечение.
В клинике «Семейный доктор» предоставляют все необходимое для диагностики этого опасного заболевания:
- консультацию профессионального невролога-эпилептолога;
- электроэнцефалографию (ЭЭГ) бодрствования и дневного сна;
- видео-ЭЭГ мониторинг дневного сна (ВЭЭГМ);
- ультразвуковое обследование;
- лабораторные анализы;
- дополнительную консультацию специалистов для уточнения причины возникновения судорожных припадков (психолога и психиатра, кардиолога, эндокринолога, гастроэнтеролога и других).
ЭЭГ и ВЭЭГМ могут быть проведены в один и тот же день. В этот же день можно записаться на консультацию эпилептолога.
Не откладывайте визит к врачу, диагностику необходимо проводить после первого же приступа! Чем раньше начато лечение, тем больше вероятность, что ваш ребенок сможет излечиться.
В клинике «Семейный доктор» прием ведет опытный эпилептолог – врач-невролог, специалист, способный вовремя распознать судорожный припадок и назначить эффективное лечение. Он знаком с особенностями протекания заболевания у детей самого раннего возраста.
+7 (495) 775 75 66
Признаки и симптомы криптогенной эпилепсии
Припадки являются основными клиническими проявлениями эпилепсии. При синдроме Веста первые проявления эпилепсии можно зафиксировать на первом году жизни ребенка. Судороги появляются после пробуждения ребенка, и имеют свои характерные особенности. Происходит сокращение мышц шеи и головы с обеих сторон, совершая как бы «кивательные движения», называемые «сааламовы судороги».
При синдроме Леннокса-Гасто приступы наблюдаются с 2 лет. Проявления данного синдрома чаще фиксируются у мальчиков. Припадки имеют характерную симптоматику. Происходят тонические судороги с вегето-сосудистыми реакциями (учащается сердцебиение, появляются отдышка и покраснения). Из-за потери тонуса ребенок падает, происходят мышечные подергивания.
Абсанс – это бессудорожый эпиприступ, не сопровождающийся потерей сознания.
Лечение
В основе терапии лежит регулярное употребление антиконвульсантов. Базой служат составляющие вальпроевой кислоты и сукцинимиды. Иногда, когда это необходимо, они комбинируются. Монотерапия вальпроатами актуальна при ГТКП. Успешны в лечении ЮАЭ одни из последних противоэпилептических препаратов: ламотриджин, леветирацетам. Они находят применение как монотерапия и в сочетании с вальпроатами.
Ламотриджин хорошо подходит женщинам детородного возраста, потому что вальпроаты имеют тератогенный эффект. Подбор лекарственных средств, дозу, способы приема определяется неврологом, который регулярно наблюдает пациента, а также учитывается ЭЭГ-контроль и рекомендации нейрофизиолога. Снизить дозу антиконвульсанта допустимо при годовом отсутствии пароксизмов. Больным необходимо владеть базовой информацией о провоцирующих факторах и по возможности их исключить.
Профилактика и диета
Профилактика эпилепсии – это здоровый образ жизни. Врачи рекомендуют:
- избегать стрессов и переутомления;
- своевременно лечить любые инфекции и воспалительные процессы, включая кариес;
- минимизировать (а лучше, исключить совсем) интоксикации, включая алкоголь и курение;
- поддерживать индекс массы тела в пределах нормы;
- регулярно заниматься спортом на любительском уровне, больше гулять;
- полноценно высыпаться и отдыхать.
Диета при уже диагностированной эпилепсии, а также повышенном риске ее развития должна соответствовать принципам правильного питания:
- достаточное количество и правильный баланс макро- и микронутриентов (витамины, минералы), а также воды;
- дробное питание небольшими порциями;
- исключение или резкое сокращение специй, кофе, черного чая, газированных напитков и т.п.
Некоторые формы эпилепсии подлежат коррекции с помощью кетогенной диеты, отличающейся минимальным количеством углеводов, средним – белков и высоким – жиров (до 80% всех калорий). Переход на этот стиль питания должен проводиться только с разрешения врача и проходить под его строгим контролем.
Эпилепсия и беременность
При эпилепсии противопоказаний для беременности нет, однако лучше спланировать ее заранее из-за слегка повышенного риска осложнений. Если готовиться к беременности заблаговременно, вероятность осложнений можно снизить.
Основной риск заключается в том, что некоторые средства от эпилепсии повышают вероятность тяжелых нарушений развития плода, таких как спина бифида (неполное закрытие позвоночного канала), расщепление губы (заячья губа) и врожденные пороки сердца. Конкретные риски зависят от типа лекарственного препарата и его дозировки.
При планировании беременности необходимо проконсультироваться со специалистом по лечению эпилепсии (неврологом), который может подобрать другой препарат. Обычно его назначают в минимальных дозах, стараются избегать комбинации различных препаратов от эпилепсии. Чтобы снизить опасность врожденных аномалий у ребенка врач может назначить женщине ежедневный прием фолиевой кислоты.
Возможные осложнения
У 20% пациентов отмечается резистентность эпилепсии в отношении терапии медикаментами. Чаще это касается случаев позднего диагностирования и противоэпилептического лечения. Увеличению пароксизмов способствуют резистентность и отсутствие терапевтических действий, что значительно сказывается на качестве жизни больного.
 Данная сложившаяся картина может содержать в себе изменения функций психики, проявляющиеся в виде замкнутости, агрессии, депрессии. Может быть появление эпилептического статуса абсансов. Различные травмирования могут послужить поводом для осложнения генерализованных тонико-клонических приступов.
Данная сложившаяся картина может содержать в себе изменения функций психики, проявляющиеся в виде замкнутости, агрессии, депрессии. Может быть появление эпилептического статуса абсансов. Различные травмирования могут послужить поводом для осложнения генерализованных тонико-клонических приступов.
Осложнения
Наиболее грозным осложнением эпилепсии является эпилептический статус. Это состояние характеризуется следующими друг за другом приступами судорог, между которыми человек не приходит в себя. Это состояние требует экстренной медицинской помощи ввиду высокого риска развития отека головного мозга, остановки дыхания и сердцебиения.
Внезапно возникший приступ эпилепсии может стать причиной падения и травмы. Кроме того, частые приступы и отсутствие качественного лечения приводит к постепенному ухудшению умственной деятельности и деградации личности (эпилептическая энцефалопатия). Это особенно характерно для алкогольной эпилепсии.
Какие обследования нужны?
В первую очередь электроэнцефалограмма (ЭЭГ). Только на ЭЭГ можно увидеть картину электрической активности мозга и ее изменения, связанные с эпилептическими приступами. То есть ЭЭГ подсказывает врачу, эпилепсия ли у пациента, и если да, то какая ее форма.
Специфические изменения ЭЭГ, свойственные эпилепсии, называются эпилептиформной активностью. Видов этой активности очень много, врачи-эпилептологи могут в ряде случаев по ЭЭГ установить диагноз без проведения дополнительных обследований. Однако существуют ситуации, когда на ЭЭГ не видно изменений, несмотря на имеющиеся приступы. В таких случаях выполняют повторные исследования или назначают длительную запись ЭЭГ. Обычно продолжительные ЭЭГ-исследования с видеозаписью объединяют термином «ЭЭГ-видеомониторинг». Такое исследование можно выполнять в течение нескольких часов и суток, в зависимости от особенностей конкретного пациента.
Кроме ЭЭГ в большинстве случаев применяется магнитно-резонансная томография (МРТ) головного мозга. МРТ не «показывает наличие эпилепсии», но помогает увидеть строение головного мозга и определить поврежденные участки, в которых генерируется приступ. Эти участки могут оказаться опухолями, врожденными аномалиями, изменениями после травм и нарушений кровообращения и т. д.
Во многих случаях вместо или совместно с МРТ используется компьютерная томография (КТ) головного мозга, однако ее возможности не так широки.
Для поиска причин эпилептических приступов или для возможности отличить одни приступы от других врач может назначить и другие обследования, однако стандартными являются ЭЭГ и МРТ.
Признаки и симптомы идиопатической эпилепсии
Идиопатическая генерализованная эпилепсия проявляется по разному, но есть общие признаки:
- Первые симптомы идиопатической эпилепсии начинают проявляться в детском и подростковом возрасте. При анамнезе близких родственников в 50% случаев возможно выявить наличие генетической предрасположенности;
- Припадки фиксируются в определенное время суток;
- Психоневрологическая симптоматика, специфичная для данной патологии, при рутинном обследовании выявляется крайне редко;
- Редко страдают высшие корковые функции (мышление память);
- Прогноз лечения благоприятный. Дети перерастают эту болезнь, но иногда случаются рецидивы.
Наименование нозологической группы рассматриваемого заболевания указывает на характер эпиприступов — генерализованные. Сами же приступы могут принимать различные клинические формы: абсансы, тонико-клонические или смешанные в виде сочетания первых двух типов.
Причины эпилепсии
Примерно в половине случаев причину заболевания установить не удается. Тогда говорят о первичной или идиопатической эпилепсии. Считается, что этот вид эпилепсии может передаваться по наследству.
Во многих случаях причину эпилепсии не получается установить из-за несовершенства медицинского оборудования, которое не может определить некоторые типы поражений головного мозга. Кроме того, многие исследователи полагают, что заболевание могут вызывать генетические дефекты в головном мозге. В настоящее время предпринимаются попытки определить, какие поломки в генах способны нарушить передачу электрических импульсов в клетках головного мозга. Пока не удалось выявить однозначной зависимости между отдельными генами и развитием эпилепсии.
Остальные случаи эпилепсии, как правило, связаны с различными изменениями в головном мозге. Это называются вторичной (симптоматической) эпилепсией. Головной мозг — это сложный и очень чувствительный механизм, в работе которого участвуют нервные клетки, электрические импульсы и химические вещества — нейромедиаторы. Любое повреждение потенциально может нарушать работу мозга и вызывать припадки.
Возможные причины симптоматической эпилепсии:
- нарушение мозгового кровообращения, например, в результате инсульта или субарахноидального кровоизлияния;
- опухоль головного мозга;
- тяжелая черепно-мозговая травма;
- злоупотребление алкоголем или употребление наркотиков;
- инфекционные заболевания, поражающие головной мозг, например, менингит;
- родовые травмы, вызывающие кислородную недостаточность у ребенка, например, когда во время родов происходит пережатие или обвитие пуповины;
- внутриутробное нарушение развития определенных участков головного мозга.
Некоторые из этих причин могут вызывать эпилепсию в раннем возрасте, однако симптоматическая эпилепсия более распространена у пожилых людей, особенно в возрасте старше 60 лет.
Факторы, способствующие появлению эпилептических припадков
У многих людей припадки возникают под воздействием определенного фактора — триггера. Наиболее распространенные из них:
- стресс;
- нехватка сна;
- употребления алкоголя;
- некоторые лекарственные препараты и наркотики;
- месячные у женщин;
- вспышки света (малораспространенный фактор, который вызывает припадки только у 5% людей — т. н. фотогенная эпилепсия).
Определить триггеры приступов поможет дневник, в который нужно записывать каждый приступ и описание предшествовавших ему событий. Со временем можно определить раздражители, вызывающие припадки, чтобы впоследствии избегать их.
Патогенез
 Неврология в современной медицине систему развития ЮАЭ до конца не выяснила. Практические опыты на животных показывают имеющиеся гиперсинхронные разряды, направленные от таламуса к мозговой коре. При подробном изучении нейронов коры в головном мозге у кошек во время спровоцированного абсанса искусственным путем выяснилось нарушение деполяризации мембран. Это послужило поводом считать, что главную составляющую идиопатической абсанс эпилепсии характеризует генетически детерминированный дефект системы нейронов мозговой коры.
Неврология в современной медицине систему развития ЮАЭ до конца не выяснила. Практические опыты на животных показывают имеющиеся гиперсинхронные разряды, направленные от таламуса к мозговой коре. При подробном изучении нейронов коры в головном мозге у кошек во время спровоцированного абсанса искусственным путем выяснилось нарушение деполяризации мембран. Это послужило поводом считать, что главную составляющую идиопатической абсанс эпилепсии характеризует генетически детерминированный дефект системы нейронов мозговой коры.
Диффузное возбуждение коры с прогрессирующим фактором генерализованного эпилептического приступа является причиной пароксизмальной деполяризации нейронов. Различия между клиническими типами эпилепсии объяснимы вариабельностью дефектов K-Na-каналов.
Симптомы ЮАЭ
В основном заболевание берет начало с абсансов, это подтверждают 70% практических наблюдений. Краткие отключения сознания (по времени 4-30 сек.), как правило не сочетаются с двигательной активностью. Отличны они своим спорадическим характером – возникновение пароксизмов не имеет какого-либо регулярного ритма. Иногда течение абсанса сопровождается миоклоническим компонентом (содрогание век и уголков рта).
Приступ ощущается как нарушение внимания, транс, заторможенность, затмение в голове. В некоторых случаях пациентами отмечается чувство отрешения от действительности, какое-то непонятное и странное ощущение. Со стороны человек, подверженный данному состоянию, кажется замершим на одной точке с «каменным» лицом. Краткосрочные пароксизмы зачастую не заметны близким и окружающим людям. Могут иметь скрытую форму в течении длительного времени.
На треть всех случаев ЮАЭ дебютом служит генерализованный эпилептический пароксизм с судорогами на всем теле клонико-тонического характера. Для эпизода свойственны: полная потеря сознания, падение, прикусывание языка. Приступы такой формы отмечены у 75-80% представителей заболевания.
При поражении, начинающимся с абсансов, возникновение ГТКП может быть через 1-10 лет, а также могут послужить причиной выявления эпилепсии. Периодичность генерализованного пароксизма в основном 1 раз в месяц. Возникают в вечернее время, при пробуждении, под влиянием провоцирующих факторов, реже во сне.
Практически всегда абсанс эпилепсия юношеского периода сопровождается доброкачественным течением, без остальных неврологических патологий. Но увы, заболевание присутствует весь жизненный путь и не обходится без регулярной противоэпилептической терапии.
Генерализованные эпилепсии и сон
Приступы во сне характерны для идиопатических генерализованных эпилепсий. Объясняется эта связь повреждением таламокортикальных структур.
При идиопатических генерализованных эпилепсиях депривация сна стимулирует эпиактивность и увеличивает вероятность эпиприступа.
Приступы чаще возникают при засыпании или пробуждении, особенно при раннем насильственном пробуживании.
Так, в первые 15 минут – 1 час после подъёма у пациентов с ювенильной миоклонической эпилепсии отмечаются эпиприступы: миоклонии (чаще по типу подергиваний в руках) или, особенно при неэффективной терапии, генерализованные тонико-клонические приступы.
При эпилептических энцефалопатиях с электрическим статусом медленного сна (ESES), даже по названию видно, что проявления заболевания связаны со сном. Особенностью этих форм эпилепсии является наличие продолженной эпилептиформной активности с высоким индексом эпиактивности (более 80%) в фазу медленного сна. А в фазу сна быстрого движения глаз индекс эпиактивности снижается.
Ночные приступы при эпилептических энцефалопатиях с электрическим статусом медленного сна могут быть в виде: фокальных моторных приступов во время сна, генерализованных тонико-клонических приступов. Возможны также и дневные приступы как фокальные, так и генерализованные.
Симптоматическая вторично-генерализованная эпилепсия меньше зависит от циклов сон-бодрствование. При этой форме эпилепсии эпилептиформная активность и эпиприступы могут быть в любое время суток с равной вероятностью.
Когда назначается лечение?
Традиционно считается, что после однократного судорожного приступа можно воздержаться от лечения, поскольку приступ может остаться единственным в жизни. В реальной ситуации врач может предложить лечение и после единичного эпизода, если будут выявлены убедительные признаки высокого риска последующих приступов — например, аномалии при неврологическом осмотре в сочетании с изменениями на томограммах и электроэнцефалограмме.
Противосудорожные препараты назначаются только при уверенности в том, что у пациента именно эпилепсия. Если диагноз неясен и вне приступа пациент чувствует себя нормально, то вполне допустимо воздержаться от лечения и сделать нужные обследования, даже если приступ повторится. По современным данным, немедленное назначение лекарств не влияет на долгосрочный эффект лечения.
Определение идиопатической эпилепсии
Идиопатическая генерализованная эпилепсия – это форма эпилепсии, при которой судорожная активность фиксируется со всех участках головного мозга. Формы, при которых возникает вторичная генерализация припадков, включать в эту группу нельзя. Если все-таки наблюдается локальный компонент, то вероятность принадлежности заболевания к группе идиопатической генерализованной эпилепсии низкая.
К группе ИГЭ относятся:
- Детская эпилепсия с абсансами;
- Юношеская абсансная эпилепсия;
- Юношеская миоклонус-эпилепсия;
- Эпилепсия с изолированными генерализованными судорожными приступами.
Чем отличаются ночные приступы эпилепсии от парасомний:
- парасомнии чаще возникают в раннем детстве (с 1-3 лет до 12 лет), а ночные эпилептические приступы развиваются позднее и могут начаться в любом возрасте;
- парасомнии более длительные (в среднем длительность 5-30 минут) по сравнению с ночными эпиприступами (в среднем длительность 20 секунд – 5 минут);
- парасомнии более вариабельны, эпиприступы во сне более стереотипны (похожи друг на друга);
- парасомнии постепенно прекращаются самостоятельно или на фоне седативной терапии к 12 годам; эпиприступы во сне отвечают только на противоэпилептическую терапию;
- после парасомний редко наблюдается дневная сонливость, а после ночного приступа эпилепсии вялость, сонливость, «разбитость».
Причины возникновения
ЮАЭ определяется как идиопатическое заболевание, в силу отсутствия установленных причин появления. Предположительно патологические изменения возникают по причине генетического фактора. Статистика показывает 35% заболевших имеют родственников с данным поражением. В точности локализация генетических аберраций не выявлена, вероятно – 5, 8, 18, 21 хромосомы. Многие виды эпилепсий связаны между собой. Формы часто бывают в рамках одного семейства.
Факторы, которые могут спровоцировать развитие приступа при ЮАЭ:
- депривация сна (недостаточное количество);
- повышенная психологическая либо умственная нагрузка;
- гипервентиляция, усталость, употребление алкоголя.
В основном пароксизму свойственно возникновение при сочетании данных триггеров. Яркий свет, вспышки от фото, различное мерцание – не влияют на развитие приступа.
Как выглядят приступы эпилепсии?
В специальной литературе описаны десятки типов приступов, и еще больше — их комбинаций, поэтому стоит ограничиться основными понятиями. Наиболее известны так называемые генерализованные тонико-клонические приступы с потерей сознания, напряжением и подергиваниями во всем теле. Кроме того, встречаются миоклонические приступы, представляющие собой короткие вздрагивания во всем теле или в какой-либо его части, часто без изменения сознания — например, вздрагивания рук с выпадением предметов из них, или внезапное падение, как от удара под колени.
Тонические приступы проявляются достаточно длительным мышечным напряжением в любой части тела.
У детей часто приступ может выглядеть как напряжение и подрагивания руки, половины лица с нарушением речи при сохранном сознании.
В раннем возрасте нередко наблюдаются особые приступы — спазмы, выглядящие как кратковременные эпизоды вздрагиваний с разведением конечностей или, наоборот, «сжиманием в комок», возникающие в виде серий, когда спазмы повторяются несколько раз в течение короткого времени.
Один из частых типов приступов — абсансы, при которых ребенок застывает и не реагирует на обращения.
Важный признак — асимметрия движений при приступе, например, поворот головы и глаз в сторону, поднимание и напряжение одной руки, подергивание угла рта с одной стороны
Это может указывать на фокальный характер приступа, то есть его связь с какой-то конкретной ограниченной областью головного мозга.
Очень важно запомнить внешний вид пациента во время приступа, еще лучше записать приступ на видео, вполне достаточно камеры мобильного телефона. Типичная картина приступов часто позволяет с самого начала оценить прогноз и определить необходимость и возможность лечения.
Причины абсансной эпилепсии
На развитие абсансной эпилепсии оказывает влияние совокупность провоцирующих факторов. Под воздействием этих факторов возникает деструкция вещества мозга. К таким факторам можно отнести травмы до родов, во время родов, в постнатальном периоде и гипоксия. Одной из причин данного заболевания может стать наследственность. Так же было доказано, что гипогликемия, митохондриальные нарушения, а так же болезнь Альперса оказывают влияние на развитие эпилепсии. Происходит изменение параметров отдельных корковых нейронов, происходит формирование очага эпилептической активности. Клетки создают импульсы, которые вызывают припадки. Эти припадки имеют специфическую клиническую картину, которая различается в зависимости от того, где расположены эти клетки.
Диагностика
Диагностирование затруднено в случаях, когда заболевание берет свое начало с кратковременных абсансов. Особенности подросткового периода пациентов также могут повлечь за собой осложнения при диагностике. Основная задача обследования заключается в выявлении пароксизмальной активности и подтверждении идиопатического течения эпилепсии.
Обследование содержит:
- Неврологический осмотр. Патологии не диагностируются путем изучения неврологического статуса больного. При оценке психического статуса можно выявить определенные особенности психического состояния пациента.
- Консультация эпилептолога. Дает возможность подтвердить диагноз, позже необходимо повторить для корректировки методов лечения.
- Консультация генетика. Здесь проводится анализ, касательно родственных связей пациента, определяются возможные случаи данного заболевания у близких.
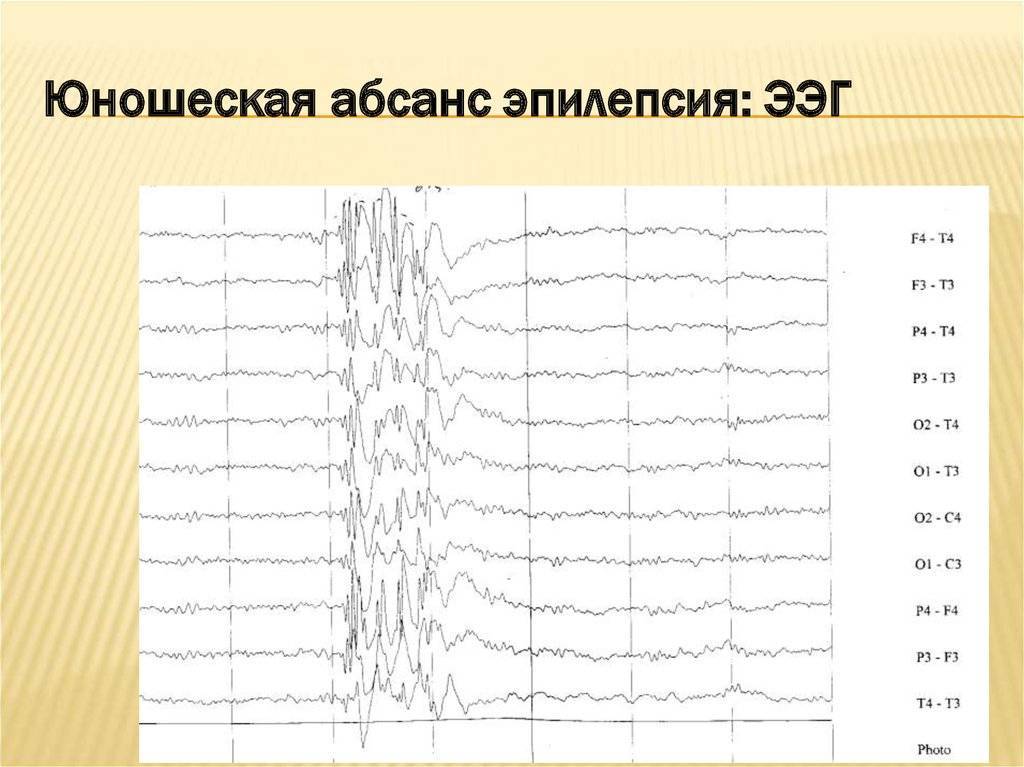
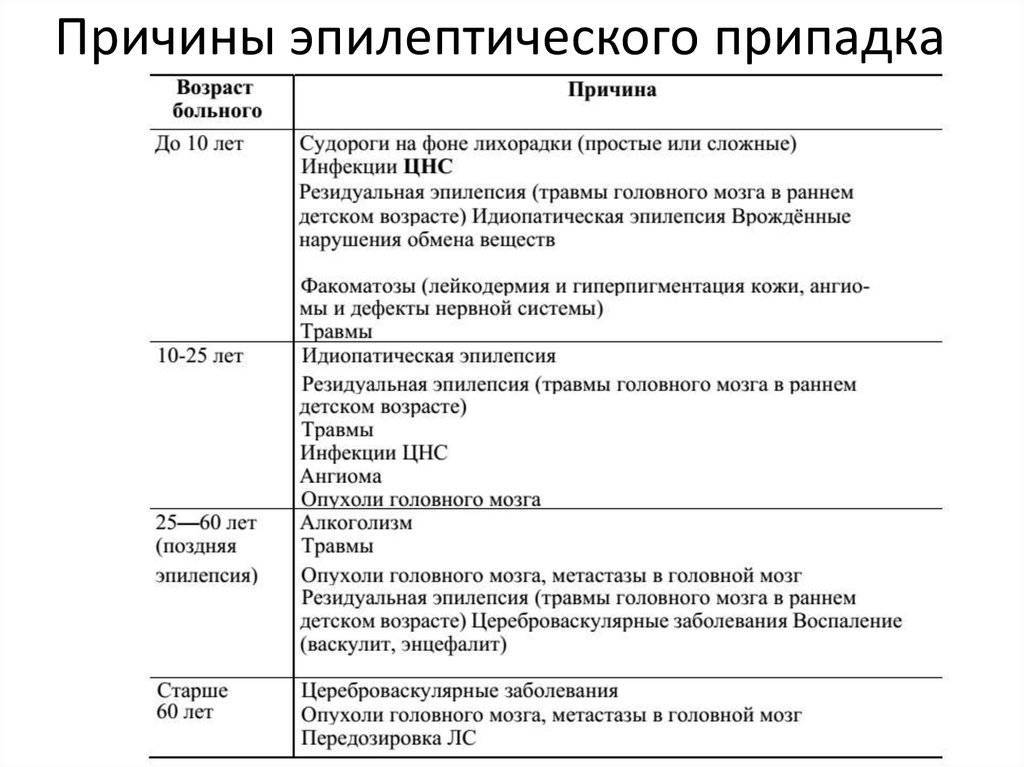
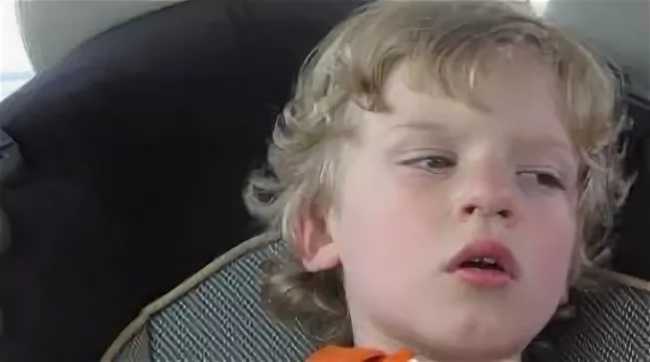
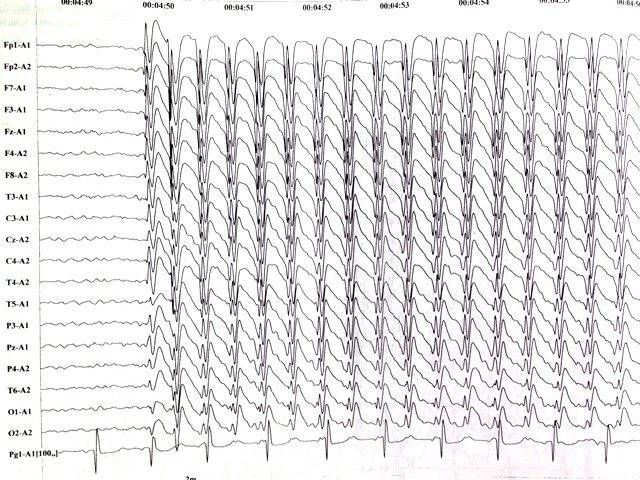
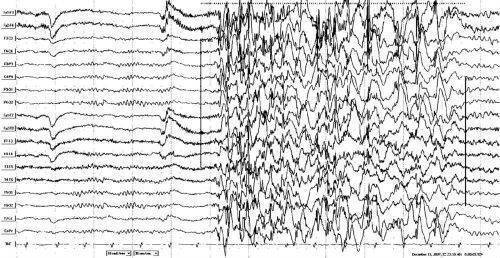
- Электроэнцефалография. Дает понимание того, имеется ли эпилептическая активность мозга, и ее типичные признаки. Для ЮАЭ характерны наличие генерализованных спаек, частота которых 3,5-4,5 Гц, либо полиспайки. При исследовании часто применяется ЭЭГ с провокационными пробами либо суточному ЭЭГ-мониторингу. Интериктальной ЭЭГ определяется нормальная базовая биоэлектрическая активность мозга, на ее фоне появляются фокальные эпилептиформные разряды.
- МРТ головного мозга. Назначается для того, чтобы исключить органическую патологию и вторичный характер абсанс эпилепсии.
Для юношеской миоклонической эпилепсии, эпилепсии пробуждения с ГТКП, ДАЭ необходимо дифференциальное диагностирование. Эпилепсия пробуждения отличается наличием генерализованных судорожных приступов, возникают которые при переходе сон-бодрствование. Детская абсанс эпилепсия отлична ранним началом, ежедневными частыми абсансами, редким возникновением ГТКП, стойкой ремиссией в возрасте 12 лет.