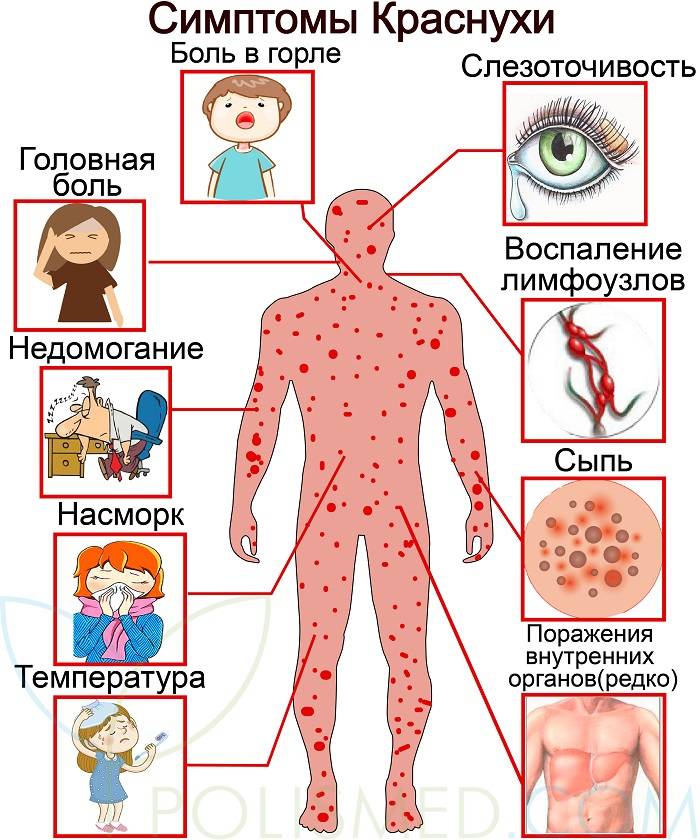
Симптомы и признаки аллергии у детей
Самой распространённой аллергией у детей является пищевая. Её частые симптомы это:
- Покраснение кожи
- Зуд и жжение
- Высыпания
- Сухость кожи.
Схожие внешние симптомы можно наблюдать при контактном виде заболевания. Обычно поражение кожи чётко локализовано в местах соприкосновения с аллергеном и проявляется в течение первых 30 минут после контакта.
Более редкие, но намного более опасные симптомы аллергии у детей – это отёк Квинке и анафилактический шок. Они проявляются в резком и сильном отёке лица, шеи, рук, а также проявлении бронхоспазма и отёка гортани. Таки симптомы опасны для жизни, хотя встречаются в крайне редких случаях.
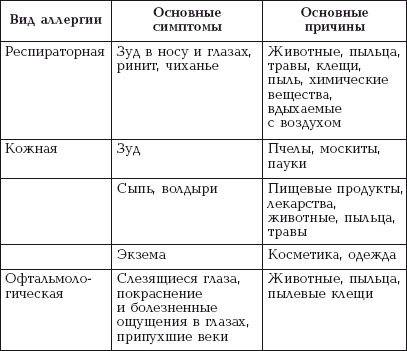
«Воздушные» аллергены, такие как пыль, пыльца, плесень, волосы домашних животных, чаще всего поражают:
- Нос – появляется заложенность, слизистые выделения, частое чихание.
- Глаза – покраснение, гноение, слезливость.
- Кожа – зуд, покраснения, высыпания.
- Бронхи, легкие – одышка, кашель, свистящее дыхание.
- Головная боль, головокружение.
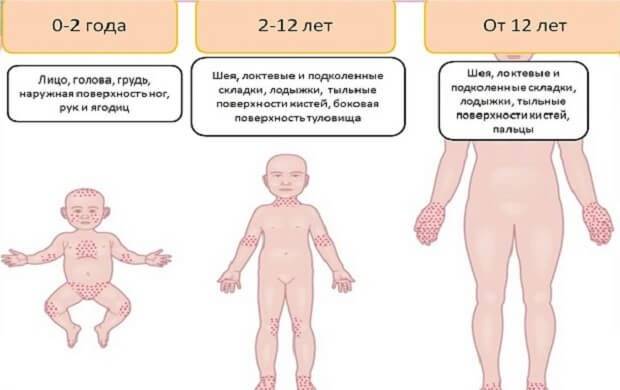
Как выглядит аллергия у детей?
При некоторых формах заболевания возможно полное ухудшение самочувствия, повышение температуры, общая слабость. Но в большинстве случаев проявления аллергии у детей – чисто внешние симптомы, которые при грамотном лечении проходят за несколько дней.
Обзор
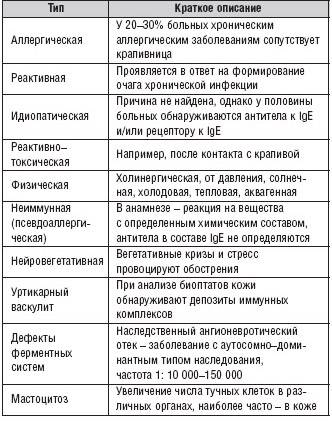
Аллергия – это неблагоприятная реакция организма на определенную пищу или вещества из окружающей среды. При этом, большинство веществ, вызывающих аллергию, не являются вредными и не оказывают никакого действия на людей, не страдающих аллергией.
Любое вещество, вызывающее аллергическую реакцию, называется аллергеном. Чаще всего аллергию вызывает пыльца, пылевые клещи, плесень и домашние животные. Менее распространенными аллергенами являются орехи, фрукты и латекс.
Аллергия развивается, если иммунная система человека реагирует на аллерген как на угрозу, например, как на инфекцию. Для борьбы с аллергеном организм вырабатывает антитела. Это называется иммунным ответом. При следующем контакте человека с этим аллергеном в организме образуется еще больше антител, поскольку иммунная система уже «помнит» прошлое воздействие. Это приводит к высвобождению химических веществ, вызывающих развитие аллергической реакции.
Аллергия – очень распространенное заболевание. В различных регионах России распространенность аллергических заболеваний колеблется от 15 до 35%. Количество людей, страдающих от аллергии, увеличивается с каждым годом, и около половины из них – это дети.
Причины роста аллергических заболеваний остаются неясными. Одни эксперты считают, что это связано с загрязнением окружающей среды. Другие предполагают, что развитию аллергии, напротив, способствует жизнь в стерильных условиях. Согласно этой теории иммунная система современного человека недостаточно часто встречается с микробами, что заставляет ее слишком остро реагировать на безвредные вещества.
Самыми частыми аллергическими расстройствами являются: астма, экзема и сенная лихорадка. К симптомам аллергии относятся: чиханье, свистящее дыхание, кашель и сыпь на коже. Природа симптомов зависит от того, как происходит контакт с аллергеном. Например, при вдыхании пыльцы могут возникнуть проблемы с дыхательными путями.
При подозрении на аллергию, расскажите лечащему врачу о своих симптомах, когда они проявляются, как часто случаются приступы и что, по вашему мнению, их вызывает. Врач может назначить кожный прик-тест (уколочную пробу), чтобы распознать аллергены, вызывающие ваши симптомы. Самый эффективный способ контролировать аллергию – это избегать любого контакта с аллергеном. Прием лекарств не вылечит аллергию, но избавит от проявления ее симптомов.
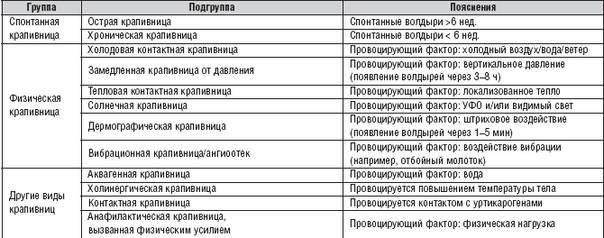
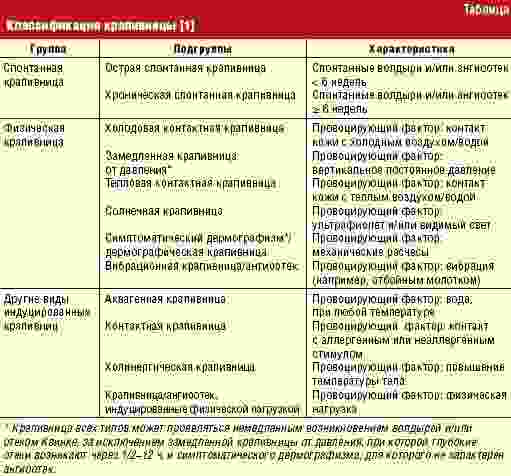
Лечение лекарственной крапивницы народными способами
Методы народной медицины могут выступать в качестве дополнительной меры при лечении лекарственной сыпи. Однако нужно помнить о том, что использование исключительно «бабушкиных» рецептов неприемлемо, так как оно может еще больше усугубить ситуацию. Перед применением методов народной медицины проконсультируйтесь с доктором.
Какие же варианты лечения лекарственной крапивницы предлагает народная медицина?
- Если крапивница, появившаяся после приема медицинских препаратов, сопровождается сильным зудом, уменьшить его можно с помощью кашицы из тертого сырого картофеля. Картофельный клубень следует вымыть и натереть на терке. Полученную кашицу прикладывают к местам высыпаний на 10-15 минут, после чего аккуратно удаляют. Остатки картофельного сока вытирать не нужно.
- Снять раздражение и зуд, вызванные медицинской крапивницей, помогают ванны с настоем трав. Для их приготовления 1 столовую ложку сухой травы (ромашки, череды, календулы или мяты) заливают 0,5 л кипятка и дают настояться в течение получаса. Полученный настой добавляют в ванну с теплой водой.
- В борьбе с кожным зудом, вызванным медицинской крапивницей, хорошо помогает настойка прополиса. Рекомендуется протирать пораженные участки кожи ватным диском, смоченным в 10%-ной настойке.
- Можно сделать примочки из отвара крапивы. 1 ст. л. сухой травы заливают стаканом воды, доводят до кипения и снимают с огня. Полученный отвар остужают до комнатной температуры, смачивают им чистый бинт и прикладывают его к местам высыпаний.
Почему на половом члене возникают красные точки и пятна?
Этот признак сигнализирует о явном наличии патологического процесса в организме, как инфекционного, так и неинфекционного характера.
К первой группе относятся заболевания, которые зачастую передаются во время незащищенного коитуса. Возбудителями являются вирусы, бактерии или грибки. Пятнышки и точки красного цвета могут возникать при развитии:
- кандидоза — кроме единичных образований мужчину беспокоит сильный зуд фаллоса, белесый налет на слизистой и белые творожистые выделения из мочеиспускательного канала;
- генитального герпеса — в этом случае на головке возникают пузырьки с водянистым содержимым, сопровождающиеся сильным нестерпимым зудом;
- хламидиоза — при данной патологии красные пятна на головке пениса не чешутся и не болят, но из уретры выделяется гной, и больной жалуется на боль в мошонке, промежности и пояснице;
- ВПЧ — главным признаком недуга является обильная сыпь, спустя некоторое время высыпания увеличиваются в размерах, но при этом нет боли и зуда;
- трихомониаза — в этом случае пятнышки — результат раздражения слизистой оболочки гноем, выделяющимся из мочеиспускательного канала, кроме этих симптомов мужчина жалуется на отечность головки и боль при мочеиспускании;
- баланита и баланопостита — при этих заболеваниях красные пятнышки на члене чешутся, беспокоит жжение при отведении мочи, на слизистой будет заметен белый налет;
- сифилиса — в случае данной патологии один прыщ превращается в язву, образование не болит и не зудит, исчезает через некоторое время, и пациент может подумать, что выздоровел без лечения (но это ошибочное мнение).
Есть и другие инфекционные болезни, при которых на пенисе могут образовываться алые высыпания. Например, чесотка. Ее возбудителем является чесоточный клещ. При его проникновении в кожу возникает мелкая сыпь, сопровождающаяся сильным зудом. Пациент чешет проблемную область, в результате чего образуются язвы. Еще зудящие прыщи на фаллосе характерны для такой вирусной инфекции, как контагиозный моллюск.
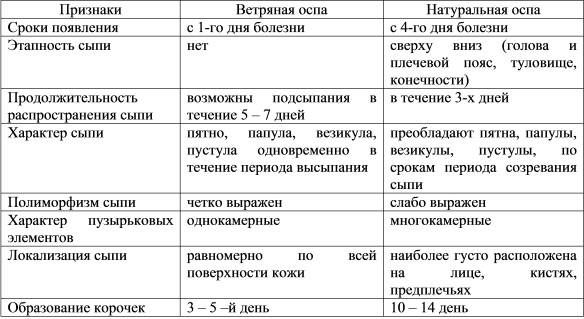
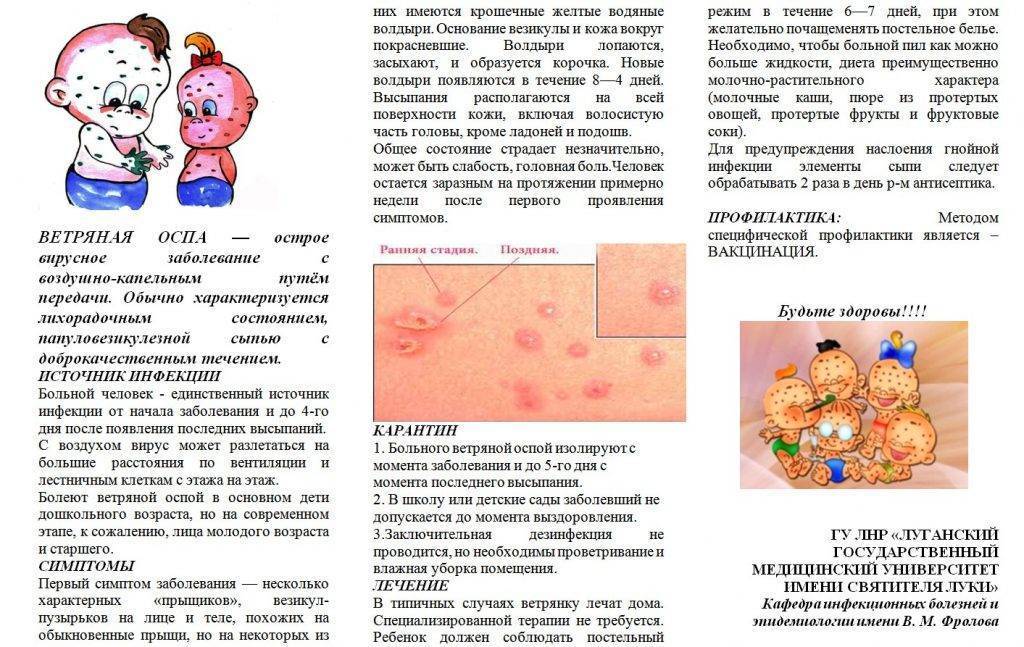
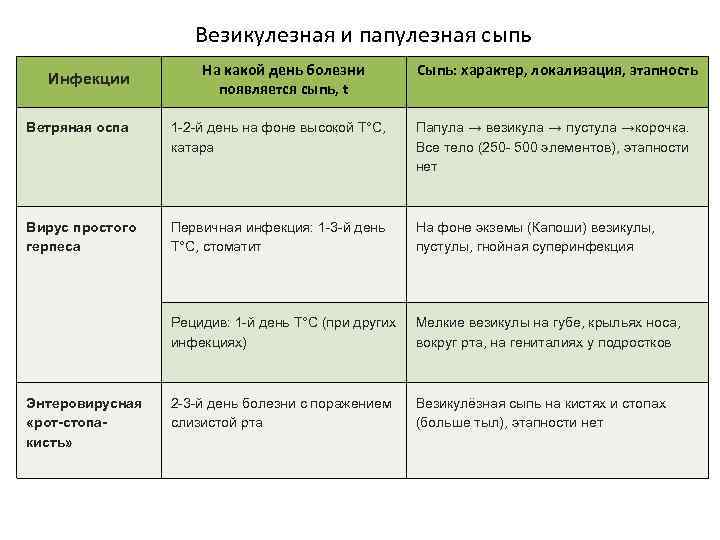
Также стоит отметить, что маленькие красные пятна на члене, превращающиеся в водянистые зудящие пузырьки, могут возникать при ветряной оспе. В этом случае у пациента будет повышаться температура тела, возникнет слабость, головная боль. Сыпь при этом заболевании обычно есть на коже по всему телу.
Почему аллергия (диатез) у детей – дело обычное, у взрослых пищевая аллергия встречается реже?
Это происходит чаще всего из-за незрелости ферментной системы ребенка, нарушению желчеоттока, несформировавшейся в достаточной степени микрофлоры кишечника, развитию патогенной форы в кишечнике (стафилококк, кандида и др.), приема антибиотиков матерью во время беременности, после родов. Эти факторы способствуют нарушению переваривания пищи, развитию процессов брожения и гниения в кишечнике. А тонкий кишечник у нас – это «насос», через который всасывается в кровь все, что там есть, в том числе продукты брожения и гниения, патогенная микроорганизмы, их токсины. Все эти токсические вещества способствую закислению крови, всего организма, а также развитию дисбаланса в работе иммунной системы, которая, как уже было сказано выше, в детском возрасте несовершенна, часто гиперреактивна. Эти факторы также создают фон для развития паразитозов (лямблиоза, энтеробиоза), способствующих аллергизации.
Часто всевозможным кожным высыпаниям приписывают неврогенную этиологию. Мне кажется, у ребенка, скажем, 8-ми месяцев вряд ли может появиться сыпь на нервной почве, что Вы думаете об этом?
У нас нервная система является регулирующей, и это относится к абсолютно всем процессам в организме. Но любые патологические процессы в организме могут это нарушать. Тогда начинаются сбои в работе иммунной системы, вплоть до развития неадекватных – аутоиммунных процессов, идут изменения в системе микроциркуляции, кроветворения, нарушается работа пищеварительной, гормональной системы, развиваются психо-эмоциональные нарушения и др.
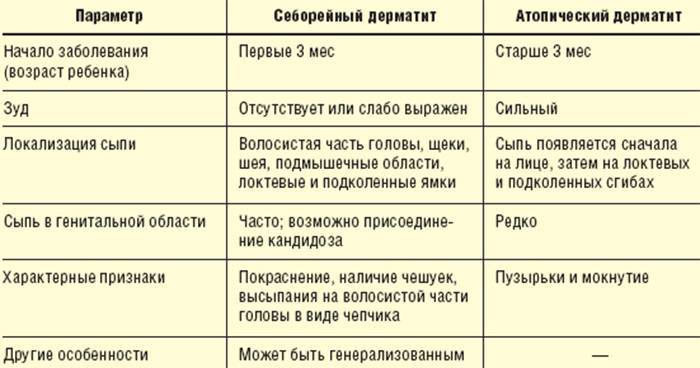
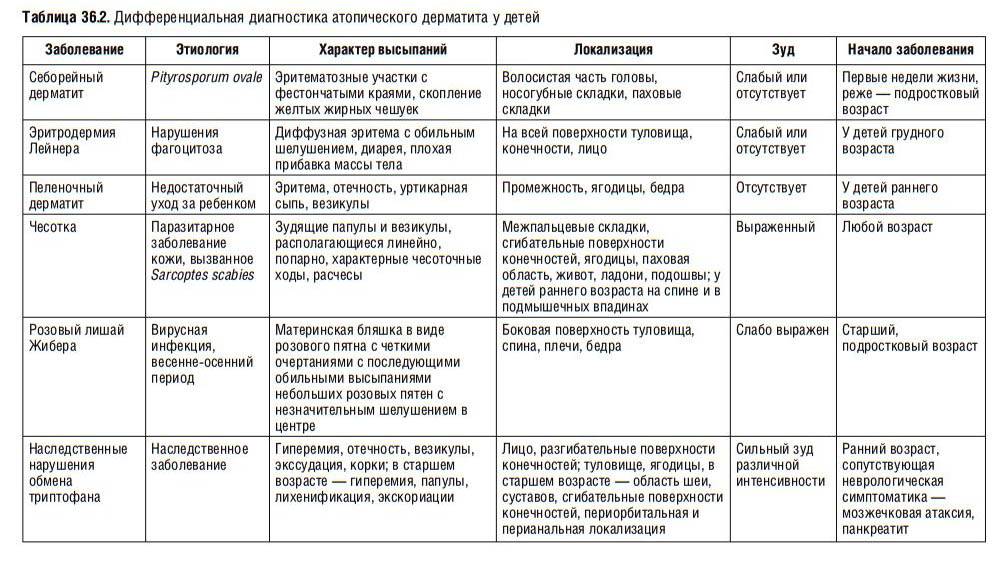
У детей более распространенным является такое кожное заболевание, как атопический дерматит, или диффузный нейродермит. Название «нейродермит» говорит само за себя – ведущим звеном здесь является нарушение нейрорегуляции. Причин для его развития может быть много. Это может быть связано с особенностью унаследованного психотипа, с особенностью протекания беременности и родов, послеродового периода, наличию родовой травмы у ребенка, особенностями вскармливания, обстановкой в семье. Очень серьезным провоцирующим фактором является пищевой фактор: как питалась женщина во время беременности, в период грудного вскармливания; то, как быстро и без проблем прошел период перестройки кишечной микрофлоры до трех месяцев; как прошел период введения прикормов; особенностью пищевых пристрастий ребенка; было ли инфицирование ребенка стафилококком, кандидозом, паразитами и др. инфекциями.
 Эти провоцирующие факторы создают фон для развития нейродермита, и любой, на наш взгляд незначительный фактор может спровоцировать появлению кожных высыпаний. У ребенка до 1 года все системы в организме еще несовершенны, они только формируются, это относится и к состоянию нервной системы. В этой ситуации раздражителями могут быть – кишечные колики (дисбактериоз, недостаток ферментов, нарушение желчеоттока, пищеварения, инфицирование кишечника); если ребенок «недоел», «переел»; дискомфорт от мокрого подгузника; перепады атмосферного давления (спазмы сосудов головы, особенно если была родовая травма), недосыпание, какие-то особенности взаимоотношений с родителями, с другими близкими людьми. У ребенка 8 месяцев уже формируется свой характер, и его он может проявлять по-разному, в том числе и в виде плача, истерик, что тоже дает разбалансировку нервной системе. Это, конечно, напрямую не приведет к обострению атопического дерматита, но будет способствовать спазму сосудов, спастическим нарушениям органов пищеварения (нарушать выделение ферментов, желчи, желудочного, кишечного сока, перистальтики кишечника), что в свою очередь способствует развитию патогенной микрофлоры, развитию процессов брожения и гниения в кишечнике, всасыванию токсинов, которые действуют повреждающее не только на иммунную систему, но и непосредственно на клетки кожи.
Эти провоцирующие факторы создают фон для развития нейродермита, и любой, на наш взгляд незначительный фактор может спровоцировать появлению кожных высыпаний. У ребенка до 1 года все системы в организме еще несовершенны, они только формируются, это относится и к состоянию нервной системы. В этой ситуации раздражителями могут быть – кишечные колики (дисбактериоз, недостаток ферментов, нарушение желчеоттока, пищеварения, инфицирование кишечника); если ребенок «недоел», «переел»; дискомфорт от мокрого подгузника; перепады атмосферного давления (спазмы сосудов головы, особенно если была родовая травма), недосыпание, какие-то особенности взаимоотношений с родителями, с другими близкими людьми. У ребенка 8 месяцев уже формируется свой характер, и его он может проявлять по-разному, в том числе и в виде плача, истерик, что тоже дает разбалансировку нервной системе. Это, конечно, напрямую не приведет к обострению атопического дерматита, но будет способствовать спазму сосудов, спастическим нарушениям органов пищеварения (нарушать выделение ферментов, желчи, желудочного, кишечного сока, перистальтики кишечника), что в свою очередь способствует развитию патогенной микрофлоры, развитию процессов брожения и гниения в кишечнике, всасыванию токсинов, которые действуют повреждающее не только на иммунную систему, но и непосредственно на клетки кожи.
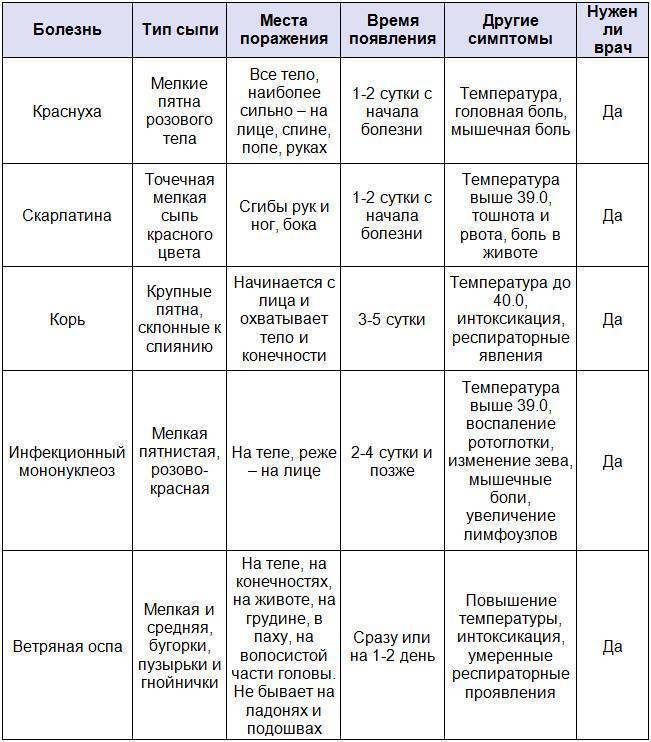
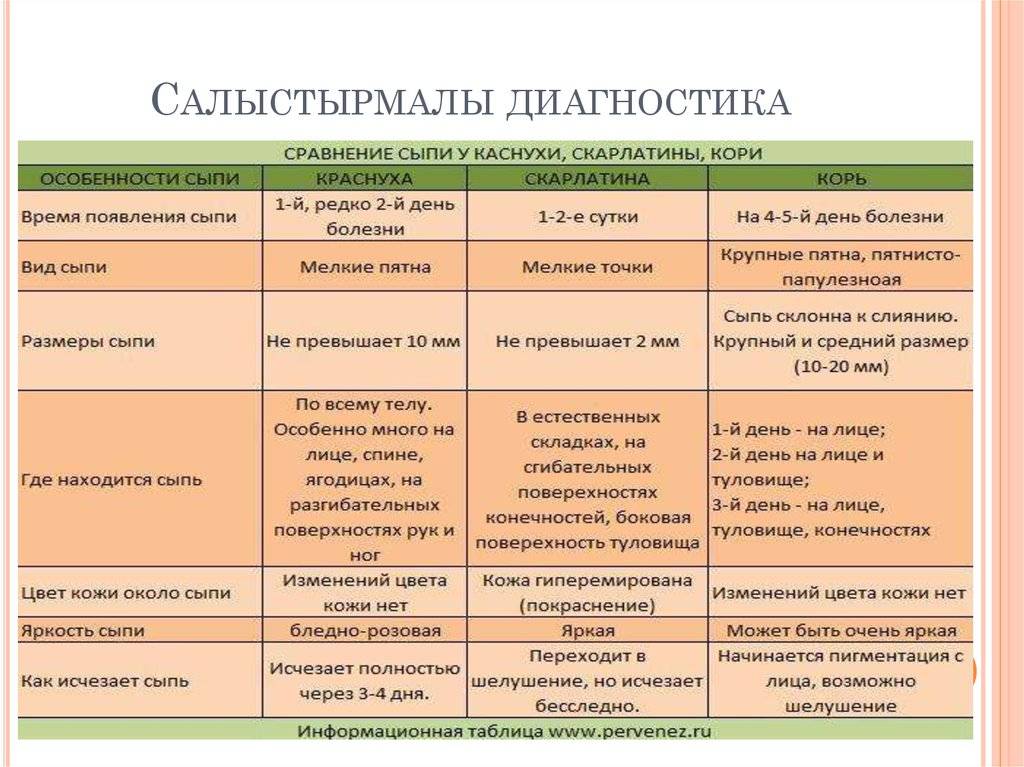
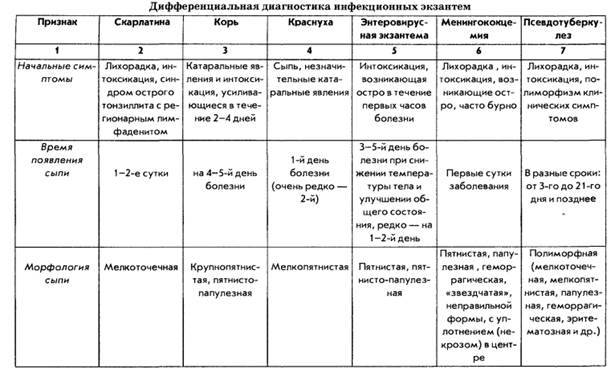
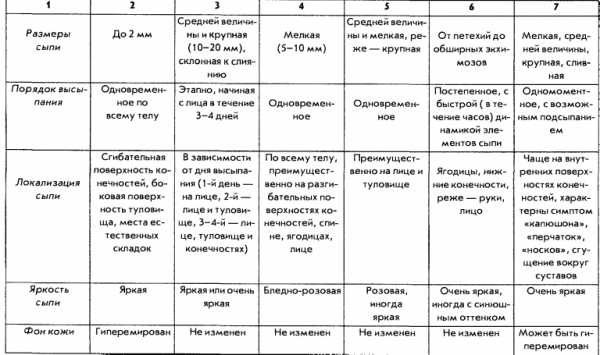
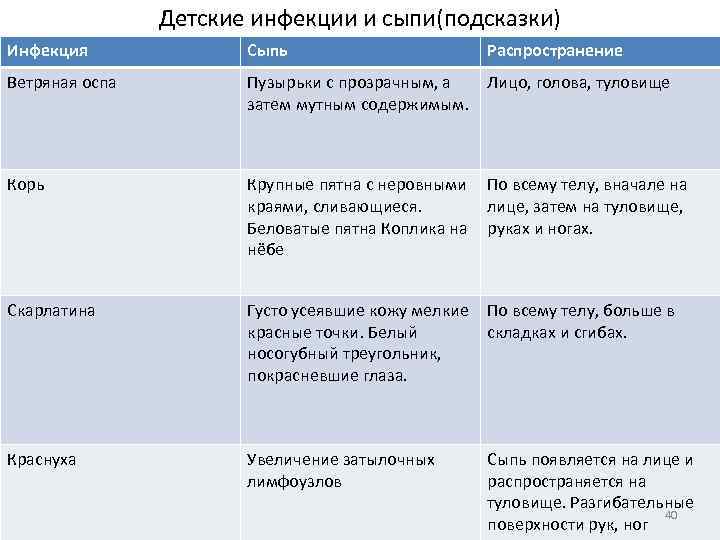
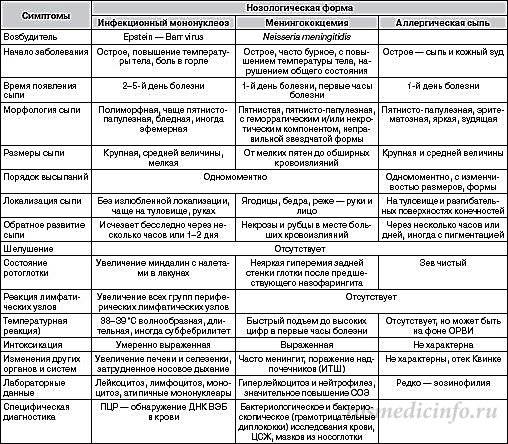
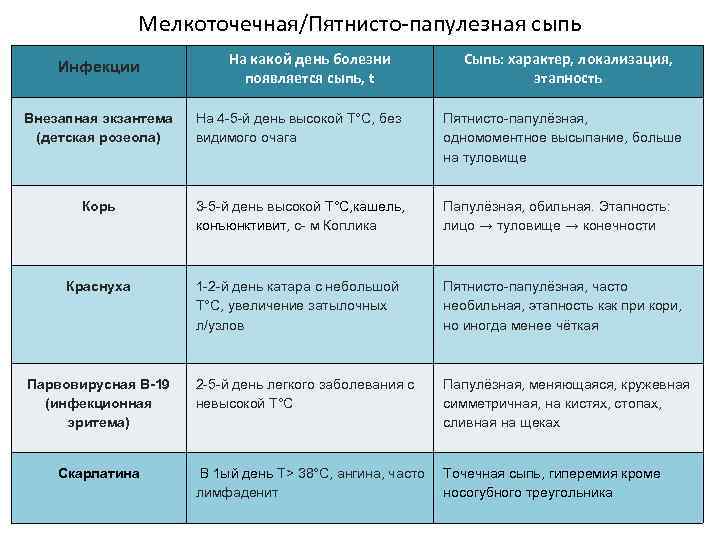
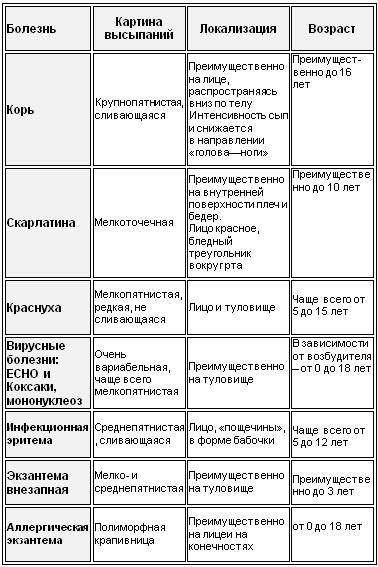
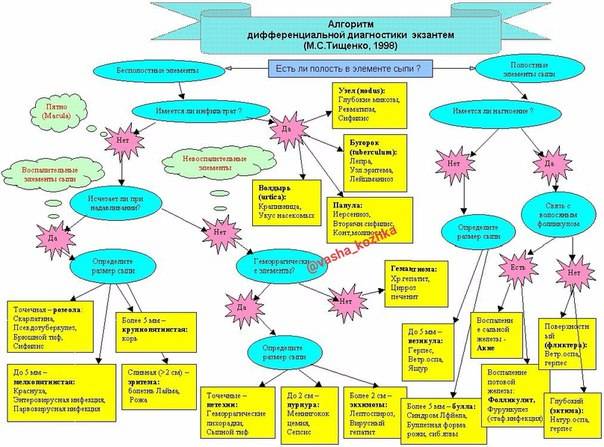
Какие виды кожной сыпи бывают у детей?
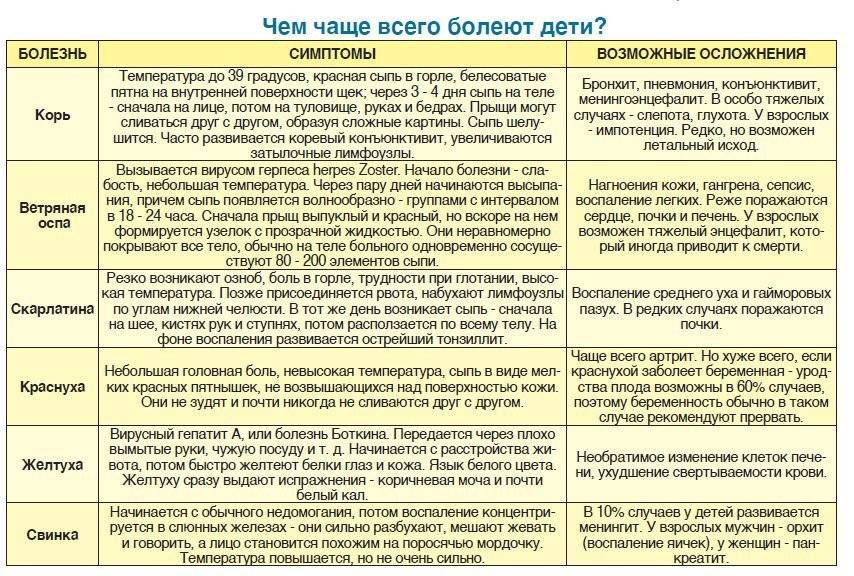
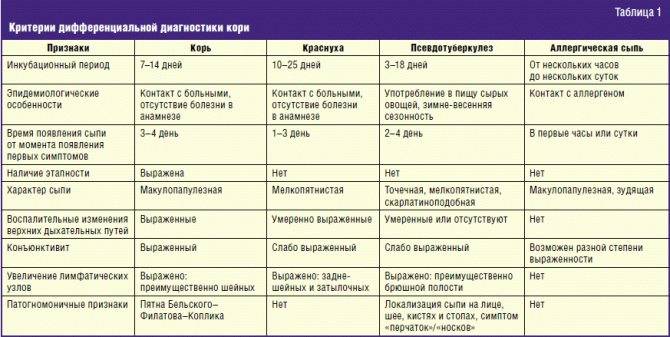
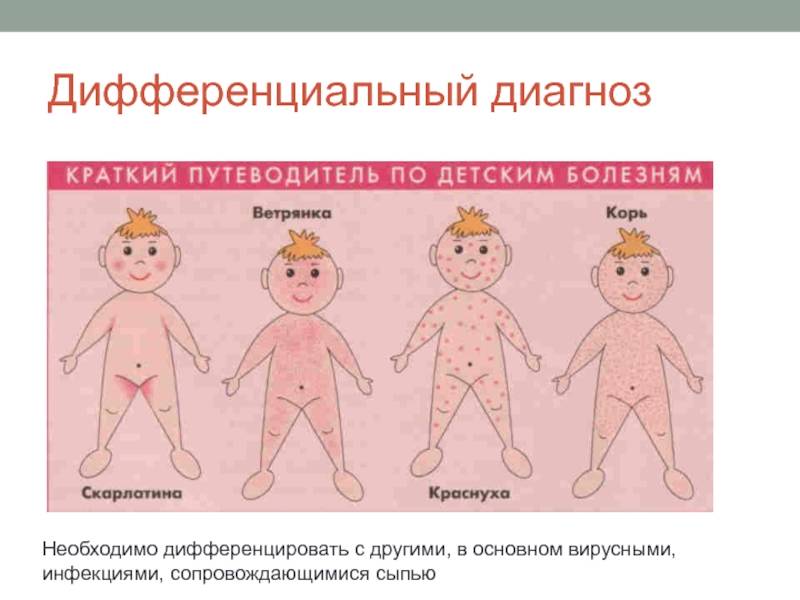
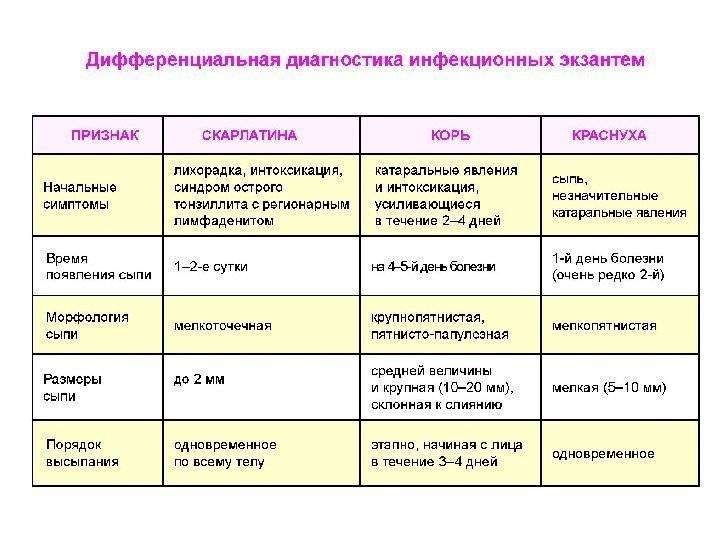
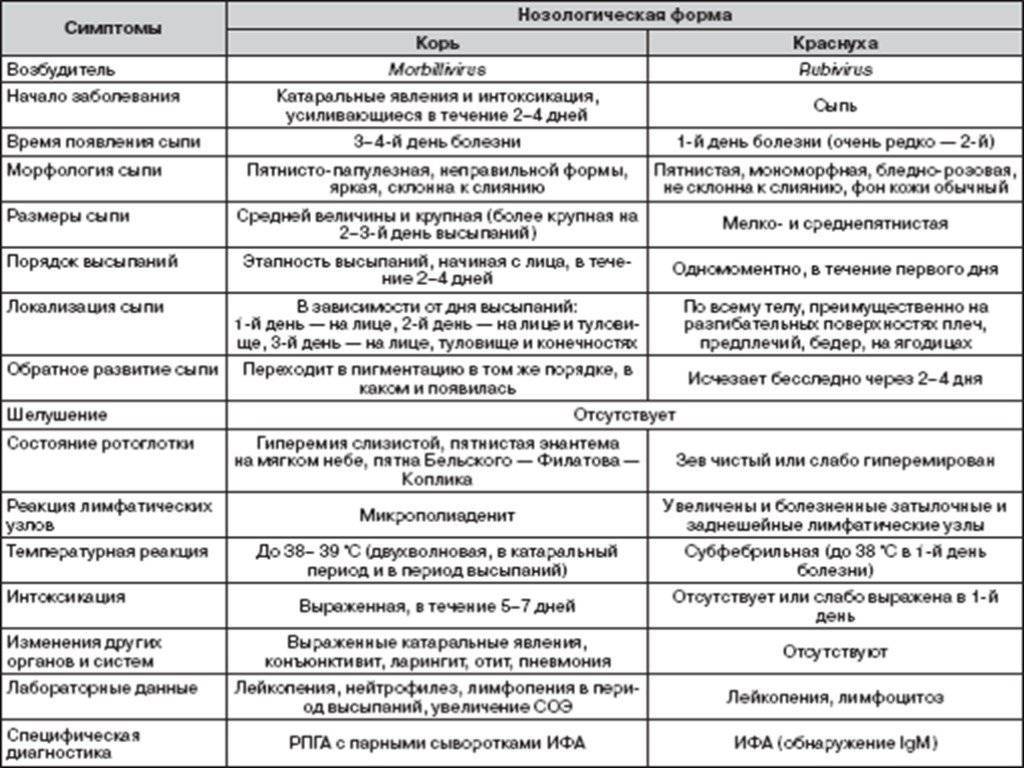
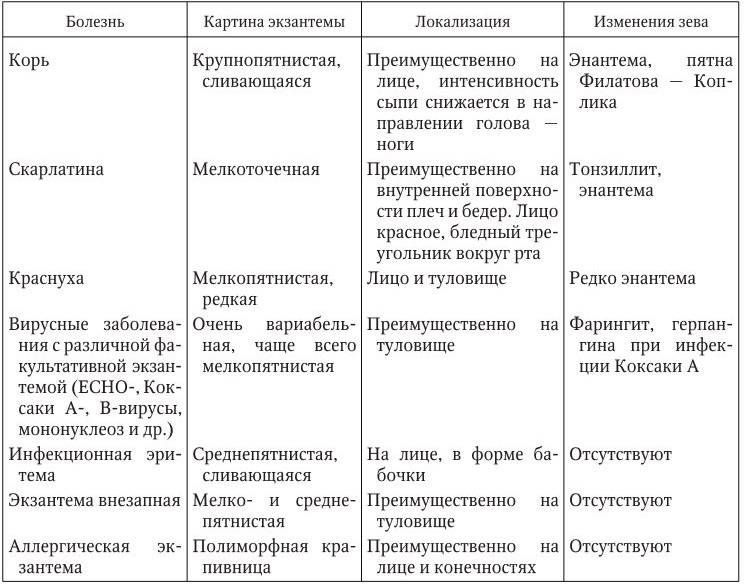
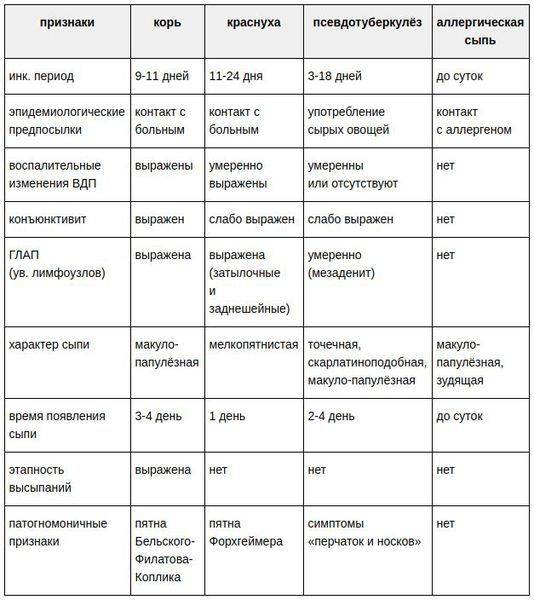
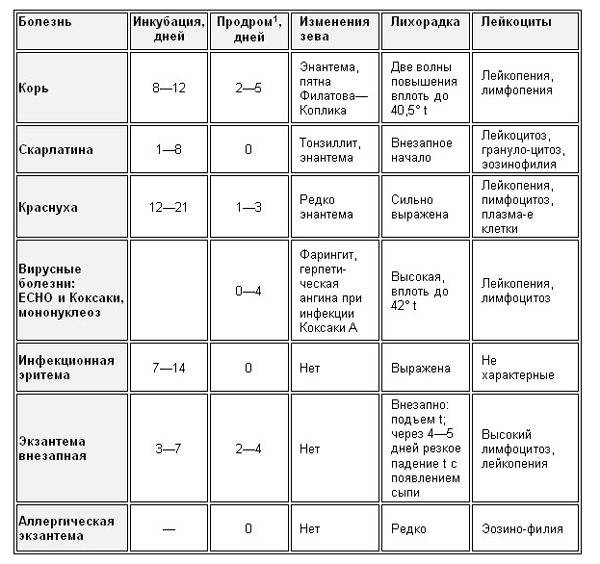
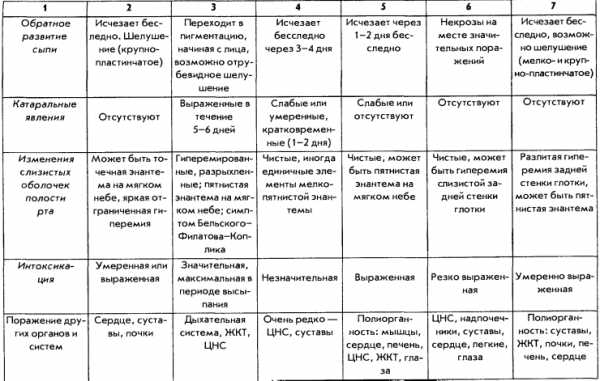
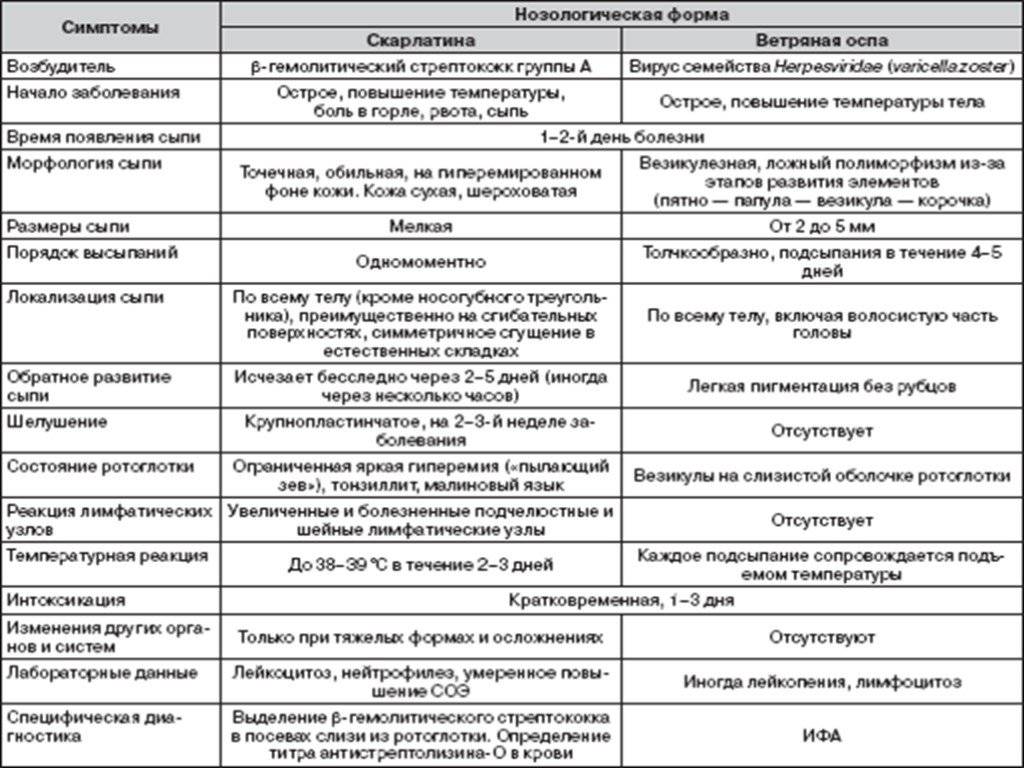
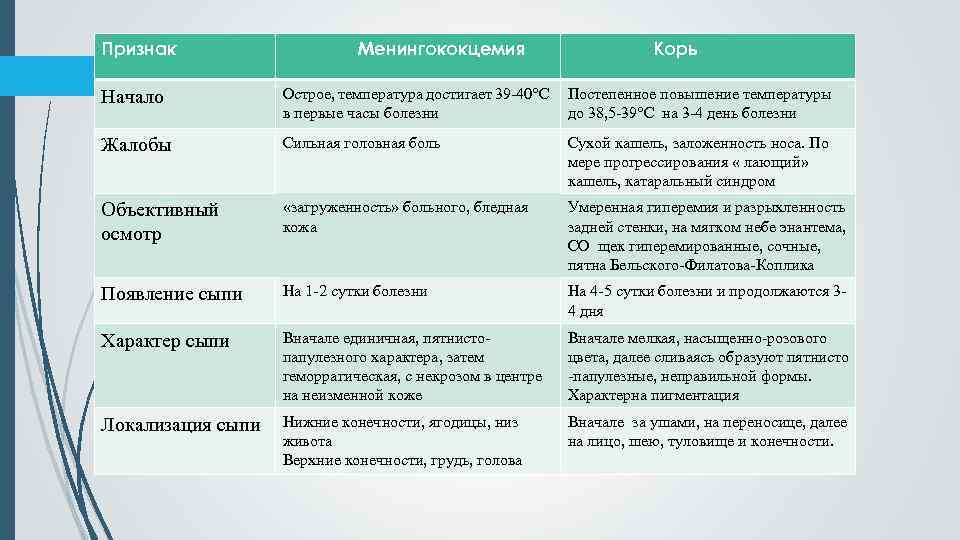
Сыпь у грудных детей и детей младшего возраста может быть разнообразной. Но чаще всего – аллергической, инфекционной (кожные заболевания бактериальной, вирусной, грибковой этиологии, чесотка), а также в виде кожных проявлений при общих инфекционных заболеваниях (ветряная оспа, корь, скарлатина и др.).
Аллергические заболевания кожи – атопический дерматит (диатез), токсидермия, экзема, а также аллергические проявления на фоне заболеваний органов желудочно-кишечного тракта (дисбактериоза, дискинезии желчевыводящих путей, паразитозов – энтеробиоза (острицы), лямблиоза, аскаридоза, токсоплазмоза и др.) – это чаще всего зудящие очаги покраснения с нечеткими границами, сухие или отечные, с шелушением или корочками, а также по типу крапивницы. При экземе – это очаги с пузырьками, мокнутием. Эти аллергические проявления чаще всего локализуются на лице, в области ушей, на коже сгибательных поверхностей конечностей.
Инфекционные болезни кожи – стафилодермия (гнойнички); стрептодермия (очаги с желтыми толстыми корочками, из-под которых может выделяться гной); пузырьки контагиозного моллюска без островоспалительных явлений. Грибковая инфекция (у детей это чаще кандидозная инфекция) проявляется воспалением кожи в складках туловища (промежности, области ануса, крайней плоти у мальчиков), также в виде «молочницы» в полости рта. У детей младшего возраста встречается микроспория, трихофития (стригущий лишай) – это острозаразные заболевания, проявляющиеся очагами шелушения на гладкой коже, нередко сочетающиеся с образованием подобных очагов на волосистой части головы. Очаги округлые, с четкими границами, с шелушением, корочками, на волосистой части головы волосы обломаны. Всегда прослеживается связь с контактом с животными.
У детей также встречается и чесотка. Нередко ее путают с аллергическим дерматитом, со стрептодермией (если чесотка уже в запущенной стадии, а запущенная стадия у детей развивается намного быстрее, чем у взрослых). Особенностью чесотки у грудных детей является характер сыпи и ее локализация – попарно расположенные узелки-пузырьки, которые, в отличие от чесотки у взрослых, могут располагаться не только на животе и пальцах кистей, но и на ладонях, подошвах, лице и волосистой части головы. Характерен ночной зуд, а также развитие быстрого осложнения в виде стрептодермии и аллергического дерматита.
Кожные проявления инфекционных заболеваний (ветряная оспа, корь, скарлатина и др.), как правило, сочетаются с нарушением общего состояния организма – повышением температуры тела, потливостью, вялостью, нарушением сна, аппетита, стула. На фоне этих нарушений появляется сыпь, симметричная, которая постепенно распространяется на лице, затем на груди и на туловище. Сыпь, как правило, обильная, без зуда, чаще пятнистая, при ветряной оспе – в виде пузырьков.
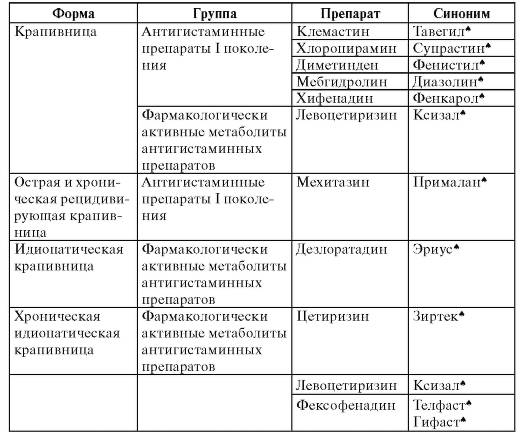
Лечение аллергии на коже: общие принципы
Лечение аллергии на коже начинается с комплексной диагностики. Обследование позволяет определить причины развития патологии и выявить предрасполагающие факторы. Если пусковым механизмом развития аллергической реакции служат профессиональные вредности, то лечение аллергии на коже предполагает смену профессии или уделение большего внимания средствам защиты (маски, резиновые перчатки). Если причиной послужили продукты или лекарственные средства — их исключают из употребления.
Любые контакты с аллергенами должны быть ограничены. Это золотое правило поможет предотвратить случаи обострения заболевания. Но на 100% вы не можете быть уверены в том, что аллерген случайно не попадет в продукты питания или не окажется в составе новой косметики. Поэтому в целях успешного лечения аллергии на коже желательно всегда держать под рукой антигистаминный препарат, например Цетрин, чтобы вовремя снять симптомы аллергии и не допустить прогрессирования заболевания.
Лечение аллергии на коже при обострении может включать в себя местное назачение специальных мазей с кортикостероидами. Они обладают противовоспалительным эффектом, помогают снять отёк, зуд, высыпания на коже. Также могут быть рекомендованы специальные смягчающие средства для кожи, а при присоединении вторичной инфекции — противобактериальные или противогрибковые препараты.
Для успешного лечения аллергии на коже рекомендуется откорректировать рацион питания.
На период обострения заболевания обычно назначается неспецифическая гипоаллергенная диета.
Кроме того, для успешного лечения аллергии на коже необходимо придерживатьсяобщих рекомендаций при аллергических заболеваниях кожи. Рекомендации.
Почему у грудничка появляется аллергическая сыпь: ищем причины
Укоренившееся мнение о том, что аллергическая сыпь у новорожденного возникает исключительно из-за его питания, т.е. из-за материнского молока, ошибочно. Это, безусловно, одна из причин. Однако, также следует исключить другие возможные аллергены.
Факторами, которые говорят о том, что ребенок склонен к аллергии, являются:
- Наличие родственников, которые страдают аллергией, особенно, если это отец или мать малыша.
- Прием антибиотиков ребенком или мамой.
- Искусственное вскармливание смесями.
- Осложнения беременности в связи с заболеваниями матери в этот период.
Во всех этих случаях новорожденный, скорее всего, предрасположен к аллергии. Предотвратить ее появление поможет соблюдение простых профилактических мер.
- Одежда для новорожденного должна быть качественной, из натуральных материалов. Исключение составляют шерстяные вещи, они могут стать причиной кожного раздражения.
- Стирать одежду нужно тщательно, специальным порошком. Аллергическая сыпь у грудничка может быть банальной реакцией на бытовую химию. То же касается одежды родителей и других тканей, с которым контактирует ребенок.
- Проверьте детскую косметику, которую используете. Возможно, в ее состав входят компоненты, способные вызывать раздражение. А лучше выбирайте надежные средства. В линейке «Ла-Кри» представлена косметика для ухода за новорожденными: шампунь-пенка для детей с рождения, очищающий гель и эмульсия. Все средства имеют натуральный состав, не содержат гормонов.
- Кормящим мамам стоит придерживаться особой диеты.
- Аллергическая сыпь у грудничка, находящегося на искусственном вскармливании, встречается не реже. В этом случае раздражителем являются белки, содержащиеся в молочных смесях. В природе нет ничего более естественного, чем кормление ребенка грудью. Материнское молоко – само по себе лучшая профилактика от аллергии.
Что делать, когда аллергическая сыпь появляется у грудного ребенка?
Если найти аллерген самостоятельно не получается, проконсультируйтесь у врача. Педиатр сможет определить причину высыпаний.
Ни в коем случае не следует самостоятельно давать лекарства. Если потребуется, будет назначено медикаментозное лечение.
В период лечения уделяйте внимание любым мелочам:
- Тщательно следите за гигиеной малыша и состоянием кожных покровов. При неправильном уходе в зоне подгузника может появиться пеленочный дерматит.
- Старайтесь не пересушивать кожу младенца.
- Вовремя меняйте мокрую одежду, не укутывайте ребенка очень сильно, если в помещении или на улице жарко – в противном случае, у ребенка может возникнуть потница.
- Используйте специальную бытовую химию для стирки своей и детской одежды, уборки в детской комнате – лучше всего выбирайте средства с пометкой «гипоаллергенно».
- Лучше всего, если в доме не будет домашних животных, способных спровоцировать аллергию.
- Контролируйте свое питание и питание малыша. Кормящей маме не следует употреблять горох, фасоль, свеклу, персики, абрикосы, бананы, яйца, рыба, морепродукты, морковь, томаты, клубника, цитрусовые, ананасы, дыня, кофе, шоколад, грибы, орехи, мед, а возможно, продукты содержащие белок коровьего молока.
Причины аллергии у детей
Перед тем, как определить аллергию у ребёнка, необходимо разобраться в её причинах.
Во-первых, это заболевание считается наследственным. То есть дети-аллергики с большей вероятностью родятся у родителей с таким же заболеванием, чем без него.
Часто в повседневной жизни детскую аллергию называют «диатезом». Если ребёнок переест мандаринов и на следующий день ходит с красными зудящими щеками – то говорят, что у него диатез. На самом деле «диатез» – это совсем не болезнь, а просто склонность организма к какому-либо заболеванию. Помимо этого, существуют виды диатеза, обозначающие склонность к заболеваниям сердечно-сосудистой или нервной системы, но это уже совсем другая история.
В случае с мандаринами имеет место экссудативно-катаральный диатез, то есть склонность человека к аллергическим реакциям. У ребёнка с ещё только развивающимся организмом эта склонность, естественно, намного сильнее, чем у взрослого. То есть малыша нужно спасать не от мифического заболевания «диатез», а от контакта с определёнными веществами и продуктами.
Так почему у ребёнка проявляется аллергия? Основными катализаторами заболевания являются:
- Продукты питания – в особенности с добавлением химических красителей и консервантов, специй и ароматизаторов, а также экзотические фрукты и другие продукты, не характерные для нашей климатической зоны. А также нестандартную реакцию организма могут вызывать: рыба, орехи, яйца, грибы, шоколад, бобовые, свекла, морковь, белок коровьего молока
- Пыль и грязь. Удивительно, дети могут сколько угодно играть на улице, запуская кораблики в весенних ручьях, но от домашней пыли у малыша может быстро начаться насморк, покраснеть глаза или появиться зуд на коже.
- Пыльца растений – один из самых распространенных аллергенов не только у детей, но и у взрослых. Заболевание начинает обостряться весной и летом во время цветения растений или на отдыхе, где ребёнок встречается со множеством неизвестных деревьев и цветов.
- Шерсть животных – это очень индивидуальный момент. Некоторые дети могут спать в обнимку с лабрадором, а некоторые начинают чихать и чесаться просто от присутствия животного в доме.
- Аллергия на кошек – это отдельный момент, так как негативную реакцию может вызывать не только шерсть животных, но и вещества, содержащиеся в их выделениях. Мы можем не чувствовать запаха и не видеть кошачьих следов, но нежный детский организм мгновенно реагирует на наличие этих веществ в воздухе.
- Укусы насекомых – то, что у взрослого человека вызовет лишь небольшое безболезненное покраснение, для малыша может превратиться в серьёзную аллергию на коже у ребёнка.
- Химические вещества – одна из самых популярных и сложно определимых причин детской аллергии. Это могут быть синтетические материалы одежды или плохо смытое средство для очистки полов, какие-то компоненты кремов или некачественный пластик игрушки.
- Холод.Чувствительный детский организм может непредсказуемо реагировать на пониженные температуры, в то время как взрослый не заметит неприятных ощущений. Внешние признаки реакции на холод – это отёки на открытых участках кожи, побеление или покраснение, а также шелушение и зуд даже при недолгом нахождении на улице.