Исправление прикуса у беременных пациенток
Тема, породившая множество споров, особенно у тех стоматологов, которые утверждают, что ношение брекетов при беременности – не только норма, но и необходимость, потому что увеличивающаяся подвижность зубов позволяет быстрее исправить их положение. На самом деле все не так просто, и существует ряд аргументов против такой терапии:
Даже второй триместр сопровождается дефицитом кальция в организме. Отсюда – повышенная хрупкость зубов и риск серьезных травм из-за корректирующей дуги. Исправление прикуса – всегда болезненный и долгий процесс. Терпеть дискомфорт решается далеко не каждая женщина
Требуется повышенное внимание к полости рта и еженедельные визиты в кабинет врача. Это всегда – лишний стресс и ухудшение психологического состояния будущей мамы
Усложняется ежедневная гигиена полости рта. Необходимо использовать специальные ершики, ополаскиватели и зубные нити.
Брекет-система
Тем не менее, беременность никак нельзя назвать абсолютным противопоказанием для лечения прикуса. Окончательное решение по установке любого аппарата принимает только врач. Для этого понадобится не только комплексное обследование, но и регулярный прием поливитаминных и минеральных комплексов, чтобы компенсировать нехватку кальция и других микроэлементов.
Медикаментозное лечение розового лишая
Системное лечение заболевания предусматривает назначение пациенту таблетированных медикаментов, которые подавляют аллергические реакции, воздействуют на вирус, устраняют воспаление на коже.
Противовирусные препараты (ацикловир) подавляют в организме активность вируса и останавливают распространение по телу бляшек. Также препарат способен стимулировать иммунную систему. Ацикловир желательно начать принимать в первые часы проявления заболевания.
Антигистаминные таблетки (Тавегил) рекомендованы для прекращения воздействия гистамина, который является главной причиной аллергических реакций, которые сопутствуют патологии. Этот медикамент устраняет сильный зуд и препятствует образованию на теле новых пятен.
Антибиотик-макролид (эритромицин) нарушает синтез белков в возбудителях, тем самым останавливая их активность. Прием медикамента в первые пару дней после проявления симптомов заболевания приводит к снижению количества вирусов. Ускорить процесс выздоровления можно, если принимать медикамент пять дней с начала заболевания каждые шесть часов по одной таблетке.
Активированный уголь — показан для улучшения состояния здоровья пациента и снятия симптомов интоксикации организма. Действие препарата основано на вбирании в себя токсинов, которые засоряют организм. Принимают активированный уголь по 4 штуки за 30 минут до еды три раза в день.
Гигиена при терапие стригущего лишая
Ускорить излечение заболевания и предотвратить его рецидивы поможет соблюдение нескольких рекомендаций. Таблетки гризеофульвина желательно употреблять вместе с продуктами, которые богаты жирами. Делать это необходимо для хорошего усвоения медикамента. По этой же причине гризеофульвин рекомендуется запивать молоком или заедать мороженым. Если глубокий стригущий лишай поразил волосы, в таком случае после их удаления голову следует мыть ежедневно с дегтярным либо любым другим антигрибковым мылом. Также голову можно мыть лосьонами и шампунями с содержанием сернистого селена. Селен способен эффективно уничтожать споры грибков, тем самым способствуя быстрому выздоровлению. Но стоит помнить, что препараты с селеном можно применять только, если на коже отсутствуют корки и нагноения.
Если у пациента диагностирована тяжелая форма заболевания, в таком случае он должен мыть голову шампунем с селеном ежедневно. При легкой форме лишая достаточно будет обработки кожи головы два-три раза в неделю. Все члены семьи, которые проживают в доме с больным стригущим лишаем, должны также обязательно мыть волосы шампунем с содержанием селена, чтобы предотвратить возможное заражение грибковой инфекцией. Желательно, чтобы все личные вещи пациента со стригущим лишаем (расчески, шапки, гребешки, полотенца, постельное белье) хранились отдельно. Особенно внимательно нужно следить за тем, чтобы потенциально заразные вещи не схватили дети.
Также нельзя позволять другим здоровым членам семьи играть и находиться в тесном контакте с пациентом. Больным лишаем рекомендуют не расчесывать места воспаления, даже если этого сильно хочется. Для этого можно постараться отвлекаться на выполнение дел, требующих повышенной концентрации внимания. Ребенка, например, можно отвлекать играми. Однако стоит учесть, что во время сна избежать расчесывания воспаленной кожи будет невыносимо сложно. Именно поэтому во время сна рекомендовано надевать на руки защитные рукавицы, чтобы предотвратить повреждение кожи ногтями при чесании.
Если стригущий лишай обнаружен у одного из членов семьи, обследование желательно пройти всем родственникам, которые проживают с ним в одном доме. При терапии глубокого лишая на гладкой коже можно дополнительно пользоваться мазями, содержащими клотримазол или миконазол (микатин, лотримин). Эти мази значительно облегчают субъективное состояние пациента. Желательно не использовать для терапии болезни мази с гормональными компонентами (например, кортизон). Дело в том, что гормоны не ускоряют лечение, а напротив могут усугубить течение болезни. Гормональные препараты снимают воспаление на коже, поэтому после их применения на коже пропадает покраснение, что многие пациенты считают критерием успешного выздоровления и исчезновения признаков инфекции. Но терапию следует продолжать дальше, поскольку если остановиться, то спустя некоторое время случится рецидив стригущего лишая.
Терапию глубокой формы лишая необходимо проводить до полного отсутствия грибка в соскобе и устранения симптомов инфекции. Основными признаками выздоровления считаются подсыхание нарывов и уплощение. При этом кожа нередко полностью покрывается чешуйками и затем начинает сильно шелушиться. Наступление полного выздоровления пациента можно определить следующим образом — закрыть глаза, после чего провести пальцем по тому месту, где был локализован очаг поражения. Если на ощупь кожа покажется плоской и такой же по текстуре, как окружающие ткани, в таком случае можно констатировать полное излечение.
Во время курса терапии больной стригущим лишаем может посещать школу или ходить на работу. Также нужно тщательно соблюдать все правила личной гигиены и не позволять прикасаться к воспаленным участкам кожи коллегам и одноклассникам. Категорически не рекомендуется давать здоровым людям одежду, расческу, обувь и другие предметы личного пользования, так как они могут быть заразными.
Последствия ветрянки во время беременности
Насколько опасны для беременной женщины «ветрянка» и опоясывающий лишай?
Эти болезни вызывает вирус варицелла-зостер (ВВЗ), который тоже относится к семейству герпесвирусов. Заражают женщин чаще всего дети, которые достаточно легко переносят болезнь. При этом ветряная оспа у взрослого человека может протекать тяжело и быть опасной для его здоровья.
У будущих мам, подхвативших ветрянку, может развиться тяжелая герпетическая пневмония. Поэтому при заболевании ветряной оспой во время беременности необходимо наблюдаться у инфекциониста и в большинстве случаев провести противовирусную терапию.
При ветряной оспе у матери на сроке беременности от 8 до 20 недель заражение плода вирусом варицелла-зостер может привести к фетальной ветряной оспе с развитием у него «синдрома врожденной ветряной оспы» с тяжелыми пороками развития — поражением головного мозга, глаз, дефектами скелета. Поэтому, если женщина заболела ветряной оспой на 1—3-м месяце беременности, врачу следует проинформировать женщину о всех возможных рисках заболевания для плода и обсудить с ней вопрос возможного прерывания беременности.
Во втором и третьем триместрах врач-инфекционист наблюдает за состоянием будущей мамы. Если инфекция протекает тяжело или заражение произошло на последнем месяце беременности, назначают противовирусное лечение ацикловиром или его аналогами. Если ультразвуковое исследование не обнаруживает патологию плода, беременность не прерывают.
Если будущая мать заболела ветряной оспой в последний месяц беременности, то ребенок может родиться с высыпаниями на коже. При заболевании женщины в последние несколько дней беременности или в первые дни после родов у новорожденного, заразившегося во время родов, симптомы ветряной оспы появляются в первые 11 дней жизни. Наиболее тяжело протекает ветряная оспа у младенцев, матери которых заболели за 5 дней до или через 2−3 дня после родов. При ветряной оспе у матерей рожденным детям вводят специфический иммуноглобулин для профилактики развития заболевания. В случае его тяжелого течения — назначают ацикловир для внутривенного введения.
Заражение ребенка ВВЗ через несколько дней после родов может проявиться постнатальной ветряной оспой в период 12−28-го дня его жизни. Такая форма заболевания протекает менее тяжело, возможно введение специфического иммуноглобулина при риске заболевания и назначение внутривенного ацикловира при деструктивном поражении кожи.
Опоясывающий лишай («вторичная» ВВЗ-инфекция) у беременной не опасен для ребенка. Контакт серонегативной беременной женщины с больным опоясывающим лишаем не желателен, хотя угрозы ее заражения ВВЗ практически нет.
Я лишь планирую беременность. И хочу избавиться от рецидивов герпеса, давно преследующих меня. Как вы относитесь к лечению генитального герпеса индукторами интерферона и иммуномодуляторами?
Широкое применение в российских медицинских центрах иммуномодуляторов и препаратов интерферонового ряда (виферон, полиоксидоний, изопринозин и др.) для лечения герпесвирусных инфекций совершенно не обосновано. Не поможет больному и так называемая «озонотерапия». Эти способы вы не найдете в международных протоколах, рекомендациях по лечению вирусных инфекций у детей и взрослых, в том числе, у беременных женщин. Ни в России, ни за границей не были проведены исследования, доказывающие эффективность этих препаратов согласно всем международным правилам.
Терапия должна быть начата как можно раньше при самых первых признаках обострения. Возможно применение противогерпетических препаратов в качестве упреждающего лечения – за 2–3 дня до предполагаемого рецидива, если пациент знает о факторах, провоцирующих его, и на весь период действия фактора риска. Если генитальный герпес тревожит человека чаще 6 раз в год и/или рецидивы снижают качество жизни пациента и приносят ему не только физический, но и серьезный психологический дискомфорт, следует обсудить с пациентом проведение длительной (не менее 12 месяцев) ежедневной супрессивной противовирусной терапии (например валацикловиром). Эффективность такой лечебной тактики для профилактики рецидивов герпетической инфекции доказана всеми международными правилами.
Медикоментозное лечение разноцветного лишая
При диагнозе разноцветный лишай лечение осуществляется комплексно. Работа ведется одновременно в двух направлениях: необходимо ускорить отшелушивание роговых чешуек на пораженных зонах эпидермиса и уничтожить причину заболевания — паразитирующий грибок.
Исходя из этого, врач назначает в обязательном порядке противогрибковые средства и кератолитики. Последние всегда представляют собой препараты наружного применения, действие которых заключается в отшелушивании отмерших кожных клеток. Препарат наносят на пораженные зоны тела, а после указанного в инструкции отрезка времени смывают его.
Противогрибковые препараты могут быть как наружными, так и внутренними. При разноцветном лишае большинству пациентов назначают наружное применение. Компоненты кремов и мазей проникают в разрыхленный слой эпидермиса, пресекают жизнедеятельность грибков и уничтожают нити мицелия. Средства для приема внутрь назначаются в случае крайне тяжелого течения заболевания. Это запущенные случаи разноцветного лишая, когда поражению подвергается большая часть тела человека. Это же касается ситуации, когда у больного развилась фолликулярная форма патологии на фоне уже имеющегося сахарного диабета. Повод для применения этих препаратов — разноцветный отрубевидный лишай многократно рецидивирует, и при его устранении наружные средства оказались неэффективными.
Кожные заболевания похожие на стрептодермию
Диагноз стрептодермии устанавливается не только по внешним проявлениям болезни, а на основе анализов. Есть другие кожные патологии, по внешним признакам очень схожие. Схема лечения для них совершенно иная:
- Атопический (аллергический) дерматит. Высыпания похожи на стрептодермию. Однако кожа зудит не только в области высыпаний. Признаки интоксикации отсутствуют. В анамнезе будет выявлена аллергия. Появляется болезнь при контакте с аллергеном.
- Экзема. Также появляются участки кожи с покраснением или посинением. Место поражения зудит. Больной ощущает постоянный сильный зуд. Появляется при контакте с аллергеном или является осложнением при хронической стрептодермии.
- Опоясывающий лишай или герпес. Это вирусное заболевание, вызываемое вирусом герпеса. Высыпания в области живота, пояса, далее распространяется по всему телу. Начинается с высокой температуры, головной боли, слабости. Гнойнички имеют внутри прозрачную жидкость, они группируются, создавая островки. Опоясывающий лишай вызывает очень болезненное состояния, даже иногда требуется обезболивание сильнодействующими препаратами.
- Ветрянка. Это вирусное заболевание. Начало быстрое, высыпания возникают на разных участках тела и быстро распространяются повсюду. Гнойнички содержат внутри прозрачное содержимое. Болезнь протекает с общей интоксикацией организма, лихорадкой и повышенной температурой тела. Если появляется гной и желтая корочка, значит, присоединилась бактериальная инфекция.
- Стафилококковая пиодермия. Она разрушает сальные железы и может перерасти в фурункулез. Наиболее подвержены лобок, волосистая часть головы, конечности, подбородок.
- Отрубевидный лишай. Он характеризуется наличием розовых, красных или коричневых пятен. Иногда они бывают белого цвета. Кожа в месте поражения шелушится. Если капнуть йод на пятно, то оно окрасится в более интенсивный цвет. Обычно таким образом распознают именно этот вид лишая.
Если и другие кожные заболевания, которых насчитывается десятки. Требуется тщательное исследование, чтобы установить вирусную, грибковую, бактериальную сущность болезни.
Полезная информация по теме:
- Диагностика кожных заболеваний
- Лечение кожных заболеваний
- Дерматология – наука о кожных болезнях
- Как проводится консультация дерматолога
- Профилактика кожных заболеваний
- Прием дерматолога
- Осмотр дерматолога
- Детский дерматолог
- Кожный врач
- Платный дерматолог
Гели против стригущего лишая
Лекарственные препараты в форме гелей быстро впитываются в кожу, не оставляют на ней следов и не пачкают белье. Такие препараты в своем составе содержат высокие концентрации лекарств, способные эффективно уничтожить грибы, спровоцировавшие заболевание. Пациентам со стригущим лишаем могут назначить наносить на кожу в течение 3-4 недель экзифин 1% или микогель-КМП. Кстати, оба препараты действуют как на грибы, так и на бактерии. Чтобы препараты лучше впитывались в кожу, ее нужно предварительно очистить от ороговевшего эпидермиса с помощью нанесения молочной или салициловой кислоты. Также обработанный участок нужно продезинфицировать йодом, чтобы оставшиеся грибы не спровоцировали рецидив болезни.
Устранение сильного зуда при лишае
Когда разноцветный лишай сопровождается сильным зудом, не позволяет пациенту полноценно спать и функционировать днем, необходимо соблюдать несколько простых правил. Выполнение некоторых манипуляций позволит снизить уровень дискомфорта.
Мыться необходимо без мыла, прохладной водой. Горячую воду и такие гигиенические средства, как мыло, гели для душа и умывания следует исключить до окончания терапии.
После душа или ванны нужно увлажнить кожу, поскольку ее сухость усугубляет зуд. Достаточно нанести на тело увлажняющий крем или тоник, чтобы зуд уменьшился или вовсе исчез.
После каждой гигиенической процедуры постельное и нательное белье и нужно менять. Лучше использовать только натуральные ткани, хорошо пропускающие воздух и не раздражающие кожу. После выздоровления все эти предметы подлежат кипячению и дезинфекции, чтобы не допустить рецидива из-за повторного заражения.
Если решить таким способом проблему не удалось, врач рекомендует перейти к более радикальным мерам, а именно, назначению антигистаминных препаратов: супрастина, фенистила, парлазина, зиртека, кларитина. Курс из приема длится до полного выздоровления.
Общие принципы терапии стригущего лишая
Для терапии всех форм стригущего лишая у человека назначают прием антигрибковых препаратов внутрь и местную терапию мазями, гелями, растворами препаратов. Подбирать схему лечения должен врач-дерматолог, заниматься самолечением категорически запрещено. Наиболее эффективными в лечении стригущего лишая считаются такие лекарственные препараты, как миконазол, кетоконазол, клотримазол, микосептин и медикаменты с активным веществом тербинафин (ламизил, тербизил). После исчезновения всех симптомов заболевания и нормализации структуры кожи и волос желательно продолжить прием противогрибковых препаратов в течение недели, чтобы избежать рецидива инфекции.
Перед началом курса терапии стригущего лишая волосы на теле и голове необходимо сбрить. При этом сбривание волос рекомендовано проводить в течение всего курса лечения с периодичностью раз в неделю. Одним из наиболее эффективных системных препаратов, который устраняет грибковое поражение волосистой части головы и гладкой кожи, считается гризеофульвин. Его дозировка рассчитывается в зависимости от веса пациента: в сутки 15 мг на 1 килограмм веса. Принимать препарат необходимо три раза в день. Курс терапии гризеофульвином длится около 15 — 25 суток. При этом раз в неделю обязательно проводится бактериоскопический анализ на наличие в соскобе грибка. После того, как в анализе соскоба грибок исчезнет, нужно продолжить прием препарата через день в течение 2 недель.
Какая шейка матки во время беременности?
В течение всего периода вынашивания наблюдается множество изменений шейки матки. На это влияют такие факторы, как:
- индивидуальные особенности строения половых органов конкретной женщины;
- гормональный баланс (концентрация женских половых гормонов – эстриола и прогестерона);
- вес плода (или плодов при многоплодной беременности), осуществляющего давление на шейку матки;
- наличие маточных патологий, травм и других дефектов.
Рассмотрим, как изменяются характеристики шейки матки во время беременности при условии, что женщина абсолютно здорова:
- Размер. Сразу после зачатия и примерно до второй половины беременности шейка матки удлиняется. Так, на 24-й неделе в норме ее длина составляет около 3,5-5 см. Однако, затем по мере роста плода она укорачивается – на 28 неделе до 3,5-4 см, а на 32 неделе – до 3-3,5 см. Помочь отследить эти изменения позволяет ультразвуковое сканирование длины шейки матки. Если женщина здорова, то эта процедура не проводится. Однако, если она имеет осложненную беременность или у нее были выкидыши в прошлом, ей назначается УЗИ, так как чрезмерно короткая шейка матки может спровоцировать преждевременные роды. Также в ходе вынашивания изменяется диаметр цервикального канала. В норме на всем протяжении беременности он остается полностью сомкнутым, и раскрывается лишь непосредственно перед родами. Благодаря этому маточная полость и плод надежно защищены от проникновения инфекций. Слишком раннее раскрытие шейки матки также может спровоцировать выкидыш. Такой риск обусловлен слишком малой длиной органа, слабостью мышц или слишком большим весом плода (а также многоплодием).
- Цвет. До беременности при условии отсутствия у женщины патологий (например, эрозии) шейка матки имеет розовый оттенок. После зачатия в ней увеличивается количество кровеносных сосудов, из-за чего цвет меняется на синеватый. Оценка окраса является одним из дополнительных критериев, позволяющих установить наличие беременности при гинекологическом осмотре (гистероскопии).
- Консистенция. Шейка матки до беременности имеет плотную фактуру, после зачатия под влиянием половых гормонов она становится более мягкой. Железы в цервикальном канале начинают вырабатывать большое количество слизи, которая образует «пробку», надежно запечатывающую матку и плод на весь период вынашивания. Незадолго до родов, когда шейка матки начинает расширяться, это образование отделяется и выходит естественным путем, освобождая проход для плода.
Нормальные физиологические изменения шейки матки варьируются в зависимости от индивидуальных особенностей организма женщины. Например, у некоторых из них может наблюдаться пониженное выделение слизи цервикальными железами, у других – малое изменение длины в процессе вынашивания. Если какие-то изменения происходят в не слишком выраженной степени, это еще не означает наличия какой-либо патологии или высокого риска для самой матери и плода. Однако, по усмотрению врача он может назначить более частое наблюдение шейки матки, чтобы исключить такую возможность.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Лечение зубов на ранних и поздних сроках
Конкретный список разрешенных процедур зависит от клинического случая, течения беременности и наличия или отсутствия осложнений. Врачи могут давать лишь общие рекомендации по каждому триместру – что делать можно, а что нельзя.
1 триместр (до 12-й недели)
Важнейший период для женщины и ребенка, потому что именно в эти недели формируется плацента, которая защищает плод от внешних угроз и инфекций. У большинства пациенток наблюдается ежедневная тошнота, головокружения, иммунитет ослаблен, из-за чего любые процедуры в кабинете стоматолога не рекомендуются. Будущим мамам советуют:
- еженедельно наблюдаться у лечащих врачей
- избегать занятий активным спортом, чтобы не травмировать зубы
- в случае воспалений пользоваться щадящими антисептиками для полосканий рта – мирамистин, холисал и др
Именно первый триместр входит в зону особого риска. Ни в коем случае нельзя злоупотреблять медикаментами и пить антибиотики – они могут привести к родовым патологиям и выкидышу.
2 триместр (с 13-й по 25-ю неделю)
Большинство врачей сходится во мнении, что это оптимальный срок, чтобы заняться проблемами зубов. Разрешены практически все процедуры, не требующие анестезии, а обезболивающие уколы в разумных количествах можно ставить с 15-й недели. Обязательно постоянное наблюдение в клинике – любые изменения должны фиксироваться стоматологом.
3 триместр (с 25-й недели до момента родов)
Организм женщины входит в этап подготовки к родам, повышается чувствительность тканей, иммунная система снова ослабляется из-за высокой нагрузки. Вплоть до 32-й недели лечить воспаления обязательно нужно, после – только экстренная терапия, например, при острой зубной боли или травме. В остальных случаях лучше дождаться рождения малыша.
Методы лечения
При первых признаках заболевания беременной необходимо обратиться за медицинской помощью. Дерматолог должен поставить точный диагноз и исключить возможность течения инфекций, способных оказать негативное влияние на развитие плода.
Сегодня не существует специфического лечения розового лишая. В течение двух-трех недель заболевание проходит само без применения какой-либо терапии. Затяжное течение выявляется крайне редко. Оно становится возможным только при наличии иммунодефицитного состояния.

Так как у беременных клинические проявления розового лишая имеют ярко выраженную картину, возникает необходимость в приеме некоторых лекарственных препаратов. Многие из них потенциально опасны для плода и запрещены к использованию для беременных. Поэтому самолечение в данном случае недопустимо.
Самое большое неудобство приносит сильный зуд. Бороться с ним можно при помощи антигистаминных препаратов и мазей, предназначенных для местного лечения. Выбор средства во многом зависит от того, на каком сроке беременности находится женщина.
В первом триместре принимать их нельзя. В этот период врачи рекомендуют пораженные участки кожи утром и вечером смазывать любым увлажняющим кремом или маслом шиповника, расторопши, зверобоя. Пятна нельзя мочить водой, она раздражает воспаленную кожу и усиливает зуд. Не нужно смазывать пятна зеленкой или раствором йода. Они никак не влияют на течение болезни. Замечено, что под воздействием солнечных лучей кожное поражение быстрее проходит
Важно правильно выбирать время для загара: чтобы не получить солнечного ожога, лучше подставлять тело под солнце за три часа до полудня или после пяти вечера

Ускорить выздоровление позволяет укрепление иммунитета. Беременной женщине рекомендуют изменить питание: увеличить долю белка, включить больше сезонных овощей и фруктов, в которых содержатся витамины группы А, В, С, Д. Если нет возможности это сделать, нужно приобрести в аптеке поливитаминные комплексы, специально разработанные для женщин в положении («Витрум», «Элевит»).
Полезны ежедневные прогулки на свежем воздухе, занятия йогой, плавание. В период «цветения» розового лишая специалисты советуют носить одежду, сшитую из натуральных тканей (хлопка, ситца, шелка, льна), лучше выбирать изделия свободного покроя. Во время лечения необходимо отказаться от использования косметики: в некоторых средствах содержатся компоненты, которые могут усиливать аллергический компонент и вызывать присоединение бактериальной инфекции. При принятии душа стоит избегать горячей воды. Она усиливает зуд.
Виды лишая при беременности
Лишай – собирательный термин, которым в медицине обозначается целый класс заболеваний, различающихся клинической картиной.
Розовый лишай
Данный вид недуга проявляет себя высыпаниями соответствующей окраски. Вначале заболевания возникает одно пятно (материнское).
Высыпания имеют яркую окраску и внушительный размер (около 5 см). Со временем пятен становится больше, локализуются они по всему телу. Провоцирует заболевание в большинстве случаев склонность к аллергии.
Ярко выраженного дискомфорта при розовом лишае во время беременности не ощущается (исключение составляет косметический дефект). Высыпания могут сопровождаться легким чувством покалывания и зудом на пораженных участках. Рубцов на коже после выздоровления не остается. Подробнее о розовом лишае читайте в данной статье.
Отрубевидный лишай
Отрубевидный лишай обнаруживает себя наличием большого количества пятен разного цвета, диаметра, формы. На начальных этапах развития заболевания сыпь не приносит дискомфорта, не выступает над кожей, не нарушает ее физиологических характеристик. Наиболее частая локализация образований – места повышенного потоотделения.
Рассматриваемый лишай вызывается грибком, который в норме обитает на коже в неактивном состоянии. Активизируется патоген под воздействием неблагоприятных факторов: гормональный сбой, иммунодефицит, нервное перенапряжение, недостаточная гигиена, нехватка витаминов и прочих полезных веществ. Узнайте, чем лечить отрубевидный лишай в домашних условиях.
Стригущий лишай
Стригущий лишай при беременности передается преимущественно от животных. Заболевание затрагивает кожные покровы всего тела, включая голову, а также ногти. Зафиксированы случаи опосредованного пути заражения: через постельные и парикмахерские принадлежности, предметы личной гигиены. При поражении волосистой части головы наблюдается обламывание волос у основания. Эпидермис покрывается розовыми пятнами, которые интенсивно зудят и шелушатся. Ногти разрушаются вплоть до полного отпадания.

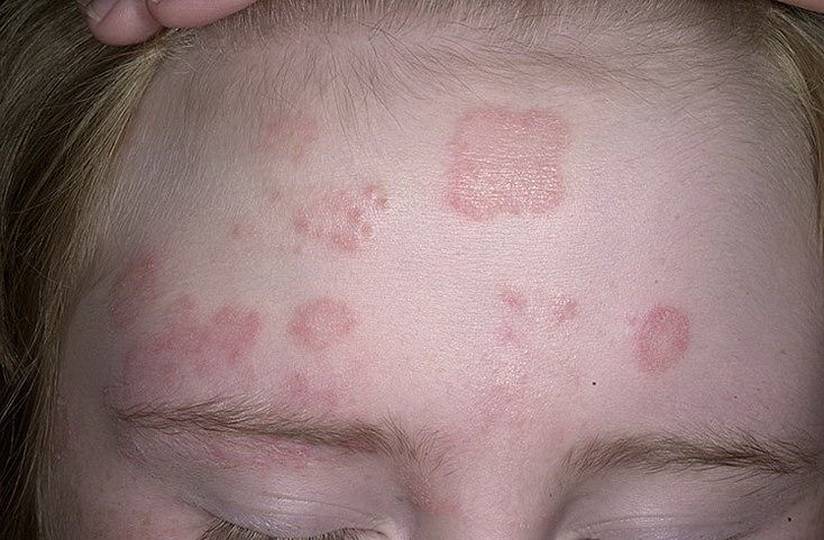
Опоясывающий лишай
Данный вид дерматоза является осложнением герпеса. На первой стадии заболевание проявляется себя повышением общей температуры, головными болями, ознобом, увеличенными лимфоузлами. По мере развития аномалии к указанным симптомам прибавляются везикулы розовой окраски, расположенные по одну сторону туловища (наиболее частотная локализация – бок). Образования сильно болят и чешутся. После прорыва пузырьков место поражения покрывается корочкой.
Как ухаживать за зубами беременной женщине?
Советы в этом случае носят общий характер, хотя на некоторых пунктах стоматологи делают акцент именно для пациенток, находящихся в положении:
- Чистить зубы желательно после каждого приема пищи, а не только утром и вечером. Использовать абразивные отбеливающие пасты и жесткие щетки запрещено.
- Полоскать рот можно только теми средствами, которые одобрит врач. Лучше купить ирригатор – он поможет избавиться от остатков еды даже в труднодоступных местах.
Ирригатор
- Если супруг страдает от различных заболеваний зубов и полости рта – нужно лечиться вместе. Даже одного поцелуя достаточно, чтобы нарушить здоровую микрофлору, не говоря уже о серьезных воспалениях.
- Делать ультразвуковую чистку необходимо каждый триместр, лучше – в самом начале, пока состояние организма позволяет проводить манипуляции с эмалью.
- Первый триместр лучше пользоваться зубной пастой, обогащенной фтором. Сроки и частоту чистки определит врач – переизбыток тоже не принесет ничего хорошего.
- Посещать стоматолога для планового осмотра желательно раз в две недели, чтобы исключить любые заболевания, которые могут нанести вред малышу.
Гестоз
Гестоз развивается во вторую половину беременности (после 20 недель) и представляет большую опасность не только для самой беременности, но и для здоровья женщины и ее ребенка. Обычно гестоз проявляется возникновением отеков (водянка беременной).
Следующая стадия гестоза – преэклампсия – сопровождается повышением артериального давления и появлением белка в моче. Это говорит об изменениях в биохимическом составе крови, ухудшении кровообращения в капиллярах и мелких сосудах (и в плаценте тоже). При прогрессировании гестоза может возникнуть эклампсия с критическим снижением мозгового кровообращения, ишемией мозга и цитотоксическим отеком мозга. Появляются судороги, возможна кома.
Гестоз занимает третье место среди причин смертности беременных женщин, перинатальная смертность при гестозах – 18-30%.
Поэтому всем беременным женщинам так важно наблюдаться у опытного акушера-гинеколога, который сможет вовремя увидеть и предупредить подобные осложнения при беременности
Удаление липомы: как избавиться от жировика?
Если липома большая, находится на видном месте, а также если она причиняет неудобство, например, давит на мышцы или нервное сплетение, вызывая боль, ее нужно лечить. Единственным эффективным способом лечения липомы (жировика) является хирургическая операция. Самостоятельно избавиться от липомы, пытаясь её выдавить — бесполезно. Кроме того, такие попытки могут привести к инфицированию и нагноению образования.
Удалить липому небольшого размера можно в амбулаторных условиях — без госпитализации в больницу. В этом случае применяется местная анестезия (обезболивание). Операция длится 15-20 минут, и можно уйти домой практически сразу после её окончания.
Если в результате диагностики выясняется, что опухоль имеет большие размеры, расположена в труднодоступном месте или глубоко проникает в мягкие ткани и внутренние органы, для лечения липомы потребуется лечь в больницу на несколько дней. В сложных случаях операцию по удалению жировика проводят под наркозом (общей анестезией).
Чаще всего удаление жировика производят с помощью простого хирургического надреза кожи над опухолью и вылущивания её из окружающих тканей. Операция заканчивается ушиванием раны. После лечения на коже остается рубчик.
Лучшие косметические результаты дает эндоскопическое удаление липомы. В этом случае точечный надрез делают не над жировиком, а на отдалении от опухоли, маскируя его в естественных складках кожи, в подмышках, на волосистой части головы и др. Через надрез к липоме проводят тонкие микрохирургические инструменты и эндоскоп, с помощью которого хирург визуально контролирует свою работу.
Еще одним щадящим методом является липосакция липомы. В этом случае жировую ткань из опухоли отсасывают через широкую иглу, введенную под кожу. Однако после таких операций липома может со временем появиться вновь.






