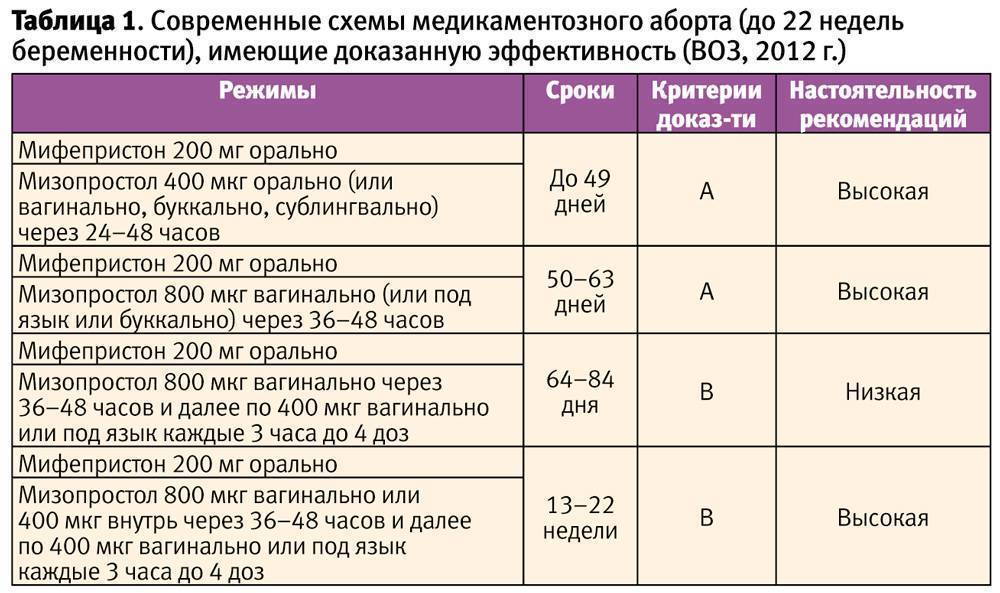
Метипред при беременности. Когда нужен метипред при беременности.
Клиники и лаборатории ЦИР
27.04.201912:00
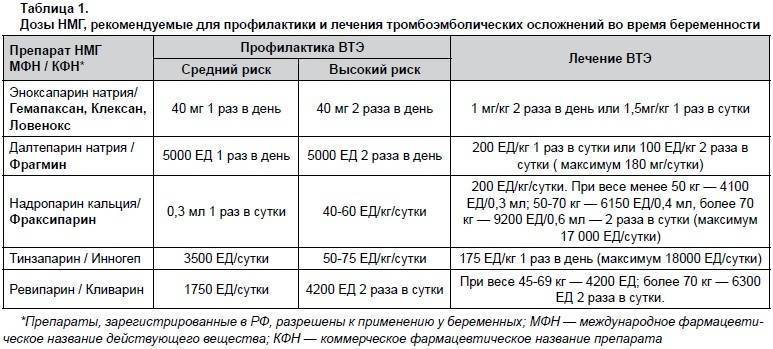
Вопрос: «Нужен ли метипред при повышенном 17-гидроксипрогестероне? И до какого срока беременности?»
Ответы на ваши вопросы в передаче “В ЦИРе и в мире”. Отвечает Игорь Иванович Гузов, акушер-гинеколог, к.м.н., основатель Центра иммунологии и репродукции.
Это глубокая архаика. То есть 17-гидроксипрогестерон (17-ОН) вне беременности оценивается как показатель надпочечниковой гиперандрогении. И, соответственно, при надпочечниковой гиперандрогении при классическом так называемом адреногенитальном синдроме 17-гидроксипрогестерон вне беременности будет, как правило, больше 15. И это требует гормональной заместительной терапии.
Это может быть метипред, преднизолон или дексаметазон – то есть аналоги гормона кортизола, которые принимаются из-за того, что надпочечник не может синтезировать кортизол в достаточном количестве. Организм требует этот кортизол, и в кровь идет большое количество промежуточного показателя – 17-гидроксипрогестерона, сам он гормонально малоактивен, но дальше в организме он превращается в мужские половые гормоны.
Существуют и так называемые неклассические формы адреногенитального синдрома, и вопрос о том, нужно или не нужно назначать при этом метипред, он стоит открыто. Я сейчас не хочу на этом сосредоточиваться. Даже здесь большой необходимости в приеме вне беременности этого гормона нет, и во время беременности большого смысла нет.
Зачем при классической форме адреногенитального синдрома метипред назначается при беременности? Он назначается для того, чтобы уменьшить риск вирилизации плода женского пола. То есть должно быть две составляющих: во-первых, у внутриутробного плода должна быть классическая гомозиготная форма, то есть и со стороны матери и со стороны отца он должен получить классическую форму адреногенитального синдрома, и это должна быть девочка. И вот если у этой девочки классическая форма адреногенитального синдрома, вот тогда и назначается метипред. Это единственный случай, когда он назначается, и это бывает крайне-крайне редко. То есть это один случай на сотни тысяч беременностей.
А что бывает у нас, в нашей отечественной практике? У нас берут 17-гидроксипрогестерон, который при беременности повышается всегда, потому что он уже идет не из надпочечника, он идет из плаценты, так как плацента дает большое количество прогестерона, большое количество эстриола, целый ряд других стероидных гормонов, в том числе 17-ОН, которые повышаются. И вот очень часто что мы видим: врач оценивает уровень 17-ОН и назначает при этом метипред. У нас такая практика назначения глюкокортикоидных гормонов была на протяжении многих десятилетий, то есть начиная с конца 60-х годов вот всё это «под разными соусами» все равно приходит, и вот начинают корригировать якобы гормональную функцию.
Я об этом говорил всегда, писал об этом начиная с 90-х годов. Я отказался от этой практики в конце 80-х годов. Помню, когда в начале 2000-х годов один из молодых профессоров эндокринологического научного центра выступал с этими докладами, причем ссылался на меня, хотя не понимал, когда он говорил про «болгарский опыт». Это я раскопал этот болгарский опыт, и я, собственно говоря, его свое время опубликовал. Но он давал статистику по тому, что происходило в некоторых регионах. И я не помню в какой области (по-моему Тюменской) получалось, что когда они оценивали глюкокортикоиды, которые назначались беременным женщинам, оказывалось, что в 99% случаев не было никаких показаний к их назначению.
Поэтому, если у Вас просто идет повышение 17-ОН, связанное с тем, что плацента работает хорошо, то в обычных случаях не назначают эти гормоны нигде в мире. И поэтому здесь, если вы начинаете принимать метипред по этим показаниям, вы как бы посылаете ложный стрессовый сигнал внутриутробному плоду. Потому что метипред переходит через плаценту и начинает восприниматься организмом плода как стрессовый сигнал, который идет со стороны организма матери, и он начинает перестраиваться. Поэтому здесь, конечно, нужно к этому относиться всегда аккуратно.
Во-первых, я даже никогда и не направляю на этот анализ во время беременности, потому что он только вводит в заблуждение. Это, знаете, так же как анализ 17-КС, который был в 80-е годы и в начале 90-х годов просто необходимым условием. Без него не вели беременность, находили повышение при беременности и начинали глушить такую беременность преднизолоном или дексаметазоном (тогда был модным этот препарат). Это всё тоже было неправильно, от этой практики отошли.
Скрининг одного или обоих супругов на носительство наиболее распространенных моногенных заболеваний
Этот скрининг можно смело предлагать всем парам. Почему? Все мы — носители хотя бы нескольких аутосомно-рецессивных моногенных заболеваний. Как правило, мы об этом не знаем, так как второй ген из парной хромосомы от другого родителя без поломок, и болезнь себя никак не проявляет. Если же супруги носители одного и того же заболевания, то риск рождения больного ребёнка составляет 25%.
В связи с этим некоторые банки донорских клеток тестируют всех своих доноров на носительство наиболее распространенных в популяции моногенных заболеваний. Очевидно, что скрининг тоже перестраховка, и что риск рождения больного ребёнка низкий (не выше 1 на 1000). Но если вдруг в результате проведения ЭКО с применением донорских клеток или у совершенно здоровой пары родится ребёнок с неизлечимым генетическим заболеванием с тяжелыми проявлениями, то последствия будут плачевны.
Если вы еще сомневаетесь, стоит ли вам проходить это тестирование, исключите хотя бы носительство СМА, спинальной мышечной атрофии! В основную панель включены также нейросенсорная тугоухость, муковисцидоз, фенилкетонурия, адреногенитальный синдром.
Лечение хронического эндометрита
Лечение хронического эндометрита процесс сложный и многоступенчатый. Основной целью лечения является элиминация микроорганизмов, снижение активности процесса, устранение неблагоприятных влияний на эндометрий биологически активных веществ.
Лечение состоит из нескольких этапов.
I ЭТАП: Антибактериальная терапия
Для лечения используют антибактериальные препараты широкого спектра действия. Иногда приходится назначать два антибиотика разнонаправленного действия в течение двух менструальных циклов попеременно.
II ЭТАП: Иммуностимулирующая терапия
После первого этапа лечения, когда произошла элиминация возбудителей (микроорганизмов), после антибактериальной терапии, назначается следующий этап. На втором этапе обычно назначаются иммуностимулирующие препараты. Лучше перед назначением иммуностимулирующей терапии сдать иммунограмму, интерфероновый статус и определить чувствительность к индукторам интерферона. После этого, с первого дня цикла назначаются препараты.
Обычно иммуномодуляторы вводятся парентеральным способом (внутримышечные инъекции), однако существуют и другие формы введения, например свечи (ректальные или вагинальные). Основная цель иммуномодулирующей терапии – повысить общий и местный иммунитет и создать благоприятный иммунный фон, способствующий имплантации.
Физиотерапия
Физиотерапия является, пожалуй, самым важным звеном в комплексном лечении хронического эндометрита. Физические методы воздействия оказывают несколько значимых положительных эффектов:
- улучшают кровоснабжение тканей, что в свою очередь приводит к улучшению трофики («питания») тканей;
- стимулируют неоангиогенез – появление новых сосудов в эндометрии и открытие анастамозов;
- оказывают выраженный рассасывающий (дефиброзирующий эффект);
- повышают местный иммунитет.
Физиотерапия должна назначаться с учетом возможной гинекологической патологии: наличие эндометриоза, миомы матки, кистозных образований в яичниках и т.д. Используются различные методы: магнитное поле, электротерапия (токи надтональной частоты, токи Бернара и т.д.), электрофорезы, лазеротерапия и т.д. Физиолечение всегда начинается в первую фазу менструального цикла (не позднее 7 дня менструального цикла).
III ЭТАП: Гормональная терапия
Заключительный этап лечения предполагает назначение метаболической и заместительной гормональной терапии. Метаболическая терапия подразумевает назначение препаратов, улучшающих снабжение тканей питательными веществами (прежде всего кислородом и глюкозой), повышающих местный иммунитет и в некоторой степени усиливающих кровоток.
Лечение эндометрита занимает около 3-4 месяцев
После проведенного лечения женщина может планировать беременность: естественным путем или с помощью программ ВРТ. При этом необходимо продолжать поддержку нормального состояния организма, естественной флоры влагалища, иммунного статуса женщины. Эту поддержку желательно проводить и в первые 3 месяца беременности.
Диагностика эндометрита
Существуют несколько методов, которые позволяют нам заподозрить и диагностировать хронический эндометрит.
1. Ультразвуковое исследование
УЗИ проводится в первую и вторую фазу менструального цикла. Основными признаками эндометрита являются следующие:
- утолщение базального слоя эндометрия и появление в нем участковфиброза, склероза и кальцинатов);
- неравномерность и ассиметрия передней и задней стенок эндометрия;
- расширение полости матки, спустя несколько дней после менструации;
- истончение эндометрия и несоответствие толщины эндометрия фазе менструального цикла (чаще всего признак атрофического эндометрита).
На основании только УЗИ поставить диагноз хронического эндометрита нельзя, однако заподозрить его и направить на дополнительные исследования можно.
2. Пайпель-биопсия эндометрия
Метод исследования, основанный на взятии части эндометрия для дальнейшего гистологического исследования. Пайпель-биопсия проводится специальной одноразовым инструментом – пайпелем (Pipelle de Cornier) – тонкой пластиковой трубочкой, на конце которой находится отверстие. Метод хорош тем, что не требует наркоза. Проводится в первую фазу менструального цикла на 7-10 день.
Очень частой ошибкой при проведении диагностики по поводу хронического эндометрита является назначение гистероскопии или пайпель-биопсии во вторую фазу менструального цикла (на 20-24 день). Во второй фазе менструального цикла лимфоциты могут появляться в эндометрии. Их наличие может быть расценено как воспалительный процесс, хотя на самом деле его не будет!
3. Гистероскопия
Также как и УЗИ позволяет заподозрить хронический эндометрит. Гистероскопия проводится в первую фазу менструального цикла – на 7-10 день. Начинать гистероскопию лучше с офисной. Отличается она от обычной тем, что производится очень тонким (3-4 мм в диаметре) гистероскопом. И поэтому не требует зондирования и расширения цервикального канала. Гистероскопическая картина в этом случае является более достоверной.
Признаки хронического эндометрита:
- гиперемия (покраснение) слизистой оболочки матки, обычно не по всей поверхности, а на отдельных участках;
- неравномерность эндометрия;
- наличие повышенной кровоточивости слизистой;
- могут обнаруживаться очень мелкие железисто-фиброзные полипы (особенно часто встречающиеся в области трубных углов).
Даже если при проведении гистероскопии признаков эндометрита не обнаружено, все равно необходимо взять биопсию эндометрия (т.е. «отщипнуть» кусочек эндометрия) и отправить на гистологическое исследование. Около 30% эндометритов имеют идеальную гистероскопическую картину.
4. Гистологическое исследование
Диагноз хронического эндометрита – диагноз гистологический. Только заключение патологоанатома может подтвердить или опровергнуть его.
В настоящее время существуют несколько морфологических критериев хронического эндометрита:
- инфильтрация лимфоцитами и/или плазмоцитами стромального слоя эндометрия;
- склероз спиральных артерий эндометрия (артерий, питающих эндометрий);
- очаговая гипертрофия базального слоя эндометрия;
- фиброз или склероз стромального слоя эндометрия (наличие склероза говорит о давности и «запущенности» процесса).
5. Иммуногистохимическое исследование
Одним из современных методов диагностики хронического эндометрита является иммуногистохимический метод исследования эндометрия. Суть метода заключается в определении экспрессии рецепторов к прогестерону и эстрадиолу и уточнения субпопуляционного состава эндометрия: определение клеток CD56+, CD16+ NK-клеток, В-клеток (CD20+), HLA-DR+ лимфоцитов. В норме эти клетки в незначительном количестве могут находиться в эндометрии. Однако их повышение выше нормативных значений говорит об активности хронического эндометрита.
Фармакологические свойства
Фармакодинамика
Метилпреднизолон — синтетический глюкокортикостероидный препарат. Оказывает противовоспалительное, противоаллергическое, иммунодепрессивное действие, повышает чувствительность бета-адренорецепторов к эндогенным катехоламинам.
Взаимодействует со специфическими цитоплазматическими рецепторами (рецепторы для глюкокортикостероидов (ГКС) есть во всех тканях, особенно их много в печени) с образованием комплекса, индуцирующего образование белков (в том числе ферментов, регулирующих в клетках жизненно важные процессы.).
Белковый обмен: уменьшает количество глобулинов в плазме, повышает синтез альбуминов в печени и почках (с повышением коэффициента альбумин/глобулин), снижает синтез и усиливает катаболизм белка в мышечной ткани.
Липидный обмен: повышает синтез высших жирных кислот и триглицеридов, перераспределяет жир (накопление жира происходит преимущественно в области плечевого пояса, лица, живота), приводит к развитию гиперхолестеринемии.
Углеводный обмен: увеличивает абсорбцию углеводов из желудочно-кишечного тракта; повышает активность глюкозо-6-фосфатазы (повышение поступления глюкозы из печени в кровь); увеличивает активность фосфоэнолпируваткарбоксилазы и синтез аминотрансфераз (активация глюконеогенеза); способствует развитию гипергликемии.
Водно-элетролитный обмен: задерживает натрий и воду в организме, стимулирует выведение калия (минералокортикоидная активность), снижает абсорбцию кальция из желудочно-кишечного тракта, снижает минерализацию костной ткани.
Противовоспалительный эффект связан с угнетением высвобождения эозинофилами и тучными клетками медиаторов воспаления; индуцированием образования липокортинов и уменьшения количества тучных клеток, вырабатывающих гиалуроновую кислоту; с уменьшением проницаемости капилляров; стабилизацией клеточных мембран (особенно лизосомальных) и мембран органелл. Действует на все этапы воспалительного процесса: ингибирует синтез простагландинов на уровне арахидоновой кислоты (липокортин угнетает фосфолипазу А2, подавляет либерацию арахидоновой кислоты и ингибирует биосинтез эндоперекисей, лейкотриенов, способствующих процессам воспаления, аллергии и др.), синтез «провоспалительных цитокинов» (интерлейкин 1, фактор некроза опухоли альфа и др.); повышает устойчивость клеточной мембраны к действию различных повреждающих факторов.
Иммунодепрессивный эффект обусловлен вызываемой инволюцией лимфоидной ткани, угнетением пролиферации лимфоцитов (особенно Т-лимфоцитов), подавлением миграции В- клеток и взаимодействия Т- и В-лимфоцитов, торможением высвобождения цитокинов (интерлейкина-1, 2; гамма-интерферона) из лимфоцитов и макрофагов и снижением образования антител.
Противоаллергический эффект развивается в результате снижения синтеза и секреции медиаторов аллергии, торможения высвобождения из сенсибилизированных тучных клеток и базофилов гистамина и др. биологически активных веществ, уменьшения числа циркулирующих базофилов, Т- и В-лимфоцитов, тучных клеток; подавления развития лимфоидной и соединительной ткани, снижения чувствительности эффекторных клеток к медиаторам аллергии, угнетения антителообразования, изменения иммунного ответа организма.
При обструктивных заболеваниях дыхательных путей действие обусловлено, главным образом, торможением воспалительных процессов, предупреждением или уменьшением выраженности отёка слизистых оболочек, снижением эозинофильной инфильтрации подслизистого слоя эпителия бронхов и отложении в слизистой бронхов циркулирующих иммунных комплексов, а также торможением эрозирования и десквамации слизистой. Повышает чувствительность бета-адренорецепторов бронхов мелкого и среднего калибра к эндогенным катехоламинам и экзогенным симпатомиметикам, снижает вязкость слизи за счёт уменьшения её продукции.
Подавляет синтез и секрецию адренокортикотропного гормона (АКТГ) и вторично — синтез эндогенных ГКС.
Тормозит соединительнотканные реакции в ходе воспалительного процесса и снижает возможность образования рубцовой ткани.
Причины хронического эндометрита
Хронизация процесса обусловлена несколькими причинами:
- Недолеченность воспалительного процесса. Многие пациентки, столкнувшись с воспалением и наслушавшись рекламы по телевидению, назначают себе лечение сами. Обычно лекарственные препараты назначаются коротким курсом. И как только становится легче, и уходят первые неприятные симптомы, женщины бросают лечение. Это приводит к формированию сначала подострого, а затем и хронического процесса.
- Формирование устойчивых штаммов микроорганизмов. К нему приводит назначение антибактериальных препаратов, которые не всегда адекватно влияют на флору, вызывающую воспаление. Короткий курс антибиотиков и выбор неправильного антибактериального препарата приводит к формированию устойчивых штаммов микроорганизмов, которые постоянно поддерживают вялотекущий воспалительный процесс.
- Плохой иммунитет. Не секрет, что сегодняшнее поколение пациентов имеют более слабый иммунитет, чем предыдущее. Связано это со многими причинами: плохой экологией, стрессами, хронической усталостью, наличием частых инфекций, приемом различных лекарственных средств и т. д.
Как эндометрит становится хроническим
К оболочке матки прикрепляется эмбрион после оплодотворения (или после переноса при проведении процедуры ЭКО). Но пострадавшая, в результате воспаления слизистая, может быть просто невосприимчивой к попыткам зародыша. Основной причиной развития эндометрита, как уже было сказано, являются воспалительные заболевания.
Если во влагалище развивается воспалительный процесс, вызываемый чаще всего инфекциями, передаваемыми половым путем, то эти микроорганизмы могут попасть в полость матки, а затем в маточные трубы и брюшную полость и вызвать воспалительный процесс.
Воспаление – это универсальная защитная реакция организма. Его результатам является активация иммунной системы, которая направлена на подавление и уничтожение микроба. Однако в тканях, чаще всего после воспаления формируется плотная соединительная ткань, которая приводит к нарушению кровоснабжения тканей.
Одним из самых неприятных моментов является тот факт, что воспалительный процесс может переходить из острой стадии, в хроническое – «спящее» состояние. И может обостряться из-за неблагоприятных факторов внешней среды или общего здоровья, при развитии иммунодефицитного состояния, в том числе при проведении программы ЭКО или наступлении беременности.
Клинические проявления
Симптомы повышенного тестостерона развиваются у женщин в результате нарушения физиологических процессов, которые регулирует этот гормон. В итоге отмечаются следующие клинические проявления:
- рост волос по мужскому типу (на лице, груди, животе, вокруг сосков);
- повышение жирности кожи;
- появление выраженной угревой сыпи;
- повышение сексуального влечения;
- изменение менструального цикла (длительные задержки);
- бесплодие;
- нарушение сна;
- повышенный аппетит;
- изменение поведения (раздражительность, агрессия, грубость);
- выпадение волос на голове.
Многие из этих симптомов не являются специфичными и могут отмечаться при других заболеваниях. Поэтому выяснить их причину без комплексной диагностики невозможно. В некоторых случаях повышение тестостерона не всегда сопровождается выраженными изменениями со стороны здоровья. Например, при повышении тестостерона в детском возрасте могут отмечаться лишь визуальные изменения — формирование фигуры по мужскому типу, грубый голос, избыточный рост волос на теле.
Экспертное мнение врача
Антонова Е.Ю.
акушер-гинеколог, репродуктолог
Определенное количество тестостерона требуется организму женщины для нормального роста мышечной ткани и костей. Однако превышение его концентрации в крови становится причиной снижения синтеза лютеинизирующего и фолликулостимулирующего гормона. Это делает овуляцию невозможной и препятствует зачатию. Кроме того, у женщины начинают появляться вторичные мужские признаки (оволосение, отложение жира по мужскому типу). Лечение подобных состояний проводится в зависимости от их первопричины. В различных случаях применяется разная терапия.
Лечение
При повышении уровня тестостерона могут применяться различные лечебные методики. Наиболее важным является применение препаратов, которые оказывают непосредственное влияние на концентрацию тестостерона. Дозировку, точную схему и продолжительность приема составляет врач-эндокринолог, с учетом состояния здоровья женщины.
Не менее важную роль играет и неспецифическое лечение. Из рациона необходимо исключить жирную пищу, алкоголь, острую еду, полуфабрикаты и др. Кроме того, женщина должна избегать стресса, спать достаточное количество времени, вести регулярную половую жизнь. В редких случаях, когда симптомы повышенного тестостерона у женщин вызваны опухолями, применяют хирургическое лечение.
Фармакологическое действие
Фармакодинамика
Метилпреднизолон — синтетический глюкокортикостероидный препарат. Оказывает противовоспалительное, противоаллергическое, иммунодепрессивное действие, повышает чувствительность бета-адренорецепторов к эндогенным катехоламинам.
Взаимодействует со специфическими цитоплазматическими рецепторами (рецепторы для глюкокортикостероидов (ГКС) есть во всех тканях, особенно их много в печени) с образованием комплекса, индуцирующего образование белков (в том числе ферментов, регулирующих в клетках жизненно важные процессы.).
Белковый обмен: уменьшает количество глобулинов в плазме, повышает синтез альбуминов в печени и почках (с повышением коэффициента альбумин/глобулин), снижает синтез и усиливает катаболизм белка в мышечной ткани.
Липидный обмен: повышает синтез высших жирных кислот и триглицеридов, перераспределяет жир (накопление жира происходит преимущественно в области плечевого пояса, лица, живота), приводит к развитию гиперхолестеринемии.
Углеводный обмен: увеличивает абсорбцию углеводов из желудочно-кишечного тракта; повышает активность глюкозо-6-фосфатазы (повышение поступления глюкозы из печени в кровь); увеличивает активность фосфоэнолпируваткарбоксилазы и синтез аминотрансфераз (активация глюконеогенеза); способствует развитию гипергликемии.
Водно-элетролитный обмен: задерживает натрий и воду в организме, стимулирует выведение калия (минералокортикоидная активность), снижает абсорбцию кальция из желудочно-кишечного тракта, снижает минерализацию костной ткани.
Противовоспалительный эффект связан с угнетением высвобождения эозинофилами и тучными клетками медиаторов воспаления; индуцированием образования липокортинов и уменьшения количества тучных клеток, вырабатывающих гиалуроновую кислоту; с уменьшением проницаемости капилляров; стабилизацией клеточных мембран (особенно лизосомальных) и мембран органелл. Действует на все этапы воспалительного процесса: ингибирует синтез простагландинов на уровне арахидоновой кислоты (липокортин угнетает фосфолипазу А2, подавляет либерацию арахидоновой кислоты и ингибирует биосинтез эндоперекисей, лейкотриенов, способствующих процессам воспаления, аллергии и др.), синтез «провоспалительных цитокинов» (интерлейкин 1, фактор некроза опухоли альфа и др.); повышает устойчивость клеточной мембраны к действию различных повреждающих факторов.
Иммунодепрессивный эффект обусловлен вызываемой инволюцией лимфоидной ткани, угнетением пролиферации лимфоцитов (особенно Т-лимфоцитов), подавлением миграции В- клеток и взаимодействия Т- и В-лимфоцитов, торможением высвобождения цитокинов (интерлейкина-1, 2; гамма-интерферона) из лимфоцитов и макрофагов и снижением образования антител.
Противоаллергический эффект развивается в результате снижения синтеза и секреции медиаторов аллергии, торможения высвобождения из сенсибилизированных тучных клеток и базофилов гистамина и др. биологически активных веществ, уменьшения числа циркулирующих базофилов, Т- и В-лимфоцитов, тучных клеток; подавления развития лимфоидной и соединительной ткани, снижения чувствительности эффекторных клеток к медиаторам аллергии, угнетения антителообразования, изменения иммунного ответа организма.
При обструктивных заболеваниях дыхательных путей действие обусловлено, главным образом, торможением воспалительных процессов, предупреждением или уменьшением выраженности отёка слизистых оболочек, снижением эозинофильной инфильтрации подслизистого слоя эпителия бронхов и отложении в слизистой бронхов циркулирующих иммунных комплексов, а также торможением эрозирования и десквамации слизистой. Повышает чувствительность бета-адренорецепторов бронхов мелкого и среднего калибра к эндогенным катехоламинам и экзогенным симпатомиметикам, снижает вязкость слизи за счёт уменьшения её продукции.
Подавляет синтез и секрецию адренокортикотропного гормона (АКТГ) и вторично — синтез эндогенных ГКС.
Тормозит соединительнотканные реакции в ходе воспалительного процесса и снижает возможность образования рубцовой ткани.
Клиническая картина
Клиническая картина эндометрита крайне неспецифична и может проявляться при многих других заболеваниях.
В большинстве случаев пациентки жалуются на периодически возникающие мажущие кровянистые выделения из половых путей до или после менструации. У некоторых может возникать болевой синдром или появляться выделения из влагалища с неприятным запахом.
Чаще всего хронический эндометрит себя никак не проявляет
Подозревать наличие эндометрита можно у женщин, перенесших воспаление и предъявляющих жалобы на бесплодие или невынашивание беременности, а также самопроизвольные выкидыши на малых сроках беременности.
Особое внимание стоит уделить пациенткам, у которых было несколько неудачных попыток ЭКО в анамнезе, при переносе эмбрионов хорошего качества
Методы диагностики
Определить уровень тестостерона можно при помощи лабораторных методов исследования. Однако перед забором крови из вены необходимо пройти некоторую подготовку, иначе анализ может оказаться неинформативным. Исследование следует планировать на 2–5 день цикла. Если женщина принимает гормональные препараты, то их необходимо отменить, но только по назначению врача. За сутки до анализа необходимо воздержаться от тяжелых физических нагрузок, интимной близости и употребления алкоголя. Забор крови из вены проводится натощак. В норме уровень тестостерона у взрослых женщин не должен превышать 2,85 пг/мл. Единицы измерения и значения могут изменяться в зависимости от метода исследования.
Если по результатам лабораторных тестов выявляется повышение концентрации тестостерона в крови, то дополнительно могут быть назначены и другие методы диагностики, которые помогут определить причину патологии. К ним относятся УЗИ органов малого таза и брюшной полости, МРТ, КТ, различные лабораторные анализы и др.
Причины повышенного тестостерона у женщин

На синтез гормонов влияет множество процессов, как физиологических, так и патологических, поэтому уровень тестостерона может изменяться по самым разнообразным причинам. Наиболее частыми причинами повышения концентрации тестостерона в крови являются:
- патология почек;
- злокачественные опухоли;
- заболевания яичников;
- опухоли матки;
- нарушение работы щитовидной железы;
- опухоли гипофиза;
- прием некоторых лекарственных препаратов.
На уровень тестостерона могут оказывать влияние различные неспецифические факторы, например, стресс, избыточная масса тела, голодание, тяжелая физическая работа и др.
ДНК-исследования при планировании беременности
У потенциальных родителей, возможно, уже рождался ребенок с тяжелыми наследственными заболеваниями, к примеру, муковисцидозом либо фенилкетонурией. В таких ситуациях планирование беременности подразумевает выполнение ДНК-исследования крови, которое позволит выяснить вероятность возникновения таких нарушений у следующего ребенка.
Врачи уверены, что каждый человек является носителем определенных мутаций, которые никак не дают о себе знать, однако способны привести к появлению на свет детей с патологиями. Медицина не способна исправить мутации у родителей, однако их выявление позволяет провести ряд вспомогательных репродуктивных процедур и снизить вероятность рождения больного ребенка.
Формы гормона

У женщин тестостерон вырабатывается яичниками и надпочечниками. Уровень секреции изменяется с возрастом. Наиболее активная выработка отмечается до 30 лет, а после 50 лет — постепенно снижается. В зависимости от активности гормона выделяют несколько его форм:
- Свободный тестостерон. На его долю приходится лишь 1–3 % от общего количества гормона, который вырабатывается в организме. При этом данная форма является наиболее активной и может напрямую воздействовать на рецепторы клеток и вызывать соответствующие биологические эффекты.
- Тестостерон, связанный с альбумином. На его долю приходится около 44 %. За счет связи с белком-переносчиком биологическая активность гормона падает, однако не снижается до нуля. Связь между альбумином и тестостероном относительно слабая и при определенных условиях может разрушаться.
- Тестостерон, связанный с глобулином. Составляет около 54 % от общего количества гормона. В отличие от предыдущей формы, связь тестостерона с глобулином очень прочная и разорвать ее намного сложнее. Поэтому данный комплекс многие ученые рассматривают как транспортный. Соответственно, тестостерон, связанный с глобулином, не обладает биологическим действием.
Определение формы гормона может оказаться полезным при диагностике тех или иных отклонений.