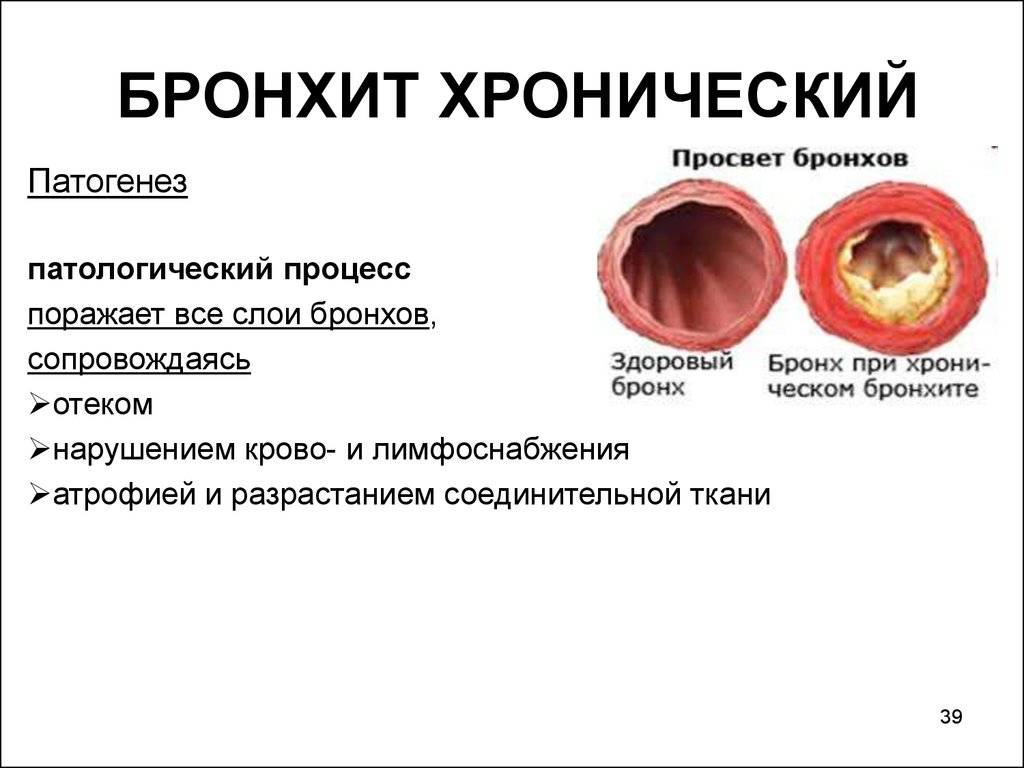
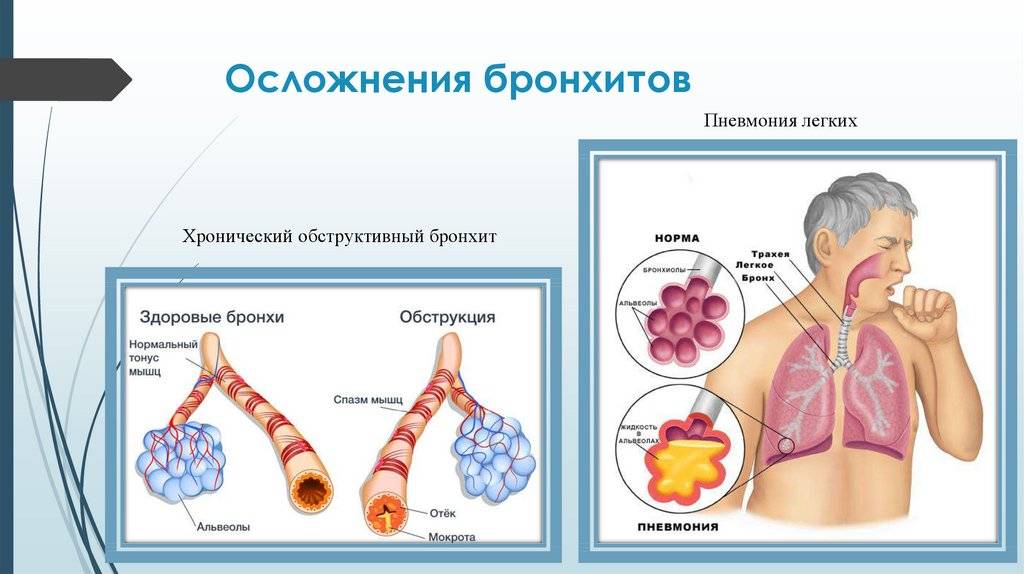
Осложнения при бронхите
Самым частым осложнением бронхита является развитие воспаления легких — пневмонии.
Примерно у 1 заболевшего бронхитом из 20 возникает вторичная инфекция в одном или обоих легких. Эта инфекция поражает крошечные мешочки, заполненные воздухом (альвеолы). Такой тип инфекции называется пневмония.
Группы людей, более подверженных риску пневмонии:
- пожилые люди;
- курильщики;
- люди с хроническими заболеваниями (например, болезнь сердца, печени или почек);
- люди с ослабленным иммунитетом.
Симптомы пневмонии включают в себя:
- затрудненное дыхание — вдохи частые и неглубокие, возможна одышка даже во время отдыха;
- учащенное сердцебиение;
- повышение температуры тела;
- общее плохое самочувствие;
- потливость и озноб;
- отсутствие аппетита.
К каким докторам следует обращаться если у Вас Острый бронхит:
Пульмонолог
Терапевт
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Острого бронхита, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Диагностика
Основной метод диагностики бронхиальной астмы — спирометрия (исследование функции внешнего дыхания). Спирометрия заключается в том, что пациент совершает форсированный (усиленный) выдох в аппарат, и тот рассчитывает основные параметры дыхания. К главным из них относятся объем форсированного выдоха за 1-ю секунду и пиковая объемная скорость. Спирометрия почти обязательно включает в себя и исследование реакции на бронходилататоры: для этого пациенту дают сделать несколько (обычно четыре) вдоха сальбутамола или иного бронходилататора быстрого действия и проводят спирометрию повторно.
Спирометрию необходимо проводить и для контроля за ходом лечения астмы: необходимо ориентироваться не только на наличие или отсутствие жалоб на фоне лечения, но и на объективные показатели, которые дает спирометрия. Существуют несложные приборы (пикфлуометры) для самостоятельного использования больными астмой.
В межприступный период функция легких может быть нормальной; иногда в этих случаях проводят провокационные пробы, обычно с метахолином. Отрицательная проба с метахолином исключает бронхиальную астму, но положительная — еще не подтверждает этот диагноз. Проба с метахолином положительна у многих здоровых людей; она может быть положительной, например, в течение нескольких месяцев после респираторной вирусной инфекции.
Рентгенография грудной клетки обязательна при тяжелых приступах, так как позволяет выявить скрытые осложнения, требующие немедленного лечения.
Диагностика Обструктивного бронхита у детей:
Диагностируют обструктивный бронхит у детей по типичным симптомам, но обязательны такие исследования:
- физикальные
- эндоскопические
- функциональные
- рентгенологические
- лабораторные
Физикальные данные отличаются в зависимости от стадии и формы обструктивного бронхита у ребенка. Когда болезнь прогрессирует, появляется коробочный перкуторный звук над легкими, ослабевает дрожание голоса, уменьшается подвижность легочных краев. Аускультативные методы выявляют свистящие хрипы при форсированном выдохе, жесткое дыхание, а в стадии обострения еще и влажные хрипы. После откашливания меняются количество или тональность хрипов.
Чтобы исключить локальные и диссеминированные поражения легких, применяют рентгенографию. Этот метод позволяет также выявить сопутствующие болезни. Через 2-3 года продолжения заболевания обнаруживают деформацию корней легких, усиление бронхиального рисунка, эмфизему легких.
При диагностировании хронического обструктивного бронхита у детей исследуют функцию внешнего дыхания. Применяют спирометрию, включая ингаляционные пробы, пневмотрахометрию, пикфлоуметрию. С помощью данных, которые получены этими методами, определяют нарушения легочной вентиляции, наличие, степень и обратимость бронхиальной обструкции, стадию хронического обструктивного бронхита.
При обструктивном бронхите с помощью лечебно-диагностической бронхоскопии осматривают слизистую бронхов, делают забор мокроты и бронхоальвеолярный лаваж. Бронхографию применяюь лишь в некоторых случаях – чтобы исключить бронхоэктазы.
Лабораторная диагностика:
- биохимические показатели крови (фибриноген, общий белок и белковые фракции, билирубин, сиаловые кислоты, глюкоза, аминотрансферазы и т.д.)
- общий анализ крови
- общий анализ мочи
Степень дыхательной недостаточности при заболевании обструктивным бронхитом определяют при помощи газового состава крови и КОС
Врачи могут назначить бактериологическое и микроскопическое исследование мокроты и лаважной жидкости. Чтобы дифференцировать заболевание с туберкулезом легких, применяют такие методы как ПЦР и КУБ
Обострение хронического обструктивного бронхита при диагностике отличают от бронхиальной астмы, бронхоэктатической болезни, туберкулеза, пневмонии, рака легких у детей.
Что такое Рецидивирующий бронхит у детей –
Рецидивирующим бронхитом называют воспаление бронхов, повторяющееся в течение года 3 и более раз, при длительности каждого обострения не менее 2 нед. Большинство отечественных и зарубежных педиатров считают, что для детского возраста” характерен именно рецидивирующий бронхит, а хронические бронхиты у детей всегда вторичны, развиваются при других заболеваниях и патологических состояниях бронхолегочной системы . Другие, преимущественно зарубежные, авторы полагают, что у детей бывает не только рецидивирующий, но и первичный хронический бронхит, который, в соответствии с определением ВОЗ, характеризуется повторяющимися в течение последних двух лет обострениями (кашель с мокротой), продолжающимися не менее Змее в году.
Наши наблюдения подтверждают мнение о том, что такой диагноз, поставленный амбулаторно, очень часто бывает неточным и при стационарном обследовании примерно в 50 % случаев выясняется, что в действительности имеется вторичный бронхит, осложняющий бронхоэктазии, врожденные аномалии бронхолегочной системы, муковисцидоз или другие заболевания.
Частота рецидивирующего бронхита у детей колеблется в разных странах от 1,6 до 9 %. В Ленинграде, по данным сотрудника ВНИИП В. В. Казанской, частота рецидивирующего бронхита составляет 4,5 %.
Заболеваемость (на 100 000 человек)
| Мужчины | Женщины | |||||||||||||
| Возраст,лет | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + |
| Кол-возаболевших | 48 | 56 | 70 | 10 | 7 | 5 | 1 | 48 | 56 | 70 | 10 | 7 | 5 | 1 |
Что нужно пройти при подозрении на заболевание
- 1. Анализ мокроты на микрофлору и чувствительность к антибиотикам
- 2. Рентгенография
- 3. Бронхоскопия
- 4. Анализ мокроты общий
- 5. Флюорография
- 6. Спирография
При острых бронхитах мокрота слизистая. В ней могут быть обнаружены клетки цилиндрического эпителия (как единичные, так и в виде скоплений).
Трактовка «усиление легочного (сосудистого) рисунка» во флюорографическом заключении может наблюдаться при остром воспалении любого происхождения, в том числе и бронхите. Усиление легочного рисунка при воспалительных заболеваниях, как правило, исчезает в течение нескольких недель после перенесенного заболевания.
Спирография
Пиковая объемная скорость форсированного выдоха (ПОСвыд, PEF) (в норме ее величина превышает 80% от должной величины) является основным показателем самоконтроля при обструктивных заболеваниях легких.
| Вcтречаемость(насколько часто симптом проявляется при данном заболевании) | |
|---|---|
| Затруднение дыхания | 100% |
| Постоянная или периодическая одышка без связи с положением тела, нагрузками | 100% |
| Кашель с выделением вязкой слизистой мокроты | 90% |
| Кашель с выделением мокроты зеленого, ржавого, серого или светло-желтого цвета | 90% |
| Общее повышение температуры тела (высокая температура, повышенная температура) | 90% |
| Повышенное потоотделение кожи тела (избыточное потоотделение, гипергидроз, повышенная потливость, чрезмерная потливость) | 70% |
Также в разделе
Кардиомиопатии. Миокардиты новорождённых. Сердечная недостаточность. Кардиомиопатии – заболевания неясной этиологии, сопровождающиеся нарушением функций сердца (систолической сократимости и диастолического расслабления). В…
Питание здорового ребенка. Естественное вскармливание. Прикорм. Ошибки при естественном вскармливании
Рациональное питание детей – важное условие, обеспечивающее правильное физическое и психическое развитие, адекватную иммунологическую реактивность. Ребёнок…
Пограничные состояния у новорожденных Гормональный (половой) криз
Гормональный криз наблюдают у 2/3 новорождённых
Эти изменения обусловлены переходом эстрогенов от беременной к плоду в последние…
Синдром мальабсорбции Синдром мальабсорбции – нарушение пищеварения и всасывания в тонкой кишке. Синдром мальабсорбции может быть первичным (наследуемые дефекты ферментов) и…
Круги под глазами у ребенка Круги под глазами у ребенка родители или другие родственники замечают, когда в периорбитальной зоне меняется цвет кожи, становится не таким, как обычно. Это…
Лямблиоз. Клинические проявления лямблиоза у детей. Диагностика. Лечение лямблиоза. Лямблиоз – широко распространенное заболевание человека, которое вызывается микроорганизмами из семейства простейших – Protozoe Giardia Lamblia (жиардии лямблии)….
Лимфогранулематоз Лимфогранулематоз (болезнь Ходжкена) – заболевание, характеризующееся злокачественной гиперплазией лимфоидной ткани с образованием в лимфатических узлах и…
Болезнь Крона у детей. Симптомы. Диагностика. Лечение. Болезнь Крона – хроническое неспецифическое прогрессирующее трансмуральное гранулематозное воспаление ЖКТ.
Чаще поражается терминальный отдел тонкой…
Бронхиальная астма у детей. Клиника. Диагностика. Принципы лечения. Бронхиальная астма – аллергическое заболевание, имеющее в основе хронический воспалительный процесс в дыхательных путях и гиперреактивность бронхов на…
Вегето-сосудистая дистония. Симптомы. Диагностика. Лечение. Профилактика. Вегето-сосудистая дистония (ВСД) – симптомокомплекс многообразных клинических проявлений, затрагивающий различные органы и системы и развивающийся…
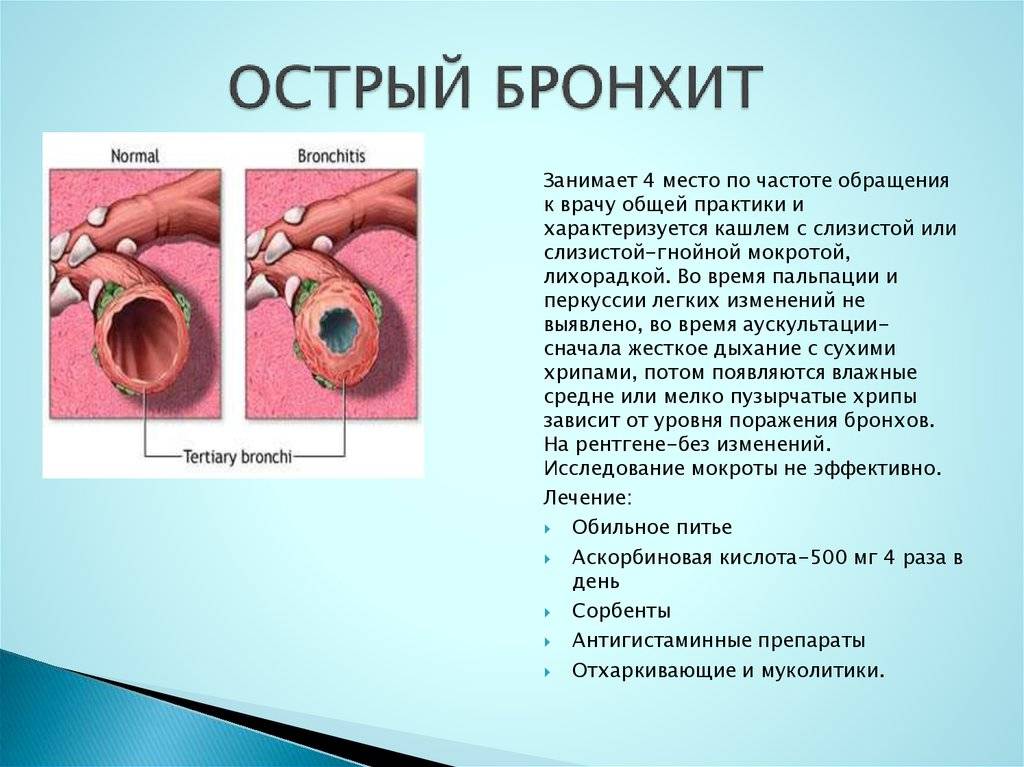
Острый бронхит у детей
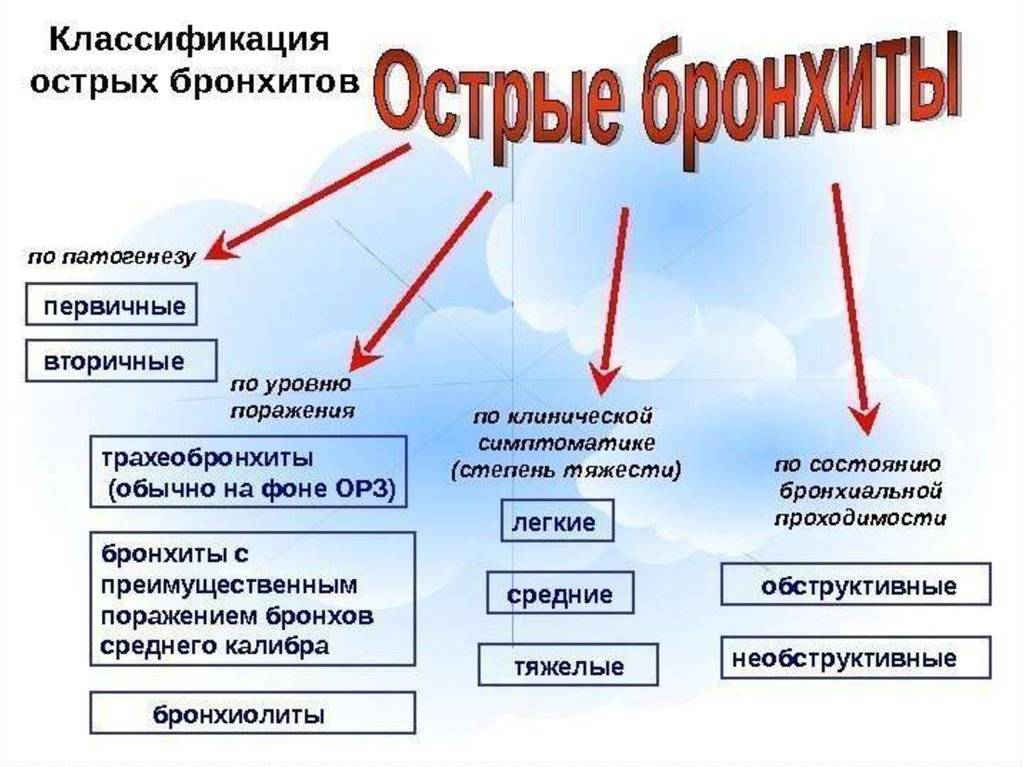
Острый бронхит – это воспалительное поражение бронхов любого калибра различной этиологии (инфекционной, аллергической, токсической), развившееся за короткий промежуток времени. Выделяют острый бронхит, острый обструктивный бронхит, острый бронхиолит.
Причины острого бронхита
Чаще всего этиологический фактор острого бронхита – различные вирусы, реже бактерии. Ирритационные бронхиты возникают при воздействии токсических и химических веществ, физических факторов. Возможны аллергические острые бронхиты. Бронхит нередко сопровождает дифтерию, брюшной тиф, коклюш. Этиология бронхитов и их клинические особенности нередко зависят от возраста детей.
Этиология острых бронхитов
Обзор
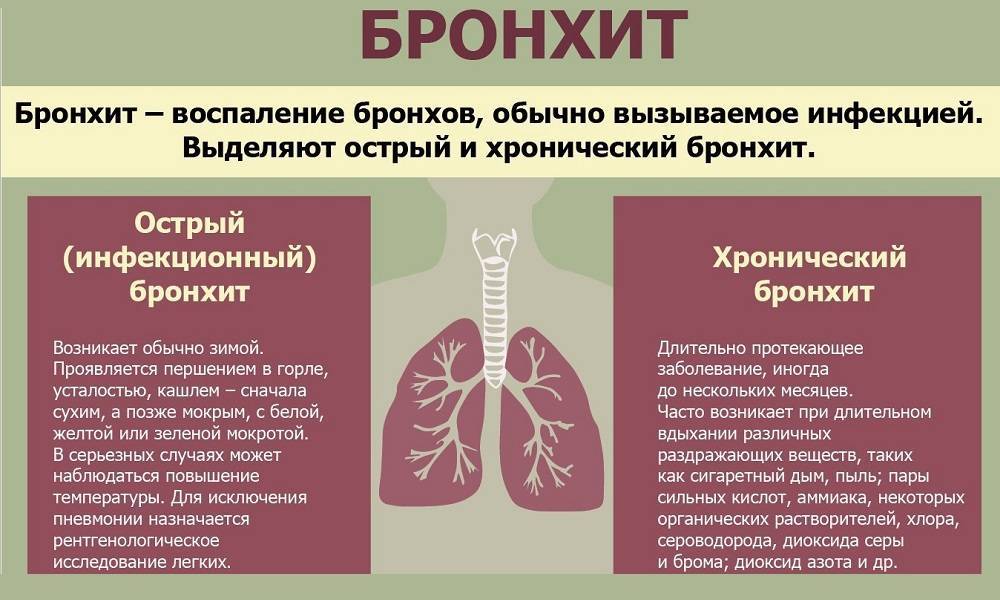
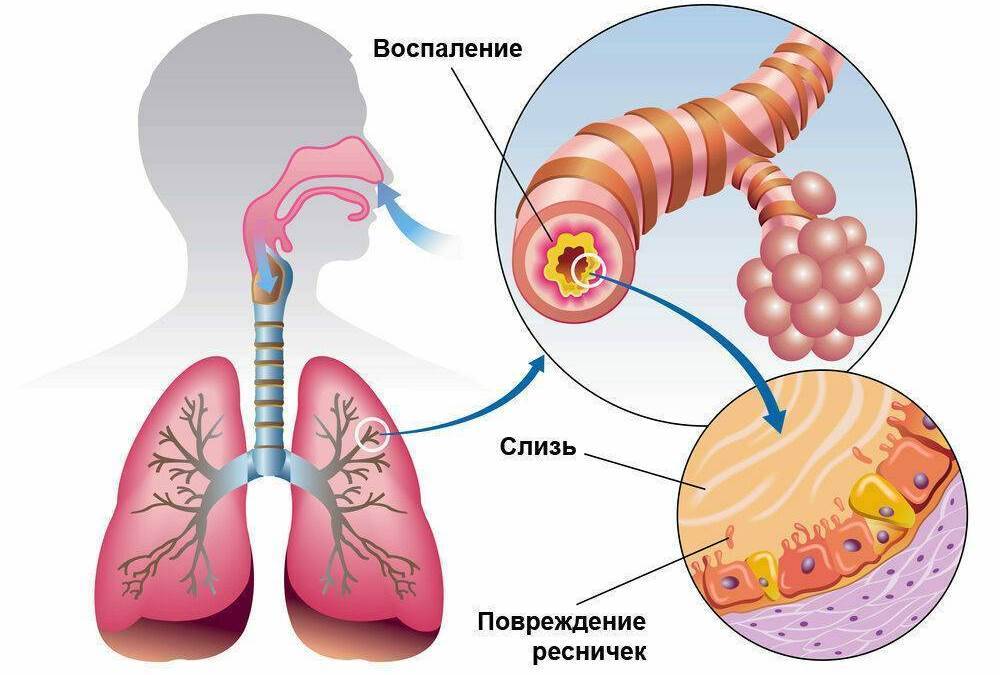
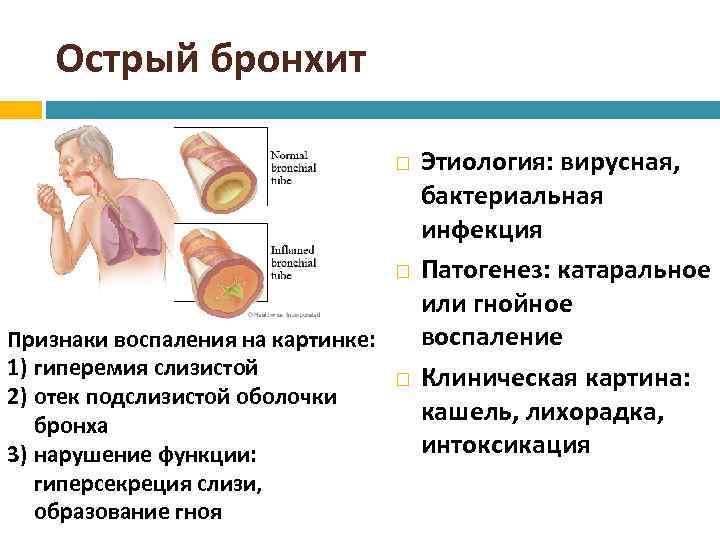
Бронхит — это воспаление бронхов — дыхательных путей, по которым воздух поступает в легкие.
Бронхи — это главные дыхательные пути легких. Трахея человека (дыхательное горло) в нижней своей части разделяется на два бронха. Они в свою очередь делятся на мельчайшие разветвления внутри легких (бронхиолы).
Стенки бронхов выделяют слизь, которая улавливает пыль и прочие частицы, чтобы предотвратить раздражение. В большинстве случаев бронхит возникает из-за инфекции, вызывающей воспаление и раздражение бронхов, в результате чего они вырабатывают больше слизи, чем требуется. В этом случае ваш организм пытается вывести излишки слизи с помощью кашля.
Чаще всего бронхит проходит в течение 2–3 недель. Этот тип бронхита называется острым. Основной симптом острого бронхита — кашель, иногда с мокротой (слизью) желто-серого цвета. Также может возникать боль в горле, свистящее дыхание и заложенность носа, так как болезнь часто развивается на фоне простуды или гриппа.
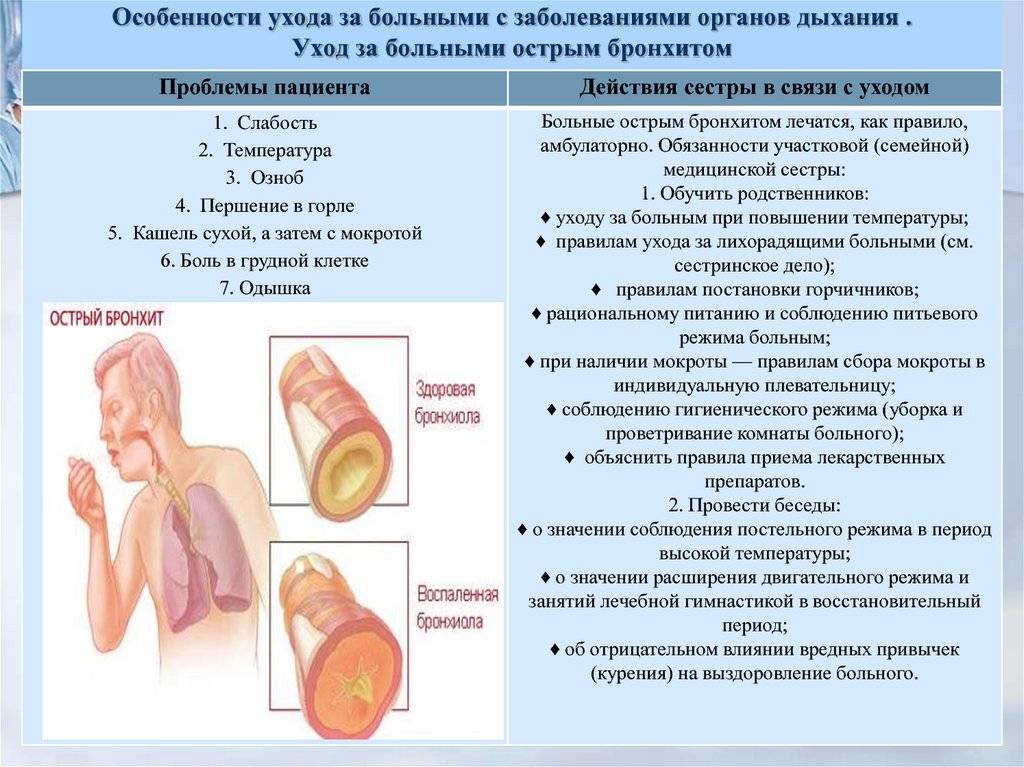
В большинстве случаев бронхит легко лечится в домашних условиях, под контролем врача. На время лечения выдается больничный лист сроком 10–14 дней. Госпитализация в больницу не требуется. При появлении симптомов болезни желательно обратиться к врачу-терапевту. При необходимости терапевт отправит вас на консультацию к врачам узких специальностей: пульмонологу, фтизиатру, инфекционисту и прочим.
Без лечения выздоровление может затянуться на несколько недель, кашель, особенно в ночное время, изматывает силы больного, что приводит к ухудшению общего самочувствия и снижению работоспособности. Кроме того, без врачебного наблюдения острый бронхит часто переходит в пневмонию или хронический бронхит форму, который с годами приводит к необратимому снижению функции легких.
Особенно тревожным является появление крови в мокроте. Этот симптом требует обязательного обращения к врачу, так как может быть признаком опасных заболеваний: туберкулеза и рака легких.
В некоторых случаях симптомы бронхита могут быть затяжными. Если симптомы длятся, по крайней мере, 3 месяца, это называется «хронический бронхит». Наиболее распространенная причина хронического бронхита — курение. С течением времени табак наносит непоправимый урон бронхам, из-за чего они воспаляются. От хронического бронхита полностью вылечиться нельзя, но есть ряд лекарств, которые помогают облегчить его симптомы.
Хроническая обструктивная болезнь легких
У больных хроническим бронхитом может развиться другое заболевание, связанное с курением, — эмфизема, при которой воздушные мешочки в легких (альвеолы) повреждаются, и это вызывает одышку.
Если у вас одновременно развивается два заболевания — хронический бронхит и эмфизема, то в таком случае говорят, что у вас «хроническая обструктивная болезнь легких» (ХОБЛ).
Острый бронхит — одно из наиболее распространенных инфекционных заболеваний легких и одна из самых распространенных причин обращения к врачу-терапевту. Острый бронхит возникает у людей всех возрастных групп, но чаще всего он встречается у людей старше 40–50 лет. Пик заболеваемости приходится на зимнее время года. Бронхит часто сопровождает или является осложнением простуды или гриппа.
Диагностика острого обструктивного бронхита
- Общий анализ крови: повышение количества нейтрофильных лейкоцитов, увеличение скорости оседания эритроцитов.
- Рентгенография легких: как правило, специфических изменений не наблюдается. Иногда выявляется расширение тени легочных корней.
- Исследование функции внешнего дыхания: зачастую снижена жизненная емкость легких на 15–20% к должной и форсированная жизненная емкость легких, незначительные нарушения по обструктивному типу.
- Насыщение крови кислородом: без отклонений от нормы.
- Пневмотахиметрия: снижение показателей бронхиальной проходимости до 80% к должной.
Online-консультации врачей
| Консультация педиатра-аллерголога |
| Консультация проктолога |
| Консультация психоневролога |
| Консультация массажиста |
| Консультация ортопеда-травматолога |
| Консультация сексолога |
| Консультация инфекциониста |
| Консультация репродуктолога (диагностика и лечение бесплодия) |
| Консультация стоматолога |
| Консультация онколога |
| Консультация андролога-уролога |
| Консультация гастроэнтеролога |
| Консультация радиолога (диагностика МРТ, КТ) |
| Консультация детского психолога |
| Консультация специалиста банка пуповинной крови |
Новости медицины
6 простых привычек, чтобы круглый год не болеть простудами: рекомендуют все врачи,
17.03.2021
Морепродукты становятся вредными для здоровья?,
05.01.2021
Digital Pharma Day. Будьте во главе digital-трансформации фармацевтической индустрии,
09.10.2020
В сети EpiLaser самые низкие цены на ЭЛОС эпиляцию в Киеве,
14.09.2020
Новости здравоохранения
Эксперт назвала три отличия простуды от COVID-19,
05.01.2021
В мире более 86 миллионов случаев COVID-19,
05.01.2021
Скорость распространения COVID-19 зависит от климатических условий,
11.06.2020
Исследователи насчитали шесть разновидностей коронавируса,
11.06.2020
Симптомы острого обструктивного бронхита
- Сухой, приступообразный кашель.
- Хрипы, слышимые на расстоянии, во время кашля и дыхания.
- Уменьшение интенсивности хрипов после кашля.
- Частота дыхания более 20 раз в минуту.
- Влажный кашель через 2–3 дня, мокрота слизисто-гнойного характера порядка 50 мл в сутки.
- Ощущение дискомфорта в загрудинной области.
- Затрудненное носовое дыхание, слизистое отделяемое из носа.
- Боль в нижних отделах грудной клетки при дыхании и кашле.
- Головная боль, головокружение.
- Температура тела чаще нормальная или субфебрильная, иногда отмечается повышение до 37,5–38 °С.
- Пульс свыше 90 ударов в одну минуту.
- Повышенное потоотделение.
- Общая слабость, снижение работоспособности.
- Резкое снижение аппетита.
- Бессонница.
Патогенез (что происходит?) во время рецидивирующего бронхита у детей:
Рецидивы бронхита связывают также и с аллергической наследственностью, генетически обусловленной недостаточностью иммунного ответа на инфекцию или дисгаммаглобулинемией или групповым дефицитом противовирусных антител и различными системными заболеваниями.
Из экзогенных факторов придают значение климатическим особенностям (высокая влажность, низкое атмосферное давление, температура воздуха + 7 -7°С), загрязнению воздушной среды, пассивному курению, неблагоприятным социально-бытовым условиям.
Рецидивирующий бронхит значительно чаще развивается у детей дошкольного возраста после повторных вирусных инфекций или острых пневмоний, кори и коклюша, первичного туберкулеза. В патогенезе рецидивирующего бронхита важнейшая роль, по-видимому, принадлежит состоянию иммунокомпетент-ной системы, однако многие вопросы еще остаются нерешенными. В ряде исследований установлен адекватный ответ гуморального и клеточного иммунитета на инфекцию в период обострения этого бронхита. Другие авторы, напротив, подчеркивают своеобразие иммунологической реактивности ребенка: снижение неспецифических факторов защиты легких, нарушение гуморального или местного (секреторного) иммунитета. Нами совместно с И. В. Походзей изучалось состояние иммунологической реактивности и факторов неспецифической защиты в процессе длительного диспансерного наблюдения у 144 детей. При этом было установлено, что рецидивирующее течение болезни определяется снижением факторов естественной резистентности, нарушением в системе клеточного иммунитета и постепенно развивающейся транзиторной недостаточностью гуморального иммунитета.
ПАТОЛОГИЧЕСКАЯ АНАТОМИЯ
Представление о патологоанатомических изменениях при рецидивирующем бронхите основаны на единичных публикациях. Характерны неравномерность проявлений воспаления слизистой оболочки бронхов, утолщение базальной мембраны, метаплазия бронхиального эпителия, лимфоцитарные инфильтраты в стенке бронхов.
А. Г. Бобков в лаборатории патоморфологии ВНИИП исследовал биоптаты слизистой оболочки у 28 больных рецидивирующим бронхитом. Обнаружены гиперплазия желез и бокаловидных клеток, преобладание в железах слизистого компонента над серозным, слабо или умеренно выраженная лимфоплазмоцитар-ная инфильтрация, некоторое утолщение базальной мембраны. Склероз и плоскоклеточная метаплазия встречались значительно реже. Эти данные подтверждают возможность формирования хронического бронхита «взрослого» типа в детском возрасте при длительно текущем рецидивирующем бронхите.
К каким докторам следует обращаться если у Вас Обструктивный бронхит у детей:
Педиатр
Пульмонолог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Обструктивного бронхита у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Диагностика рецидивирующего бронхита у детей:
При цитологическом исследовании бронхиального содержимого в период обострения преобладают нейтрофильные лейкоциты, клетки бронхиального эпителия и уменьшается количество макрофагов. При длительности болезни свыше 10 лет в период клинической ремиссии появляются дистрофически измененные клетки бронхиального эпителия и снижается количество макрофагов.
Микробиологическое и вирусологическое исследования подтверждают значение инфекции в обострении рецидивирующего бронхита. Из мокроты и бронхиального секрета чаще высеваются ассоциации микробов: стрепт. пневмонии, гемофильная палочка, стафилококк, стрептококк.
Рентгенологические изменения отмечаются только в период обострения, при этом регистрируются расширение корней легких и нечеткость контуров прилежащих бронхов. У половины подростков при длительности заболевания 10 лет и больше имелась стойкая деформация корней, определяющаяся развитием склероза в прикорневых отделах.
При бронхоскопическом исследовании у детей, как правило, обнаруживаются воспалительные изменения в трахее и крупных бронхах. У подавляющего большинства (84 %) воспалительные изменения в бронхиальном дереве имеют негнойный характер и представлены эндоскопически катаральным эндобронхитом.
Сравнительно редко и преимущественно в период обострения заболевания наблюдается катарально-гноиный или гнойный эндобронхит. Воспалительная реакция слизистой оболочки трахеобронхиального дерева носит обычно диффузный характер, но степень эндобронхита может быть более выраженной в одном из легких. В период ремиссии бронхоскопические признаки бронхита чаще выражены слабо, но сохраняются у большинства больных, указывая на тенденцию заболевания к латентному течению.
Бронхографическая картина при обострении характеризуется множественными периферическими «обрывами» заполнения бронхов, уменьшением числа периферических ветвей, фрагмен-тированным заполнением периферических бронхов. Указанные изменения свидетельствуют о наличии воспаления (гиперсекреции) вследствие поражения бронха и Fie отражают глубины поражения его стенки. Перечисленные бронхографические признаки обратимы, и в период ремиссии бронхограмма может быть нормальной.
Исследования вентиляционной функции у больных рецидивирующим бронхитом подтверждают отсутствие изменений в период ремиссии и обструктивные нарушения в период обострения у половины больных.
Перспективно изучение функциональных особенностей бронхов с использованием ингаляционных проб с бронхоконстрик-торами и бронходилататорами.
По данным ряда авторов и нашим наблюдениям, у 80-85 % больных рецидивирующим бронхитом наблюдается патология ЛОР-органов, По-видимому, поражения верхних дыхательных путей являются проявлением единого патологического процесса в респираторной системе. Школьники, страдающие рецидивирующим бронхитом, болеют острой пневмонией гораздо чаще, чем здоровые дети.
Причины бронхита
Первичный обструктивный бронхит у детей чаще вызывают вирусы. Поражают бронхиальное дерево следующие возбудители:
- вирус парагриппа третьего типа;
- респираторно-синцитиальный вирус;
- энтеровирус;
- вирусы гриппа;
- аденовирусы;
- риновирус.
Часто манифестации обструктивного бронхита у ребенка предшествует простудное заболевание. Повторно болезнь вызывают другие возбудители персистирующих инфекций, к которым относят:
- хламидии;
- микоплазмы;
- герпесвирус;
- возбудители коклюша, паракоклюша;
- цитомегаловирус;
- плесневые грибки.
Часто при повторных случаях активизируется условно-патогенная микрофлора дыхательных путей. Значительную роль в развитии воспаления бронхов у детей играют аллергические реакции. Рецидивам обструктивного бронхита способствует заражение глистами, очаги хронической инфекции (синусит, тонзиллит, кариес). К факторам, провоцирующим развитие обострений, относят:
- физическое переутомление;
- переохлаждение;
- нервно-психическое перенапряжение;
- врожденная несостоятельность защитных барьеров;
- неблагоприятный климат;
- плохая экологическая остановка;
- снижение иммунитета;
- недостаток витаминов.
Важную роль в развитии обструктивного воспаления бронхов у детей имеют пассивное курение, а также раздражение ресничного эпителия пылевыми частицами, химическими средствами.
Острый бронхиолит
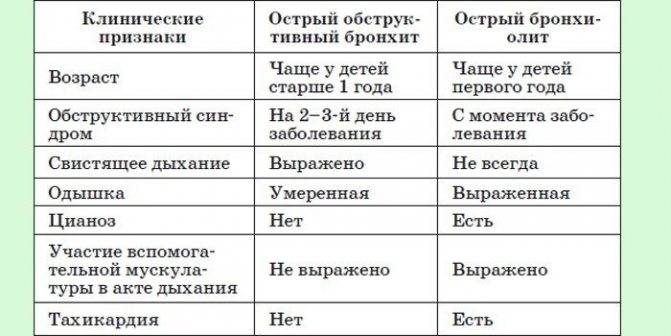
Острый бронхиолит – острое воспаление мелких бронхов и бронхиол, протекающее с дыхательной недостаточностью и обилием мелкопузырчатых хрипов. Заболевание развивается преимущественно у детей на первом году жизни. Наиболее часто бронхиолит вызывают респираторно-синцитиальный вирус, вирусы парагриппа, несколько реже – аденовирусы, ещё реже – микоплазмы и хламидии.
Клиническая картина острого бронхиолита
Обычно лихорадка продолжается 2-3 дня (при аденовирусной инфекции – до 8-10 дней). Состояние детей довольно тяжёлое, выражены признаки дыхательной недостаточности: цианоз носогубноготреугольника, одышка экспираторная или смешанная, тахипноэ. Часто наблюдают вздутие грудной клетки, участие вспомогательной мускулатуры вдыхании, втяжение уступчивых мест грудной клетки. При перкуссии выявляют коробочный перкуторный звук, при аускультации – рассеянные влажные мелкопузырчатые хрипы на вдохе и выдохе. Значительно реже выслушивают средне- и крупнопузырчатые влажные хрипы, количество которых изменяется после откашливания.
Осложнения осторого бронхиолита у детей могут развиться при прогрессировании дыхательных расстройств. Увеличение РаС02, развитие гиперкапнии, свидетельствующие об ухудшении состояния, могут привести к апноэ и асфиксии; очень редко возникают пневмоторакс и медиастинальная эмфизема.
Лабораторные и инструментальные исследования
При рентгенографии органов грудной клетки определяют признаки вздутия лёгких, в том числе повышение прозрачности лёгочной ткани. Возможны ателектазы, усиление прикорневого лёгочного рисунка, расширение корней лёгких. При исследовании газового состава крови выявляют гипоксемию, снижение Ра02и РаС02 (последнее из-за гипервентиляции). Спирографическое обследование в раннем возрасте провести обычно не удаётся. Показатели периферической крови могут быть не изменены или выявляют невыраженные увеличение СОЭ, лейкопению и лимфоцитоз.
Острый обструктивный бронхит у детей
Острый обструктивный бронхит – острый бронхит, протекающий с синдромом бронхиальной обструкции. Обычно развивается у детей на 2-3-м году жизни.
Клиническая картина острого обструктивного бронхита
Признаки бронхиальной обструкции нередко развиваются уже в первый день ОРВИ (раньше, чем при бронхиолите), реже – на 2-3-й день болезни. У ребёнка наблюдают шумное свистящее дыхание с удлинённым выдохом, слышное на расстоянии (дистанционные хрипы). Дети могут быть беспокойными, часто меняют положение тела. Однако общее их состояние, несмотря на выраженность обструктивных явлений, остаётся удовлетворительным. Температура тела субфебрильная или нормальная. Выражены тахипноэ, смешанная или экспираторная одышка; в дыхании может участвовать вспомогательная мускулатура; грудная клетка вздута, втягиваются её уступчивые места. Перкуторный звук коробочный. При аускультации выявляют большое количество рассеянных влажных средне- и крупнопузырчатых, а также сухих свистящих хрипов.
Лабораторные и инструментальные исследования
На рентгенограмме органов грудной клетки выражены признаки вздутия лёгких: повышение прозрачности лёгочной ткани, горизонтально расположенные рёбра, низкое расположение купола диафрагмы. При исследовании газового состава крови обнаруживают умеренную гипоксемию. В анализе периферической крови возможны небольшое увеличение СОЭ, лейкопения, лимфоцитоз, при аллергическом фоне – эозинофилия.
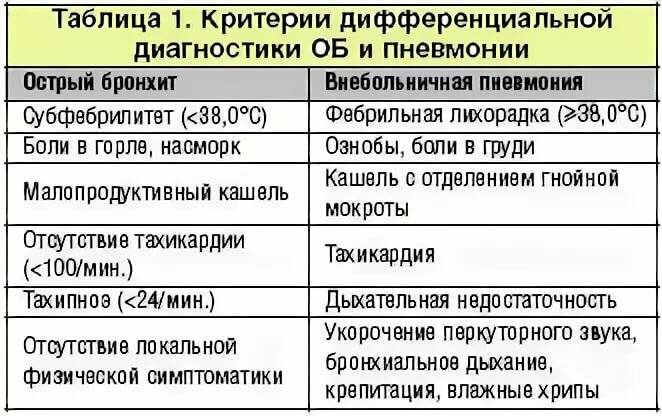
Диагностика
Чаще всего острый бронхит у детей необходимо дифференцировать с острой пневмонией. Для бронхита характерен диффузный характер физикальных данных при удовлетворительном общем состоянии детей, тогда как при пневмонии физикальные изменения асимметричны, выражены признаки инфекционного токсикоза, значительно нарушено общее состояние. Лихорадка более длительная, в периферической крови выражены воспалительные изменения: нейтрофильный лейкоцитоз, увеличение СОЭ. Рентгенологически определяются локальные инфильтративные изменения лёгочной ткани.
При повторных эпизодах бронхиальной обструкции необходимо проводить дифференциальную диагностику с бронхиальной астмой.
Что провоцирует / Причины Острого бронхита:
К острому бронхиту предрасполагает ряд факторов, в той или иной степени снижающих общую и местную резистентность организма, среди которых главное значение имеют: 1) климато-погодные факторы и условия труда, в частности переохлаждение и сырость; 2) курение табака; 3) злоупотребление крепкими алкогольными напитками; 4) очаговая инфекция носоглотки; 5) нарушение носового дыхания; 6) застойные изменения в легких при сердечной недостаточности и др.
Среди этиологических факторов острого бронхита можно выделить следующие: 1) физические (чрезмерно сухой, горячий или холодный воздух); 2) химические (различного рода химические соединения тина кислот и щелочей, двуокиси серы, окислов азота, кремний н пр.); 3) инфекционные (вирусы, бактерии и другие микроорганизмы); 4) аллергические (органическая пыль, пыльца растений и др.).
Также в разделе
| Хронический гломерулонефрит у детей. Симптомы. Диагностика. Лечение. Хронический гломерулонефрит – группа разнородных первичных гломерулопатий, характеризующихся прогрессирующими воспалительными, склеротическими и… | |
| Диагностика болезней сердца у детей Американская Академия Педиатрии (ААП) советует детей с повышенным уровнем холестерина в крови начинать лечить еще в 8-летнем возрасте. Некоторым детям ААП… | |
| Лимфатико-гипопластический диатез. Причины возникновения. Симптомы. Диагностика. Лимфатико-гипопластический диатез – аномалия конституции, сопровождающаяся диффузной гиперплазией лимфоидной ткани (генерализованное увеличение… | |
| Неправильный прикус у ребенка Неправильный прикус у ребенка — патология, при которой один зубной ряд отклоняется относительно другого, что нарушает анатомическую норму, и нарушается… | |
| Гиперплазия миндалин Гиперплазия миндалин — заболевание, которое считается детским, и при котором в складках слизистой оболочки миндалин собирается гной, из-за чего случаются… | |
| Лечение диатеза (атопического дерматита): оставим гормоны на крайний случай С проблемой лечения атопического дерматита (диатеза) и экземы у маленьких детей знакома “широкая аудитория” пап и мам: темпы распространения аллергических… | |
| Круги под глазами у ребенка Круги под глазами у ребенка родители или другие родственники замечают, когда в периорбитальной зоне меняется цвет кожи, становится не таким, как обычно. Это… | |
Транзиторные изменения кожных покровов Родовая опухоль – отёк мягких тканей предлежащей части. Иногда на месте родовой опухоли обнаруживают мелкие элементы геморрагической сыпи. Исчезает… | |
| Гемолитические анемии, связанные с внутренними аномалиями эритроцитов. Болезнь Минковского-Шоффара. Недостаточность глюкозо-6-фосфат дегидрогеназы. Талассемии. Серповидноклеточная анемия. Мембранопатии Наиболее частый вариант мембранопатий в Украине – наследственный сфероцитоз, или болезнь Минковского-Шоффара . Распространённость… | |
| Хронический гастродуоденит у детей. Симптомы. Диагностика. Принципы лечения. Хронический гастродуоденит характеризуется неспецифической воспалительной структурной перестройкой слизистой оболочки желудка и двенадцатиперстной кишки,… |
Патогенез (что происходит?) во время Обструктивного бронхита у детей:
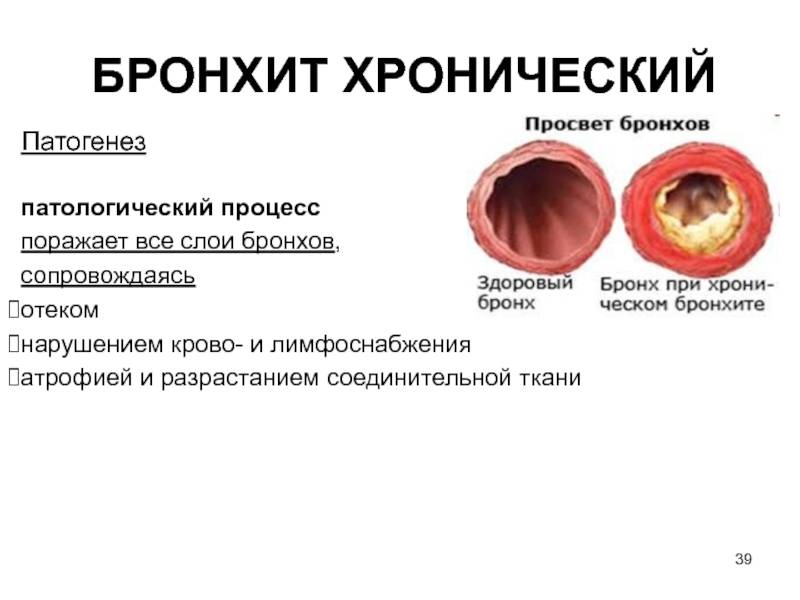
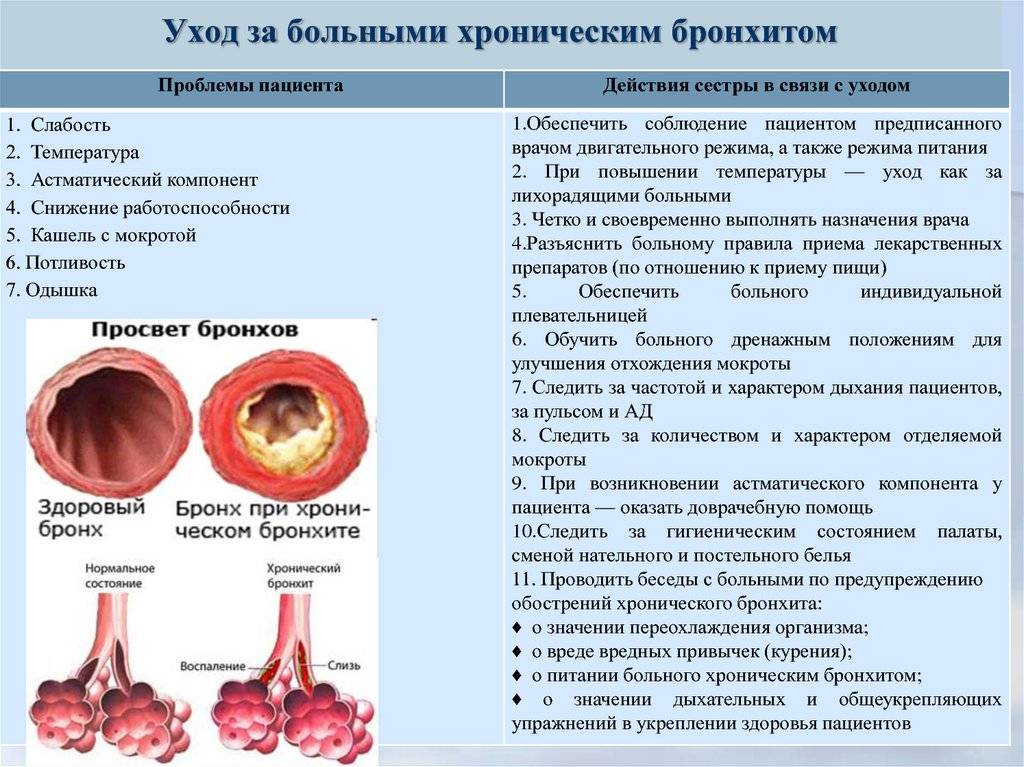
Анатомически обструктивный бронхит отличается от обычного изменением во всей толще бронха, что вызывает его сужение, отек и нарушение бронхиальной проводимости.
Генетическая склонность плюс влияние факторов окружающей среды приводит к тому, что развивается воспалительный процесс, в который вовлечены мелкие и средние бронхи, а также перибронхиальная ткань. Результат – нарушение движения ресничек мерцательного эпителия, а позже и его метаплазия, утрата клеток реснитчатого типа и увеличение количества бокаловидных клеток. Дальше изменяется состав бронхиального секрета, развивается мукостаз и блокада мелких бронхов, как результат – нарушение вентиляционно-перфузионного равновесия.
Уменьшается содержание неспецифических факторов местного иммунитета в секрете бронхов, а они отвечают за защиту организма от вирусов и микробов. К таким факторам относится интерферон, лактоферин, лизоцим. В вязком и густом бронхиальном секрете снижены бактерицидные свойства, потому в нем развиваются патогенны: бактерии, вирусы, грибки. Важная роль в патогенезе принадлежит активации холинергических факторов вегетативной нервной системы, которые провоцируют бронхоспастические реакции.
Описанные выше механизмы в комплексе вызывают отек слизистой бронхов, гиперсекрецию слизи и спазм гладкой мускулатуры. В сумме это обструктивный бронхит.