Факторы, приводящие к осложнениям беременности
Осложнения во время беременности появляются по самым различным причинам. К наиболее значимым из них относятся:
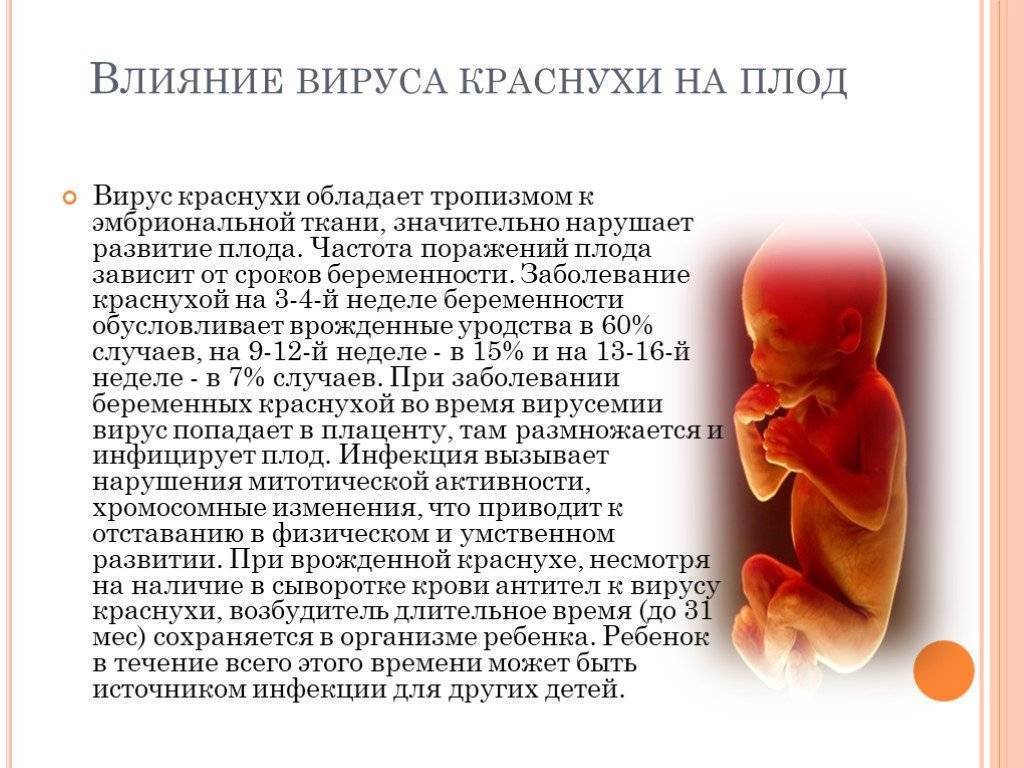
- Генетические нарушения. Этот фактор может носить как случайный, так и наследственный характер. В первом случае подразумевается патология генов плода, появившаяся в результате их случайной рекомбинации из геномов здоровых родителей в момент оплодотворения. Наследственные генетические нарушения передаются эмбриону от его матери и отца, при этом в семье они могут наблюдаться в течение нескольких поколений. Например, наличие родственников с задержкой умственного развития повышает генетический риск осложнения беременности с патологией плода аналогичного характера.
- Инфекции. Вирусные, бактериальные, грибковые заболевания – частая причина патологий, возникающих во время беременности. Попадая в организм матери, инфекционные возбудители провоцируют иммунный ответ, который может воздействовать и на ребенка. Сами они также оказывают негативное влияние на здоровье плода, причем на всех стадиях его развития – от зачатия до родов. Инфекции могут вызывать различные патологические явления в репродуктивной системе женщины, мешающей ей нормально зачать, выносить и родить здорового малыша.
- Заболевания различной природы. Помимо инфекций, негативно повлиять на протекание беременности могут другие врожденные и приобретенные патологии. Сахарный диабет, высокое артериальное давление (гипертензия), аномалии развития органов репродуктивной системы, заболевания сердца и сосудов, почек, печени, доброкачественные и злокачественные новообразования, психические нарушения часто приводят к выкидышам, физической или психической неполноценности рожденного ребенка.
- Вредные привычки. Употребление алкоголя и наркотических веществ (особенно систематическое), курение одного или обоих родителей – еще один распространенный фактор, вызывающий патологии беременности. Этиловый спирт, психотропные вещества, никотин, а также находящиеся в составе спиртных напитков, сигарет и наркотиков примеси обладают канцерогенным и тератогенным действием. Помимо непосредственного риска выкидыша или замершей беременности, они оказывают долгосрочные эффекты, которые могут проявиться у ребенка в подростковом или взрослом возрасте. Одним из самых частых таких последствий является алкогольный синдром плода, проявляющийся в задержке умственного развития, лицевые дефекты, антисоциальное поведение.
- Прием лекарственных препаратов. Осложнить зачатие, вынашивание и роды могут медикаменты, которые принимает женщина в период вынашивания ребенка. К сожалению, многие лекарства имеют выраженный тератогенный эффект, который необходимо учитывать при их назначении. При выпуске каждого препарата предусмотрены его клинические испытания на выявление побочных воздействий на плод. Проблема в том, что далеко не все производители фармацевтики проводят полноценные тесты на тератогенность. Например, широко известна история со снотворным “Талидомид”, который в середине прошлого века привел к массовым случаям рождения детей с аномалиями развития в США.
- Возрастные изменения. Оптимальный возраст для вынашивания здорового ребенка – 20-35 лет. В этот период репродуктивная система женщины наиболее активна, а сама будущая мама психологически подготовлена к беременности. Более ранний и поздний срок наступления беременности существенно повышает риск выкидыша или рождения ребенка с пороками развития. Так, зачатие после 35 лет увеличивает вероятность появления малыша с синдромом Дауна. Ранняя беременность также несет определенные риски, связанные с незрелостью репродуктивной системы будущей мамы.
- Социальное положение. На течение беременности оказывает влияние условия, в которых живет будущая мама. Низкое социальное положение, тяжелая работа, недоедание повышают физическую и эмоциональную нагрузку на женщину. Малый финансовый доход ограничивает ее доступ к современной медицине, заставляет трудиться в период вынашивания, в том числе заниматься предоставлением сексуальных услуг за деньги. Кроме того, часто матери живут в антисанитарных условиях, где велика вероятность заболеть инфекцией.
Среди прочих факторов, повышающих риск осложнения беременности, можно упомянуть неблагоприятную экологическую обстановку, сильный и/или постоянный эмоциональный стресс, случайно или намеренно нанесенные (в том числе посторонними лицами) травмы, нерациональное питание и т. д. Эти причины могут наблюдаться у конкретной женщины как по-отдельности, так и в комплексе – во втором случае существенно усложняется диагностика патологий.
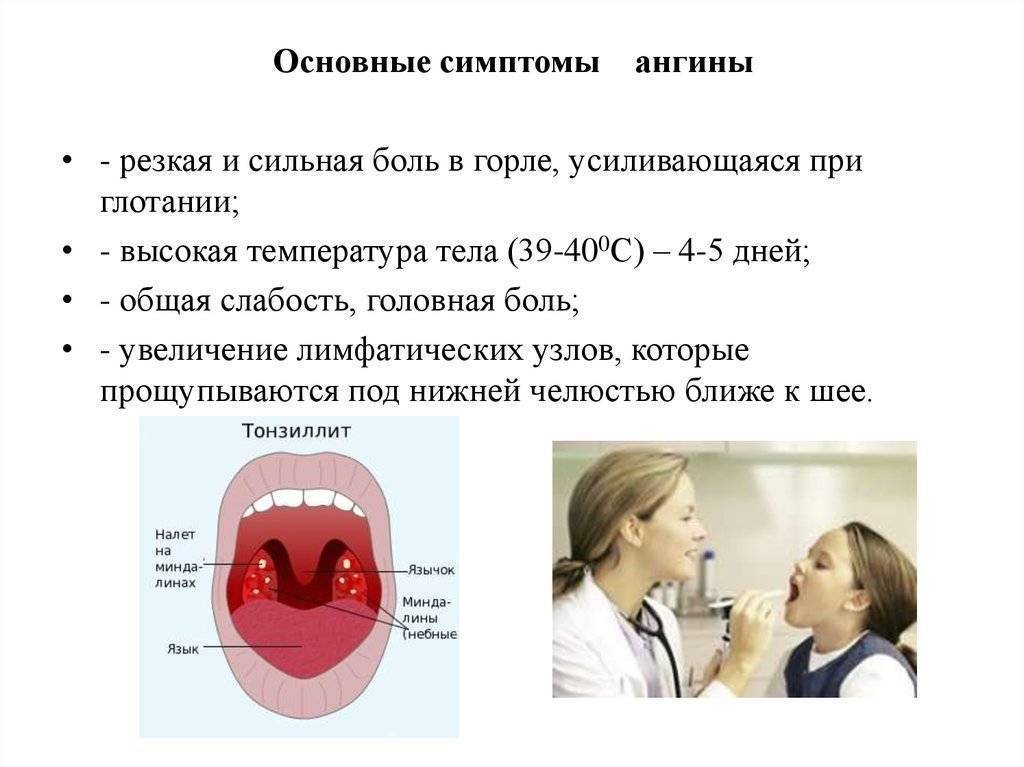
По каким причинам возникает и к чему приводит ангина?
Чаще всего ангина имеет бактериальное происхождение. Однако в некоторых случаях природа заболевания может быть вирусной. Воспаление небных миндалин могут вызвать следующие микроорганизмы:
- адено- и цитомегаловирусы,
- вирус герпеса,
- респираторно-синцитиальный вирус,
- вирус Эпштейна-Барр.
Источником заражения для ребенка является больной человек. Риск заболеть при контакте с носителем инфекции повышается при воздействии неблагоприятных факторов:
- переохлаждения,
- ослабления иммунной защиты после болезни,
- злоупотребления мороженым и холодными напитками,
- нервного перенапряжения,
- очагов инфекции в организме — кариеса, отита и пр.
Лечение острого тонзиллита назначают по результатам диагностики
Чтобы быстрее восстановить здоровье ребенка, родителям важно выполнять все рекомендации доктора. Недолеченная ангина приводит к серьезным последствиям
Если долгое время не проходят кашель и сопли у ребенка, это может спровоцировать развитие:
- отита,
- заглоточного или паратонзиллярного абсцесса,
- миокардита,
- ревматоидного артрита,
- геморрагического васкулита,
- поражения почек и других органов мочевыводящей системы,
- ревматизма, сопровождающегося сердечной недостаточностью,
- менингита,
- сепсиса.
Чтобы избежать осложнений, необходимо проходить курс лечения полностью, даже если ребенок чувствует себя хорошо и выглядит здоровым.
Выявление и профилактика осложнения беременности
Определение рисков патологий – важнейшая составляющая программы ведения беременности. В ходе обследования врач выявляет у будущей матери факторы, способствующие осложнению, и присваивает каждому из них балл. После этого, по совокупности результатов, он определяет степень риска для женщины и ее ребенка, на основании чего в дальнейшем выстраивается стратегия по сохранению или прерыванию беременности.
Важную роль в процессе определения рисков играет сбор анамнеза у будущей матери. Таким образом выявляются следующие факторы:
- наличие патологий беременности в прошлом – в частности, имевшиеся ранее выкидыши серьезно повышают шансы на самопроизвольный аборт в текущий период вынашивания;
- генетический риск осложнения беременности – наличие у родителей родственников с наследственными заболеваниями также является причиной для более строго наблюдения за состоянием матери и плода;
- перенесенные и имеющиеся общие заболевания – сбор сведений о них от самой пациентки позволяет ускорить обследование, что особенно полезно в случаях, когда требуется экстренная помощь.
Безусловно, помимо сбора данных от самой матери, врач осуществляет комплексное медицинское обследование (скрининг), включающее следующие тесты:
- ультразвуковое исследование;
- генетический ДНК-тест;
- лабораторный анализ мочи и крови (на гормоны, антитела);
- тест на наличие инфекций;
- биопсию хориона, околоплодной жидкости и другие анализы.
Базовый набор обследований включает УЗИ и лабораторные анализы мочи и крови. При высоком риске нарушений назначаются дополнительные, в том числе инвазивные процедуры, такие как биопсия. Однако их применяют только в сложных ситуациях, так как такие методы сами способны привести к осложнениям беременности и патологиям плода.
Как влияет пиво на беременность? Отравляет организм!
Выпивая стакан пива при беременности, будущая мама должна знать, каким образом вся эта биохимия ведет себя в ее организме, а, значит, так или иначе влияет на организм, который растет в ней. О воде ничего плохого сказать не можем, особенно, если добросовестный производитель пива использует качественную H2O. Так что сразу перейдем к другим компонентам.
Этилового спирта в пиве вроде бы и немного – от 2,2% до 12% (в крепких сортах – до 14%). Но этиловый спирт (или этанол, C2H5OH) – это признанное химиками всего мира наркотическое вещество, употребление которого приводит человека в состояние алкогольного возбуждения, а в значительных дозах нарушает нормальное функционирование центральной нервной системы. Углекислый газ (освобождаемый углекислотой) – злейший враг нашей пищеварительной системы. И как влияет пиво на беременность, если медики не рекомендуют во время беременности пить даже обычную газированную минеральную воду! Пузырьки минералки и пива стимулируют секреторную функцию желудка, а это ведет к повышению уровня кислотности желудочного сока и вздутию кишечника.
Далее, уксусный альдегид или ацетальдегид – широко встречающееся в природе органическое соединение. Но ацетальдегид, полученный из поглощенного в составе пива этанола, в 20 раз токсичнее этанола и является канцерогеном. Он нарушает белковое равновесие организма и повреждает ДНК (в гене фермента алкогольдегидрогеназы). Это значит, что пить пиво на ранних сроках беременности нельзя! Если, конечно, вас волнует состояние здоровья будущего малыша…
Что ж, продолжим. В процессе брожения в пиве образуется вещество диацетил (диметилглиоксаль). Его научились синтезировать и теперь используют как ароматизатор (в США им улучшают запах попкорна, маргарина и кондитерских изделий). По данным западных исследователей, диацетил снижает выработку печенью фермента глутатиона, который обеспечивает нейтрализацию свободных радикалов и выведение из организма онкогенных соединений тяжелых металлов. Сивушные масла (смесь амиловых спиртов) просто ядовиты и раздражают слизистые оболочки дыхательных путей, а при постоянном употреблении алкогольных напитков, в том числе и пива, разрушают клетки печени и мозга.
Негативное влияние пива на беременность, точнее, на чрезмерную прибавку веса беременных женщин, «обеспечивает» несброженный экстракт пива, который почти на 80% состоит из углеводов (декстринов и сахаров). А избыточная масса тела при беременности может стать причиной аномалий развития плода, а также осложняет роды (по статистике, до 10% младенцев получают травмы в процессе появления на свет).
Да, кстати, высота пивной пены и ее стойкость – важнейшие дегустационные и потребительские характеристики пива. И для повышения этих характеристик производители добавляют специальные стабилизаторы, в частности, пропиленгликольальгинат (Е405), альгиновую кислоту (Е400) и ее соли, а также гуммиарабик (Е414). Все это тоже попадает в организм будущей мамы, которая «балуется пивком».
Очевидно, что негативное воздействие на организм всех перечисленных выше ингредиентов должно удержать женщин, которым во время беременности хочется пива.
Как диагностируют пиелонефрит при беременности
Чтобы поставить диагноз пиелонефрита, врач назначает лабораторные анализы и инструментальные обследования:
- Общий анализ крови. Может указать на наличие в организме воспаления. При этом повышаются лейкоциты, СОЭ, при длительном и тяжелом течении болезни может снижаться гемоглобин.
- Биохимия крови. Анализ не слишком показателен, если нет недостаточности почек. Он может выявить незначительное повышение мочевины и креатинина.
- Анализы мочи: общий, по Нечипоренко, по Зимницкому. В моче повышается число лейкоцитов, появляется белок, иногда кровь, плотность снижается.
- Бактериология мочи. Дает возможность установить возбудителя болезни, определить его чувствительность к антибактериальным препаратам.
- УЗИ почек. При этом обследовании выявляют морфологические изменения в почках (утолщение паренхимы, расширение лоханок, выявление остатков мочи и т.д.)
- Консультация нефролога
- Хромоцистоскопия. Инструментальная методика позволяет выявить нарушение оттока мочи, определить его причины и степень.
- Катетеризация мочеточников. Лечебное и диагностическое мероприятие, которое выявляет нарушения пассажа мочи, и устраняет препятствия для ее оттока. Проводится под контролем ультразвука.
Перечень назначаемых исследований определяется индивидуально врачом акушер-гинекологом после тщательного осмотра беременной. Лечение острого пиелонефрита и обострения хронического у женщин, вынашивающих ребенка, проводится исключительно в стационаре.
Почему появляется кожный зуд при беременности: причины возникновения
Во время вынашивания малыша организм женщины подвергается серьезным изменениям: перестраивается принцип работы его органов и систем, меняется гормональный фон и т. д. Кроме того, на ранних сроках происходит снижение защитных сил организма: оно необходимо для того, чтобы иммунная система не отвергла плод как чужеродный объект.
Снижение иммунитета приводит к обострению хронических заболеваний и уязвимости организма будущей матери перед патогенными агентами.
Среди наиболее распространенных причин развития кожного зуда при беременности называют следующее:
- Полиморфный дерматоз и пемфигоид (Pemphigoidum) беременных. Полиморфный дерматоз является относительно распространенным осложнением беременности: по статистике, на 160 беременностей приходится 1 случай данной патологии. Это доброкачественное воспалительное заболевание, которое чаще всего проявляется при вынашивании двойни, тройни или крупного плода. Полиморфный дерматоз проявляется в виде возникновения на животе (за исключение пупочной области) папул, сопровождающихся сильным зудом во время беременности. Пемфигоид беременных представляет собой редко встречающуюся (в 0,002% случаев) аутоиммунную патологию, представленную образованием на кожных покровах зудящих пузырьков, булл и эритематозных бляшек, которые сильно зудят.
- Атопические поражения кожи. Обострение атопического дерматита на фоне беременности – весьма распространенное явление, наблюдающееся в 50% случаев. Активация симптомов АД обычно объясняется угнетением клеточного иммунитета и усилением гуморального. Патологический процесс представлен образованием на коже красных пятен, узелковой сыпи, шелушением и зудом кожи во время беременности.
- Кожные растяжки. Зуд на груди, животе и ногах может объясняться появлением растяжек. Они возникают, когда тело набирает объем вместе с растущим внутри ребенком. Растяжки на животе при беременностиПомимо увеличения объема тела, во время беременности наблюдается размягчение и растяжение волокон кожи, обусловленное изменением гормонального фона. Увлажняйте и питайте кожу специальными кремами и маслами, чтобы смягчить неприятные ощущения.
Мнение эксперта
По статистике, стрии являются самой распространенной кожной проблемой, с которой сталкиваются беременные: их появление отмечает до 90% женщин в период гестации. Причем было отмечено, что на вероятность их образования во многом влияет генетическая предрасположенность.
Врач акушер-гинеколог высшей категории
Оксана Анатольевна Гартлеб
Системные нарушения. Во время гестации возможно изменение работы отдельных внутренних органов и целых систем организма. Например, актуальной проблемой современного акушерства является внутрипеченочной холестаз (Cholestasis) беременных. Его развитие происходит во II/III триместрах под воздействием повышения содержания желчных кислот в сыворотке крови. ВХБ характеризуется развитием выраженного зуд тела при беременности, к которому может присоединиться желтуха (Icterus). Точных данных относительно причин возникновения ВХБ у современной медицины нет, однако считается, что предпосылками к его развитию могут быть генетические и гормональные факторы.
Стресс. Во время беременности зачастую растет нервное напряжение, вызванное переживаниями о будущих родах и здоровье малыша, огорчением по поводу изменений внешнего вида и пр. Все это приводит к изменениям в периферической нервной системе и вызывает кожный зуд у беременных.
- Недостаток витаминов и необходимых микроэлементов. Во время гестации потребность организма в полезных веществах увеличивается примерно в 1,5-2 раза, за счет чего у женщины может развиться их недостаток. Например, при беременности может начаться гиповитаминоз витамина D, нарушение всасывания витамина К и нехватка железа, которые чреваты возникновением зуда. Чтобы помочь организму восполнить недостаток полезных веществ, необходимо сбалансированно питаться и принимать витаминно-минеральные комплексы (после согласования с акушером-гинекологом).
Как избежать повторного возникновения ангины?
После перенесенной ангины ребенку показан еженедельный осмотр у педиатра в течение месяца. На 7-10 дней детей освобождают от занятий физкультурой. В этот период лучше исключить любые физические и интенсивные умственные нагрузки.
Для профилактики ангины и общего укрепления здоровья ребенка необходимо соблюдать несколько правил.
- Регулярно закаливать детей рекомендованными врачом методами. Начинать процедуры нужно в теплое время года, по мере привыкания — увеличивать продолжительность и интенсивность воздействия. Подробную консультацию по этому вопросу предоставит Ваш доктор.
- Исключить вероятность переохлаждения — одевать сына или дочку по погоде, избегать сквозняков.
- Своевременно лечить кариес и другие заболевания, которые приводят к формированию скрытых очагов инфекции в организме.
- Следить за питанием ребенка и включать в рацион продукты, богатые витаминами и минеральными веществами.
- Содержать жилье в чистоте: вовремя вытирать пыль, проводить влажную уборку, ежедневно проветривать помещения.
Чтобы повысить уровень иммунной защиты, можно применять аптечные препараты. Для профилактики острых респираторных заболеваний у детей с первого дня жизни специалисты часто рекомендуют назальные капли Деринат. Они решают сразу несколько задач:
- уничтожают болезнетворные вирусы;
- укрепляют клеточный и гуморальный иммунитет, повышая тем самым естественный уровень иммунной защиты организма;
- поддерживают здоровье слизистой носоглотки благодаря репаративному эффекту, направленному на заживление микротрещин, вследствие чего снижается риск инфицирования респираторной инфекцией.
Помните: здоровье ребенка — в Ваших руках. Правильная профилактика поможет уменьшить риск заболеть ангиной. Перед использованием аптечных средств проконсультируйтесь с врачом.
Полезные статьи:
Как принимать Эссенциале при беременности?
Как принимать Эссенциале при беременности может сказать только лечащий врач, который назначает препарат. Самостоятельно принимать его категорически запрещено, так как только врач может подобрать необходимую дозировку и форму. Медикамент является уникальным, так как восстанавливает и поддерживает нормальную работу организма беременной. Поскольку действующие вещества – фосфолипиды, то средство благоприятно воздействует на печень, устраняет симптомы токсикоза и эффективно в лечении гестоза.
Выпускают лекарство в форме капсул для перорального применения и ампул для внутривенных инъекций или капельниц. Не смотря на эффективность лекарственного средства и безопасность его применения в период беременности, терапия не должна превышать назначаемые сроки и дозировку рекомендуемую врачом. Если препарат вызывает побочные реакции, то это повод обратиться за медицинской помощью.
На сегодняшний день его могут назначать с первых дней зачатия и, как правило, по такой схеме: 10-14 дней по 1-2 капсулы 2-3 раза в сутки. После этого дозировка и частота применения сокращаются. Принимать Essentiale можно не дольше месяца. Если медикамент используется в профилактических целях, то дозировка 1-2 капсулы в день, а длительность лечения до 2 месяцев.
Лекарство не имеет противопоказаний относительно применения в определенные периоды беременности. Разрешено с первого и по последний триместр, но только по назначению врача. Эссенциале можно принимать и в период грудного вскармливания, только процесс лактации необходимо будет отложить, для того чтобы действующие вещества не попали с грудным молоком в организм ребенка.
Уколы Эссенциале при беременности
Назначают в особо тяжелых случаях, при сильном токсикозе, гестозе или нарушениях в работе гепатоцитов. Медикамент вводят внутривенно, как правило, женщинам назначают по 1-2 ампулы раз в сутки. При повышенной дозировке, содержимое двух ампул может вводиться одновременно. Категорически запрещено смешивать Эссенциале с другими лекарственными препаратами. При этом уколы можно дополнять пероральным приемом.
- Уколы назначают беременным для детоксикации печени и восстановления ее нормального функционирования.
- Устраняет любые причины гепатологические поражения: цирроз, жировая дистрофия, некроз клеток или печеночная кома.
- Внутривенное введение лекарства восстанавливает работу гепатоцитов при нарушениях, вызванным токсическим поражением, приемом алкоголя или медикаментами. Кроме того, уколы применяются для лечения псориаза у будущих мам.
Назначать инъекции должен врач, после полной диагностики организма беременной. Уколы, в отличие от таблеток продаются только по врачебному рецепту. Делать инъекции лучше в условиях стационара, при этом вводить необходимо только прозрачный раствор, любые смешанные инъекции запрещены и опасны для беременной.
В некоторых случаях, после инъекции появляется тошнота и боль в эпигастрии. Данная симптоматика свидетельствует о неправильно подобранной дозировке. В этом случае необходимо обратиться к врачу, откорректировать дозу и при необходимости провести симптоматическое лечение. Если на лекарство возникли аллергические реакции, то медикамент отменяют и назначают более безопасные аналоги.
Капельница Эссенциале при беременности
Капельницы обладают такими же лекарственными свойствами, как и таблетки или внутривенные инъекции препарата. Капельницы назначают при патологиях печени, сильном токсикозе и гестозе. Лекарство поддерживает нормальное функционирование всех органов и систем организма, помогает справиться с повышенной нагрузкой.
Многим беременным капельницы Эссенциале назначают вместе с капельным введением глюкозы и другими средствами для облегчения состояния будущей мамы и восстановления нормального функционирования организма. Капельницы ускоряют процессы регенерации гепатоцитов, чистят застой желчи. Это позволяет выводить токсины из организма беременной, что способствует нормальному росту и развитию ребенка. При этом Essentiale запрещено смешивать с электролитами и другими лекарствами, так как это вызовет ряд побочных эффектов, неблагоприятных для женщины и плода.
[]
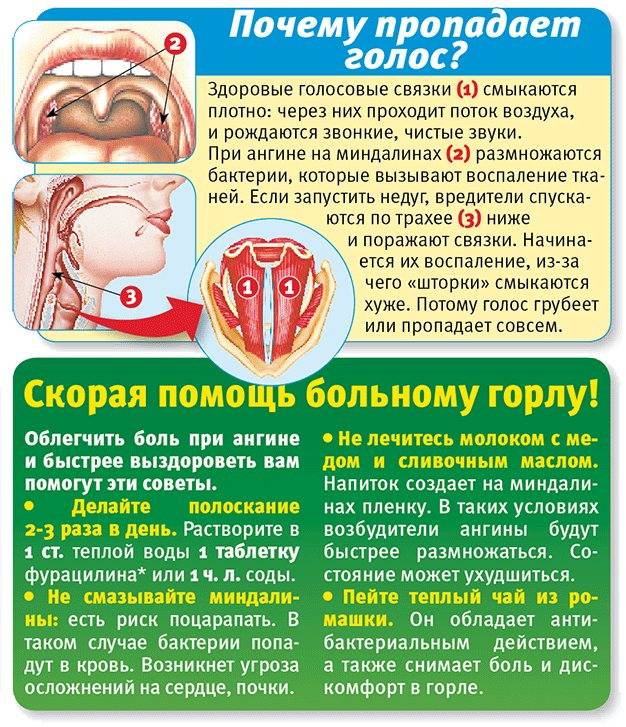
Лечение тонзиллита во время беременности
Лечение обычно проводится антибиотиками, антибактериальными средствами, а также физиотерапией и лекарствами, облегчающими симптомы заболевания. Каждая женщина знает, что употребление любых лекарственных препаратов при беременности крайне нежелательно. Однако если в этот тяжелый период хронический тонзиллит перейдет в обострение, это сложно.это обойтись без наркотиков.
Тонзиллит при беременности и его лечение специфичны. Женщине могут быть назначены антибактериальные препараты (спрей для местного применения или раствор для полоскания горла), антигистаминные препараты для уменьшения отека и жаропонижающие средства для нормализации температуры. Прием витаминов (особенно витамина С) поможет поддержать защитные силы организма и ускорит выздоровление.
Беременная женщина должна проинформировать своего врача о своей ситуации, чтобы он мог учесть риск для плода и прописать лекарства от ангины, разрешенные во время беременности.
Обильное теплое (не горячее) питье поможет успокоить воспаленное горло, облегчить боль и облегчить глотание. Молоко с медом, травяные чаи и щелочная минеральная вода (без газа) при нагревании положительно влияют на воспаление горла.
Народные средства при тонзиллите
Народные методы лечения хронического тонзиллита при беременности включают использование различных отваров для полоскания горла, а также приготовление теплых лечебных напитков с выраженными противовоспалительными свойствами. Большинство из них можно успешно использовать для лечения этого заболевания, не нанося вреда беременной женщине и ее будущему ребенку.
Укушивая горло отварами ромашки, шалфей дает хорошие результаты и помогает снять боль при глотании. Водный раствор хлорофиллипта и настойка прополиса также обладают выраженным противовоспалительным и антибактериальным действием. Полоскать горло каждые 2-3 часа и каждый раз после еды.
Смазка пораженных участков водным раствором метиленового синего считается одним из самых эффективных методов лечения хронического тонзиллита (особенно, если он проводится в гнойной форме).
Теплый напиток из клюквенного варенья безопасен во время беременности (в отличие от популярного малинового варенья) и не только поможет уменьшить боль в горле, но и обогатит организм витаминами. Для его приготовления используйте теплую кипяченую воду (не кипяченую, так как она разрушает некоторые витамины).
Профилактика заболевания
Лечение хронических заболеваний во время беременности достаточно сложное, поэтому следует постараться минимизировать риск осложнений, которые могут возникнуть в столь сложный период. Именно в этот момент у женщины немного падает иммунитет, и ощущаются все проблемные моменты.
Лечение тонзиллита (как острого, так и хронического) очень сложно, потому что во время беременности очень нежелательно использовать антибиотики, а другие методы борьбы с бактериями, вызывающими заболевание, затруднены. Еще до беременности, когда вы знаете, что ваш организм находится в состоянии хронической инфекции, нужно позаботиться о комплексе мер, направленных на повышение иммунитета и укрепление защитных сил организма.
Чтобы хронический тонзиллит при беременности не обострился, не стоит позволять себе переохлаждение, длительные прогулки на холоде, несмотря на пользу свежего воздуха для будущего малыша. Лучше сократить прогулку до 15-20 минут, чем простудиться и обострить хронический тонзиллит.
Вам следует воздерживаться от посещения людных мест (особенно супермаркетов, клиник и общественного транспорта), чтобы избежать вирусного заражения. В летнюю жару не стоит пить холодные напитки, даже если очень хочется утолить жажду. Охладить тело можно, приняв душ (его температуру тоже следует контролировать).