Благоприятные условия
Несмотря на то, что успех ЕР после КС нельзя стопроцентно предсказать, есть факторы, объективно увеличивающие шансы на самостоятельные роды:
- Возраст женщины меньше 40 лет;
- Естественные роды в анамнезе;
- Доношенная беременность;
- Естественное начало родовой деятельности;
- Единственная операция, проведенная в нижнем маточном сегменте и прошедшая без осложнений;
- Отсутствие диагноза, приведшего к первому КС;
- Небольшая масса плода (не более 3500 – 3700 г);
- Головное предлежание плода;
- Локализация плаценты вне рубца;
- Преобладание в рубце мышечной ткани;
- Отсутствие объективных показаний к проведению повторной операции.
Категории
- Анализы и диагностика(0)
- Беременность и роды(85)
- Бесплодие(0)
- Болезни сосудов(0)
- Болезни уха, горла, носа(0)
- Гастроэнтерология(0)
- Генетика и прогнозы(8)
- Гинекология(19)
- Глазные болезни(0)
- Диетология(0)
- Диетология и грудное вскармливание(49)
- Иммунология(0)
- Инфекционные болезни(0)
- Кардиология(0)
- Кожные болезни(0)
- Косметология(0)
- Красота и здоровье(0)
- Маммология(11)
- Маммология для Пап(1)
- Наркология(0)
- Нервные болезни(0)
- Онкология(9)
- Онкология для Папы(3)
- Ортопедия(0)
- Педиатрия(76)
- Первая помощь(0)
- Пластическая хирургия(0)
- Половые инфекции(0)
- Проктология(0)
- Психиатрия(0)
- Психология(16)
- Психология для Папы(6)
- Пульмонология(0)
- Ревматология(0)
- Репродуктивная система мужчины(3)
- Сексология(0)
- Спорт, Отдых, Питание(4)
- Стоматология(0)
- Счастливое детство(18)
- Урология и андрология(7)
- Хирургия(0)
- Эндокринология(0)
Восстановительный период
Через 12 часов после операции женщину должны обследовать врачи. В это время новоиспеченной матери уже разрешено вставать и ходить. Поднимать тяжести в первые 7 дней после родов нельзя.
Ежедневно женщина должна принимать препараты для сокращения матки. Дня 2–3 ей будут вводить анальгетики для купирования боли. Избавить от неприятных ощущений поможет послеродовой бандаж, но использовать это средство можно только после консультации врача.
Особое внимание должно уделяться питанию. В первый день после операции женщине запрещено есть, можно только пить воду без газа
Со второго дня разрешена жидкая пища и ржаные сухарики. Кишечник должен опорожняться регулярно
Важно следить, чтобы не было запора
Чтобы после операции не возникло осложнений, врач каждый день осматривает пациентку. На 5–6 день бандаж снимают, оценивают шов и проводят УЗИ. Если состояние удовлетворительное, женщина сможет вернуться домой.
Последствия и осложнения второго кесарева сечения
Повторное кесарево занимает больше времени, чем первое, т. к. работать врачам приходится не с мягкими участками кожи, а с грубым швом. Кстати, разрез матки тоже проводится по предыдущему рубцу.
Осложнения во время повторной операции могут быть следующими:
- плохая сократительная деятельность матки;
- загиб репродуктивного органа;
- воспаление в матке.
После операции могут наблюдаться проблемы со здоровьем у женщины и ребенка:
| Ранние | Поздние |
|
|
Как понять, что беременность после ЭКО наступила
Самым сложным периодом считается первый триместр. Женский организм перестраивается и поэтому необходимо постоянное наблюдение у специалистов, чтобы предотвратить осложнения и поддержать начало беременности.

 Иногда мамочке рекомендуется находиться на стационарном наблюдении. Но если на начальном этапе все протекает нормально, и будущему малышу и здоровью матери ничего не грозит, беременную выписывают и дальнейшее наблюдение проводится не в клинике, а районной женской консультации.
Иногда мамочке рекомендуется находиться на стационарном наблюдении. Но если на начальном этапе все протекает нормально, и будущему малышу и здоровью матери ничего не грозит, беременную выписывают и дальнейшее наблюдение проводится не в клинике, а районной женской консультации.
Симптомы появляются также, как и в случае зачатия естественным путем, то есть после прикрепления эмбриона к матке. В этот момент организм начинает подстраиваться под новые для него условия — появление зародыша. Для определения начала беременности сдается анализ крови на уровень ХГЧ. Через 21 день назначается УЗИ, чтобы проверить состояние плода и его развитие:
- положение эмбриона в матке;
- количество плодных яиц;
- размеры плода.
Осложнения при ЭКО
Необходимо также учитывать тот факт, что сама процедура ЭКО может нанести вред организму женщины. Как правило, наибольшую опасность представляет воздействие гормональных препаратов, назначаемых для ускорения роста и созревания фолликулов. При их передозировке, на фоне возможных эндокринных нарушений может возникнуть синдром гиперстимуляции яичников (СГЯ), который проявляется следующими симптомами:
- Болезненными ощущениями, тяжестью, вздутием в животе;
- Отеком нижних конечностей, наружных половых органов или всего тела;
- Общим ухудшением самочувствия пациентки (головокружением, слабостью, головной болью);
- Повышением температуры, снижением кровяного давления, нарушением сердечного ритма, одышкой;
- Тошнотой, рвотой, диареей и т. д.
Эти симптомы могут проявляться в различной степени в зависимости от тяжести СГЯ. Например, в легкой форме синдрома наблюдается только отек нижних конечностей, в средней и тяжелой – всего тела. Чтобы исключить любые негативные последствия, врач перед стимуляцией яичника назначает комплекс диагностических процедур, призванный выявить особенности гормонального фона, возможные сопутствующие заболевания (например, эндокринной системы) и т. д. В случае, если синдром гиперстимуляции все же наступил, специалист может скорректировать или полностью отменить курс гормональной терапии, применить дополнительные меры (плазмаферез, пункцию брюшной полости и т. д.).
К другим осложнениям, связанным непосредственно с самой процедурой экстракорпорального оплодотворения, относятся:
- Кровотечения – при выполнении трансвагинальной пункции яичников возможна перфорация органов малого таза и кишечника, повреждение сосудов;
- Инфекции – в некоторых случаях при пункции фолликулов в малом тазе возможно развитие инфекционных процессов, рецидив воспалений, которыми женщина страдала ранее;
- Многоплодная беременность – при ЭКО вероятность развития этого осложнения, связанного с переносом сразу нескольких эмбрионов, выше в сравнении с общепопуляционной статистикой;
- Внематочная беременность – частота этой патологии при ЭКО составляет примерно 5%, что связано с тем, что бесплодные женщины часто имеют аномалии в строении репродуктивных органов.
Любое из этих осложнений, независимо от вызвавшей их причины, является достаточным основанием для прерывания процедуры ЭКО.
Некоторые патологии, возникающие при экстракорпоральном оплодотворении, напрямую не связаны с этой процедурой, но могут развиться на ее фоне. Прием гормональных препаратов способен привести к эндокринным нарушениям, спровоцировать аутоиммунные заболевания, обострить хроническое протекание воспалительных процессов и т. д.
Что происходит в организме женщины после переноса эмбрионов в матку?
Перенос эмбрионов возможен на 3 или 5 сутки после оплодотворения. Зрелые “пятидневки” более жизнеспособны, у такого эмбриона шанс выжить и закрепиться в матке существенно выше. К 5 дню после оплодотворения врач может выбрать самое жизнеспособное плодное яйцо и подсадить 1 трех- или пятидневный эмбрион, что исключает многоплодную беременность. Чаще подсаживают 2 зародыша.
Попадая в матку, зародыш, находясь в стадии бластоцисты, начинает прикрепление к слою эндометрия лишь на четвертый день. Ощущение тошноты, слабости и головокружения у пациентки после переноса никак не может быть связано с беременностью. Возможное недомогание и раздражительность скорее вызваны нестабильным психическим состоянием и волнением из-за ожидания результатов.
Многих женщин интересует вопрос, как происходит развитие эмбриона внутри организма матери после переноса. Как ведет себя зародыш в незнакомой среде? Какие шансы на удачное развитие зародыша?
1–3 ДПП: развитие зародыша, имплантация
День проведения процедуры переноса зародыша обозначается как нулевой ДПП. Спустя несколько часов после операции женщина может ощущать тянущую боль внизу живота, как перед месячными. Подсадка эмбриона – хирургическое вмешательство. С помощью катетера, который проходит через шейку матки, осуществляется перенос жизнеспособных оплодотворенных яйцеклеток. В ходе операции возможно незначительное травмирование стенок матки, которое не представляет опасности, но может сопровождаться болевыми ощущениями.
В 1 ДПП происходит активное деление бластомеров. Эмбрион готовится к выходу из оболочки. На вторые сутки после подсадки начинается процесс освобождения зародыша от блестящей оболочки. Процесс завершается на 3 день после переноса эмбрионов. Бластоциста вступает в контакт со слизистым слоем оболочки матки. На третий день начинается стадия имплантации.
4–10 день: развитие эмбриона, изменения в материнском организме
На 4 ДПП эмбрион глубже и активнее погружается в слой эндометрия. Происходит обволакивание зародыша. К концу пятых суток формируются ворсинки, с помощью которых эмбрион получает из материнского организма кислород и питательные вещества.
На шестой день после переноса бластоциста переходит в стадию гаструлы. На 6 сутки эмбрион еще глубже проникает в маточную стенку. Процесс имплантации завершается на 7 ДПП. При успешном завершении процесса на седьмые сутки начинается процесс формирования плаценты.
На восьмые сутки начинает вырабатываться ХГЧ – гормон беременности. В сочетании с активно продуцируемым прогестероном ХГЧ поддерживает развитие беременности, позволяя зародышу расти и развиваться. К концу 9 дня уровень ХГЧ вырастает вдвое. К этому времени в организме женщины растет полноценный эмбрион.
Осложнения после кесарева сечения
ЭКО после естественных родов воспринимаются сегодня как обыденность. С оперативным извлечением плода через разрез в матке ситуация другая. Основная сложность, возникающая с репродуктивной функцией после проведения кесарева сечения, связана с образованием рубца на месте разреза. На заживление матки требуется определенное время, в течение которого орган остается ослабленным. Несмотря на эластичность маточных стенок, при их растяжении и во время беременности и интенсивных сокращениях во время родовых схваток шов может разойтись. Такое осложнение приводит к внутреннему кровотечению, представляющему серьезную угрозу не только репродуктивной системе матери, но и ее здоровью и жизни в целом. Особенно опасно повреждение так называемого «несостоятельного рубца», при котором заживление разреза происходит не полностью, и стенка матки в этом месте остается ослабленной.
Другая проблема, связанная с кесаревым сечением, заключается в патологиях эндометрия. Наиболее распространенной из них является эндометриоз послеоперационного рубца. Это заболевание заключается в разрастании эндометрия за пределами матки из-за попадания его клеток в брюшную полость при проведении хирургической операции. Из-за изменений, происходящих с иммунитетом матери во время беременности, организм не отторгает эти ткани. Эндометрий, оказавшийся за пределами матки, не только сохраняется, но и продолжает расти и даже менструировать (отслаиваться) под воздействием гормонов. Он образует внематочные узлы на брюшине и органах брюшной полости. Патологическое состояние в этом случае обусловлено следующими факторами:
- Клетки эндометрия проникают в «приютившие» ткани, нарушая их структуру и, в тяжелых случаях, функцию;
- Образуются эндометриозные узлы, которые вызывают нарушение кровообращения в пораженной области;
- В месте внедрения эндометрия возникают кисты, наполненные слущивающимися клетками и кровью, что провоцирует воспалительный ответ.
Эндометриоз послеоперационного рубца может распространиться на различные органы брюшной полости, в том числе маточные трубы, придатки, яичники, нарушая репродуктивную функцию.
Также после кесарева сечения возможно развитие эндометрита – воспаления эндометрия, вызываемого проникновением инфекции в рану. Обычно такое осложнение наблюдается при некачественном проведении операции, обусловленном недостаточной квалификацией врача. Эндометрит характеризуется болевым симптомом, слабостью, повышенной температурой тела, жидкими гнойными или сукровичными выделениями. При правильном лечении патология проходит бесследно, но при его отсутствии или неэффективности может перейти в постоянную (хроническую) форму, которая серьезно нарушает функцию эндометрия и затрудняет имплантацию эмбриона.
Среди других осложнений, возникающих при кесаревом сечении и после него, можно отметить послеродовые маточные кровотечения и гематометры – скопления крови в маточной полости, которые могут привести к воспалению и вторичной инфекции.
Зарождение плода – физиологические аспекты
При экстракорпоральном оплодотворении эмбрион, который отвечает всем признакам физиологического развития, искусственным путем вводится в матку женщины. Для того чтобы увеличить вероятность возникновения беременности, врачи заранее медикаментозно стимулируют овуляцию, продлевая ее на 30 дней.
После этого эмбриону необходимо внедриться в эндометрий и закрепиться в матке. Перед тем, как прижиться в матке, эмбрион проходит несколько стадий развития:
- нулевой день – это день, в который были взяты и оплодотворены яйцеклетки;
- в первый день оценивается успешность слияния мужских половых клеток с женскими;
- в течение второго дня клетки делятся и состоят из 2, 4 или 6 бластомеров;
- на третий день бластомеры делятся и их уже 6 или 8, если набор генов зародыша нежизнеспособен, развитие останавливается;
- с наступление четвертого дня количество клеток увеличивается до 10-16;
- в течение 5-6 дня происходит формирование оболочки эмбриона, ответственной за имплантацию.
При проведении экстракорпорального оплодотворения эмбрион переносится в матку на 3-5 сутки, что говорит о том, что прижиться он должен спустя 3-14 суток.
Вживление плодного яйца может быть ранним (менее 7 дней) и поздним (до 10 дней). Чаще всего наблюдается позднее, связано это необходимостью эмбриона адаптироваться к новым условиям.
На то, когда приживется эмбрион, влияет жизнеспособность зародыша, гормональный фон женщины, состояние эндометрия и психоэмоциональное самочувствие женщины.
Протоколы стимуляции суперовуляции
При экстракорпоральном оплодотворении применяются разные виды протоколов. Следует помнить, что жестких схем лечения нет, для каждого из приведенных ниже протоколов возможны индивидуальные вариации.
«Чистый протокол»
У некоторых женщин применяются схемы стимуляции без блокады гипофиза. Для этого используются только препараты, содержащие ФСГ, например Пурегон Пэн. Такая схема называется «чистой». Ее недостатком является вероятность преждевременной овуляции (разрыва) фолликула еще до пункции, что делает невозможным получение яйцеклеток. При этом протоколе введение стимулирующих препаратов начинается со 2–3 дня менструации, а продолжается 9–14 дней. Ежедневная доза корректируется врачом в зависимости от данных УЗИ, которое выполняется обычно 4–5 раз за весь период стимуляции. Для окончательного созревания фолликулов вводится ХГЧ, например Прегнил, через 35–36 часов производится пункция фолликулов.
«Длинный протокол»
Протокол называется «длинным», потому что, как правило, он начинается с 21–23-го (редко со 2–3-го) дня менструального цикла, предшествующего стимуляции. Чтобы заблокировать гипофиз, первые 5 дней от начала лечения, принимается только агонист. После достижения блокады гипофиза наступает менструация, а со второго — третьего дня от ее начала проводится стимуляция препаратами, содержащими ФСГ, так же, как при «чистой» схеме, но совместно с продолжающимся введением агониста.
«Оптимальный протокол»
При использовании нового антагониста Оргалутрана протокол стимуляции значительно укорачивается, хотя сохраняется выраженная легко обратимая блокады гипофиза. Стимуляция начинается, как при «чистой» схеме, со 2–3 дня менструального цикла путем ежедневного введения препарата, содержащего ФСГ. Затем с 5-го или 6-го дня стимуляции делаются ежедневные инъекции Оргалутрана, однако стимуляция продолжается. Таким образом, «Оптимальный протокол» становится коротким, соответственно эффективным. Комбинация препарата нового покаления Пурегона с Оргалутраном (антагонист) — это:- сокращение сроков лечения;- лучшая переносимость инъекций;- доказанная эффективность.Благодаря этому совместное использование Пурегона с Оргалутраном можно назвать – « Два слагаемых надежды при лечении бесплодия».
Как избежать беременности двойней ЭКО?
В современной медицине многоплодная беременность все же считается осложненной и несущей серьезные риски для здоровья и матери, и самих детей. Поэтому профильные государственные организации, занимающиеся проблемами репрудоктологии, рекомендуют и даже обязывают по возможности сокращать число переносимых эмбрионов. Например, клиники ЭКО в Москве должны выполнять следующие требования российского законодательства:
- запрещено в одной процедуре ЭКО подсаживать более 2 зародышей женщинам с возрастом до 35 лет;
- перенос 3 эмбрионов допустим в том случае, если возраст женщины превышает 35 лет и три попытки ЭКО подряд закончились неудачей.
Но даже перенос 2 эмбрионов существенно повышает вероятность двойни после ЭКО. Во избежание этого рекомендуется использовать метод селективного переноса 1 зародыша. Суть его заключается в следующем:
- Из всех искусственно зачатых эмбрионов выбирается 1, имеющий наибольшие шансы на успешную имплантацию, для чего он подвергается тщательному обследованию на предмет возможных аномалий;
- Эндометрий специально подготавливается под имплантацию с помощью гормональных инъекций или (если гормоны использовать нежелательно) подбирается наиболее подходящий момент для переноса, когда слизистая матки наиболее восприимчива.
В профильном медицинском журнале «New England Journal of Medicine» было опубликовано исследование эффективности селективного и обычного переноса. По его результатам выяснилось, что:
- Селективный перенос 1 эмбриона приводил к беременности при экстракорпоральном оплодотворении в 39% случаев, пересадка 2 зародышей – в 43%;
- При селективном переносе вероятность двойни при ЭКО составила всего 0,8%, при обычном – 33,1%.
Таким образом, перенос 1 эмбриона, осуществленный с учетом состояния эндометрия матки, практически не уступает по эффективности, но существенно превосходит по безопасности обычную подсадку нескольких зародышей.
Беременность двойней при ЭКО
Чтобы понять, можно ли забеременеть двойней с помощью ЭКО, необходимо разобрать суть экстракорпорального оплодотворения. Эта вспомогательная репродуктивная технология заключается в искусственном зачатии эмбриона вне организма женщины с использованием половых клеток, заранее отобранных у будущих родителей (или доноров). В общем виде она включает следующие этапы:
- Диагностику – оба будущих родителя проходят курс медицинских обследований, с помощью которых врач определяет причину бесплодия и вероятность наступления беременности при использовании различных репродуктивных технологий;
- Стимуляцию яичников – на этом этапе женщине назначается курс гормональных инъекций для получения большого количества (6-8 штук) созревших яйцеклеток за 1 менструальный цикл;
- Отбор половых клеток – у женщины созревшие яйцеклетки извлекаются путем трансвагинальной пункции фолликулов, у мужчины сперму получают естественным способом (с помощью мастурбации) или пункцией яичников, семенных канатиков или семявыводящих протоков;
- Оплодотворение – извлеченные и специальным образом обработанные половые клетки помещают в инкубатор, где и осуществляется зачатие;
- Культивацию и перенос – полученные эмбрионы развиваются в инкубаторе до стадии раннего дробления (3 день) или бластоцисты (5 день), после чего 2 эмбриона переносятся в матку женщины для имплантации.
Именно с последним этапом лечения бесплодия с помощью экстракорпорального оплодотворения связано появление двойни. ЭКО, в отличие от естественного зачатия, процедура управляемая. Врач специально получает сразу несколько яйцеклеток, оплодотворяет их спермой полового партнера или донора в инкубаторе, затем культивирует эмбрионы и выполняет их перенос.
Большое количество эмбрионов необходимо для того, чтобы повысить вероятность наступления беременности, так как при одной попытке ЭКО она составляет в среднем всего 35%. С этой же целью часто выполняется перенос не 1, а 2 и более зародышей – если один из них не имплантируется в эндометрий матки, это может сделать второй. В некоторых случаях успешно закрепляются все перенесенные эмбрионы, что и приводит к многоплодной беременности. При использовании дополнительных методов экстракорпорального оплодотворения (ИКСИ, донорства и т. д.) такая вероятность возрастает до 20-30%.
Многоплодная беременность может возникнуть и без переноса эмбрионов. Например, многие женщины проходят гормональную стимуляцию яичников для получения нескольких яйцеклеток, которые затем помещаются на хранение в криобанк для проведения ЭКО в будущем. Однако, остаточное воздействие гормонов может спровоцировать выработку нескольких яйцеклеток и в последующем менструальном цикле, и после обычного полового акта возможно появление близнецов.
Как делают ЭКО после кесарева сечения?
Использование технологии ЭКО после кесарева сечения возможно, однако женщины, прошедшие такую операцию, попадают в группу риска. Это обуславливает повышенные требования к их здоровью и, следовательно, более тщательное медицинское обследование, которое включает:
- Анализы крови – общий, биохимический, гормональный, на присутствие инфекций (ВИЧ, гепатиты В и С, сифилис и т. д.), свертываемость (коагулограмму);
- Анализы мочи – общий, на инфекции и микрофлору;
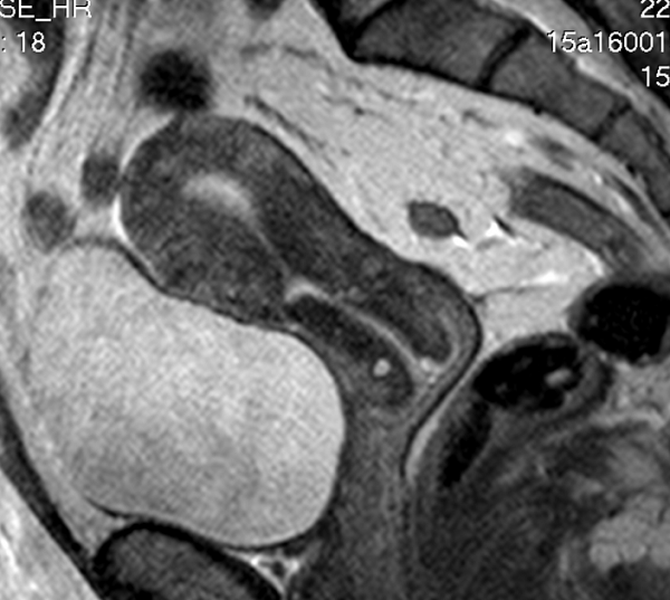
- Ультразвуковое обследование органов малого таза с тщательным изучением состояния послеоперационного рубца матки;
- ЭКГ, флюорографию, МРТ.
Если у пациентки имеются подозрения на патологии матки, вызванные кесаревым сечением, врач может назначить дополнительные обследования – в частности, кольпоскопию, трансвагинальное УЗИ матки и т. д. На их основании он сделает заключение о состоянии эндометрия и шва на маточной стенки, после чего примет решение о проведении ЭКО или его отмене до лечения выявленного заболевания.
Если результаты диагностики не выявили противопоказаний к экстракорпоральному оплодотворению, пациентка проходит на следующий этап – получение яйцеклеток. В зависимости от состояния ее здоровья, к ней применяются следующие протоколы:
- В естественном цикле. В этом случае из ее организма извлекается 1-2 яйцеклетки, образовавшиеся при овуляции без применения гормональных препаратов, стимулирующих работу яичников. Такой способ используется, если пациентке противопоказана гормональная терапия из-за индивидуальной непереносимости или по иным медицинским причинам.
- Короткий протокол (продолжительность – около 30 дней). Он подразумевает применение стимуляции яичников для получения большого количества яйцеклеток (обычно 6-8) в одном менструальном цикле. Применяется к пациенткам, не имеющим противопоказаний к гормональным препаратам.
- Длинный протокол (продолжительность – около 1,5-2 месяцев). Данный способ также подразумевает проведение стимуляции яичников, однако дополняется гормональной регулировкой менструального цикла и роста эндометрия матки. Это необходимо, чтобы максимально подготовить организм пациентки к переносу эмбрионов.
Также могут использоваться ультракороткий или ультрадлинный протоколы. Решение о выборе конкретного способа получения яйцеклеток для оплодотворения, а также величине доз гормональных препаратов, графике их применения принимает врач-репродуктолог принимает на основании данных медицинского обследования, медицинской карты, сбора анамнеза пациентки (в том числе о предыдущих беременностях). Контроль над созреванием ооцитов осуществляется с помощью УЗИ и анализов крови и мочи на гормоны.
При достижении яйцеклетками нужного уровня развития проводится их извлечение. Для этого в условиях клинического стационара врач с помощью катетера с иглой, введенного через влагалище в матку, прокалывает маточную стенку и каждый из созревших фолликулов, отсасывая их содержимое вместе с ооцитами. Полученные клетки передаются специалисту эмбриологу, который проводит их исследование и отбор наиболее жизнеспособных из них.
Для одной попытки ЭКО используется только 1 (в редких случаях 2) яйцеклетка – это необходимо, чтобы избежать многоплодной беременности, которая особенно опасна для женщин, прошедших кесарево сечение. Развитие сразу нескольких плодов создает дополнительную нагрузку на маточную стенку, которая может привести к разрыву послеоперационного шва. Яйцеклетка помещается в инкубатор, куда также добавляется специально обработанная сперма донора или полового партнера/супруга пациентки. В течение 2-3 дней врач отслеживает состояние клетки и, зафиксировав успешное оплодотворение, культивирует эмбрион до стадии бластоцисты.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Через 5-6 дней после оплодотворения зародыш переносится в матку женщины с помощью катетера. Чтобы имплантация эмбриона прошла успешно, пациентке назначается поддерживающая гормональная терапия. Регулярные УЗИ-обследования у врача и сдача анализов на гормоны позволяет точно установить факт беременности и нормального развития плода в дальнейшем.
Подготовка к процедуре ЭКО
- Отказаться от вредных привычек. Курение, употребление алкоголя и психоактивных препаратов негативно влияет на весь организм. В том числе на репродуктивную систему. В сигаретах, спиртных напитках, наркотиках содержится целый комплекс веществ, вызывающих клеточные мутации, интоксикацию и иные негативные последствия для здоровья. Даже в небольших дозах они способны нанести вред репродуктивной системе и снизить вероятность успешного зачатия. Более того, у женщин вредные привычки вызывают патологии, которые даже после наступления беременности провоцируют аномалии плода или делают невозможным вынашивание и рождение ребенка.
- Проверить вес тела. Недостаточная или избыточная масса нарушают нормальную работу как мужской, так и женской репродуктивной системы, отрицательно сказываются на качестве половых клеток. Для успешного оплодотворения необходимо контролировать индекс массы тела. Высчитать его можно, разделив вес (в кг) на квадрат роста (в м2) – допустимый интервал составляет 19-30 кг/м2. При выходе за пределы этих значений ЭКО лучше перенести до тех пор, пока индекс массы тела не вернется к нормальным значениям. Также необходимо пройти медобследование, чтобы выявить возможные эндокринные, психические и другие патологии, спровоцировавшие проблемы с весом.
- Придерживаться принципов здорового питания. Для успешного зачатия оба родителя должны получать весь комплекс питательных веществ – белки, жиры, витамины, углеводы, жирные кислоты и т. д. Поэтому перед ЭКО противопоказано соблюдение строгих и монодиет, употребление продуктов с большим количеством пищевых добавок, заменителей, растительных трансжиров. Рекомендуется включить в рацион свежие овощи и фрукты, морскую рыбу, запеченное или приготовленное на пару нежирное мясо (курицу, говядину), кисломолочные продукты.
- Принимать витаминно-минеральные комплексы. В период беременности и вынашивания плода женскому организму необходимы такие витамины, как В6 и В12, фолиевая кислота – без них возрастает вероятность развития детских патологий у плода. Также полезно увеличить потребление кальция, цинка, магния, фосфора, железа и других минералов. Точную дозировку должен назначить врач-диетолог, так как гипервитаминоз также может быть опасен для матери и ее ребенка, как и недостаток биологически-активных веществ.
- Вести активный образ жизни. Обоим будущим родителям рекомендуется увеличить физическую активность – это укрепляет организм и помогает справиться со стрессом. Однако, для женщины в период проведения ЭКО противопоказаны большие нагрузки, поэтому лучше выполнять легкие упражнения по 30-40 минут в день 3-4 раза в неделю. Хорошо подойдет легкий бег, пилатес, йога или простая прогулка на свежем воздухе.
- Сделать прививки. Некоторые бактериальные и вирусные инфекции (герпес, грипп, краснуха и т. д.) в пренатальный период способны вызвать генетические отклонения у плода. Перед ЭКО женщине необходимо пройти обследования на эти заболевания и, при отсутствии иммунитета к ним, сделать прививки. Также, при наличии хронических заболеваний, рекомендуется проконсультироваться с врачом, чтобы он скорректировал курс лечения и предложил наиболее оптимальный протокол ЭКО с учетом всех рисков для матери и ребенка.
- Ограничить сексуальную активность. Подготовка к ЭКО не оказывает значительного влияния на половую жизнь будущих родителей. Однако, им обоим стоит отказаться от всякой сексуальной активности за 3-4 дня до пункции фолликулов и в течение 7 дней после экстракорпорального оплодотворения. Это необходимо для получения достаточного количества спермы у мужчин и повышения вероятности успешного закрепления эмбриона в матке.
Полный перечень всех рекомендаций индивидуален и зависит от возраста будущих родителей, состояния их здоровья и многих других факторов. Поэтому перед процедурой ЭКО им обоим нужно проконсультироваться с врачом – только он может назначить все необходимые меры, повышающие шансы на успешное наступление беременности.
Этапы развития после переноса
Развитие эмбрионов после переноса ЭКО зависит от стадии формирования.
Этап мореулы
На этапе морулы – большинство зародышей останавливается в росте из-за наличия генетических повреждений. До этого момента формирование происходит за счет питательных веществ, находящихся в самой яйцеклетке. В дальнейшем в работу включается генетический аппарат, начинается программа естественного отбора. Оставшиеся в живых зародыши продолжают деление, общее число бластомеров — от 10 до 16 единиц.
После включения процесса компактизации происходит упрочнение межклеточных связей, сглаживание поверхностей клеток. Если возникает риск остановки развития на этом этапе, то врач принимает решение о переносе зародыша в женский организм. Исследования доказали, что в матке шансы на выживание у проблемных эмбрионов повышаются.
Дальнейшее развитие трехсуточных зародышей после внедрения не отличается от их культивирования в питательной среде. На четвертые сутки компактизация завершается, бластомеры поделены на две подгруппы:
- клеточную массу – за счет нее происходит образование внутренних тканей и органов;
- трофобласт – он играет важную роль при имплантации плодного яйца, из него формируются оболочки внезародышевого типа: амнион, хорион, желточный мешочек и другие.
Этап бластоцисты
На этапе бластоцисты – с момента деления бластомеров на подгруппы в моруле возникает свободное пространство. Когда полость по размеру равна половине ее размера, зародыш становится бластоцистой. Уровень выживаемости зависит от указанных показателей.
Развитие пятисуточного эмбриона происходит по схеме:
- увеличение полости;
- растяжение прозрачной оболочки;
- хетчинг или ее разрыв.
Бластоциста полностью готова к имплантации, проводится ее пересадка в женский организм. Следующие этапы – это развитие эмбрионов после переноса по дням после ЭКО (пятидневных зародышей).
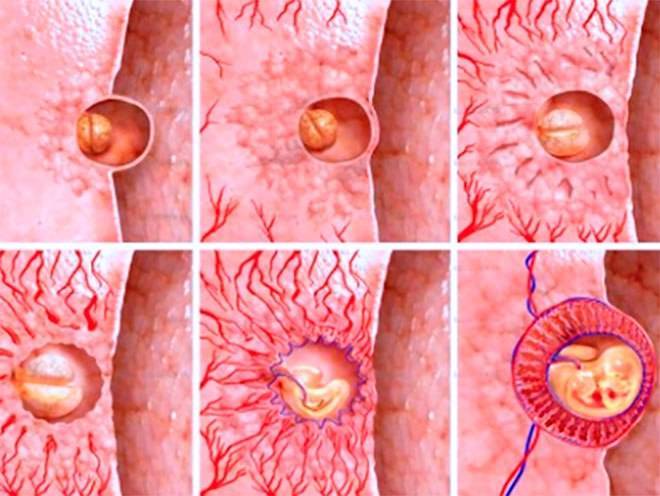
Этап гаструлы
На стадии гаструлы – процесс имплантации происходит на шестые-седьмые сутки после оплодотворения или третьи-четвертые для трехдневных зародышей (первые-вторые – для пятидневок). Наблюдается прилипание бластоцисты к слизистому покрову матки, из трофобласта появляются ворсинки, отвечающие за проникновение в эндометриальные слои органа.
Вживление заканчивается к девятому дню, эмбрион погружен в матку. Следующим этапом считают запуск механизма формирования плаценты, внутренних органов зародыша, выработку ХГЧ. Увеличение гормонального уровня происходит ежедневно, через две недели можно проводить тестирование на удачную беременность.
Когда планировать новую беременность после КС?
Необходимо подождать около года (этот интервал нужен любой женщине, которая родила).
Обычно шов после кесарева заживает уже через три месяца после рождения ребенка. Однако если пройдет больше времени — он заживет лучше. Плохо заживший рубец может вызвать проблемы в будущем, ведь в этом случае может возникнуть угроза разрыва матки по существующему рубцу. И хотя риск невысок, он увеличивается, если промежуток между беременностями маленький (менее 1-1,5 лет). Также скорое возникновение новой беременности после КС сопровождается увеличенным риском низкого прикрепления плаценты или отслойки плаценты.
Многие женщины испытывают послеродовую депрессию, эмоциональный стресс или просто усталость после беременности и операции — в таких ситуациях организму тоже необходим отдых. Конечно, у женщины могут быть причины вскоре после КС планировать новую беременность (возраст или желаемая небольшая разница в возрасте детей). В таких случаях необходимо посоветоваться с врачом и убедиться, что шов на матке зажил, и организм готов вынашивать новую беременность.