Симптомы острых кишечных инфекций (ОКИ)
Тяжесть симптомов и течения острых желудочно-кишечных инфекций может колебаться от легких форм до тяжелых с развитием жизнеугрожающих состояний. К легким формам кишечных инфекций относятся случаи, при которых общее состояние почти не нарушается. Симптомы при этом следующие: температура может быть нормальной или субфебрильной (37,2-37,7 градусов С), однократной рвотой (может и не быть), разжиженным или кашицеобразным стулом до 4-6 раз в сутки, слабо выраженные признаки спастического состояния сигмовидной кишки.
Среднетяжелые формы кишечной инфекции характеризуются отчетливыми, но умеренно выраженными признаками интоксикации. Отмечается высокая температура, многократная рвота, частый жидкий стул 7-10 раз, развитием обезвоживания (дегидратации).
Для тяжелых форм кишечных инфекций характерны неукротимые рвоты, стул без счета, температура выше 39,0 градусов, выраженное обезвоживание, развитие судорог, потери сознания падением сердечного давления, похолодание конечностей, бледность, цианоз и.т.д.
Симптомы кишечной инфекции у детей
Кишечные инфекции у детей начинаются остро, с яркими клиническими проявлениями и, к сожалению, быстрым обезвоживанием.
Основные симптомы сходны с диспепсическими проявлениями у взрослых:
1) Диарея – частый и жидкий стул. Данный симптом не следует лечить препаратами замедляющими перистальтику кишечника, так как это не только основной признак кишечной инфекции, но и мощная защитная реакция организма на патогенный возбудитель или токсин.
2) Интоксикация действует на ребенка намного серьезнее, чем на взрослого– из-за небольшой массы, слабого иммунитета и незрелости внутренних органов.
3) Боли в животе – связано со спазмами желудочно-кишечного тракта.
4) Рвота – многие кишечные инфекции проявляются рвотой. Она, как и диарея, помогает малышу избавиться от токсинов. Цель взрослого до приезда врача – поить ребенка жидкостью.
Данные симптомы комбинируются в зависимости от вида возбудителя и течения заболевания. Возможны следующие варианты:
1) Гастрит – основное проявление пищевых токсикоинфекций, проявляется болями в области живота, кратковременной диареей и рвотой.
2) Энтерит – при данной форме поражается только тонкий кишечник. Характеризуется болями в области живота, и выраженной обильной диареей.
3) Колит – воспаление толстой кишки, при этом диарея не так выражена, но кал содержит примеси слизи и даже крови.
4) Сочетанные формы: гастроэнтерит, энтероколит, гастроэнтероколит.
Отдельно от симптомов и клинических форм заболеваний необходимо отдельно выделить обезвоживание. У взрослых оно является осложнением, проявляющимся при запоздалой терапии, в то время как у детей оно возникает намного быстрее, и, как следствие, развивается интоксикация.
Связано это с особенностями детского организма малышам и в норме необходимо большое количество жидкости – от 110 до 140 мл/кг воды ежедневно в зависимости от возраста, пищевого поведения, особенностей окружающей среды.(5) При наличии рвоты у ребенка, болеющего кишечной инфекцией, риск развития обезвоживания увеличивается в 3,5 раза по сравнению с заболеванием, протекающим без рвоты(5).
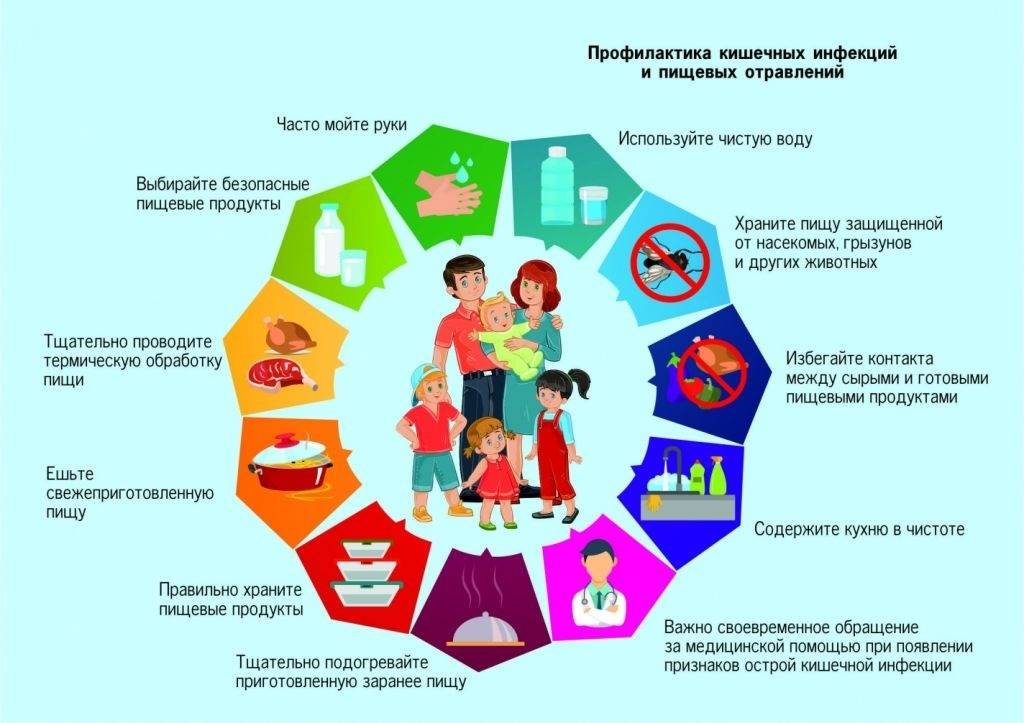
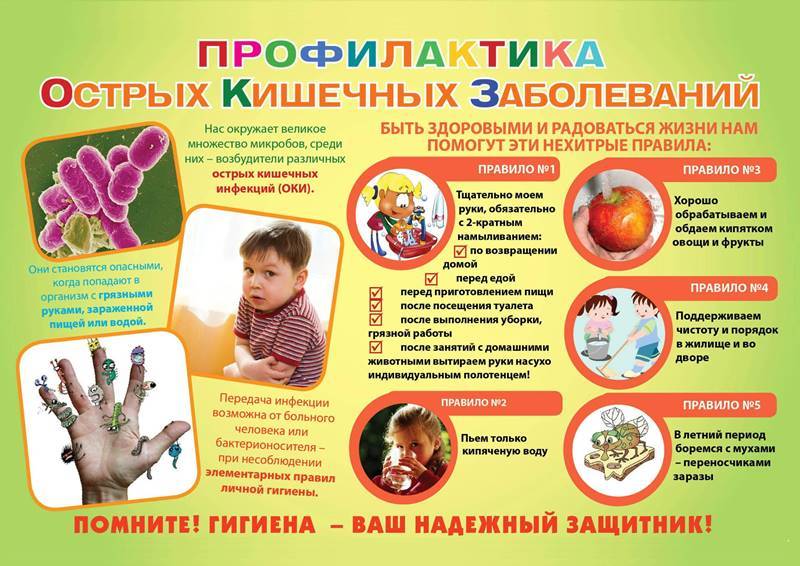
Профилактика кишечных инфекций
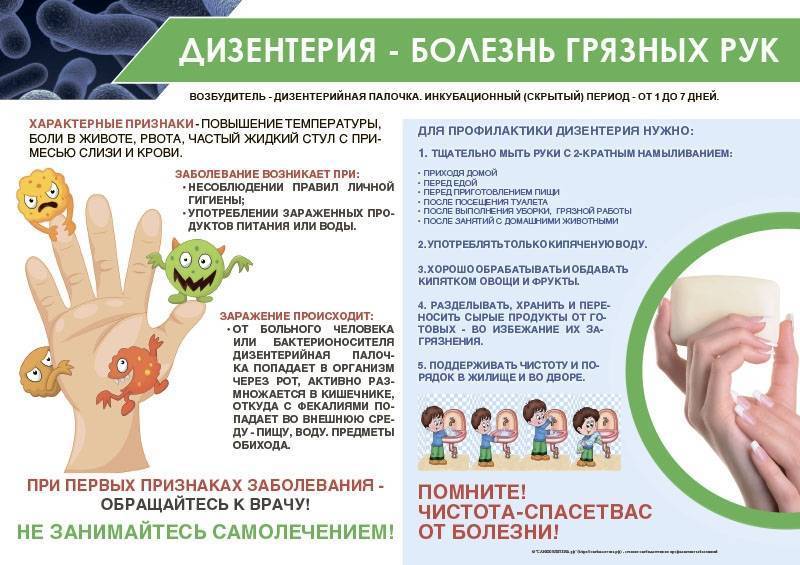
Профилактика кишечных инфекций проста и банальна. Первое правило – это соблюдение гигиенических норм (мытье продуктов перед приготовлением или употреблением, мытье рук перед едой, после туалета и улицы). Почаще проветривайте квартиру, делайте влажную уборку. Приучите ребенка пользоваться только своими личными средствами гигиены (зубная щетка, расческа, полотенце). Следите, чтобы Ваш ребенок правильно питался и вел активный образ жизни (зарядки, закаливание). Для повышения иммунитета, особенно в период повышенной вероятности заболевания, давайте ребенку настойки элеутерококка, эхинацеи пурпурной, шиповника, закапывайте носик интерфероном или соком алоэ. По назначению врача можно принимать поливитамины. Это лучшая профилактика детских инфекций. Надежной защитой от большинства инфекций является вакцинация. И в заключение хотим еще раз озвучить простую истину: болезнь легче предупредить, чем лечить. Мы желаем здоровья Вам и Вашим детям!
Эшерихиозы, вызванные ЭПКП
Большинство заболеваний вызывают 4 серотипа: О18, О111, О55, О26. Преимущественно болеют дети раннего возраста, находящиеся на искусственном вскармливании.
Сезонность: зимне-весенняя. Пути заражения: контактно-бытовой (часто внутрибольничный) и пищевой. Возможен эндогенный путь развития диареи, о чем свидетельствует частота носительства эшерихий у здоровых лиц и нередкое появление патологического стула в период интеркурентных заболеваний, например, острых респираторных заболеваний (ОРЗ). В зависимости от пути заражения и возраста детей, заболевание может протекать в трех клинических вариантах.
Первый — “холероподобный вариант” течения болезни наиболее характерен для детей первого года жизни. Заболевание имеет постепенное начало с появлением симптомов:, рвоты диареи и присоединением других симптомов болезни в последующие 3-5 дней.
Температура тела у большинства больных нормальная или субфебрильная, гипертермия почти не наблюдается. Рвота (срыгивание) — наиболее постоянный симптом, который появляется уже с первого дня болезни и носит упорный, длительный характер. Стул водянистый, брызжущий, желто-оранжевого цвета, с умеренным количеством слизи, перемешанной с калом. Частота его нарастает и достигает максимума на 5-7-й день болезни. Редко отмечаются схваткообразные боли в животе.
По частоте тяжелых форм болезни у грудных детей эшерихиозы энтеропатогенной группы стоят на 3-м месте после иерсиниоза и сальмонеллеза (S. thyphimurium). Наиболее тяжело протекают заболевания, вызванные ЭПКП О55 и О111. Тяжесть состояния у больных обусловлена не симптомами интоксикации, а выраженными нарушениями водно-минерального обмена и развитием эхсикоза II и III степени. В отдельных случаях отмечается гиповолемический шок; снижение температуры тела, холодные конечности, акроцианоз, токсическая одышка, затемненное сознание, тахикардия, изменения кислотно-основного состояния (КОС). Слизистые сухие и яркие, кожная складка не расправляется, большой родничок западает. Может развиться олигоанурия. Таким образом, “холероподобная” форма ЭПЭ у детей раннего возраста имеет специфическую симптоматику и в большинстве случаев не представляет трудностей в дифференциальной диагностике: постепенное начало, водянистая диарея, упорная нечастая рвота, умеренная лихорадка, эксикоз при отсутствии выраженных симптомов интоксикации.
Второй вариант течения эшерихиозов группы ЭПЭ, который встречается у 30% больных, — легкий энтерит, возникающий на фоне ОРЗ у детей раннего возраста. При этом можно думать о вторичном эндогенном инфицировании эшерихиями при ослаблении иммунореактивности организма за счет основного заболевания.
Третий клинический вариант болезни — пищевая токсихоинфекция (ПТИ). К его развитию приводит пищевой путь инфицирования, характерный для детей старше 1-го года. Этому синдрому свойственны рвота, водянистая диарея. Однако, имеются и отличия от токсикоинфекций другой этиологии (дизентерийной, сальмонеллезной, стафилококковой):
1. у большинства детей подострое и постепенное начало с развитием всех симптомов к 3-4-му дню болезни;
2. преимущественно легкое течение заболевания;
3. отсутствие симптомов интоксикации, тяжесть болезни определяется явлениями эксикоза.
Эшерихиозы, вызванные ЭТКП
Несмотря на разнообразие возбудителей этой группы, большинство заболеваний обусловлено пятью из них: O8, О6, О9, О75 и О20. Эшерихиозы этой группы широко распространены среди детей всех возрастных групп и являются этиологическим фактором каждого третьего, лабораторно расшифрованного, гастроэнтерита или энтерита. Эта группа заболеваний отличается преимущественно летней сезонностью (июль-август).
Однако, в клиническом течении болезни отмечается их большое сходство с эшерихиозами, вызванными ЭПКП. У детей 1-го года жизни заболевания группы ЭТЭ протекают в виде “холероподобной” диареи, а у детей старше 1-го года — по типу ПТИ, что связано с действием “холероподобного” термолабильного энтеротоксина, который с одинаковой частотой обнаруживается в обеих группах эшерихий.
Лечение кишечных инфекций
1
Гастроэнтерология в МедикСити
2
Гастроэнтерология в МедикСити
3
Дневник здоровья
За редким исключением, лечение кишечных инфекций не зависит от возбудителя заболевания и направлено на борьбу с микробами, поддержание нормального функционирования ЖКТ, устранение диареи и предотвращение обезвоживания.
При лечении ротавирусной и других инфекций требуется соблюдение диеты, обильное питье, назначение антибактериальных препаратов и энтеросорбентов. Также при необходимости принимаются меры для снижения высокой температуры.
Основу диеты при кишечных инфекциях составляют каши на воде, кисломолочные продукты, сухари из белого хлеба и крепкий несладкий чай. Нельзя употреблять цельное молоко, темный хлеб, сахар, сырые фрукты и овощи.
Обращение к врачу – обязательно условие при наличии любых симптомов кишечных инфекций. Некоторые кишечные инфекции требуют стационарного лечения!
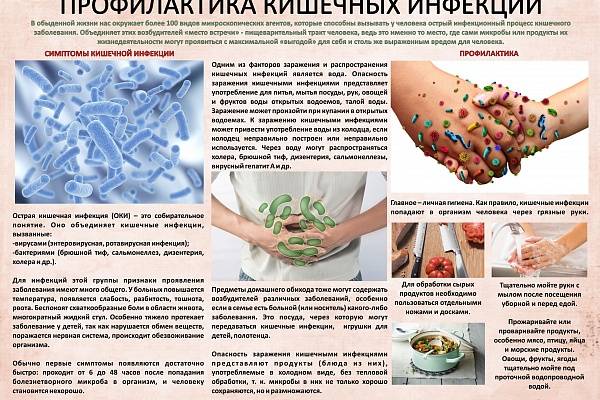
Виды и особенности кишечных инфекций
Основной механизм передачи кишечных инфекций – фекально-оральный. Это означает, что возбудитель, который попал во внешнюю среду с фекалиями зараженного человека или животного, оставаясь в пище, воде, почве, или даже на бытовых предметах, попадая в рот ребенка, способен вызвать отравление.
Возбудители инфекций
Микроорганизмы, вызывающие кишечные инфекции, бывают трех видов:
Бактерии
Их более 30. Сальмонеллы, шигеллы, ишерихии, золотистый стафилококк (пищевая токсикоинфекция), клостридии – лишь некоторые из них.
Вирусы
Наиболее грозный и распространенный в педиатрии – ротавирус.
К сожалению, до сих пор инфекционные диареи являются основной причиной смертности детей первых 5 лет жизни (4).
Протозойные (простейшие)
Амебы, лямблии и другие одноклеточные также способны вызвать отравление. Но протозойные кишечные инфекции больше характерны для взрослых, особенно путешественников.
Инфузионная терапия инфекционно-токсического шока (ИТШ)
Основными патогенетическими направлениями в лечении ИТШ являются: восстановление ОЦК и улучшение микроциркуляции.
I степень ИТШ.
Осуществляется следующая терапия:
1. Преднизолон — в дозе 15 мг/кг массы тела в сутки в/в струйно.
2. Гепарин — 100-150 ЕД/кг массы тела в сутки (первое введение в/в
струйно).
3. Глюкоза 10% раствор — в/в струйно, затем в виде глюкозо-калиевой
смеси капельно.
4. Реополиглюкин — в/вкапельно.
5. Ингибиторы протеаз — каждые 6-8 часов в/в капельно. Контри-кал — 10-20 тыс. ЕД., гордокс — 20-100 тыс. ЕД. на изотоническом растворе.
6. Пипольфен 2,5% раствор — 1-2 мг/кг массы тела в/в.
7. Антибиотики — в/в.
8. Эуфиллин 2,4% — 2-4 мг/кг массы тела в сутки.
9. Дроперидол 0,25% раствор — 0,3 мл/год жизни в/в.
10. Лазикс 1% раствор — 2 мг/кг массы тела в сутки в/в.
II – III степень ИТШ.
Осуществляется следующая терапия:
1 .Глюкокортикоиды (преднизолон, гидрокортизон, дексазон) в соотношении 3:2:1. Суммарная доза глюкокортикоидов по преднизолону составляет 50-75 мг и вводится в течение 4-6-и часов в/в, первое введение струйно 1/2 – 1/3 расчетной дозы, через 30 мин. — еще 1/3 дозы, затем капелъно под контролем АД. Параллельно вводится ДОКСА — 0,1-0,5 мл 3 раза в/м.
2. Глюкоза 10% раствор — в/в струйно, затем капелъно в виде глюкозополяризующей смеси, реополиглюкин.
3.Гепарин — 100 ЕД/кг массы тела в сутки (при ИТШ II степени) в/в струйно под контролем коагулограммы с последующим снижением дозы или отменой (при ИТШ III степени).
4. Свежезамороженная плазма — в/в медленно струйно для создания концентрации в крови антитромбина III в возрастной дозе.
5. Ингибиторы протеаз — в/в капельно на изотоническом растворе каждые 6-8 часов.
6. Антибиотики — в/в.
7. Допамин 4 % раствор — начиная с 1-2-5 мг/кг массы тела в минуту в/в капельно.
При ИТШ у детей раннего возраста не рекомендуется применять солевые растворы (раствор Рингера, изотонический раствор натрия хлорида, «ацесоль» и др.) из-за опасности гйпернатриемии и развития отека мозга. При угрозе отека мозга применяют маннитол, реоглюман, лазикс, эуфлллин. Для инфузии использую 2-3 вены.
Контроль инфузионной терапии при ОКИ.
Контроль адекватности инфузионной терапии проводится по следующим критериям:
1. Стойкая нормализация центрального венозного давления (ЦВД) в пределах 50-100 мм водяного столба (0,5-1,0 кПа). Увеличение ЦВД сопровождается отеком мозга и легких.
2. Нормализация гематокрита (увеличение его указывает на гемо-концентрацию, уменьшение гематокрита может быть следствием анемии или гемоделюции).
3. Нормализация цвета кожи и слизистых, частоты пульса, что указывает на стабилизацию гемодинамики.
4. Нормализация диуреза (олигурия требует уменьшения объема инфузии).
5.Увеличение массы тела должно быть не более 2-3% дефицита в сутки.
Лечение кишечной инфекции у ребенка
Лечение кишечной инфекции в нашей клинике начинается с осмотра ребенка опытным врачом-педиатром и сбора необходимой для диагностики информации. Вы можете также вызвать доктора домой – наши врачи приезжают на дом в любой день недели. Педиатры детской клиники Фентези – специалисты широкого профиля, чья высокая квалификация позволяет определить вид кишечной инфекции и сделать лечение максимально эффективным для маленького пациента. Среди наших педиатров кандидаты медицинских наук, члены союза педиатров России и Американской академии педиатрии. Лечащий врач всегда остается на связи с родителями и заботливо ведет ребенка до полного выздоровления.
Прежде чем начать лечение кишечной инфекции у ребенка, педиатр соберет полный анамнез и проведет лабораторную диагностику. Это может быть экспресс-анализ кала на некоторые виды патогенных вирусов (рота- или аденовирус), и, если необходимо, посев на патогенные энтеробактерии – сальмонеллу, шигеллу и т.д.
При осмотре врач определит терапевтическую тактику: если есть подозрение на бактериальную инфекцию (а затем оно подтвердится результатами анализов), то будут назначены антибиотики, если нет – врач ограничится лекарственной коррекцией симптоматики. Доктор может назначить препараты для оральной регидратации (выпаивания); эубиотики – для восстановления нормальной микрофлоры кишечника; при необходимости – антибактериальные препараты, энтеросорбенты, противорвотные и противодиарейные препараты.
ВНИМАНИЕ:
Лечение ротавирусной инфекции
В большинстве случаев организм как взрослых, так и детей самостоятельно справляется с ротавирусом, и в течение недели происходит выздоровление.
Однако повышение температуры, появление повторной рвоты, поноса и боли в животе всегда является уважительным поводом для вызова врача на дом, особенно если речь идет о заболевании ребенка. Это связано с тем, что похожие симптомы характерны не только для ротавирусного гастроэнтерита, но и для более серьезных кишечных инфекций, а также хирургических заболеваний, например, аппендицита
Поэтому важно, чтобы врач осмотрел больного и исключил опасные для жизни и здоровья состояния
Легкие формы ротавирусной инфекции лечатся дома. Врач может назначить ряд лекарственных средств, которые помогут быстрее справиться с симптомами кишечного гриппа, облегчить состояние и, главное, избежать осложнений и перехода болезни в тяжелую форму. В тяжелых случаях рекомендуется госпитализация в инфекционную больницу.
Диета при ротавирусной инфекции
В первый день болезни, при частой рвоте и отсутствии аппетита от еды можно воздержаться. Однако, как только самочувствие начинает улучшаться, нужно постепенно вернуться к полноценному питанию, чтобы ускорить выздоровление
На протяжении всей болезни важно пить как можно больше жидкости
При развитии инфекции у детей грудного возраста их продолжают кормить, как и прежде: грудным молоком или специальными смесями. Рекомендуется лишь увеличить частоту кормления. В некоторых случаях врач может посоветовать использование пищевых добавок или лекарств, содержащих лактазу. Это фермент, расщепляющий молоко и помогающий его усвоению, что особенно актуально для грудничков. Известно, что при ротавирусной инфекции активность собственной лактазы в организме снижается, что приводит к плохому усвоению молочных продуктов, усилению поноса и вздутию живота.
Старшим детям и взрослым желательно увеличить кратность приема пищи, сократив размер порции. Из диеты исключают молочные продукты, снеки, полуфабрикаты, ограничивают употребление соков, сырых фруктов и овощей, бобовых и другой пищи, богатой углеводами.
Наиболее предпочтительными являются каши, жидкие супы, отварные суфле, паровые котлеты, вчерашний хлеб. Нельзя употреблять жареные, острые, маринованные и копченые продукты. Такую диету нужно соблюдать до полного выздоровления и в течение 2-3 дней после.
Лекарственное лечение ротавирусной инфекции
Чтобы помочь организму быстрее справиться с вирусом можно использовать противовирусные препараты, например: Арбидол, Виферон и другие. Особенность такого лечения заключается в необходимости начать прием лекарства с первыми симптомами кишечного гриппа. Иначе эффективность противовирусных средств снижается. Также противовирусную защиту усиливают средства, стимулирующие иммунитет: Циклоферон, Антиротавирусный иммуноглобулин, Комплексный иммуноглобулиновый препарат (КИП) и другие. Перед применением желательно проконсультироваться с врачом.
Антибиотики при ротавирусной инфекции не показаны. В редких случаях их может назначить врач при высоком риске бактериальных осложнений или смешанных инфекциях (когда помимо ротавируса обнаруживается заражение бактериями).
Для борьбы с интоксикацией и поносом назначаются сорбенты. Это лекарственные средства, которые способны всасывать своей поверхностью токсины и газы из желудочно-кишечного тракта. Многие из них обладают закрепляющим действием, то есть нормализуют стул. В аптеке без рецепта можно купить такие сорбенты, как: Смекта, Полисорб, уголь активированный, Фильтрум-СТИ и др. Сорбенты нужно принимать отдельно от других лекарств, с интервалом не менее 30 минут.
Чтобы разгрузить желудочно-кишечный тракт и ускорить восстановление его полноценной работы назначаются ферментные препараты, которые принимают во время еды. Это Креон, Панкреатин, Мезим, Лактаза и др. Кроме того, в лечении ротавирусного гастроэнтерита широко используются препараты про- и пребиотиков: Энтерол, Бактисуптил, Бифиформ, Линекс, Ацилакт и др.
Этиология ОКИ
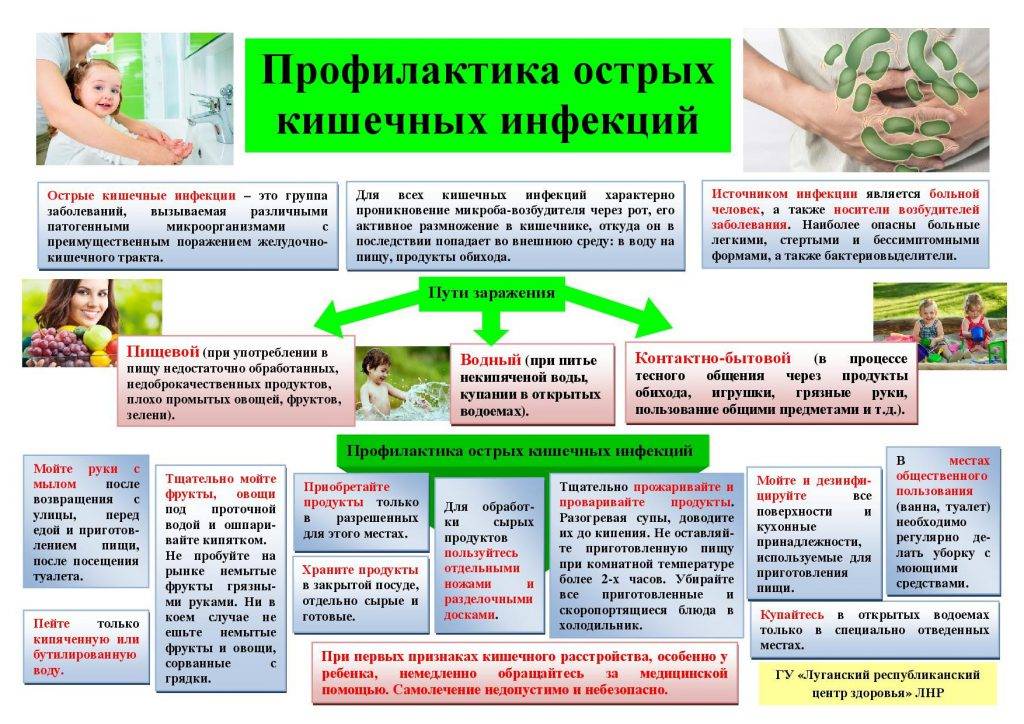
Этиология кишечных инфекций связана с попаданием в организм возбудителя болезни. Выделяют 3 основных пути, по которым они поступают в организм:
- через пищу — обычно через продукты питания, которые не прошли достаточную гигиеническую и термическую обработку;
- через воду — симптомы и этиология кишечных заболеваний при заражении через воду возникают при употреблении некачественной воды;
- при бытовом контакте — через различные предметы или грязные руки.
Бактериальные ОКИ часто вызваны бактериями типа сальмонелл, кишечной палочки, а вирусные — попаданием в организм ротавирусов, энтеровирусов и т. п. Тяжелые клинические симптомы возникают при амебиазе и лямблиозе, которые относятся к сравнительно редким причинам.
Обзор
Кишечная инфекция (пищевое отравление) — заболевание, возникающее при попадании в организм с пищей различных микроорганизмов и их токсинов. Обычно организм справляется с кишечной инфекцией самостоятельно, без специального лечения.
Чаще всего причиной отравления становится пища, зараженная бактериями, например, сальмонеллой или кишечной палочкой, а также вирусами, например, норовирусом. Симптомы отравления, как правило, проявляются на первый — третий день после употребления недоброкачественной пищи. Основными признаками кишечной инфекции являются тошнота,рвота,понос (диарея) и колики в животе. При отравлении некоторыми токсинами симптомы проявляются гораздо раньше. В таких случаях основным признаком болезни является рвота.
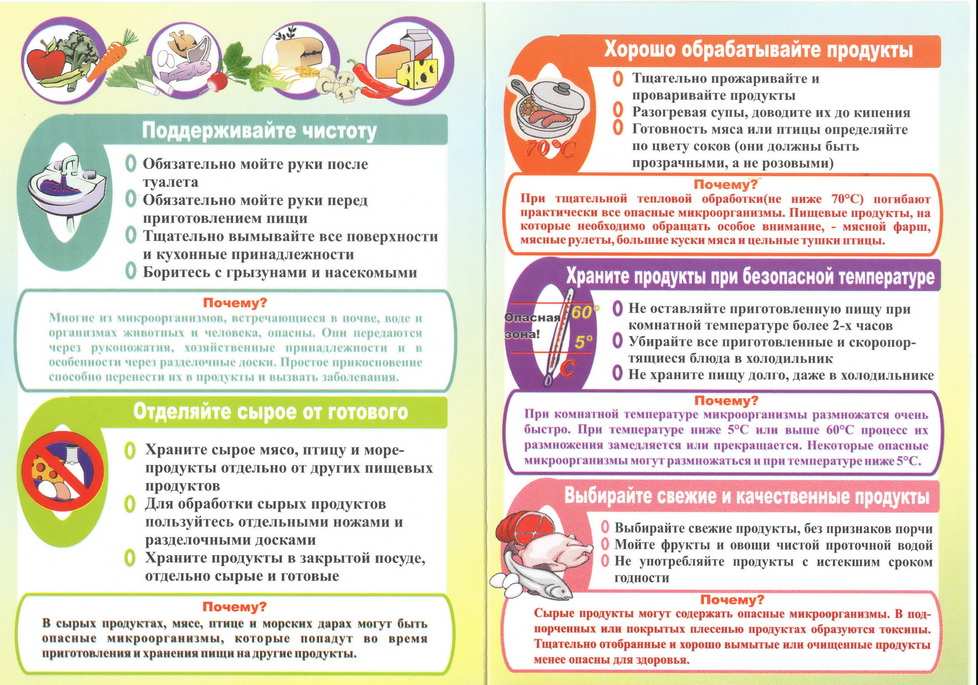
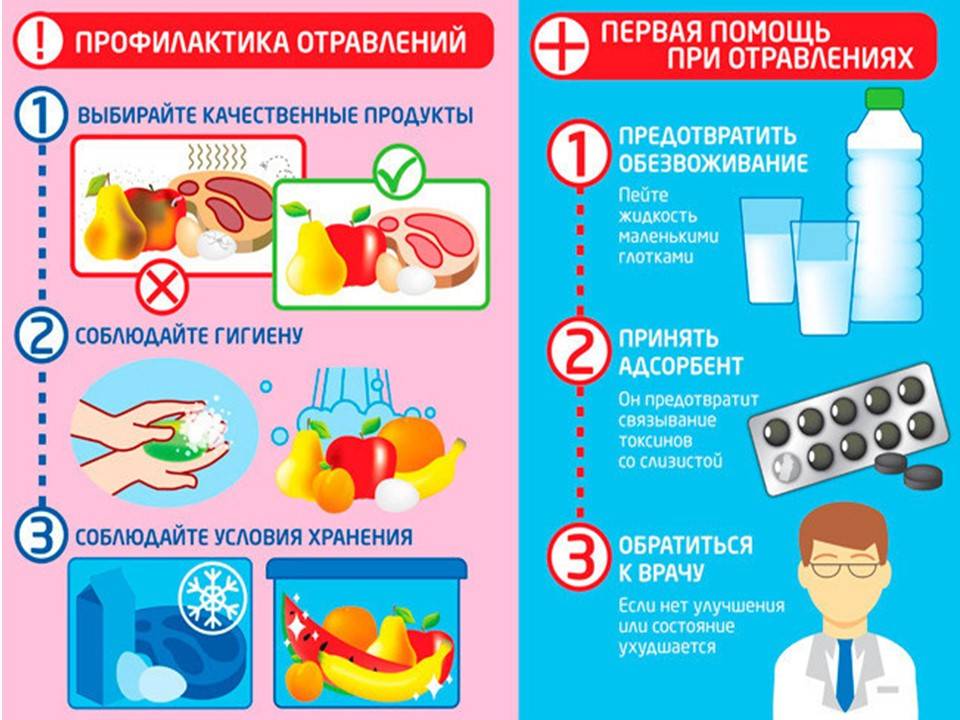
При неправильном хранении и недостаточной кулинарной обработке быстрее всего портятся следующие виды продуктов:
- сырое мясо животных и птицы;
- сырые яйца;
- сырые моллюски и ракообразные;
- непастеризованное молоко;
- готовые к употреблению продукты, например, готовая мясная нарезка, паштеты, мягкие сыры и упакованные бутерброды.
Чтобы справиться с симптомами отравления, отдыхайте и пейте больше жидкостей
Важно не допускать обезвоживания, так как это лишь ухудшит ваше состояние и задержит выздоровление
В большинстве случаев организм самостоятельно справляется с кишечной инфекцией в течение нескольких дней и помощь врача не требуется. Однако есть две основные причины, по которым стоит обратиться за медицинской консультацией при любых симптомах отравления:
- За симптомами обычного пищевого отравления могут маскироваться опасные заболевания, например, аппендицит, острый панкреатит, кишечная непроходимость, инфаркт миокарда, тяжелые осложнения сахарного диабета, гипертонический криз, гепатит А. В ряде случаев, отличить их без участия врача невозможно.
- Некоторые виды кишечных инфекций могут иметь легкое течение у вас, но быстро распространяться к окружающим и вызывать у них тяжелые формы болезни. Кроме того, существуют чрезвычайно опасные кишечные инфекций, например, холера, брюшной тиф, дизентерия и др. В этих случаях сотрудниками санитарно-эпидемиологической службы проводится работа с контактными лицами (теми, кто мог заразиться от вас), а также дезинфекция очага (квартиры, офиса, столовой или учреждения общепита).
Диагностика кишечной инфекции у детей
Врач диагностирует кишечную инфекцию на основании:
1) Эпидемиологического анамнеза. Он расспросит взрослых, что ел ребенок, где, из какой посуды и как её дезинфицировали. Спросит, с кем общался, пребывал ли в городе, за городом или заграницей. Любая деталь – не мелочь, каждая крупица информации поможет врачу быстрее поставить предварительный диагноз, и быстрее назначить лечение или госпитализацию, если она потребуется.
2) Анализы при подозрении на кишечную инфекцию – неотъемлемая часть диагностики. Стандартными обследованиями являются:
- Общий анализ крови. Выявляет нарушения в составе крови.
- Бактериальное исследование кала. Позволяет выявить вид возбудителя и назначить нужные антибиотики, которые действительно помогут малышу.
- Визуальное исследование кала. Затрудняет диагностику данного исследования изменение цвета и консистенции кала ребенка в норме в зависимости от возраста. Например, если золотистый кал грудничка является нормальным явлением, то у детей старшего возраста это должно насторожить. У детей, находящихся на искусственном вскармливании, кал тоже имеет своеобразную вязкую консистенцию и беловатый цвет, и для данной группы малышей это является физиологической нормой.
- Для ранней экспресс-диагностики используют особые методы, такие как ПЦР, ИФА, РКА и другие. Они позволяют быстро выделить возбудителя вирусной природы.
Причины кишечной инфекции у детей
Спектр возбудителей кишечных инфекций у детей крайне широк. Наиболее часто патогенами выступают грамотрицательные энтеробактерии (шигеллы, сальмонеллы, кампилобактеры, эшерихии, иерсинии) и условно-патогенная флора (клебсиеллы, клостридии, протей, стафилококки и др.). Кроме этого, встречаются кишечные инфекции, вызываемые вирусными возбудителями (ротавирусами, энтеровирусами, аденовирусами), простейшими (лямблиями, амебами, кокцидиями), грибами. Общими свойствами всех возбудителей, обусловливающих развитие клинических проявлений, являются энтеропатогенность, способность к синтезу эндо- и экзотоксинов.
Заражение детей кишечными инфекциями происходит посредством фекально-орального механизма алиментарным (через пищу), водным, контактно-бытовым путями (через посуду, грязные руки, игрушки, предметы обихода и т. д.). У ослабленных детей с низкой иммунологической реактивностью возможно эндогенное инфицирование условно-патогенными бактериями. Источником ОКИ может выступать носитель, больной со стертой или манифестной формой заболевания, домашние животные. В развитии кишечной инфекции у детей большую роль играет нарушение правил приготовления и хранения пищи, допуск на детские кухни лиц-носителей инфекции, больных тонзиллитом, фурункулезом, стрептодермией и пр.
Наиболее часто регистрируются спорадические случаи кишечной инфекции у детей, хотя при пищевом или водном пути инфицирования возможны групповые и даже эпидемические вспышки. Подъем заболеваемости некоторыми кишечными инфекциями у детей имеет сезонную зависимость: так, дизентерия чаще возникает летом и осенью, ротавирусная инфекция – зимой.
Распространенность кишечных инфекций среди детей обусловлена эпидемиологическими особенностями (высокой распространенностью и контагиозностью возбудителей, их высокой устойчивостью к факторам внешней среды), анатомо-физиологическими особенностями пищеварительной системы ребенка (низкой кислотностью желудочного сока), несовершенством защитных механизмов (низкой концентрацией IgA). Заболеваемости детей острой кишечной инфекцией способствует нарушение нормальной микробиоты кишечника, несоблюдение правил личной гигиены, плохие санитарно-гигиенические условия жизни.
Стафилококки
Пищевая токсикоинфекция
Данная форма является наиболее доступной для диагностики формой заболевания. Инкубационный период короткий — от 3-х до 6-и часов. Заболевание возникает: остро, после употребления пищи, зараженной стафилококком. В течение первых суток после пищевой погрешности у детей развивается тяжелый токсикоз (повышается температура тела, появляется повторная рвота); наблюдается частый жидкий, водянистый стул с небольшой примесью слизи (редко — с кровью). Явления токсикоза бурно нарастают: возникает резкое беспокойство, иногда потеря сознания, сильная жажда. Тяжелое состояние детей требует срочных мероприятий по борьбе с развивающимися токсикозом и эксикозом. При своевременно оказанной помощи выздоровление больных наступает
быстро.
Энтерит и энтероколит у детей раннего возраста
Эта форма поражения кишечника может быть первичной (стафилококк попадает в организм с пищей) и вторичной (возбудитель распространяется из других очагов).
Первичный энтероколит начинается остро: повышается температура тела, появляется рвота, учащенный стул (обильный, водянистый, желто-зеленого цвета); развиваются эксикоз и токсикоз, выраженные в различной степени. Болеют ослабленные дети, находящиеся преимущественно на искусственном или смешанном вскармливании. Нередко данному заболеванию предшествует вирусная инфекция. Патогенный стафилококк выделяется из испражнений с первых дней болезни, как правило, в большом количестве. Исследование крови имеет значительную ценность, так как стафилококковая бактериемия является довольно частой и может наблюдаться длительное время.
Вторичный энтерит и энтероколит у детей раннего возраста являются либо проявлением генерализованной стафилококковой инфекции, либо возникают в результате дисбактериоза кишечника. В этих случаях поражение желудочно-кишечного тракта бывает не изолированным, а присоединяется к другим очагам стафилококковой инфекции, причем, последние часто являются ведущими в клиническом течении болезни (пневмония, отит, стафилодермия). Заболевание может начинаться даже с катаральных явлений в верхних дыхательных путях, рвоты, учащения стула с 3-6-и до 10-15-и раз в сутки. Стул жидкий, с наличием слизи, зелени, реже — прожилок крови. Температура тела субфебрильная, с отдельными подъемами. Дети плохо прибавляют в массе. Заболевание принимает длительное волнообразное течение с периодами улучшения и ухудшения. Осложнения (отит, пневмония) редки. При своевременно начатом и правильном лечении наступает выздоровление.