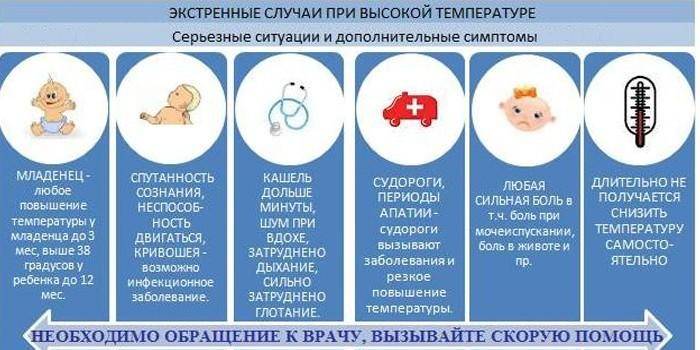
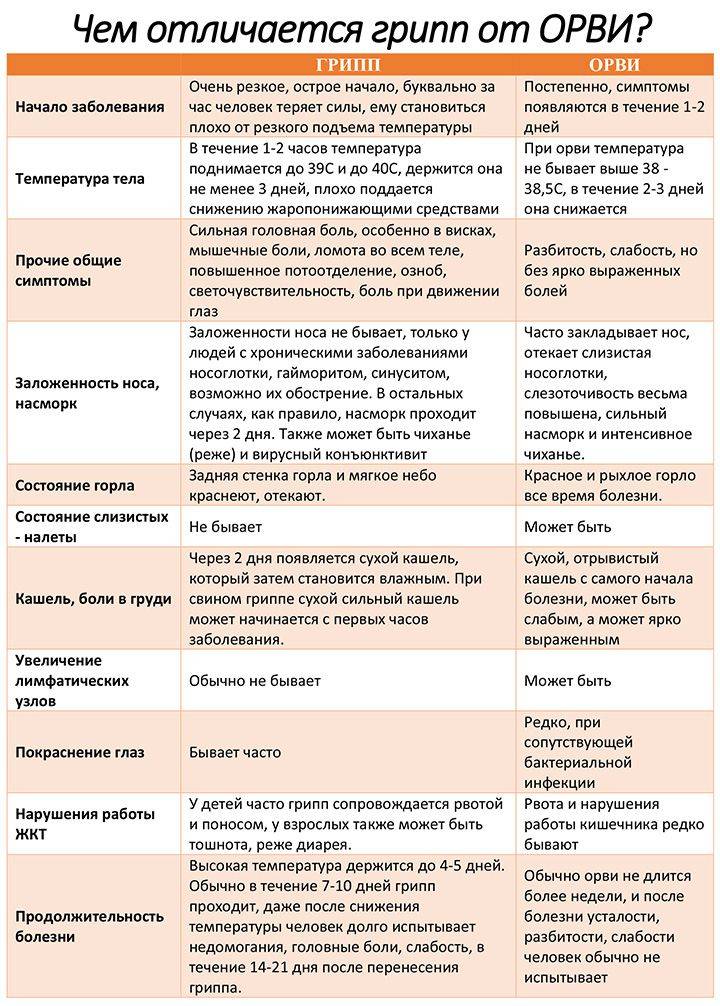
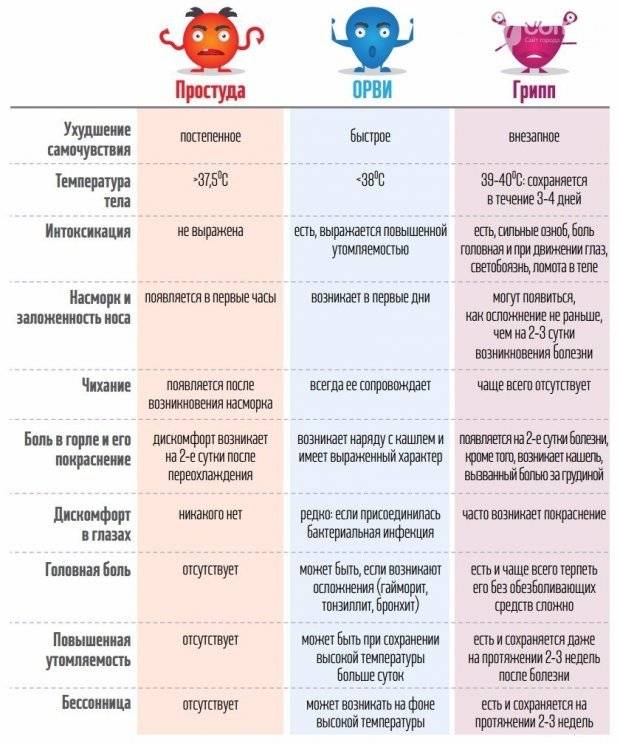
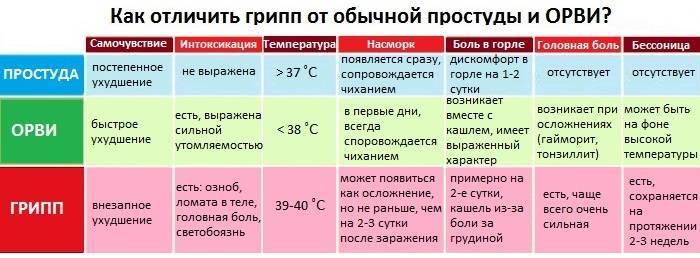
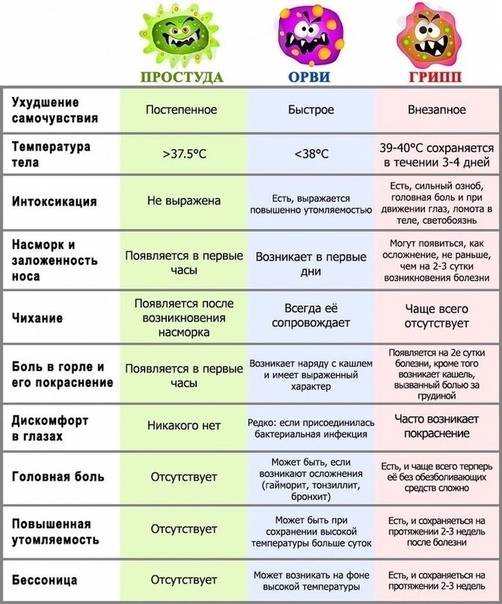
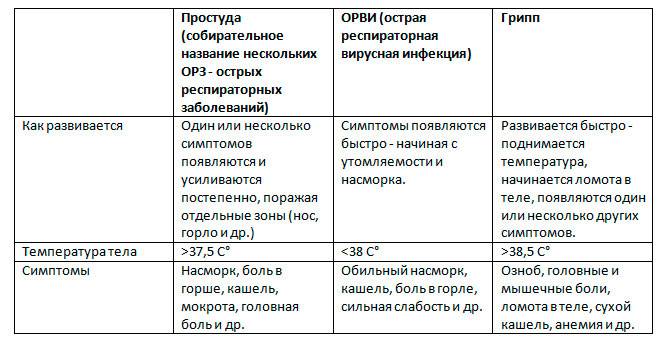
Почему появляется температура 39,5 °С без симптомов?
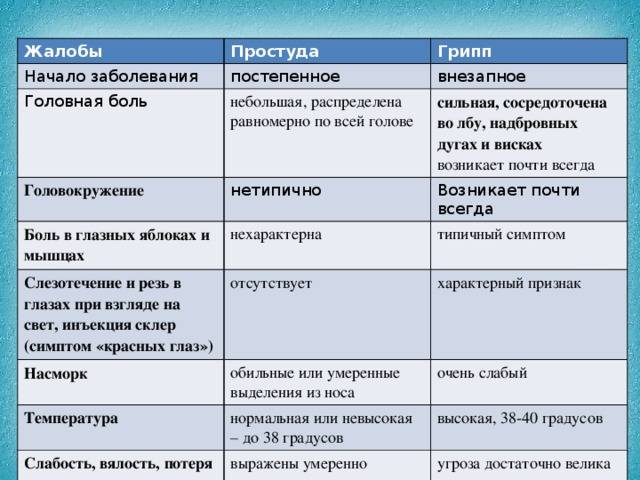
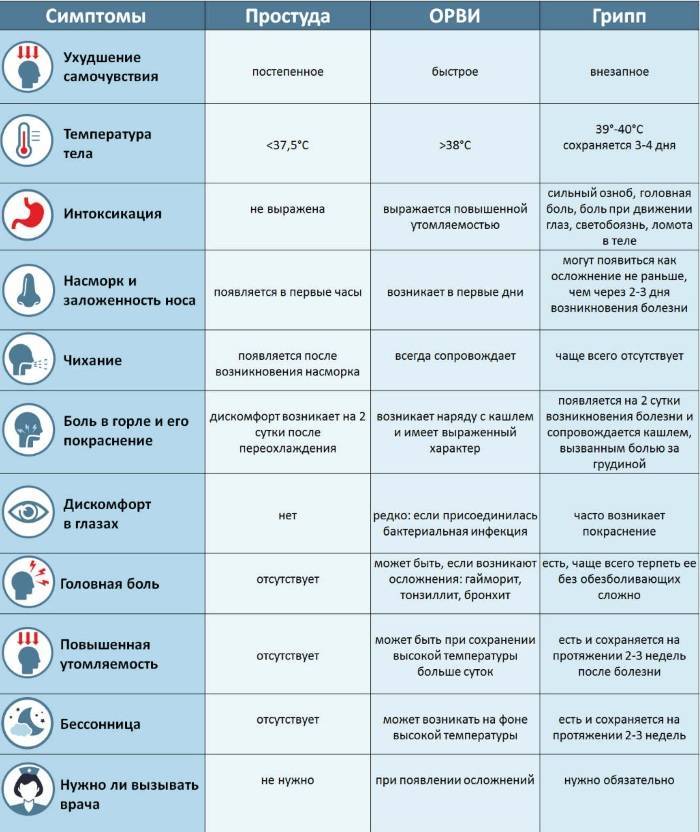
Высокая температура тела является основным признаком развития воспалительных процессов в организме человека2,4. Все остальные симптомы могут возникать позже, через несколько дней после появления гипертермии. В любом случае стоит обратиться к специалистам, чтобы они поставили точный диагноз и подобрали действенное лечение.
Если инфекционный процесс локализуется в горле или пазухах носа, температура 39,5 °С становится единственным явным признаком развития заболевания, болезнь протекает без симптомов, особенно если инфекция встречается у ребенка2. Маленькие дети не всегда сообщают родителям о боли в горле или распирании в области носа или лба. Поэтому только специалист определяет истинные причины подъема температуры, используя возможности современной диагностики.
Стойкое повышение температуры тела без симптомов основного заболевания может свидетельствовать о прогрессировании скрытого инфекционного процесса2,4. У людей с ослабленным иммунитетом многие болезни вирусной и бактериальной природы протекают со стертой симптоматикой.
Причины повышения температуры
- Инфекционные заболевания, вирусные и бактериальные, такие как ОРВИ, грипп, ВИЧ, малярия, инфекционный мононуклеоз, пневмонии и т.д.
- Лекарственные средства, такие как антибиотики, барбитураты, антигистаминные препараты и наркотические средства, например, амфетамины, кокаин..
- Неинфекционные заболевания: инфаркт миокарда, инсульт, синдром длительного раздавливания, различные кровоизлияния
- Тепловой удар, ожоги
- Хирургические вмешательства
- Гемолиз
- Воспалительные заболевания: артрит, гипертиреоз, некоторые виды рака, волчанка, воспалительное заболевание кишечника, тромбозы и эмболии, нарушение обмена веществ, подагра
Возможные причины бессимптомного повышения температуры у ребенка
Вирусные заболевания. Часто причиной бессимптомного жара у детей является заражение острой респираторной вирусной инфекцией, которую в быту мы обычно называем простудой. В первые дни заболевание может и не сопровождаться насморком, болью в горле и другими неприятными проявлениями. Кроме того, дети нередко переносят ОРВИ легче, чем взрослые, продолжая играть и бегать как обычно, почти не замечая жар. Если при отсутствии симптомов температура у ребенка держится 3–4 дня, а затем на теле малыша появляются мелкие красные высыпания, это может указывать на розеолу – заболевание, вызванное вирусом герпеса.
Скрытые бактериальные инфекции. Температура 38 °С без симптомов у ребенка может указывать на развитие пневмонии, острого пиелонефрита, инфекционных заболеваний нижних мочевыводящих путей. Показания термометра могут быть выше или ниже – от 37 до 39 °С. При некоторых заболеваниях бывает и более высокая температура. В любом случае, для выявления скрытой бактериальной инфекции потребуется пройти дополнительные обследования. Какие анализы делать, расскажет врач.
Перегрев. В летний сезон распространенной причиной высокой температуры у ребенка без симптомов простуды является тепловой удар. Если малыш долго находился на солнце без головного убора, оставался в жаркую погоду в душном помещении или закрытом автомобиле, у него может развиться гипертермия. При небольшом перегреве обычно другие жалобы отсутствуют. Однако малыш может быть необычно вялым.
Прорезывание зубов. У детей младшего возраста (в среднем от 4 месяцев до 2 лет) причиной жара без других симптомов часто бывает прорезывание молочных зубов. Показания термометра обычно варьируются от 37 до 38 °С, но иногда температура может подняться и выше. Не у всех детей в период прорезывания зубов кроме жара нет никаких ярко выраженных симптомов. Родители могут отмечать повышенное беспокойство малыша, стремление почесать десны.
Другие причины. При отсутствии других симптомов температура 39 °С у ребенка может связана с наличием некоторых системных аутоиммунных заболеваний, попаданием в кровоток инфекции, патологиями гипоталамуса (анатомического образования в головном мозге, отвечающего за терморегуляцию). Если накануне малышу делали прививку, жар может быть реакцией на введенную вакцину.
Каковы признаки лихорадки?
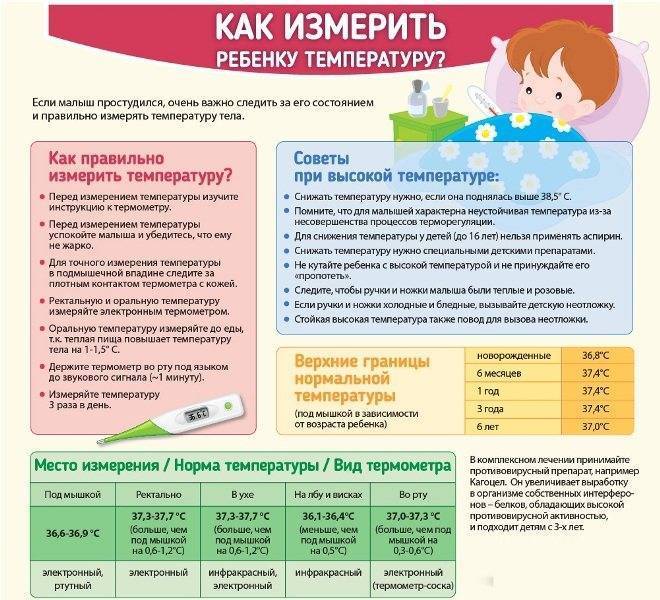
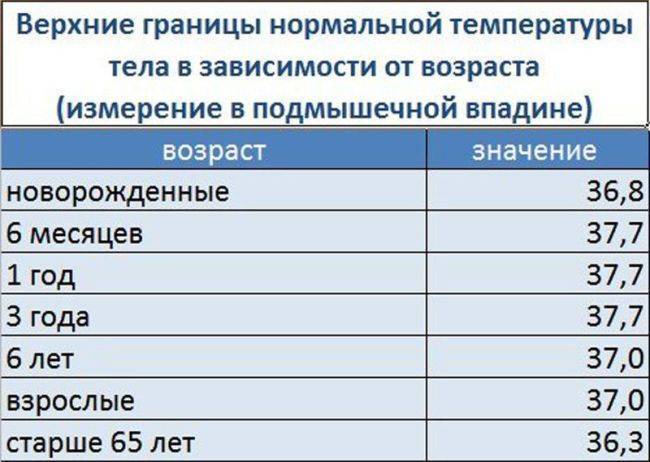
Нормальная температура тела составляет от 36,5 до 37 градусов по Цельсию. Лихорадка — это когда температура тела поднимается выше этого уровня, обычно потому, что иммунная система активно борется с вирусной или бактериальной инфекцией. Лучший способ узнать, есть ли у ребенка температура, — это измерить температуру термометром.
- Легкая температура (37–38,5 ° C) — ребенок может быть красным, слегка вялым, теплым или горячим на ощупь. Дети обычно могут заниматься своей обычной повседневной деятельностью.
- Высокая температура (38,5-39,4 ° С) — малыш будет теплым на ощупь. Он может быть недостаточно здоров, чтобы заниматься своими обычными делами, у него может снизиться аппетит, и он может чувствовать боль.
- Очень высокая температура (39,5 ° C и более) — ребенок будет оставаться в постели или будет бездействовать; он будет недостаточно здоров, чтобы заниматься своими обычными делами. Потеря аппетита.
Примечание. Если вы используете ректальный термометр, температура может быть на 0,5 градуса выше указанного диапазона.
Профилактика сенной лихорадки
Поллиноз — индивидуальная реакция организма, и избавиться от нее совсем не получится. Но к сезону цветения можно подготовиться, чтобы уменьшить риск аллергии.
1. Спросите у лечащего врача об аллерген-специфической терапии. Это современный способ борьбы с аллергической реакцией, который уменьшает ее проявления или на какое-то время полностью «отключает». При АСИТ в организм вводят аллерген в малых дозах, постепенно увеличивая их. Метод эффективен при установленном аллергене и может применяться у людей всех возрастов. Но проводить АСИТ нужно заранее, за несколько месяцев до сезона пыления аллергенных растений.
2. Начинайте лечение вовремя. Если вам известны сроки начала аллергии, обратитесь к врачу заранее. Специалист подберет комплекс лекарственных препаратов, которые не позволят сенной лихорадке «разыграться».
3. Планируйте отпуск. Аллерголог-иммунолог Пироговского центра (КДЦ «Измайловский»), кандидат медицинских наук Анна Капустина рекомендует планировать отпуск на время цветения опасных для вас растений и выезжать в другую климатическую зону. Предварительно уточните, не цветут ли и там в это время аллергенные культуры. В воздухе морских курортов и в горах концентрация пыльцы ниже, а значит, для аллергиков такие регионы безопасны.
4. Не выезжайте на природу. Если летом вы не покидаете город, не планируйте выходные на природе. Воздух лесов и лугов насыщен пыльцой в период активного цветения трав. Старайтесь реже находиться на улице, особенно в жаркую и сухую погоду. А в утренние часы закрывайте окна в квартире, так как в это время концентрация аллергенов в воздухе максимальна.
5. Уточните календарь цветения растений. Сенную лихорадку могут провоцировать более 50 культур, которые цветут в разное время:
- весной — дуб, ольха, береза, лещина, клен, ясень;
- в первой половине лета — рожь и пшеница, а также травы — пырей, наперстянка, крапива, ромашка, чертополох, девясил, лебеда;
- во второй половине лета и до середины сентября — полынь, амброзия, подорожник.
pixabay.com  / 
Поллиноз сопровождается неприятными симптомами и ухудшает качество жизни аллергика. Но с помощью медицинской терапии с его последствиями можно справиться. Не старайтесь решить проблему самостоятельно, особенно если аллергия развилась у ребенка. Обратившись к врачу и выполняя его рекомендации, вы сможете держать сенную лихорадку под контролем.
Лечение
Лечение миозита грудной клетки будет зависеть от причин возникновения, симптомов и формы тяжести болезни. Лечение индивидуальное, комплексное.
Мази
Мази с противовоспалительным, обезболивающим и жаропонижающим эффектом назначаются врачом в первую очередь. Самые известные и хорошо зарекомендовавшие себя препараты: Финалгон, Диклофенак, Никофлес, Випросал, Апизартрон. Они обладают также согревающим и расслабляющим действием.
Физиотерапия
Физиотерапевтические процедуры довольно эффективны при лечении миозита грудной клетки. Применяются следующие методики:
- миостимуляция;
- магнитотерапия;
- электрофорез;
- лечение озокеритом (парафином);
- УФО и инфракрасное облучение;
- фонофорез гидрокортизона;
- УВЧ.
Физиотерапия успешно справляется с болью. Например, при проведении магнитотерапии болевой синдром проходит уже после первого раза. Кроме этого, данные процедуры улучшают кровообращение, снижают воспаление, устраняют симптомы миозита грудной клетки. Однако назначаются физиопроцедуры только при отсутствии острой формы заболевания. В противном случае болезнь может усугубиться.
ЛФК
Лечебная физкультура назначается врачом в комплексе с другими методами лечения. Физические упражнения:
- восстанавливают тонус мышц;
- снимают воспаление, уменьшают боль и отек;
- предотвращают атрофию грудных мышц.
Упражнения при миозите мышц грудной клетки подбираются для каждого случая индивидуально и выполняются с инструктором. Хорошо сочетать ЛФК с массажем, если нет противопоказаний.
Хирургическое вмешательство
Операция проводится при гнойном или оссифицирующем травматическом миозите. Гнойная форма миозита грудной клетки требует вскрытия гнойника, удаления содержимого и постановки дренажа. При оссифицирующем миозите оперативное лечение необходимо в случае неэффективности консервативных методов терапии. А также при подозрении на какие-либо осложнения для организма или нарушение привычного образа жизни.
Симптомы ротавирусной инфекции
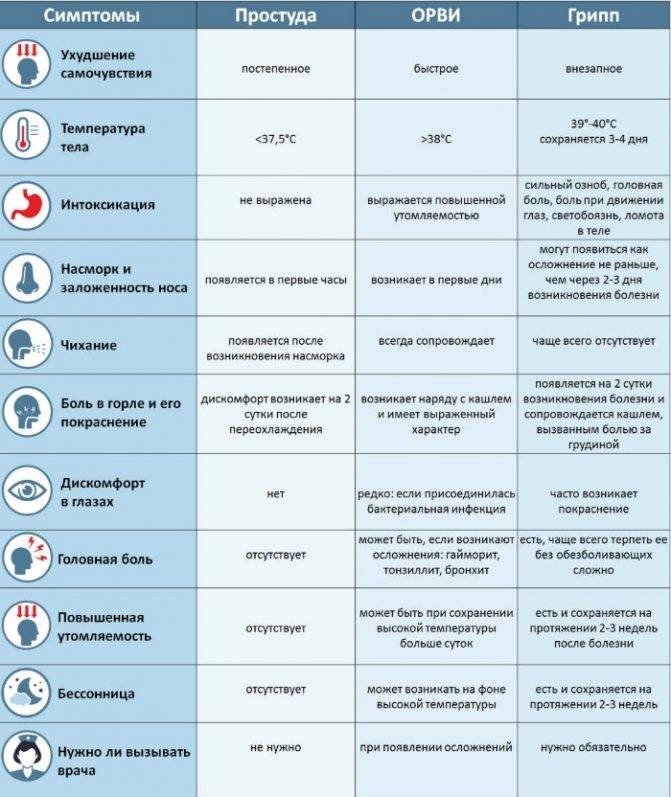
Заболевание ротавирусом развивается остро, то есть симптомы появляются внезапно и быстро нарастают. От момента заражения до появления первых признаков кишечного гриппа обычно проходит от 14 часов до 4 дней. В 90% случаев все проявления болезни достигают своего пика в течение суток. Значительно реже ротавирусная инфекция протекает вяло, с постепенным нарастанием симптомов в течение 2-3 дней. Средняя продолжительность болезни 5-7 суток.
Симптомы типичной формы ротавирусного гастроэнтерита:
- повышение температуры обычно до 37-38оС;
- признаки интоксикации: слабость, общее недомогание, потеря аппетита, головные боли;
- рвота от 2-4 раз в сутки до 10-20 раз в тяжелых случаях, обычно появляется раньше поноса;
- понос (диарея) характеризуется появлением водянистого пенистого стула желтого цвета, частота опорожнения кишечника зависит от тяжести болезни;
- боли в верхней части живота умеренной интенсивности, иногда схваткообразные;
- урчание в кишечнике;
- появление признаков простуды — боль при глотании, насморк, кашель, покраснение горла — непостоянный признак, чаще встречается у детей.
Выраженность симптомов ротавирусной инфекции зависит от многих факторов: общего состояния организма, наличия сопутствующих болезней, напряженности иммунитета к ротавирусу.
Некоторые дети, а особенно взрослые, болеют кишечным гриппом в легкой форме, иногда болезнь проходит практически незаметно и не требует обращения к врачу. Реже люди становятся носителями вируса: сами не болеют, но постоянно выделяют вирус с испражнениями и могут быть источником заражения для окружающих.
Тяжелые формы болезни наблюдаются обычно у детей до 3 лет с иммунодефицитом или недостаточной массой тела, а также у пожилых людей с серьезными хроническими заболеваниями. По данным ВОЗ ротавирус ежегодно уносит жизни 1-3 млн детей.
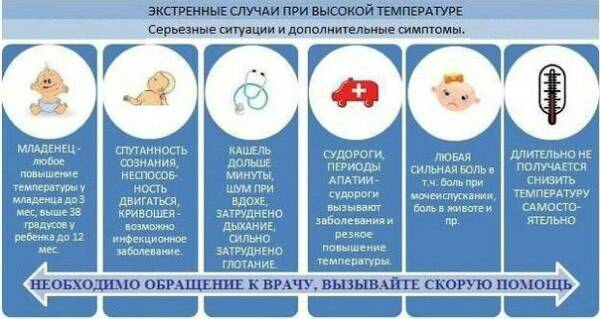
Чем опасна температура 39,5 °С?
Повышение температуры до 38,5 °С и выше может быть опасным для организма, особенно если гипертермия возникает в раннем детском возрасте, когда механизм терморегуляции несовершенен и иммунная система функционирует не так, как у взрослого человека1,3. Риск возникновения осложнений повышается с приближением уровня температуры к критическому. Выраженная гипертермия может нарушать работу головного мозга и нервной системы, провоцировать развитие сердечно-сосудистых заболеваний, судорог, остановки дыхания, особенно у людей с хроническими патологиями, склонностью к тромбообразованию и одышке1,3,5.
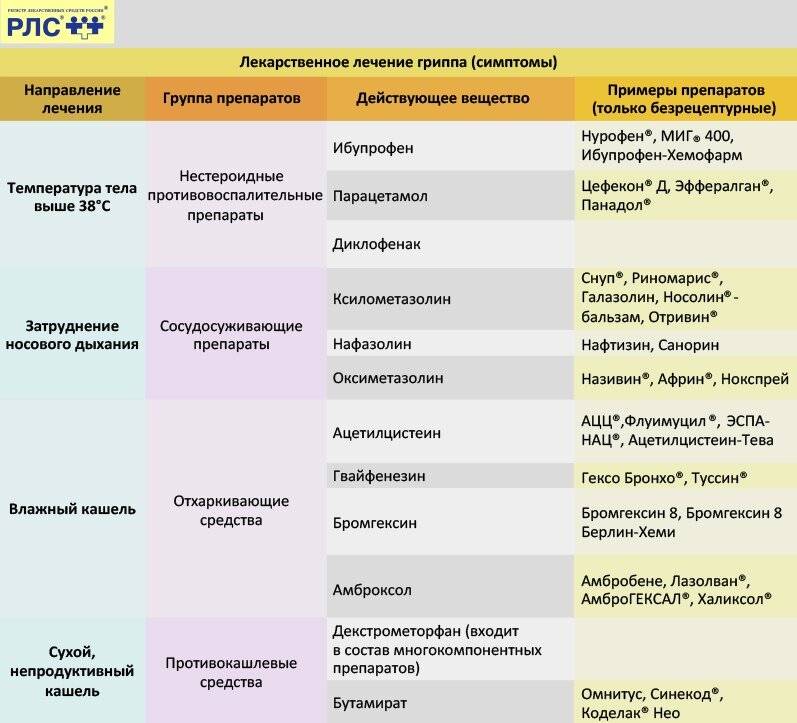
Также стоит помнить о риске обезвоживания при повышении температуры тела. Кроме приема жаропонижающих средств необходимо расширить питьевой режим1, чтобы своевременно восполнять нехватку жидкости.
Разновидности фронтита
Типы фронтита различаются в зависимости от путей проникновения инфекции, типа и время развития патологии.
Специалисты различают:
- Острый фронтит. Характеризуется внезапным возникновением воспалительного процесса, развитие – стремительное, окончание заболевания – полное.
- Хронический фронтит. Возникает как следствие плохо вылеченной острой формы заболевания; при нем длительные периоды обострения сменяются короткими паузами ослабления симптомов.
- Аллергический фронтит. Немедленная реакция на аллергены: частое чихание, зуд носа и глаз, повышения температуры может не быть или она невысокая;
- Вирусный фронтит. При воздействии вируса начинается быстрый подъем температуры, жалобы на боль в горле, чихание, появляется жидкая полупрозрачная слизь.
- Бактериальный фронтит. При бактериальной атаке температура поднимается, но медленно; больной не чихает, а слизь формируется густая, с характерным оттенком.
- Катаральный фронтит. Заявляет о себе тяжестью в лобной области, заложенностью носа; может не давать осложнений, а может перейти в более острую стадию.
- Гнойный фронтит. Образование и скопление гнойного содержимого в лобных пазухах пагубно влияет на состояние больного; возможна даже потеря сознания.
- Пневмосинус. Особая форма фронтита, которая характеризуется растяжением лобной пазухи; при этом воздух в пазуху поступает, но выхода для него нет. В этом случае воспаления может не быть, а боль в лобной части будет ощущаться.
Независимо от типа фронтита, он может затрагивать или одну пазуху (правую или левую) или быть двусторонним, когда в воспалительный процесс вовлечены обе пазухи.
Ковид на коже
Кроме характерных симптомов у ряда носителей SARS-CoV-2, переболевших СOVID замечены также дерматологические симптомы. Чаще всего это бугры красного и фиолетового цвета, покраснения на коже.
- Визуально проблемные зоны напоминают участки после обморожения. Как правило, это бесформенные несимметричные пятна на руках и ногах. Образования могут болеть, иногда –чесаться.
- Мелкие волдыри на торсе, руках и ногах.
- Ливедо – красно-синяя сетка сосудистой природы.
Дерматологические проблемы могут дать о себе знать, как на первом этапе болезни, так и когда болезнь уже развилась. Если речь идёт только о покраснениях, сыпи, то они походят за 2 недели, если образовались бугры, то они могут оставаться на коже несколько месяцев.
У некоторых заболевших COVID на месте бугров начинает слезать кожа.
Пятна больше характерны для детей, подростков, молодёжи, волдыри – для лиц среднего возраста, а ливедо – для пожилых.
Дерматологические проявления при коронавирусной инфекции чаще всего связаны с гиперэкспрессией противовоспалительных цитокинов (пептидных молекул), которые ответственны за передачу сигналов между клетками. Фактически происходит «разбалансировка» воспалительного ответа организма. Но некоторые высыпания возникают на фоне постоянного потоотделения при высокой температуре. Также возможны инфекционно-аллергические поражения кожи.
Заболевания приводящие к боли в пазухах
Так какие заболевания могут спровоцировать боль в пазухах носа? Это достаточно объемный список, поэтому их условно разделим на этиологические причины.
Воспалительные состояния, основная часть патологий провоцирующих данный симптом:
- Синуситы. Острые и хронические воспалительные процессы в придаточных пазухах – гайморит, фронтит, этмоидит, сфеноидит.
- Риниты. Катаральная форма, может привести хроническому воспалению слизистой полости носа, что провоцирует закупорку в придаточных пазухах. Так называемый, риносинусит.
- Дентальные патологии. Если имеются проблемы с зубами верхней челюсти – формирующиеся очаги воспаления, могут спровоцировать образование перфорации или свища в гайморову пазуху.
- Другие состояния. Любой очаг воспаления в носоглоточной области, может осложниться распространением на окружающие структуры, например, при хроническом тонзиллите.
Заболевания невоспалительной этиологии, так же может привести к боли в области пазух носа:
- Искривление носовой перегородки – самая частая невоспалительная причина болевых ощущений в околоносовых пазухах. Более подробно в этом материале: Искривление перегородки носа – симптомы, причины, осложнения.
- Трофические формы ринитов. Хронические изменения в слизистой оболочки при ринитах, могут быть не только воспалительного характера, но и гипертрофического. Например: медикаментозный, атрофический, вазомоторный и гипертрофический риниты. Все они способствуют “закупорке” оттока отделяемого из параназальных пазух.
- Новообразования. Рост кист и полипов, может приводить к разрушению костной и хрящевой ткани в носоглоточной области, приводя к соответсвующим симптомам.
- Другие заболевания. Гипертрофия аденоидов или аденоидные вегетации провоцируют нарушение нормальной проходимости носовых проходов, влияя тем самым и на околоносовые пазухи.