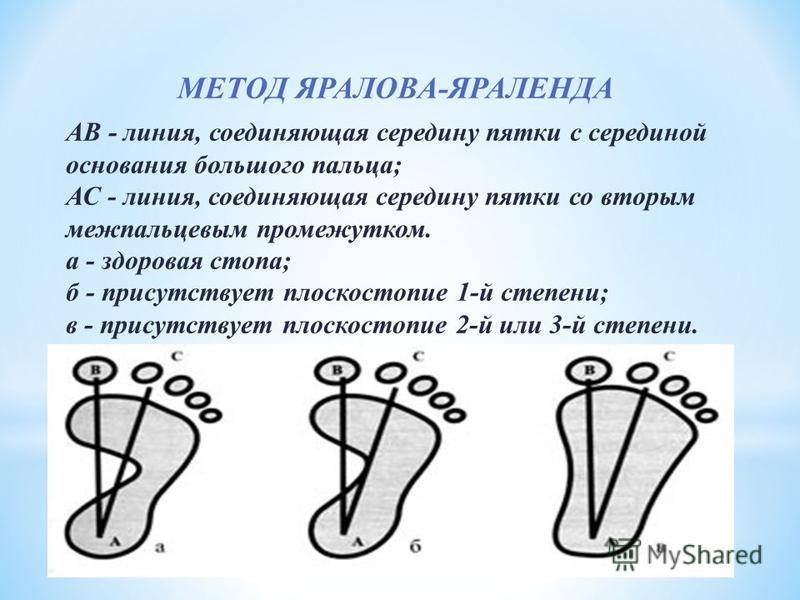
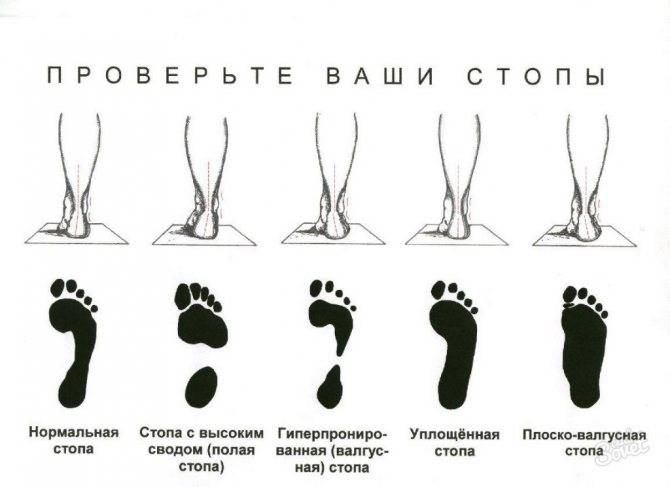
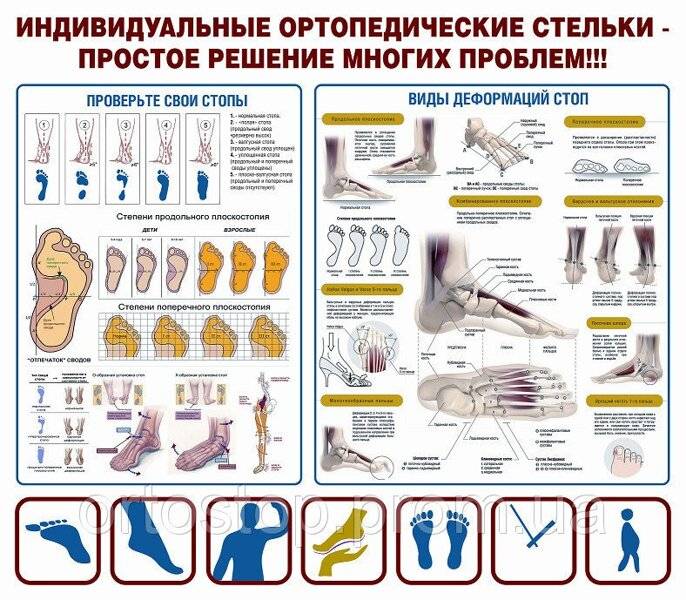
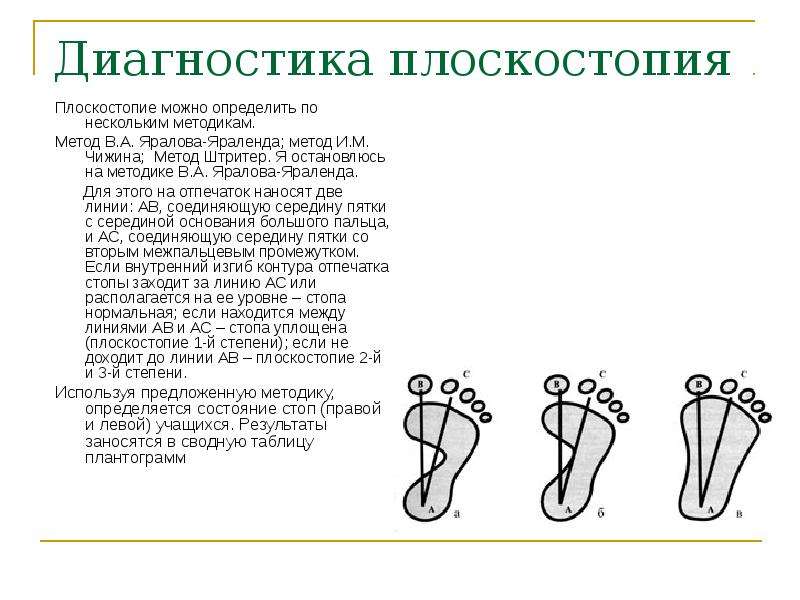
Какой врач ставит диагноз
- дети, в семье которых есть те, у кого обнаружена патология;
- недоношенные дети;
- малыши, которые при рождении имеют пяточную стопу или мышечную дистонию;
- груднички с рахитом.
Помимо этого, есть еще несколько факторов, которые увеличивают возможность появления проблемы: слабый мышечный корсет, нерациональное питание, низкая физическая нагрузка, ношение обуви без супинатора. К тому же, родители нанесут вред малышу, если будут слишком рано пытаться поставить его на ноги и научить ходить, либо же отправят на спортивные занятия, когда ребенок только-только начинает уверенно ходить и бегать.
Детские корригирующие стельки
Как лечить деформацию стопы у детей?
При подозрении на деформацию стоп родителям нужно показать ребенка детскому хирургу, ортопеду или травматологу. Доктор внимательно осмотрит ноги, выслушает жалобы, проведет специальные тесты. Возможно, назначит подометрию, рентген, УЗИ, МРТ. По результатам обследования в зависимости от типа, степени тяжести болезни, особенностей организма, возраста назначит лечение. Если причина связана с патологиями нервной системы, дополнительно необходима консультация и наблюдение невролога.
В возрасте до 3 лет важно различать физиологические особенности развития стопы и патологические состояния. Часто то, что кажется родителям ненормальным, неправильным, на самом деле является вариантом нормы
Например, варус или O-образное положение ног до 2 лет считается физиологическим. Чтобы не пропустить малейших отклонений, рекомендуется периодически показывать малыша ортопеду. Раннее выявление болезни позволит начать лечение вовремя, исправить деформацию в короткие сроки простыми методами.
Врожденные деформации стоп обычно обнаруживают врачи-педиатры во время планового осмотра младенца в первые месяцы жизни. Более выраженными они становятся ближе к 1 году, когда малыш учится делать первые шаги. Тогда родители замечают, что у ребенка шаткая, неуверенная походка, нарушена осанка. Он быстро утомляется при ходьбе, не хочет передвигаться на ножках, капризничает при попытках заставить.
На начальных стадиях исправить форму стопы удается консервативными методами, в тяжелых случаях прибегают к наложению шин, гипсовых повязок, фиксирующих стопу в конкретном положении, хирургическим вмешательствам.
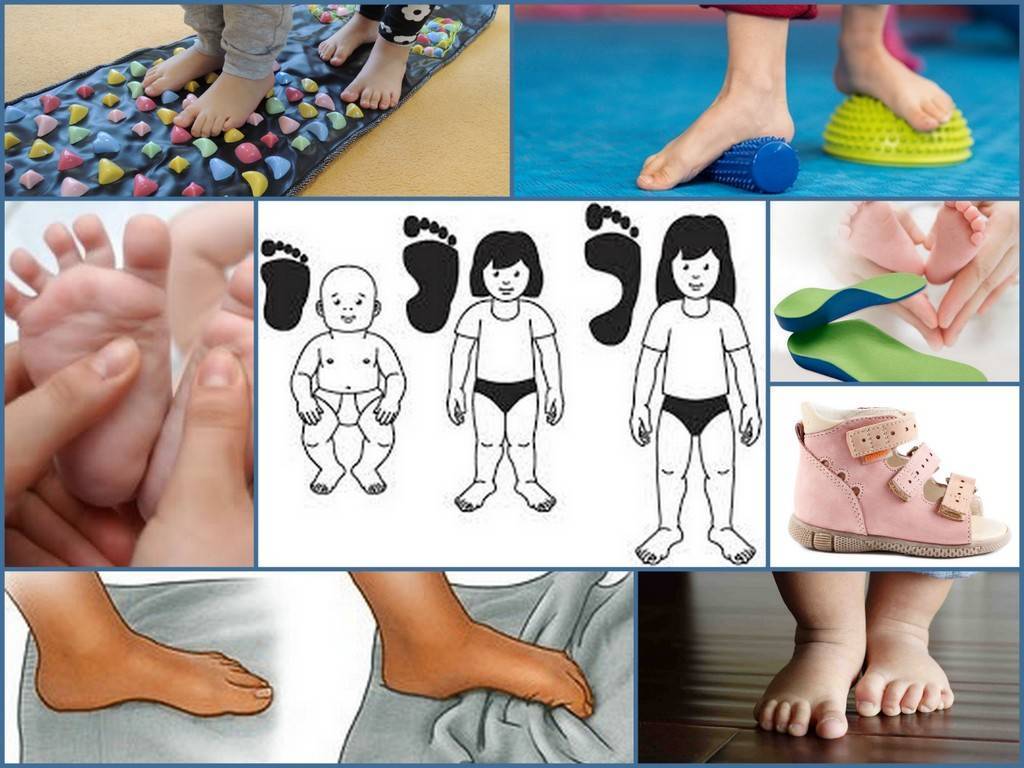
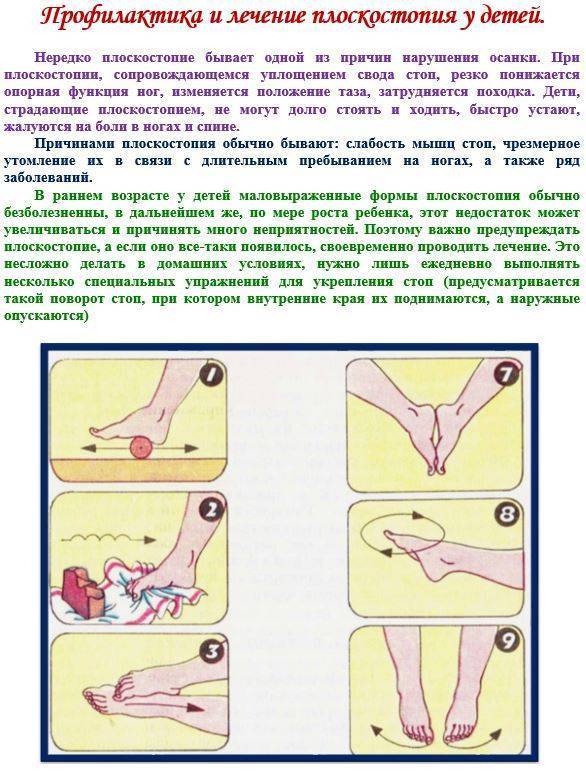
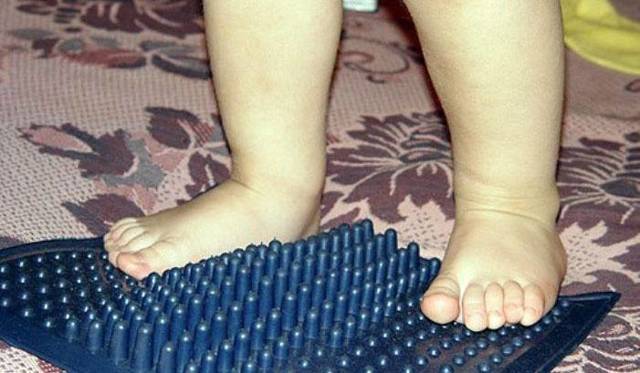
Для лечения плоскостопия назначают ношение ортопедических стелек, обуви, массаж, упражнения, способствующие укреплению мышц, поддерживающих своды. Массаж улучшает приток крови, обменные процессы, снимает усталость, стабилизирует мышечный тонус, укрепляет мягкие ткани. Для массажа, глубокой проработки мышц дополнительно используют специальные ортопедические мячики, коврики, полусферы с разными рельефными поверхностями.
Для лечения у детей варусной и вальгусной деформации стопы применяют:
- массаж;
- физиотерапию (электрофорез, магнитотерапия, электростимуляция);
- ЛФК;
- ортопедическую обувь, вкладыши, стельки.
Лечение долгое, поэтому родителям нужно запастись терпением, строго выполнять рекомендации врача. Оно направлено на укрепление мышечно-связочного аппарата стопы, снятие или повышение тонуса, правильное распределение нагрузки.
Относительно новый метод коррекции – тейпирование. На ногу накладываются кинезиологические тейпы. Это эластичные тканевые ленты на клейкой основе, помогающие снять боль, смоделировать правильную установку ноги.
ЛФК и гимнастику подбирает врач. Родители часто пытаются найти решение самостоятельно, читают о разных комплексах, смотрят видео, отзывы. Но при вальгусной деформации стопы у детей неправильное упражнение может ухудшить состояние, поэтому так делать нельзя. У каждого ребенка есть свои особенности, которые при таком подходе не учитываются. То же самое касается выбора обуви.
При лечении врожденной косолапости для фиксации стопы в заданном положении применяют гипсовые повязки, которые меняют каждые 5 – 7 дней. Такой метод позволяет постепенно скорректировать положение стопы и вывести ее в анатомически правильное положение. После окончания терапии назначают упражнения и ортопедическую обувь для профилактики рецидива. При приобретенной косолапости сначала выявляют причину ее развития, а потом подбирают методы коррекции.
При тяжелых деформациях стопы, которые нельзя исправить консервативными методами, показана операция.
Чем младше ребенок, тем выше шансы на успешное лечение, избавление от проблемы. Но часто родители не замечают ранних признаков отклонений от нормы и упускают время.
Что вызывает?
Болезнь бывает врожденной и приобретенной. В первой ситуации вальгус вызывают пороки развития соединительной ткани, генетические, хромосомные аномалии плода, нарушения нервной системы. Патология начинается еще в период внутриутробного развития, новорожденный рождается уже с ней.
К таким нарушениям относятся:
- нарушения иннервации;
- неправильное положение бедренных костей и таза, дисплазия тазобедренного сустава;
- врожденный вывих бедра;
- нарушения в пояснично-крестцовом отделе позвоночного столба;
- церебральный паралич;
- расщепление позвоночника (неполное закрытие нервной трубки в спинном мозге);
- спаечные процессы в малом тазу;
- врожденная слабость мышечно-связочного аппарата.
Родителям часто кажется, что некоторые из врожденных отклонений, никак не связаны с патологией стопы. Однако все костно-мышечные структуры в организме взаимосвязаны, поэтому причины вальгуса могут оказаться довольно неожиданными. Например, вызвать вальгус может такая родовая травма, как смещение оснований костей черепа, а именно изменение положения затылочной кости. Такая травма вызывает цепную реакцию. Неправильно становятся позвонки шейного отдела, грудного, поясничного, разворачивается крестец, тазовые кости, бедра, голени. И так деформация доходит до стоп. Точно также иногда вальгус может быть следствием такого диагноза, как кривошея.
Приобретенную вальгусную постановку стоп у ребенка вызывают ошибки в развитии и функционировании опорно-двигательного аппарата, травмы, чрезмерная нагрузка на ослабленную мышечно-связочную систему.
Ей способствует ранняя постановка в вертикальное положение, раннее начало ходьбы. Особенно высоки риски, если малыш пухленький, имеет лишний вес. Не стоит торопиться учить его ходить, равняться на других детей. Гораздо полезнее для опорно-двигательного аппарата стимулировать малыша активно ползать. К опоре на ноги и началу ходьбы тело ребенка готово только к 10 –12 месяцам. Некоторые детки делают свои первые шаги в 9 месяцев, а другие в 15 ¬¬– 18 месяцев. И это все варианты нормы. Помните, что разные ходунки, прыгунки, вожжи могут принести вред, а не пользу. Перед их использованием посоветуйтесь с педиатром.
Несформированные, неокрепшие связки, сухожилия, мышцы с ослабленным тонусом не способны удерживать ножки в правильном положении, поэтому под тяжестью веса тела стопы деформируются. Ухудшает ситуацию плохая координация, качающаяся походка малыша, когда для устойчивости он широко расставляет ножки.
Частая причина вальгусной деформации – перенесенный в младенчестве рахит. Как ни странно, но в легкой степени тяжести эта патология встречается почти у 30 % детей до 3 лет. Причиной рахита является дефицит витамина D, который приводит к нарушению усвоения кальция, недостаточной минерализации и прочности костей.
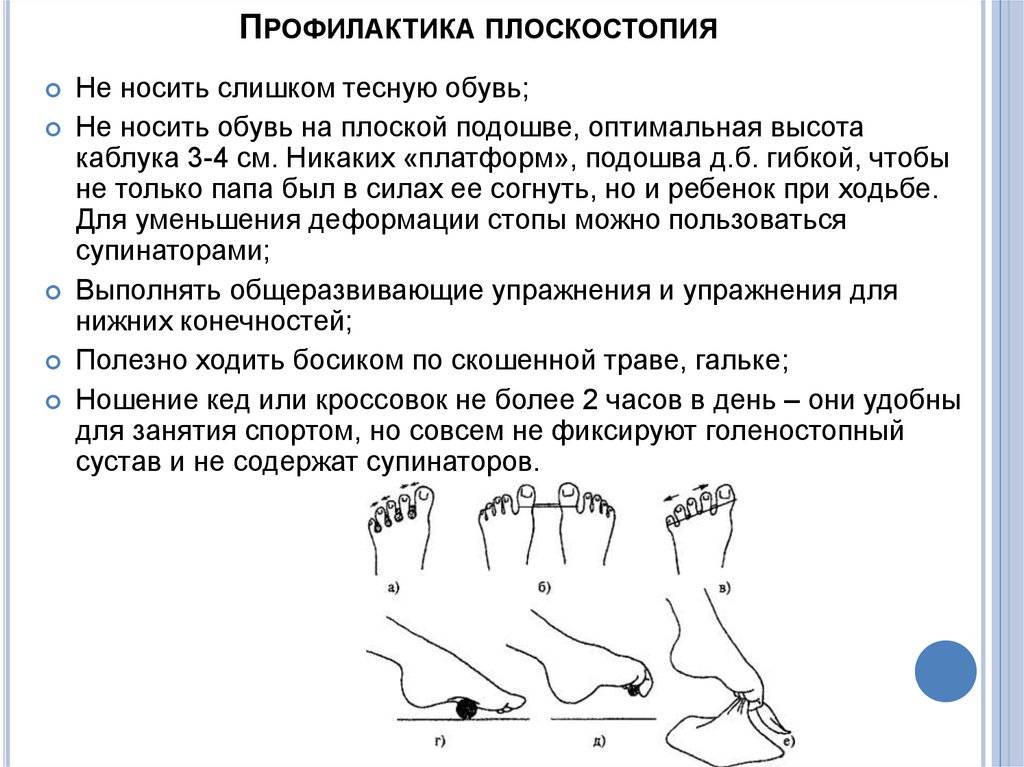
Еще одна распространенная причина – неподходящая, тесная или, наоборот, слишком свободная обувь. Она приводит к неправильному распределению нагрузки на стопу во время ходьбы, формированию походки, вызывающей появление кривизны ног. Выбирайте для ребенка качественную и хорошую обувь с эластичным жестким задником, небольшим каблуком, ортопедической стелькой, из натуральных материалов. Категорически не рекомендуется отдавать малышу обувь старших братьев, сестер, племянников и т. д.
Благоприятные условия для развития патологии создают:
- недоношенность;
- чрезмерная подвижность суставов;
- плоскостопие;
- дефицит кальция и витамина D;
- частые инфекционные болезни;
- ослабленный иммунитет;
- ожирение;
- нарушения в нервной системе;
- травмы голени и стопы (переломы, вывихи, растяжения);
- заболевания почек;
- генетическая предрасположенность, наличие вальгуса у родителей, бабушек, дедушек;
- эндокринные расстройства, приводящие к нарушению обмена кальция.
Виды и причины
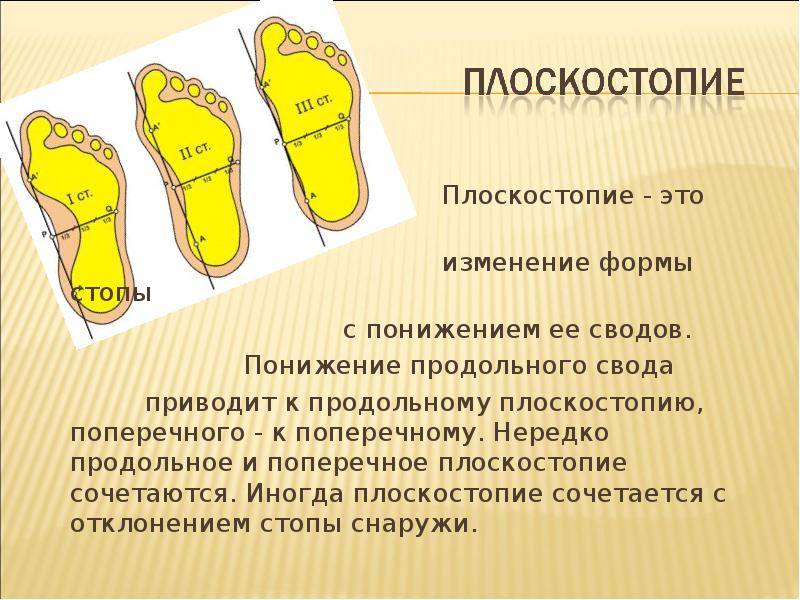
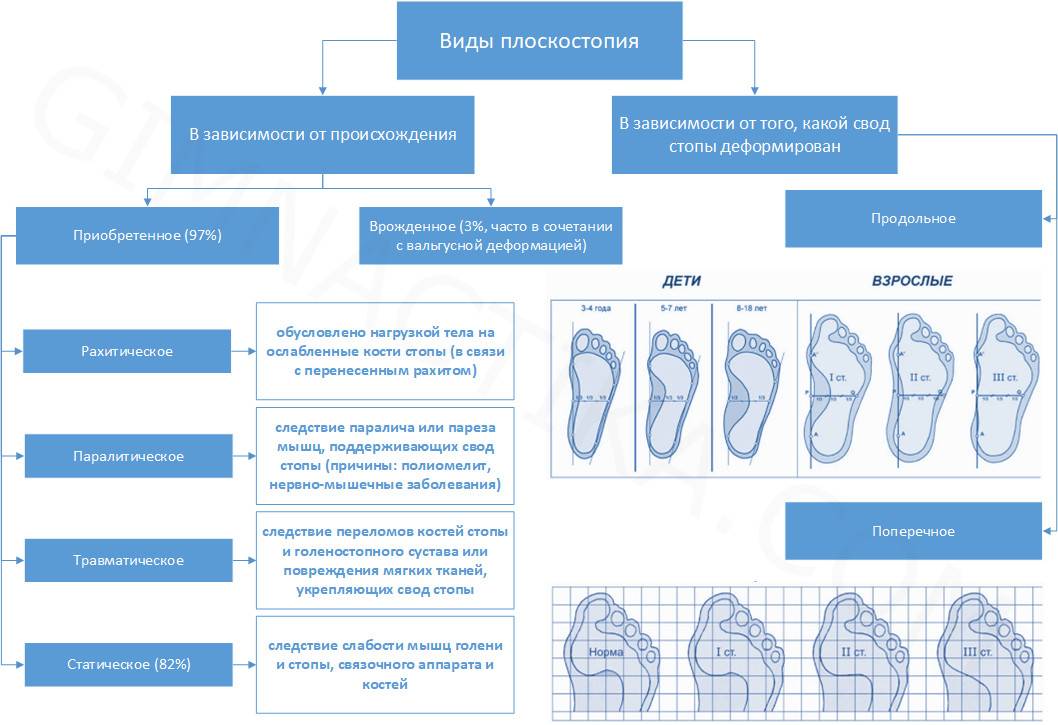
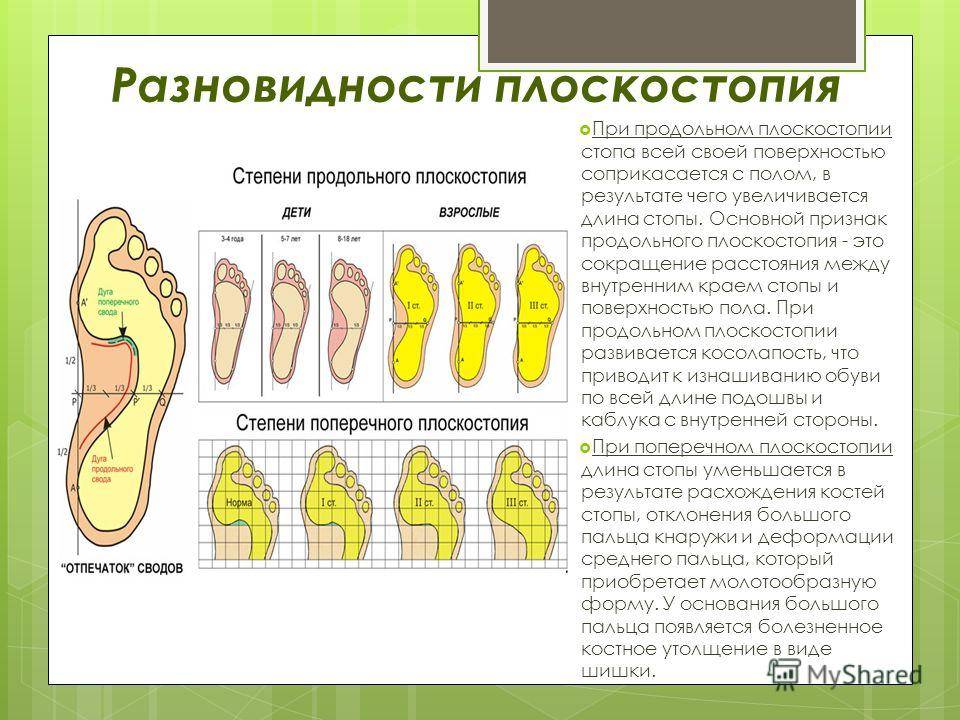
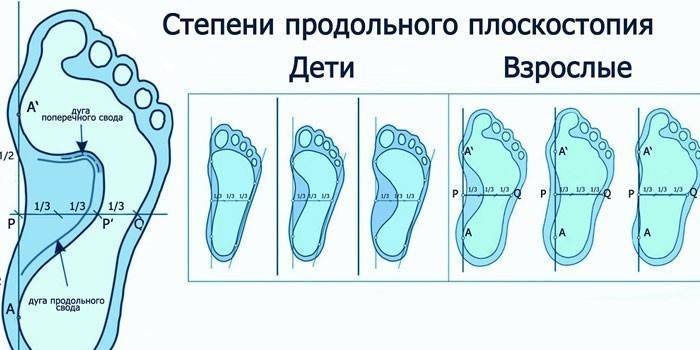
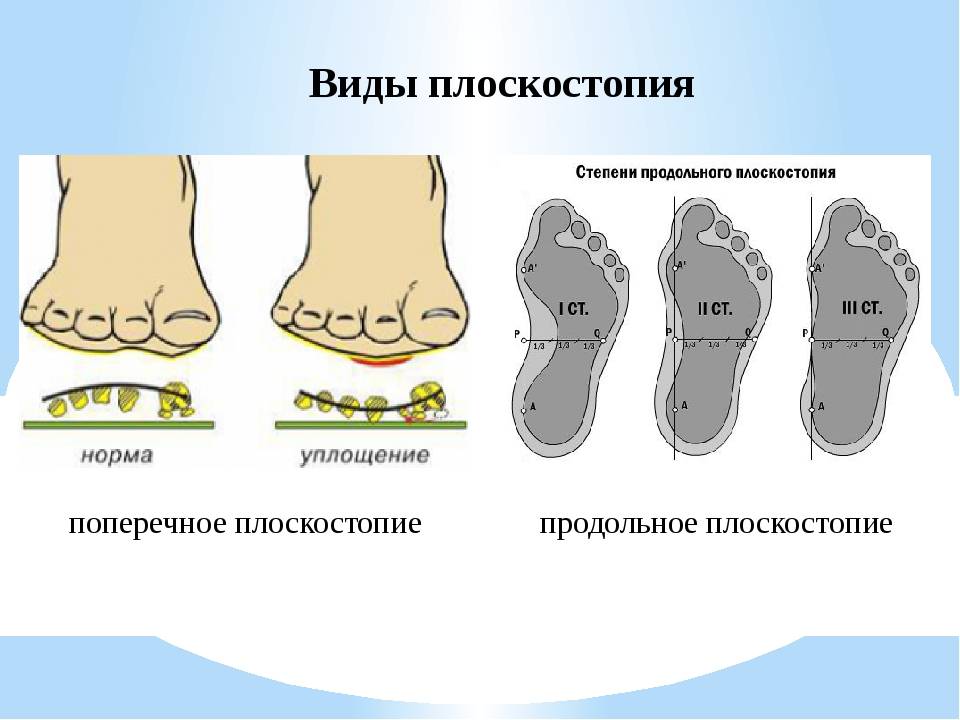
В зависимости от локализации изменений, ортопеды выделяют три вида плоскостопия:
- продольное: уплощение продольного свода стопы, чаще формирующееся в молодом возрасте;
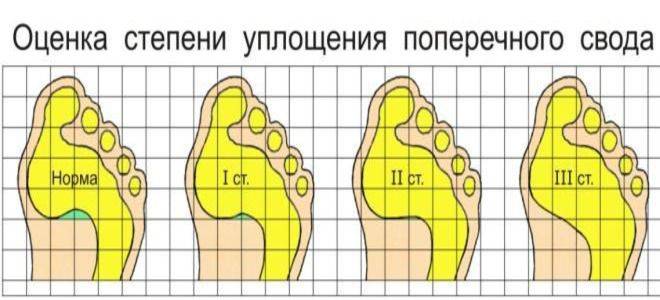
- поперечное: уменьшение высоты поперечного свода, возникающее в среднем возрасте (35-50 лет), часто на фоне ношения неудобной обуви и стоячей работы; является нормой в возрасте до 10 лет;
- комбинирование: сочетание двух вариантов.
Плоскостопие делится на виды и в зависимости от основных причин, вызвавших его возникновение:
- врожденное: изменение формы стопы в связи с нарушениями внутриутробного развития; выявляется сразу после рождения и встречается крайне редко;
- приобретенное: связано с внешними или внутренними причинами; в рамках этого вида выделяют плоскостопие:
- статическое: обусловлено повышенной нагрузкой на стопу, встречается в 4 из 5 случаев заболевания;
- травматическое: развивается после травм стопы и голеностопного сустава (переломы, вывихи, растяжения и разрывы связок и т.п.);
- паралитическое: связано с параличом мышц стопы, например, после перенесенного полиомиелита или инсульта;
- рахитическое: изменение формы стопы на фоне нехватки витамина Д, связано с повышенной мягкостью костей.
Статическое плоскостопие диагностируется наиболее часто. Оно развивается и в детстве, и во взрослом возрасте и может быть обусловлено:
- врожденной слабостью связочного аппарата; часто сочетается с другими видами ортопедической патологии;
- избыточная масса тела: создает повышенную нагрузку на свод стопы;
- малоподвижный образ жизни: от нехватки нагрузки связки, образующие каркас стопы, слабеют;
- профессиональные факторы: длительная работа в стоячем положении, постоянный подъем тяжестей и т.п.;
- беременность: уплощению стопы способствуют рост веса и смещение центра тяжести;
- ношение неправильной обуви: высокий каблук или его отсутствие.
Разновидности ортопедических стелек
На сегодняшний день специалистами создано два
основных типа ортопедических стелек. Каждый из них подбирается строго по назначению врача. Итак, детально
поговорим о видах изделий.
Первый вариант – это профилактические стельки;
назначают в том случае, если человек не имеет определенных патологий стопы, однако по тем или иным причинам
постоянно испытывает большие нагрузки на ноги (как фактор развития заболевания). Женщины во время
беременности, спортсмены, работники, которые большую часть времени проводят на ногах – вот круг лиц, для
которого предназначены ортопедические профилактические стельки. Зачастую их изготавливают из искусственных
материалов или кожи натурального происхождения. Форма, а также качество стелек позволяет удерживать ногу,
стопу в необходимом положении. Таким образом, нагрузка на опорно-двигательный аппарат в целом понижается,
нивелируется повышенная нагрузка и дискомфорт.
Говоря о лечебных стельках, отметим, что они
предназначены для устранения симптомов заболевания, а также оказывают лечебное воздействие. Пациентам
рекомендуется покупать такие стельки при плоскостопии, пяточной шпоре, а также при вальгусной деформации
стопы.
Правила выбора
Перед тем, как подобрать нужное изделие, важно
понимать, для чего они будут использоваться. Правильно подобранные ортопедические стельки помогут Вашему
телу передвигаться с чувством легкости, устранив неприятные ощущения.. Hallux valgus: какие стельки выбрать
Hallux valgus: какие стельки выбрать
Шишка у основания большого пальца на стопе, иногда
данное заболевание называют «косточкой». Это народное название заболевания Hallux valgus. Данная проблема
очень неприятная и болезненная, в 80% возникает у женщин. Помимо боли, косточка существенно портит внешний
вид ноги. Это самая распространенная патология, скорректировать которую помогают ортопедические стельки для
поперечного плоскостопия, силиконовые валики, а также специальные изделия для отведения первого пальца.
Люди, которые страдают поперечным плоскостопием, знают об усталости,
болевых ощущениях, судорогах, которые приходится испытывать в конце дня. Если заболевание прогрессирует, то
возникают боли в тазобедренном суставе, в коленках, в спине. Чтобы избавиться от неприятностей, о которых
сказано выше, стелька должна оснащаться «метатарзальным валиком» – специальной подушкой, которая удерживает
в нужном расположении поперечный свод, а также перераспределяет по всей стопе нагрузку с передней ее части.
Диагностика и методы лечения
Определить искривление стоп несложно:
- Внутренний угол части подошвы или каблука из любых материалов стирается сильнее, пятки “съезжают” внутрь;
- Ступни расширяются, появляется “косточка” рядом с пальцами ног, меняется форма и внешний вид ноги;
- Имеет место появление натоптышей на стопе;
- После нагрузки и стоячей работы пятки и пальцы ног почти всегда болят;
- Стопы принимают полностью уплощенный вид.
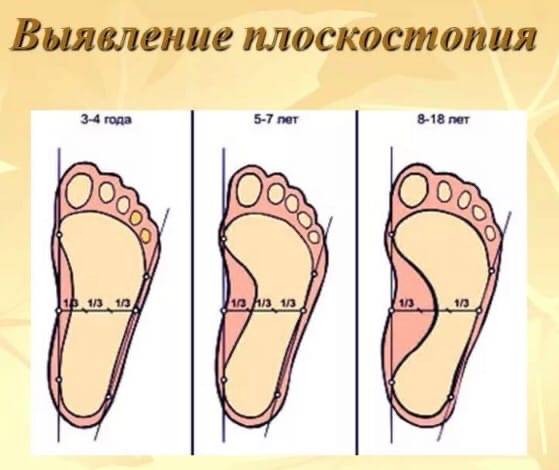
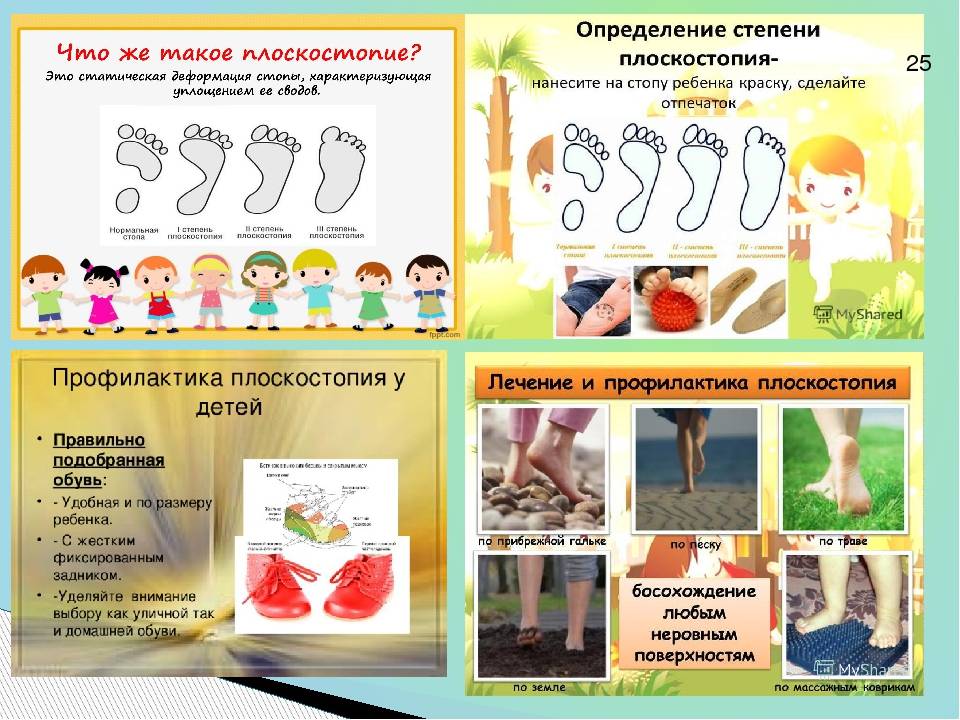
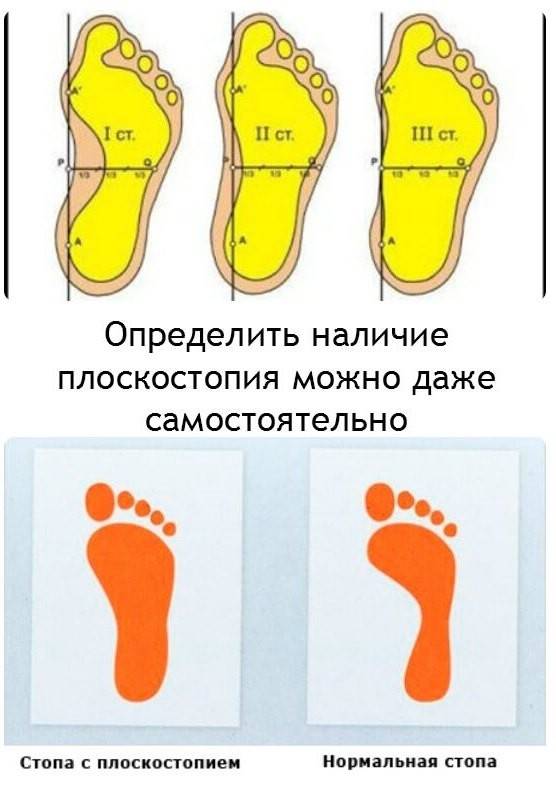
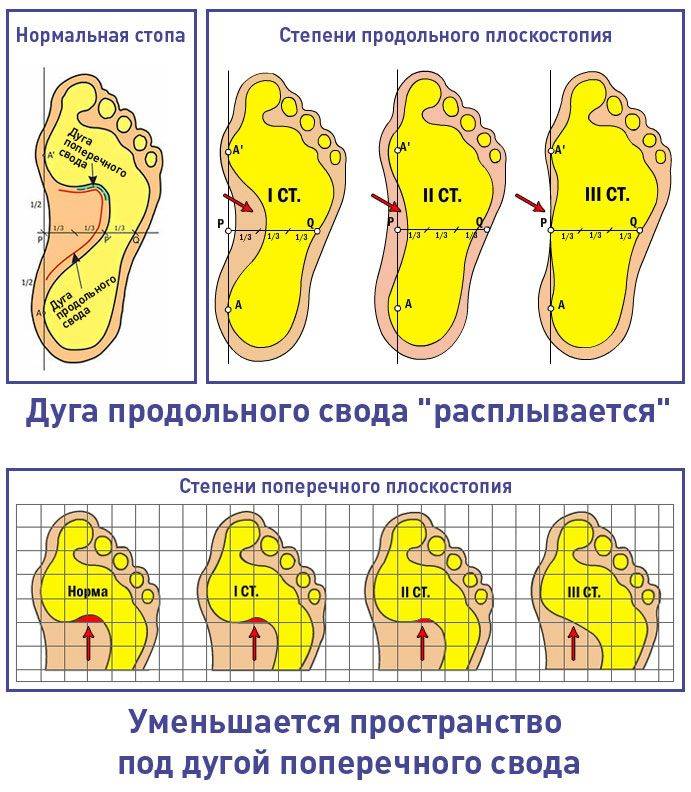
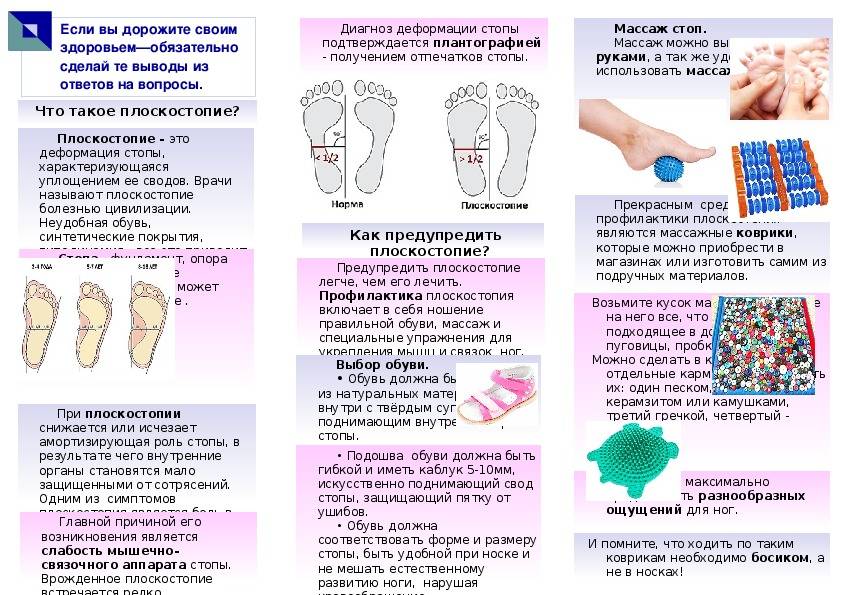
Обнаружить у себя поперечное или продольное плоскостопие возможно дома по отпечатку стоп на полу. Следует поставить влажные ступни на лист бумаги, на поверхности будет видна форма стоп.
Чем большая площадь стопы отпечатывается, тем ярче выражено плоскостопие. Продольный свод ноги не должен касаться пола.
Метод эффективен для выявления деформации стоп у ребенка от трех лет, до этого периода стопа не сформирована и уплощение стоп является анатомической нормой.
Проверку стоп следует провести любителям носить высокие каблуки: из-за неправильной постановки ног при ходьбе угол положения стоп меняется, что изменяет вид ног. Врач-ортопед должен определить степень патологии стоп и разработать тактику диагностики и способ лечения заболевания.
Стопы детей имеют плоскую форму: это связано с продолжением развития костного аппарата и мышц ног и стоп у младенцев. При вставании ногами на лист бумаги свод стоп виден целиком. Считается, что мышцы стоп и связки стоп развиваются до семи лет. Плоскостопие в детском возрасте лечить еще рано, но такие симптомы, как боли стоп, ребенок уже ощущает.
Раннее лечение позволяет частично снизить боль ног и стоп
Важно определить комплексное восстановление стоп для укрепления ног и предотвращения дальнейшей деформации стоп. Физиотерапия помогает снизить боль в стопах, а для развития мышц ног и стоп следует выполнять упражнения для стоп
Врач выявляет заболевания стоп визуально и специальными методиками (рентгенография, плантография, подометрия и т.д.).
Во время выбора упражнений врач учтет возраст, стадию искривления стопы, отклонение пальца и вид ступней. Считается, что ванночки для ног и массаж стоп расслабляют мышцы стоп после упражнений и укрепляют тонус сосудов стоп. Массаж ног также поможет расслабиться и улучшит кровообращение стоп. Доктор обучит делать его самостоятельно в домашних условиях.
Продольное или поперечное плоскостопие (любой его вид) всегда влечет проблемы. Самостоятельно возможно лишь несколько облегчать состояние посредством массажа свода и упражнений для стоп дома.
Грамотный ортопед определяет степень патологии стоп и назначает подходящую терапию при плоскостопии. Специалист изучает жалобы, вид искривления стопы и определяет, можно ли обойтись без операции или полностью вылечить стопу могут только радикальные методы. Но подобное вмешательство в организм – это все же риск, да и нет гарантии, что плоскостопие снова не даст о себе знать впоследствии.
Поэтому правильно выбранные ортопедические стельки и обувь, их ношение, как и процедуры, терапия, массаж для ног, – это лишь улучшение качества жизни, но не лечение заболеваний.
Врач дает комментарий о профилактических мерах, назначает лечебное хождение, массаж и стельки, но форма ног не улучшается.
Причины развития заболевания
1. Плоскостопие у взрослых
Приобретенное плоскостопие у взрослых встречается при парезах, параличах, воспалительных поражениях костей и мышц стоп, голени, стопы, даже просто пальца ноги. Как правило, заболевание стоп у человека средних лет зачастую подразумевает поперечное плоскостопие.
Значимыми факторами являются лишний вес и ношение тесной обуви, чрезмерная нагрузка (большой вес на тренировках при том, что спортивная обувь не совсем правильно подобрана).
Женщины страдают от плоскостопия и болезней ног в четыре раза чаще мужчин: это обусловлено ношением обуви на высоких каблуках и давлением на ноги во время работы или при беременности. Недуг возможен из-за слабости мышц стоп и голеней, а также растяжения стоп. В результате у женщин чаще происходит воспалительное заболевание стоп.
Встречается и травматическое плоскостопие – как последствие переломов или вывихов кости ступни.
Комбинированное происхождение плоскостопия приводит к осложнениям болезни и препятствует лечению стоп.
2. Плоскостопие у детей, особенности и признаки.
Болезнь ног и стоп возможно обнаружить даже у самых маленьких детей. Но малыш при рождении в норме имеет плоскую стопу, а формирование кости стоп начинается ближе к году, когда возрастает нагрузка на свод стоп, и продолжается несколько лет.
После осмотра младенца врач не ставит диагноз плоских стоп, скорее всего посоветует ждать лет до 3х.
Для профилактики искривления стоп у детей рекомендован детский ортопед, который подберет обувь для формирования формы ступни правильно. Но часто родители получают противоположные назначения для стоп. Один специалист советует ортопедические сандали, другой – хождение босиком дома и по разнообразным поверхностям: по песку, камням.
Возможно, будут назначены процедуры и терапия для профилактики.
Невнятный комментарий врача может либо встревожить родителей, либо лишить их бдительности. Ведь так можно пропустить дефект развития, например, рахит.
Деформация стоп портит жизнь пациента в любом возрасте. Выделяют три степени у детей:
- Начальная степень: ребенок иногда жалуется на боль ног при движении стопы;
- Признак усиления плоскостопия — умеренный дискомфорт стоп и в покое, переходящий на икры ног;
- Интенсивная боль в ногах, косолапость. Быстрая усталость в районе сводов стоп и пальцев при ходьбе.
Плоскостопие в детстве может иметь предпосылки.
- Первый симптом развития заболевания ног: ребенок регулярно жалуется на тяжесть ног, даже сидя;
- Х-образная форма ног, неуклюжесть движения;
- От простого упражнения наблюдаются неприятные ощущения, их вызывает даже массаж на свод стоп сидя и расслабленное хождение;
- Подошва обуви стирается с внутренней стороны стопы;
- Внутренняя часть стоп и пальцы болят от нагрузки;
Уже с трех лет можно провести диагностику отпечатком стоп.
Когда есть признаки плоскостопия, важно не ждать школьного возраста. Рекомендуется осмотр, пока форма кости не сформировалась
Ребенка с дефектом стоп утомляет даже ходьба и привычная активность. Время от времени он жалуется на боль и тяжесть стоп.
Поэтому если кроху утомляет ходьба, он устает от домашних дел, не встает босиком на всю стопу на поверхность, не любит делать массаж на ноги – это повод сделать обследование конечностей.
На что надо обратить внимание родителям
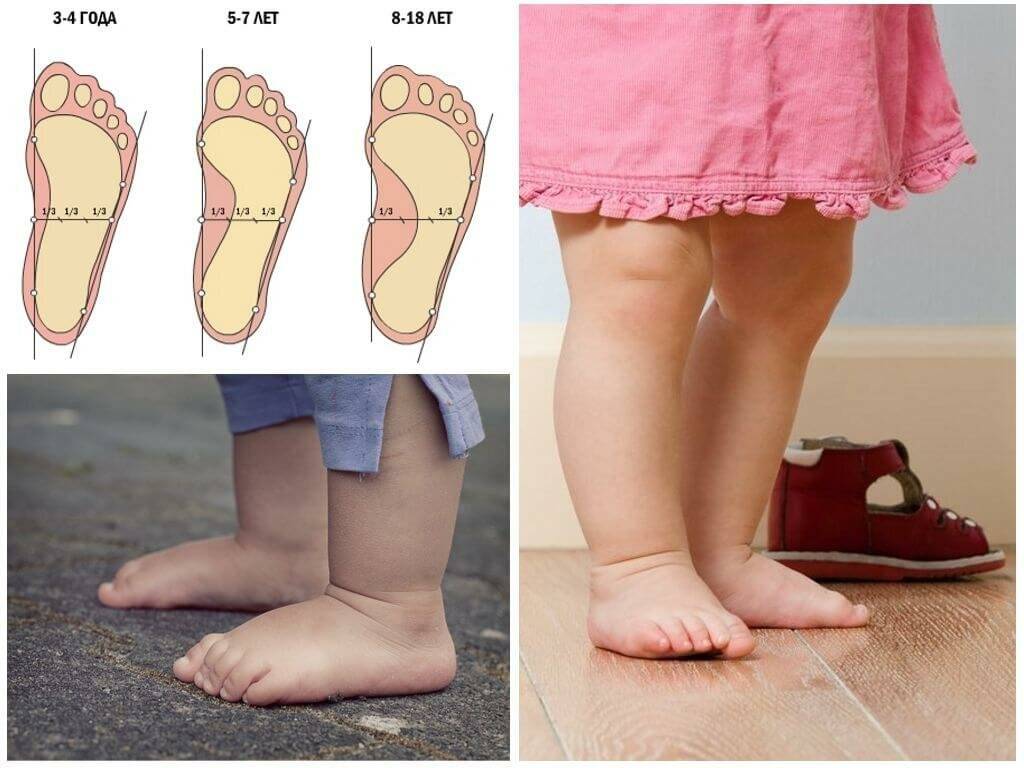
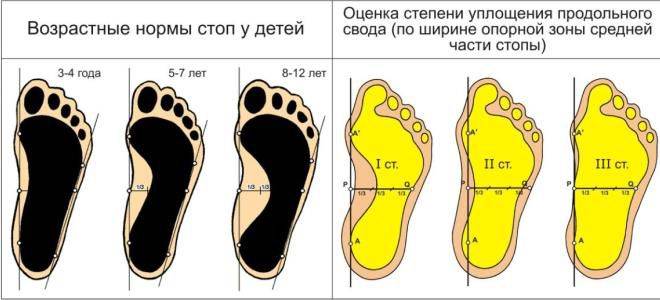
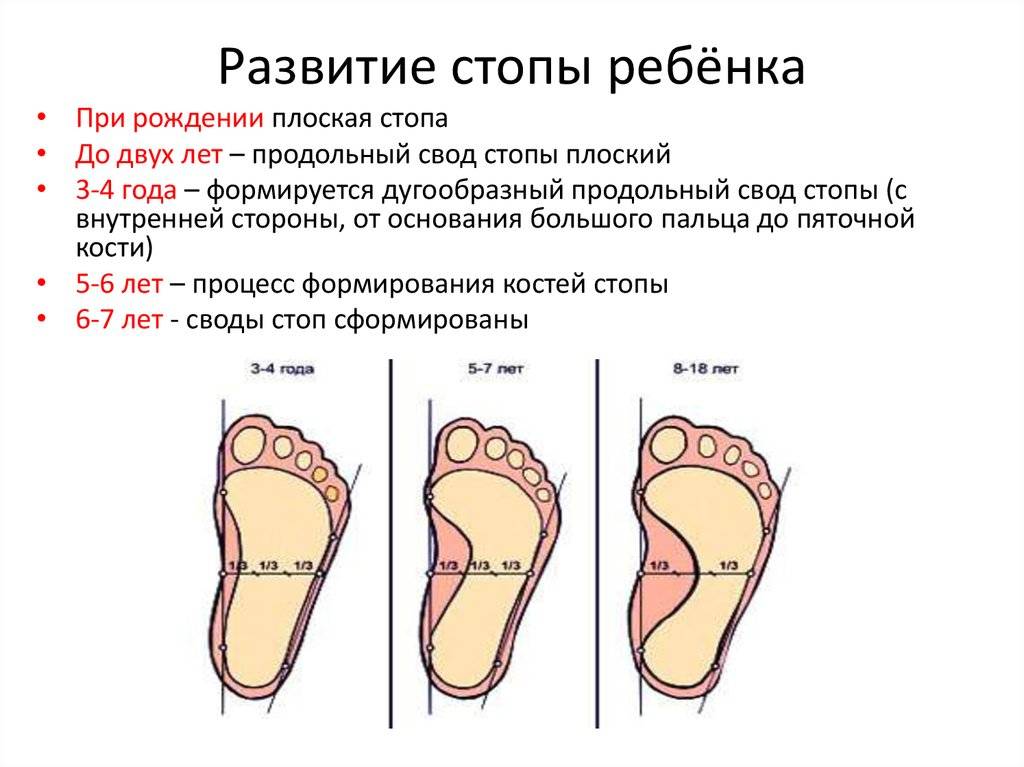
Своды стоп у ребенка окончательно сформировываются к 4-5 годам. До этого у всех имеется так называемое «физиологическое плоскостопие». У детей с рождения есть жировая «подушка» в области подошвенного свода, из-за которой стопа выглядит плоской. К 3-4 годам она истончается, и свод стопы приобретает вид «как у взрослого», с хорошо заметным изгибом. Это позволяет ребенку находиться на ногах гораздо дольше и увеличивает его двигательную активность.
Одной из самых часто встречающихся деформаций является плоско-вальгусная стопа. Вы можете заметить это по походке – ребенок передвигается, выворачивая носки наружу. Также он может периодически жаловаться на боли тянущего характера, возникающие в конце дня, после длительной физической активности. В подвижных играх со сверстниками он участвует с перерывами на отдых, быстро устает
Следует обратить внимание на изнашиваемость ботинок и туфелек – они сильнее стираются с внутренней стороны каблука
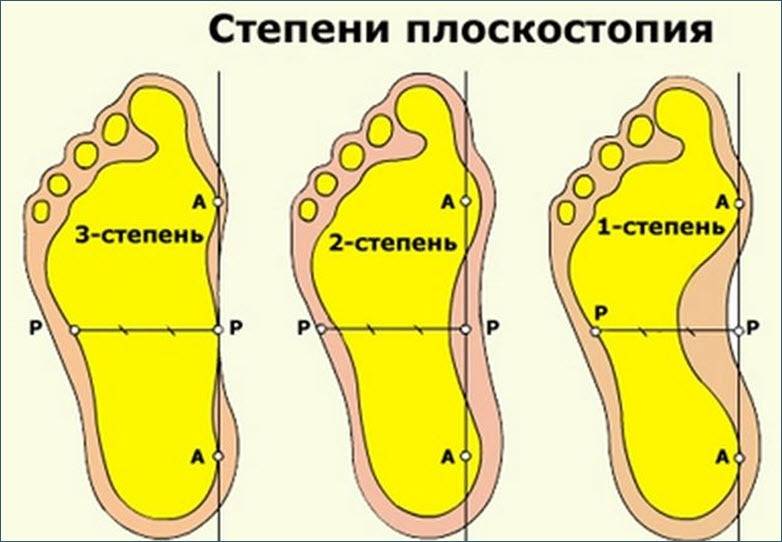
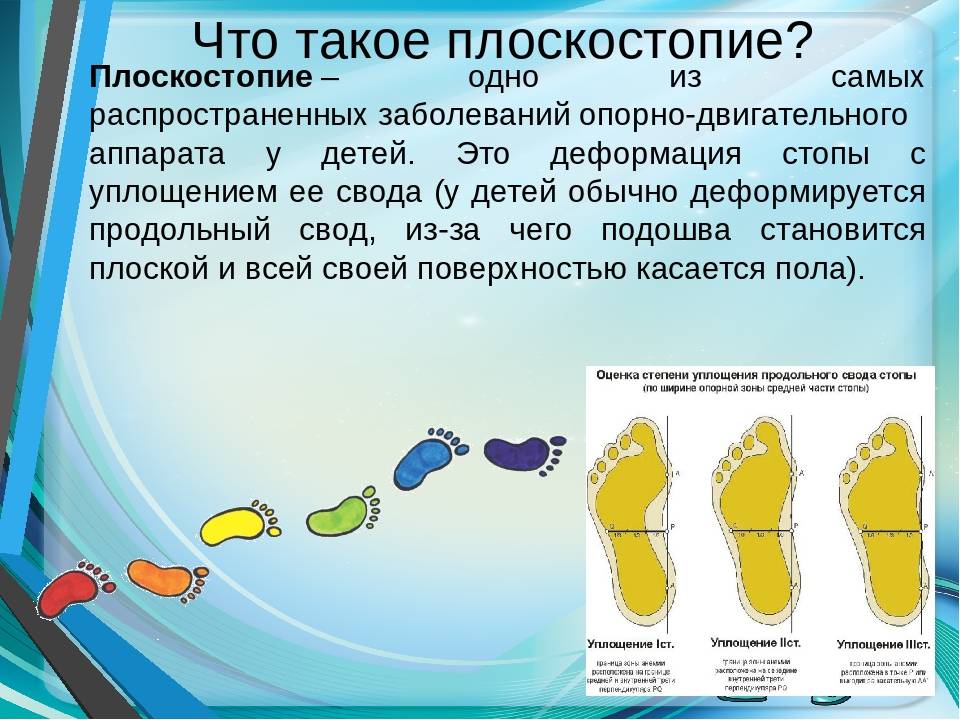
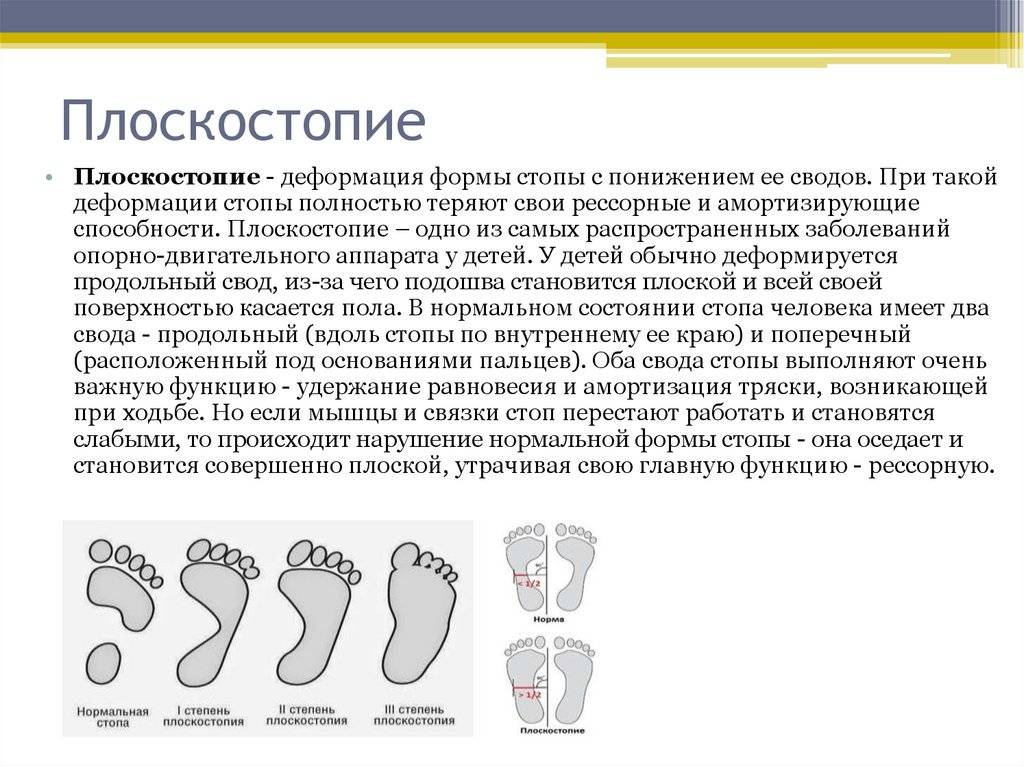
Что такое плоскостопие. Его виды.
Эта статья рассказывает о сути продольного и поперечного плоскостопия, способах лечения и особенностях лечения стоп в остеопатии.
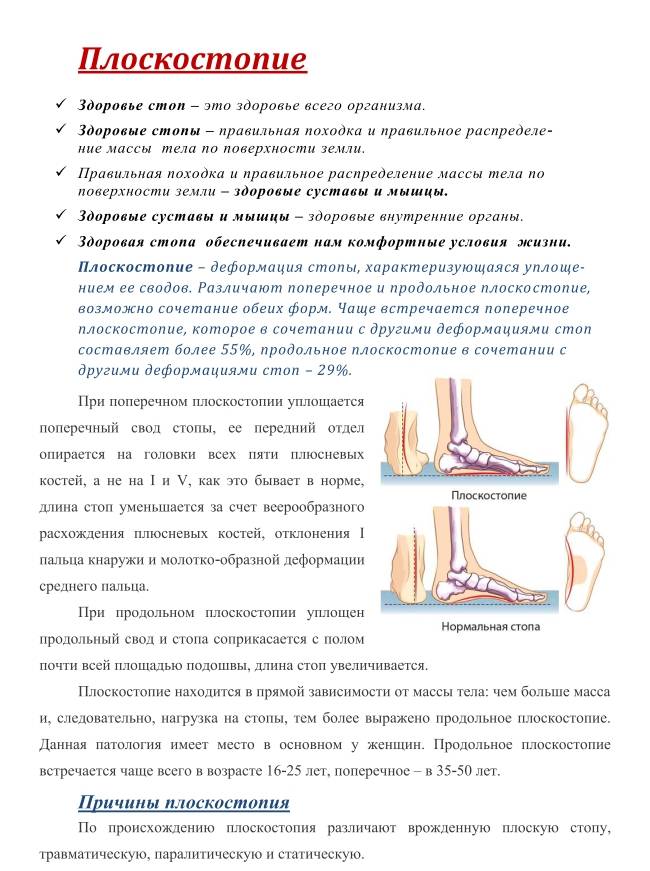
Стопа – это сочетание костной и мышечно-связочной системы, необходимой для движения ног. Правильно развитый свод стоп не касается пола со стороны подошвы. Стопа имеет два свода: поперечный (часть между основаниями пальцев) и продольный свод (на внутренней стороне сводов стоп). Правильная конфигурация стоп позволяет им амортизировать во время ходьбы и прыжков.
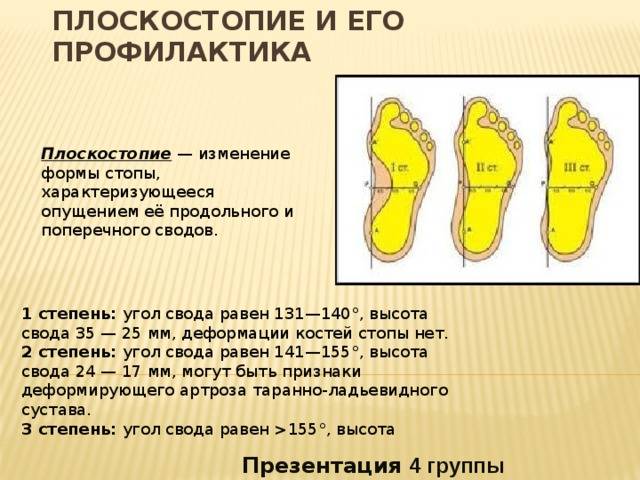
Высота подъема стоп, т.е свод, и угол при плоскостопии уменьшаются. В норме свод должен возвышаться почти на 4 см от пола. В зависимости от степени плоскостопия высота арки стоп менее 25-17 мм.
Чем меньше высота и ниже свод (как поперечный, так и продольный) подошвы, тем выше степень.
Если стопы испытывают сильную нагрузку, структура стоп нарушается, подошва становится плоской, наблюдается потеря амортизирующих свойств ступни, стопа проседает внутрь. Как результат – заболевания ступней, позвоночника и других суставов. Плоскостопие на серьезных стадиях вызывает боль и тяжесть в суставах, боль в спине (возможен остеохондроз, сколиоз, радикулит и т.д.).
Особенности развития болезни у детей 3-5, 10-12 лет
До 3-летнего возраста ступня ребенка еще не имеет подъемов в опорной зоне. Слабые мышцы, связки, кости не могут образовать крепкие своды. Плоскостопие у детей, как лечить его – эта проблема возникает в 4-5 лет, когда малыши уже активно и много двигаются.
В норме физические нагрузки, прибавление массы тела укрепляют мышцы, связки, стимулируют формирование продольного и поперечного сводов. Если ноги ребенка пострадали от врожденных или приобретенных негативных факторов, стопы не могут приобрести амортизирующих свойств.
Малышу 4-5 лет ставят диагноз «плоскостопие», потому что он прихрамывает, выворачивает стопы, не способен бегать наравне со сверстниками, постоянно жалуется на усталость. Плоскостопие у детей, как лечить его нужно решать в 7-летнем возрасте, поскольку в ближайший период с 10 до 12 лет без корректирующих мероприятий деформация усугубляется до III степени.
Наблюдается заваливание ступней внутрь, выраженная Х-образная кривизна в зоне пяток по вальгусному типу. Одновременно происходит отклонение больших пальцев внутрь, а суставных косточек в их основании – наружу. Головки плюсен обрастают слоями хрящевой ткани, что приводит к выпячиванию шишки. Втесненные со своего места большие пальцы ложатся внахлест на соседние.
Виды вальгусной деформации
Степень тяжести вальгуса определяют по углу отклонения пятки к оси голени. При плосковальгусной деформации учитывают еще угол продольного свода стопы.
По установке пятки к оси голени выделяют такие стадии:
- I стадия, отклонение небольшое 10 – 15°;
- II стадия, угол отклонения пятки 15 – 20°;
- III стадия, искривление 20 – 30°;
- IV стадия, тяжелая степень, отклонение от нормы 30° и более.
При первой и второй степени лечение имеет благоприятный прогноз, справиться с отклонением можно довольно быстро, преимущественно консервативными методами. При третьей и четвертой стадии потребуется более длительная и серьезная терапия.
При плосковальгусной деформации дополнительно оценивают степень уплощения продольного свода по углу свода стопы.
Выделяют несколько степеней тяжести патологии:
- I степень – угол продольного свода 130 – 140 °, угол вальгусного отклонения пяточной кости 5 – 10 °;
- II степень – угол продольного свода 141 – 160 °, угол вальгусного отклонения пяточной кости 10 – 15 °;
- III степень – угол продольного свода 161 – 180 °, угол вальгусного отклонения пяточной кости более 15 °.
По причине возникновения плосковальгусная деформация стопы бывает врожденная, приобретенная и нейрогенная. При этом деформации легкой степени мобильны или подвижны. При них есть возможность изменить форму стопы под действием боковых нагрузок. И такие деформации относятся к приобретенным. Тяжелые степени возникают чаще на фоне нейрогенных нарушений или врожденных пороков развития. Такие деформации являются ригидными.
Основные виды
В зависимости от цели, с которой используются ортопедические стельки для детей, выделяют два вида такого приспособления:
- Лечебные – используются, для того, чтобы устранить симптомы плоскостопия. Покупать такие изделия необходимо только по предписанию врача-ортопеда.
- Профилактические – изготавливаются из мягких материалов и помогают избежать развития такого недуга, как плоскостопие.
Благодаря своей конфигурации такие спортивные атрибуты позволяют стабилизировать голеностопный сустав и все отделы ступни, так как нагрузка во время тренировок равномерно распределяется.
В зависимости от вида плоскостопия, который наблюдается у ребенка, выделяют такие атрибуты для обуви:
- поперечные;
- продольные;
- поперечно-продольные (совмещенный вариант).
В зависимости от материала, из которого производятся ортопедические стельки, различают такие варианты:
- изготовленные из натуральной кожи – этот материал отличается высокими износостойкими характеристиками, прекрасно пропускает воздух, может продолжительное время сохранять свою форму и первоначальные качества;
- произведенные из высококачественной искусственной кожи – отличаются приемлемой стоимостью по сравнению с кожанными изделиями;
- имеющие в основе полимерные материалы, такие как силикон – подобный материал характеризуется эластичностью, гибкостью и способностью легко подстроиться под индивидуальное строение стопы. К минусам подобного материала относят быструю скорость изнашивания и довольно большой вес;
- выпускаемые из пробковых материалов – в ходе производства используются такие материалы как кора пробкового дерева, латекс, джут, разнообразные масла и натуральный каучук, который предварительно измельчили.
Такие изделия особенно ценятся для обуви, в которой ребенок посещает различные спортивные занятия, так как они помогают уменьшить риск случайных травм.
Большой популярностью пользуются и другие современные материалы, такие как Microliner, EVA, Veldona. Они отличаются гипоалллергенностью, прочностью, а также характеризуются прекрасными амортизационными свойствами. Некоторые фирмы-производители используют для своих ортопедических стелек специальную пропитку, изготовленную из активированного угля, благодаря которой происходит впитывание излишней влаги, предотвращается развитие неприятных ароматов и развитие патогенных микроорганизмов.
Отдельные модели также могут иметь покрытие из вспененного полиуретана, дабы предохранить ножку малыша от натирания. Ортопедические стельки для детей, в том числе, могут производиться из шерстяных материалов, что особенно актуально в зимний период, чтобы уберечь детские ножки от замерзания.
Ортопедические стельки различаются также в зависимости от вида каркаса:
- Жесткие – производятся из стали, графита или пластика. Они подойдут, если ребенок испытывает боль в суставах, а также помогут избежать свода стопы, способствуют корректировке разнообразных деформаций.
- Полужесткие – выполняются из гибкого пластика. Они позволяют ослабить напряжение в мягких тканях стопы.
- Мягкие – в их основе лежат вспененные материалы. Они помогают предупредить развитие различных недугов стопы, к тому же их рекомендуется приобретать подросткам, которые активно занимаются спортом.
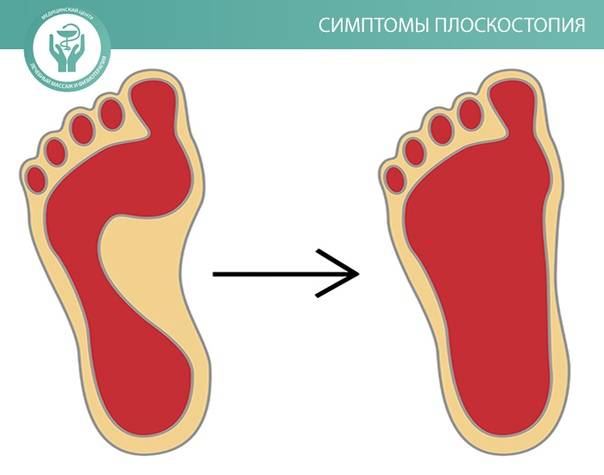
Симптомы плоскостопия
Дети обычно практически не жалуются на какой-либо дискомфорт в области стопы, а если такое и происходит, то обычно родители не придают этому серьезного значения.
Обратите внимание на следующие возможные симптомы плоскостопия:
- неравномерно стертые башмачки, внутренняя часть подошвы и каблук стерты сильнее, один ботиночек стерт больше другого;
- жалобы ребенка на боли или усталость в ножках после подвижной игры или активной прогулки;
- при простом осмотре стоп ребенка замечаете уплощение сводов.
Если изменилась походка ребенка, он стал меньше двигаться, больше отдыхать после ходьбы, бега, жаловаться на усталость и боль в ножках, ребёнка необходимо проконсультировать у опытного врача-невролога.
Как формируется стопа у детей
Ползание. Пальцы примерно одинаковой длины, а подошва защищена слоем подкожного жира.
Первые шаги (с 1-1,5 лет). Ступня нагружается все больше, начинается формирование костей
Важно обеспечить устойчивую опору и гибкую нескользящую подошву.
Уверенная ходьба, когда нога растет очень быстро в длину. В этот период нужно выбирать обувь с гибкой подошвой, облегающую ногу и с удобными застежками.
2-4 года, когда ступня становится похожей на взрослую, костенеет ладьевидная кость.
С 6 лет во время передвижения бегом ребенок начинает становиться на носок.
В 7 лет развиваются мышцы, увеличивается выносливость.
В 10 лет стопа развита на уровне взрослого человека.
Можно ли избавиться от плоскостопия с помощью операции?
Хирургическое лечение может быть выполнено на 2-3 стадии заболевания. Обычно операцию проводят не ранее 3 стадии. Устойчивого результата удается добиться не всегда.
Если операция проводится только на костно-суставном аппарате, деформация стопы полностью устраняется. Но болезнь часто рецидивирует. Если стопа вернулась в прежнее положение, проводят операцию на мягких тканях. После неё требуется период иммобилизации гипсовой повязкой до 5 недель. Затем следует этап реабилитации: физиотерапия, лечебная физкультура. Пациенту нужно носить супинаторы, стельки или ортопедическую обувь, чтобы избежать рецидива.
Встречается костная форма статического плоскостопия. Эта деформация называется плоско-вальгусная стопа. Можно ли вылечить плоскостопие у взрослых при этой форме заболевания, зависит от квалификации хирурга, эффективности самой операции и последующего восстановления.
Хороших результатов позволяет добиться клиновидная резекция костей стопы в области вершины свода. Основа клина обращена вниз. Затем делают трансплантацию сухожилия длинной малоберцовой мышцы на медиальный (внутренний) край стопы. Дополнительно может быть выполнена Z-образная ахиллотомия (иссечение ахиллова сухожилия).
Хирургическое вмешательство требуется при Hallux valgus – деформации первого пальца стопы, которая развивается на фоне поперечного плоскостопия. Известно около 200 операций. Приблизительно 20 из них часто используются хирургами. Вмешательство может затрагивать только мягкие ткани или сочетается с корригирующими остеотомиями (искусственные переломы кости с корректировкой положения отломков).
Плоскостопие – медленно прогрессирующее заболевание, которое чревато осложнениями. Ощутив боль в стопах и икроножных мышцах при ходьбе, обратитесь к врачу. Ранние стадии плоскостопия успешно корректируются при помощи ортопедической обуви или стелек. Они обязательно должны быть изготовлены индивидуально, после тщательной диагностики. Готовые стельки лишь снимают симптомы, но в итоге приводят к прогрессированию заболевания. В запущенных случаях может возникнуть потребность в хирургическом лечении, поэтому обращаться к врачу-ортопеду стоит как можно раньше, не дожидаясь развития плоскостопия 3 степени с осложнениями.
Лечение плоскостопия у детей
Плоскостопие у детей является прогрессирующим заболеванием, которое требует лечения. Чем раньше оно будет начато, тем эффективнее будут результаты. Если выявлено врождённое плоскостопие, борьба с ней начиная с первых недель жизни ребёнка. Это дает возможность полностью избавиться деформации стопы. При врожденном плоскостопии применяют следующие способы лечения:
- Массаж мышц стопы и голени.
- Удержание стопы в правильном положении. Действие выполняется при помощи бинтования, наложения этапных гипсовых повязок. Вышеуказанные способы могут быть использованы только в том случае, если ребенку уже исполнилось 6 месяцев.
- Проводится специальная лечебная гимнастика.
- Если случай запущенный, возможно осуществление операционного вмешательства.
- Если плоскостопие выявлено у ребёнка старшего возраста, все действия направлены на укрепление мышечно-связочного аппарата стопы. Человека, у которого выявлена патология, направят на курс ЛФК, массаж и физиотерапию. Дети младшего возраста, страдающим недугом, не должны носить мягкую обувь. Чешки, валенки и резиновые сапоги необходимо исключить из гардероба. Рекомендуется носить ботинки, которые имеют твердую подошву с небольшим каблучком. Обувь должна хорошо фиксировать голеностопный сустав. Если заболевание выявлено в более старшем возрасте, необходимо носить специальную ортопедическую обувь, в которой присутствует стелька-супинатор. Она поднимает опущенный свод стопы и возвращает его в нормальное положение. Это позволяет разгрузить конечности, равномерно распределить вес и избавиться от возможных последствий.
- Чтобы избавиться от проблемы, врач может назначить проведение гидромассажа, магнитотерапию или контрастные ножные ванны. Грязевые, парафиновые или озокеритовые аппликации также способны дать положительный эффект. Если вышеуказанные способы не помогают избавиться от патологии, назначается применение лангета и гипсовых повязок. Если у ребенка выявлена тяжелое комбинированное плоскостопие, возможно оперативное вмешательство. Операция проводится на костных и мягких тканях стопы и голени. Обычно в раннем возрасте действие не выполняют. Операция может быть назначена детям, которые достигли 8-12 лет.
Слабая и умеренная форма плоскостопия у детей излечимы полностью, если коррекция была начата своевременно. Вернуть стопе правильную форму при запущенных случаях патологии достаточно проблематично. Тяжёлые стадии заболевания с трудом поддаются коррекции. После длительного лечения может наступить незначительное улучшение. Однако если с проблемой не бороться, у ребенка может наблюдаться выраженная деформация стопы, а также суставов и позвоночника.