Патогенез
Лактация – это совокупность процессов, обеспечивающих лактационные функции грудной железы. Эти функции формируются со 2 по 10 день после родов. Нормальная лактация зависит от соответствия выработки железой молока способности его накопить и выделить.
В ситуациях, когда функция секреции опережает процесс накопления и выведения молока, развивается первичный лактостаз. Емкостная система еще окончательно не сформирована, а молоко прибывает, в результате грудные железы нагрубают.
Накопительная способность железы регулируется нейрогуморальной системой. По мере наполнения железы молоком тонус эпителиальных клеток, находящихся в стенках протоков снижается и становится возможным значительное накопление молока без увеличения давления.
Диагностика и лечение
На приме врач-эндокринолог выслушает и осмотрит пациента, проведет пальпирование щитовидной железы. При необходимости назначит лабораторные анализы, направит на ультразвуковое исследование, которое можно пройти, не выходя из клиники. Это позволит выявить заболевание даже на ранней стадии.
В отдельных случаях врач-эндокринолог в Великом Новгороде выезжает к пациенту на дом.
Специальные анализы, которые можно сдать в медицинском центре VIVOclinic:
- анализ крови на определение уровня основных гормонов щитовидной и паращитовидной желез, в частности, вазопрессина (диагностика несахарного диабета);
- на содержание витамина D, который влияет на активность иммунитета, обмен веществ;
- уровень белка, холестерина, триглицеридов, глюкозы;
- концентрация в крови сахара, ферментов АСТ и АЛТ;
- общий анализ мочи, который отражает метаболизм и состояние здоровья в целом.
По результатам осмотра, лабораторных и инструментальных исследований врач-эндокринолог составит индивидуальный план лечения пациента, включающий лекарственную гормональную терапию и рекомендации по питанию. В острых случаях порекомендует операцию.

Питание на первом году жизни и прикормы.
По мере роста и развития малыша ему необходимо расширение питания, для коррекции дефицита некоторых микроэлементов и витаминов, для правильного формирования пищеварительной системы, для повышения защитных и иммунных сил организма.
Сроки введения прикорма при грудном и искусственном вскармливании отличаются. Так, во время грудного вскармливания, при условии достаточности молока у мамы, полном здоровье малыша и достаточной прибавке в весе, начинать прикормы не ранее 6 месяцев. При искусственном вскармливании прикормы начинают давать с 4-5 месяцев.
Правила введения прикорма и сбалансированное питание на первом году жизни.
- Прикорм лучше начинать с овощных пюре, так как они менее аллергичны.
- Запрещено начинать прикормы с красных и оранжевых продуктов (тыква, персик, абрикос, морковь, батат).
- Запрещено начинать прикормы с густых продуктов, так как это может приводить к инвагинации кишечника (в простонародье «заворот кишок»).
- Прикорм рекомендуется давать в первой половине дня.
- Начинать прикорм, необходимо с маленьких доз ½-1 чайная ложка, постепенно, ежедневно, повышая объем кормления.
- Прикорм дают перед началом грудного вскармливания.
Питание на первом году жизни может отразиться на здоровье малыша в будущем, стоит относиться к этому процессу серьезно и грамотно.
Для более подробной консультации по вопросам питания первого года жизни обращайтесь к педиатрам медицинских центров «Президент-Мед»
Наши медицинские центры
Северное отделение (МРТ и КТ)
Удельная
Развернуть
м. Удельная, пр-т Энгельса, д. 33
ПН-СБ: с 8.00 до 22.00ВС: с 9:00 до 18:00 (МРТ)
МРТ и КТ
Центральное отделение (Клиническое отделение)
Фрунзенская
Развернуть
м. Фрунзенская, ул. Киевская, д. 5 к.4
ПН-СБ: с 8.00 до 20.00ВС: 09.00 до 17.0002.05.2021 – выходной
Клиническое отделение
Центральное отделение (МРТ и КТ)
Фрунзенская
Развернуть
м. Фрунзенская, ул. Киевская, д. 5 к.5
ПН-ВС: с 8.00 до 22.00
МРТ и КТ
Южное отделение (МРТ и КТ)
Ленинский проспект
Развернуть
м. Ленинский проспект, Ленинский пр., д. 160
ПН-ВС: с 8.00 до 0.00 (МРТ)ПН-ВС: с 8:00 до 22:00 (КТ)
МРТ и КТ
Южное отделение (Клиническое отделение)
Ленинский проспект
Развернуть
м. Ленинский проспект, Ленинский пр., д. 160
ПН-СБ: с 8:00 до 17:00ВС: выходной
Клиническое отделение
Какие бывают вывихи нижней челюсти?
В зависимости от стороны смещения суставной головки, различают:
- задний вывих нижней челюсти (когда челюсть уходит назад);
- передний вывих нижней челюсти (когда челюсть выдвинута вперед).
Исходя из характера травмы, можно выделить:
- сложный вывих челюсти, когда затрагиваются мягкие и твердые ткани, и при этом видна открытая рана;
- простой или закрытый вывих нижней челюсти, когда смещение костей челюсти не визуализируется.
Исходя из количества пораженных суставов (а их – два) при суставном вывихе нижней челюсти, выделяют:
- двусторонний вывих нижней челюсти – сложный диагноз, при котором челюсть «выскакивает» из обоих суставов, и поэтому выдвинута вперед, рот остается приоткрытым, челюсть сдвигается вперед, у человека течет слюна, есть проблемы с речью;
- односторонний суставной вывих нижней челюсти, когда задействован один височно-нижнечелюстной сустав, при этом подбородок смещается в сторону не пораженного сустава.
Если при вывихе нижней челюсти кончики костей не соприкасаются друг с другом, ставится диагноз полный вывих нижней челюсти. Если же концы костей частично соприкасаются, скорее всего, у пациента суставной подвывих нижней челюсти.
Причины образования камней в почках
Как правило, почечные камни образуются в результате скопления в организме определенного вещества.
Может произойти скопление любого из следующих веществ:
- кальций;
- аммиак;
- мочевая кислота (отход, который образуется при расщеплении пищи для получения энергии);
- цистин (аминокислота, входящая в состав белков).
Определенные заболевания, такие как рак или болезни почек, также могут сделать вас более подверженным образованию камней в почках. Как правило, образование камней является побочным действием от лечения этих заболеваний. Если вы пьете мало жидкости, риск образования каменей тоже повышается.
Вы более подвержены повторному образованию камней в почках, если:
- в вашем рационе много белков и мало клетчатки;
- вы малоподвижны или прикованы к постели;
- у ваших родственников были камни в почках;
- у вас несколько раз был пиелонефрит или инфекция мочевых путей;
- у вас уже был камень в почках, особенно если вы тогда были моложе 25 лет;
- у вас только одна рабочая почка;
- вам делали шунтирование тонкой кишки (операция на органах пищеварительной системы) или у вас было заболевание тонкой кишки, например, болезнь Крона (воспаление кишечника)
Есть подтверждения того, что определенные лекарственные препараты могут усилить вашу предрасположенность к повторному образованию камней в почках. К таким препаратам относятся:
- аспирин;
- антациды;
- пищевые добавки с кальцием и витамином D.
Камни в почках могут образоваться под влиянием ряда различных факторов. Ниже описаны причины образования четырех основных типов почечных камней.
Кальциевые камни — наиболее распространенный тип почечных камней. Они образуются, когда в моче слишком много кальция, что может быть связано с:
- высоким содержанием витамина D;
- гиперактивностью паращитовидной железы (паращитовидная железа помогает регулировать уровень кальция в организме);
- заболеванием почек;
- редким заболеванием под названием саркоидоз;
- некоторые типы рака.
Кальциевые камни обычно либо крупные и гладкие, либо шероховатые и с шипами.
Струвитные камни часто образуются под влиянием инфекции, обычно — после инфекции моче-выделительных путей, которая длилась долгое время. Струвитные камни чаще встречаются у женщин, чем у мужчин.
Уратные камни формируются при повышенном содержании кислоты в моче. Уратные камни могут быть вызваны следующими причинами:
- высокое содержание белка в рационе, в том числе употребление большого количества мяса;
- заболевание, мешающее расщеплению химических веществ, например, подагра;
- наследственное заболевание, вызывающее повышенное содержание кислоты в организме;
- химиотерапия (лечение рака).
Восстановление после пупочной грыжи
В течение первых суток после операции по поводу пупочной грыжи человек, как правило, находится еще в больнице, где в случае появления каких-либо проблем сразу может быть оказана помощь. В послеоперационном периоде в области шва иногда наблюдаются кровоподтеки и повышенная чувствительность тканей. Это нормально и обычно проходит в течение недели или немного больше.
Врач расскажет перед выпиской про обезболивающие препараты, которыми вы можете пользоваться. Для детей, как правило, рекомендуется прием парацетамола и ибупрофена (детям до 16 лет не должны быть предоставлены аспирин). Тщательно соблюдайте те рекомендации, что дал вам врач при выписке из больницы (уход за швами, купание, личная гигиена). Убедитесь, что они есть у вас в письменном виде.
В послеоперационном периоде можно одеваться привычно: в юбку или брюки, однако свободная одежда более предпочтительна, особенно для детей.
Важно следить за регулярным опорожнением кишечника, так как натуживание в случае развития запора может замедлять заживление раны и вызывать боль. Для правильной работы кишечника рекомендуется пить больше жидкости и есть много овощей, фруктов и продуктов, богатых клетчаткой, например, бурого риса, цельнозернового хлеба и макаронных изделий
Врач может порекомендовать слабительное средства, которое нужно будет использовать первые дни после операции.
Если операция проводилась под общей анестезией (под наркозом), после нее у вас или у ребенка может быть нарушена координация и способность ясно мыслить. В течение 48 часов после операции воздержитесь от алкоголя, вождения автомобиля и принятия важных решений. Постепенно вы сможете вновь заниматься своими обычными делами, как только они перестанут вызывать у вас боль.
Через 1–2 недели после операции большинство людей уже могут заниматься легким физическим трудом, например, ходить по магазинам. В это же время многие возвращаются к работе, если только она не сопряжена с большой физической нагрузкой и подъемом тяжестей. Этих факторов нужно избегать в течение 4-6 недель после грыжесечения. Легкая физическая нагрузка, например, ходьба, напротив, могут ускорить процесс заживления.
Ребенок освобождается от школы или посещения детского сада приблизительно на неделю после операции, чтобы как следуетвосстановиться. Кроме того, ребенку следует избегать физической нагрузки (подвижных игр и занятий физкультурой), по крайней мере, в течение двух недель после возвращения в детский коллектив.
Взрослые могут вернуться к работе уже через неделю, хотя срок временной нетрудоспособности может быть увеличен, если ваша работа связана с тяжелым физическим трудом.
Поговорите со своим лечащим врачом о том, когда вам можно вновь садиться за руль. Как правило, рекомендуется воздержаться от вождения автомобиля до тех пор, пока вы не сможете резко тормозить, не чувствуя боли или дискомфорта (попрактикуйтесь, не заводя автомобиля). Обычно на это требуется от 1 до 2 недель после лапароскопической операции и несколько дольше — после открытой операции.
Обратитесь к хирургу, который занимался вашим лечением, если у вас появился любой из следующих симптомов:
Лечение тазовой боли у мужчин
Методики лечения напрямую зависят от причины, которая их вызвала. В любом случае его проводят комплексно. Так, при туберкулёзе простаты назначают приём медикаментозных средств против туберкулёза «Салюзида», «Метазида», применяют терапевтические методики. При наличии показаний прибегают к операции — кавернотомии.
При фиброзе простаты усилия направляют на ликвидацию склероза простаты, для чего применяют хирургическое вмешательство, направленное на устранение поражённых участков и восстановление проходимости мочевых путей. Помимо этого, лечение тазовой боли у мужчин может включать в себя физиотерапевтические и местные процедуры, занятия ЛФК, направленные на стимулирование кровотока ног. Не рекомендуется приём алкоголя, табакокурение, потребление острой пищи.
К какому врачу обращаться?
Визит к врачу просто необходим, если боли не прекращаются долгое время и сопровождаются лихорадкой, онемением нижних конечностей, тошнотой, или если они возникли вследствие травмы. Если вы хотите быть уверены в том, что вам правильно поставят диагноз и проведут лечение на высоком качественном уровне, обращайтесь в клинику ЦЭЛТ. Для того чтобы стать нашим пациентом и избавиться от болевого синдрома, не обязательно иметь московскую прописку. Обращайтесь к врачу, и в зависимости от характера боли, причины её возникновения и сопутствующих симптомов вас направят к одному из наших специалистов:
- специалисту по лечению боли;
- травматологу-ортопеду;
- ревматологу;
- неврологу;
- онкологу;
- физиотерапевту;
- гинекологу;
- урологу.
Почему так важно своевременно обращаться к врачу?
Болевая симптоматика в области таза может сигнализировать о целом ряде заболеваний мочеполовой и двигательной системы, а также желудочно-кишечного тракта. Приём обезболивающих средств лишь устранит на время симптом, однако причина, вызвавшая его, устранена не будет — и заболевание продолжит своё развитие, что опасно для здоровья и жизни. Своевременно обратившись к врачу, пройдя диагностическое исследование, пациент узнает причину боли и совместно с врачом сможет направить усилия на её устранение, избежав куда более серьёзных последствий, необратимости процессов, а иногда — и хирургического вмешательства. Ни в коем случае не откладывайте свой визит к врачу, если:
- болевая симптоматика имеет интенсивный приступообразный характер;
- в моче или кале обнаружена примесь крови;
- болят внутренние органы;
- присутствует , тошнота, высокая температура тела;
- у женщин наблюдается маточное кровотечение.
Наши врачи
Моисеева Ирина Владимировна
Специалист по лечению боли, невролог
Стаж 16 лет
Записаться на прием
Засов Евгений Юрьевич
Специалист по лечению боли, невролог
Стаж 6 лет
Записаться на прием
Полонская Наталия Михайловна
Врач – невролог
Стаж 18 лет
Записаться на прием
Волошин Алексей Григорьевич
Специалист по лечению боли, анестезиолог-реаниматолог, заведующий Клиникой Боли, кандидат медицинских наук
Стаж 18 лет
Записаться на прием
Смирнова Наталья Валерьевна
Специалист по лечению боли, невролог
Стаж 8 лет
Записаться на прием
Лечение тазовой боли
Лечение тазовой боли определяется причинами, вызвавшими ее. Даже в том случае, когда исключены причины боли, связанные с поражением внутренних органов, пациентам можно помочь! Современная медицина предлагает целый ряд методик, благодаря которым можно устранить не только болевой синдром, но и заболевание, которое его вызвало. К ним относят:
- медикаментозное лечение, предусматривающее приём лекарственных средств;
- различные виды терапии: тканевую, сосудистую, микроциркуляторную;
- устранение биомеханических нарушений костно-мышечного аппарата таза;
- коррекцию психологического состояния;
- оперативные вмешательства при наличии соответствующих показаний или отсутствия эффекта при применении консервативных методик лечения.
- Боль в шее
- Онкологическая боль
При каких заболеваниях встречается этот симптом?
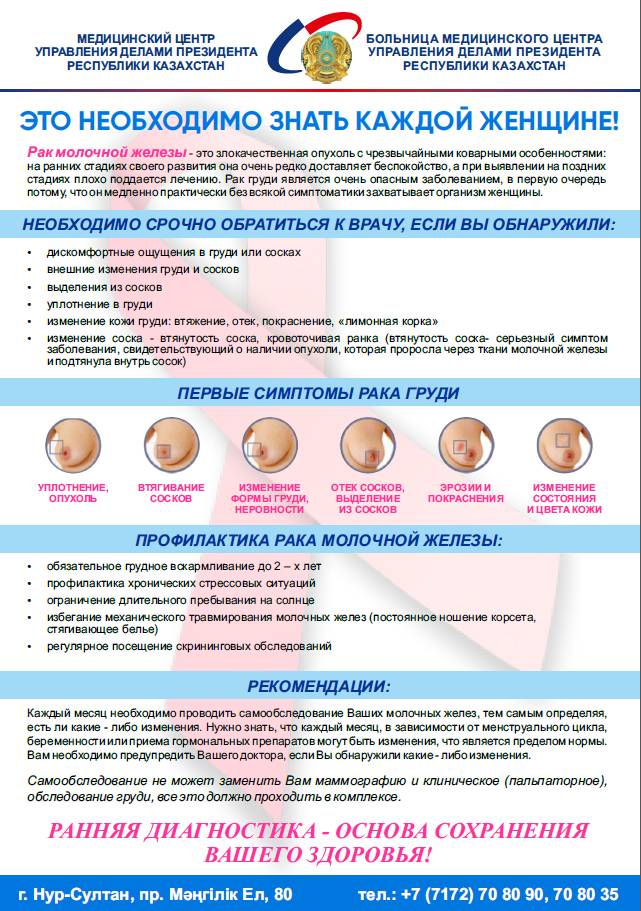
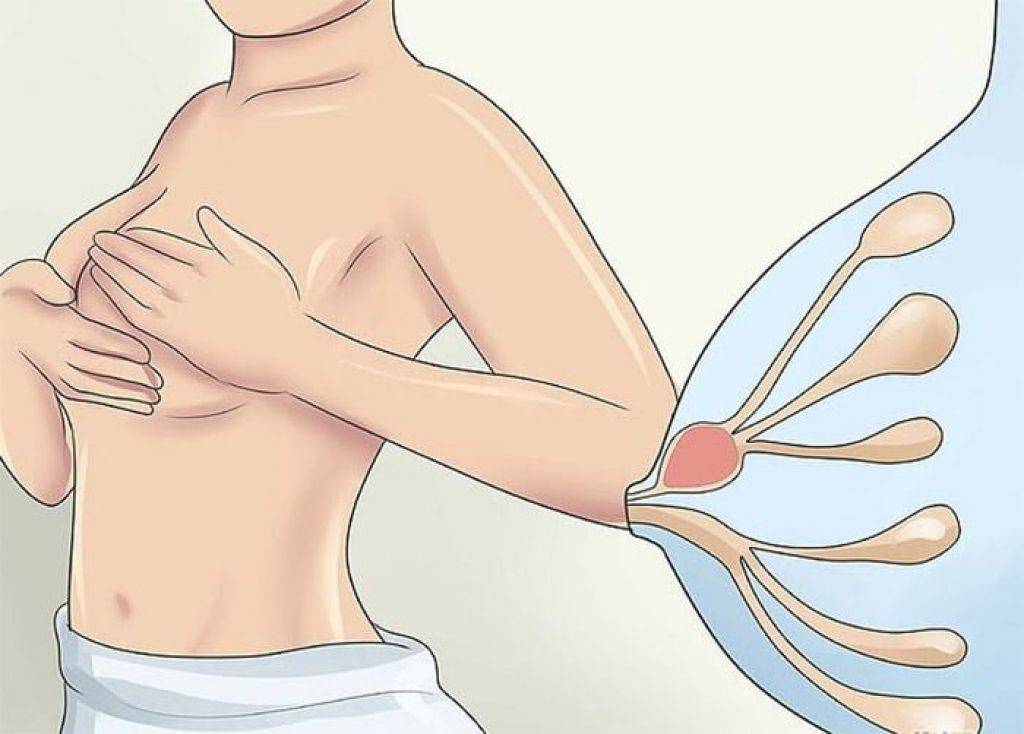
Причины выделений из сосков бывают разными:
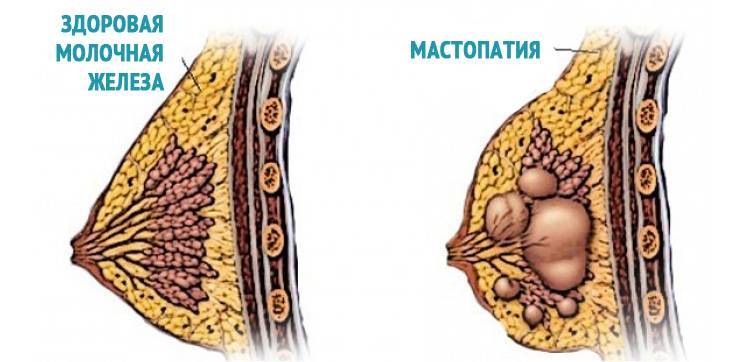
- Фиброзно-кистозная мастопатия — состояние, при котором нарушается структура ткани молочной железы, в ней разрастается соединительная ткань и/или кисты. При этом возникает уплотнение в груди, боль и жжение, прозрачные, белые, желтоватые или зеленоватые выделения. Симптомы усиливаются во второй половине менструального цикла, особенно перед месячными.
- Галакторея — самопроизвольное истечение молока из женских молочных желез. Оно может быть вызвано гипотиреозом (снижением производства гормонов щитовидной железы), опухолями гипофиза (пролактиномами), приемом некоторых лекарственных средств (гормоны, контрацептивы, психотропные средства) и фитопрепаратов (фенхель, анис).
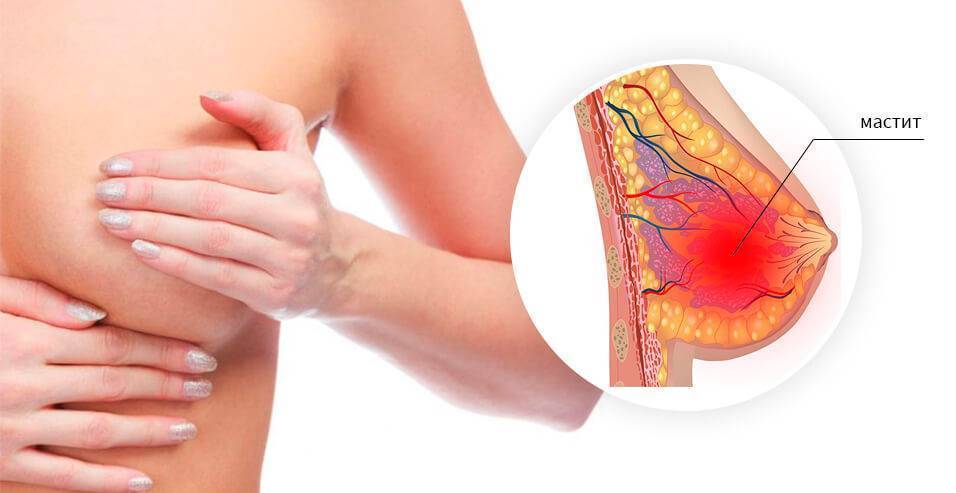
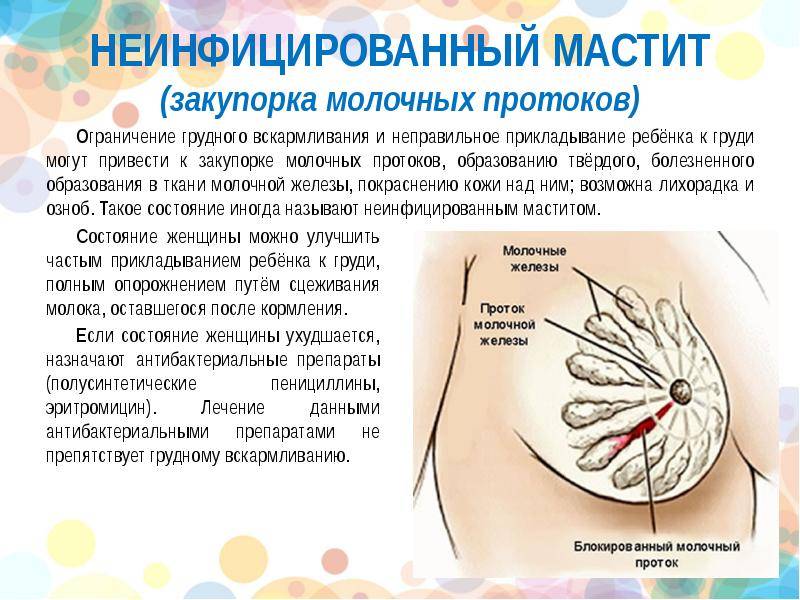
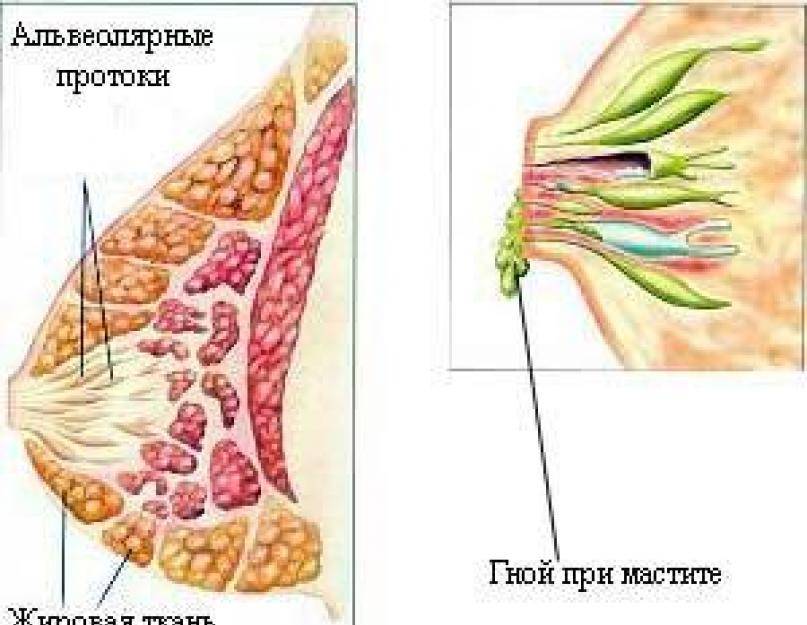
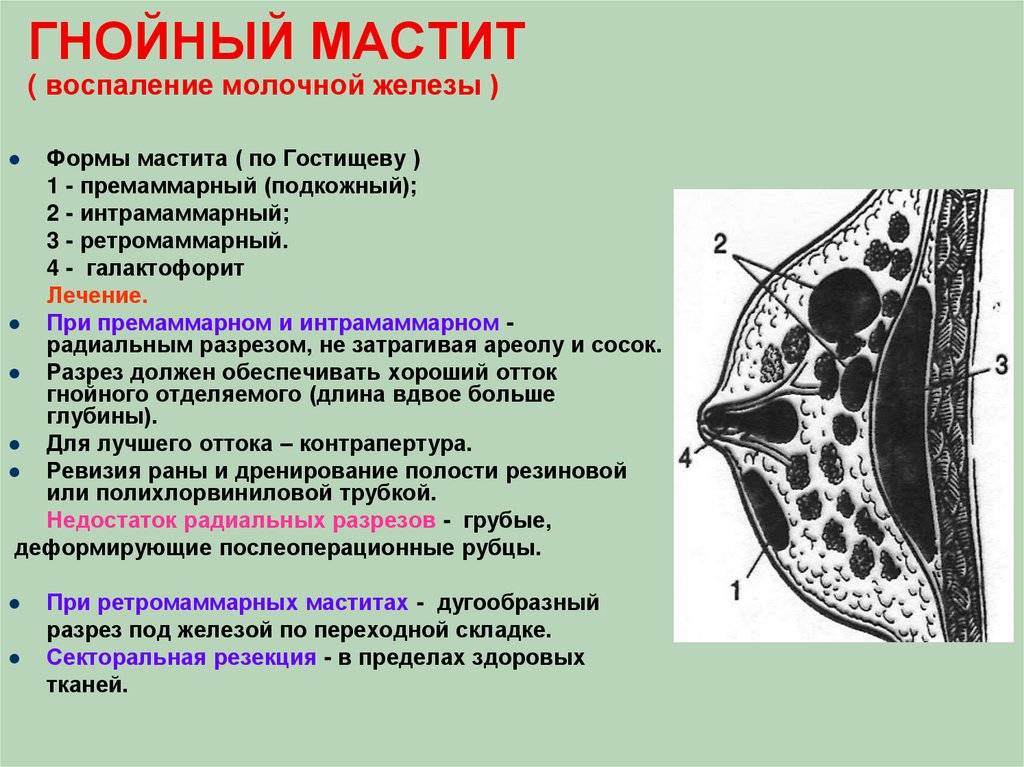
- Мастит — воспалительный процесс, при котором в молочной железе скапливается гной. При этом выделения также содержат примеси гноя. Чаще всего мастит развивается у кормящих мам на фоне лактостаза — застоя молока в груди. Симптомы воспаления обычно выражены ярко: грудь опухает, краснеет, беспокоят сильные боли.
- Дуктэктазия — патологическое расширение (эктазия) протоков молочной железы. Чаще всего это состояние развивается незадолго до менопаузы. В протоках, которые находятся рядом с соском, возникает воспаление, нарушается их проходимость. Если присоединяется инфекция, появляются выделения из сосков зеленого цвета.
- Внутрипротоковая папиллома — доброкачественное новообразование, которое представляет собой вырост внутри протока молочной железы. Иногда папилломы воспаляются, и это приводит к появлению густых, вязких выделений с примесью крови.
Осмотр молочных желез у беременных
При беременности также важно проводить самостоятельный осмотр молочных желез. Однако на данном этапе сделать это становится сложнее, ведь грудь увеличивается, её чувствительность повышается
Тем не менее, врачи советуют проводить самообследование хотя бы один раз в месяц.
Перед проведением обследования беременная женщина должна учитывать все физиологические изменения груди, чтобы не принять их за патологию:
- железы увеличиваются в объеме;
- усиливается чувствительность, может появиться болезненность;
- околососковая зона темнеет, что связано с усиленным выделением кожного пигмента;
- могут потемнеть видимые кровеносные сосуды в области груди (вызвано повышением кровообращения в железах);
- могут появиться желтоватые вязкие выделения из сосков (молозиво);
- соски выпячиваются, увеличиваются в размерах, ареолы также увеличиваются в диаметре;
- вокруг сосков появляются небольшие бугорки – это увеличиваются устья желез.
В период беременности особенно важно уделять внимание выбору нижнего белья. Бюстгальтер должен иметь хорошую поддержку груди, широкие бретели. Нежелательно наличие косточек и других деталей, которые могут перетягивать и сдавливать грудь
Нежелательно наличие косточек и других деталей, которые могут перетягивать и сдавливать грудь.
[], [], [], [], [], [], []
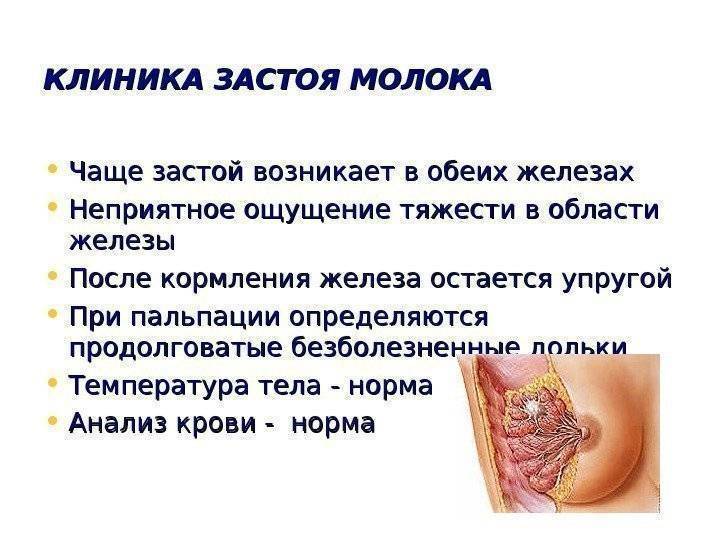
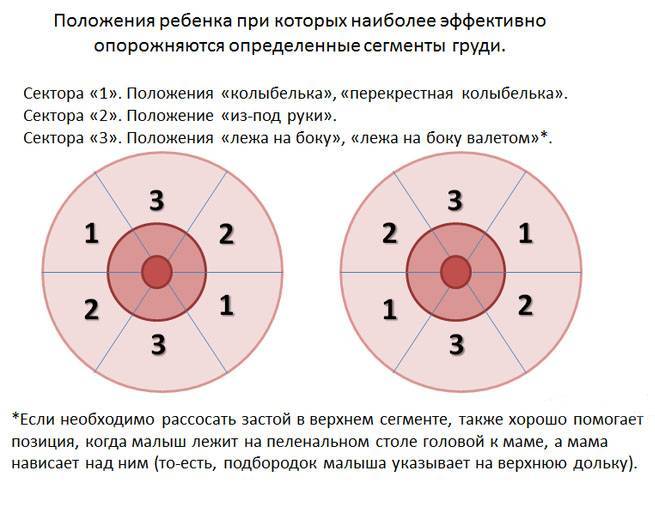
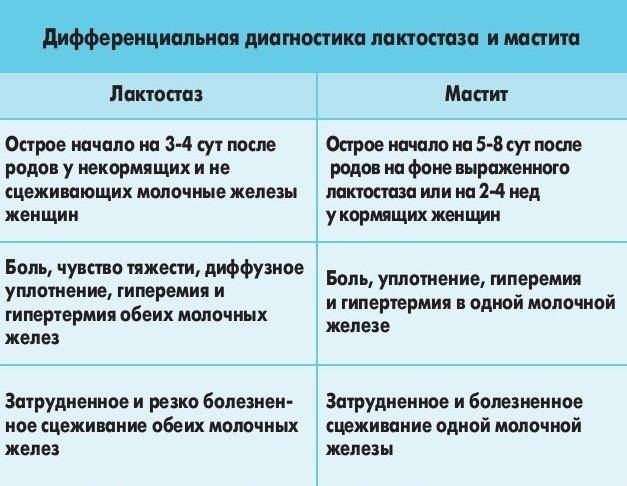
Как лечить лактостаз
Поскольку лактостаз
не просто вызывает боль и дискомфорт у женщины, но и может привести к такому серьезному заболеванию, как мастит, начинать лечить его следует как можно раньше.
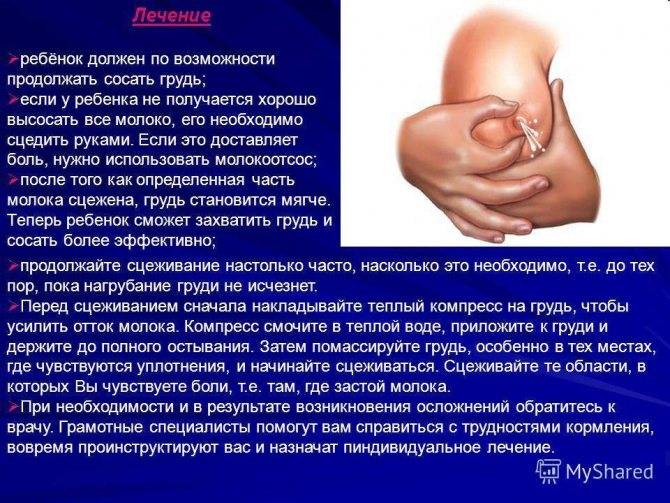
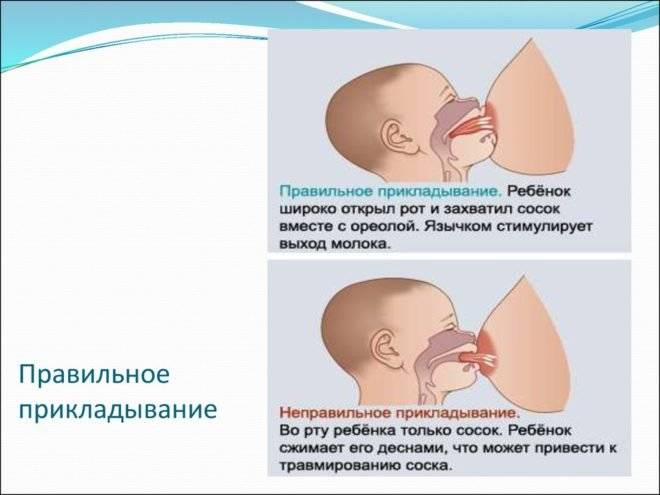
- Самая первая и эффективная мера – это регулярное кормление малыша через каждый час с правильным прикладыванием его к груди. Если вся процедура проведена правильно, лактостаз может исчезнуть в течение ближайших суток.
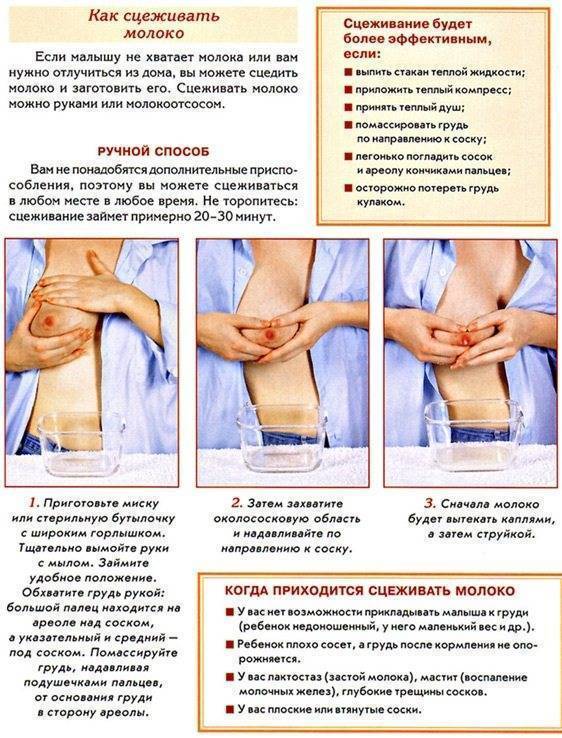
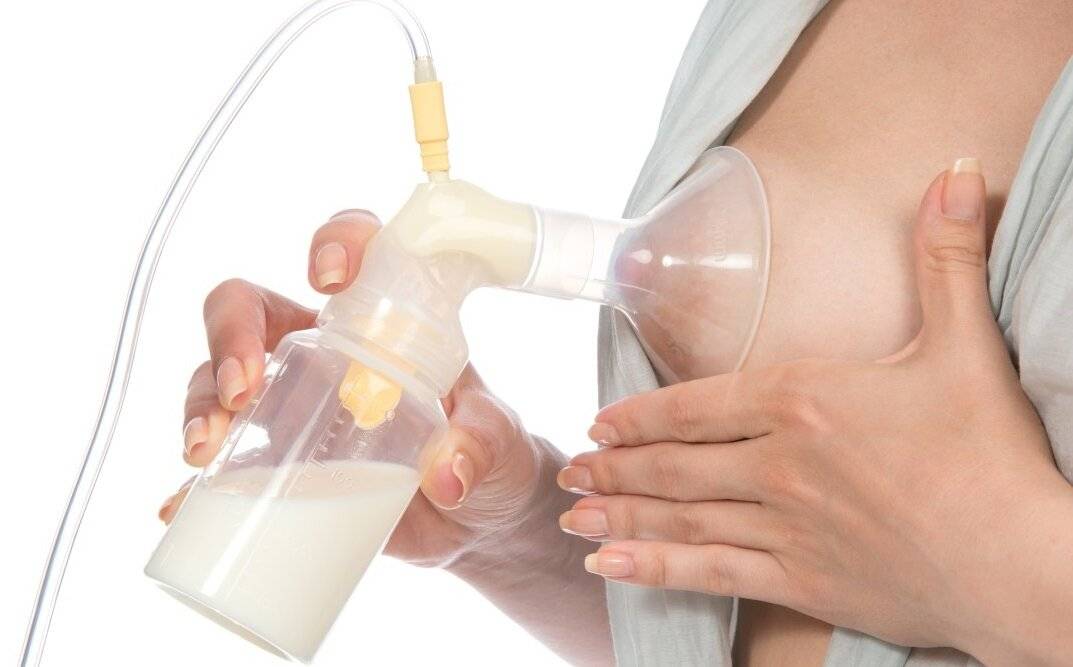
- Если у мамы слишком много молока, маммолог нашей клиники может порекомендовать периодические дополнительные сцеживания до2-3 раз в течение дня. Однако после этого не следует сразу же кормить малыша – такая тактика может привести к усилению лактации и ухудшению состояния.
- Во время устранения лактостаза женщине следует несколько ограничить количество выпиваемой жидкости.
- При неэффективности всех перечисленных мер в течение 1- 2 суток следует обратиться за помощью к специалистам. Маммолог нашей клиники поможет быстро и эффективно устранить лактостаз и подскажет, как избежать подобной неприятности в дальнейшем.
При развитии у женщины мастита в обязательном порядке назначаются антибактериальные препараты, обезболивающие и спазмолитические средства. В тяжёлых случаях может понадобиться оперативное вмешательство.
Причины фиброзно-кистозной мастопатии (ФКМ)
Изменения в тканях молочной железы происходят под влиянием гормонов яичников. При гормональном дисбалансе (избытке эстрогена), особенно длительном, развивается ФКМ.
Среди других причин выделяют:
- патологии эндокринной системы;
- стресс;
- наследственность;
- отсутствие грудного вскармливания;
- длительную инсоляцию;
- аборты;
- нарушение липидного обмена;
- патологии печени;
- гинекологические заболевания;
- отсутствие половой жизни;
- заболевания щитовидной железы;
- сахарный диабет;
- нарушения менструального цикла;
- вредные условия труда.
У нерожавших женщин вероятность развития ФКМ выше: чем больше родившихся детей и дольше грудное вскармливание, тем ниже риск фиброзно-кистозной мастопатии.
Причины лактостаза
Лактостаз развивается у кормящих женщн. Есть несколько факторов, которые могут спровоцировать закупорку протоков или увеличение объема вырабатываемого молока. К ним относят следующие:
резкий отказ от грудного вскармливания: без согласования с врачом и медикаментозной коррекции;
нерегулярные кормления грудью;
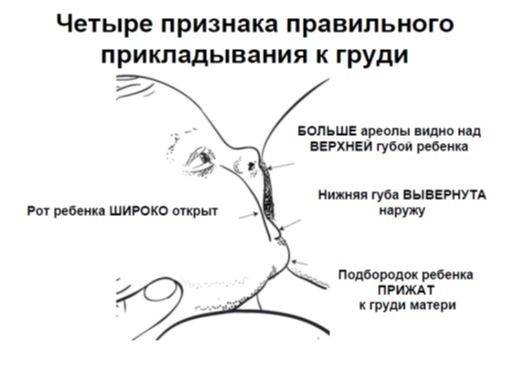
редкое или неправильное прикладывание младенца к груди;
тесное белье: по этой же причине не рекомендуют перевязываться при отказе от вскармливания;
большой размер молочных желез;
травмы груди;
сон на животе;
переохлаждение;
стресс;
физические, психологические перегрузки.
При кормлении ребенка важно следить за тем, как опорожняется молочная железа. Также необходимо наблюдать за тем, чтобы участки груди не были сдавлены
Появление шишек, уплотнений — повод срочно обратиться к врачу.
Кто предупрежден – тот вооружен!
«Ужасные» истории о чесоточном клеще призваны не запугать, а предупредить вас, ибо, как говорили древние: «Кто предупрежден – тот вооружен!» Соблюдайте элементарные, знакомые всем с детства, правила личной гигиены: по возвращении домой с улицы мойте руки с мылом, старайтесь лишний раз не браться за ручки и поручни в общественных местах, оградите от инфекции своего ребенка, помните, что чесотка распространяется обычным бытовым путем! Если вы почувствовали недомогание и симптомы указывают с большой долей вероятности на это заболевание – не откладывайте, посетите дерматолога. Не путайтесь и не стесняйтесь этой болезни, скорейшее обращение к врачу, постановка правильного диагноза и назначение лечения – залог быстрого выздоровления. Не лишайте себя радости жить полной жизнью, радости общения с семьей, встреч с друзьями и близкими, радости, не омраченной беспокойством за их и ваше здоровье.
Меры по предупреждению лактостаза
Лактостаза вполне можно избежать, если неукоснительно придерживаться следующих несложных рекомендаций. Они не потребуют значительно времени и усилий и в то же время позволят сделать грудное вскармливание достаточно комфортным для малыша и его мамы.
Кормить новорожденного следует в правильной позе и регулярно. Лучше всего делать это по требованию.
Кормящая мать должна носить удобное белье, не стесняющее движений и не стягивающее слишком туго молочные железы.
Физические нагрузки у женщины должны быть умеренными. Не допускаются переутомления
Важно обеспечить женщине полноценное питание и отдых. Количество выпиваемой жидкости следует тщательно контролировать.
Важно помнить о том, что
правильная поза во время сна позволит избежать развития застойных явлений в
молочных железах. При появлении самых первых признаков застойных явлений и
дискомфорта в молочных железах можно обратиться на консультацию к
квалифицированным специалистам нашей клиники
Статья не является медицинским советом и не может служить заменой консультации с врачом.
Какие методы диагностики может назначить врач?
Обычно врач в первую очередь назначает ультразвуковое исследование как самый простой, быстрый, неинвазивный и в то же время достаточно информативный метод диагностики. Если во время УЗИ обнаруживается патологическое образование, которое может быть злокачественной опухолью, проводят биопсию. С помощью иглы получают фрагмент подозрительной ткани и отправляют в лабораторию для гистологического, цитологического исследования. Также можно провести анализ выделений на предмет наличия раковых клеток.
| Наименование услуги | Цена, руб. |
| Первичная консультация маммолога | 2000 |
| УЗИ молочных желёз | 2450 |
| Пункционная биопсия новообразования молочной железы под контролем УЗИ, с гистологией | 6750 |
| Маммография | 2400 |
Запишитесь на прием в «ПрофМедЛаб» к Эвелине Агасевне Бадикян. УЗИ молочных желез и маммография проводятся маммологом прямо во время приёма. Звоните: +7 (495) 308-39-92.