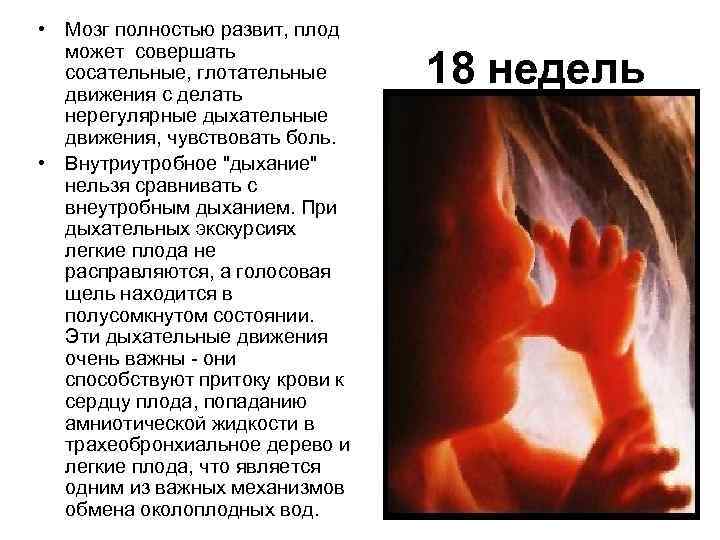
Болезни, которые не передаются половым путем
И даже если женщина не живет половой жизнью, это не гарантирует, что она полностью защищена от гинекологических болезней.
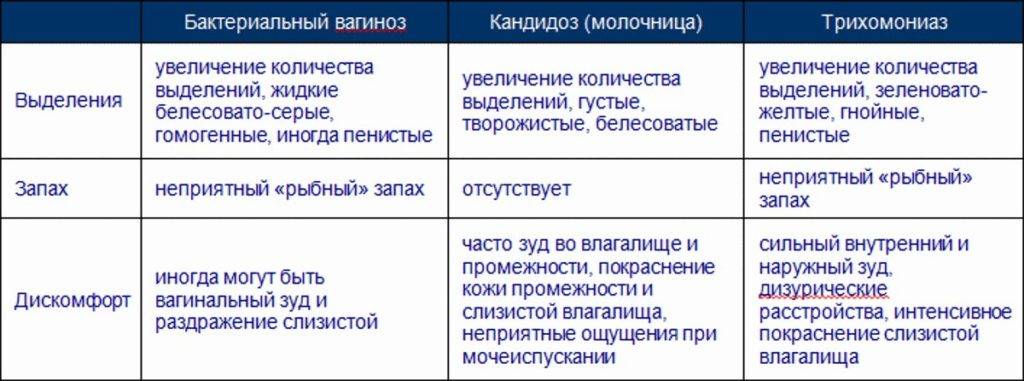
Неспецифических заболеваний множество: вульвит, кольпит, эндометрит, цервицит, (острая и хроническая формы), сальпингоофорит, пельвиоеритонит. Они не передаются половым путем и долгое время могут никак себя не проявлять.
Вызываются неспецифические болезни стрептококками, пептококами, кишечными палочками, дифтероидами и многими другими бактериями, которые уже есть во влагалище в норме, но при воспалении проявляются неприятными симптомами.Профилактика:
— по возможности всегда использовать презерватив.
— снизить потребление острой пищи и быть внимательными на отдыхе (все эти бактерии любят вкусно поесть и размножаются в теплой среде).
— курение, алкоголь приоткрывают двери организма для того, чтобы в него быстрее могли проникнуть различные бактерии.
— не стоит также злоупотреблять узкими джинсами, лучше по приходу домой переодеться в просторную одежду, тело должно дышать.
Методы диагностики хронического воспаления придатков (аднексита)
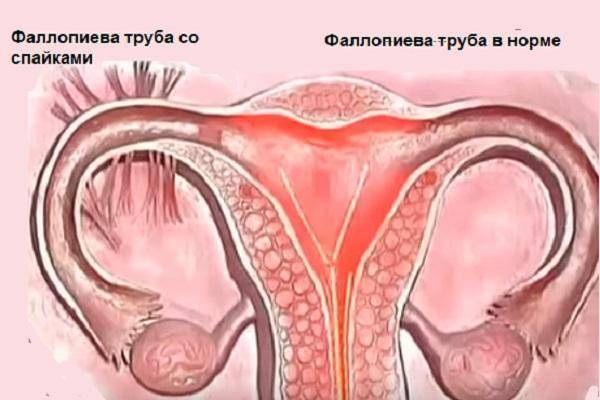
Воспаление придатков является наиболее частой причиной бесплодия. Воспаление приводит к образованию в маточных трубах спаек, в результате чего яйцеклетки не попадают в матку (так называемая непроходимость маточных труб). Воспалительный процесс в яичнике также может привести к нарушениям, препятствующим беременности.
Поскольку хроническое воспаление может протекать бессимптомно, для своевременного выявления заболевания необходимо регулярно проходить гинекологический осмотр (не реже 1 раза в год)
Особенно это важно для женщин, ведущих активную сексуальную жизнь.. Очень важно убедиться, что у Вас нет воспаления придатков,
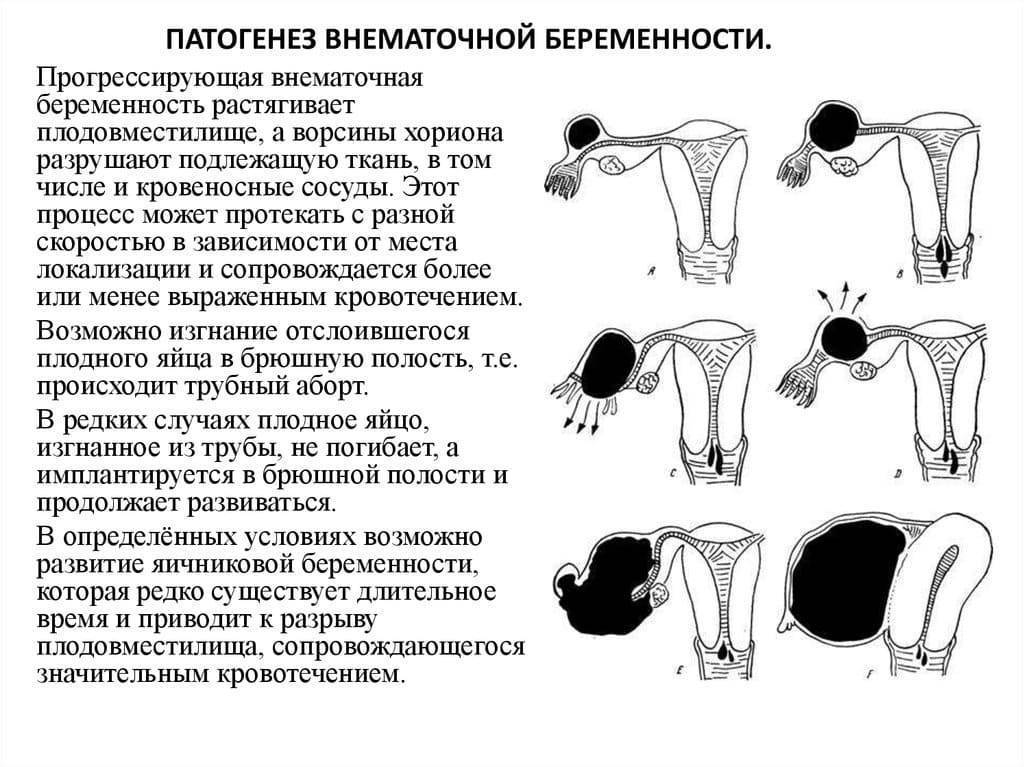
Спайки при хроническом аднексите могут воспрепятствовать попаданию в матку уже оплодотворённой яйцеклетки, что может привести к развитию внематочной беременности. Воспалительный процесс в придатках также увеличивает вероятность выкидыша.
Очень важно убедиться, что у Вас нет воспаления придатков, . Спайки при хроническом аднексите могут воспрепятствовать попаданию в матку уже оплодотворённой яйцеклетки, что может привести к развитию внематочной беременности
Воспалительный процесс в придатках также увеличивает вероятность выкидыша.
Общий анализ крови
Общий анализ крови при хроническом воспалении придатков покажет незначительное увеличение СОЭ.
Серологический анализ крови
Серологический анализ крови используется для обнаружения антител к возбудителям ЗППП, которые могли вызвать аднексит.
Культуральные исследования (бактериальный посев) позволяют выявить патогенную микрофлору и оценить её активность. Полученные результаты необходимы для назначения препаратов, которые в данном случае будут наиболее эффективны.
УЗИ органов малого таза
При подозрении на хроническое воспаление придатков обычно проводится УЗИ органов малого таза. Исследование выполняется с помощью внутривагинального датчика.
Гистеросальпингография
С помощью гистеросальпингографии оценивается проходимость маточных труб.
Диагностическая лапароскопия
В тех случаях, когда постановка диагноза вызывает сомнение, проводится лапароскопическое обследование.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
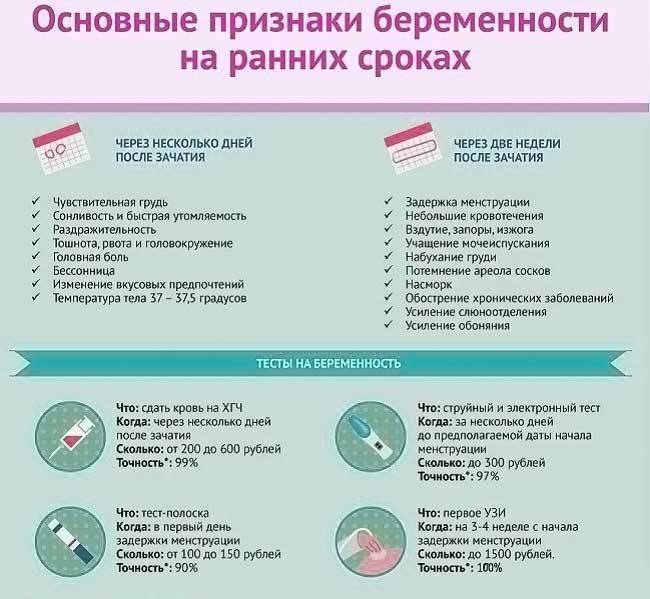
Информативность теста на беременность в 1-ю неделю
Каким же образом можно подтвердить или опровергнуть собственные предположения о свершившемся зачатии? К сожалению, в первые семь дней сделать это невозможно ни с помощью теста на беременность, ни на консультации врача.
Делать тест на беременность сейчас пока не стоит: он не будет информативным. Использовать тест имеет смысл только в случае задержки менструаций. Если месячные не начинаются, это может свидетельствовать о наступлении беременности. И тест станет дополнительным тому подтверждением.
Также уже после задержки стоит обратиться к врачу. Срок беременности в этот период уже будет составлять примерно три-четыре недели. И консультация специалиста в этот момент будет полезной. Первые этапы развития малыша важны не меньше, чем последующие. Именно сейчас закладываются органы и системы будущего крохи, а потому он нуждается в определенном наборе питательных веществ. На консультации врач подскажет, как изменить рацион будущей маме, какие витаминные комплексы начать принимать. А также порекомендует обследования, которые необходимо пройти в первом триместре для исключения патологий развития плода.
pixabay.com  / 
Может ли быть беременность при месячных
Точные признаки беременности до задержки мы разобрали, но как же идентифицировать беременность, если месячные все-таки пошли?
Как утверждают ведущие и компетентные гинекологи частной клиники R + Medical Network, выделения на ранних сроках возможно и практически всегда, не зная о беременности, женщины путают их с началом самой менструации.
Однако такого рода выделения прекращаются чуть раньше, нежели месячные, а происходит это из-за того, что оплодотворенная яйцеклетка прикрепляясь к стенке матки, может стать причиной небольших кровяных выделений.
Поэтому, на вопрос может ли быть беременность при месячных – однозначно нет. Если пошли именно месячные, это означает, что выходящая каждый месяц из яичников яйцеклетка оплодотворена не была. А вот те выделения, которые женщина воспринимает, как «месячные» вовсе такими не являются.
При этом задержка, также не основной ориентир при беременности. Во-первых, не все женщины могут определить задержку вовремя, так как у многих менструальный цикл нестабилен.Поэтому, на вопрос может ли быть беременность при месячных – однозначно нет. Если пошли именно месячные, это означает, что выходящая каждый месяц из яичников яйцеклетка оплодотворена не была. А вот те выделения, которые женщина воспринимает, как «месячные» вовсе такими не являются.
Во-вторых, задержка месячных может быть и вовсе не связана с беременностью, а причина кроется в гормональном сбое, стрессе и других проблемах со здоровьем. И в первую очередь, гинекологических.
Поэтому, если вы начнете бережно относиться к своему здоровью, прислушиваться к себе и вовремя посещать гинеколога – вы не сможете пропустить ни первые симптомы беременности, ни патологии связанные с репродуктивной функцией и гормональным фоном.
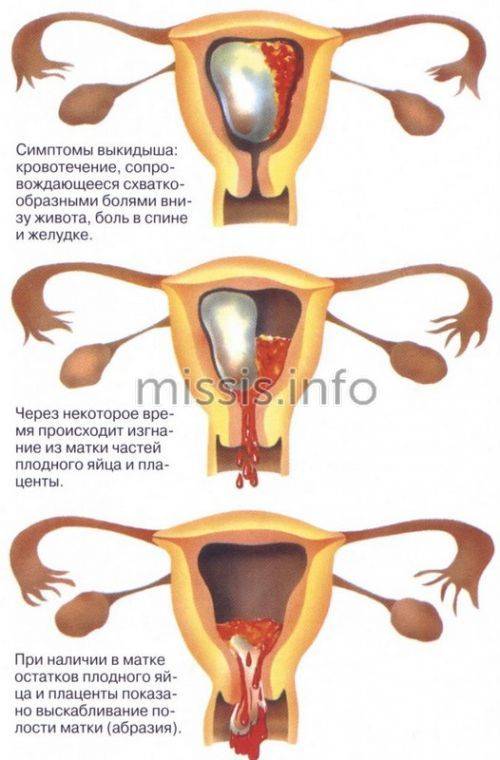
Как лечить невынашиваемость
Во многом тактика лечения будет зависеть от того, какие причины привели к невынашиваемости. К примеру, если лютеиновая фаза слишком короткая, будут назначены спазмолитики и успокоительные медикаменты растительного происхождения. С этой целью применяются «Но-шпа», настойка валерианы и др. Часто назначают «Магне-B6» и гормональные препараты, например «Дюфастон».
Если обнаружена повышенная чувствительность к прогестерону, применяются глюкокортикоиды, «Дюфастон», иммуноглобулины, а также иммунотерапия при помощи введения лимфоцитов отца ребенка. Это позволяет снизить уровень ответа иммунной системы и предотвратить отторжение организмом матери генетического материала отца ребенка.
Профилактируют и лечат плацентарную недостаточность «Пирацетамом», «Актовегином», «Инфезолом». Если плодные воды отходят раньше срока по причине инфицирования, применяются медикаменты-токолитики, антибиотики, препараты против бактерий и грибков.
При риске невынашивания женщине показан покой, может назначаться лечение сульфатами магния, гексопреналином, сальбутамолом и тербуталином, а также фенотеролами, гормональными препаратами и противовоспалительными препаратами типа «Индометацина», которые не имеют нежелательных последствий, присущих стероидам. При гипертонусе матки назначают воздействие на мышечную и нервную систему матки переменным током и иглоукалывание, чтобы расслабить мышцы и снизить уровень мышечных сокращений, ведущих к риску выкидыша или преждевременного родоразрешения.
Может назначаться плазмоцитоферез – до трех сеансов. Он заключается в том, что за сеанс из всего объема крови удаляется 0,6–1 л плазмы и вводятся специальные растворы на замену ей. Благодаря этому частично удаляются токсины и антигены, улучшается микроциркуляция крови, снижается высокая свертываемость; если лекарства плохо переносятся, таким образом удается снизить их дозировку.
Понятно, что каждая ситуация требует своего подхода, и не существует единой тактики лечения. Специалисты из центра репродукции «Генезис» берутся определить причины, по которым женщина не может выносить ребенка, и назначат обследования и лечение, которые существенно снизят риск самопроизвольного аборта или же сведут его к нулю.
Как производится профилактика
Профилактика невынашивания беременности представляет собой достаточно сложный процесс, который целиком и полностью зависит от профессионализма доктора. Профилактика должна подчиняться нескольким основным принципам. А именно:
- определение пациенток, у которых есть риск невынашивания плода;
- тщательное обследование мужчины и женщины до наступления беременности и подготовка организма будущей материи к зачатию, последующему вынашиванию ребенка и родоразрешению;
- регулярный контроль над состоянием организма беременной и определение инфекционных и воспалительных процессов, своевременная грамотная терапия, направленная на снятие воспаления, устранение бактерий и вирусов, поддержка иммунитета – для этого женщина каждый месяц сдает соскобы слизистых, мочу на бактерии, кровь и биоматериал на определение признаков инфицирования плода и пр.;
- определение недостаточности шейки матки при помощи осмотра, а также трансвагинального УЗИ до 24 недель; в случае если плод не один, а два или больше – вплоть до 27 недели;
- лечение при выявлении экстрагенитальных заболеваний, прогнозы относительно влияния болезни и ее лечения на плод;
- определение тромбофилии и недостаточности плаценты, их грамотное лечение и профилактирование на ранних сроках.
Если будет выявлено, что при вынашивании плода и родах пациентке или ее ребенку грозят негативные последствия, избежать которых невозможно, ей предоставят исчерпывающую информацию относительно состояния ее здоровья и здоровья эмбриона, последствий, а также альтернативных способов ведения беременности и родоразрешения.
Очень многое зависит от профессионализма врача, который будет заниматься назначением исследований, расшифровкой их результатов, а также подбором лечения. Чтобы быть уверенной, что вы в надежных руках, советуем обратиться к врачам высшей категории из центра репродукции «Генезис». Их опыт работы, как правило, обеспечивает вынашиваемость плода даже в самых сложных случаях.
Если тактика ведения беременности и лечение не позволят предотвратить самопроизвольное прерывание беременности, а вы столкнетесь с проблемой бесплодия, наш центр репродукции подберет для вас другие варианты. В их числе обычно рассматриваются экстракорпоральное оплодотворение, забор женского или мужского биоматериала и суррогатное материнство.
Какие анализы сдают на беременность
Основной анализ называется кратко “ХГЧ” и основывается на выявлении в крови концентрации специфического маркера зачатия. Это особый гормон у беременной женщины. Он вырабатывается клетками хориона (оболочки зародыша), обеспечивая существование желтого тела и развитие эмбриона.
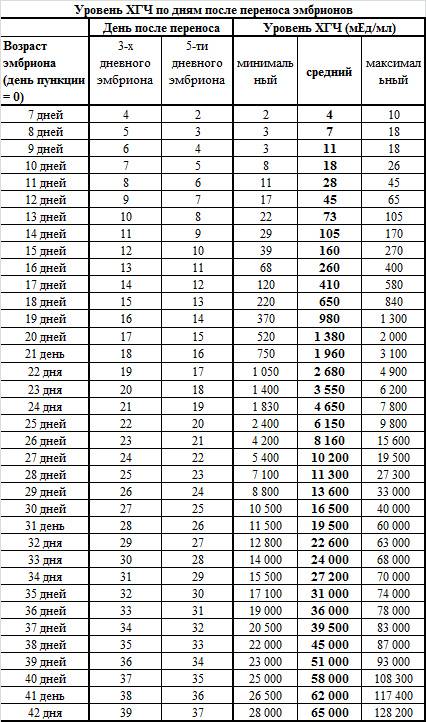
Определение ХГЧ в сыворотке крови – основа анализа на беременность: его концентрация в крови растет в геометрической прогрессии и в первый день задержки менструального цикла достигает 25 мМЕ/мл. На основании этого исследования гинеколог определяет присутствие в организме хориальной ткани, а значит – зачатие ребенка у женщины. Сдача крови на беременность делает возможным уже на 9-12 день после полового акта установить факт оплодотворения. Пик концентрации ХГЧ – между 8-10 неделями беременности, затем начинает снижаться. При многоплодной беременности в анализах уровень ХГЧ будет выше.
Сроки беременности по крови – норма ХГЧ по неделям
| Недели беременности * | Норма, мМЕ/мл |
|---|---|
| Беременность 2-3 недели | 10,0-50,0 |
| 4 недели | 40,0-6.000 |
| 5 недели | 1.000-20.700 |
| 6 недель | 2.200-74.200 |
| 7 недель | 6.000-130.000 |
| 8 недель | 12.900-190.000 |
| 9 недель | 18.500-205.000 |
| 10 недель | 18.000-290.000 |
| 11 недель | 16.500-180.000 |
| 12 недель | 14.500-125.000 |
| 13 недель | 12.500-95.000 |
| 14 недель | 10.500-80.000 |
| 15 недель | 9.000-70.000 |
| 16 недель | 7.000-64.000 |
| 17 недель | 5.500-56.000 |
| 18 недель | 4.500-50.000 |
| 19 недель | 3.300-40.000 |
| 20 недель | 2.500-32.000 |
| 21-26 недели | 1.800-25.000 |
| 26-43 недели | 1.800-59.000 |
| Мужчины | ХГЧ < 5,0 |
| Небеременные женщины | ХГЧ < 5,0 |
* Указаны акушерские недели. Акушерский срок начинается с первого дня последней менструации.
Когда еще нужно сдать кровь при беременности
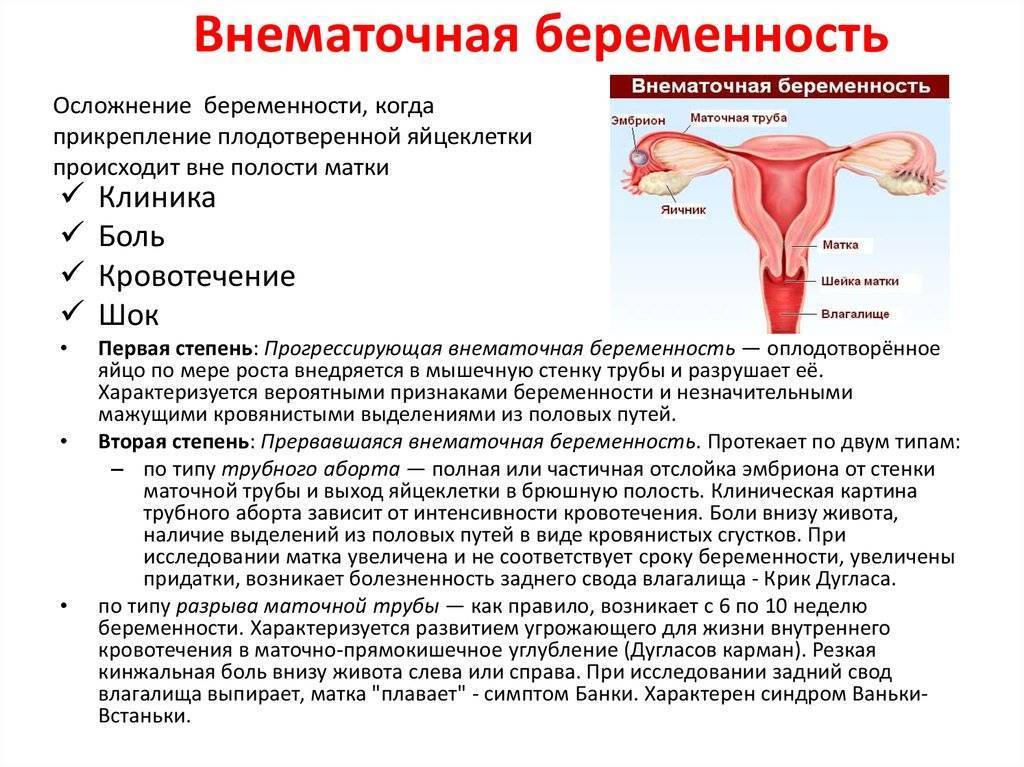
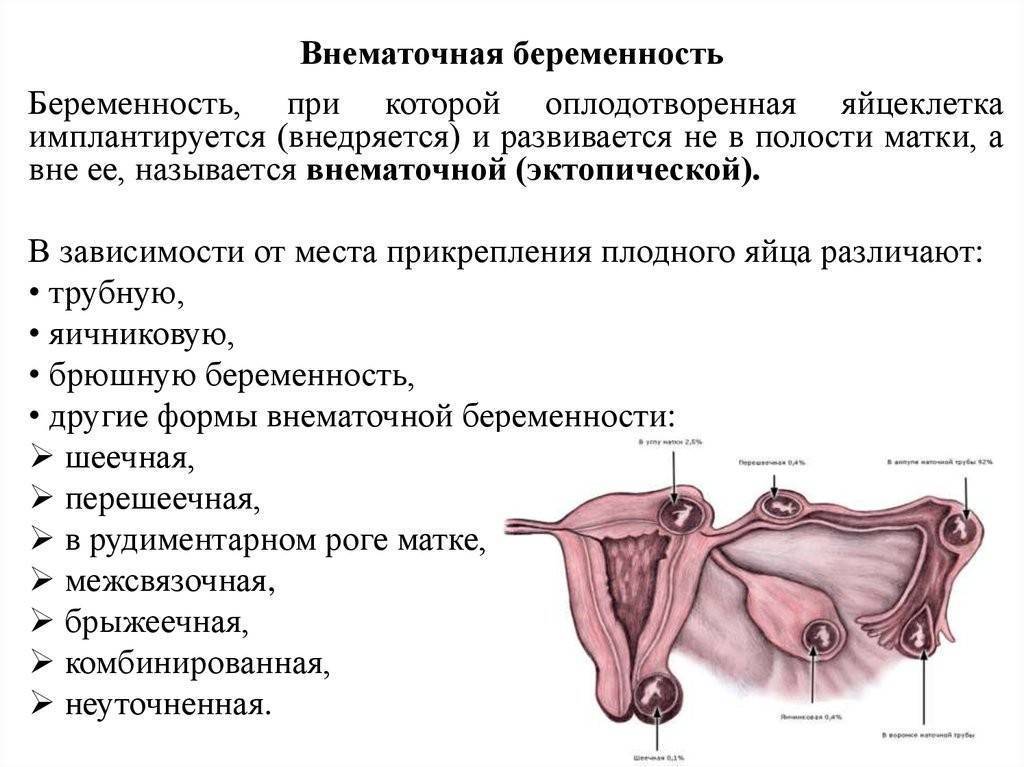
Регулярный мониторинг показателей ХГЧ во время вынашивания плода является методом контроля за нормальным его развитием, т.н. “пренатальный скрининг”. Сдают анаизы на ХГЧ в установленные сроки для выявления возможных патологий. Пониженный уровень гормона в крови может свидетельствовать о неразвивающейся или внематочной беременности, угрозе выкидыша.
Однако, чтобы пренатальная диагностика была более достоверной, сдают не один ХГЧ. Вместе с ним проверяются следующие маркеры: АФП, Е3 (альфа-фетопротеин, свободный эстриол), делается УЗИ скрининг с последующей интерпретацией результатов согласно установленных регламентов.
Правила сдачи анализа на беременность
- Сроки, когда анализ покажет беременность – это 1-2 день задержки менструации и более;
- Какая достоверность – около 99%, меньще – если тест проводится до задержки;
- Сдают этот анализ натощак (не менее 3-4 и не более 14 часов голодания). Без ограничений можно пить воду без газа.
- Сроки готовности теста – 6-8 часов с момента сдачи.
- Как можно получить ответ быстрее? Кровь у нас в клинике сдаётся с 10.00 – 20.00. по будням, и до 17.00 в субботу и воскресенье. Если Вы хотите ускорить получение результата анализа и узнать, есть беременность или нет в тот же день, постарайтесь быть у нас с 10.00 до 12.00!
Цена анализа крови на беременность – 550 рублей;Взятие крови из вены – 450 рублей.
home
Где сдать кровь на беременность в Москве
Если есть хоть сомнения в наличии или отсутствии беременности, сдайте анализ на беременность с первого дня задержки месячных. При положительном результате сделайте УЗИ для уточнения расположения плодного яйца и посетите гинеколога. В случае, если кровь покажет отрицательный результат, а задержка есть и нет месячных, то посетите гинеколога-эндокринолога для уточнения причин нарушения цикла. Приглашаем в наш медицинский центр!
Взятие материала в течении всего рабочего дня, с 10-00. Срок готовности: если сдать анализы крови с 10 до 12-00 – то результат можно получить в тот же день вечером; если сдаете после 12-00 – то на следующий день. Узнать ответ можно по телефону или получить на электронную почту.
Положительный анализ на беременность?Что делать дальше:Ведение
беременности Прерывание
беременности
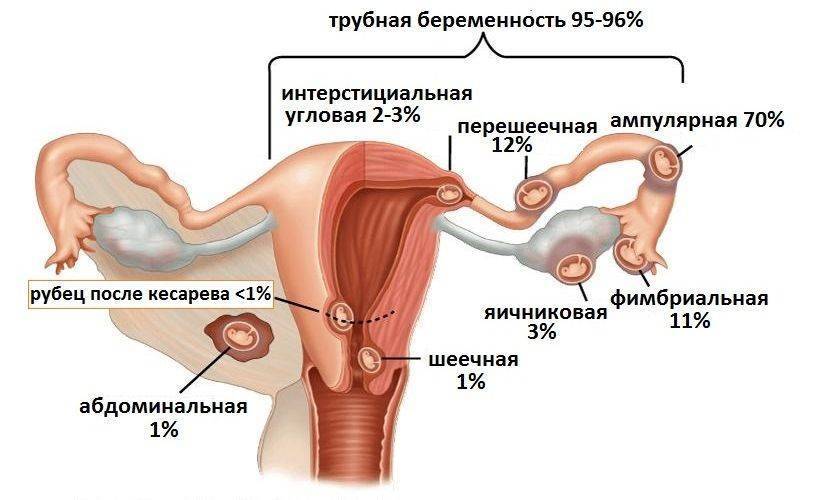
Почему на УЗИ не виден эмбрион?
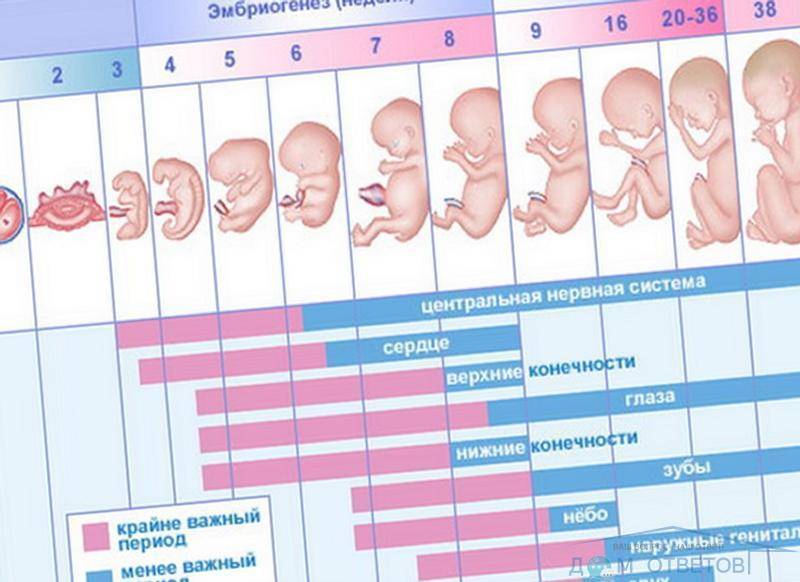
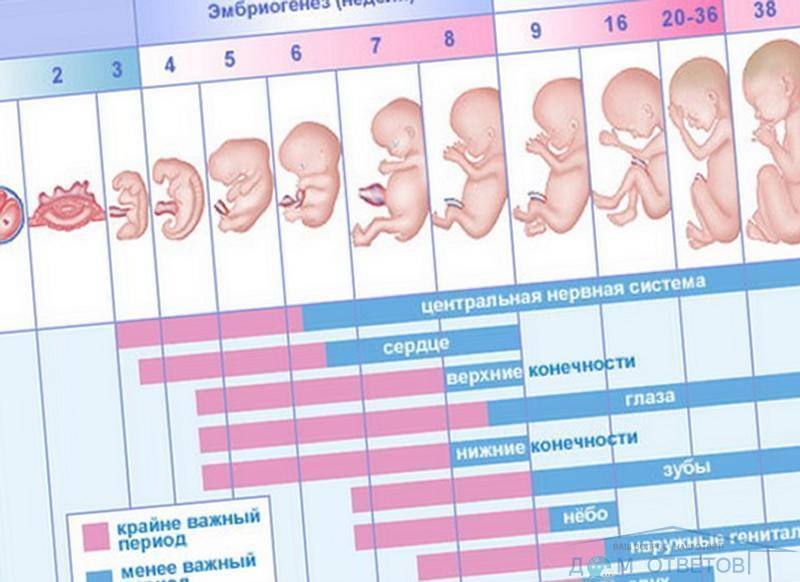
Рассмотреть даже нормально развивающийся плод сразу после зачатия невозможно – он слишком небольшой, чтобы ультразвуковой сканер смог различить его на фоне окружающих тканей и органов. Поэтому стандартно первое УЗИ для подтверждения беременности делается на 6-7 неделе после зачатия. До этого момента о том, что женщина будет матерью, можно судить только по уровню хорионического гонадропина человека, который начинает выделяться хорионом (плодной оболочкой эмбриона) на 6-7 день после зачатия. В норме при успешном развитии беременности концентрация ХГЧ в организме растет вместе с развитием плода.
Чтобы понять механизм анэмбрионии, необходимо разобраться со строением самого эмбриона и его ранним развитием. Оно происходит в несколько этапов:
- Зигота – по сути, это оплодотворенная яйцеклетка, образующаяся в момент зачатия;
- Морула – следующая стадия, характеризующаяся делением зиготы на несколько однотипных клеток;
- Бластула – зародыш, в котором клетки уже разделены на внутреннюю клеточную массу (эмбриобласт) и наружный слой (трофобласт);
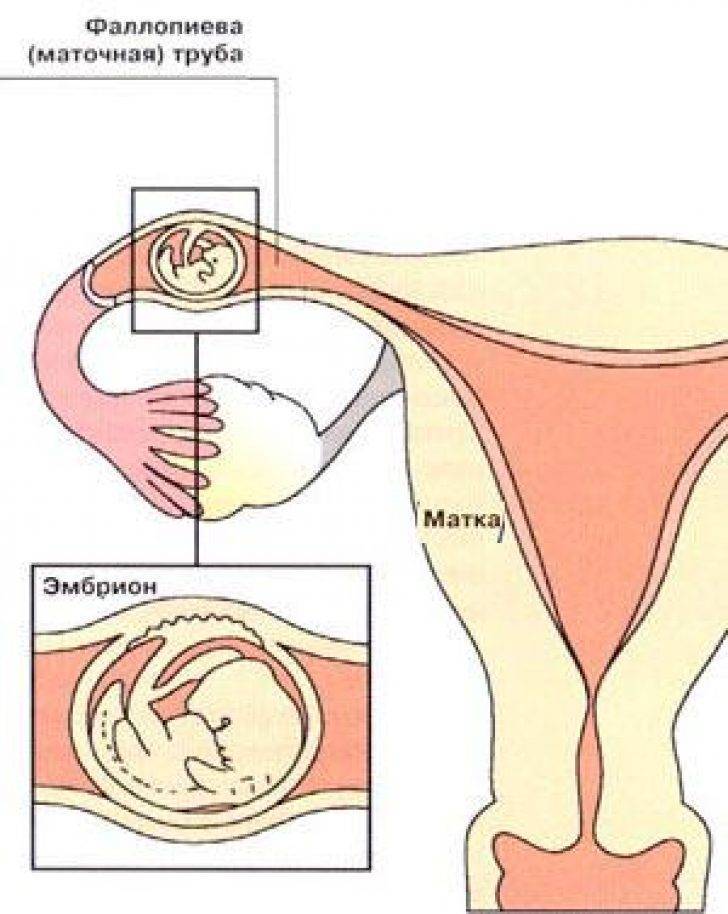
Именно на стадии бластулы образуется будущее тело эмбриона и окружающие его защитные оболочки. Когда зародыш покидает фаллопиеву трубу и опускается в маточную полость, выделяемые наружными клетками ферменты частично растворяют эндометрий, и происходит его имплантация. Далее эмбрион и околоплодные оболочки развиваются параллельно, постепенно образуя сформировавшийся плод и плаценту.
При анэмбрионии этот процесс нарушается – внешняя оболочка (плодное яйцо) продолжает расти, выделяя ХГЧ, в то время как эмбрион либо не формируется вообще, либо его развитие прекращается на ранней стадии. Из-за этого некоторое время анализы дают ложный результат, показывая нормальную беременность. Лишь через некоторое время хорион прекращает выделять ХГЧ, уровень которого постепенно начинает снижаться.
Причины остановки роста эмбриона, приводящие к пустому плодному яйцу, изучены не полностью. Сегодня к ним относят:
- Генетические аномалии. В большинстве случаев к анэмбрионии приводят патологические хромосомные мутации, либо изначально свойственные родителям, либо появляющиеся вследствие неудачной рекомбинации генов в их организме. Также возможны генетические нарушения в самом эмбрионе, возникающие на ранних стадиях его развития.
- Инфекции. Среди них наиболее опасны для эмбриогенеза болезни, входящие в комплекс TORCH – краснуха, герпес, цитомегаловирус, токсоплазмоз, сифилис, гепатиты В и С и т. д. Инфекционные возбудители могут поражать материнский организм, нарушая его репродуктивную функцию (например, вызывая хронический эндометрит), или сам эмбрион, приводя к сбоям в его развитии.
- Внешние факторы. В первую очередь это относится к ионизирующему излучению (радиации) и токсичным химическим веществам (ядам, некоторым лекарствам). Они вызывают функциональные расстройства репродуктивной системы матери или генетические мутации в эмбрионе, останавливая его нормальное развитие.
- Эндокринные нарушения. Расстройства желез внутренней секреции женщины также может привести к анэмбрионии. Особенно вероятно появление плодного яйца без эмбриона при дефиците или нарушении обмена прогестерона – полового гормона, играющего важную роль в децидуализации (морфологическом изменении) эндометрия в точке имплантации зародыша.
- Иммунные нарушения. Довольно часто причиной неправильного развития эмбриона является его повреждение защитной системой материнского организма. Это может происходить опосредованно – например, когда зародыш попадает под «перекрестный огонь» иммунных клеток, атакующих инфекцию. Иногда эмбрион сам расценивается иммунитетом женщины как чужеродный объект, ведь его генетический код наполовину состоят из генома другого человека (отца).
Анэмбриония может вызываться как одним из этих факторов, так и их комплексным воздействием. Предугадать развитие этой патологии невозможно – она наблюдается даже у абсолютно здоровых женщин, уже имевших опыт успешной беременности.
Данную аномалию следует отделять от замершей беременности. При анэмбрионии зародыш не формируется вообще, а во втором случае его развитие прекращается на ранней стадии. При этом по внешним проявлениям и на УЗИ эти патологии могут выглядеть одинаково.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Кто такие FDA в США и почему их все слушают?
Все очень просто (жаль, что у нас не все так просто). Копирую объяснение из Википедии: «Агентство Министерства здравоохранения и социальных служб США, один из федеральных исполнительных департаментов. Управление занимается контролем качества пищевых продуктов, лекарственных препаратов, косметических средств, табачных изделий и некоторых других категорий товаров, а также осуществляет контроль за соблюдением законодательства и стандартов в этой области.»
Согласно классификации FDA по влиянию лекарств на плод, будесонид (тафен назаль) относится к категории В, которая означает, что есть доказательства безопасности применения данного лекарства во время беременности. При этом биодоступность будесонида составляет 33%. Этот препарат переместился из группы С в группу В, благодаря нескольким качественно проведенным исследованиям в Швеции с начала XXI века, доказавшим его безопасность.
Так же, согласно современным рекомендациям Американской Академии Аллергологии и иммунологии (AAAAI) ИГКС считаются безопасными и эффективными средствами в лечении ринита и риносинусита во время беременности. Но при этом не отмечается указание на конкретные препараты. Другие компетентные медицинские ассоциации так же не дают какие-либо рекомендации в плане выбора препарата. Поэтому, подытоживая все выше сказанное, а также согласно данным последнего обзора мометазон, флутиказон, будесонид могут рассматриваться как безопасные и эффективные средства в терапии РБ. Также следует отметить, что назначением препарата и ведением пациента должен заниматься опытный ЛОР врач, так как эти лекарства в РФ продаются без рецепта; мы настоятельно рекомендуем не заниматься самолечением.
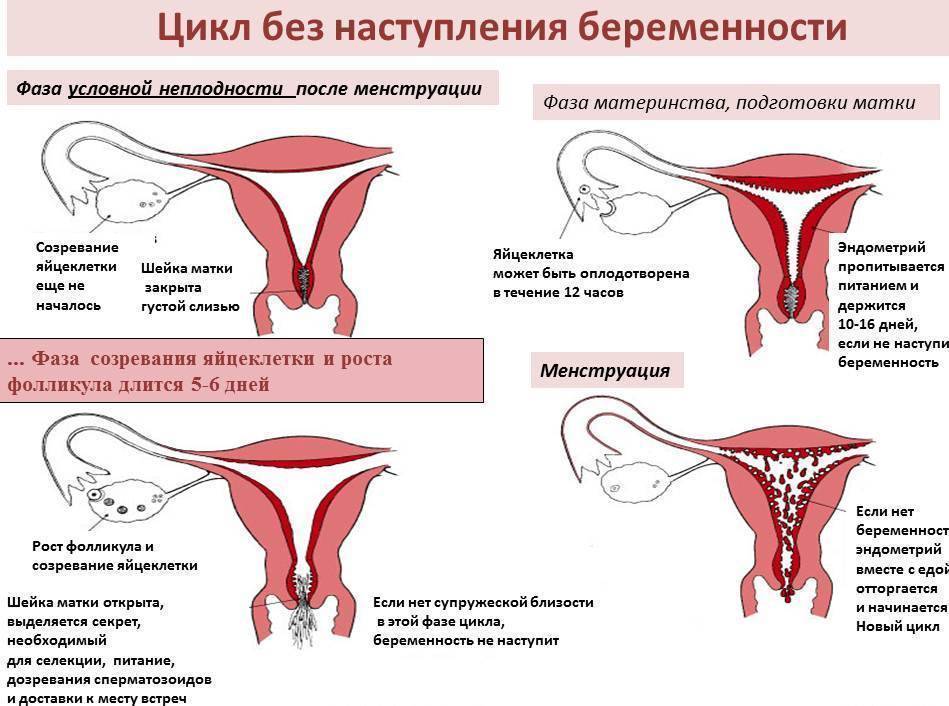
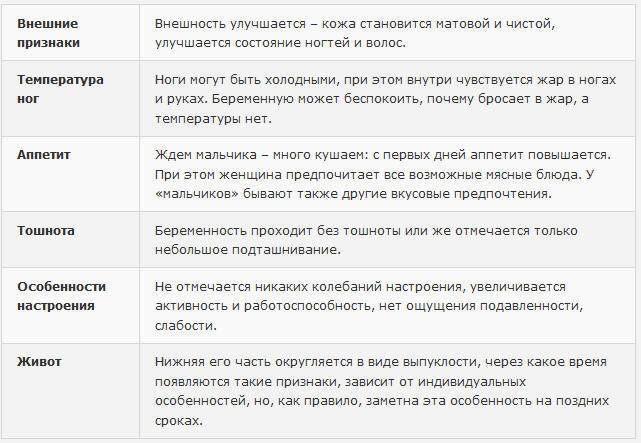
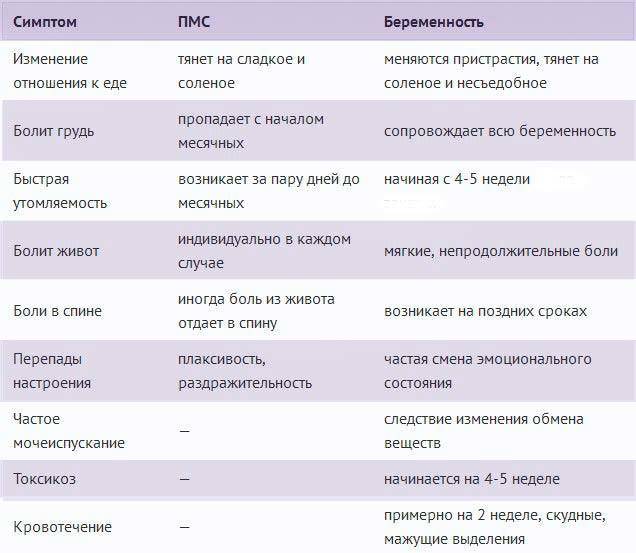
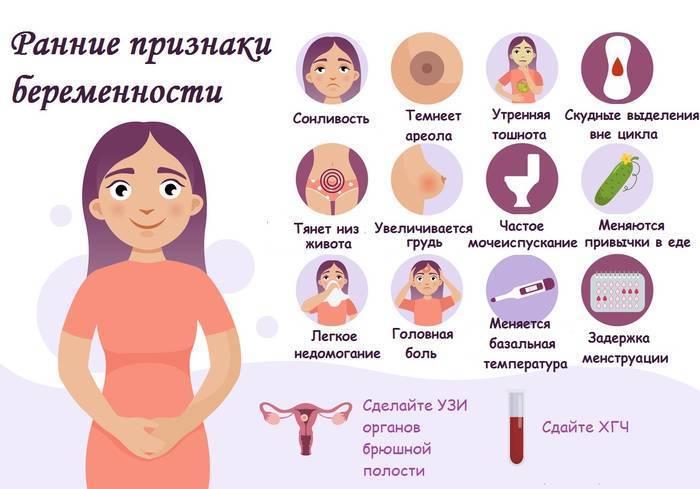
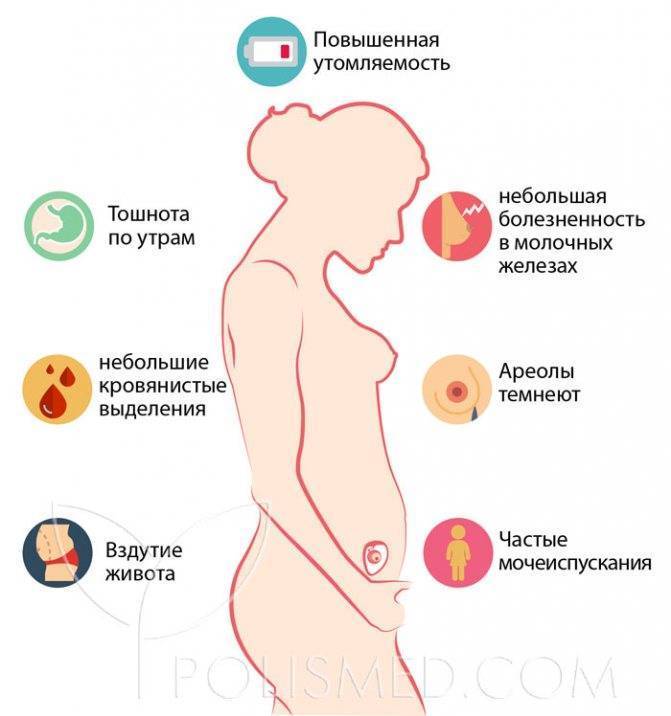
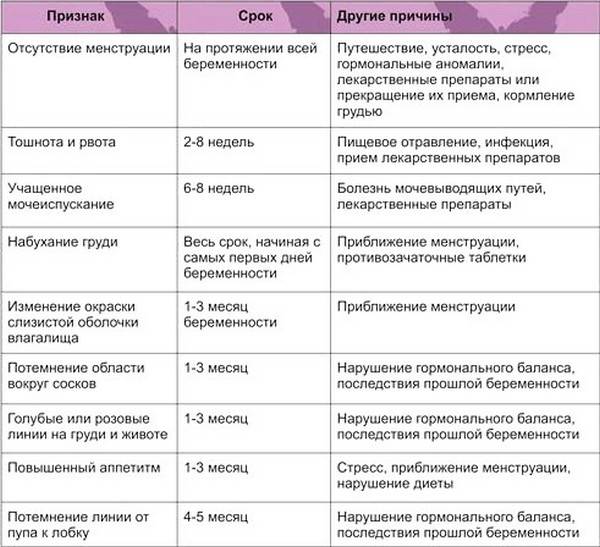
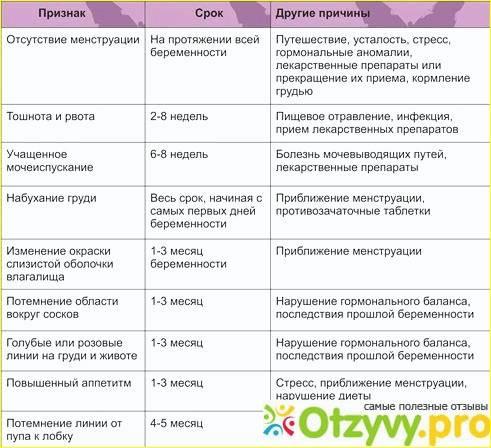
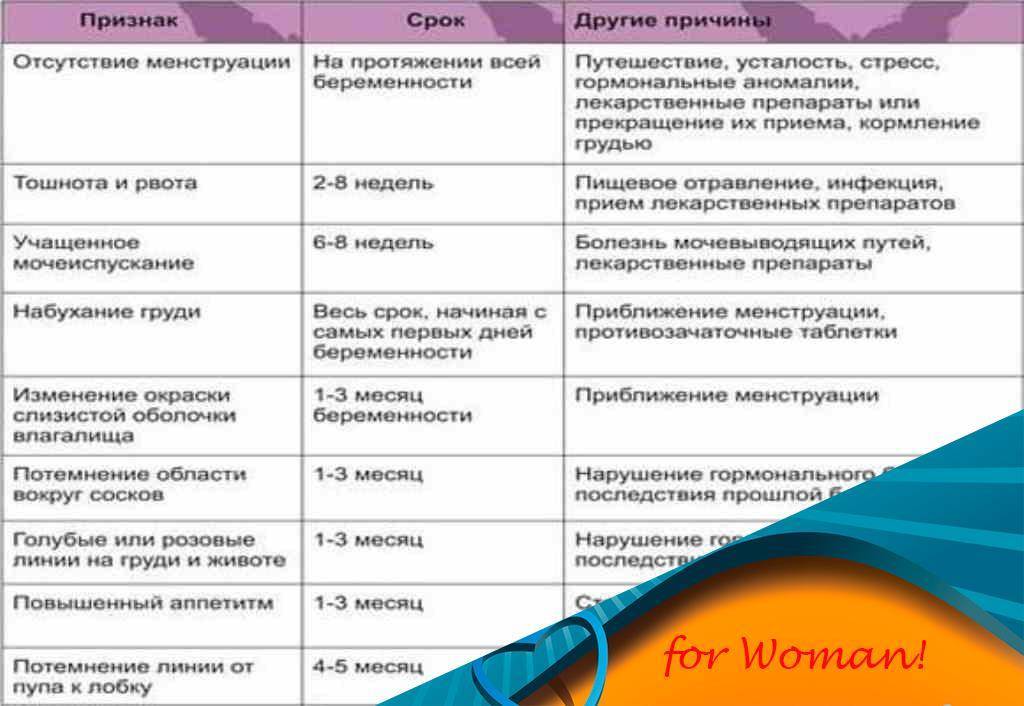
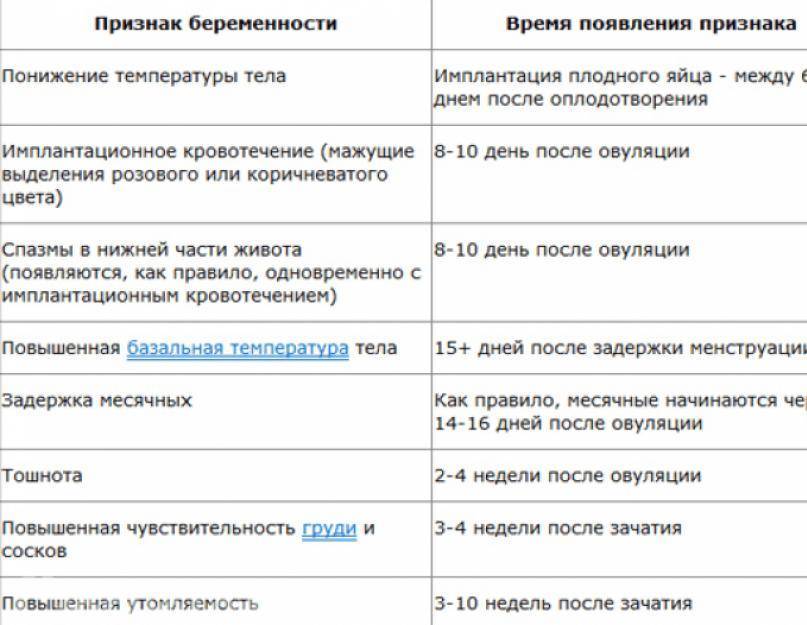
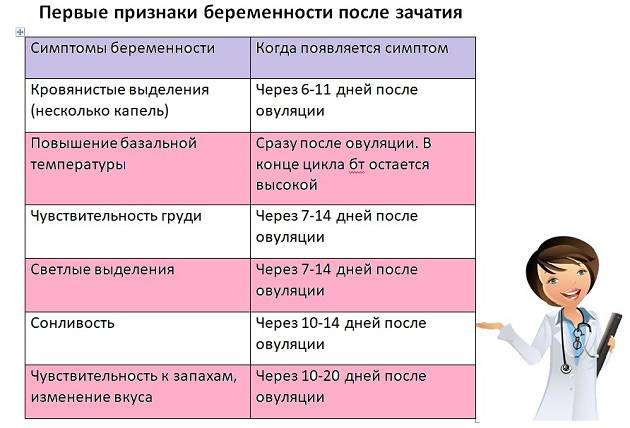
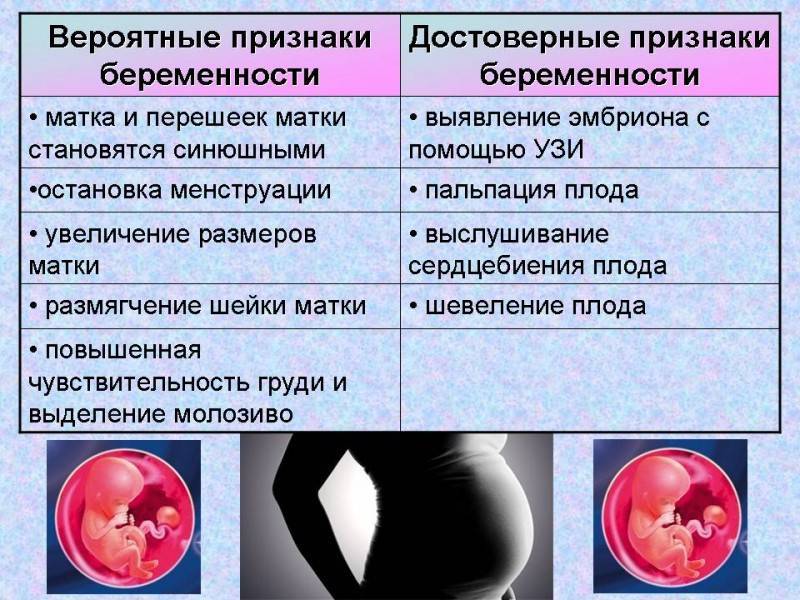
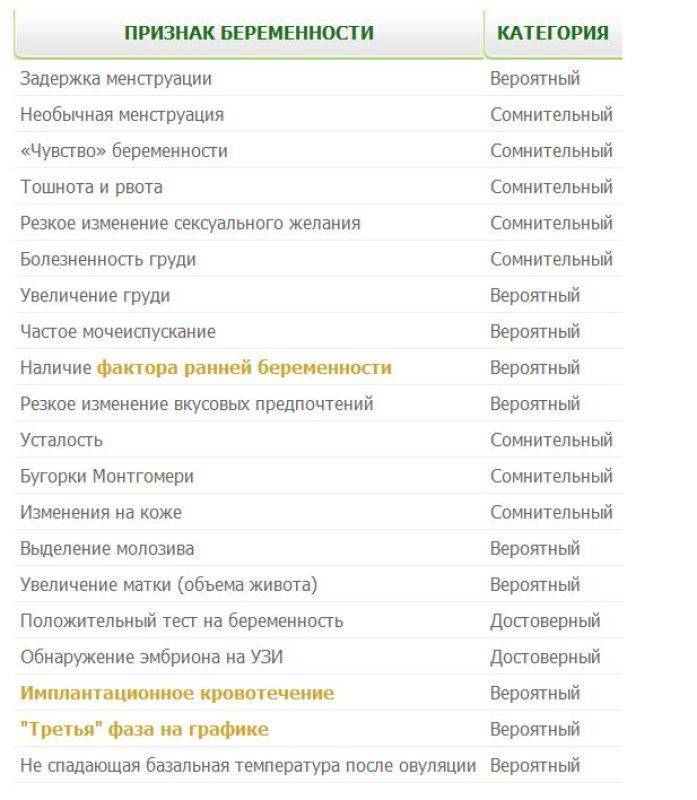
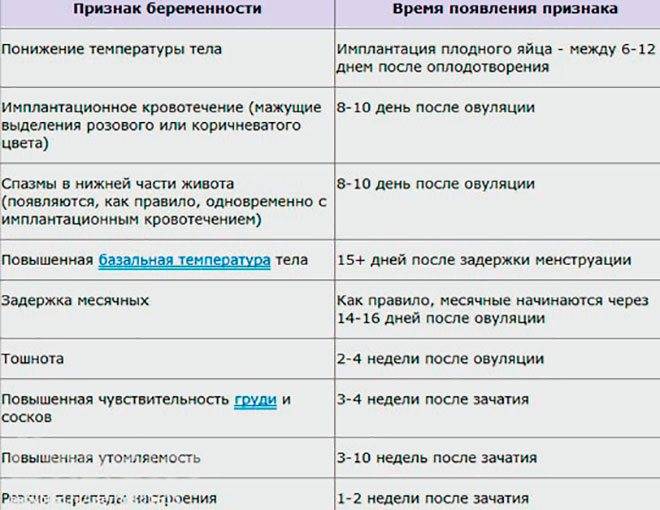
Достоверные признаки беременности
Динамика базальной температуры
Много важной информации о женском организме дает измерение базальной температуры. Так называют температуру тела в состоянии покоя
Ее измеряют сразу после сна. При этом градусник следует держать во рту, влагалище или прямой кишке. Последний способ является самым распространенным.
В норме температура в первой половине цикла слегка понижена. Затем наступаете резкий подъем примерно на половину градуса. Это значит, что яйцеклетка созрела и вышла из яичника. Где-то через неделю после этого события уровень прогестерона — основного гормона второй фазы цикла — начинает постепенно снижаться. Это совпадает с падением базальной температуры.
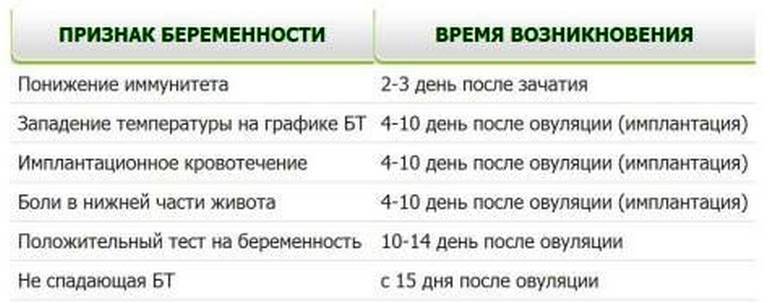
В случае оплодотворения на месте яйцеклетки формируется желтое тело беременности. Оно вырабатывает большое количество прогестерона. Поэтому базальная температура во второй половине цикла не снижается, а остается стабильной или немного возрастает. Это первый объективный признак беременности до первой недели задержки менструации.
Кроме этого, на графике будущей мамы можно заметить еще одну интересную деталь. Около 7-8 дня после овуляции наблюдается однодневное снижение температуры на 0,2-0,3 градуса. Этот зубец специалисты называют «имплантационным западением». Он появляется только в случае оплодотворения и связан с кратковременным выделением эстрогена в процессе внедрения эмбриона. Это важный признак беременности, который может обнаружить ее до месячных.
Анализ крови на хорионический гонадотропин
Это исследование — самый надежный признак беременности до задержки месячных. Реактивы для него есть почти в каждой лаборатории. Для определения ХГЧ делают забор венозной крови натощак. Поэтому посещение лаборатории лучше планировать в утреннее время.
Не стоит сдавать анализ раньше недели после выхода яйцеклетки и возможного зачатия. Но и тогда есть риск, что результат попадет в «серую зону» из-за небольшого количества гормона в крови. При этом невозможно подтвердить ни факт беременности, ни ее отсутствие. Тогда анализ следует повторить позже. Повышенный результат будет первым однозначным признаком беременности на первой неделе задержки.
Исследование крови даст результат раньше и точнее, чем тест на беременность. Ведь количество гонадотропина в ней в 1,5-2 раза больше, чем в моче. Кроме того, анализ крови позволяет определить точное количество гормона
Это может быть важно при дальнейшем наблюдении.
Не выходя из дома
Тесты на беременность реагируют на количество гонадотропина в моче. Они отличаются друг от друга чувствительностью. Она может составлять 10, 15 и 20 и 25 мМЕ/мл. Понятно, что чем меньше это число, тем чувствительнее тест.
Форма выпуска также отличается: они могут иметь вид бумажных тест-полосок, пластиковой кассеты. Существуют струйные и электронные тесты, не требующие сбора мочи в отдельную емкость. Своим внешним видом они немного напоминают шариковую ручку с пластинкой для смачивания вместо стержня.
Самыми чувствительными являются струйные и электронные устройства. Их производители утверждают, что тесты работают в любое время суток. Однако если надо обнаружить признаки беременности до месячных, то лучше исследовать утреннюю мочу. В это время она более концентрированная и содержание гонадотропина в ней выше.
Тесты с более низкой чувствительностью определяют первые признаки беременности только на первой неделе задержки. Зато их цена заметно меньше. Рекомендуемые сроки применения обычно указаны в инструкции.
Пора к врачу
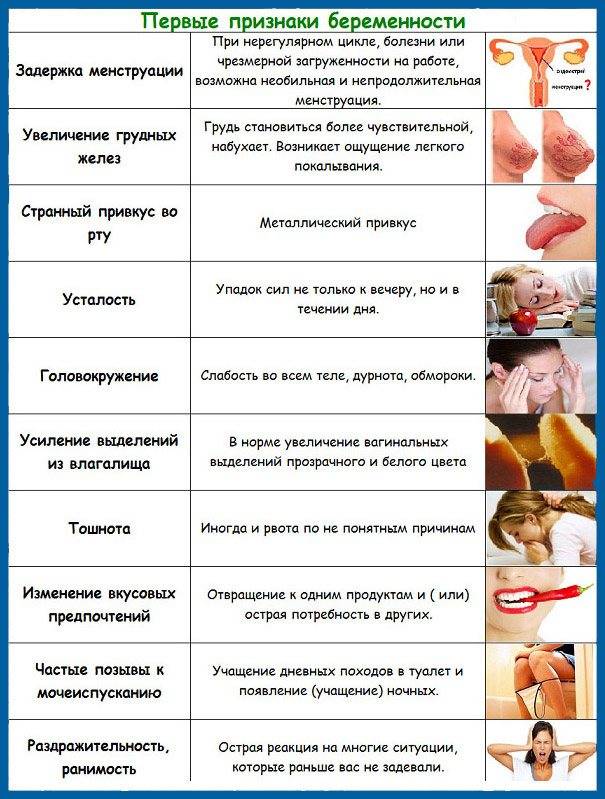
Если есть задержка в несколько дней и тест показал две полоски, то самое время посетить врача. Для точной диагностики он может назначить определение ХГЧ в крови и ультразвуковую диагностику. При осмотре ранним признаком беременности на первой неделе задержки месячных является только синюшность слизистой влагалища и шейки матки. Это связано со значительным усилением кровотока в малом тазу.
УЗИ
При ультразвуковой диагностике первым признаком беременности на первой неделе задержки является обнаружение плодного яйца диаметром 2-3 мм. Это может произойти не ранее, чем на пятый-шестой день задержки месячных. Считается, что для успешной ультразвуковой диагностики уровень ХГЧ должен быть не менее 2000 мМе/мл.
Однако, по мнению некоторых специалистов, делать УЗИ только для того, чтобы установить наличие беременности, неправильно. Матке в период имплантации требуется покой. Да и последствия влияния ультразвука на формирующийся эмбрион еще не до конца изучены.