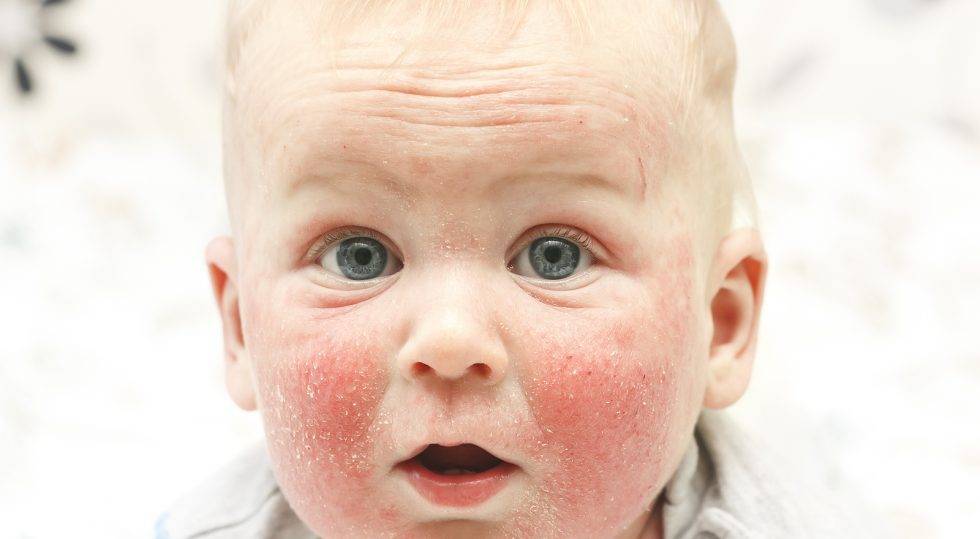
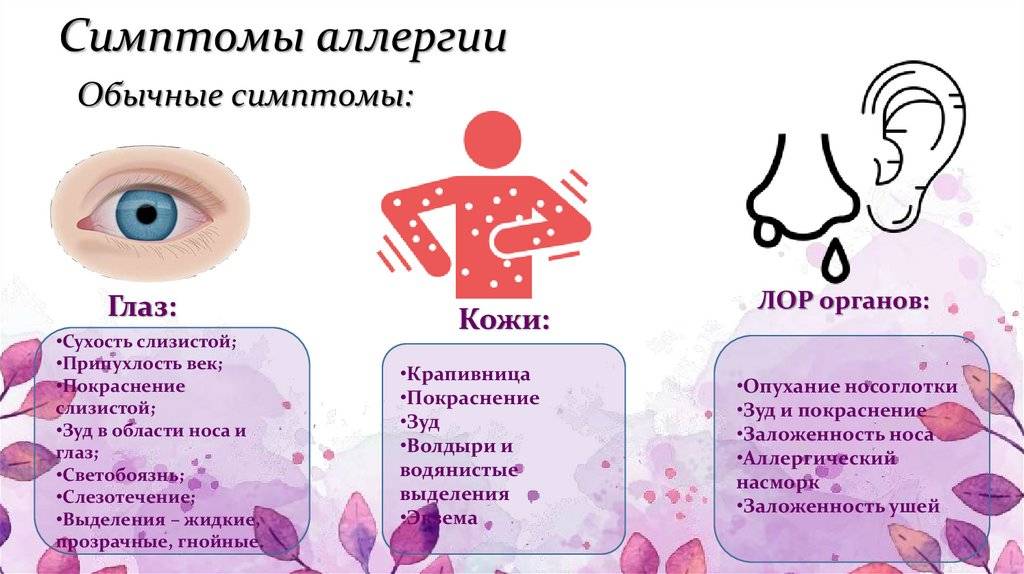
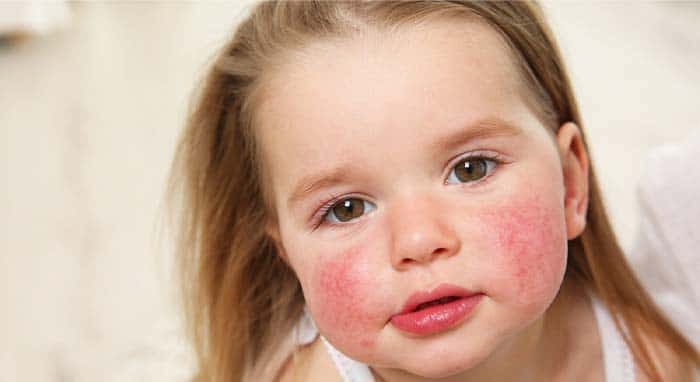
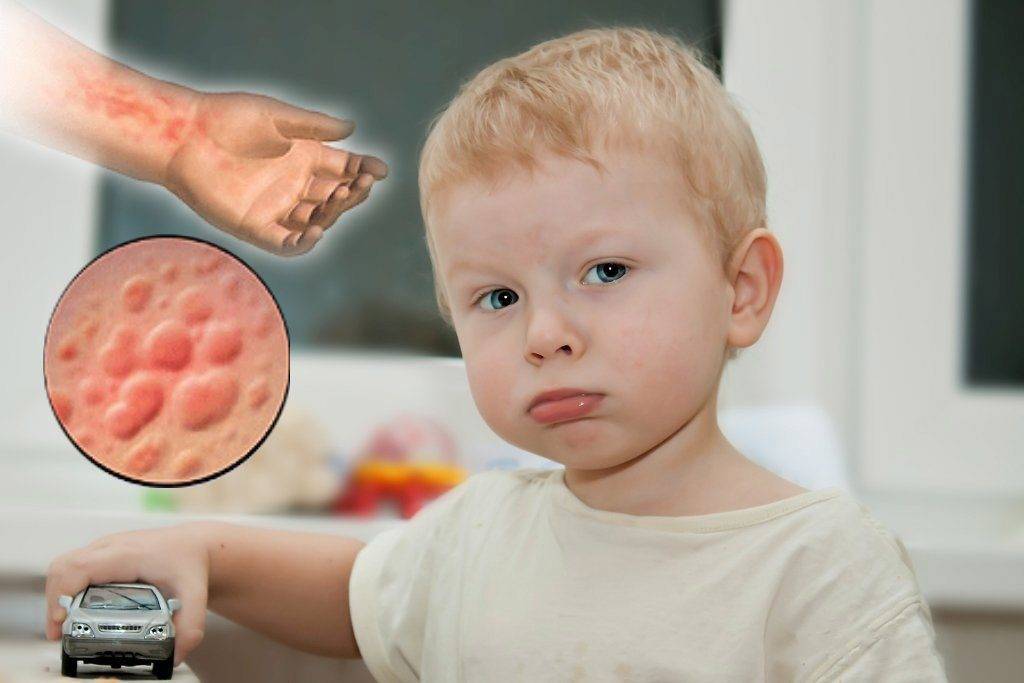
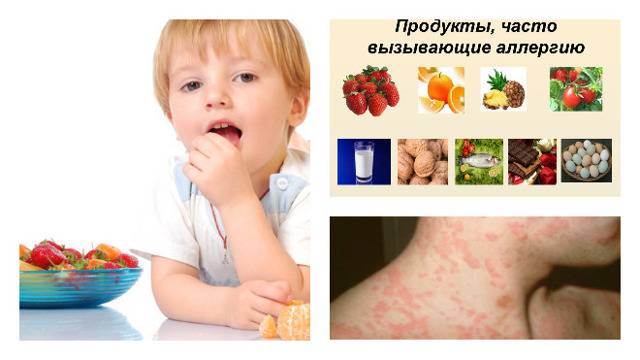
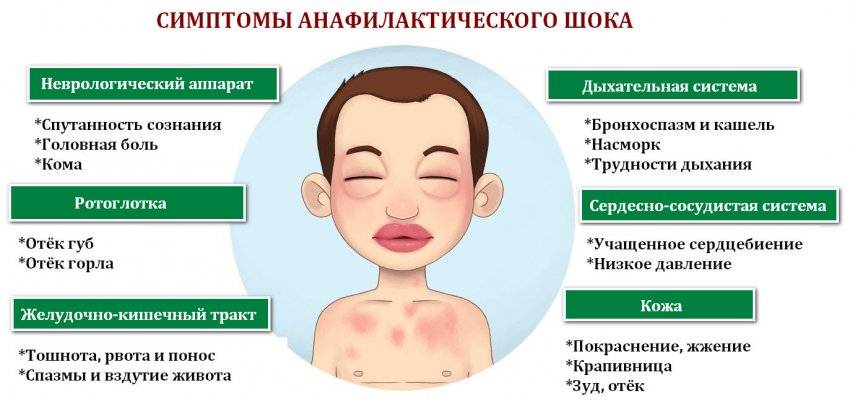
Продукты-аллергены
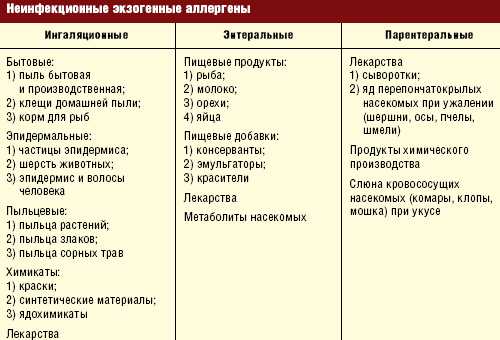
Пищевые ингредиенты, способные вызывать локальные и системные реакции гиперчувствительности, условно подразделяются на продукты растительного и животного происхождения. Знание того,что можно есть ребенку, поможет родителям защитить детский организм от тяжёлых проявлений пищевой непереносимости.
Растительные аллергены
Присутствие в рационе отдельных растительных продуктов питания, способно провоцировать кожную аллергическую сыпь по типу крапивницы, расстройства пищеварения и другие симптомы гиперчувствительности. К растительным аллергенам относят:
- Все виды грибов (включая дрожжевые).
- Шоколад, кофе, какао-порошок.
- Баклажаны, томаты, брюссельская, белокочанная и цветная капуста свекла.
- Порошок куркумы, мускатный орех, лист лавра, кардамон.
- Все виды фасоли, спаржа, чечевица, соя.
- Орехи (особенно арахис).
- Зелень укропа и петрушки, пастернак, фенхель, лук-порей.
- Свежие и высушенные сливы (чернослив), ягоды красного цвета, айва, красные яблоки.
- Семена кунжута, перец черный и душистый, гвоздика, майоран.
Не менее опасны для детского организма аллергены животного происхождения, содержащиеся в таких продуктах:
- Все виды морепродуктов.
- Голубиное, гусиное и утиное мясо, мясо тетеревов, куропаток, фазанов и цесарок.
- Говядина, телятина.
- Щука, осетровая и лососевая икра палтус, сельдь, сом, хек, треска, раки.
- Твёрдый сыр, сливочное масло, молоко, молочные сливки.
- Желтки куриных и перепелиных яиц.
Это интересно!
Учим ребенка правильно чистить зубы=””>
Как привлечь ребенка к чистке зубов? С какого возраста? Как выбрать зубную пасту?
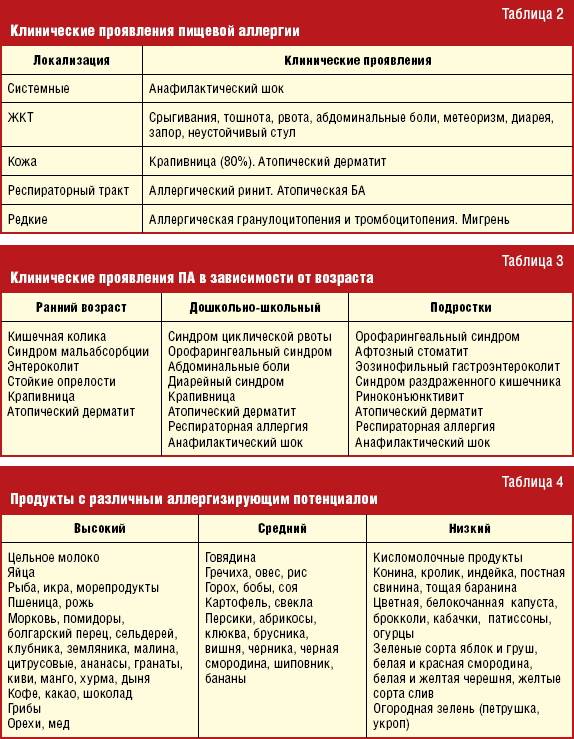
Все компоненты из списка подразделяются на аллергены с повышенной, средней и слабой активностью. Высокой аллергической активностью обладает цельное молоко и сливки, рыба и морепродукты, желток куриных яиц, орехи, овощные, фруктовые и ягодные ингредиенты красного и оранжевого цвета, виноград, ананас. В категорию средне активных аллергенов со средней активностью попадает кукуруза, желтый и зеленый болгарский перец, рис, абрикосы, персики, картофель. Список гипоаллергенных продуктов включает патиссоны и цукини, свинина, баранина, куриное мясо, мякоть арбуза, бананы, ягоды, фрукты и овощи зеленого цвета.
Того чтобы составить индивидуальный перечень опасных продуктов, ребенку проводится лабораторное исследование крови (аллергопанель). На основании полученных результатов, составляется индивидуальное детское меню, из которого полностью исключаются потенциально опасные ингредиенты.
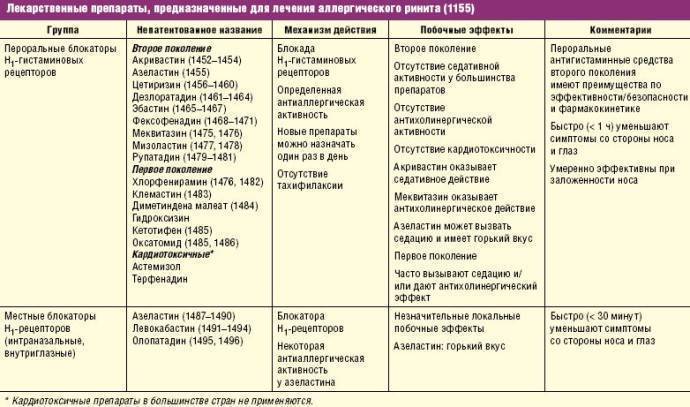
Перед сдачей аллергопанели и после получения результатов лабораторного исследования, необходима консультация детского аллерголога. Если у ребенка развелись симптомы гиперчувствительности, то наряду с диетическими рекомендациями врачом будет подобрана терапия антигистаминными препаратами.
Диагностика поллиноза
Если у вас возникают подозрения на развитие поллиноза необходимо, прежде всего, обратиться за квалифицированной помощью к терапевту или аллергологу
Очень важно исключить наличие заболеваний, имеющие сходное течение. Прежде всего, это ОРЗ (ОРВИ), острый трахеит или бронхит
Важно помнить, что только опытный аллерголог-иммунолог с помощью современного диагностического оборудования, может с точностью поставить правильный диагноз и назначить адекватное лечение.
Лечение и диагностику поллиноза в Национальном медицинском исследовательском центре оториноларингологии ФМБА России успешно проводят специалисты отделения аллергологии и иммунологии. Прежде всего, для выставления диагноза «поллиноз» аллерголог-иммунолог проводит тщательный сбор и анализ анамнеза пациента, тщательный осмотр. При необходимости врач-оториноларинголог проводит риноскопию для определения состояния носовой полости, ее отечности и сужения носовых ходов.
В нашем Центре специалист-аллерголог проводит комплексную аллергодиагностику пациенту для уточнения причинно-значимого аллергена. Аллергообследование проводится с использованием самых современных методов диагностики. Кожные тесты позволяют выявить аллерген уже через 20 минут после начала проведения теста.
Кожное аллерготестирование хорошо себя зарекомендовало и для диагностики бытовой аллергии (аллергии на домашнюю пыль, микроскопического клеща, библиотечную или книжную пыль), аллергии на домашних животных (эпидермальной аллергии), пищевой аллергии.
Кожные тесты – это безопасный и высокоинформативный метод обследования. Такие тесты целесообразно проводить вне обострения аллергического заболевания. В НМИЦО проводится так называемое «прик-тестирование» – это наиболее современный метод кожных тестов. Преимущество «прик-тестирования» по сравнению с классическими скарификационными тестами заключается в меньшей травматизации кожи при более высокой специфичности реакции (т.е. исключается неспецифическая реакция кожи на скарификационное воздействие, уменьшается вероятность «ложноположительного» результата).
Техника проведения пробы заключается в нанесении на кожу предплечья маленьких капель, содержащих различные аллергены. Затем проводится минимальный поверхностный прокол кожи («прик» означает укол), а затем, через 20 минут после нанесения, производится визуальный анализ произошедшей реакции. При наличии аллергии в месте нанесения виновного аллергена возникает волдырная реакция. По размеру волдыря определяется степень реакции.
Кожное тестирование больным поллинозом желательно проводить в осеннее-зимний период. Рекомендуется проведение тестов после прекращения приема противоаллергических средств, так как на фоне приема антигистаминных препаратов происходит «блокировка» кожи и тесты могут показать ложноотрицательный результат. При необходимости пациенту проводится анализ крови на наличие аллергических антител (иммуноглобулинов Е, IgE) к самым разнообразным аллергенам. Этот анализ можно делать пациентам любого возраста вне зависимости от проводимого лечения и фазы заболевания.
Диета при пищевой аллергии
Непереносимость пищевых продуктов требует от человека, страдающего аллергией, соблюдать особые правила. И начать следует с диеты.
При аллергии подобного рода рекомендуется ограничить количество потребляемой соли до 7 г в сутки. Блюда, которые будут подаваться, обязательно должны соответствовать правилам:
- на стол подают отварные продукты;
- варка продуктов должна проводиться с трехкратной сменой бульона (особенно это касается птицы, рыбы и мяса).
Прием пищи должен производиться часто, около 6 раз в сутки маленькими порциями. Если пищевая аллергия сопровождается отечностью, нужно максимально ограничить прием жидкости4.
При поражении аллергией желудочно-кишечного тракта рекомендуется исключить из рациона следующие продукты:
- орехи;
- цитрусы;
- рыбу и мясные продукты;
- экзотические фрукты;
- кофе;
- дыню;
- шоколад;
- все фрукты и ягоды, которые окрашены в красный и оранжевый цвета;
- куриные яйца;
- соки;
- хрен, редис и редьку;
- сыры;
- кетчуп и майонез;
- спиртосодержащие напитки;
- сладости, сахар и мед;
- копчености;
- соленые продукты;
- все продукты, имеющие промышленное производство.
Из рациона должны быть также исключены индивидуально непереносимые продукты.
К «безопасным» продуктам относятся:
- зерновые каши: овсяная, гречневая и рисовая;
- брынза;
- индейка и отварная говядина;
- масла растительного происхождения;
- картофель, огурцы, горошек зеленый и капуста;
- компот на сухофруктах;
- фрукты (в печеном виде);
- пресный лаваш и подсушенный хлеб;
- кисломолочные продукты: кефир, йогурт и простокваша.
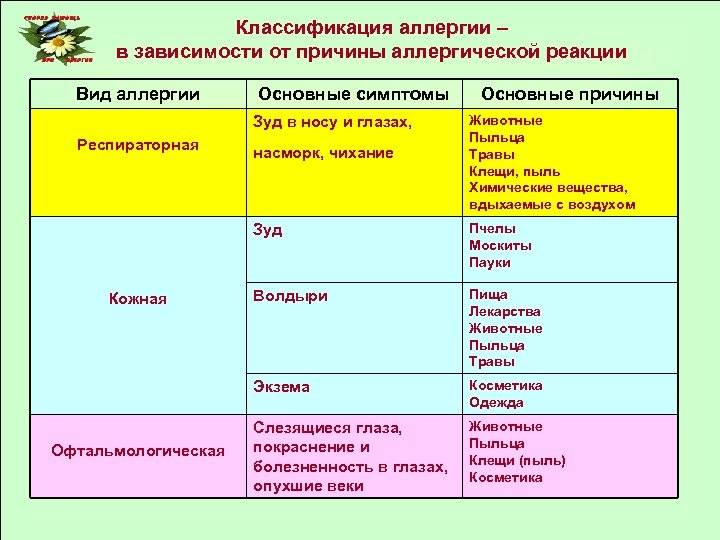
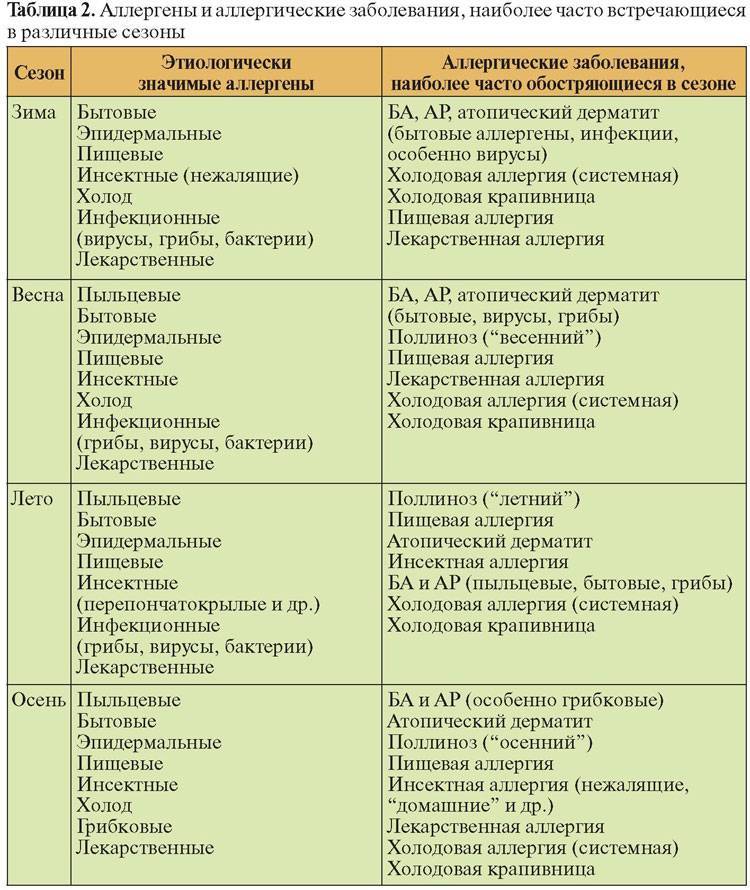
Причины поллиноза
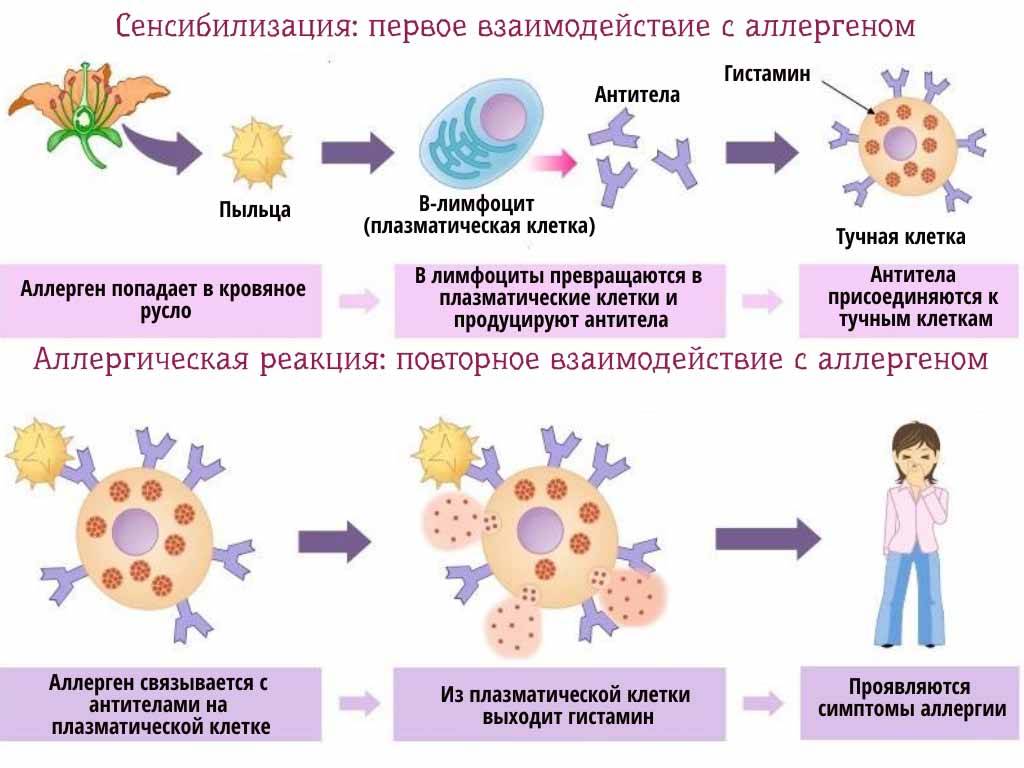
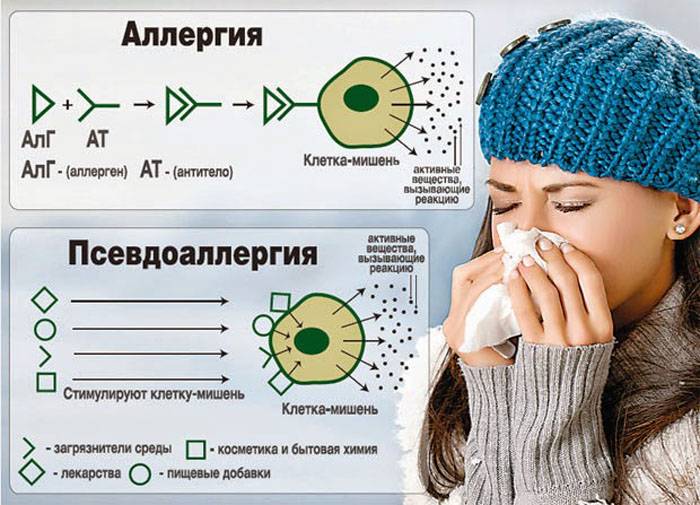
Аллергическая реакция представляет собой нарушение в работе иммунной системы, когда какое-либо вещество распознается организмом в качестве вредоносного агента (которыми «по праву» являются возбудители заболеваний и раковые клетки), и организм начинает бороться с этим веществом, вырабатывая антитела. В случае поллиноза в роли такого агента (аллергена) оказывается пыльца.
Поллиноз вызывается, как правило, пыльцой растений, опыляемых ветром. Такая пыльца имеет микроскопический размер – 0,02-0,04 мм, и поэтому легко проникает в дыхательные пути, всасывается в кровь и лимфу.
Как и любая другая аллергия, поллиноз развивается лишь при наличии предрасположенности организма к аллергической реакции. Эта предрасположенность может передаваться по наследству. При этом контакт с аллергеном не сразу приводит к появлению явных аллергических симптомов. По результатам последних эпидемиологических исследований 10% детского и 20-30% взрослого населения России страдают поллинозом. Чаще всего болеют лица от 10 до 40 лет, у детей до 3 лет заболевание поллинозом встречается редко, до 14 лет в 2 раза чаще заболевают мальчики, а возрасте от 15 до 50 лет — лица женского пола. Среди горожан заболеваемость в 4–6 раз выше, чем у сельских жителей.
В настоящее время известно порядка 50 видов растений, вызывающих поллиноз. В окрестностях Москвы в апреле-мае цветут деревья: берёза, ольха, дуб, орешник, тополь, ясень, клён. В июне-июле в воздух попадает пыльца цветущих злаковых трав – мятлика, тимофеевки и многих других. Сорные травы также вносят свой вклад: одуванчик начинает “пылить” в конце мая, в июне к нему подключаются подорожник, щавель и крапива. Цветение сорных трав продолжается до осени. В августе-сентябре зацветают полынь, лебеда. В Южных районах страны (в Ставрополье и Краснодарском крае) в этот период цветет амброзия, чья пыльца является одним из самых сильных аллергенов.
Тополиный пух, с появлением которого в Москве традиционно связывают начало аллергического сезона, сам аллергеном не является – это ведь не пыльца, а плоды. К тому же он слишком большой. Но пух является прекрасным перевозчиком пыльцы других растений, которая и есть подлинный аллерген.
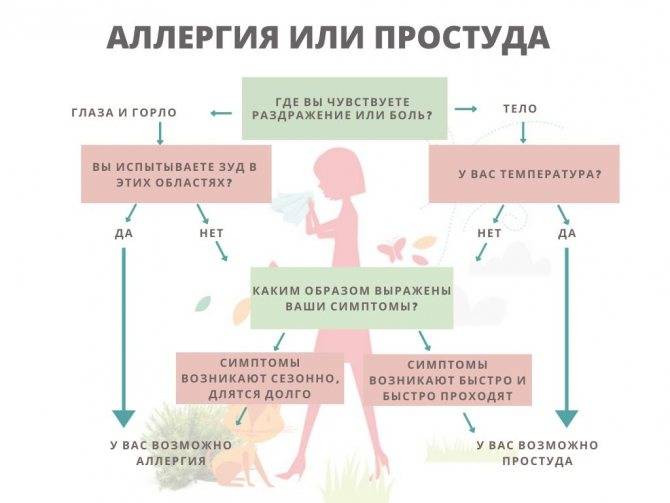
Как диагностировать аллергию?
Аллергическую сыпь у детей нередко путают с инфекционной. Если лечение будет неправильным, то и последствия такого терапевтического курса будут не самые лучшие.
Прежде чем подобрать эффективное средство, нужно научиться отличать одно заболевание от другого. Точный диагноз может поставить только доктор, поскольку для определения причины заболевания визуального осмотра не всегда бывает достаточно, требуется сдача анализов.
| Отличительные признаки | Аллергическая сыпь | Инфекционное заболевание |
| Общий вид | Может быть в виде как мелких точек, так и крупных волдырей. Кроме них, нередко бывают корочки, эрозии и серозные колодца (язвочки, из которых сочится жидкость). | Высыпания точечные, в большое пятно не «сливаются». |
| Место появления | Лицо (лоб, щеки, подбородок). Шея, руки, ноги, ягодицы. Редко – живот, спина. | Живот, спина. Редко – руки, ноги. Очень редко – лоб. |
| Высокая температура | Температура бывает редко, а если и поднимается, то не выше 37-38°C. | Заболевание сопровождается температурой, от 37°C до 41°C. |
| Зуд | Бывает. | Бывает. |
| Отёчность | Хорошо видна. В некоторых ситуациях опасна для жизни. | Бывают очень редко. |
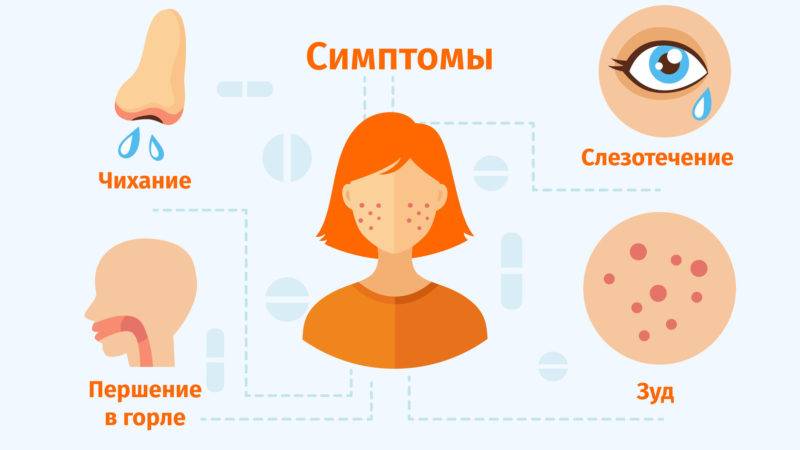
| Сопутствующие симптомы | Слезотечение, конъюнктивит, гиперемия слизистой оболочки глаза, снижение давления, кашель, расстройство желудка. | Течение из носа, общий упадок сил, ломота в теле. |
| Как быстро проходит | Часто сыпь проходит сразу же после приема лекарственного средства. | Остается до тех пор, пока не завершится курс лечения. |
Профилактика
Исключение контакта с пыльцой наилучший способ профилактики сенной лихорадки. Идеальный вариант — уехать на период цветения растений-аллергенов в иной климатический пояс. Для жителей средней полосы России это может быть, например, Прибалтика, южный берег Крыма или российский Север, где цветение проходит в другое время: чуть раньше или, наоборот, позже.
Если это невозможно, следует соблюдать следующие рекомендации для улучшения состояния при заболевании поллинозом::
- воздержитесь от прогулок по лесам и паркам, поездок за город;
- не следует открывать окна и двери в квартире или офисе;
- проветривайте помещение после дождя, вечером и когда нет ветра. На открытое окно или дверь можно повесить хорошо смоченную простыню или марлю в несколько слоев;
- наибольшая концентрация пыльцы в воздухе наблюдается рано утром и в сухие жаркие дни, поэтому в этот период времени особенно не рекомендуется выходить на улицу;
- если на улицу выйти пришлось, то после возвращения домой следует поменять одежду;
- принимайте душ не реже двух раз в день, обязательно мойте волосы;
- закрывайте окна в машине во время поездок, особенно за городом;
- не сушите вещи после стирки на улице (на балконе), т к. на них оседает пыльца;
- ежедневно проводите влажную уборку в квартире;
- рекомендовано использование очистителей воздуха, использование кондиционера с фильтрами воздуха на выходе;
- тщательно принимайте препараты, назначенные врачом и ведите дневник своего состояния, это поможет врачу предупредить проявления аллергии в будущем.
Анализ на С-реактивный белок
С-реактивный белок (СРБ) – очень чувствительный элемент анализа крови, который быстро реагирует даже на мельчайшее повреждение ткани организма. Присутствие С-реактивного белка в крови является предвестником воспаления, травмы, проникновения в организм бактерий, грибков, паразитов.
СРБ точнее показывает воспалительный процесс в организме, чем СОЭ (скорость оседания эритроцитов). В то же время С-реактивный белок быстро появляется и исчезает – быстрее, чем изменяется СОЭ.
За способность С-реактивного белка в крови появляться в самый пик заболевания его еще называют «белком острой фазы».
При переходе болезни в хроническую фазу С-реактивный белок снижается в крови, а при обострении процесса повышается вновь.
С-реактивный белок норма
С-реактивный белок производится клетками печени и в сыворотке крови содержится в минимальном количестве. Содержание СРБ в сыворотке крови не зависит от гормонов, беременности, пола, возраста.
Норма С-реактивного белка у взрослых и детей одинаковая – меньше 5 мг/ л (или 0,5 мг/ дл).
Анализ крови на С-реактивный белок берется из вены утром, натощак.
1
Анализ крови на уровень мочевой кислоты
2
анализ крови на антинуклеарные антитела
3
Исследование крови на ревматоидный фактор
Причины повышения С-реактивного белка
С-реактивный белок может быть повышен при наличии следующих заболеваний:
- ревматизм;
- острые бактериальные, грибковые, паразитарные и вирусные инфекции;
- желудочно-кишечные заболевания;
- очаговые инфекции (например, хронический тонзиллит);
- сепсис;
- ожоги;
- послеоперационные осложнения;
- инфаркт миокарда;
- бронхиальная астма с воспалением органов дыхания;
- осложненный острый панкреатит;
- менингит;
- туберкулез;
- опухоли с метастазами;
- некоторые аутоиммунные заболевания (ревматоидный артрит, системный васкулит и др.).
При малейшем воспалении в первые же 6-8 часов концентрация С-реактивного белка в крови повышается в десятки раз. Имеется прямая зависимость между тяжестью заболевания и изменением уровня СРБ. Т.е. чем выше концентрация С-реактивного белка, тем сильнее развивается воспалительный процесс.
Поэтому изменение концентрации С-реактивного белка используется для мониторинга и контроля эффективности лечения бактериальных и вирусных инфекций.
Разные причины приводят к разному повышению уровня С-реактивного белка:
- Наличие бактериальных инфекций хронического характера и некоторых системных ревматических заболеваний повышает С-реактивный белок до 10-30 мг/л. При вирусной инфекции (если нет травмы) уровень СРБ повышается незначительно. Поэтому высокие его значения указывают на наличие бактериальной инфекции.
- При подозрении на сепсис новорожденных уровень СРБ 12 мг/л и более говорит о необходимости срочной противомикробной терапии.
- При острых бактериальных инфекциях, обострении некоторых хронических заболеваний, остром инфаркте миокарда и после хирургических операциях самый высокий уровень СРБ – от 40 до 100 мг/л. При правильном лечении концентрация С-реактивного белка снижается уже в ближайшие дни, а если этого не произошло, необходимо обсудить другое антибактериальное лечение. Если за 4-6 дней лечения значение СРБ не уменьшилось, а осталось прежним и даже увеличилось, это указывает на появление осложнений (пневмония, тромбофлебит, раневой абсцесс и др.). После операции СРБ будет тем выше, чем тяжелее была операция.
- При инфаркте миокарда белок повышается через 18-36 часов после начала заболевания, через 18-20 дней снижается и к 30-40 дню приходит к норме. При стенокардии он остается в норме.
- При различных опухолях повышение уровня С-реактивного белка может служить тестом для оценки прогрессирования опухолей и рецидива заболевания.
- Тяжелые общие инфекции, ожоги, сепсис повышают С-реактивный белок до огромнейших значений: до 300 мг/л и более.
- При правильном лечении уровень С-реактивного белка снижается уже на 6-10 день.
Подготовка к ревматологическим анализам
Чтобы анализы показывали объективную информацию, необходимо придерживаться некоторых правил. Сдавать кровь нужно в утренние часы, натощак. Между взятием анализов и приемом пищи должно пройти приблизительно 12 часов. Если мучает жажда, выпейте немного воды, но не сок, чай или кофе. Необходимо исключить интенсивные физические упражнения, стрессы. Нельзя курить и употреблять спиртное.