Общие рекомендации
Диетические рекомендации могут отличаться, в зависимости от того, насколько хорошо или плохо работает печень больного
Очень важно находиться при этом под наблюдением врача, так как недоедание может привести к серьезным проблемам
В целом, рекомендации для пациентов с тяжелыми заболеваниями печени могут включать:
– большое количество углеводной пищи. Углеводы должны быть основным источником калорий в этой диете;- умеренное потребление жира, как предписано лечащим врачом. Увеличение углеводов и умеренное потребление жира помогут сохранить протеин в организме и предотвратить разрушение белка- 1 грамм белка на килограмм массы тела – это означает, что человек с весом тела 70 килограммов должен съедать 70 граммов белка в день. Сюда не входит белок из крахмалистых продуктов и овощей. Человеку с сильно поврежденной печенью, возможно, потребуется есть меньше белка, и он, возможно, даже ограничится небольшим количеством специальных пищевых добавок. Однако людям с больной печенью не рекомендовано слишком ограничивать потребление белка, поскольку это может привести к недостаточности питания.- Рекомендовано также принимать витаминные добавки, особенно группы витаминов.- Уменьшить количество потребляемой соли (обычно менее 1500 мг в день), если у больного есть склонность к отекам.
Диета в первый месяц (2-4 недели после операции)
Первый месяц после операции особо важен для восстановления нормальной работы пищеварительного тракта пациента и улучшения общего самочувствия. Именно этот отрезок времени является ключевым для нормализации пищеварительных функций организма. Поэтому на его протяжении необходимо тщательно соблюдать рекомендации, предписанные врачом. Таковые включают не только требования к организации питания, но и комплекс мер по обеспечению надлежащей физической нагрузки, медикаментозной терапии и уходу за ранами.
После проведения лапароскопической холецистэктомии соблюдение диеты обычно необходимо на протяжении 1 месяца. Затем по согласованию с гастроэнтерологом могут быть сделаны послабления в диете, расширен спектр употребляемых продуктов, сняты ограничения в питании.При открытой полостной холецистэктомии период жестких ограничений в питании продолжительнее, чем при холецистэктомии. Независимо от типа проведенной операции на протяжении первого месяца рекомендуется исключить из питания:
- жареную пищу
- жирные продукты
- острую и пряную пищу
- копчености
- алкоголь.
Также в этот период рекомендовано полностью отказаться от табакокурения, так как оно замедляет послеоперационное восстановление организма. Блюда должны быть немного теплыми, необходимо избегать холодной или горячей пищи. Требуется регулярное питание 4–6 раз в день, еду желательно принимать примерно в одно и то же время. Введение новых продуктов в рацион необходимо осуществлять постепенно, внимательно прислушиваться к реакции организма и при необходимости консультироваться у гастроэнтеролога.
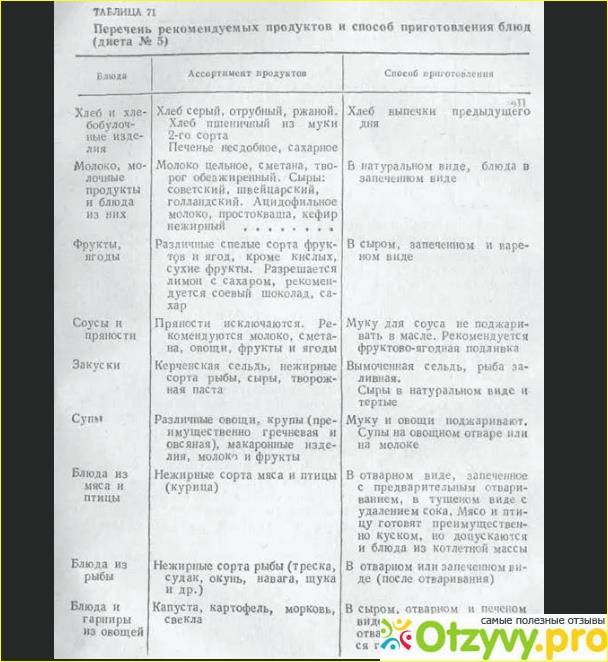
Со второй недели при отсутствии осложнений применяют диету 5а. Это разновидность диеты 5, характеризующаяся пониженным химическим и механическим воздействием на пищеварительный тракт, это делает ее предпочтительной после холецистэктомии. Это диета является весьма щадящей — все продукты варят или готовят на пару. Меню диеты 5а основано на отварных рыбе и мясе, котлетах на пару, белковых омлетах, овощных супах, паровых пудингах с творогом, пюре из картошки, киселе из фруктов, измельченных кашах на молоке, тушеных овощах.
В случае плохого перенесения диеты 5а (вздутие живота, поносы, боли в подреберье) может быть назначена диета 5щ, характеризующаяся еще большей деликатностью в отношении пищеварительной системы.
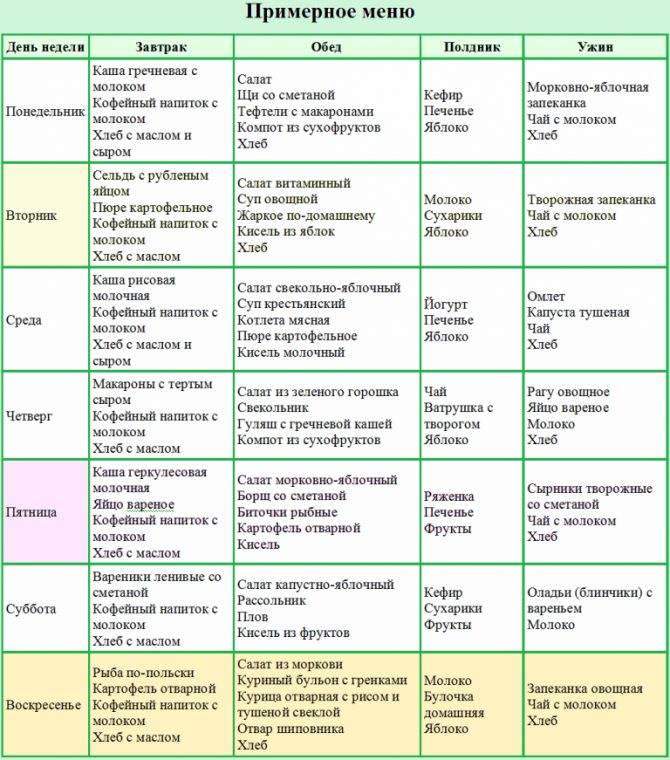
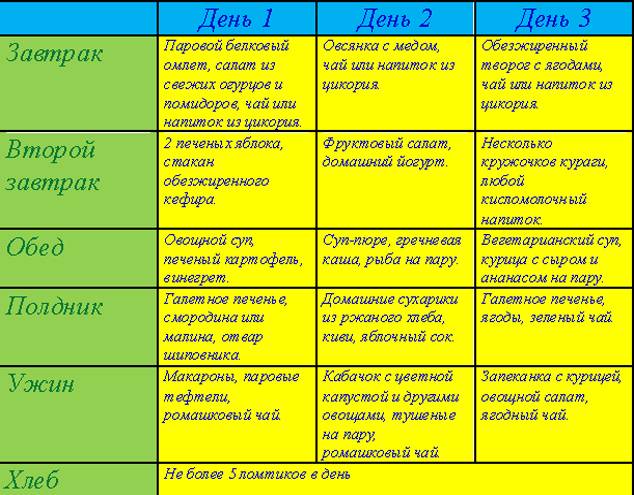
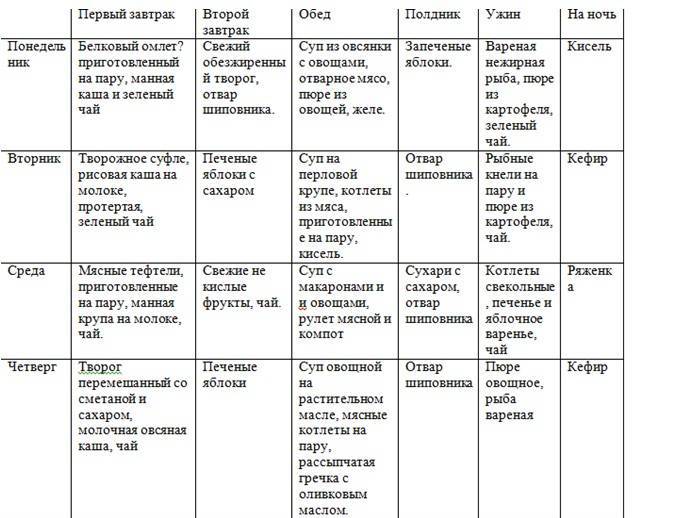
Пример меню:
- Первый завтрак: полпорции манной каши на молоке, чай, 110 г парового омлета из белков яиц.
- Второй завтрак: шиповниковый отвар, 100 г свежего пресного творога.
- Обед: 100 г парового суфле из отварного мяса, полпорции протертого супа с овощами и овсянкой, 100 г желе из фруктов, 100 г пюре из моркови.
- Полдник: 100 г запеченых яблок.
- Ужин: полпорции пюре из картофеля, вареная рыба, чай.
- Завершающая еда: кисель или кефир.
- Общая суточная доза: 200 г белого хлеба, 30 г сахара.
Особенности диеты
Диетическое питание с соблюдением всех правил улучшает состояние пациента.
Суточная норма питательных веществ:
- липиды – 75-85 г;
- углеводные соединения – 310-320 г;
- полипептиды (протеины) – 75-80 г.
Основные принципы щадящего питания:
- Питьевой режим – больной должен употреблять не менее 2 л чистой негазированной воды.
- Методы приготовления блюд – овощи, мясо, крупы отваривают, тушат или запекают. Фритюр и жарку нужно игнорировать.
- Порции – небольшие, весом не более 150-200 г. Температура блюд – не более 55-60° C.
- Режим приемов – дробно, с перекусами, перерыв между приемами небольшой (до 90 мин.).
Диета при дискинезии желчевыводящих путей у взрослых способствует похудению. Рацион обогащен продуктами, запускающими процесс жиросжигания в организм. Гастроэнтерологи рекомендуют пациентам полностью отказаться от алкоголя и табачных изделий.
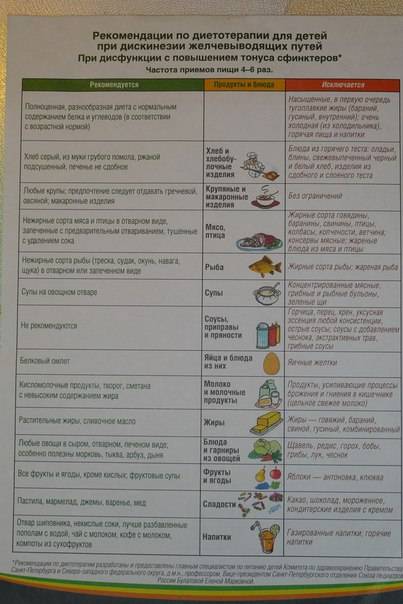
Диетическое питание может отличаться для пациентов разных возрастных групп. В зависимости от того, какой тип дискинезии был выявлен у больного (гипер- или гипокинетический), врач подбирает лечебный стол.
Гипотонический тип
В сочетании с медикаментозной терапией диета при гипотонической дискинезии способствует снижению тонуса и нормализацию перистальтики желчного пузыря. Патология чаще всего диагностируется у людей, пренебрегающих элементарными правилами питания.
Дробное щадящее питание подразумевает 7-кратный прием пищи. Если больной ощущает голод за 2-3 ч до сна, то необходимо съесть овощ или фрукт из списка разрешенных. Основа рациона – липотропные продукты и блюда, ускоряющие разжижение желчи.
Рекомендации врачей-гастроэнтерологов и гепатологов:
- ограничить количество употребляемых в пищу белков;
- пищу необходимо пережевывать в течение 45-60 с;
- овощные салаты нужно заправлять оливковым маслом с добавлением небольшого количества лимонного сока;
- соблюдать питьевой режим (не менее 2 л чистой воды);
- обогатить рацион овощами, богатыми пищевыми волокнами.
Если пациент соблюдает врачебные предписания, то характерные симптомы патологии исчезают через несколько дней.
Гипертонический тип
Диета при дискинезии желчевыводящих путей у взрослых поможет скорректировать работу пораженного органа. При гипертоническом типе патологии больные жалуются на пульсирующие болевые ощущения в правом боку.
Рекомендации гепатологов:
- Питьевой режим – не менее 2 л чистой воды в сутки.
- Суточная норма соли – ограничена до 3-5 г.
- Тип питания – дробное, не менее 5-6 раз в день.
- Основа рациона – липотропные продукты.
- Измельчение пищи – обязательно.
- Способы приготовления – тушение, варка, припускание. Фритюр и жарка игнорируются.
Количество тугоплавких жиров, регулярно употребляемых в пищу, необходимо сократить до минимума
Важно соблюдать соотношение БЖУ. Калорийность высчитывается исходя из энергозатратности организма больного. Недостаточный калораж блюд может привести к печеночной инфильтрации
Недостаточный калораж блюд может привести к печеночной инфильтрации.
При обострении
Диета при дискинезии желчевыводящих путей у взрослых способствует улучшению самочувствия больного
Особое внимание необходимо уделить питанию в период обострения патологии
Рекомендации врачей:
- минимизировать количество потребляемых фруктов;
- полностью отказаться от спиртных напитков (включая слабоалкогольные);
- исключить из рациона выпечку и острую пищу;
- употреблять в пищу больше кисломолочных фабрикатов;
- не допускать переедания и голодания.
Если обострение сопровождается запорами, больному предписывается стол №3. Необходимо делать упор на продукты, восстанавливающие естественное сокращение кишечника.
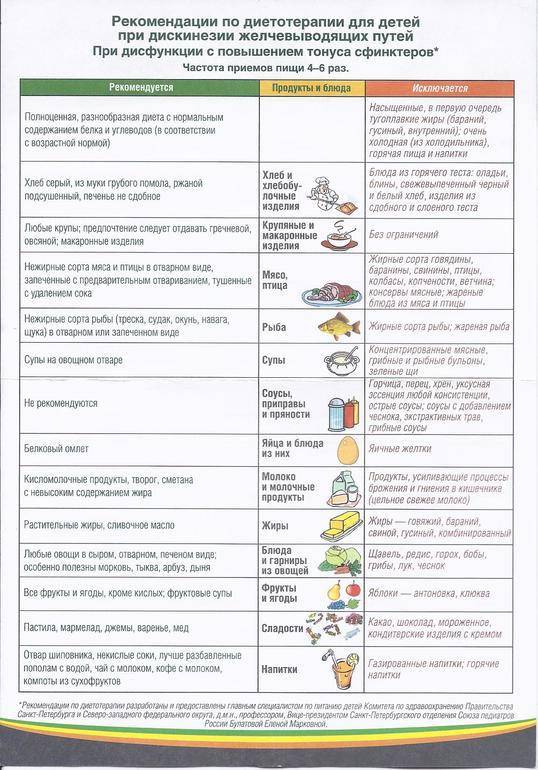
Диета для детей
В детском возрасте чаще всего диагностируется гипертонический вид патологии. Щадящее питание основывается на употреблении продуктов и блюд, усиливающих сократительную способность кишечника.
Подлежат исключению из рациона:
- жареное жирное мясо и рыба;
- кофе, цикориевый напиток, горячий шоколад;
- сдоба и кондитерские изделия;
- пища быстрого приготовления;
- грибы (независимо от способа термической обработки);
- газированные сладкие напитки;
- белый хлеб.
Привычные блюда, содержащие вредные для детского организма продукты, рекомендуется заменить постными супами и запеканками. Пищу рекомендуется готовить в пароварке с добавлением небольшого количества растительного масла. Суточную норму соли нужно снизить до 2 г.
Детям можно готовить тыквенные каши. Лучше всего подбирать медовые сорта с относительно высоким содержанием сахара.
Примерное меню диеты № 5ж
1-й завтрак. Сельдь с отварным картофелем на растительном масле 50/150 г, каша гречневая на растительном масле 150 г, чай.
2-й завтрак. Яблоко свежее 100 г, творог кальцинированный 100 г.
Обед. Суп вегетарианский рисовый на растительном масле, запеканка картофельная с мясом на растительном масле 260 г, мусс яблочный 125 г.
Полдник. Отвар шиповника, сухарики. Ужин. Тефтели 140 г, картофель отварной с растительным маслом 100 г, ватрушка с творогом 130 г, чай. На ночь. Кефир.
На весь день. Масло сливочное 10 г, масло растительное 20 г, хлеб белый 200 г, хлеб черный 100 г, сахар 30 г.
Сроки применения лечебных вариантов диеты № 5 (5а, 5щ, 5ж) не должны быть длительными. Эти варианты диеты назначаются на период обострения до стихания болевого и диспепсического синдрома.
В заключение необходимо подчеркнуть, что использование адекватной диеты в состоянии обеспечить длительную ремиссию, в то время как ее нарушение представляет реальную угрозу обостренияпроцесса и его прогрессировать.
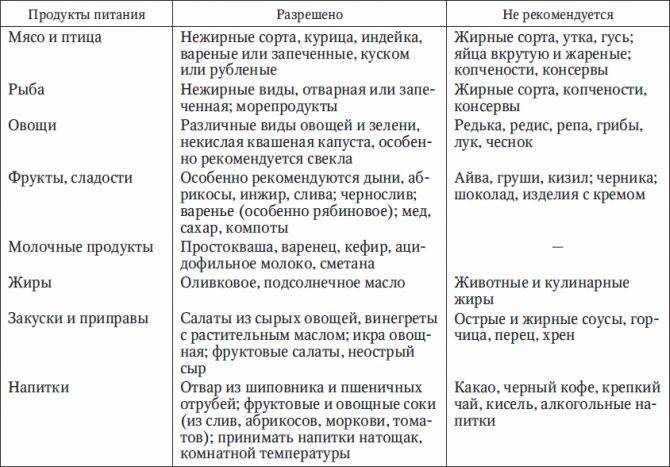
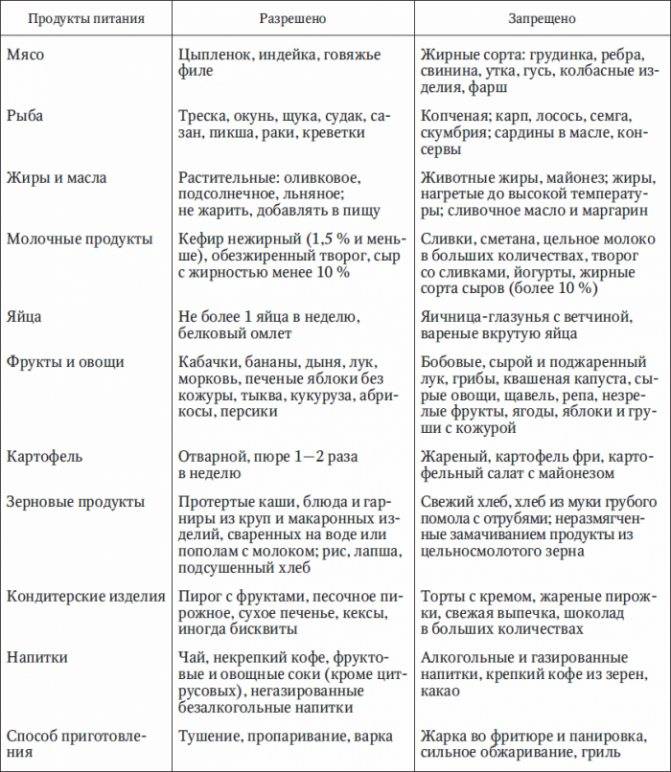
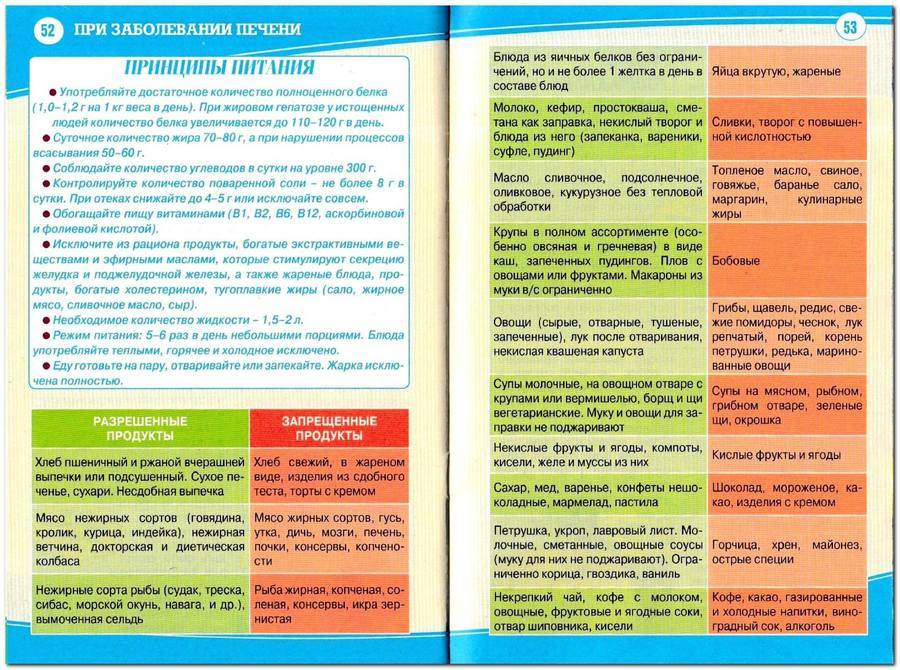
Диета при заболеваниях печени: пример меню
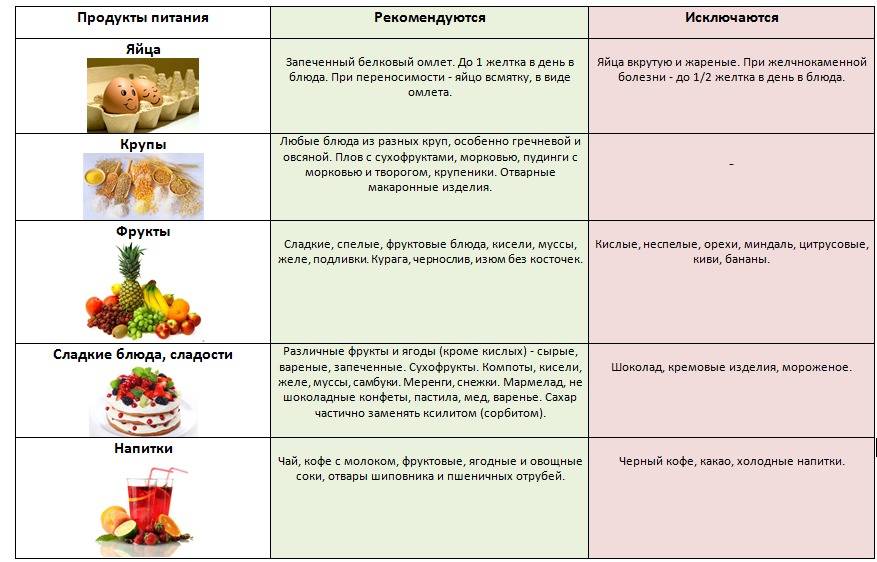
Человек с заболеваниями печени должен придерживаться специальной диеты. Эта диета защищает печень от тяжелой работы и помогает ей функционировать как нельзя лучше. Недостаточное количество крови, проблемы с нервной системой и дефицит питательных веществ, которые происходят при заболеваниях печени, могут лечиться с помощью препаратов и витаминных добавок.
Печень участвует в метаболизме всех продуктов, т.е. в обмене веществ. Изменение диеты, дополнительное увеличение или уменьшение количества белков, углеводов, жиров и витаминов – может повлиять на функцию больной печени, особенно на производство ею белков и витаминов.
Белки играют важную роль в организме, они также предотвращают накопление в печени жира и повреждение клеток печени. Однако при повреждении печени белки не перерабатываются должным образом. Шлаки и токсины могут накапливаться и негативно влиять на общее состояние больного. Ограничение количества белков в рационе может уменьшить вероятность накапливания токсичных отходов. Стоит так же помнить, что болезни печени могут влиять на усваивание пищи, а диета может влиять на вес, аппетит и баланс витаминов в организме больного. Поэтому не следует слишком ограничивать потребление белков и избежать дефицита некоторых аминокислот.
Увеличение углеводов в рационе помогает сохранить запасы гликогена (это полисахарид и, в некотором роде животный крахмал, образованный остатками глюкозы). Людям с заболеваниями печени, возможно, потребуется увеличить потребление углеводов в пропорции к белкам.
Соль (натрий) в рационе может увеличить накопление жидкости и отеки в печени, поскольку соль заставляет организм удерживать воду. Большинство людей с тяжелыми заболеваниями печени должны ограничить количество потребления соли в рационе.
Диета номер 9
Показания к назначению девятого стола:
- определение толерантности к пищевой нагрузке у больного для подбора адекватной дозы инсулина и/или сахароснижающих препаратов
- выявленный сахарный диабет при условии отсутствия ацидоза и сопутствующих заболеваний внутренних органов
Для диеты № 9 характерно умеренное снижение количества углеводов и жиров животного происхождения. Содержание белков соответствует физиологической норме либо несколько выше. Сахар и сладкие продукты исключаются. Умеренно ограниченно содержание поваренной соли, экстрактивных веществ, холестерина. Увеличивают содержание липотропных веществ, пищевых волокон, витаминов.
Кулинарная обработка: предпочтительно приготовление пищи путем отваривания и запекания, реже можно тушить и обжаривать. Сладкие блюда готовят с использованием сахарозаменителей — ксилита или сорбита. Температура готовых блюд — обычная.
Кратность приема пищи: 5-6 раз в день, углеводы распределяют равномерно в течение дня.
Суточный калораж: 2200-2400 кКал
Химические составляющие:
- белки — от 80 до 90 граммов (55-60% — животные)
- жиры — от 70 до 80 граммов (25-30% — растительные)
- углеводы — от 300 до 350 граммов (в большинстве — сложные углеводы, полисахариды)
- натрия хлорид (соль поваренная) — до 12 граммов
- объем свободной жидкости — 1500 мл

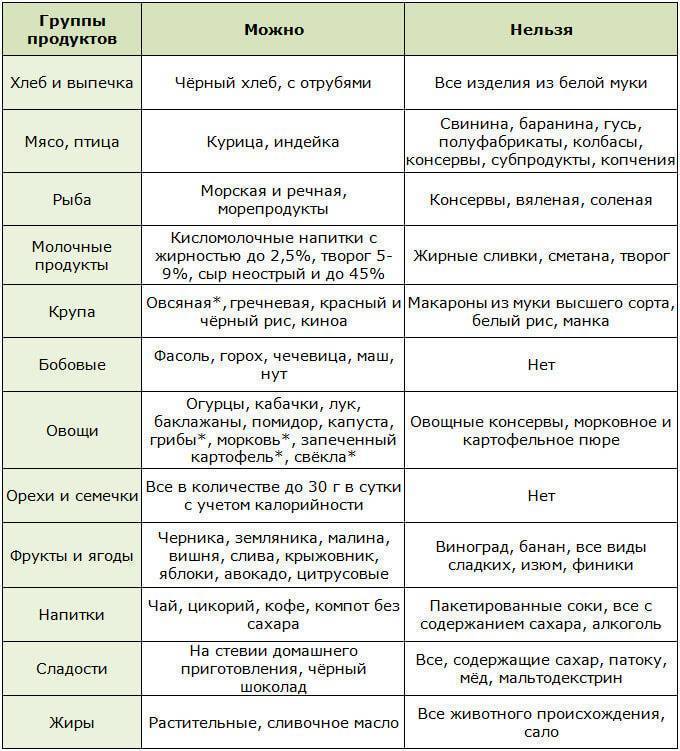
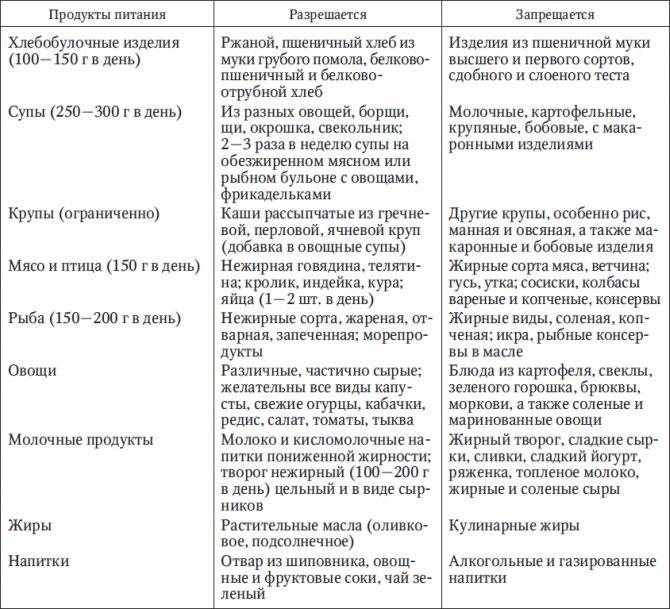
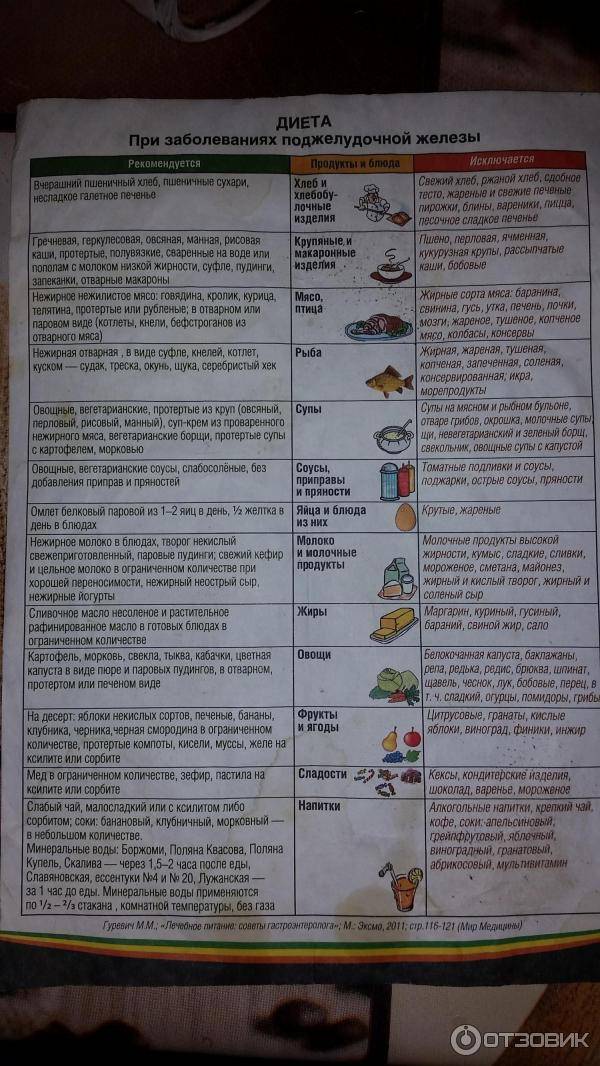
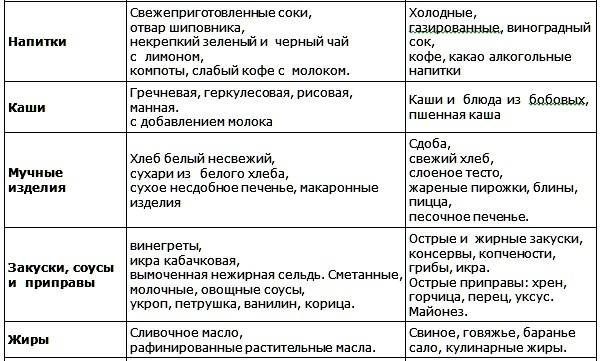
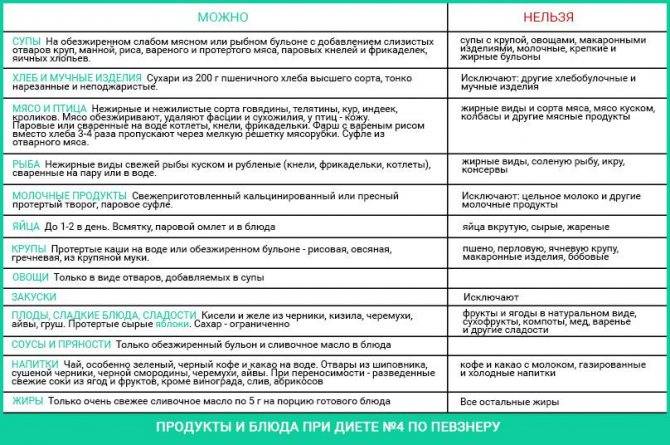
Разрешенные и запрещенные продукты при диете № 9
Таблица
| Продукты | Рекомендовано | Исключено из рациона |
| Хлеб, выпечка | Хлеб ржаной, ржано-пшеничный, белково-пшеничный, белково-отрубной, пшеничный из муки 2 сорта, несдобная выпечка. Всего до 300 граммов в день | Пшеничный хлеб из муки высшего и 1 сорта, изделия из сдобного и слоеного теста |
| Мясо, птица | Нежирные сорта: говядина, телятина, обрезная и нежирная свинина, кролик, индейка, курица. Рубленные или куском, отварные или обжаренные после отваривания. Курица заливная, язык отварной, студень говяжий, колбаса диетическая и диабетическая. Печень — ограниченно | Жирные сорта, утка, гусь, жирная ветчина, копчености, консервы |
| Рыба | Нежирные сорта в отварном, запеченном, нечасто — жареном виде. Консервы рыбные в собственном соку и в томате. Ограниченно — вымоченная сельдь | Жирные виды, соленая, копченая рыба, икра. Рыбные консервы в масле |
| Яйца | 1,5-2 штуки в день всмятку, белковые омлеты. Желтки, яичница — ограниченно | |
| Молочная продукция | Цельное молоко, кефир, простокваша нежирный творог и блюда из него, нежирный несоленый сыр. Ограниченно — сметана | Сливки, творожные сырки сладкие, жирные и соленые сыры |
| Крупы, бобовые, макаронные изделия | Ограниченно, с учетом суточной нормы углеводов: каши из гречневой, ячневой, перловой, овсяной круп. Бобовые — ограниченно | Рис, манная крупа, макаронные изделия |
| Жиры | Сливочное масло — несоленое и топленое. Растительные масла добавляют в блюда | Мясные и кулинарные жиры |
| Первые блюда | Вегетарианские и на некрепких и нежирных бульонах (мясном, рыбном, грибном) с картофелем, овощами, разрешенными крупами, фрикаделями | На крепких и жирных бульонах, молочные, с макаронными изделиями, рисом, манкой |
| Овощи | Капуста, кабачки, огурцы, помидоры, тыква, баклажаны, салат. С учетом нормы углеводов — картофель, морковь, зеленый горошек, свекла | Соленые и маринованные овощи |
| Специи, соусы | Томатный соус, нежирные соусы на некрепких мясных, рыбных, грибных бульонах, овощных отварах. Горчица, перец, хрен — ограниченно | Соленые, жирные, острые соусы |
| Фрукты, ягоды, сладости | Свежие кисло-сладкие фрукты и ягоды в любом виде. Желе, муссы, самбуки, компоты, конфеты, ореховое печенье — на ксилите и сорбите. Ограниченно — мёд | Бананы, виноград, изюм, инжир, финики. Сахар, варенье, конфеты, мороженое |
| Напитки | Чай, кофе с молоком, отвар шиповника, соки из кисло-сладких фруктов и ягод, овощные соки | Виноградный сок, соки из других сладких фруктов и ягод, лимонад на сахаре, сладкий квас |
Как проявляет себя ДЖВП?
Заподозрить дискинезию можно по следующим признакам:
- после пищи с преобладанием жирных и острых продуктов появляются боли с правой стороны, которые могут отдавать в лопатку, грудную клетку.
- пациент может испытывать периодические неприятные ощущения в области печени и желчного пузыря: тяжесть, ноющую или острую боль.
- после приема пищи появляются признаки метеоризма, нарушается стул.
- из неспецифических признаков отмечают чувство горечи во рту, появление налета на языке, неприятный запах изо рта.
Следует знать, что подобная симптоматика характерна для многих заболеваний ЖКТ, поэтому поставить окончательный диагноз может только врач-гастроэнтеролог после проведения диагностики.
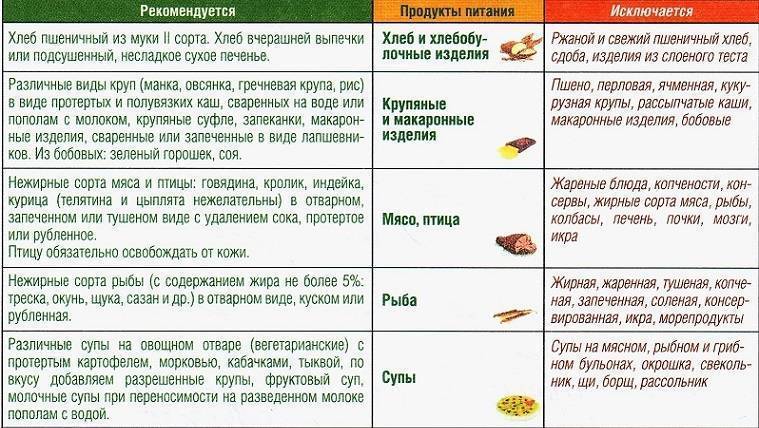
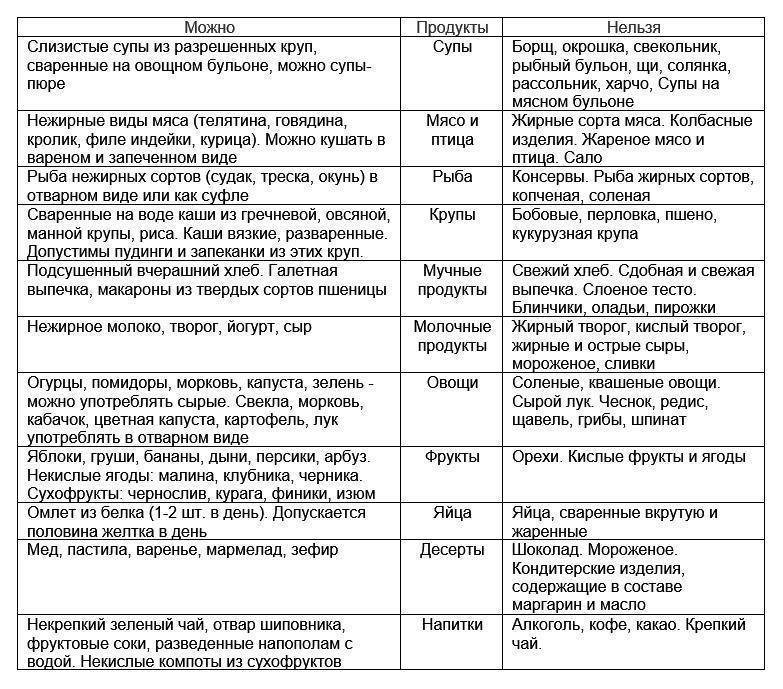
Разрешенные и запрещенные блюда
При дискинезии любая погрешность в диете приводит к нарушению пассажа (перемещения) желчи, что чревато сбоями в пищеварении, развитием воспаления. Попадая в организм, продукты питания влияют на физиологические и обменные процессы, поэтому больные с дискинезией желчевыводящих путей обязательно должны знать, что им можно есть, а что употреблять в пищу не рекомендуется.
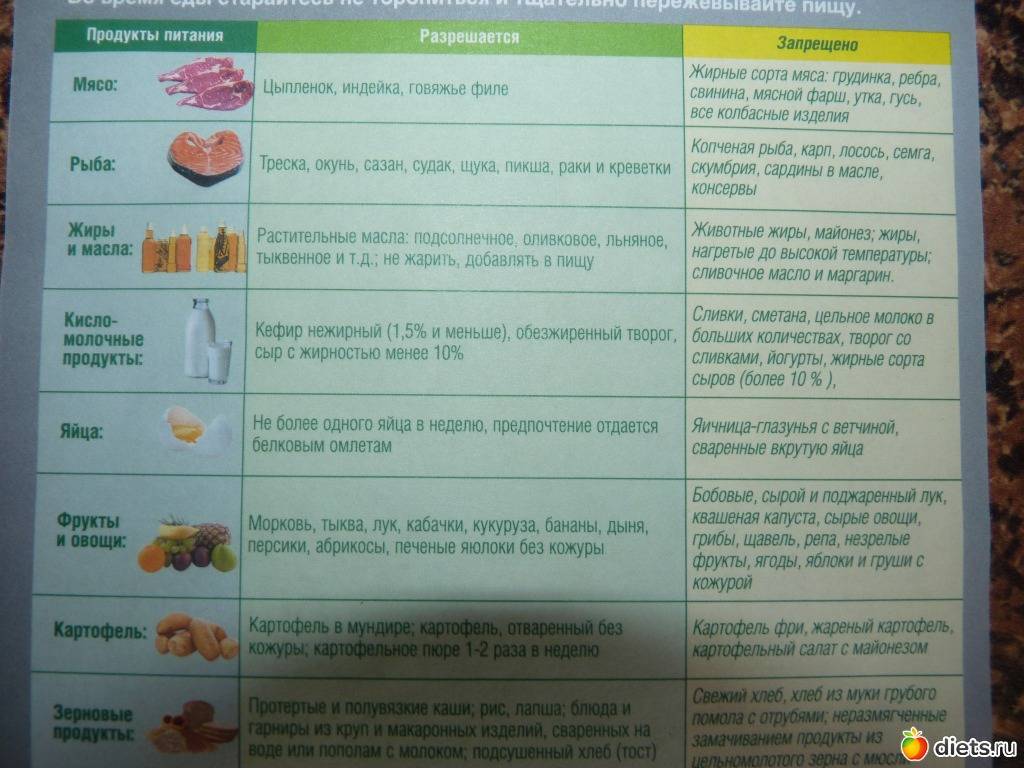
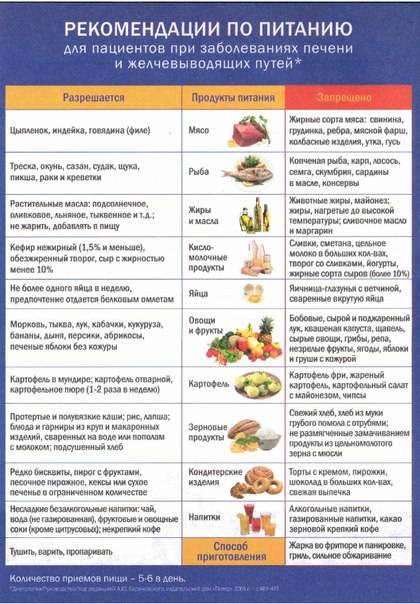
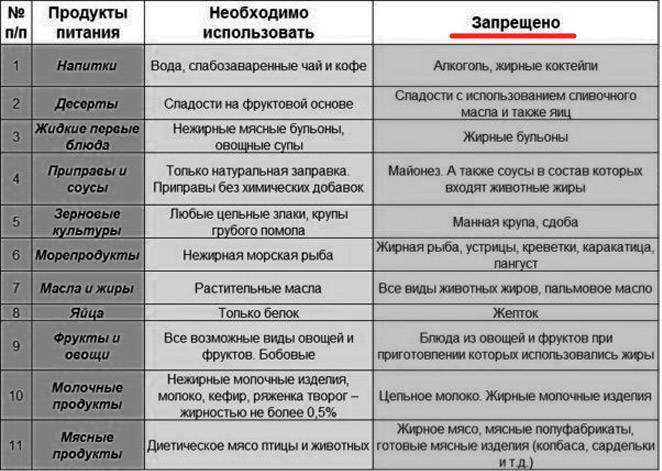
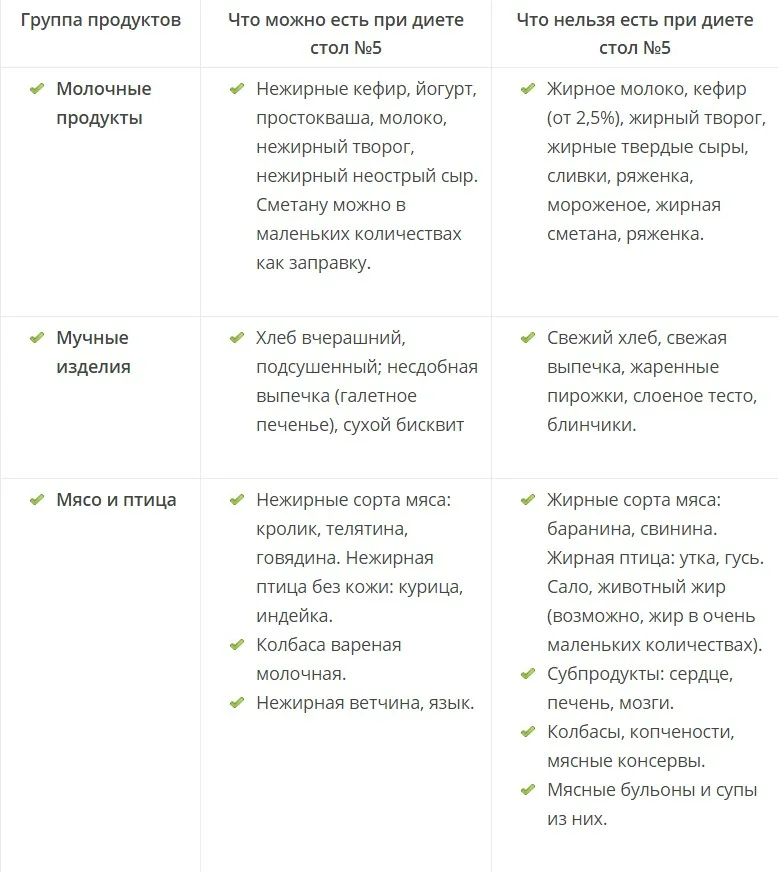
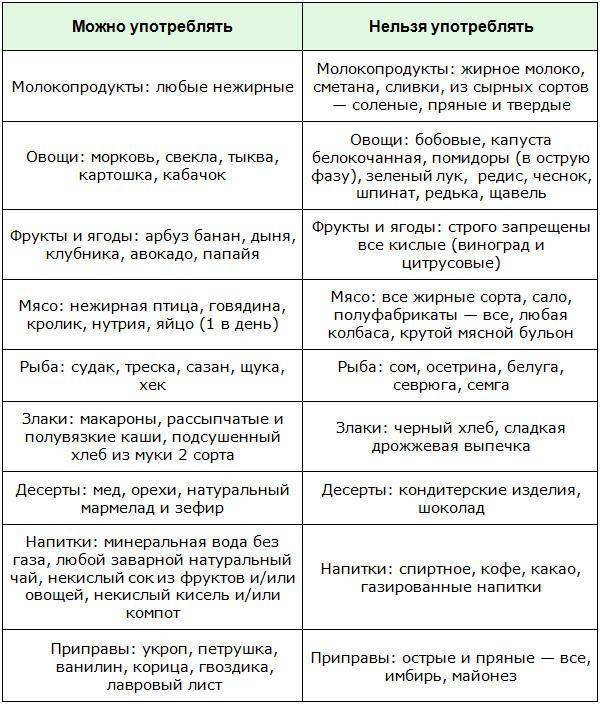
К разрешенным продуктам относятся:
| Пищевая группа | Наименования |
| Мясо с низким содержанием жира | Грудка курицы, индейки, филейная часть говядины. |
| Нежирная (менее 2 %) рыба и морепродукты | Кефаль, навага, камбала, сазан, щука, судак, кальмары. |
| Фрукты сладких сортов | Груши, яблоки, бананы, допускается включение в пищу сухофруктов. |
| Овощи | Тыква, морковь, свекла, брокколи, баклажаны, цветная капуста, болгарский перец. |
| Крупяные культуры | Гречневая, рисовая, манная, овсяная (можно хлопья). |
| Кисломолочные продукты и молоко с низкой жирностью | Кефир, натуральный йогурт, обезжиренный творог, неострые сорта твердых сыров. |
| Хлебобулочные изделия | Черствый хлеб (вчерашней выпечки), несладкие сухарики, хлебцы, сухое и галетное печенье. |
| Кондитерская продукция | Мармелад, желе, зефир, мед (при отсутствии аллергии). |
| Напитки и важные жидкости | Растительное масло, чайный напиток, компот, кисель, морс, отвар шиповника. |
В рамках лечебного питания при ДЖВП всю пищу нужно варить и протирать, в редких случаях продукты разрешено запекать, но без образования корочки. Блюда можно тушить, но без масла и жарки. Овощи, муку не пассеруют, лишь слегка подсушивают на сухой раскаленной сковороде. Растительные масла используют только в качестве заправки к готовым блюдам, в процессе приготовления их не добавляют.

Хлеб должен быть черствым, свежий следует подсушить, но не поджаривать. Каши должны быть хорошо разваренными, приготовлены на воде или разбавленном нежирном молоке. Первые блюда – вегетарианские, варить супы на мясном бульоне запрещается. В мышечной ткани животных содержатся экстрактивные вещества. При варке мяса они насыщают бульон, превращая его в яд для билиарной системы.
Из нежирного мяса готовят суфле, паровые котлеты, тефтели, приготовление цельным куском не рекомендуется. Рыбу лучше варить, делать из нее фарш. Творог используют в запеканках, пастах, пудингах. Макароны должны быть изготовлены из твердых сортов.
Свежие овощи и фрукты в большом количестве употреблять не рекомендуется. Это может привести к стойким запорам. Овощи варить обязательно, а из фруктов можно готовить пюре, желе, есть в запеченном и сыром виде. Из напитков полезны не концентрированные ягодно-фруктовые соки, отвар пшеничных отрубей, шиповника.
Нельзя при дискинезии желчевыводящих путей есть пищу, богатую:
- пуриновыми соединениями – они нарушают обменные процессы;
- холестерином – приводят к образованию камней, развитию атеросклероза;
- экстрактивными веществами – являются сильными возбудителями секреции желудочного сока;
- кислотами – стимулируют чрезмерное желчеобразование, негативно влияют на состав желчи.
В перечень запрещенных диетой продуктов при дискинезии включены:
| Группа | Наименования |
| Мясо и птица | Свинина, баранина, утка, гусь, жирные колбасы, сардельки, мясные консервы, копченые изделия, сало, субпродукты. |
| Рыбные изделия и морепродукты | Жирная рыба (лосось, скумбрия, сайра севрюга и другие), икра. |
| Фрукты и ягоды (кислые) | Виноград, цитрусовые (помело, грейпфрут, мандарин, апельсин, лимон), ягоды (малина, черника, смородина, клюква), зеленые яблоки с кислым вкусом. |
| Овощи и зелень | Бобовые (горох, фасоль), редька, щавель, шпинат, чеснок, лук, брюква, редис, белокочанная капуста, укроп, петрушка. |
| Крупы | Ячмень, кукуруза, перловка. |
| Выпечка | Свежий хлеб, сдобные булочки, пирожки (особенно жареные), чебуреки, беляши, сладкое печенье, блины, оладьи, фастфуд. |
| Молочная продукция | Жирное молоко, сметана (продукт с 10 % жира разрешен в небольшом количестве в качестве заправки), ряженка, простокваша, сыворотка, жирный сыр, сливочное масло. |
| Десерты | Изделия с кремом (торты, пирожные), шоколад. |
| Напитки | Крепкий кофе, некрепкий чай, какао, горячий шоколад, минеральная вода, спиртные напитки. |
Диетой при ДЖВП полностью исключаются специи, пряности, грибы, орехи, все соусы и приправы – майонез, кетчуп. Под запретом мясные, рыбные, грибные бульоны. Употребление куриных яиц ограничено – не более 1 желтка в сутки. Предпочтительнее есть белковый омлет или вареное яйцо всмятку. Мороженого и холодных напитков придется избегать, нарушение температурного режима пищи может спровоцировать появление симптомов обострения – интенсивного болевого синдрома, подташнивания, рвоты.
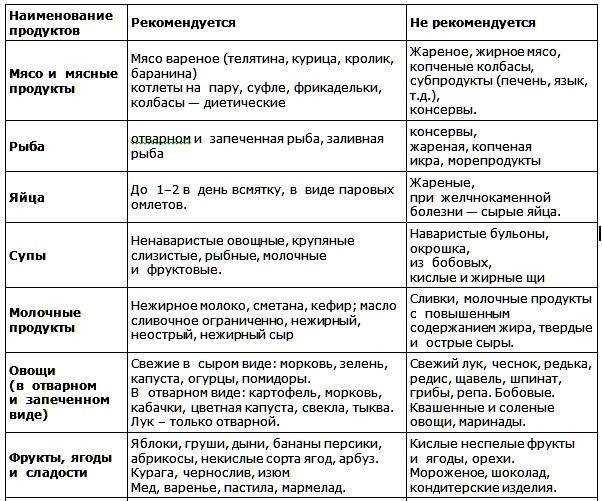
Диета при дискинезии кишечника
Дискинезия кишечника – это заболевание, характеризующееся нарушением моторной функции отделов кишечника. Различают две формы проявления болезни – гипомоторную (гипокинетическую) и гипермоторную (гиперкинетическую).
Гипомоторная дискинезия кишечника – это функциональное расстройство моторики, которое связано со снижением уровня перистальтики. При этом у больного наблюдаются нарушения стула – опорожнение кишечника происходит редко и в небольшом объёме, появляются запоры. Больного беспокоят и другие симптомы – вздутие и тяжесть в кишечнике, метеоризм – сильное отхождение газов, болевые ощущения в толстой кишке. Локализацию болей выявить невозможно, пациенты жалуются на то, что болит «везде в животе».
Одной из причин гипомоторной дискинезии кишечника является питание, которое можно назвать «стерильным» из-за сильной обработки продуктов. Например, некоторые взрослые считают нужным перед употребление очищать все фрукты и овощи от кожуры – яблоки, огурцы и так далее. Кто-то из заботливых мамочек обдаёт свежие овощи и фрукты кипятком для уничтожения микробов, вместо того, чтобы промыть их проточной водой. Такие действия совершенно излишни и приводят к появлению дисбактериоза и расстройству функций кишечника.
Также отсутствие в рационе питания кисломолочных продуктов и изделий и блюда из злаков грубого помола (кашей, хлеба) может привести к гипомоторной дискинезии кишечника.
Гипермоторная дискинезия кишечника – это избыточная моторная активность этого органа пищеварения. При такой форме дискинезии опорожнения кишечника происходят слишком часто, чтобы полезные вещества успели впитаться в стенки кишечника. Проявляется гипермоторная дискинезия с частых приступообразных болях – спазмах в разных частях живота и частыми позывами к опорожнению толстой кишки, поносами.
Патологические изменения функций кишечника, которые приводят к возникновению гипермоторной дискинезии, связаны с нарушением микрофлоры кишечника. Этот процесс вызывает пищевая токсикоинфекция. Также подобные нарушения могут быть вызваны длительным приёмом в пищу несовместимых по типу переваривания продуктов питания.
Гипермоторная дискинезия кишечника часто проявляется на фоне неоправданных голоданий – различных диет у женщин, полуголодного существования моделей и манекенщиц.
Диета при дискинезии кишечника позволяет нормализовать все функции отделов кишечника и улучшить состояние больного. При разных формах дискинезии существует свой тип диеты. Об этом будет рассказано ниже в соответствующих разделах.
[], [], [], []
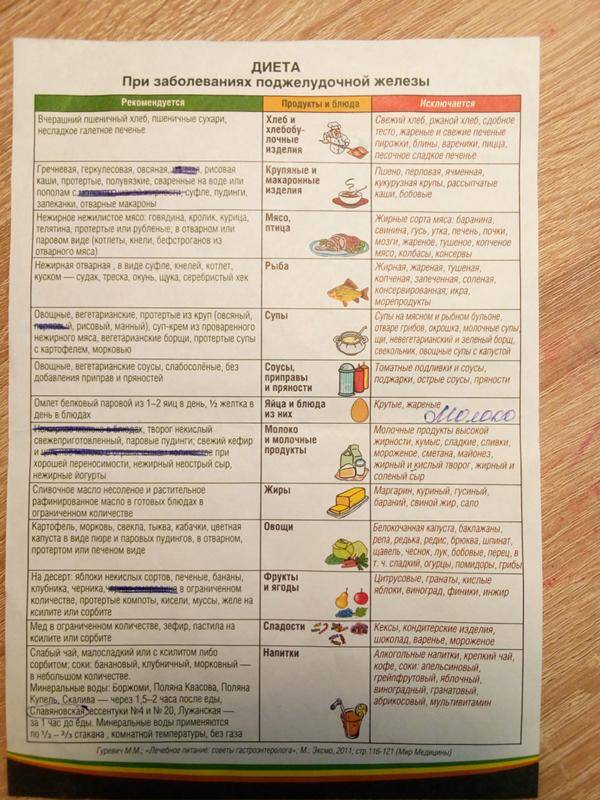
Запрещенные продукты
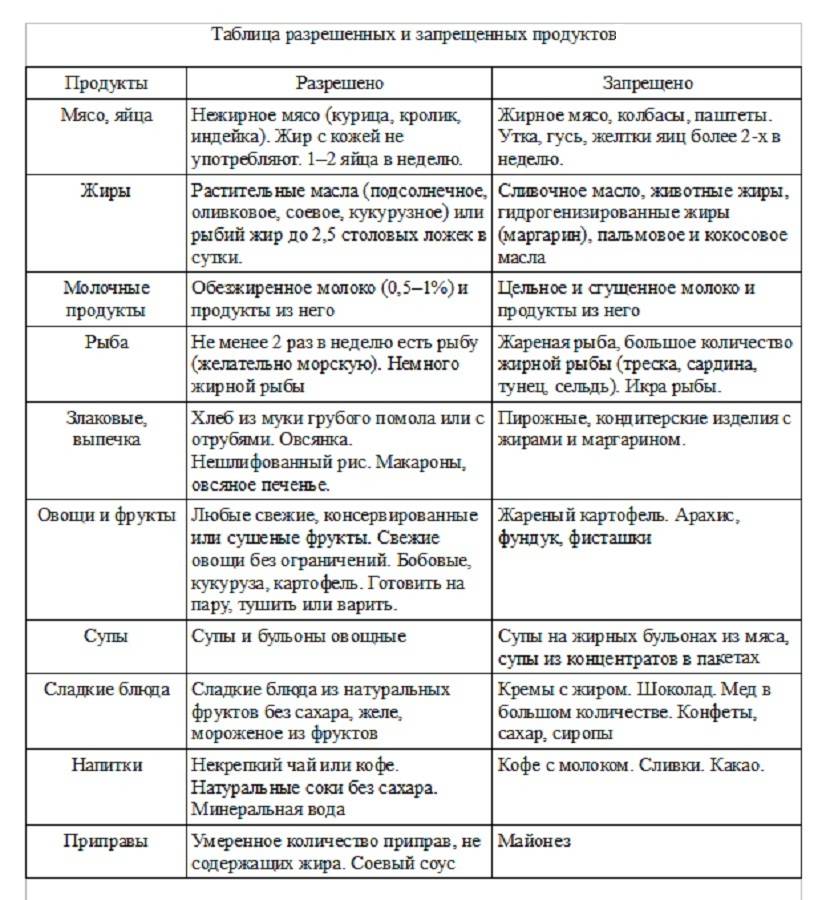
В первую очередь, из рациона после удаления желчного пузыря необходимо исключить продукты с повышенным содержанием холестерина. Именно он вызывает сгущение и застой желчи и способствует камнеобразованию.
Во-вторых, поскольку в составе желчи после удаления пузыря отсутствует большинство ферментов, расщепляющих жиры, следует ограничить потребление животных (тугоплавки) жиров.
Следует также избегать и продуктов, усиливающих желчеобразование и секрецию соков желудка и двенадцатиперстной кишки (экстрактивные вещества, острые блюда, маринады и прочие). Противопоказано употреблять в пищу продукты, которые надолго задерживаются в кишечнике, вызывая гниение и брожение, стимулируя газообразование.
Потребление простых углеводов тоже необходимо ограничить: они легко расщепляются, повышая уровень «плохого» холестерина, и откладываются в виде жировых прослоек.
В список запрещенных продуктов входят:
- хлеб из муки высшего сорта, вся сдобная выпечка и жареные изделия из теста (блинчики, оладьи, пирожки, а также торты и пирожные);
- кулинарный жир, маргарин, сало любое:
- наваристые бульоны и супы из них (мясо, рыба, птица);
- жирные сорта мяса и птицы (гусь, утка, свинина, баранина), жилистое мясо;
- рыба жирных сортов (скумбрия, осетр, сом, налим, лосось);
- консервы мясные и рыбные;
- все колбасные изделия;
- ливер (почки, печень, мозги);
- икра рыбная;
- кислые и горькие овощи (редис, редька, лук зеленый, шпинат, щавель, дайкон);
- жареные яйца, желтки яиц;
- маринады и соленья;
- копчености;
- пряности: перец, горчица, хрен, уксус, кориандр и прочие;
- кислые ягоды и фрукты;
- мороженое, шоколад, кремовые изделия;
- крепкий чай, кофе, какао, сладкие газированные напитки, минеральные газированные воды;
- бобовые;
- блюда из общественных точек питания (пиццы, гамбургеры).
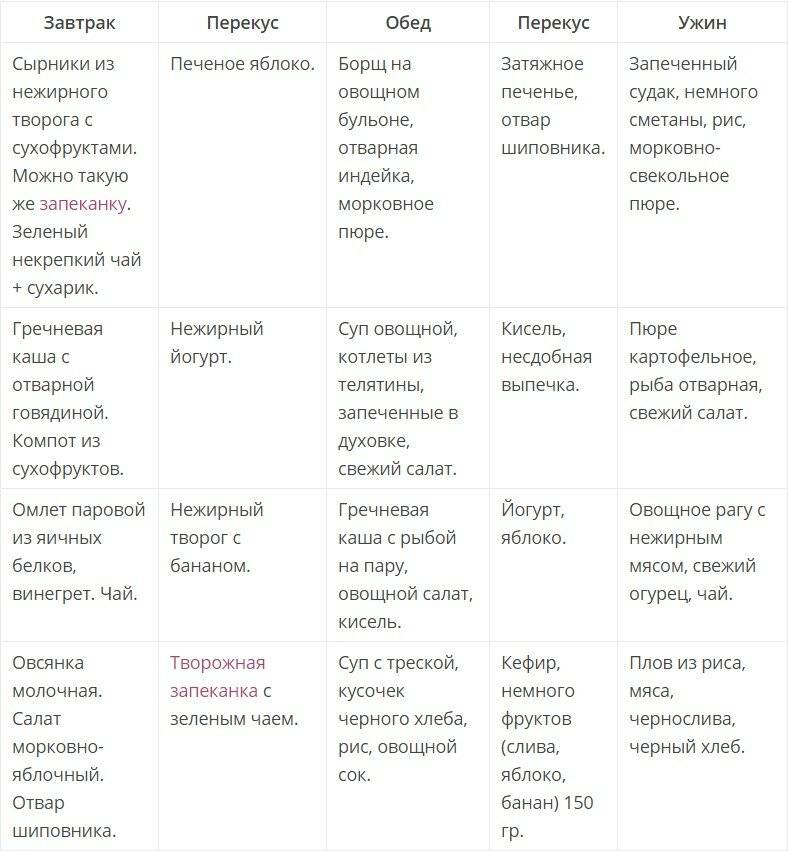
Примерное меню диеты № 5щ
1-й завтрак. Биточки мясные паровые 100-120 г, каша гречневая протертая 1 /2 порции, чай.
2-й завтрак. Творог свежеприготовленный 100 г, яблоко, печеное 100 г.
Обед. Суп-лапша вегетарианский 1/2 порции, куры отварные 100-120 г, каша рисовая протертая, компот яблочный протертый без сахара.
Полдник. Сухарики без сахара, отвар шиповника.
Ужин. Рулет мясной паровой, фаршированный омлетом, 100 г, пюре морковное 1/2 порции, творожный пудинг без сахара, 100-120 г, чай. На ночь. Кисель.
На весь день. Хлеб белый 200 г, сахар 30 г.
При наличии упорного застоя желчи у больных с хроническим холециститом, «постхолецистэктомическим синдромом», обусловленным ангиохолитом, хроническим персистирующим гепатитом, дискинезией желчных путей на фоне спаечного процесса в холедоходуоденальной зоне, показана диета № 5 жировая (5ж), в которой количество жира увеличено до 120 г (60 г животных и 60 г растительных).
Виды ДЖВП и симптомы
По особенностям тонуса сфинктера и моторики стенок желчного пузыря и путей выделяют два вида заболевания: ДЖВП по гипотоническому и гипертоническому типу. Первый недуг характеризуется сниженным тонусом, в результате чего желчь застаивается, концентрация активных веществ в ней становится высокой. Ребенок при этом может чувствовать ноющие боли в правом боку, тяжесть в животе.
Во втором случае наблюдается повышенный тонус и преждевременное, избыточное поступление желчи в кишечник. Такое состояние характеризуется острой болью, появляющейся приступами. Длится приступ не более 20−30 минут. Его возникновение можно связать с приемом пищи.
Есть и общие для обоих типов дискинезии симптомы: тошнота, отрыжка, горечь во рту, нарушения стула, повышенная утомляемость и слабость.
Основные рекомендации по питанию
Целями, которые преследует соблюдение диеты при псориазе, являются:
- уменьшение количества обострений заболевания;
- снижение частоты и интенсивности кожных высыпаний;
- нормализация обмена веществ;
- стимуляция защитных сил организма;
- налаживание работы пищеварительного тракта.
Согласно классификации Певзнера диета при псориазе не имеет «собственного стола», а значит, следует придерживаться общей диеты или лечебного стола № 15.
В случае обострения заболевания на несколько дней рекомендуется гипокалорийная диета с протертой пищей. Энергетическая суточная ценность ее составляет 1800 килокалорий, содержание белков – 50-70 грамм, жиров – не более 40-60 грамм, углеводов – около 250-300 грамм. Также показано исключение аллергенных продуктов.
Организм каждого человека индивидуален, и поэтому нет четких ограничений в потреблении той или иной пищи. Существует множество разработанных диетических методик при псориазе, наиболее известными из них являются диета Пегано и диета Огневой. Они схожи тем, что стремятся отрегулировать кислотно-щелочной баланс в организме для стабилизации заболевания. То есть рекомендуется употреблять до 70% от суточного рациона щелочеобразующих продуктов и около 30% – кислотообразующих.
Общие принципы диеты при псориазе:
режим питания;
Следует придерживаться принципа дробного питания: суточный рацион должен делиться на 4-6 приемов пищи, причем важно, чтобы последний прием происходил не позднее, чем за два часа до сна. Подобная дробность уменьшает нагрузку на желудочно-кишечный тракт и позволяет ему функционировать в оптимальном режиме
Кроме того, переедание способствует ожирению, а это неблагоприятно сказывается на течении заболевания.
кулинарная обработка;
Вся пища, которая входит в диету при псориазе, должна быть отварной или приготовленной на пару. Жарка исключается: во-первых, такие блюда перегружают печень и поджелудочную железу, во-вторых, они хуже усваиваются, а, в-третьих, продукты распада жарения являются канцерогенными, причем в процессе жарки витамины и другие полезные вещества разрушаются, и это, в совокупности, неблагоприятно сказывается на состоянии кожных покровов.
клетчатка;
В рационе больных псориазом должна преобладать растительная клетчатка. Потребление ее в пищу нормализует моторную функцию кишечника, предупреждает развитие запоров, выводит токсические вещества из организма, а также обеспечивает его необходимыми микроэлементами и витаминами. Кроме того, растительная пища не способствует увеличению массы тела. Все перечисленные факторы улучшают состояние кожи и снижают частоту рецидивов заболевания. То есть рацион больных псориазом должен быть на 70-80% вегетарианским.
употребление жидкости;
Потребление свободной жидкости не должно достигать менее 2-2,5 литров в день. Обильное питье обеспечивает выведение токсинов из организма, нормализует работу почек, препятствует развитию запоров и повышает тургор кожи.
алкоголь;
Употребление алкогольных напитков людям, страдающих псориазом, категорически запрещено. Алкоголь, особенно вина, при переработке организмом преобразуется в вещества, которые провоцируют аллергические реакции кожи. Спиртные напитки нарушают пищеварение, замедляют эвакуацию каловых масс, вызывают брожение, создают дополнительную нагрузку на печень, что ведет к накоплению токсинов. Помимо этого, этиловый спирт разрушает витамины и биологически активные вещества. И, конечно, при приеме алкоголя больной утрачивает самоконтроль и жестким образом нарушает диету.
элиминация;
Принцип элиминации заключается в постепенном исключении «неподходящих» продуктов из питания для выявления провоцирующих обострение заболевания продуктов. Такая постепенность способствует одновременно и привыканию к отказу от запрещенных продуктов.
вес;
?Избыточная масса тела свидетельствует о глубоком нарушении обмена веществ, в частности, липидного и углеводного. Важно нормализовать вес, не переедать и заниматься гимнастикой, так как ожирение нарушает работу пищеварительного тракта и сердечно-сосудистой системы. Нормализация веса улучшает состояние кожных покровов, так как в крови уменьшается содержание С-реактивного белка, повышающегося при ожирении.
Какая диета при заболеваниях желчевыводящих путей?
Неполноценное и несбалансированное питание несет определяющее значение в этиологии развития воспаления в желчных путях. Жареные, маринованные, жирные и пряные блюда, богатые холестерином и липидами, переедание и нерегулярный прием пищи сильно влияют на качество биохимических процессов в организме. Это способствует формированию песка и камней из неорганических и органических веществ, которые накапливаются в желчном пузыре и протоках. Если питание сбалансировано, то обменные процессы протекают нормально и отложения не образуются.
Диета при патологиях желчного пузыря подразумевает сокращение количества продуктов с холестерином и увеличение количества растительных компонентов в пище. Следует убрать из рациона жирную пищу (имеются в виду животные жиры), алкоголь, ограничить количество соли, перца, специй, избегать употребления крепкого кофе и газированных напитков. Не рекомендуется, как голодать, так и переедать – печень очень чувствительна к дисбалансу приема пищи. Завтрак, перекус, обеденный перерыв, полдник и ужин – минимальное количество приемов еды. Есть необходимо небольшими порциями, вставая из-за стола, не дожидаясь чувства сытости. Перекусы должны состоять из каких-либо фруктов или овощного некалорийного салата.
Воды следует пить около 2-х литров в сутки между приемами еды, а не во время неё. Газированную воду можно пить, предварительно отстояв её от углекислого газа. Предпочтение следует отдавать щелочным минеральным водам: Трускавецкой, Моршинской, Боржоми, Набеглави и др.