Послеродовое кровотечение
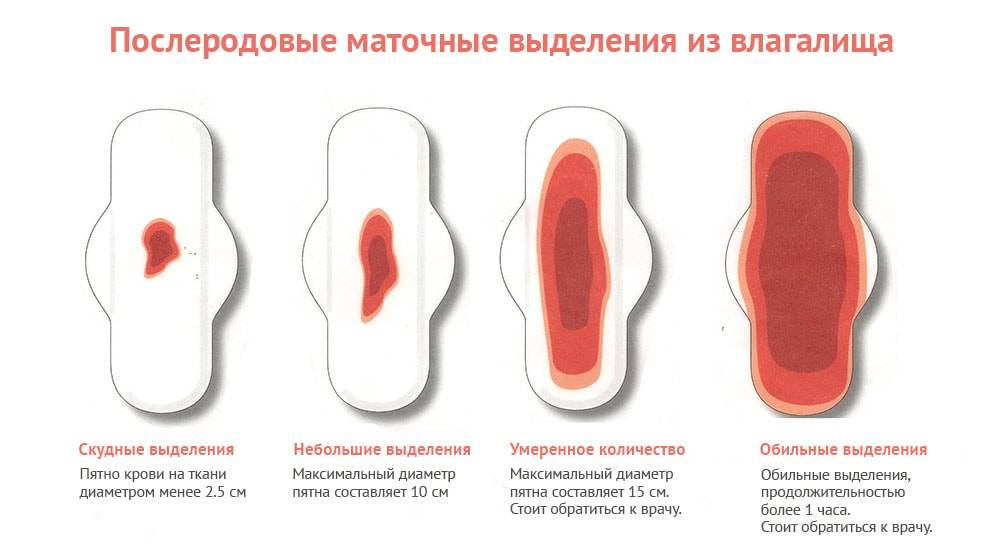
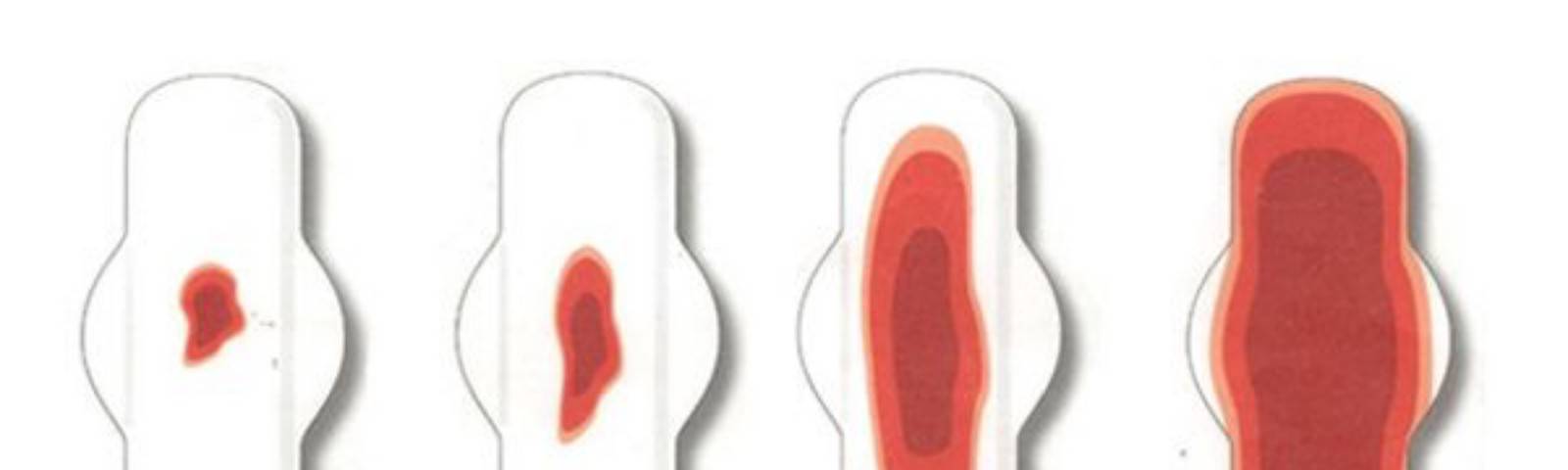
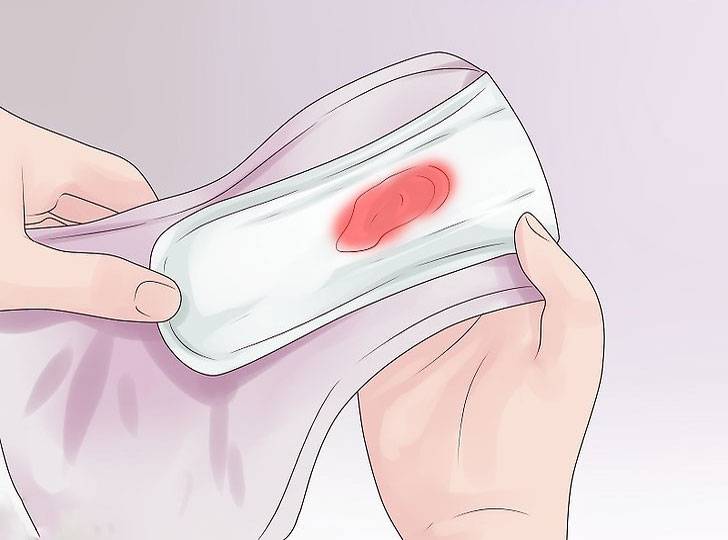
Осложнение в виде кровотечения из матки (не путать с нормальными выделениями после родов), может развиться как сразу после появления на свет малыша, так и спустя несколько дней и даже недель. Об этой патологии свидетельствуют влагалищные выделения в виде ярко-алой крови, достаточно интенсивные. Если выделения уже стали коричневыми или желтыми, и вновь изменили свой окрас на алый, значит, женщина столкнулась с кровотечением. Чтобы избежать подобных осложнений, необходимо придерживаться нескольких правил:
• Нужно вовремя опорожнять мочевой пузырь и кишечник, так как эти органы в переполненном состоянии не позволяют матке нормально сокращаться;
• Рекомендуется кормить ребенка грудью, так как во время этого процесса выделяется окситоцин, способствующий сократительной активности мышц матки;
• Первые 7-10 дней нужно меньше находиться на ногах, больше лежать, да и вообще отказаться от любых физических нагрузок;
• Прикладывать к нижней части живота грелку со льдом.
Изменение запаха и цвета послеродовых выделений
Нормальный запах и цвет лохий описан выше. А что же означает изменение данных «параметров»?
• Возникновение ядовито-желтых или желто-зеленых выделений, скорее всего, свидетельствует о бактериальной инфекции в половых путях женщины. Чаще всего присоединяются стафилококки, стрептококки, провоцирующие такие патологии, как эндометрит (воспаление матки), параметрит (воспаление околоматочных тканей) и др. Не редко изменение характера выделений в этом случае сопровождается болевыми ощущениями внизу живота, а также повышением температуры тела, вплоть до 41 градуса. К тому же, лохи в этом случае приобретают неприятный запах (тухлой рыбы, гнили или гноя);
• Белые выделения, творожистой консистенции. Такие лохии свидетельствуют о грибковой инфекции, а именно – о молочнице. Патология также сопровождается неприятным кислым запахом от выделений, зудом и покраснением внешних половых органов. Молочница нередко застает врасплох женщин после родов, так как в этот период организм ослаблен, и иммунитет не работает на полную мощность;
• Изменение запаха выделений баз изменения цвета тоже должно насторожить женщину.
Гигиена после родов
1. Необходимо проводить водные процедуры с использованием детского мыла не реже двух раз в день или при очередной смене гигиенической прокладки, а также после опорожнения кишечника. При этом женщине не рекомендуется принимать ванну, гигиенические водные процедуры проводятся в душе или при помощи беде;
2. Средства гигиены подбираются в соответствии с обильностью лохий. В роддоме можно пользоваться специальными послеродовыми прокладками, а по возвращению домой – обычными «менструальными» прокладками с наибольшей впитывающей способность (подойдут «ночные»). Менять эти средства гигиены нужно по мере наполнения, но не реже, чем раз в 6 часов;
3. Категорически запрещено пользоваться гигиеническими тампонами после родов;
4. При необходимости (по предписанию врача) обрабатывать наружные швы растворами антисептиков (марганцовка, фурацилин и др.).
Полезные ссылки:
Выделения после родов: норма ли это? Причина и физиология процесса
Выделение кровянистой жидкости из влагалища (лохий) после родов – это вполне нормальный, обусловленный физиологией, процесс. Причиной этого является отторжение внутреннего слоя матки (эндометрия) после отделения плодных оболочек и выхода плода с плацентой. Иными словами, матка изнутри в этот период практически полностью представлена раневой поверхностью, которая кровоточит. Естественно, эта кровь должна выходить наружу, это и происходит через половые органы женщины. Следует заметить, что лохии всего на 80% состоят из крови, а на оставшиеся 20% приходится секрет маточных желез. Последние активизируют свою работу в связи с необходимостью восстановления слизистых оболочек влагалища и самой матки.
Процесс выделения лохий самый интенсивный в первые часы после окончания родов, ведь в этот период стенки матки особенно активно сокращаются, тем самым «выталкивая» кровь наружу. Физиология данного этапа восстановления организма женщины контролируется гормонами, а именно – окситоцином и пролактином. Эти вещества продуцируется гипоталамусом, они стимулируют сокращение гладкой мускулатуры стенок матки, а также выработку молока молочными железами женщины. Сильный выброс этих соединений в кровь происходит во время сосания ребенка груди, поэтому специалисты настоятельно рекомендуют прикладывать малыша сразу непосредственно после появления его на свет.
Подходы к лечению эрозии шейки матки
Тактика лечения ЭШМ варьируется в зависимости от этиологии, наличия сопутствующих заболеваний, а также результатов лабораторных и инструментальных методов диагностики (табл. 1). В терапии могут использоваться фармакотерапевтические средства и различные хирургические методики.
Важно! Бессимптомные эрозии шейки матки, которые не связаны с другими заболеваниями и не имеют признаков злокачественного перерождения, подтвержденного результатами лабораторных тестов, медицинского вмешательства не требуют
| Причины эрозии | Тактика лечения |
|---|---|
| Инфекционные заболевания, воспалительный процесс | Медикаментозная терапия (в первую очередь — антибиотикотерапия и противовоспалительные препараты), местное лечение растворами антисептиков. |
| Травматические повреждения, ожоги | Самостоятельное выздоровление спустя 3-10 дней. При необходимости применяются симптоматические средства (например — обезболивающими) и местное лечение. |
| Злокачественные заболевания | Хирургическое лечение, при необходимости дополняемое лучевой и/или химиотерапией. |
Медикаментозное и местное лечение
Специфической медикаментозной терапии эрозии шейки матки не существует. Те или иные препараты используются для предотвращения прогрессирования или устранения симптомов.
Например, при воспалительных процессах, в зависимости от инфекционного агента, применяются антибиотики, антипротозойные или противогрибковые средства в виде таблеток и/или вагинальных свечей. В качестве топического лечения проводиться спринцевание — орошение влагалища растворами лекарственных средств.
Также в форме таблеток или вагиналных свечей, с целью подавления воспалительного процесса и снятия болевого синдрома, применяются препараты из группы нестероидных противовоспалительных средств (НПВС). Для восстановления нормальной микрофлоры влагалища назначаются биопрепараты, способствующие росту лактобактерий.
Хирургическое лечение
Для удаления эрозии шейки матки могут использоваться различные методики оперативного лечения. Выбор зависит от клинической ситуации и возможностей медицинского учреждения.
Все операции проводятся на 5-9 день менструального цикла, поскольку в этот срок патологические изменения наиболее выражены, а общим противопоказанием к их проведению является наличие активного воспалительного процесса в организме, не только в половых органах. Период реабилитации, во время которого запрещено поднятие тяжелых грузов, принятие теплых ванн, посещение саун и половые контакты, может быть довольно длительным.
Диатермокоагуляция
Пораженный участок слизистой оболочки прижигается при помощи высоковольтного электрического тока. Восстановление после операции занимает порядка 2-3 месяцев.
Лазерная вапоризация
Позволяет удалить эрозию при помощи гелий-неонового или СО2-лазерного луча регулируемой мощности. Реабилитация после операции может занимать до 1 месяца. Наиболее широко используемый метод, поскольку редко вызывает осложнения и не влияет на репродуктивную функцию.
Криокоагуляция
Подразумевает деструкцию пораженного участка эпителия при помощи локального воздействия низких температур, как правило, при помощи жидкого азота. В отличие от других методик не требует обезболивания. Период восстановления составляет от 4 до 10 недель.
Радиоволновая конизация
Удаление участка эрозии, которое выполняется с помощью аппарата, генерирующего переменные токи высокой частоты. Период реабилитации — от 4 до 7 недель.
Чем может навредить прижигание эктопии или эрозии?
Хирургические методики используются только при наличии кровотечений или признаках злокачественного перерождения. Бессимптомные эрозии такому лечению не подлежат, поскольку зона трансформации, где встречаются два вида эпителия, в результате прижигания может смещаться в канал шейки матки, что осложняет диагностику в будущем, повышая риск развития рака внутри цервикального канала (рис. 5).
Народные средства
В качестве вспомогательного лечения при эрозии шейки матки могут использоваться:
- спринцевание при помощи растворов с мумие, чистотелом или пчелиным медом,
- ежедневное употребление отваров целебных трав (зверобой, подмаренник, чистотел).
Также существуют рецепты приготовления вагинальных свечей из меда и древовидного алоэ, смачивания гигиенического тампона облепиховым маслом.
Лечение народными методами в обязательном порядке стоит обсудить с лечащим врачом, так как те или иные средства могут искажать или нивелировать воздействие медикаментов или вовсе быть противопоказаны при некоторых состояниях.
Инфицирование после родов
К воспалительному процессу приводит размножение условно-патогенной флоры влагалища или занесение неспецифических микроорганизмов из прямой кишки или половым путем. В зависимости от бактерии выделения имеют свой запах, оттенок, консистенцию, сопутствующую симптоматику.
Возбудители легко размножаются там, где для них созданы благоприятные условия
Поэтому важно скрупулезно соблюдать правила личной гигиены после родов:
- Пока есть обильные выделения, нужно пользоваться прокладками. Не стоит брать огромные специализированные средства в надежде менять их пореже. Это настоящий рассадник микробов. За сутки используют до 6 штук, чтобы обеспечить чистоту;
- После каждой замены прокладки необходимо подмыться теплой водой со средством для интимного ухода;
- Перед любыми манипуляциями мыть с мылом руки;
- Под запретом ванна, баня и сауна, можно только принимать душ с водой температуры тела;
- Ни в коем случае не применять тампоны или спринцевания;
- Трусы выбирать только из натуральных тканей соответствующего фигуре размера. Модель стринги не гигиенична, способствует переносу кишечной флоры во влагалище;
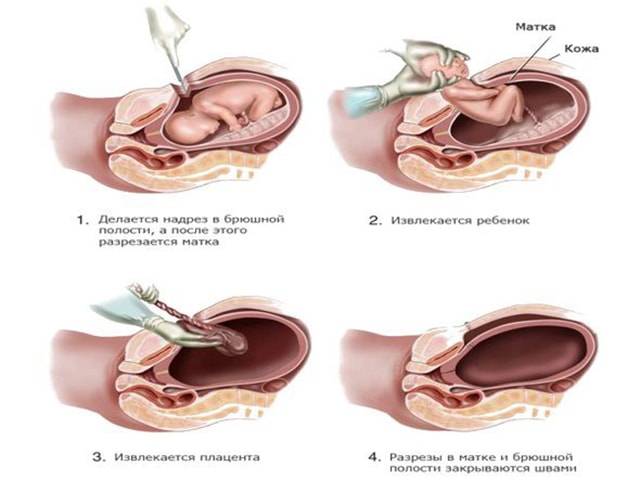
- Интимные контакты запрещены на 6-8 недель, по индивидуальным показаниям срок может быть продлен. После родов путем кесарева сечения половой покой для женщины составляет 2-2,5 месяца.

Инфицирование случается как сразу после родов, так и в период восстановления. Главный симптом — желтые выделения с зеленым оттенком и неприятным запахом. Аромат гнили, лука, рыбы — все это признаки бактериального воспаления. Консистенция пенистая, слизистая, или водянистая.
Многие женщины после родов сталкиваются с таким состоянием, когда им кажется, что с их половыми органами что-то не так. Это вполне нормально, так как матка и влагалище перенесли серьезное испытание. Сюда присоединяется гормональная перестройка, которая влияет на психоэмоциональное состояние, а также переживания за малыша. Убедиться в отсутствии патологии при выделениях желтого цвета совсем не стыдно, а, напротив, похвально для молодой мамы.
Выделения из уретры: диагностика
Диагностика выделений из мочевыделительного канала предусматривает следующее:
- Врачебный осмотр промежности/полового члена с целью выявления высыпаний, выделений или травм члена;
- Проведение пальпации и оценивание плотности, размера и подвижности лимфоузлов в паху;
- Проведение пальцевого обследования простаты у мужчин для получения выделений и их исследования;
- Сбор мазков из уретры для лабораторных исследований;
- Уретроскопия для оценки состояния слизистой канала;
- органов таза;
- Общий анализ крови и мочи;
- .
Наши врачи
Улятовская Лариса Николаевна
Врач-гинеколог, кандидат медицинских наук
Стаж 40 лет
Записаться на прием
Фофанова Ирина Юрьевна
Врач – гинеколог, кандидат медицинских наук
Стаж 37 лет
Записаться на прием
Шульга Наталья Валериевна
Врач-гинеколог, врач высшей категории
Стаж 41 год
Записаться на прием
Ярочкина Марина Игоревна
Врач-гинеколог, врач высшей категории
Стаж 41 год
Записаться на прием
Пузырев Алексей Николаевич
Врач-гинеколог, врач высшей категории
Стаж 42 года
Записаться на прием
Шульженко Светлана Сергеевна
Врач – гинеколог, врач высшей категории
Стаж 32 года
Записаться на прием
Кардава Инна Васильевна
Врач акушер-гинеколог, УЗИ
Стаж 15 лет
Записаться на прием
Запорожцев Дмитрий Анатольевич
Врач-гинеколог, заведующий отделением гинекологии, кандидат медицинских наук, врач высшей категории
Стаж 31 год
Записаться на прием
Выделения из уретры: лечение
Методика лечения в данном случае напрямую зависит от причины, вызвавшей такое явление, как патологические выделения из уретры
Важно понимать, что самостоятельное лечение может стать причиной развития осложнений, поэтому является недопустимым. Выделения могут возникнуть вследствие проникновения различных типов возбудителей, бороться с которыми необходимо разными методиками
Чаще всего медикаментозная терапия предусматривает использование антибиотиков, однако их подбор должен осуществляться в индивидуальном порядке. Как правило, применяют следующие средства:
| Группа | Когда применяют | Название |
|---|---|---|
| Антибактериальные | ЗППП | «Азитромицин», «Амоксиклав» |
| Уросептики | Уретрит | Раствор хлоргексидина и колларгола |
| Сульфаниламидные | При обнаружении бактерий, вызывающих воспаления | «Доксициклин» |
| Противомикробные | Трихомониаз | «Метронидазол» |
Помимо этого, больным рекомендуют омывать половые органы отварами спорыша, ромашки, календулы или специальными антисептическими растворами. Хорошие результаты дают прогревающие аппликации и электрофорез.
Профилактика
Здоровый образ жизни — это профилактика от многих заболеваний и те, которые вызывают патологические выделения из уретры, не исключение. Именно поэтому профилактические меры в данном случае заключаются в следующем:
- Сбалансированное питание, сведение к минимуму потребления жирных и острых блюд, консервантов и канцерогенов, которые создают серьёзную нагрузку на почки и мочевой пузырь;
- Исключение риска переохлаждения тела, ношение тёплой удобной одежды, надёжно защищающей нижнюю часть тела в холодное время года;
- Исключение стрессовых ситуаций и чрезмерных физических нагрузок;
- Отказ от потребления спиртных напитков и табакокурения;
- Соблюдение правил личной гигиены;
- Отказ от ношения нижнего белья из синтетических материалов, способных стать причиной аллергической реакции.
- Кровь в моче
- Головная боль
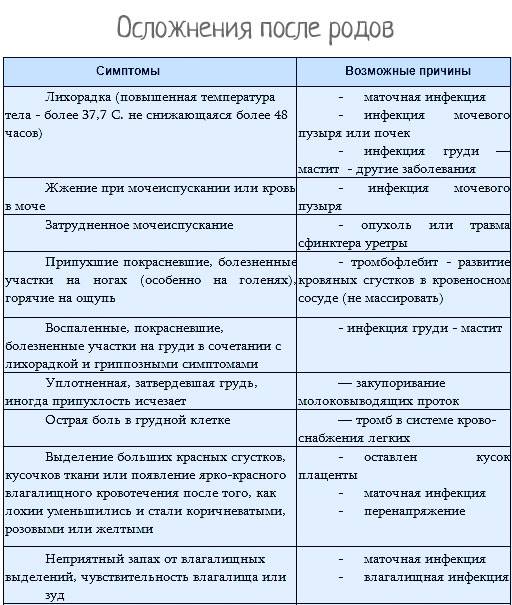
Заболевания послеродового периода
Обязательно обратитесь к врачу, если у вас:
- болезненные уплотнения в груди и высокая температура тела – это симптомы лактостаза или мастита;
- боль в месте разреза промежности и появление выделений с неприятным запахом – это признаки инфицирования или расхождения швов;
- сильное (со сгустками алого цвета) кровотечение из влагалища – один из симптомов маточного кровотечения;
- неприятно пахнущие выделения из влагалища вместе с высокой температурой и ознобом могут говорить о наличии воспалительного процесса в матке;
- появление горячих, красных, болезненных, припухших участков на ногах – симптомы начинающегося тромбофлебита.
1
Консультация терапевта в МедикСити
2
Консультация флеболога в МедикСити
3
Проктология в МедикСити
Как правило, родившей женщине может быть необходима помощь сразу нескольких врачей, помимо гинеколога. При необходимости терапевт поможет скорректировать общее состояние мамы, проктолог даст рекомендации в случае обострения геморроя, а флеболог подскажет, как предупредить варикоз.
Субинволюция матки
Инволюция — обратное развитие матки с восстановлением нормальной физиологии женщины. Этот процесс приводит к восстановлению цикла критических дней. Восстанавливается способность снова зачать и выносить ребенка. Если сократительная способность матки недостаточно сильная, то могут появиться гнойно-септические осложнения.
Для оценки инволюционного процесса родившая женщина должна прийти на прием к своему акушеру-гинекологу через 10 суток после выписки из роддома. Врач проводит осмотр. Если он с помощью прощупывания обнаруживает, что матка имеет рыхлую и мягкую структуру, а также большая по размеру, это означает субинволюцию.
Для подтверждения или опровержения диагноза делают ультразвуковую диагностику органов малого таза. Метод дает возможность установить причины, из-за которых нет здоровых маточных сокращений. В роженице могут остаться плодные оболочки в определенном количестве или части плаценты. Субинволюция органа возможна при наличии таких факторов:
- рождение сразу двух, трех и больше детей
- гестоз
- миома матки
- слишком быстрые роды
- затяжной процесс родов
- многоводие
Некоторых женщин с данным диагнозом кладут в больницу, а некоторым такие меры не нужны. Это должен решить врач. При отсутствии жалоб, нормальном общем состоянии, отсутствии в матке детского места нужно назначить родившей женщине утеротонические лекарственные средства. Зачастую это:
- метилэргометрин
- окситоцин
- настойка водяного перца (натуральное средство)
Если в матке остались части оболочек плода, то нужно их извлечь при помощи вакуум-отсоса. Для части пациенток применяют диффузное промывание матки антибиотиками или антисептиками. Для профилактике женщине нужно принимать 2-3 суток антибактериальные препараты.
Причины возрастного кольпита
Если у молодых женщин воспалительный процесс влагалища развивается в основном как ответная реакция на патогенный инфекционный возбудитель, то возрастной вагинит связывают в первую очередь с гормональными изменениями. На фоне резкого снижения уровня эстрогенов происходит стремительное истощение слизистых оболочек влагалища. Этот процесс сопровождается существенным изменением количественного состава естественной микрофлоры влагалища. В первую очередь снижается количество влагалищных палочек и лактобактерий, продуцирующих молочную кислоту. Кислотность слизистых оболочек теряется и рН среды возрастает почти в два раза до показателей рН 5,0-7,0.
Кислая реакция оболочек половых органов служит главным сдерживающим фактором для развития условно-патогенной флоры влагалища – дрожжевого грибка Кандида, эшерихии, кишечной палочки и т. д. Когда теряется этот защитный механизм и слизистые начинают истощаться, все эти нормальные обитатели влагалища начинают активно расти и размножаться, вызывая воспаление. Послужить первопричиной инфекционно-воспалительного процесса в некоторых случаях могут и патогенные микроорганизмы – трихомонады, уреаплазмы, хламидии и т. д.
Важно отметить, что описываемая форма вагинита иногда поражает и женщин молодого возраста, в случае наличия у них следующих факторов риска:
- иммунодефицитные состояния;
- эндокринные патологии – сахарный диабет, ожирение, расстройства работы щитовидной железы;
- пациентки, пережившие удаление яичников;
- женщины, которые перенесли лучевую и радиотерапию.
Несоблюдение правил интимной гигиены и ношение тесного синтетического белья также факторы, провоцирующие нарушение состава микрофлоры влагалища.
Полип на шейке матки после родов
Полип представляет собой доброкачественное новообразование, состоящее из разросшихся эпителиальных клеток цервикального канала. Полипы делятся на железистые, фиброзные, железисто-фиброзные, аденоматозные (имеющие тенденцию к перерождению в рак). Причиной появления таких новообразований могут стать колебания гормонального фона, снижение защитных сил организма, перенесенные воспалительные или инфекционные заболевания.
В большинстве случаев полип на шейке матки ничем себя не проявляет и обнаруживается случайно во время планового осмотра у гинеколога. Опасность для здоровья, выполнения репродуктивной функции и жизни женщины, у которой имеется полип, должна оцениваться с учетом его размера и разновидности. Если имеется подозрение, что полип способен перейти в онкологию, его удаляют хирургическим путем. Если же новообразование небольшое и не наблюдается тенденции к его увеличению, полип могут не удалять. В таком случае женщина должна регулярно проходить осмотр у гинеколога, позволяющий следить за развитием полипа и оценивать его рост.
Мнение эксперта
Разрывы являются потенциальными входными воротами для проникновения патогенных агентов и развития восходящей инфекции. Следовательно, их терапия должна проводиться особенно тщательно, причем на время лечения женщина должна крайне строго следить за личной гигиеной, чтобы не допустить инфицирования.
Врач акушер-гинеколог высшей категории
Оксана Анатольевна Гартлеб
Желтые выделения из носа
В слизистой ткани носовой полости находится множество желез, ежедневно выделяющих слизь. Изменение нормального цвета муконазального секрета всегда связано с каким-либо видом воспаления. Желтые выделения из носа – признак затянувшегося процесса вирусной или бактериальной этиологии.
Механизм появления слизи, окрашенной в желтый цвет:
- Лейкоциты, гранулоциты (нейтрофилы) защищают полость от вредоносных микроорганизмов, вирусов.
- Протекторные клетки крови устремляются на борьбу с бактериальной, вирусной инфекцией, уничтожают возбудителей воспаления.
- Погибшие микроорганизмы «связываются» клетками крови и выводятся наружу.
- Продукты распада молекул как защитных клеток, так и бактерий придают желтый цвет выделяемой слизи.
Считается, что желтые выделения из носа – это верный признак окончания насморка. Однако, такой сигнал не всегда бывает свидетельством завершения воспаления.
Более 50% случаев насморка не завершается в течение 8-10 дней и сопровождаются такими клиническими проявлениями:
- Повышение температуры тела до 38-39 градусов.
- Симптомы общей интоксикации – отсутствие аппетита, слабость, тошнота.
- Присоединение к желтым слизистым выделениям конъюнктивита.
- Болевые симптомы – болит голова, горло.
- Слизистая носоглотки отекает.
- Выделения имеют специфический неприятный запах.
- Уменьшается чувствительность к запахам и вкусу.
Если насморк желтого окраса не заканчивается благополучным исходом на 9-10 день, состояния может ухудшиться. Причины развития процесса таковы:
- Развивается фронтит.
- Желтые выделения из носа – признак катарального гайморита.
- Желтый окрас слизи может быть симптомом синусита.
- Густой, вязкий секрет желтого цвета – один из признаков внутреннего ринита (ринофарингита).
Состояния, по клинической картине схожие на вышеуказанные заболевания, нуждаются во врачебной помощи. После прохождения медикаментозной терапии выделения могут изменить цвет, консистенцию (прозрачные и более жидкие). Это свидетельство результативности лечения и сигнал о начавшемся выздоровлении.
Базовые правила гигиены
- Принятие душа 2-3 раза в день (ванну нельзя!);
- Смена прокладок каждые 3-4 часа. Прокладки должны быть с мягкой поверхностью (без сеточки), не ароматизированные;
- Использование тампонов запрещено!
- Спринцевание – запрещено!
- Рекомендуется воздержание от интимных отношений в течение 4-6 недель после родов, до полного восстановления матки.
Также стоит отметить, что кормление грудью способствует более быстрой инволюции матки. При прикладывании ребенка к груди за счет выброса в кровь гормона окситоцина, матка интенсивней сокращается, послеродовые выделения проходят быстрее, а значит и раневая поверхность в полости заживает лучше.
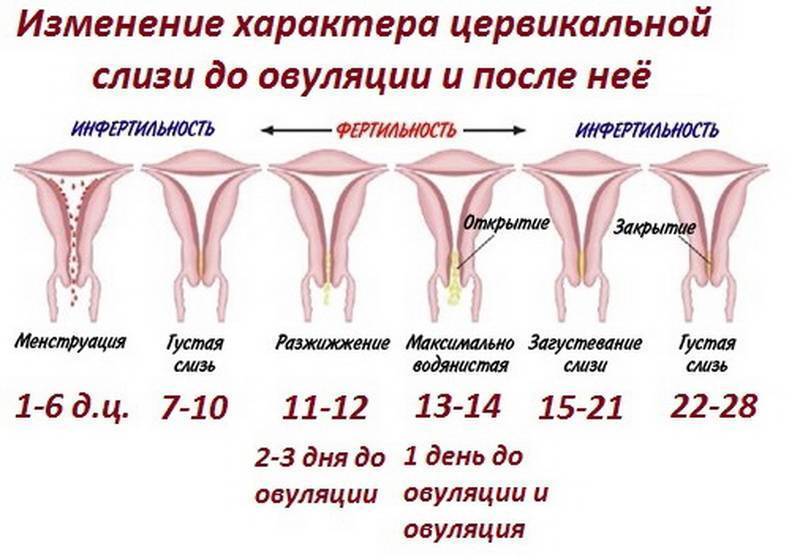
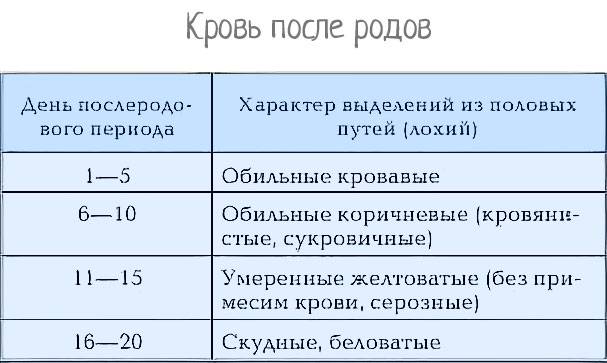
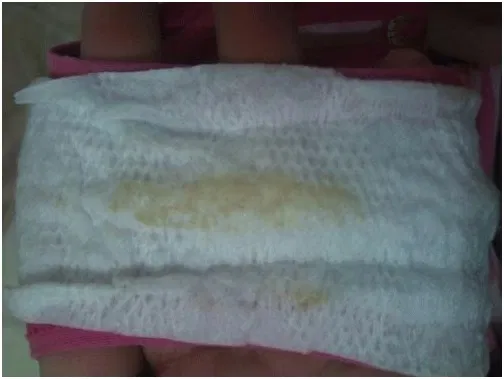
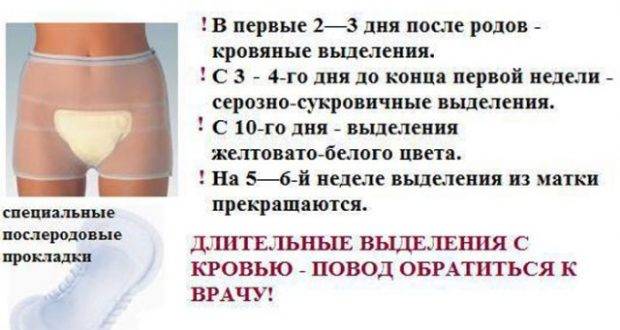
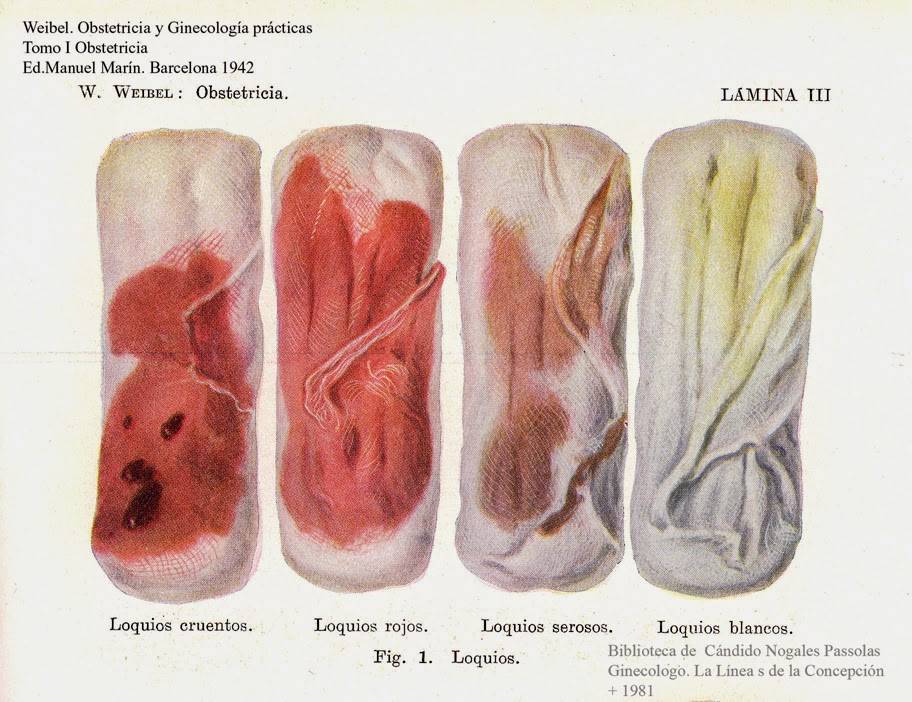
Характер послеродовых выделений
Послеродовые выделения – естественное явление, поэтому при отсутствии признаков каких-либо нарушений не следует беспокоиться. Для каждого послеродового периода существует своя норма. Например, в первые 7 дней после рождения малыша у мамымогут быть лохии ярко-красного или коричнево-красного цвета. Через месяц – прозрачные без запаха или светло-желтые выделения. Если у женщины через 2–4 недели после родов выделения все еще имеют красноватый оттенок, ей следует немедленно проконсультироваться с лечащим гинекологом.
Белые выделения свидетельствуют о грибковом поражении половых органов. После родов у женщин часто возникает молочница из-за ослабленного иммунитета. Творожистая консистенция и кислый запах отделяемой массы – первые признаки кандидоза. Слабый организм женщины, как правило, не может справиться с этой болезнью самостоятельно, поэтому для лечения следует обратиться к гинекологу.
В редких случаях белые выделения являются естественным секретом слизистой и имеют однородную консистенцию без запаха.
Желтые выделения после родов являются нормой на последнем этапе послеродового периода, то есть через 2–3 месяца после рождения малыша. Если они возникают раньше и сопровождаются зудом, жжением, гнилостным запахом, женщине следует срочно проконсультироваться с гинекологом.
Зеленые выделения
Выделения зеленого цвета свидетельствуют о развитии патологии после родов, например об инфицировании. Зеленоватые лохии сопровождаются болезненными ощущениями и повышением температуры, могут спровоцировать кровотечение. К числу причин возникновения зеленых лохий относятся:
- скопление в полости матки сгустков крови;
- сильные разрывы и трещины в области промежности;
- остатки последа в матке.
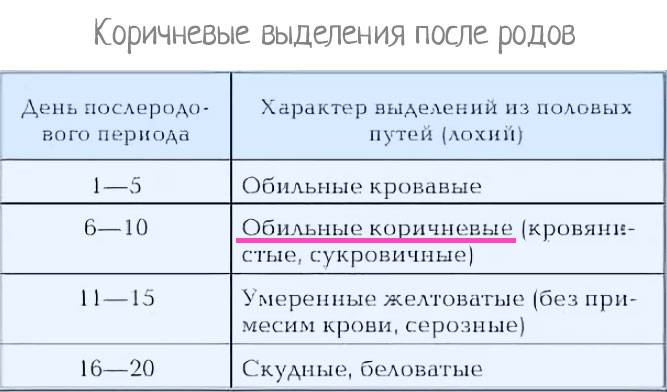
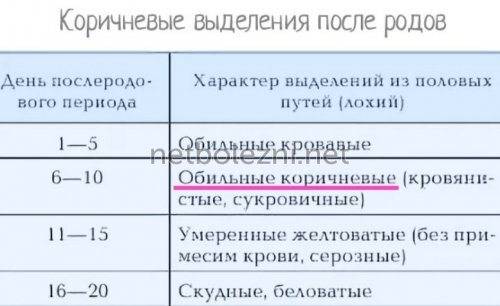
Коричневые и кровянистые
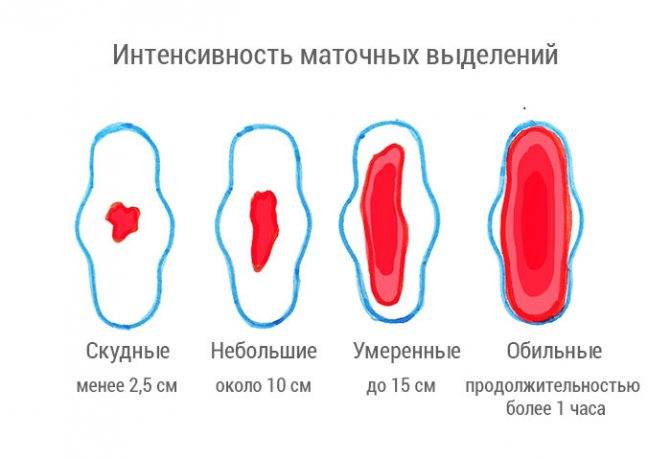
Кровянистые выделения в первые недели после родового процесса не должны пугать роженицу. Матка в этот период интенсивно самоочищается, поэтому лохии с примесью крови являются нормой. Спустя 7–20 дней выделения приобретают более темный оттенок и становятся коричневыми. Этот период длится не дольше месяца. Женщина должна следить за объемом отделяемой массы, который с каждым днем уменьшается. Если же выделения становятся обильными, пациентке следует обратиться к врачу.

Серозные выделения
Через 3–5 дней лохии светлеют и наступает период серозных лохий коричневатого и желто-серого цвета. Они становятся более похожи на сыворотку крови и представляют собой жидкость с кровяными сгустками. По составу на первый план выходят лейкоциты, вытесняя преобладавшие ранее эритроциты. Кровяные и слизистые сгустки — части отторгающейся слизистой оболочки матки и эпителиальных клеток, выстилающих оболочку.