Содержание Нового порядка оказания медицинской помощи по профилю «акушерство и гинекология».
Новый порядок объёмен (состоит из более чем 650 страниц), он включает 10 приложений. Мы подробно остановимся на ключевом приложении — Приложении № 1 «Порядок оказания медицинской помощи по профилю «акушерство и гинекология». Это приложение, в свою очередь, разделено на девять главных разделов:
- Оказание медицинской помощи женщинам в период беременности;
- Оказание медицинской помощи беременным женщинам с пороками развития у плода;
- Оказание медицинской помощи женщинам в период родов и в послеродовый период;
- Оказание медицинской помощи беременным женщинам, роженицам и родильницам с сердечно-сосудистыми заболеваниями, требующими хирургической помощи;
- Оказание медицинской помощи женщинам при неотложных состояниях в период беременности, родов и в послеродовый период;
- Оказание медицинской помощи женщинам с ВИЧ-инфекцией в период беременности, родов и в послеродовый период;
- Оказание медицинской помощи женщинам с гинекологическими заболеваниями;
- Оказание медицинской помощи несовершеннолетним с гинекологическими заболеваниями;
- Оказание медицинской помощи женщинам при искусственном прерывании беременности.
Также это приложение включает в себя еще 49 приложений, предусматривающих стандарты оснащения и рекомендуемые штатные нормативы для различных типов медицинских учреждений, оказывающих медицинскую помощь по данному профилю.
В настоящей статье будут рассмотрены разделы Нового порядка, относящиеся к медицинской помощи при гинекологических заболеваниях, а также вопросы искусственного прерывания беременности. Во второй части статьи будут рассмотрены разделы Нового порядка, регулирующие оказание медицинской помощи беременным.
4.4 Показания для перевода в ОРИТ при COVID-19
– быстропрогрессирующая ОДН: ЧД > 25 в 1 мин, SpO2 < 94%;
– другая органная недостаточность (2 и более балла по шкале SOFA).
Рекомендуется учитывать такие же особенности искусственной вентиляции легких, как и при ведении беременных, рожениц и родильниц с пневмонией, ассоциированной с гриппом H1N1 или НКИ COVID-19 , , , .
Госпитализировать беременных с НКИ COVID-19 рекомендуется в помещение с отрицательным давлением (если пациентке требуется инсуффляция кислорода, то необходимо поместить носовые канюли под хирургическую маску для лица).
Рекомендуется провести консилиум в составе акушеров-гинекологов, анестезиологов-реаниматологов, неонатологов .
5.1 Основные принципы
Акушерская тактика определяется несколькими аспектами: тяжестью состояния пациентки, состоянием плода, сроком гестации.
В целях определения степени тяжести пациентки, методов стабилизации ее состояния, оценки состояния плода, проведения дополнительных методов обследования, целесообразности досрочного родоразрешения и выбора метода родоразрешения, необходимо проведение междисциплинарного консилиума , .
Рекомендуется при оценке состояния у беременных, рожениц и родильниц учитывать физиологические изменения со стороны органов дыхания и газообмена, иммунного статуса и состояния системы гемостаза для правильной интерпретации диагностических исследований и построения лечебной и анестезиологической тактики.
5.1.1 Ультразвуковой мониторинг во время беременности
Профилактика новой коронавирусной инфекции
1. Неспецифическая профилактика COVID-19
Неспецифическая профилактика представляет собой мероприятия, направленные на предотвращение распространения инфекции, и проводится в отношении источника инфекции (больного человека), механизма передачи возбудителя инфекции, а также потенциально восприимчивого контингента (защита лиц, находящихся и/или находившихся в контакте с больным человеком).
Мероприятия в отношении источника инфекции:
• Ранняя диагностика и активное выявление инфицированных, в том числе с бессимптомными формами.
• Изоляция больных и лиц с подозрением на заболевание.
Образ жизни беременной женщины, режим, питание и гигиена
Развивающийся плод получает от матери все необходимые питательные вещества. Благополучие плода полностью зависит от здоровья матери, условий её труда, отдыха, режима питания, состояния нервной и эндокринной систем.
Беременные освобождаются от ночных дежурств, тяжелой физической работы, работы, связанной с вибрацией тела или неблагоприятным воздействием на организм хим. веществ. Во время беременности следует избегать резких движений, подъема тяжестей и значительного утомления. Беременной женщине нужно спать не менее 8 часов в сутки. Перед сном рекомендуется прогулка.
Беременную необходимо тщательно оберегать от инфекционных заболеваний, которые представляют особую опасность для организма беременной и плода.
Во время беременности необходимо особенно тщательно следить за чистотой кожи. Чистота кожи способствует выведению с потом вредных для организма продуктов обмена веществ.
Во время беременности рекомендуется мыться под душем, избегать перегревания тела. Здоровым беременным рекомендуются воздушные и солнечные ванны.
Беременная дважды в день должна обмывать наружные половые органы теплой водой с мылом
Спринцевания во время беременности следует назначать с большой осторожностью
Во время беременности следует тщательно следить за состоянием полости рта и произвести необходимую санацию.
Молочные железы необходимо ежедневно обмывать теплой водой с мылом и обтирать полотенцем. Эти методы предупреждают трещины сосков и маститы. Если соски плоские или втянутые, то следует производить их массаж.
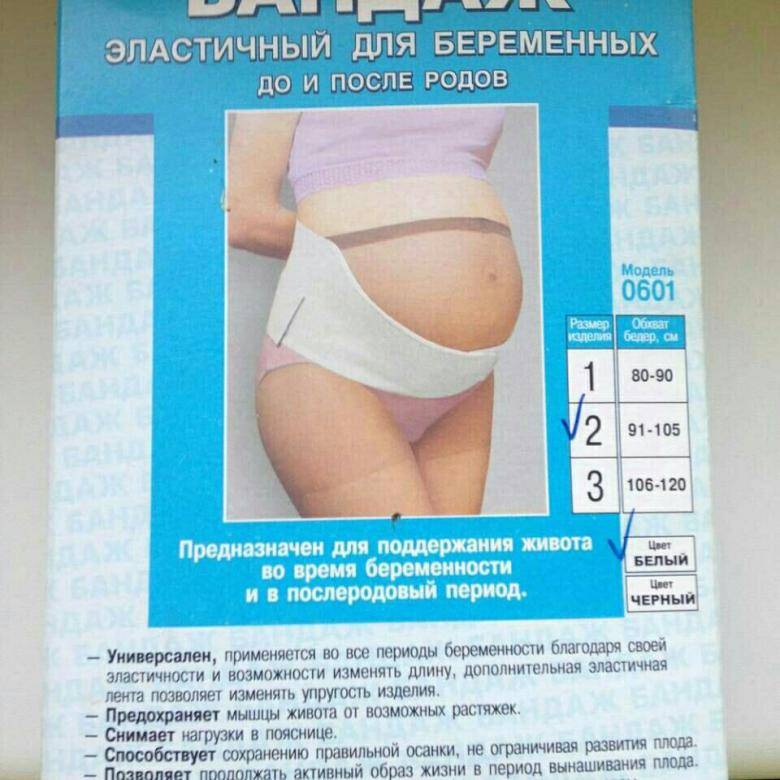
Одежда беременной должна быть удобной и свободной: не следует носить стягивающие пояса, тугие бюстгальтеры и др. Во второй половине беременности рекомендуется носить бандаж, который должен поддерживать живот, но не сдавливать его.
Беременная должна носить обувь на низком каблуке.
3.6. Материал для забора у женщины при беременности и в послеродовом периоде
– При подозрении на SARS-CoV-2 берется назофарингеальный мазок для исследования методом ПЦР, в случае получения положительного результата следующее лабораторное исследование проводится не ранее чем через 3 календарных дня .
– При подтвержденном SARS-CoV-2 при решении вопроса o возможности выписки пациента из стационара необходим однократный отрицательный результат лабораторного исследования методом ПЦР на наличие возбудителя COVID-19 .
– У всех новорожденных необходимо проведение тестирования на SARS-CoV-2 при рождении.
– Определение специфических антител (иммуноглобулинов классов M и G) против SARS-CoV-2 в крови .
Оказание медицинской помощи женщинам с гинекологическими заболеваниями.
Медицинская помощь при гинекологических заболеваниях оказывается в рамках первичной медико-санитарной (доврачебной и врачебной), специализированной, в том числе высокотехнологичной, медицинской помощи в медицинских организациях, имеющих лицензию на осуществление медицинской деятельности, включая работы (услуги) по акушерству и гинекологии, или «акушерскому делу».
Новый порядок дополнен положениями, касающимися скрининга женского здоровья, проводимого в рамках профилактического медицинского осмотра или первого этапа диспансеризации.
Так, скрининг при профилактических осмотрах здоровых женщин считается выполненным при охвате 80% и более женского населения. Широта охвата населения (80% и более) может быть обеспечена с помощью активной рассылки приглашений на обследование с помощью электронной почты и мобильной связи, а также использованием технологии самозабора (при исследовании на ВПЧ).
| Вид скрининга | Рекомендации по проведению |
|---|---|
| Скрининг для выявления рака шейки матки | Проводится в возрасте 21 — 29 лет с применением цитологии/жидкостной цитологии 1 раз в 3 года, в возрасте 30 — 65 лет — с применением ко-тестирования (цитология/жидкостная цитология с окраской по Папаниколау и ВПЧ-типирование, в том числе с использованием технологии самозабора) 1 раз в 5 лет. |
| Скрининг на выявление злокачественных новообразований молочных желез | Проводится у женщин в возрасте от 40 до 75 лет включительно 1 раз в 2 года. |
| Скрининг для выявления новообразований и отклонений в состоянии внутренних половых органов | Проводится бимануальное исследование и УЗИ органов малого таза. |
Изменены и группы состояния здоровья, к которым относят женщин по результатам профилактических осмотров. Ранее выделялось пять групп по состоянию здоровья. В Новом порядке выделяют следующие группы здоровья по результатам профилактических осмотров женщин:
I группа здоровья — женщины, у которых не установлены хронические гинекологические заболевания, отсутствуют факторы риска их развития;
II группа здоровья — женщины, у которых не установлены гинекологические заболевания, но имеются факторы риска их развития.
III группа здоровья — женщины, имеющие гинекологические заболевания или риск их развития, требующие установления диспансерного наблюдения или оказания специализированной, в том числе высокотехнологичной, медицинской помощи.
Группы диспансерного наблюдения, в свою очередь, подразделяются еще на три группы:
1 диспансерная группа — женщины с хроническими заболеваниями, доброкачественными опухолями и гиперпластическими процессами репродуктивной системы и молочной железы, доброкачественными заболеваниями шейки матки;
2 диспансерная группа — женщины с врожденными аномалиями развития и положения гениталий;
3 диспансерная группа — женщины с нарушениями функции репродуктивной системы (невынашивание, бесплодие, синдром поликистозных яичников, олиго/аменорея).
Примечательно, что синдром поликистозных яичников и олиго/аменорея в Старом порядке не были отдельно прописаны в 3 диспансерной группе.
Также в Новом порядке предусмотрена отдельная классификация для женщин с выявленными кистозными и узловыми изменениями молочных желез. Врачебная тактика в отношении таких женщин определяется принадлежностью к категории «Системы данных результатов визуализации молочных желез» (BI-RADS):
0 категория — направляется на консультацию врача-онколога для определения дальнейшей тактики ведения;
1, 2 категории — пациентка наблюдается врачом — акушером-гинекологом;
3 категория — направляются в онкологический диспансер для верификации диагноза;
4, 5, 6 категории — наблюдается врачом-онкологом.
Кроме того, в пункте 71 Нового порядка предусмотрена классификация медицинских организаций, оказывающих стационарную помощь гинекологическим больным, в зависимости от коечной мощности, оснащения, кадрового обеспечения. Такие организации подразделяются на три группы (уровня).
3.1 Лабораторная диагностика:
1. Общий (клинический) анализ крови с определением уровня эритроцитов, гематокрита, лейкоцитов, тромбоцитов, лейкоцитарной формулы. Особое значение имеет наличие лимфопении .
2. Биохимический анализ крови (креатинин, печеночные ферменты, альбумин, лактат, лактатдегидрогеназа, ферритин, СРБ, прокальцитонин). Биохимический анализ крови не дает какой-либо специфической информации, но обнаруживаемые отклонения могут указывать на наличие органной дисфункции, декомпенсацию сопутствующих заболеваний и развитие осложнений, имеют определенное прогностическое значение, оказывают влияние на выбор лекарственных средств и/или режим их дозирования. Уровень СРБ коррелирует с тяжестью течения, распространенностью воспалительной инфильтрации и прогнозом при пневмонии .
Оказание медицинской помощи беременным женщинам с пороками развития у плода.
В Старом порядке эта глава называлась «Порядок оказания медицинской помощи беременным женщинам с врожденными пороками внутренних органов у плода». В Новом порядке речь идет о пороках развития плода (ПРП).
В рамках данной главы можно выделить несколько состояний плода, относящихся к ПРП:
- наличие у плода врожденного порока сердца (ВПС);
- наличие изолированного ПРП (поражение одного органа или системы);
- наличие ПРП, сочетающегося с ХА, или наличие множественных ПРП.
В Новом порядке изменен перечень ВПС, требующих кардиохирургического вмешательства в первые дни жизни (ранее – ВПС, требующие экстренного медицинского вмешательства в первые семь дней жизни):
Оказание медицинской помощи женщинам с ВИЧ-инфекцией в период беременности, родов и в послеродовый период.
Новый порядок вводит критерий эффективности оказания медицинской помощи беременным женщинам с ВИЧ-инфекцией. Таким критерием является неопределяемый уровень вирусной нагрузки у 90% беременных перед родами, что позволяет предотвратить перинатальную передачу ВИЧ.
В документе указано, что должно быть обеспечено совместное ведение пациентки врачом — акушером-гинекологом и врачом-инфекционистом с реализацией медицинских мероприятий от разработки плана ведения беременности женщины, больной ВИЧ-инфекцией, до контроля за своевременным поступлением беременной женщины с ВИЧ-инфекцией на госпитализацию в акушерский стационар (в плановом порядке — на сроке 38 недель).
В Новом порядке существенно сокращен объем информации, посвященной антиретровирусной профилактики у новорожденного.
Расширены рекомендации, касающиеся грудного вскармливания новорожденных ВИЧ-инфицированными женщинами. Так, в акушерском стационаре проводится консультирование женщин с ВИЧ-инфекцией по вопросу отказа от грудного вскармливания. При согласии женщины принимаются меры к прекращению лактации. В исключительных случаях, если женщина, несмотря на многократно проводимое консультирование, приняла осознанное решение о грудном вскармливании, рекомендуется провести консультирование по безопасному грудному вскармливанию и его ранней отмене. При наличии грудного вскармливания рекомендуется применение антиретровирусных препаратов у ребенка.
АМБУЛАТОРНОЕ НАБЛЮДЕНИЕ ЗА БЕРЕМЕННОЙ
При
первом обращении женщины в консультацию по поводу беременности врач
знакомится с общим и акушерско-гинекологическим анамнезом, обращая
особое внимание на наследственность, перенесенные в детстве и зрелом
возрасте соматические и гинекологические заболевания, особенности
менструального цикла и репродуктивной функции. Выявляют в анамнезе
инфекции, передаваемые половым путем (генитальный герпес, сифилис,
гонорея, хламидиоз, уреаплазмоз, микоплазмоз, ВИЧ/СПИД, гепатит В и С),
использование контрацептивных средств
Выясняют
возраст и состояние здоровья мужа, группу его крови и
резус-принадлежность, а также профессиональные вредности и вредные
привычки, социально-экономический статус семьи.
При
первом осмотре беременной оценивают ее телосложение, уточняют сведения
об исходной массе тела до беременности (избыточная или недостаточная),
что имеет значение для рекомендаций по питанию во время беременности
У
беременной измеряют массу тела, артериальное давление на обеих руках,
обращают внимание на цвет кожных покровов и слизистых оболочек,
выслушивают тоны сердца, легкие, пальпируют щитовидную железу, молочные
железы, регионарные лимфатические узлы; оценивают состояние сосков. При
акушерском осмотре определяют наружные размеры таза, размеры
диагональной конъюгаты и пояснично-крестцового ромба
Во второй половине
беременности измеряют высоту стояния дна матки и окружность живота,
используя наружные приемы акушерского обследования (приемы Леопольда),
определяют предлежание плода, его позицию, вид, отношение к малому тазу.
8.8 Критерии выписки новорожденного из стационара домой
1. Ребенок должен достигнуть общих рекомендуемых на территории Российской Федерации критериев выписки новорожденных из стационара домой. Как медицинских, так и социальных.
2. Ребенок должен иметь два подряд отрицательных теста
на SARS-CoV-2 из тестируемых сред, забранных с интервалом 24 часа, и выписываться в условия, где нет инфицированных/подозреваемых на инфицирование COVID-19 людей в его окружении. Также необходимо убедиться, что ребенок не выделяет SARS-CoV-2 со стулом.
3. Температура пациента должна быть нормальной в течение 3 дней.
4. Родители ребенка перед выпиской должны пройти консультирование на предмет особенностей (если имеются) ухода за их ребенком, а также тщательности и регулярности соблюдения гигиенических мероприятий, мытья рук.
5. Проведение неонатального скрининга и принятие решения о вакцинации откладываются до установления
7.2 Родовспомогательные учреждения
1. Использование телемедицины и дистанционного консультирования для определения сроков плановой госпитализации в отделение, сокращение времени пребывания в стационаре.
2. Перед госпитализацией беременных в родовспомогательные учреждения рекомендуется тестирование их мазков из ротоглотки на наличие генома SARS-CoV-2.
При госпитализации в родовспомогательные учреждения в период высокой заболеваемости новой коронавирусной инфекцией, а также с целью повышения эффективности проводимых мероприятий по предупреждению распространения COVID-19, ОРВИ и гриппа необходимо в стационарах организовать правильную маршрутизацию и разделение потоков пациентов при плановой и экстренной госпитализации.
Исследование: беременные с ковидом чаще попадают в больницу
Одно из самых крупных исследований недавно представили американские исследователи. Они с марта по октябрь собирали данные из больниц 13 штатов и накопили относительно неплохую статистику (хотя она в разы меньше, чем статистика по другим группам заболевших). Большинство беременных, у которых обнаружился коронавирус, были бессимптомными (в других работах доля бессимптомных среди беременных колеблется от 66% до 95%) — но по протоколу всех женщин, ожидающих ребенка, которые обращались в больницы штатов, предоставивших данные для исследования, обязательно тестировали на SARS-CoV-2.
Изрядная часть рожениц узнала, что у них коронавирус, только приехав в роддом.
Собранные данные указывают, что в третьем триместре COVID-19 чаще проходит бессимптомно. Вероятно, это связано с особенностями работы иммунной системы у беременных. Никто из бессимптомных женщин не попал в реанимацию и на ИВЛ и не умер. Среди тех, у кого симптомы проявились (чаще всего это были кашель, головная и мышечная боль), 16% попали в реанимацию, 8% оказались на ИВЛ и две женщины умерли (всего ученые собрали данные о 598 беременных с подтвержденным ковидом).
В США беременные составляют примерно 5% от женщин репродуктивного возраста. При этом среди всех женщин 15–49 лет, госпитализированных по причине коронавирусной инфекции, доля беременных составила 26,5%. Эти цифры указывают, что беременные, в среднем, оказываются в больнице из-за коронавируса чаще, чем небеременные.

Я беременна, и у меня коронавирус. Что будет дальше?
С другой стороны, беременные чаще ходят к врачу и сдают всевозможные анализы, среди которых анализ на COVID-19. Врачи же нередко предпочитают перестраховаться и на всякий случай отправить будущую маму с коронавирусом в больницу. Но, видимо, если переоценка доли беременных в общем количестве госпитализированных по причине COVID-19 и есть, то не слишком большая. Более объективные параметры — доля тяжелых случаев, в том числе требующих ИВЛ, и количество смертей. И у беременных значения этих параметров также выше, чем у небеременных.
Еще один неприятный показатель, который у беременных с ковидом оказался выше, чем у беременных без него — частота преждевременных родов, то есть тех, что случились до 37-й недели. Роды начались раньше срока у 12,9% беременных с коронавирусом, а в среднем по американской популяции этот показатель составляет 10,2%. И опять же, частота преждевременных родов была выше у женщин с симптомами (25%), чем у бессимптомных (8%).
5.2 Тактика при COVID-19 до 12 недель гестации
При легком течении COVID-19 до 12 недель гестации, в связи с недоказанным отрицательным влиянием на плод, возможно пролонгирование беременности до доношенного срока.
При тяжелом и среднетяжелом течении заболевания до 12 недель гестации в связи с высоким риском перинатальных осложнений, связанных как с опосредованным тератогенным воздействием вирусной инфекции (гипертермия), так и с эмбриотоксичным действием лекарственных препаратов, возможно прерывание беременности после излечения инфекционного процесса . При отказе пациентки от прерывания беременности рекомендуется поставить вопрос о проведении биопсии ворсин хориона или плаценты до 12-14-й недель или амниоцентеза с 16 недель гестации для выявления хромосомных аномалий плода, которые проводятся по желанию женщины .
ОСНОВЫ РАЦИОНАЛЬНОГО ПИТАНИЯ БЕРЕМЕННЫХ
Ведение
беременности подразумевает и рекомендации по рациональному питанию,
которое является одним из условий благоприятного течения и исхода
беременности, родов, развития плода и будущего ребенка.
Принципы
рационального питания беременных заключаются в преимущественном
потреблении белков, достаточного количества жиров и в ограничении
углеводов. Рацион составляют индивидуально с учетом исходной массы тела и
течения беременности. При избыточной массе тела энергетическую ценность
пищи уменьшают за счет углеводов и жиров. Беременным с пониженной
массой тела следует, наоборот, увеличить энергетическую ценность рациона
с сохранением правильных соотношений основных ингредиентов.
Если
в первой половине беременности режим питания может быть относительно
свободным, то во второй половине к нему необходимо подходить более
строго. Во второй половине беременности приемы пищи должны быть более
частыми (5-6 раз в день).
Из продуктов, содержащих
белки и незаменимые аминокислоты, предпочтительны нежирное отварное
мясо, курица, рыба, молочнокислые продукты (кефир, творог, сыр), молоко,
яйца. Следует исключить из рациона жареное мясо, острые блюда с
пряностями, копчености, мясные супы. Количество овощей и фруктов не
ограничивают, они позволяют безболезненно уменьшить потребление
поваренной соли (до 8 г против обычных 12-15 г).
В
начале беременности количество жидкости (вода, супы, компоты, чай, соки,
молоко, кисели) не ограничивают. Во второй половине беременности можно
употреблять только до 1,5 л жидкости в сутки во избежание развития
отеков.
Почему принят новый порядок оказания медицинской помощи.
До конца 2020 года действует порядок оказания медицинской помощи по профилю «акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)», утвержденный приказом Минздрава России от 01.11.2012 № 572н. Этот порядок утрачивает свою силу в связи с вступлением в силу с 1 января 2021 года Постановления Правительства РФ от 17.06.2020 № 868. Это постановление издано в рамках так называемой «регуляторной гильотины».
«Регуляторная гильотина» — это механизм, направленный на формирование современной и адекватной системы регулирования, основанной на выявлении и регулировании наиболее значимых общественных рисков.
Механизм направлен на упразднение избыточных требований органов государственной власти, предъявляемых к организациям различных форм собственности, и введение в действие новых актуализированных требований, основанных на риск-ориентированном подходе к деятельности организаций.
Иными словами, «регуляторная гильотина» направлена на устранение избыточных требований и упрощение соблюдения требований законодательства организациями.
С января 2021 года на смену старому порядку, применявшемуся почти 8 лет, приходит новый порядок оказания медицинской помощи по профилю «акушерство и гинекология», утвержденный приказом Минздрава России от 20.10.2020 № 1130н «Об утверждении Порядка оказания медицинской помощи по профилю «акушерство и гинекология» (далее – Новый порядок).
Новый порядок, в свою очередь, тоже не будет постоянным. Документом предусмотрено, что порядок утратит силу 1 января 2027 года, то есть действие документа рассчитано на 6 лет.
6 Маршрутизация беременных и их новорожденных
Беременные с установленной и/или подозреваемой НКИ COVID-19 средней и тяжелой степени для лечения коронавирусной инфекции должны быть госпитализированы в карантинные стационары в соответствии с установленным порядком маршрутизации в регионе.
Для оказания акушерской помощи в соответствии с маршрутизацией больных COVID-19 должны быть определены карантинные акушерские отделения многопрофильных стационаров или родильных домов III уровня, в которых возможно изолированное оказание специализированной акушерской помощи в соответствии с установленными порядками и стандартами.
Заключение
Еще раз коротко обобщим, какие ключевые изменения вносит Новый порядок с 2021 года:
- Сокращается число врачебных осмотров женщин при физиологическом течении беременности;
- Изменяются сроки осмотра беременных женщин врачами-специалистами;
- Скрининговых УЗИ будет не три, а два;
- Акушеры-гинекологи будут раньше делать окончательное заключение о возможности вынашивания беременности с учетом состояния женщины и плода;
- Увеличен объем медицинской документации, которую должен будет заполнять врач;
- Скорректированы стандарты оснащения медицинских организаций/структурных подразделений
И другие.
Обновление порядков оказания медицинской помощи по профилям – закономерный и необходимый процесс. Старый порядок оказания медицинской помощи по профилю «акушерство и гинекология» вступил в силу в мае 2013 года. Длительное время до этого он находился в стадии разработки и согласования. Соответственно, стандарты и требования, содержащиеся в этом порядке, последние годы стремительно устаревали.
Безусловно, некоторые требования Нового порядка могут вызывать споры в профессиональном сообществе. Например, так ли необходима расширенная медицинская документация? Тем не менее, Новый порядок уже содержит положения, которые приведут к необходимости тратить больше времени на оформление медицинских форм, а значит медицинские организации и специалисты должны быть готовы к практической реализации этих и других положений Нового порядка в 2021 году.
Разделы базы знаний
- Общие требования к медицинской деятельности
- Отдельные направления медицинской деятельности
- Судебно-медицинская экспертиза
- Фармацевтическое право
- Противоэпидемические меры и иммунопрофилактика
- Медицинское образование и квалиф. требования
- Надзор и контроль в здравоохранении
- Трудовое право
- Обращение медизделий
- Таможенное право
- Уголовное право
- Конфликты между медработниками и пациентами
- Международное право и зарубежные юрисдикции
- Защита конкуренции и антимонопольное право
- Процессуальное право
ПОДПИСАТЬСЯ НА РАССЫЛКУ